Las úlceras genitales agudas acompañadas de manifestaciones sistémicas fueron descritas por Lipschütz a principios del siglo XX. Inicialmente no se pudo establecer una etiología clara, pero desde entonces se ha relacionado con múltiples causas, tanto infecciosas como de otra naturaleza. Se trata de un cuadro infrecuente e infradiagnosticado. Presentamos 2 casos muy similares entre sí que encajan perfectamente en la descripción original de Lipschütz. En adolescentes, especialmente en aquellas sin actividad sexual constatada, resulta fundamental transmitir un mensaje tranquilizador mientras se completa el estudio etiológico. En general, las úlceras evolucionan de forma autolimitada hacia la curación sin secuelas.
The association of acute vulvar ulcers and systemic symptoms was first described by Lipschütz in the early twentieth century. The etiology was originally unclear but since then many causes – infectious and otherwise – have been associated with acute vulvar ulcers. These ulcers are extremely rare and are often misdiagnosed. To illustrate this clinical entity, we present two highly similar cases that fit Lipschütz’s original description. Reassurance is essential in adolescents, especially those not sexually active, while etiological study is performed. Lipschütz’s ulcers usually resolve spontaneously without sequelae.
Las úlceras vulvares agudas representan un importante reto para el ginecólogo ya que el abanico de posibilidades etiológicas es muy amplio y la mayoría de los casos se presenta inicialmente en urgencias, con la limitación de medios diagnósticos que ello conlleva. Por otra parte, el profesional se enfrenta a una importante ansiedad en la paciente y su familia, mayor incluso en pacientes adolescentes debido a la posible ocultación de relaciones sexuales a los padres o de relaciones sexuales no consentidas. Presentamos 2 casos clínicos recientemente diagnosticados en nuestro servicio. Esperamos contribuir a que los ginecólogos tengan presente esta entidad y facilitar el diagnóstico diferencial en los casos de úlceras genitales en niñas y adolescentes.
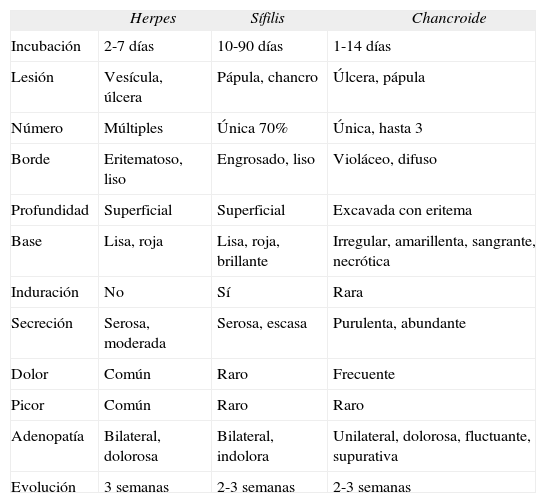
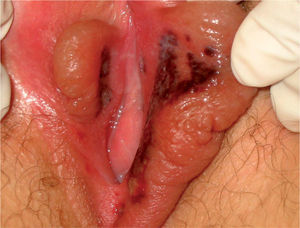
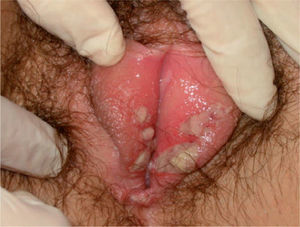
CASOS CLÍNICOSEl primero de los casos es el de una paciente de 12 años, que acudió a urgencias por un cuadro febril (picos de hasta 40°C) de 2–3 días de evolución, con tos seca, rinorrea, mialgias y astenia. Además, presentaba molestias al orinar acompañadas de dolor genital en las 24h previas a la consulta. En la exploración destacaba un importante edema vulvar y varias úlceras en la cara interna de labios menores y en la horquilla vulvar. Las úlceras están dispuestas en espejo, son profundas, dolorosas, confluyentes y están recubiertas por material fibrinoide (fig. 1). Del resto de la exploración sólo destacaba un afta yugal. En la anamnesis no existían antecedentes familiares o personales de interés y la paciente negaba relaciones sexuales, traumatismo genital, uso de productos tópicos y presencia de lesiones genitales previas.
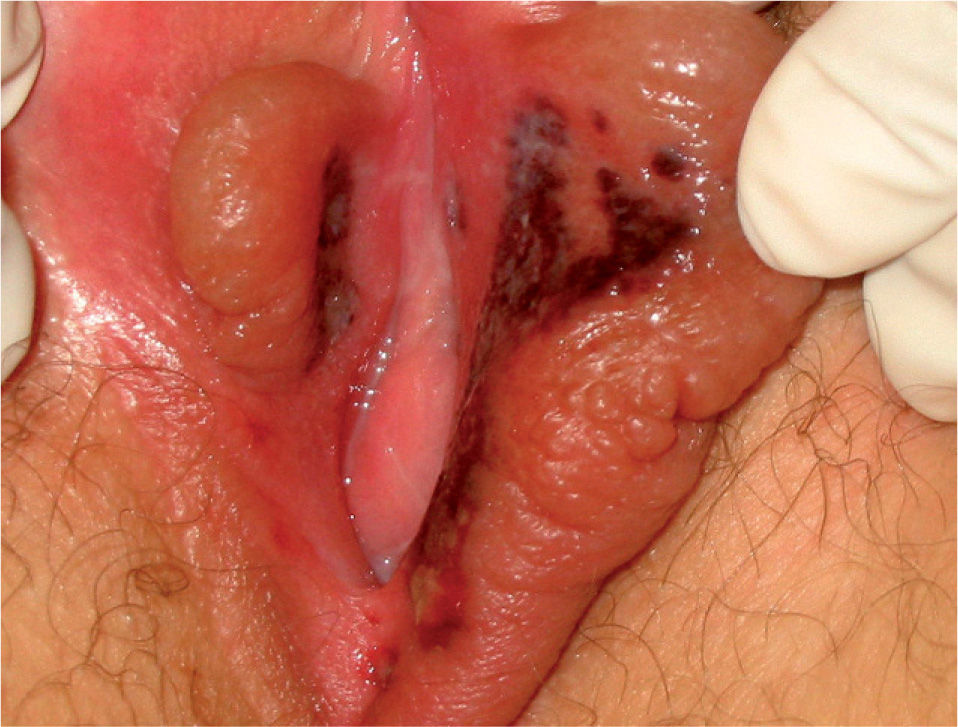
El segundo caso es el de una paciente de 14 años de edad, que consultó a su pediatra por un cuadro febril (picos de hasta 38,5°C), odinofagia, tos seca, cefalea, mialgia, astenia, tumefacción y dolor genital. El pediatra apreció únicamente una hiperemia farin-goamigdalar y adenopatías laterocervicales bilaterales dolorosas, y pautó tratamiento con amoxicilina e ibuprofeno. Cinco días después, ante la aparición de una úlcera dolorosa en genitales externos, la paciente acude a los servicios de urgencias de su hospital. Allí se objetivó, además de los hallazgos ya descritos por su pediatra, edema de labios menores y varias úlceras dolorosas que adoptaron una disposición «en espejo» en la cara interna de éstos. Las úlceras eran confluyentes, profundas y estaban recubiertas por una membrana adherente sucia (fig. 2). Además, se palpaban adenopatías inguinales bilaterales dolorosas y una discreta hepatomegalia dolorosa. Como en el caso anterior, la anamnesis no aportó datos relevantes.
En ambos casos, la clínica debutó a la vuelta de un campamento estival. Las exploraciones complementarias mostraron únicamente leucocitosis con desviación izquierda (caso 1: 15.800 leucocitos/μl, neutrófilos 73,6%; caso 2: 15.000 leucocitos/μl; neutrófilos 85,3%) y, tanto los cultivos realizados a partir de exudados de las ulceraciones como los estudios serológicos, dieron resultados negativos, salvo positividad para inmunoglobulina G (IgG) antivirus del herpes simple (VHS) tipo 1 e IgG antiantígeno de cápside viral (VCA) del virus de Epstein-Barr (VEB) (tabla 1). En el primer caso, además, se intentó aislar el ADN de VHS y VEB a partir de exudados de las úlceras mediante reacción en cadena de la polimerasa (PCR), con resultado negativo.
Batería de pruebas serológicas
| Hepatitis B | HBsAg, ac. anti-HBc, ac. anti-HBsAg |
| Hepatitis C | Ac. anti-VHC |
| Sífilis | RPR |
| Toxoplasma gondii | Ac. IgG e IgM específicos |
| Citomegalovirus | Ac. IgG e IgM específicos |
| Virus de Epstein-Barr | Ac. IgG e IgM anti-VCA |
| Ac. Heterófilos VEB | |
| Virus herpes simple | Ac. IgG anti-VHS tipo 1 y tipo 2 |
| Ac. IgM anti-VHS 1 + 2 | |
| Virus de la inmunodeficiencia humana | Ac. anti-VIH 1 + 2 |
Ac.: anticuerpo; HBc: antígeno core del virus de la hepatitis B; HBsAg: antígeno de superficie del virus de la hepatitis B; Ig: inmunoglobulina; RPR: prueba de la reagina plasmática rápida; VCA: antígeno de cápside viral; VEB: virus de Epstein-Barr; VHS: virus del herpes simple.
Para ambas pacientes se optó por un tratamiento sistémico con un antibiótico de amplio espectro (amoxicilina-ácido clavulánico 500mg/8h por vía oral durante una semana), combinado con tratamiento tópico mediante fomentos de suero fisiológico y ácido fusídico en crema. El resultado fue la remisión de la sintomatología sistémica en 2–3 días y la completa desaparición de las lesiones genitales en 2 semanas. En el control evolutivo que se realizó un mes después se apreció normalidad clínico-analítica y ausencia de seroconversiones.
DISCUSIÓNEn 1913, un dermatólogo austríaco llamado Lipschütz describió por primera vez una entidad clínica de curso autolimitado caracterizada por un cuadro febril agudo, con síntomas sistémicos propios de una infección viral, que se acompañaba de ulceraciones agudas de la mucosa genital en niñas y adolescentes1. Desde entonces, estas úlceras se denominan úlceras agudas o de Lipschütz.
Aunque generalmente afecta a pacientes vírgenes, también se han descrito casos tras la primera relación coital y tras largos períodos de abstinencia sexual1. El cuadro clínico se inicia súbitamente con fiebre alta (≥ 38,5°C), escalofríos, cefalea, malestar general con astenia y mialgias, sintomatología de ví as respiratorias altas, odinofagia y adenopatías dolorosas. Aproximadamente 3–4 días después aparecieron las úlceras en la superficie vestibular, que también podían afectar a los labios mayores e incluso la vagina y la uretra. Puede aparecer disuria aunque se trata más bien del efecto irritante de la orina sobre las úlceras. Generalmente, las lesiones genitales son múltiples, profundas, dolorosas, cubiertas por una membrana sucia y adherida, y acompañadas de forma inconstante por edema local y adenopatías inguinales. El cuadro es autolimitado y evoluciona hacia la curación espontánea: las manifestaciones sistémicas ceden en 2–3 días y las lesiones genitales desaparecen completamente en 2–4 semanas, sin secuelas ni recidivas posteriores1.
La etiología es habitualmente desconocida, pues no se deben ni a las infecciones venéreas clásicas ni al resto de las causas habituales de úlceras genitales1–3 (tabla 2). Lipschütz pensaba que se debían a la autoinoculación de bacilos de Doderlein y autores contemporáneos suyos las atribuían a falta de higiene1. Podría tratarse de una manifestación local de una infección sistémica de transmisión no sexual, todavía no identificada, sobre la base de las siguientes observaciones: ausencia de recurrencia, cuadro sistémico inespecífico de viriasis asociado, estacionalidad4. En los últimos años, ha aparecido un número creciente de casos relacionados con el VEB5–8, herpesvirus humano ubicuo, con una prevalencia mundial en adultos del 90%5. Se transmite usualmente por la saliva y no es muy contagioso. La primoinfección suele ser asintomática, aunque en una minoría de los casos en los que se produce después de la infancia, la respuesta inmunológica da lugar al cuadro de mononucleosis infecciosa (fiebre, faringitis, adenopatías y linfocitosis atípica tras síntomas prodrómicos de malestar, anorexia, escalofríos)5,8. La afectación vulvar puede presentarse como la primera y principal manifestación del cuadro, y la aparición de la faringitis y las linfadenopatías posterocervicales retrasarse hasta 7–8 días6. En el caso de adolescentes sin actividad sexual, aunque la autoinoculación a partir de saliva infectada no puede descartarse y se haya comunicado la existencia de VEB a nivel cervical9, la mayoría de las úlceras se debe a extensión viral desde la orofaringe a través de la migración de linfocitos B circulantes8.
Etiología de las úlceras vulvares12
| Infecciosas | |
| Virus del herpes simple 1 y 2 | |
| Sífilis (Treponema pallidum) | |
| Chancroide (Haemophilus ducreyi) | |
| Linfogranuloma venéreo (Chlamydia trachomatis serotipos L1, L2, L3) | |
| Granuloma inguinal (Calymmatobacterium granulomatis) | |
| Virus de la inmunodeficiencia humana adquirida | |
| Virus de Epstein-Barr | |
| Micosis: candidiasis vulvovaginal, tiña inguinal, intertrigo candidiásico | |
| Infecciones sistémicas bacterianas: impétigo, erisipela, forúnculos, eritema crónico migrans | |
| Lesiones virales no de transmisión sexual: Molluscum contagiosum | |
| Leishmaniasis (protozoos, Lutzomyia) | |
| Amebiasis (Entamoeba histolytica) |
| Dermatosis | |
| Bullosas | No bullosas |
| Dermatitis aguda de contacto | Aftosis |
| Pénfigo familiar benigno | Enfermedad de Behçet |
| Pénfigo vulgaris | Enfermedad de Crohn |
| Pénfigo bulloso | Lupus eritematoso sistémico, discoide |
| Penfigoide cicatricial | Liquen escleroso |
| Necrólisis epidérmica tóxica | Liquen plano |
| Eritema multiforme | Pioderma gangrenoso |
| Hidradenitis supurativa | |
| Eritema necrolítico migratorio | |
| Nódulo reumatoide | |
| Acrodermatitis enteropática | |
| Reacciones medicamentosas | |
| Exantema fijo medicamentoso |
| Neoplásicas | |
| Carcinoma basocelular | |
| Carcinoma escamocelular | |
| Neoplasia vulvar intraepitelial | |
| Enfermedad de Paget extramamaria | |
| Melanoma | |
| Linfoma/leucemia | |
| Histiocitosis X |
| Traumáticas | |
| Traumatismos físicos, agresiones sexuales | |
| Traumatismos químicos: antisépticos, antibacterianos, 5-fluorouracilo, podofilino | |
| Traumatismos térmicos |
Son pocos los casos publicados de úlceras genitales de transmisión no sexual en adolescentes vírgenes (alrededor de una docena4). Se infradiagnostican con frecuencia por confusión con el herpes genital, por su similitud clínica y la posición dominante del herpes en la etiología de las úlceras genitales, y es la causa más frecuente a escala mundial2,10. En España, la prevalencia del herpes genital es del 4% en la población general y del 25% en clínicas especializadas en infecciones de transmisión sexual. En las lesiones genitales herpéticas de adolescentes y adultos jóvenes se ha observado un aumento de VHS tipo 1 en los últimos años. Esto podría deberse a un aumento del número de personas seronegativas al inicio de la actividad sexual porque ha disminuido el número de primoinfecciones en la infancia, o bien a un aumento de la práctica del sexo orogenital11. Contrariamente a las úlceras por herpes, las úlceras de Lipschütz se resuelven completamente en 2–3 semanas, sin secuelas ni recidivas posteriores, y las manifestaciones sistémicas desaparecen en pocos días.
El diagnóstico de las úlceras genitales es una tarea difícil. Incluso con un estudio exhaustivo, en un 25-33% de los casos no se consiguió establecer la causa exacta2,10.
Repasamos brevemente los esquemas básicos de diagnóstico y tratamiento de las pacientes con úlceras vulvares. Debemos documentar cuidadosamente la historia clínica de la paciente. La información obtenida durante la anamnesis (tabla 3) permite orientar nuestras sospechas12. Conocer la edad de la paciente es importante, ya que en adultos jóvenes sexualmente activos las causas más prevalentes son herpes simple, sífilis y chancroide2,10, no así en pacientes jóvenes sin relaciones sexuales.
Anamnesis: información relevante de la paciente12
| Edad |
| Patrón de recurrencia |
| Estudios diagnósticos previos |
| Tratamientos previos o actuales |
| Dermatosis |
| Estado inmunológico |
| Enfermedades sistémicas |
| Medicación concurrente |
| Historia sexual |
| Viajes |
En la exploración física (tabla 4) es imperativo el examen exhaustivo del área anogenital completa, así como de otras mucosas extragenitales para determinar si la úlcera es una lesión genital primaria o secundaria en el contexto de un cuadro sistémico12. Sin embargo, la gran variabilidad y el solapamiento de las manifestaciones clínicas de los cuadros más habituales (tabla 5) hacen que la aproximación diagnóstica basada en la clínica y la historia conlleve errores y tratamientos inadecuados. Ayuda el conocimiento de los datos epidemiológicos de prevalencia en cada área geográfica y resulta esencial la realización de pruebas adicionales (tabla 6)2,5,10.
Exploración física de la paciente con úlceras vulvares12
| Características destacables de la lesión |
| Profundidad (erosión/úlcera) |
| Número |
| Textura, induración |
| Localización |
| Características de la base |
| Presencia de exudación |
| Examen de tejidos circundantes |
| Enfermedades asociadas |
| Linfadenopatías |
| Cambios, signos extragenitales |
Diagnóstico diferencial de las principales causas infecciosas de úlceras vulvares
| Herpes | Sífilis | Chancroide | |
| Incubación | 2-7 días | 10-90 días | 1-14 días |
| Lesión | Vesícula, úlcera | Pápula, chancro | Úlcera, pápula |
| Número | Múltiples | Única 70% | Única, hasta 3 |
| Borde | Eritematoso, liso | Engrosado, liso | Violáceo, difuso |
| Profundidad | Superficial | Superficial | Excavada con eritema |
| Base | Lisa, roja | Lisa, roja, brillante | Irregular, amarillenta, sangrante, necrótica |
| Induración | No | Sí | Rara |
| Secreción | Serosa, moderada | Serosa, escasa | Purulenta, abundante |
| Dolor | Común | Raro | Frecuente |
| Picor | Común | Raro | Raro |
| Adenopatía | Bilateral, dolorosa | Bilateral, indolora | Unilateral, dolorosa, fluctuante, supurativa |
| Evolución | 3 semanas | 2-3 semanas | 2-3 semanas |
Batería de pruebas diagnósticas en pacientes con úlceras vulvares2,10
| En todas las pacientes | Hemograma, recuento y fórmula |
| Examen en fresco y cultivo de flujo | |
| Cultivo o prueba antigénica para virus del herpes simple 1 y 2 | |
| Serología frente a sífilis y examen en microscopio de campo oscuro o IFD | |
| Serología frente al virus de la inmunodeficiencia humana | |
| En presencia de clínica sugestiva | Cultivo de Haemophilus ducreyi |
| En pacientes jóvenes sin relaciones sexuales | IgM e IgG anti-VCA del VEB |
| En casos poco usuales o que no respondan a la terapia inicial | Biopsia |
IFD: inmunofluorescencia directa; Ig: inmunoglobulina; VCA: antígeno de cápside viral; VEB: virus de Epstein-Barr.
En el caso concreto que nos ocupa, el diagnóstico del cuadro recae en la observación tanto de criterios positivos (aparición aguda de una o varias úlceras con las características descritas en mujeres jóvenes, a menudo vírgenes, en el contexto de un cuadro febril y clínica faringoamigdalar) como de negativos (ausencia de evidencia clínica de aftosis recurrente y negatividad en las muestras biológicas para las infecciones de transmisión sexual más frecuentes)13.
En cuanto al tratamiento, mientras no se demuestre lo contrario, toda úlcera anogenital debe considerarse herpética o sifilítica y debe instaurarse antibioterapia empírica (en presencia de clínica sugestiva, también para chancroide) (tabla 7)10. Además de analgesia oral, resulta útil el empleo tópico de cremas de sucralfato con efecto protector antiulceroso 3 veces al día y de mupirocina, 2 veces al día, o de ácido fusídico, 3 veces al día, para evitar sobreinfecciones. Por último, debe recomendarse la observación de unas medidas higiénicas adecuadas (tabla 8)12,14.
Tratamiento empírico de las úlceras vulvares10
| Herpes | Aciclovir 400mg/8h, 7-10 días, por vía oral |
| Aciclovir 200mg 5 veces al día, 7-10 días, por vía oral | |
| Famciclovir 250mg/8h, 7-10 días, por vía oral | |
| Valaciclovir 1g/12h, 7-10 días, por vía oral | |
| En todas ellas, prolongar si la curación es incompleta tras 10 días | |
| Sífilis | Penicilina G benzatina 2,4 millones U, dosis única, por vía intramuscular |
| Chancroide | Azitromicina 1g, dosis única, por vía oral |
| Ceftriaxona 250mg, dosis única, por vía intramuscular | |
| Ciprofloxacino 500mg/12h, 3 días, por vía oral | |
| Eritromicina base 500mg/8h, 7 días, por vía oral |
Medidas higiénicas generales en caso de úlceras vulvares14
| Sentarse en el inodoro con las rodillas separadas y el tronco flexionado hacia delante durante la micción para evitar el reflujo de orina hacia la vagina |
| Limpieza de genitales de delante hacia atrás para evitar la inoculación de organismos fecales en la vulva |
| Evitar la ropa interior de nailon y en su lugar utilizarla de algodón y amplia durante el día, y ninguna por la noche |
| Ducha o baño diarios, evitando sal o gel de baño, champú y jabones perfumados en el agua de la bañera |
| Secado cuidadoso de genitales sin fricción o arrastre; resulta útil y usar el secador de pelo a baja potencia |
En las úlceras de Lipschütz, el tratamiento es esencialmente sintomático, tanto para las manifestaciones sistémicas como para las genitales, a las que se puede añadir una cobertura antibiótica de amplio espectro y una solución antiséptica epitelializante para evitar sobreinfecciones, pues su efecto sobre el curso evolutivo es irrelevante dado su carácter hiperagudo1. No se debe olvidar transmitir un mensaje tranquilizador a la paciente y a sus familiares, especialmente si no tienen relaciones sexuales, sin que ello justifique no emprender un trabajo de diagnóstico diferencial riguroso.