Evaluar la utilidad de la prueba de la fibronectina fetal (fFN) y de la longitud cervical para la predicción del parto prematuro, en mujeres que presentan dinámica uterina antes del término.
Material y métodosEstudio prospectivo realizado en el Hospital Virgen Macarena de Sevilla, en el que se incluyó a 153 gestantes con bolsa íntegra y amenaza de parto pretérmino (PP) a las que se les realizó, en el momento de la consulta de urgencia, una cervicometría mediante ecografía transvaginal y una prueba rápida de fibronectina. No se procedió a hospitalizar ni a someter a tratamiento farmacológico a las mujeres con una longitud cervical≥a 30mm y una fFN negativa.
ResultadosLa edad gestacional media al diagnóstico fue de 223,02±19,98 días, y de 267,52±14,15 días en el parto, siendo la tasa de p<37 semanas del 23% y la de p<35 semanas del 7,4%. Hay una relación significativa entre la longitud cervical<30mm y el p<37 semanas (OR=3,68; IC del 95%: 1,53-8,84) y el parto en los siguientes 14 días (OR=5,35; IC del 95%: 1,30-21,95). Asociando ambas pruebas se obtiene una mejoría discreta en la especificidad para la predicción del parto prematuro.
ConclusiónLa cervicometría es el parámetro que presenta mejor especificidad (E) y valor predictivo negativo (VPN) para la predicción del parto pretérmino en las gestantes con ametaza de parto prematuro (APP).
To evaluate the usefulness of fetal fibronectin and cervical length in predicting preterm birth in women with preterm uterine contractions.
Material and methodsA prospective study was conducted at the Virgen Macarena Hospital in Seville that included 153 pregnant women with suspected preterm labor and intact membranes. Cervical length was measured by transvaginal sonography and a rapid qualitative fibronectin test was performed in the emergency consultation. Women with a negative fibronectin test and cervical length≥30mm were not hospitalized or treated with tocolytics or corticosteroids.
ResultsThe mean gestational age at diagnosis was 223,02±19,98 days, and 267,52±14,15 days at delivery. Preterm birth <37 weeks rate was 23% and 7,4% for deliveries <35 weeks. There is an association between cervical length <30mm and birth <37 weeks (OR, 3,68; 95% CI, 1,53-8,84), and with delivery in the following 14 days (OR, 3,35; 95% CI, 1,30-21,95). With the association of both tests we gain specificity in predicting preterm birth.
ConclusionCervical length is the test with higher specificity (E) and negative predictive value (VPN) for the prediction of preterm birth in women with symptomatic contractions.
Durante los últimos años, varios estudios1-21 han demostrado que la longitud cervical medida por ecografía y la prueba de la fibronectina fetal (fFN) en las secreciones cervicovaginales permiten distinguir a las mujeres con más riesgo de tener un parto prematuro de las que presentan un falso trabajo prematuro de parto, siendo especialmente útiles por su alto valor predictivo negativo.
Los estudios que han relacionado la presencia de fibronectina fetal en el exudado cervicovaginal y el parto prematuro1-12 coinciden en que el valor predictivo negativo (VPN) de la fFN es un potente predictor a corto plazo (parto en los 7–14 días siguientes) y menos importante para las predicciones a largo plazo (parto antes de la semana 37).
También se han realizado numerosos estudios sobre el valor pronóstico de la longitud del cérvix, medido por ecografía13-21, que han permitido establecer diferentes puntos de corte. Inicialmente, se propuso el valor de 30mm por su gran VPN para distinguir las verdaderas de las falsas amenazas de parto prematuro21. En los últimos años se ha llegado a situar el punto de corte en 15mm20, para el diagnóstico de la verdadera amenaza de parto prematuro (APP) que precisa tratamiento. Los resultados más recientes20 afirman que si la longitud cervical es>15mm y/o la prueba de la fibronectina es negativa, el riesgo de presentar un parto pretérmino (PP) en los siguientes 7 días es inferior al 1%.
Sin embargo, se han publicado pocos estudios que comparen la utilidad de la prueba de la fFN y la cervicometría22-26; sus resultados son contradictorios. Además, en ninguno de ellos estuvieron disponibles los resultados para la toma de decisiones por los clínicos en el momento de la valoración inicial de la gestante. Por estos motivos, decidimos diseñar un estudio que permitiese evaluar comparativamente ambas pruebas, su uso combinado y que los resultados fueran conocidos por los médicos que realizaban la valoración de la gestante y tomaban las decisiones clínicas.
MATERIAL Y MÉTODOSSe ha seleccionado de forma prospectiva a 153 mujeres embarazadas que consultaron de urgencia en el Servicio de Obstetricia y Ginecología del Hospital Universitario Virgen Macarena de Sevilla, por presentar contracciones uterinas entre las 25 y las 37 semanas de gestación, durante el período comprendido entre noviembre de 2004 y junio de 2006.
Los criterios de inclusión fueron: gestaciones únicas, con bolsa íntegra, una dilatación cervical<2cm y más de 4 contracciones en 20min objetivadas mediante registro cardiotocográfico. Se excluyeron las gestaciones múltiples, la rotura prematura de membranas y las embarazadas con un cerclaje o con sangrado cervicovaginal. En todos los casos, se realizó el seguimiento hasta el momento del parto.
Durante el transcurso del estudio hubo que excluir a 31 gestantes. En 13 casos porque no se pudieron obtener los datos del parto, en 6 pacientes porque desarrollaron alguna patología que obligó a finalizar la gestación antes del término, en 11 embarazadas porque recibieron tocólisis a pesar de presentar una longitud cervical superior a 30mm y una prueba de la fibronectina negativa, y en una mujer porque no aceptó el tratamiento propuesto. Las características de la muestra final (122 gestantes) se exponen en la tabla 1.
Características de la muestra
| Variable | Media±DE o % | |
| Edad (años) | 28,66±5,85 | |
| Peso (kg) | 59,75±12,13 | |
| Talla (cm) | 160,22±4,85 | |
| Trabajo habitual en: | Bipedestación | 81,3% |
| Sedestación | 18,7% | |
| Nivel de estudios | Primarios | 27,7% |
| Secundarios | 46,4% | |
| Fumadoras | Universitarios 20% | 26,1% |
| Paridad | Primípara | 53,3% |
| Secundípara | 36,9% | |
| Tercípara | 6,6% | |
| Grandes multíparas | 3,3% | |
| Abortos anteriores espontáneos | 1 | 23% |
| 2 | 2,5% | |
| ≥ 3 | 0,8% | |
| Antecedentes obstétricos | Amenaza de parto prematuro | 27,5% |
| Diabetes gestacional | 5,9% | |
| Hipertensión | 3,9% | |
| Muerte fetal anteparto | 2% | |
| Antecedentes de parto pretérmino | 25% | |
| Complicaciones de la gestación actual | Diabetes gestacional | 3,3% |
| Hipertensión | 1,6% |
A todas las gestantes se les realizó, en la valoración inicial, una prueba de la fFN, una exploración obstétrica, un sedimento urinario, una ecografía abdominal (biometría fetal, estimación de la cantidad de líquido amniótico y comprobación de la normoinserción placentaria) y una ecografía transvaginal para medir la longitud cervical; en todos los casos se siguieron las recomendaciones de Berghella et al27.
En los casos en que la prueba de la fFN fue negativa y la longitud cervical≥30mm, no se hospitalizó a la gestante y se realizó un control ambulatorio posterior en el Hospital de Día Obstétrico (HDO). Por el contrario, si alguna de las 2 pruebas presentaba un resultado positivo, procedíamos a hospitalizar a la gestante para instaurar tratamiento tocolítico e inducir farmacológicamente la maduración pulmonar fetal.
La prueba de la fibronectina empleada fue QuikcheckfFN de Laboratorios Adeza (método rápido cualitativo). Las ecografías para medir la longitud cervical se realizaron, en el momento de la valoración inicial, por un médico especialista con adiestramiento específico en la medición ecográfica del cérvix, con un ecógrafo Aloka SSD-1000 en el área de urgencias y un Picus Escote, con sonda vaginal, en el HDO; en todos los casos se recogió la menor medida de las tres realizadas27. Ambos ecógrafos se validaron, antes del inicio del estudio; se obtuvo un índice kappa de 0,98. La correlación interobservador mostró un índice kappa de 0,93.
Los fármacos empleados para la tocólisis fueron la ritodrina por vía intravenosa y el atosibán. La elección del fármaco la realizó el equipo de médicos que atendieron a la gestante en el momento de la urgencia y en todos los casos conocían los resultados de ambas pruebas. Para la maduración pulmonar fetal se administraron corticoides intramusculares (2 dosis de 12mg de betametasona intramuscular, cada 24h) a las mujeres con 35 o menos semanas de gestación.
Los datos se analizaron con el programa estadístico SPSS 14.0. El nivel de significación elegido fue de 0,05. Para la comparación de las variables cuantitativas se ha empleado la prueba de ANOVA, verificando previamente la homogeneidad de varianzas mediante la prueba de Lévene y, en el caso de obtener diferencias significativas, hemos realizado la prueba de comparaciones múltiples de Bonferroni. Para la comparación de las variables cualitativas se utilizó la prueba de la χ2 en tablas 2×2, con la corrección de continuidad, o la prueba exacta de Fisher. Se calcularon la odds ratio (OR) y su intervalo de confianza (IC) para medir la asociación entre las variables. También se calculó el índice kappa para valorar la concordancia entre observadores. Finalmente, se calcularon la sensibilidad, la especificidad, el VPP y VPN, y se construyeron las curvas ROC; se obtuvo el área bajo la curva para valorar la capacidad predicativa de los diferentes puntos de corte. En todo momento se han respetado las normas de buena práctica clínica de acuerdo con la Declaración de Helsinki de 1964. Teniendo en cuenta que en el protocolo asistencial de la APP del Servicio de Obstetricia y Ginecología del Hospital Universitario Virgen Macarena, se habían incluido, desde el año 2004, la realización de la prueba de la fFN y la evaluación de la longitud del cérvix como parámetros de uso rutinario para la toma de decisiones clínicas en esta patología obstétrica; no se precisó consentimiento informado para la realización de este estudio. No obstante, se informó verbalmente a todas las mujeres de la realización de éste y se les asignó un código a cada una de ellas para evitar su identificación y garantizar la confidencialidad en el análisis de sus datos.
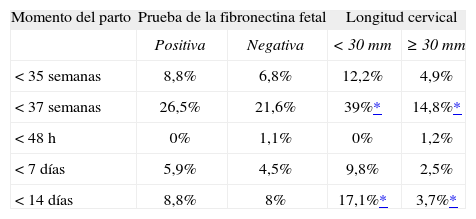
Resultados de la prueba de fibronectina fetal y de la longitud cervical (punto de corte de 30mm) en relación con el momento del parto (n=122)
La edad gestacional media±desviación estándar en el momento del diagnóstico fue de 223,02±19,98 días y de 267,52±14,15 días en el momento del parto. El tiempo medio transcurrido desde el momento del diagnóstico de la APP hasta el parto fue de 44,75±22,95 días; la tasa de partos de menos de 37 semanas fue del 23% y la de menos de 35 semanas, del 7,4%.
Con los criterios previamente establecidos precisó administración de tocolíticos por vía intravenosa el 32,2% de las mujeres (el 70,8% ritodrina y el 29,2% atosibán). La duración media de la tocólisis por vía intravenosa fue de 2,06±0,95 días. Se procedió a la maduración pulmonar fetal con corticoides en un 43,4% de las gestantes.
La prueba de la fFN fue negativa en un 72,1% de los casos. La media de la longitud cervical fue de 33,95±7,67mm, con un rango entre 11,30 y 51mm.
No hemos encontrado ninguna relación significativa entre el resultado de la prueba de la fFN y el tiempo transcurrido hasta el parto (tabla 2). Por el contrario, existe una relación estadísticamente significativa entre una longitud cervical<30mm y el parto de menos de 37 semanas (OR=3,68; IC del 95%, 1,531-8,848) y para el parto ocurrido antes de los 14 días siguientes (OR=5,353; IC del 95%, 1,305-21,952). Por otra parte, el único factor de riesgo independiente que ha demostrado tener una relación con el parto antes de las 37 semanas ha sido la longitud cervical (OR=0,9306; IC del 95%, 0,877- 0,986, por cada milímetro de reducción de la longitud del cérvix). Las variables analizadas mediante regresión logística multivariante fueron el sedimento patológico, el antecedente de PP, la historia de metrorragia del primer trimestre, la prueba de la fibronectina positiva y la longitud cervical. Cuando procedemos a segmentar la longitud cervical en 3 categorías (< 15mm/15-30mm/> 30mm), siguiendo los puntos de corte más recientes, encontramos que aunque las longitudes cervicales de menos de 15mm son escasas, la asociación con el parto de menos de 37 semanas es significativa (tabla 3).
Cuando se comparan individualmente el resultado de la prueba de la fFN con la longitud del cérvix en nuestra casuística, se puede afirmar que este último es mejor predictor del PP, tanto para el que se produce antes de las 35 semanas como para el de menos de 37, al presentar una mayor sensibilidad y un VPN más elevado que la prueba de la fFN (tabla 4).
Pronóstico del parto pretérmino antes de las 35 y 37 semanas, y resultado de la prueba de la fibronectina fetal fFN y de la longitud cervical
| Parámetro | Prueba de la fibronectina fetal | Longitud cervical | Ambas combinadas | |||
| < 35 semanas | < 37 semanas | < 35 semanas | < 37 semanas | < 35 semanas | < 37 semanas | |
| Sensibilidad | 33,3% | 32,1% | 55,6% | 57,1% | 10,5% | 9,8% |
| Especificidad | 72,6% | 73,4% | 68,1% | 73,4% | 93,5% | 94% |
| VPP | 8,8% | 26,4% | 12,2% | 39% | 12,5% | 31,3% |
| VPN | 93,2% | 78,4% | 95,1% | 85,2% | 92,2% | 78,9% |
VPN: valor predictivo negativo; VPP: valor predictivo positivo.
Cuando se asocian ambas pruebas, se obtiene una mayor especificidad para el pronóstico, tanto del PP de menos de 35 semanas, como para el de menos de 37 (el 93,5 y el 94%, respectivamente), así como una discreta mejoría del VPP para el parto de menos de 35 semanas (12,5%).
Finalmente, para analizar el grado de asociación existente entre el punto de corte de 30mm de la longitud cervical y el resultado de la prueba de la fFN, se ha calculado la medida«acuerdo kappa»(0,252) y elaborado una curva ROC (área bajo la curva: 0,68; IC del 95%, 0,58-0,79); en ambos casos la asociación fue poco significativa.
DISCUSIÓNLos estudios publicados que evalúan la utilidad de la longitud del cérvix, medido por ecografía transvaginal, y la prueba de la fFN para la predicción del PP son numerosos23-28, pero tienen un elemento común: los resultados, o bien no están disponibles para los clínicos que atendían a estas gestantes y, en consecuencia, no se pudieron emplear en la toma de decisiones, o bien, cuando eran conocidos, éstas se tomaron no en función de los resultados, sino que se utilizaron los criterios clínicos convencionales. Nuestro estudio fue diseñado precisamente al revés: los clínicos dispusieron de los resultados y tomaron las decisiones clínicas en función de éstos, en la valoración inicial de la gestante. En nuestra opinión, este diseño metodológico permite someter ambas pruebas a la prueba definitiva de sensibilidad clínica.
Hemos empleado como punto de corte los 30mm de longitud cervical, porque cuando se inició el estudio, era el más empleado en la literatura científica y también en nuestro protocolo, ya que nos permitía ser más conservadores a la hora de no hospitalizar a gestantes sintomáticas.
Nuestros resultados demuestran que la medición de la longitud cervical ofrece mejores valores predictivos que la prueba de la fibronectina en la predicción del PP y que, cuando se asocian ambos, mejora la especificidad para el diagnóstico de parto antes de las 35 y de las 37 semanas. Estos resultados concuerdan con los publicados por Gómez et al25 y Schmitz et al26, que asociaban la fFN sólo en los casos de longitudes cervicales intermedias, porque se gana en especificidad. Sólo los estudios más antiguos que comparaban ambas técnicas22,23 no encontraban diferencias en su capacidad pronóstica.
Recientemente, Tsoi et al28 han comparado la longitud cervical, empleando como punto de corte 15mm, con la prueba de la fibronectina y concluyeron que la medición del cérvix, en estas condiciones, también es superior a la prueba de la fFN en la predicción en los siguientes 7 días. Nuestra casuística tiene la limitación del bajo número de PP espontáneos en las primeras 48h del diagnóstico de la APP, ya que la mayoría de las gestantes tuvieron ambas pruebas negativas, es decir, presentaron un falso trabajo prematuro de parto.
La gran ventaja que presenta la medición de la longitud del cérvix, mediante ecografía transvaginal, es que permite realizar fácilmente el seguimiento de la gestante. Es una técnica barata, de fácil aprendizaje y reproducible en cualquier ámbito en el que se disponga de un ecógrafo. En consecuencia, creemos que es el parámetro fundamental para el diagnóstico de la verdadera APP y que la asociación de la prueba de la fFN sólo es de utilidad y, por tanto, sólo estaría justificado su uso en las mujeres con longitudes cervicales intermedias (15–30mm), reduciendo así su empleo y, por tanto, los costes hospitalarios.
Finalmente, queremos destacar que en nuestra casuística hemos obtenido una tasa de PP de menos de 35 semanas, similar a la publicada por Tsoi et al28 y que, según estos autores, es equivalente a la detectada en la población general de gestantes que no presentan contracciones de forma prematura durante su embarazo. Esto es extremadamente importante ya que confirma que ni por resultados obstétricos ni perinatales estaría actualmente justificada la hospitalización indiscriminada, ni la tocólisis y la maduración pulmonar fetal universal.
Agradecemos la realización de este trabajo a todos los médicos residentes y del staff del Servicio de Ginecología y Obstetricia del Hospital Virgen Macarena, ya que sin ellos este trabajo no habría sido posible.