Se denomina versión cefálica externa (VCE) al conjunto de maniobras que, mediante manipulación externa a través del abdomen materno, buscan convertir la presentación fetal en cefálica en aquellos fetos que se encuentren en una presentación diferente de esta.
IntroducciónLa VCE es un procedimiento clásico que en los últimos años ha ganado importancia debido a los cambios que se han producido en el manejo de la presentación podálica a término.
Existe consenso en la literatura en que un parto en cefálica es preferible a un parto en podálica o una cesárea. El objetivo de la VCE es transformar presentaciones no cefálicas en presentaciones cefálicas que tienen una mayor probabilidad de parto vaginal normal y menor riesgo de complicaciones.
Dado que en un gran porcentaje de centros la presentación podálica equivale a la terminación de la gestación por vía abdominal, la VCE es un procedimiento que consigue eliminar el factor de riesgo obstétrico individual, aumentar las probabilidades de parto vaginal y ser una medida eficaz en la disminución de la tasa de cesáreas1.
IndicacionesLa VCE está indicada en todas las gestantes que presenten un feto en presentación diferente de la cefálica a partir de la semana 37 y que no presenten ninguna contraindicación2.
La VCE se debe realizar a término (≥37 semanas). Si bien practicar la versión a las 34-35 semanas se ha asociado a una mayor tasa de éxito, no conlleva una disminución de la tasa de cesáreas y puede aumentar el riesgo de parto pretérmino2.
ContraindicacionesExiste poco consenso en la literatura en cuanto a las contraindicaciones para la VCE3. Si bien esto es así, hay ciertas circunstancias que son consideradas como contraindicaciones absolutas por la mayoría de los autores.
Contraindicaciones absolutasSon pocas las situaciones en las que la VCE está absolutamente contraindicada:
- 1.
Situaciones que por sí mismas sean indicación de cesárea (placenta previa oclusiva, tumor previo, malformaciones fetales que condicionen la vía de parto, etc.).
- 2.
Gestación múltiple.
- 3.
Malformación uterina.
- 4.
Feto muerto.
- 5.
Compromiso fetal.
- 6.
Antecedentes de desprendimiento de placenta o signos de desprendimiento placentario.
- 7.
Preeclampsia grave/síndrome HELLP.
- 8.
Isoinmunización Rh.
- 9.
Oligoamnios severo (columna máxima <2cm).
Estas situaciones deberán ser evaluadas individualmente para decidir la idoneidad del procedimiento:
- 1.
Cardiopatía materna.
- 2.
Bolsa amniótica rota.
- 3.
Fase activa de parto.
- 4.
Malformación fetal grave.
- 5.
Dos cesáreas anteriores.
- 6.
Alteraciones de la coagulación.
Cesárea previa. Aunque no existen aún estudios de suficiente calidad para realizar recomendaciones con total seguridad, los estudios realizados indican que la tasa de éxito de la VCE en mujeres con antecedente de cesárea es similar a la de secundigestas, y los riesgos, al igual que en el resto de las mujeres, mínimos4–6. El antecedente de cesárea no parece ser razón para no intentar una VCE.
Fase activa de parto. Existen muy pocos datos disponibles sobre el intento de VCE durante el trabajo de parto. Parece que el intento de VCE en fase activa de parto es un procedimiento factible, con especial probabilidad de éxito si se utiliza un tocolítico y si se trata de una paciente multípara7.
Factores asociados al éxitoLa tasa media de éxito de la VCE es de un 50%, con un rango entre el 40% y el 78%, probablemente debido a la experiencia del equipo y a los criterios de selección1,8. Se han realizado numerosos estudios buscando factores que puedan predecir las probabilidades de éxito o de fracaso del intento de VCE. Los resultados de los diferentes estudios son dispares, pero en general la mayoría de los autores coinciden en 9–12:
Factores asociados al éxito- 1.
Paridad: la multiparidad se asocia a mayor probabilidad de éxito.
- 2.
Cantidad de líquido amniótico: a mayor cantidad de líquido amniótico, mayor probabilidad de éxito.
- 3.
Localización de la placenta: la placenta en localización posterior se asocia a mayor probabilidad de éxito que la placenta anterior.
- 4.
Variedad de nalgas: la presentación de pies se asocia a mayor probabilidad de éxito que la presentación de nalgas puras.
- 1.
Edad materna.
- 2.
Edad gestacional.
- 3.
Cicatriz uterina.
- 4.
Peso fetal.
- 1.
El procedimiento debe ser realizado en un hospital o centro que garantice una adecuada asistencia perinatal. Aunque el riesgo de cesárea urgente es muy bajo, es preciso realizar el procedimiento en un área que disponga de acceso a un quirófano.
- 2.
Es aconsejable que la paciente acuda al centro en ayunas.
- 3.
Se debe informar a la paciente de en qué consiste la técnica, así como las posibles complicaciones que se pueden presentar. Es deseable la obtención de un consentimiento informado.
- 4.
Tras el ingreso de la paciente se practicará:
- a.
Ecografía para determinar: cantidad de líquido amniótico, biometría, estimación de peso, tipo de presentación y actitud de la cabeza fetal.
- b.
Analítica preoperatoria (opcional).
- c.
Cardiotocografía (test basal no estresante).
- a.
- 5.
Se procederá al vaciamiento vesical (preferentemente por micción espontánea).
- 6.
Administración de un agente tocolítico de elección13: ritodrina 200μg por minuto iv. antes de comenzar, manteniéndolo mientras dure el procedimiento (4 ampollas de Prepar® en 500ml de suero glucosado a un ritmo de 30ml/hora). En caso de contraindicación se pueden emplear otros tocolíticos (atosiban), si bien la tasa de éxito es inferior a ritodrina14.
- 7.
Registro de la frecuencia cardiaca fetal cada 30seg durante el procedimiento mediante ultrasonografía o con un monitor de ritmo cardiaco doppler.
- 8.
Se practicarán un máximo de 4 intentos de versión, pudiéndose repetir semanalmente en caso de fracaso.
- 9.
Tras el procedimiento, tanto si ha tenido éxito como si no, la paciente permanecerá en observación durante 1h, durante la cual se le practicará un registro cardiotocográfico de 30-45min de duración. Se prestará especial atención a la aparición de dolor abdominal, hemorragia vaginal o inicio de parto.
- 10.
A las pacientes Rh negativas se les administrará gammaglobulina anti-D (eventualmente previa realización de un test de Kleinhauer 30min después del procedimiento)15.
El procedimiento se realizará con la paciente en decúbito supino con el abdomen descubierto, en posición de ligero Trendelenburg y con la vejiga vacía. Se aplicará gel sobre el abdomen de la paciente para reducir la fricción y facilitar el desplazamiento de las manos del operador16.
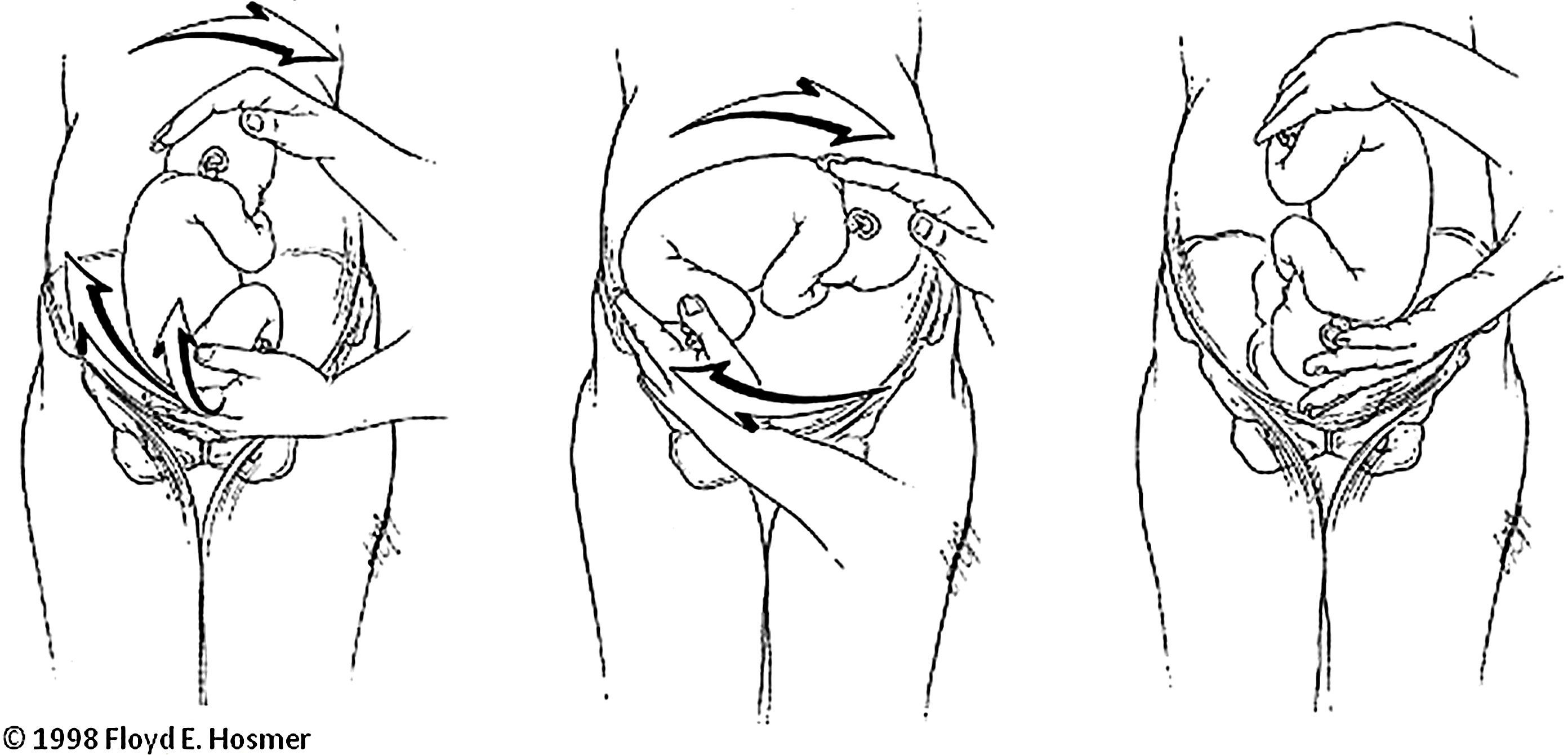
Se delimita la situación de ambos polos fetales y su grado de encajamiento. Se realiza un movimiento de desplazamiento de la nalga fetal con el objetivo de liberarla de la pelvis. Esta liberación es un movimiento clave del procedimiento. Para llevarla a cabo se presiona con la mano por detrás de la sínfisis del pubis y se desplaza cranealmente la nalga fetal. En ocasiones puede ser útil para lograr la versión desplazar la cabeza fetal hacia uno de los lados, pero nunca intentar bajar la cabeza hasta la pelvis sin que esta esté libre de las nalgas17.
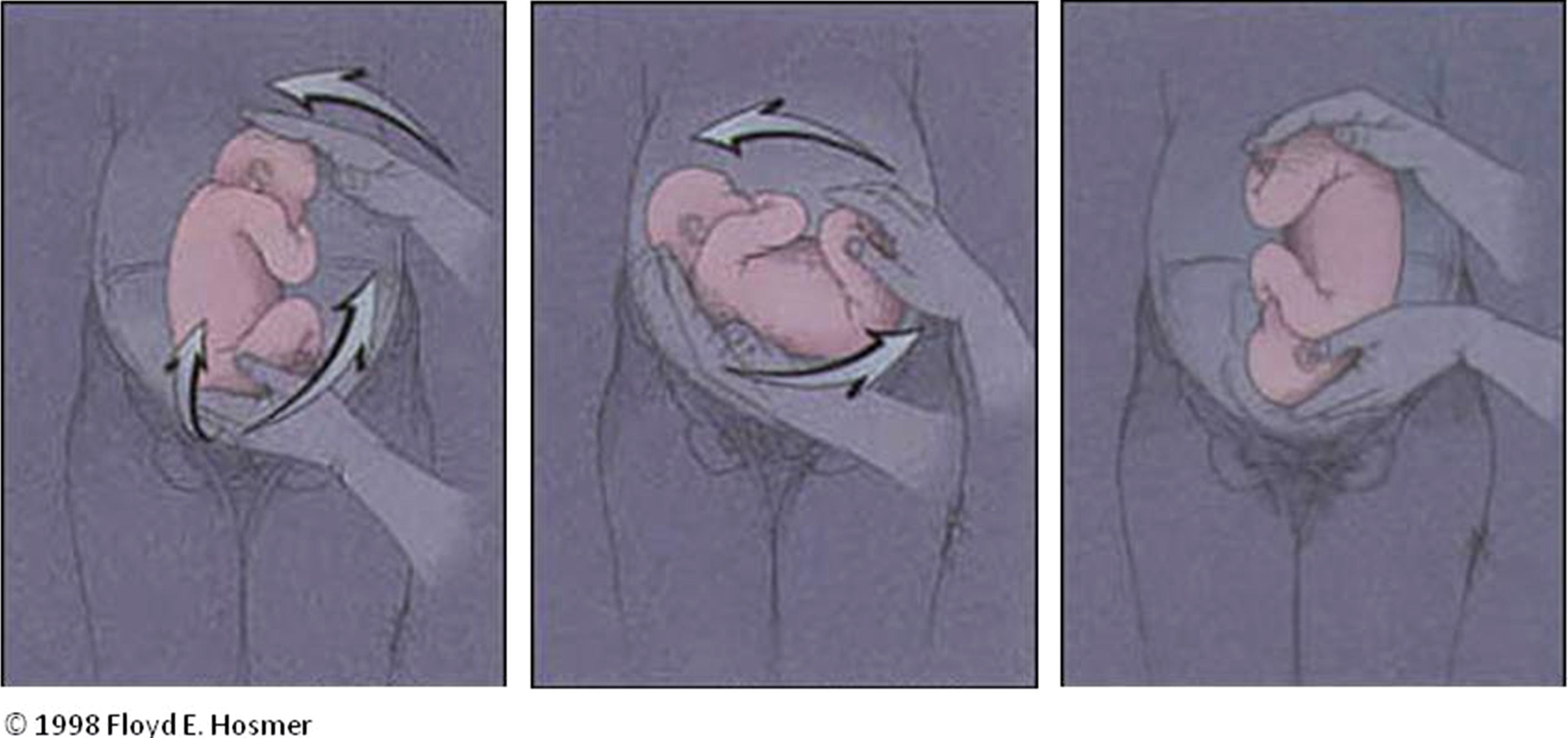
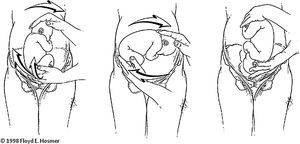
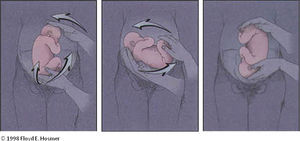
Una vez la nalga está liberada se procede a girar al feto. Según el sentido del giro existen 2 técnicas, forward roll’o enrollamiento hacia delante, en la que se empuja el feto hacia su parte ventral (fig. 1) y back flip o enrollamiento hacia atrás, en la que se empuja el feto hacia su espalda (fig. 2).
El procedimiento lo puede llevar a cabo un operador solo o pueden colaborar 2 operadores. En cualquiera de los casos la maniobra se debe hacer de forma suave pero firme, de manera que las manos acompañen al feto en todo el camino. En ningún caso se deben realizar movimientos bruscos o violentos.
La versión se podrá repetir en caso de fracaso, siendo recomendable no superar un máximo de 4 intentos. En caso de que la paciente presente una molestia excesiva o si se objetiva compromiso fetal, se deberá desistir del intento.
ComplicacionesLa VCE es un procedimiento seguro tanto para la madre como para el feto1,18–20. La mayoría de las complicaciones que se presentan son leves, como la alteración transitoria en el registro cardiotocográfico (aproximadamente 5%) o la aparición de un sangrado vaginal autolimitado20.
Pueden presentarse complicaciones que supongan un riesgo para el bienestar fetal, motivo por el cual sea preciso realizar una cesárea urgente (0,35-2%). El riesgo de mortalidad fetal es muy bajo (0,02-0,8%)8.
Dolor en la versión cefálica externa y uso de analgesiaLa versión es un proceso doloroso para la paciente. La mayoría de los estudios lo refieren como un dolor de intensidad moderada y duración breve21,22. El dolor supone la principal razón por la que las pacientes rechazan el procedimiento23. Además la contracción muscular secundaria al dolor dificulta el procedimiento.
El uso de analgesia durante la versión disminuye el dolor, mejora la experiencia de la paciente y la aceptabilidad del procedimiento. Existen varias estrategias analgésicas estudiadas, como el óxido nitroso inhalado24, remifentanilo intravenoso25 y la analgesia/anestesia regional26,27.
Todavía no hay un consenso sobre cuál es la mejor estrategia analgésica para la VCE13.
Manejo obstétrico tras la versiónLa tasa de reversión a podálica tras una versión exitosa es muy baja. La mayoría de los fetos mantienen su posición hasta el momento del parto1. Salvo en casos excepcionales no se recomienda la inducción del parto tras la VCE.
ConclusionesLa versión cefálica externa es una técnica segura y sencilla que permite reducir el número de presentaciones podálicas en el momento del parto, aumentar las probabilidades de parto vaginal y disminuir la tasa de cesáreas. No requiere grandes medios y la mayoría de las embarazadas con una presentación podálica a término puede beneficiarse de ella.
Los protocolos asistenciales en ginecología y obstetricia de la Sociedad Española de Ginecología y Obstetricia pretenden contribuir al buen quehacer profesional de todos los ginecólogos, especialmente los más alejados de los grandes hospitales y clínicas universitarias. Presentan métodos y técnicas de atención clínica aceptadas y utilizadas por especialistas en cada tema. Estos protocolos no deben interpretarse de forma rígida ni excluyente, sino que deben servir de guía para la atención individualizada a las pacientes. No agotan todas las posibilidades ni pretenden sustituir a los protocolos ya existentes en departamentos y servicios hospitalarios.