El delirium es la complicación neuropsiquiátrica más frecuente en pacientes con afectación grave por COVID-19. Presentamos un caso atípico, desde el punto de vista clínico y fenomenológico, y reflexionamos sobre los mecanismos etiológicos implicados.
Caso clínicoVarón de 55 años, médico en activo, ingresado en la unidad de hospitalización convencional, y estable clínicamente tras un ingreso en la Unidad de Cuidados Intensivos por neumonía por COVID-19 grave. Presenta un delirium atípico, con alteraciones mnésicas y de lenguaje muy significativas, que se miden psicométricamente, mientras mantiene un buen nivel atencional y de alerta. El resto de las pruebas complementarias realizadas son normales o poco concluyentes.
ResultadosLa evolución durante el ingreso es buena y la recuperación completa al mes del alta hospitalaria.
ConclusionesLa presentación atípica y la evolución clínica de este cuadro de delirium permiten plantear el papel neuroinvasivo directo de la COVID-19, en este caso.
Delirium is the most frequent neuropsychiatric complication in patients with a severe condition caused by COVID-19. We present an atypical case from a clinical and phenomenological point of view, and we reflect on the involved etiological mechanisms.
Clinical case55-year-old male, active physician, first admitted into the conventional hospitalization unit and is clinically stable after being admitted into the Intensive Care Unit for pneumonia caused by severe COVID-19. He presents an atypical delirium with very significant memory and language disorders, which are measured psychometrically, while maintaining a good attention and alertness level. The rest of the complementary tests carried out are normal or not very conclusive.
ResultsThe evolution during his admission is good and the recovery complete after one month of being discharged from the hospital.
ConclusionsThe atypical presentation and clinical evolution of this framework of delirium allow us to raise the question of the direct neuroinvasive role of COVID-19 in this case.
Aunque los síntomas más frecuentes de la enfermedad por coronavirus (COVID-19) son sistémicos y respiratorios, también se han descrito complicaciones neurológicas1, al igual que con el SARS2. Se han encontrado propiedades neurótropas de este nuevo coronavirus en humanos, cuyo papel etiológico está aún por esclarecer3. En cuanto a su potencial neuroinvasivo, se postula que alcanza el sistema nervioso central (SNC), vía hemática y vía transneuronal, a través del bulbo olfatorio4. En el daño neurológico pueden contribuir otros mecanismos como el hipóxico, tóxico o el vascular, en el marco de la respuesta inflamatoria sistémica y el estado protrombótico, que se dan en los casos graves de COVID-195.
Los pacientes con COVID-19 que con más frecuencia desarrollan síntomas neuropsiquiátricos son aquellos con una afectación respiratoria previa grave1. Dentro de estas manifestaciones, la más frecuente es el síndrome confusional agudo, o delirium (28%)6.
Describimos a continuación, el caso de un paciente ingresado por neumonía COVID-19 severa, que presenta un cuadro de delirium que destaca por su atipicidad fenomenológica y su evolución clínica.
Descripción del caso clínicoSe trata de un varón de 55 años, médico en activo, que presenta en un momento de estabilidad clínica de un ingreso prolongado por una neumonía por coronavirus de tipo 2 causante del síndrome respiratorio agudo severo (SARS-CoV-2), cambios cognitivos y conductuales significativos.
En cuanto a la situación premórbida del paciente, sólo destacar la existencia de un temblor esencial, sin tratamiento farmacológico, ni interferencia funcional. En relación con hábitos tóxicos, subrayar el consumo de alcohol sin criterios de tolerancia ni dependencia en los dos últimos años, una cantidad en torno a las 10 unidades de bebida estándar (UBE), al día, como máximo.
El paciente ingresa directamente en la Unidad de Cuidados Intensivos (UCI), donde permanece 15 días. Allí precisa de ventilación mecánica invasiva y sedoanalgesia, utilizándose fentanilo, midazolam y dexmedetomidina. Recibe además, tratamiento específico con tocilizumab (tres dosis), hidroxicloroquina (12 días), lopinavir/ritonavir (14 días) y levofloxacino (15 días), sin utilizarse corticoterapia durante el proceso.
En la planta de hospitalización convencional, se encuentra afebril, hemodinámicamente estable y eupneico con oxigenoterapia a bajo flujo. Inicia un cuadro subagudo de cambios a nivel cognitivo y conductual, por lo que se solicita valoración por psiquiatría y neurología. Durante nuestra intervención no se produce ningún cambio relevante analítico ni clínico. La única complicación adicional al síndrome confusional es la pérdida de funcionalidad en contexto de la polineuropatía del paciente crítico e inmovilización prolongada, consiguiéndose una recuperación completa con tratamiento rehabilitador durante el ingreso y al alta.
Psicopatológicamente resulta llamativa la desorientación temporoespacial que se contrapone con un adecuado nivel de alerta y una buena atención sostenida. La fluencia verbal está alterada, el discurso es totalmente fabulado y tiene dificultades para elaborar un relato cronológico consistente. Presenta nula introspección, afecto plano e insomnio mixto con reducción significativa de horas de sueño. En los períodos de vigilia realiza prescripciones a los pacientes de su alrededor y recomendaciones médicas al personal sanitario. Le exploración neurológica es anodina, a excepción del temblor esencial. A nivel cognitivo, se aprecian marcadas dificultades en el lenguaje y en la memoria, en contraposición con un buen nivel atencional. Se decide realizar una evaluación neuropsicológica dirigida utilizando el test de aprendizaje verbal (TAVEC)7, dado que es un instrumento exigente que cuantifica más específicamente las áreas que impresionan alteradas. En el pretest, se observa una curva de aprendizaje plana, a pesar de las repeticiones y un aumento de las intrusiones y perseveraciones a medida que avanza en la prueba. No utiliza ninguna estrategia de categorización, ni de recuperación, ni muestra efectos de primacía y de recencia.
Ante la sospecha inicial de un posible daño cerebral derivado del estado proinflamatorio y/o protrombótico, en contexto de la COVID-19, se opta por antipsicóticos con un perfil cardiovascular seguro, combinando aripiprazol (10 mg al día) y quetiapina (100 mg al día).
Se realizan también pruebas complementarias de neuroimagen, tomografía axial computarizada (TAC) y resonancia magnética nuclear (RMN), informadas como normales. También se realiza un electroencefalograma (EEG), en cuyo informe se recogen las siguientes conclusiones: «encefalopatía grado leve y actividad irritativa temporal izquierda, hallazgos que no justificaban la clínica». Se realizaron también estudios serológicos (virus de inmunodeficiencia humana [VIH] y cribado treponémico de sífilis), pruebas de función tiroidea y complejo vitamínico B, que resultaron normales. Con estos hallazgos y la evolución clínica que describimos a continuación, se descartó la realización de punción lumbar, dado el balance riesgo/beneficio y la complejidad de la técnica en un paciente con infección por SARS-CoV-2.
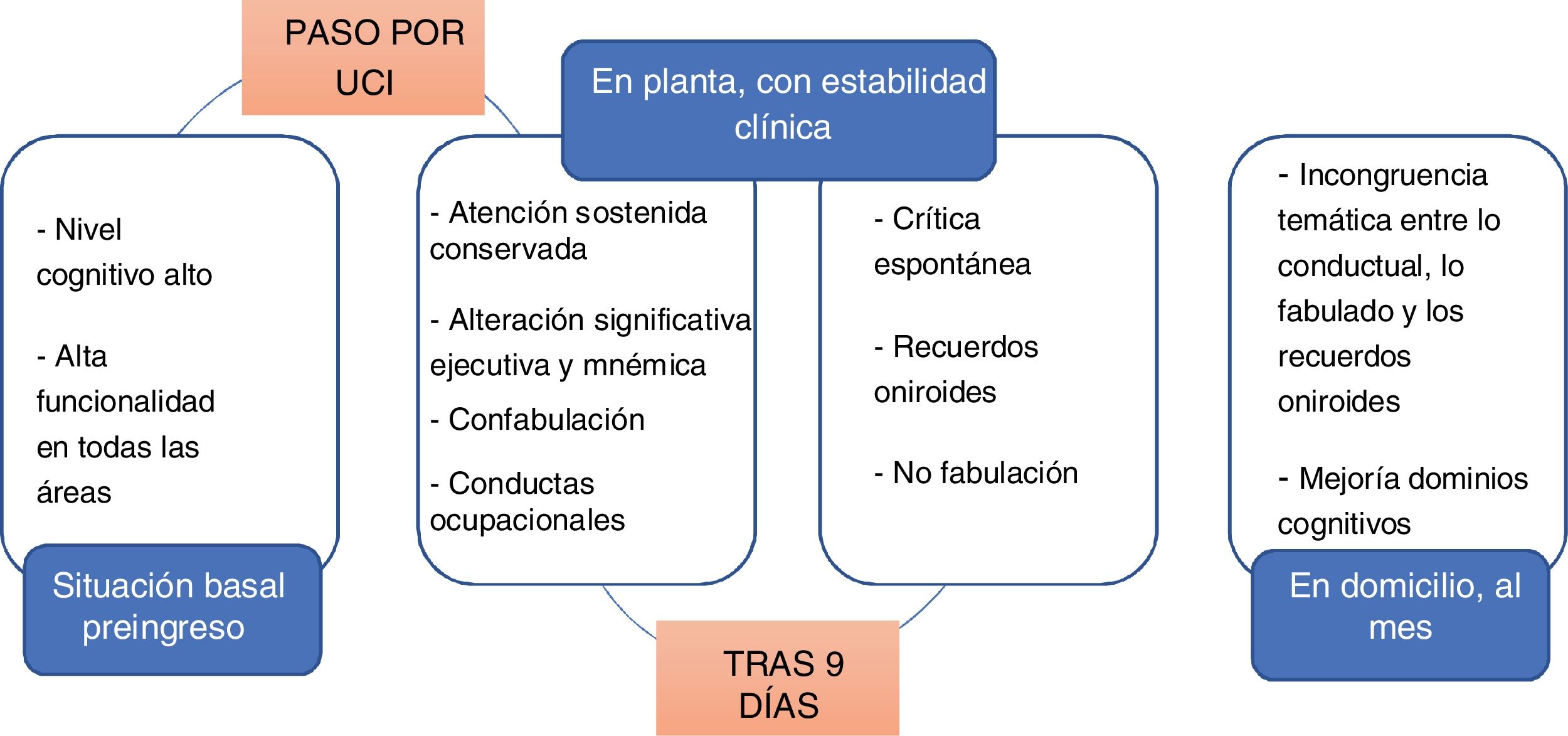
Durante los dos primeros días no se observa mejoría clínica a ningún nivel. Una vez descartada la hipótesis vascular, se decide un cambio a risperidona, utilizando al inicio un máximo de 6 mg al día. Los dos días posteriores mejoran la orientación y las alteraciones conductuales, con un mejor patrón de sueño. Mantiene las fabulaciones, la amnesia lacunar y una escasa conciencia del proceso. Finalmente, y de modo repentino, a los nueve días alcanza insight y realiza una crítica completa de lo sucedido (fig. 1). La dosis de risperidona se va reduciendo progresivamente hasta que se produce la mejoría descrita, procediéndose a su retirada completa en nueve días.
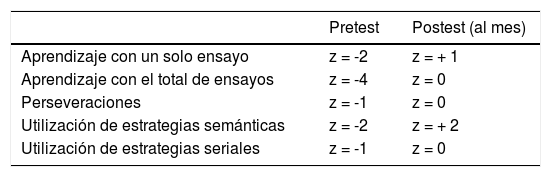
Al mes se realiza una valoración ambulatoria del paciente, quien describe importantes lagunas mnémicas durante gran parte del ingreso y ensoñaciones de temática diversa que contrastan con el contenido de lo fabulado durante la hospitalización. Describe imágenes eidéticas parásitas egodistónicas sobre las que elabora una narrativa que no es congruente con las alteraciones conductuales observadas (prescripciones de fármacos y órdenes de tratamiento), ni con la ausencia de reacciones afectivas objetivadas durante la hospitalización. A nivel cognitivo, se realiza una revaloración neuropsicológica donde se objetiva una mejoría importante del rendimiento, adquiriendo puntuaciones en la media o por encima en algunos dominios y utilizando estrategias de codificación semántica que previamente no estaban presentes (tabla 1).
Puntuaciones obtenidas en el test de aprendizaje verbal (TAVEC)7
| Pretest | Postest (al mes) | |
|---|---|---|
| Aprendizaje con un solo ensayo | z = -2 | z = + 1 |
| Aprendizaje con el total de ensayos | z = -4 | z = 0 |
| Perseveraciones | z = -1 | z = 0 |
| Utilización de estrategias semánticas | z = -2 | z = + 2 |
| Utilización de estrategias seriales | z = -1 | z = 0 |
z: puntuación típica.
El delirium fenomenológicamente se caracteriza por una desproporcionada alteración de la atención sostenida, que determina la afectación del resto de dominios cognitivos8. La referencia diagnóstica estándar actual son los criterios de la quinta edición del Manual Diagnóstico y Estadístico de Enfermedades Mentales (DSM-5)9. Se consideran como nucleares, tanto una alteración en el nivel como en el contenido de la conciencia, medido a través de la atención. En nuestro caso, resulta llamativa la ausencia de alteración atencional y de conciencia, en contraste con la significativa afectación de orientación, memoria y lenguaje. No obstante, en la actualidad se consideran como delirium también los casos en los que no pueda demostrarse inatención mediante pruebas psicométricas, o a través de una entrevista, si se corrobora que la alteración es consecuencia de una afección médica, intoxicación o abstinencia por una sustancia10.
El delirium se considera un barómetro de severidad de afectación por COVID-19 y se demanda su inclusión en los protocolos de diagnóstico11. Los pacientes que precisan ingreso en UCI tienen un mayor riesgo de delirium y se pone en relación con varios factores recogidos por Kotfis et al. en su revisión12: posibilidad de invasión directa del sistema nervioso central (SNC), mecanismo indirecto inducido por mediadores inflamatorios y un estado protrombótico, la utilización de sedantes, el tiempo prolongado de ventilación mecánica, la inmovilización y factores ambientales particulares, inherentes a una situación de cuarentena.
Existe un consenso sobre un modelo causal multifactorial de delirium, a través de una compleja interrelación inversa entre factores predisponentes y la exposición simultánea o secuencial a factores precipitantes. En nuestro caso, la presencia de delirium no es esperable, incluso considerando los precipitantes inherentes a un ingreso en la UCI y los factores inherentes a una situación de cuarentena. El paciente está en una situación de estabilidad clínica mantenida y no tiene marcadores previos de vulnerabilidad (el consumo previo de alcohol no es de suficiente entidad, por la severidad y por el momento del ingreso en el que se encuentra el paciente). Las dificultades para la implementación completa de las medidas no farmacológicas para la prevención y tratamiento de delirium13 en el contexto de cuarentena, a destacar la imposibilidad para el acompañamiento familiar o las dificultades para la comunicación con los equipos de protección individual, han condicionado la incidencia y evolución del delirium en los pacientes ingresados más vulnerables, sobre todo en aquellos con deterioro cognitivo o sin habilidades para la comunicación telemática, que no es nuestro caso11.
En colaboración con el Servicio de Neurología, se descarta el daño vascular directo u otra lesión ocupante de espacio, con una neuroimagen tipo RMN. Se realiza un estudio EEG en el que se registra una actividad irritativa leve, que no concuerda clínicamente, a su criterio, con el cuadro descrito, argumentando que el paciente no presenta crisis agudas ni estado poscrítico, y que no hay alteraciones psicomotoras ni del nivel de alerta. Afectaciones electroencefalográficas similares se describen en otros casos publicados de pacientes con infección por SARS-CoV-2 que presentaron algún tipo de encefalopatía3,14,15. En nuestro caso, tampoco hay alteraciones metabólicas y el estudio serológico es normal. Habría también que considerar el papel de la hipoxemia mantenida a la que se exponen los pacientes con COVID-19, que podría generar una alteración de la fisiología cortical leve, sin resultar evidente en la neuroimagen o en el EEG, aunque no explicaría la atipicidad fenomenológica del cuadro.
En cuanto a los fármacos específicos para la COVID-19, la hidroxicloroquina es, tanto por su vida media como por los conocidos efectos a nivel de SNC16, la que podría relacionarse más con el delirium descrito, aunque la fenomenología del cuadro y la ausencia de vulnerabilidad del paciente reduciría su contribución específica.
Un daño cerebral funcional multicausal con expresión clínica en forma de delirium puede explicarse por el sumatorio de los precipitantes señalados. No obstante, planteamos la hipótesis de daño directo por SARS-CoV-2, aun sin la evidencia del neurodiagnóstico y descartando retrospectivamente la presencia de anosmia. Nuestros argumentos son los siguientes: el conocido neurotropismo del virus y su capacidad neuroinvasiva, el carácter inesperado del delirium atendiendo al modelo de diátesis-estrés, la presentación atípica en lo fenomenológico con asimetría en la severidad de los dominios afectados, la evolución durante el ingreso y la recuperación completa sin secuelas tres semanas más tarde. Los cuadros de delirium descritos en un marco de ingreso similar (ventilación mecánica en UCI) con los precipitantes conocidos12, pero con otras etiologías, no se presentan con estas particularidades.
En definitiva, la descripción de este estado confuso-onírico, atípico en el contexto de la COVID-19, saca a relucir el desconocimiento etiopatogénico de esta pandemia provocada por el virus SARS-CoV-2, haciéndose necesaria una mayor investigación centrada en los distintos mecanismos de acción de este nuevo virus en el SNC.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.