El término «combinación» incluye prácticamente todas las modalidades en las que una medicación puede añadirse a otra. Los otros términos de uso frecuente son «aumento», que implica un efecto aditivo de la adición de un segundo fármaco al obtenido de la prescripción de un primero, y «adyuvante», que implica la adición a un tratamiento existente, posiblemente eficaz que, por una razón u otra, no puede o no debe interrumpirse. Las cuestiones que se derivan en todas las indicaciones potenciales son: a) ¿Cuánto tiempo es razonable esperar para poder demostrar la insuficiencia de la respuesta a la monoterapia?; b) ¿Mediante qué criterios debe definirse dicha respuesta?; c) ¿Cuán óptima es la dosis de la primera monoterapia y, por consiguiente, con qué certeza sabemos que su falta de efecto se debe a una respuesta realmente insuficiente?
Antes de considerar un tratamiento de combinación, es preciso que se cumplan uno o más de los criterios siguientes: a) la monoterapia solo ha sido parcialmente eficaz en los síntomas básicos; b) la monoterapia ha sido eficaz en algunos síntomas concurrentes pero no en otros, por lo que se considera que se requiere una medicación adicional; c) en algunas circunstancias podría estar indicada una combinación particular de novo; d) la combinación podría mejorar la tolerabilidad porque ambos fármacos pueden administrarse por debajo del umbral de la dosis individual asociada a efectos adversos. Los responsables de las políticas sanitarias han suscitado preocupación principalmente con el criterio a, y en principio como mínimo, con el c. En la práctica clínica la utilización de un tratamiento de combinación refleja el desenlace, con frecuencia insatisfactorio, del tratamiento con un fármaco individual.
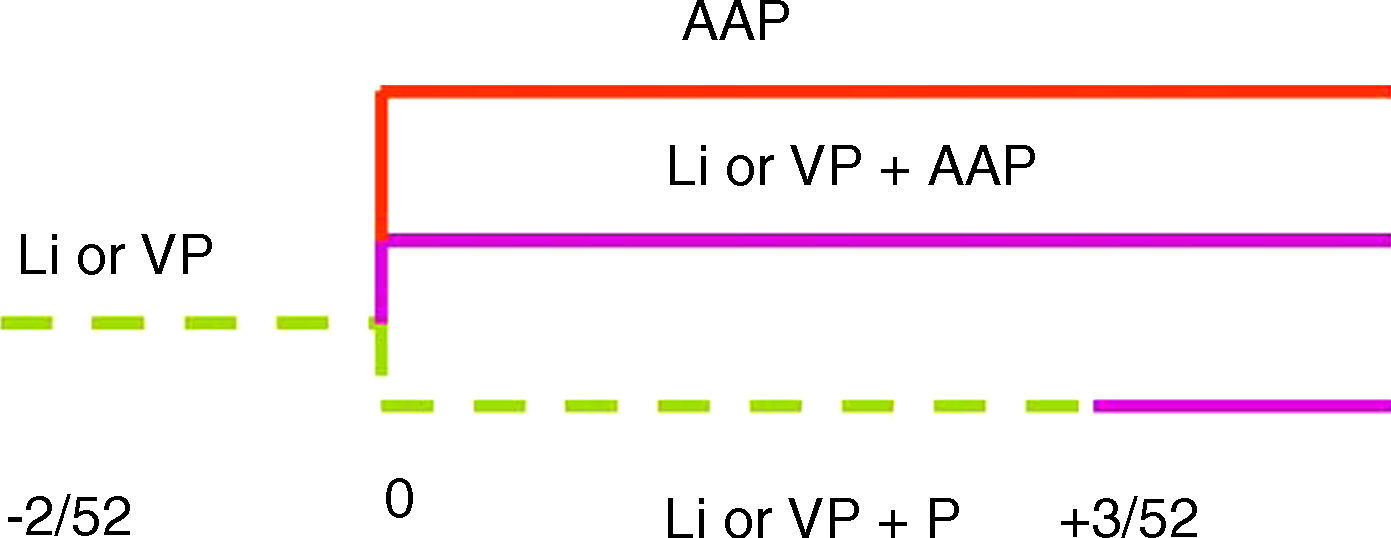
Antipsicóticos en la maníaSe dispone de pruebas apropiadas de que la mayoría de antipsicóticos examinados muestran eficacia en la manía aguda cuando se añaden al litio o al valproato para pacientes que no manifiestan una respuesta o sólo una parcial al litio o al valproato como monoterapia. Los diseños de ensayos clínicos convencionales de dos grupos podrían beneficiarse de la inclusión de un tercer grupo tratado con un tercer antipsicótico.
En el tratamiento a largo plazo del trastorno bipolar, en pacientes que responden de forma aguda a la adición de quetiapina al litio o al valproato, esta combinación reduce el riesgo posterior de recidiva de la depresión, manía o estados mixtos, comparado con la monoterapia con cualquiera de ambos solo. No se dispone de datos comparables para la combinación con otros antipsicóticos.
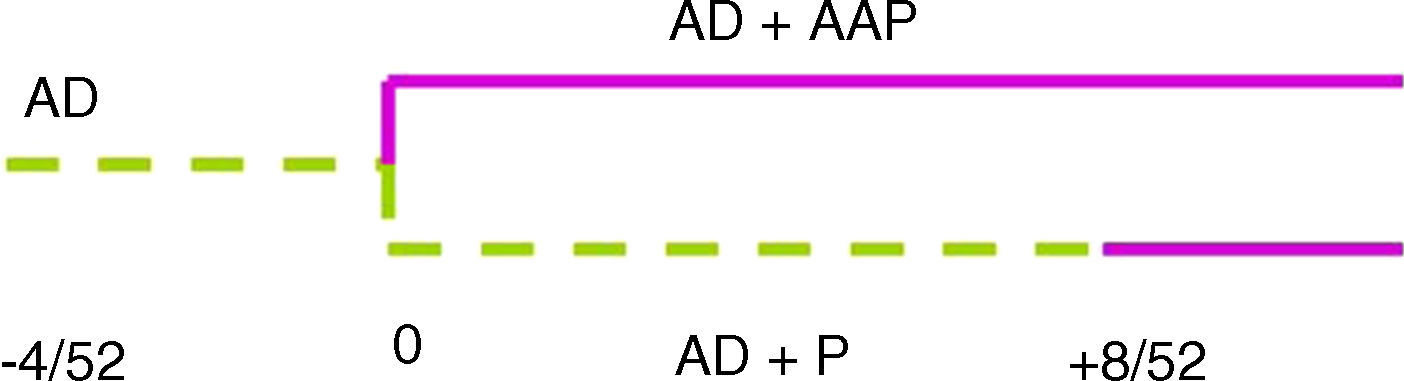
Antipsicóticos en la depresión mayorSe ha demostrado que algunos antipsicóticos atípicos inducen remisión cuando se añaden a un antidepresivo (en general, un inhibidor selectivo de la recaptación de serotonina [ISRS] o un inhibidor selectivo de la recaptación de noradrenalina [ISRN]) en pacientes con trastorno unipolar en un episodio depresivo mayor que no responde a la monoterapia con un antidepresivo. La refractariedad se define como, al menos, 6 semanas sin alcanzar una respuesta predefinida adecuada al tratamiento. Todavía no se dispone de datos a largo plazo que respalden una eficacia continua.
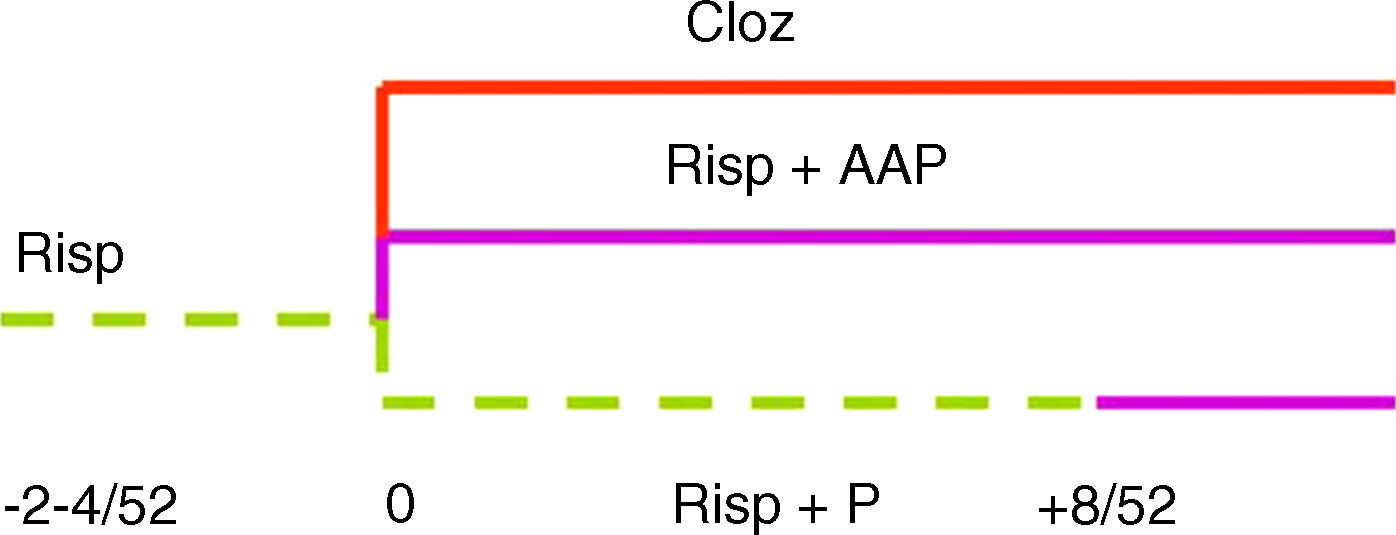
EsquizofreniaSolo se dispone de pruebas limitadas que respaldan la combinación de dos o más antipsicóticos en la esquizofrenia. Cualquier monoterapia debe administrarse en la dosis tolerada máxima y, antes de considerar una combinación, deben administrarse, como mínimo, dos antipsicóticos de diferente mecanismo de acción/tolerabilidad y clozapina.
La adición de un antagonista D2/3 de alta potencia a un antagonista de baja potencia, la clozapina o la quetiapina, es la combinación lógica para el tratamiento de los síntomas positivos, aunque se requieren pruebas adicionales procedentes de ensayos clínicos metodológicamente apropiados. Otros mecanismos de acción diferentes del bloqueo D2/3 y, por lo tanto, otras combinaciones podrían ser pertinentes para los síntomas negativos, cognitivos o afectivos.
Trastorno obsesivo-compulsivoLa monoterapia con un ISRS confiere un beneficio medio global en el TOC y pueden ser necesarios 3 meses hasta decidir que confiere beneficios. La adición de un antipsicótico puede considerarse en el TOC con un trastorno de tics asociado y en el TOC refractario. Para el TOC con un déficit cognitivo (TOC con «características psicóticas») el tratamiento de elección debe ser una dosis moderada o alta de un ISRS y, solo en los casos refractarios, puede considerarse un aumento con antipsicóticos. Se ha demostrado que el aumento con haloperidol y risperidona es eficaz (una reducción de síntomas de más del 35%) para pacientes con tics. Para el TOC refractario, hay datos que sugieren un papel específico del haloperidol y así mismo de la risperidona, y algunos datos con respecto a un beneficio terapéutico potencial con olanzapina y quetiapina.
Antipsicóticos y efectos adversos en las enfermedades mentales gravesEn pacientes con enfermedades mentales graves y, en particular cuando son tratados con antipsicóticos, hoy día los riesgos cardiometabólicos se reconocen mucho mejor y se están realizando esfuerzos para garantizar un mejor examen de cribado de la salud física y prevención.
The term “combination” includes virtually all the ways in which one medication may be added to another. The other commonly used terms are “augmentation”, which implies an additive effect from adding a second medicine to that obtained from prescribing a first, an “add on”, which implies adding on to existing, possibly effective treatment which, for one reason or another, cannot or should not be stopped. The issues that arise in all potential indications are: a) how long it is reasonable to wait to prove insufficiency of response to monotherapy; b) by what criteria that response should be defined; c) how optimal is the dose of the first monotherapy and, therefore, how confident can one be that its lack of effect is due to a truly inadequate response? Before one considers combination treatment, one or more of the following criteria should be met; a) monotherapy has been only partially effective on core symptoms; b) monotherapy has been effective on some concurrent symptoms but not others, for which a further medicine is believed to be required; c) a particular combination might be indicated de novo in some indications; d) the combination could improve tolerability because two compounds may be employed below their individual dose thresholds for side effects. Regulators have been concerned primarily with a and, in principle at least, c above. In clinical practice, the use of combination treatment reflects the often unsatisfactory outcome of treatment with single agents.
Antipsychotics in maniaThere is good evidence that most antipsychotics tested show efficacy in acute mania when added to lithium or valproate for patients showing no or a partial response to lithium or valproate alone. Conventional 2-armed trial designs could benefit from a third antipsychotic monotherapy arm. In the long term treatment of bipolar disorder, in patients responding acutely to the addition of quetiapine to lithium or valproate, this combination reduces the subsequent risk of relapse to depression, mania or mixed states compared to monotherapy with lithium or valproate. Comparable data is not available for combination with other antipsychotics.
Antipsychotics in major depressionSome atypical antipsychotics have been shown to induce remission when added to an antidepressant (usually a SSRI or SNRI) in unipolar patients in a major depressive episode unresponsive to the antidepressant monotherapy. Refractoriness is defined as at least 6 weeks without meeting an adequate pre-defined treatment response. Long term data is not yet available to support continuing efficacy.
SchizophreniaThere is only limited evidence to support the combination of two or more antipsychotics in schizophrenia. Any monotherapy should be given at the maximal tolerated dose and at least two antipsychotics of different action/tolerability and clozapine should be given as a monotherapy before a combination is considered.
The addition of a high potency D2/3 antagonist to a low potency antagonist like clozapine orquetiapine is the logical combination to treat positive symptoms, although further evidence from well conducted clinical trials is needed. Other mechanisms of action than D2/3 blockade, and hence other combinations might be more relevant for negative, cognitive or affective symptoms.
Obsessive-compulsive disorderSSRI monotherapy has moderate overall average benefit in OCD and can take as long as 3 months for benefit to be decided. Antipsychotic addition may be considered in OCD with tic disorder and in refractory OCD. For OCD with poor insight (OCD with “psychotic features”), treatment of choice should be medium to high dose of SSRI, and only in refractory cases, augmentation with antipsychotics might be considered. Augmentation with haloperidol and risperidone was found to be effective (symptom reduction of more than 35%) for patients with tics. For refractory OCD, there is data suggesting a specific role for haloperidol and risperidone as well, and some data with regard to potential therapeutic benefit with olanzapine and quetiapine.
Antipsychotics and adverse effects in severe mental illnessCardio-metabolic risk in patients with severe mental illness and especially when treated with antipsychotic agents are now much better recognized and efforts to ensure improved physical health screening and prevention are becoming established.
Artículo
Comprando el artículo el PDF del mismo podrá ser descargado
Precio 19,34 €
Comprar ahora