Definición
Las ampollas (del griego pemphix = ampolla) forman parte de las lesiones más frecuentes en la piel y la mucosa. En la piel, las ampollas no son estables y tienden a romperse fácilmente dejando una erosión, cuyo origen no se puede detectar más que por los restos epiteliales periféricos del techo de la ampolla.
Las ampollas son cavidades llenas de líquido situadas en o inmediatamente debajo de la epidermis. Son la consecuencia de un déficit de cohesión epidérmica o dermoepidérmica. Esta falta de cohesión puede tener un origen inflamatorio, físico o tóxico (eccema, quemadura, herpes). Por otra parte también existen déficits estructurales de la piel de origen congénito (epidermólisis hereditarias) y formas clínicas adquiridas secundarias a trastornos metabólicos o a procesos autoinmunitarios. Estos últimos son los que nos ocupan en este trabajo.
Características comunes
Las enfermedades autoinmunes ampollosas son desencadenadas por autoanticuerpos (normalmente inmunoglobulinas IgG) dirigidos contra determinadas proteínas (antígenos principales) responsables de la coherencia celular. Se desconoce la causa del desarrollo de estos anticuerpos. Se barajan diversos factores desencadenantes, entre ellos infecciones bacterianas o víricas, traumatismos o tumores. La cohesión se puede ver alterada por el 'acoplamiento' de los anticuerpos a proteínas desmosómicas o hemidesmosómicas, pero también por acción de procesos inflamatorios que provocan una pérdida funcional de las estructuras responsables de la cohesión celular.
En general, las lesiones están confinadas a la piel y a las mucosas cercanas a la piel. Las ampollas que aparecen en estas estructuras provocan trastornos clínicos por sí mismas o por efecto de sus secuelas (erosiones, cicatrices, sobreinfecciones). Se suele tratar de enfermedades crónicas. Su evolución puede ser autolimitada, pero también mortal y, más allá de estas formas evolutivas, pueden derivar en déficits funcionales graves (como ceguera). Dado que las lesiones ampollosas pueden aparecer en la piel y la mucosa, este grupo de enfermedades también recibe el nombre de mucodermatosis autoinmunes ampollosas.
Clasificación
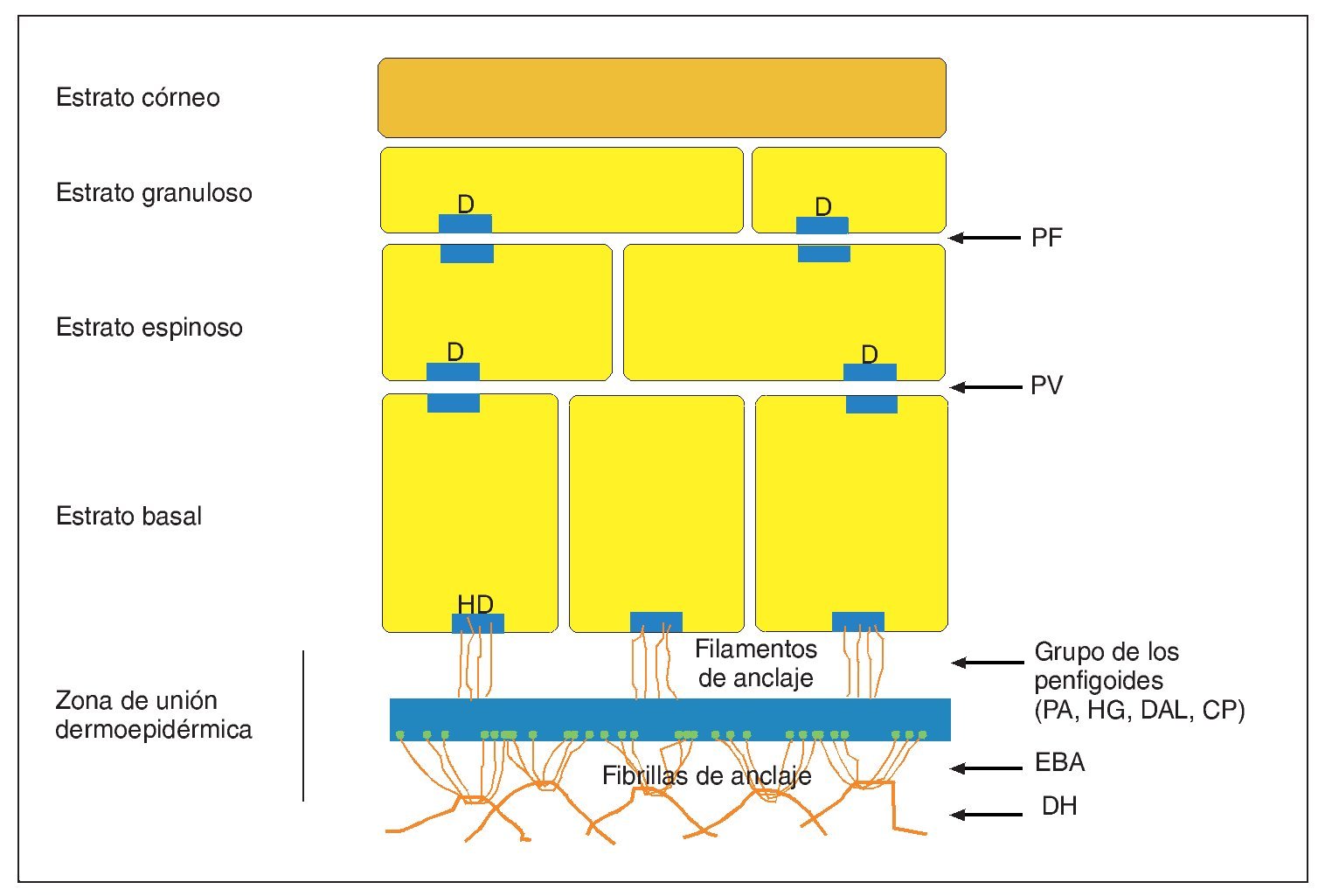
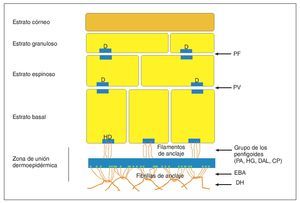
La clasificación de las mucodermatosis autoinmunes ampollosas se realiza en función de las estructuras principales afectadas (fig. 1):
Figura 1. Representación esquemática de los planos de clivaje de la piel (modificada por Fritsch10).
1. Clivaje intraepidérmico = grupo de los pénfigos
2. Clivaje en la unión dermoepidérmica = grupo de los penfigoides
3. Clivaje sublaminar = epidermiólisis ampollosa adquirida y dermatitis herpetiforme
En el ámbito de la odontología adquieren relevancia sobre todo los primeros dos grupos.
Grupo de los pénfigos
De este grupo forman parte enfermedades caracterizadas por la formación de ampollas intraepidérmicas. Los pénfigos son desencadenados por anticuerpos dirigidos contra proteínas estructurales desmosómicas (cadherinas). Parece existir una predisposición genética a la síntesis de estos anticuerpos. Sin embargo, se desconocen los mecanismos que desencadenan la formación de estos anticuerpos. Se pueden distinguir distintos subgrupos en función de las proteínas estructurales específicas presentes en cantidades variables en las diferentes capas de la epidermis. Las diferentes formas clínicas pueden tener evoluciones de distinta gravedad, si bien todas ellas pueden ser mortales.
Pénfigo vulgar
El pénfigo vulgar (PV) es una forma de pénfigo grave que se caracteriza por la formación de ampollas suprabasales (intraepidérmicas). El PV es la forma clínica más frecuente en el grupo de los pénfigos. Suele presentarse preferentemente entre la cuarta y la sexta décadas de la vida. Afecta por igual a ambos sexos, pero muestra preferencia por determinadas etnias (poblaciones mediterráneas, judíos).
Etiología
Las inmunoglobulinas IgG se unen directamente a un complejo proteico de los desmosomas (desmogleína III en la mucosa, desmogleína I en la piel) de los queratinocitos, lo que desencadena una acantólisis.
Clínica
Mucosa oral
En más del 70% de los casos el PV se inicia en la mucosa oral, sobre todo en la mucosa yugal, el paladar blando y el labio inferior, es decir, preferentemente en zonas cubiertas por mucosa de revestimiento no queratinizada. Otras mucosas también pueden estar afectadas (ano, pene, esófago etc.). La enfermedad parece manifestarse más raramente en la mucosa masticatoria.
El síntoma guía del PV es la ampolla intraepidérmica, cuyo contenido inicial puede ser un líquido transparente y más adelante adquirir un aspecto amarillento oscuro o sanguinolento. Su tamaño puede variar entre el de la cabeza de un alfiler y el de una castaña. Existe una cierta tendencia a la confluencia de ampollas aisladas. Se puede desplazar las ampollas ejerciendo una ligera presión lateral con los dedos (signo de Nikolski). También se pueden desprender con los dedos áreas de piel o mucosa aparentemente sanas («piel de melocotón maduro»).
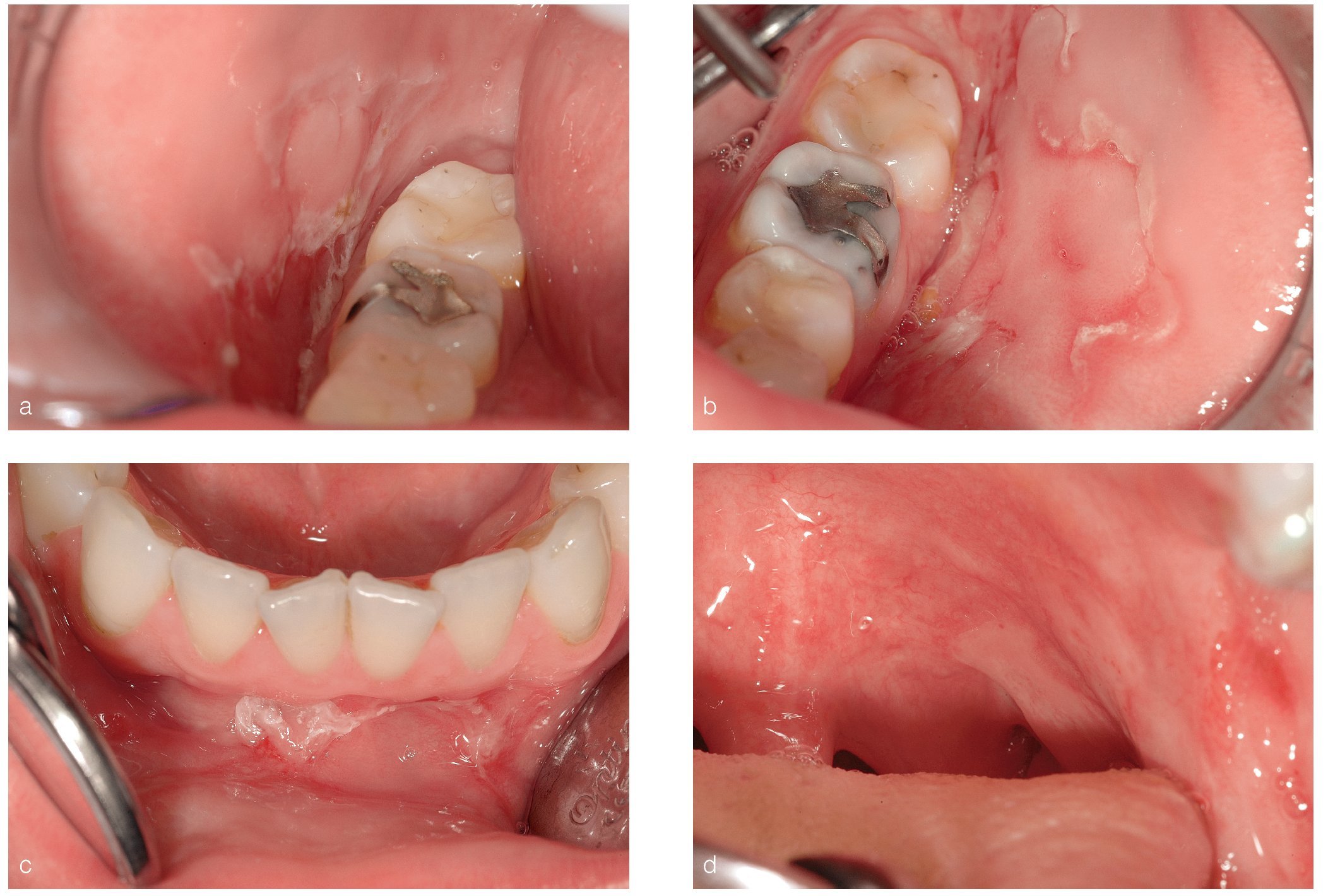
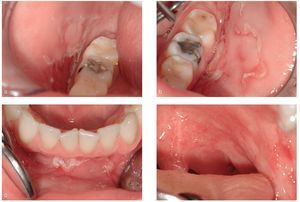
El estadio de ampolla en la cavidad oral es extraordinariamente fugaz, de modo que se observan sobre todo erosiones de color rojo grisáceo perfectamente delimitadas o erosiones con límites irregulares 'deshilachados', cuyos bordes muestran restos epiteliales flotantes o enrollados y tejido de regeneración epitelial. Algunas erosiones de menor tamaño pueden mostrar un aspecto de pequeñas corrientes de agua con límites dentados. La reacción inmunitaria en el PV afecta a todas las capas del epitelio, es decir, es relativamente superficial, lo que da lugar a erosiones planas y frecuentemente libres de depósitos de fibrina. En algunos casos se pueden ver erosiones de aspecto «grasiento», es decir, recubiertas de fibrina, detritus, Candida y restos epiteliales. Los síntomas característicos incluyen dolor, disfagia, dificultades para la ingesta y sobreinfección por Candida así como sialorrea, halitosis y tumefacciones edematosas (figs. 2a a 2d).
Figuras 2a a 2d. Manifestación inicial de un pénfigo vulgar en una paciente de 22 años de edad. En el momento de la primera exploración, la paciente no presentaba lesiones cutáneas (fotografías: Priv.-Doz. Dr. M.M. Bornstein, Berna, Suiza).
En otros casos, las erosiones muestran un recubrimiento blanco-amarillento o hemorrágico. En la lengua se observan placas grasientas con pérdida del relieve papilar. Si en el área de las lesiones se producen hemorragias leves se forman lesiones costrosas hemorrágicas de color pardo negruzco en los labios.
El uso de prótesis sobre las encías es inviable o muy problemático. La aparición de «puntos de presión» recidivantes puede ser un signo de pénfigo. Las lesiones gingivales de repetición asociadas al cepillado dental dan lugar a problemas de higiene oral que se traducen a la larga en un deterioro grave de la salud dental y gingival. Las encías pueden mostrar lesiones eritematosas y erosivas marcadas y un cuadro sugestivo de «gingivitis descamativa». En algunos casos se observa también un eritema en banda de anchura variable.
Piel
En la piel aparentemente sana pueden aparecer ampollas aisladas o múltiples de distribución irregular y con un contenido amarillento o hemorrágico. Estas lesiones se pueden secar y evolucionar a costras o dar lugar a erosiones dolorosas. El signo de Nikolski suele ser positivo, pero no es diagnóstico. Las lesiones cutáneas muestran un aspecto dimórfico: junto a ampollas nuevas que pueden ser flácidas o tensas se encuentran erosiones o grupos de lesiones costrosas.
Evolución
En general, la enfermedad muestra un inicio insidioso y localizado, con fases alternantes de aparición de lesiones nuevas y de curación de las anteriores. Al cabo de unos meses la enfermedad se generaliza. Las primeras manifestaciones suelen producirse en la mucosa oral, la cual suele estar afectada casi en el 100% de los casos. La afectación de la mucosa nasal («resfriado hemorrágico») es más rara. Antes de la introducción de los corticosteroides, la evolución era casi siempre mortal (sepsis, pérdida de electrolitos, embolias pulmonares). En la actualidad, la mortalidad es relativamente baja siempre que el paciente reciba un tratamiento adecuado con corticosteroides e inmunosupresores. Los síntomas sistémicos suelen ser secundarios a complicaciones (sepsis, pérdida de proteínas y pérdidas hidroelectrolíticas, marasmo).
Diagnóstico diferencial
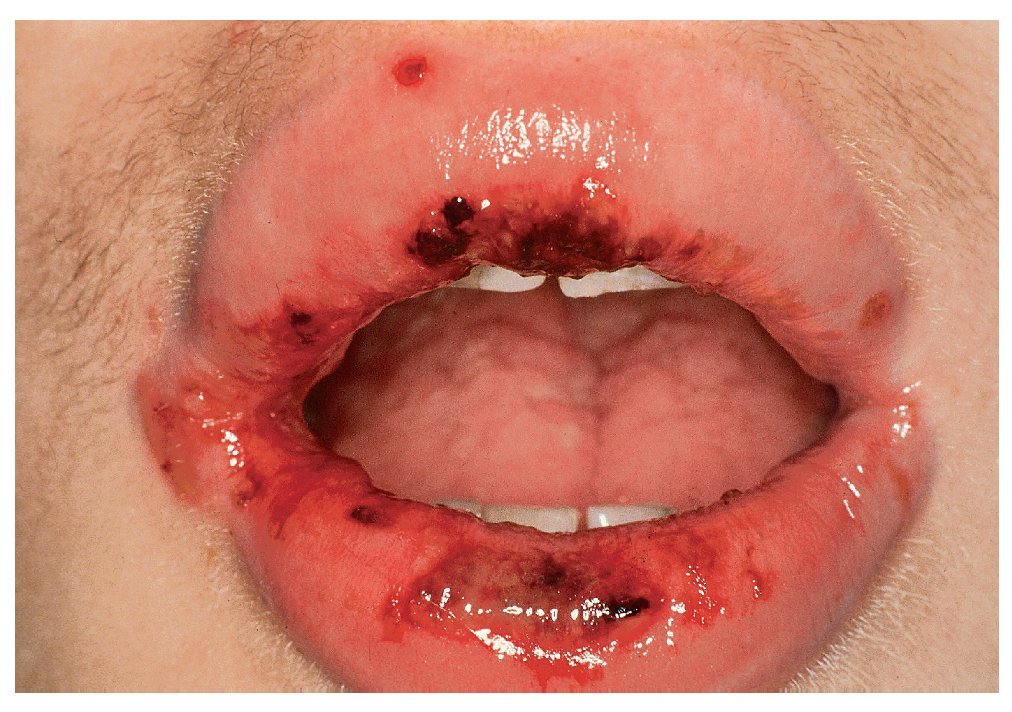
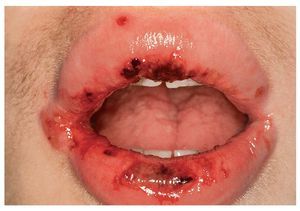
Hay que hacer el diagnóstico diferencial con otras enfermedades ampollosas: pénfigo ampolloso, pénfigo foliáceo y eritema multiforme (fig. 3). El diagnóstico diferencial de las formas iniciales localizadas con lesiones similares es bastante más complicado: aftas, enfermedad de Behçet, gingivoestomatitis herpética, gingivitis erosiva, enfermedad de mano-pie-boca, liquen ruber erosivo y estomatitis por contacto. El diagnóstico diferencial con el eritema exudativo multiforme tiene gran relevancia clínica. La tabla 1 muestra los principales criterios de diferenciación.
Figura 3. El eritema exudativo multiforme es un diagnóstico diferencial importante del pénfigo.
Diagnóstico
El diagnóstico de certeza se logra únicamente mediante una biopsia del tejido contiguo a una lesión reciente. En general, se somete uno de los fragmentos de la muestra de biopsia a un análisis histológico convencional y el otro se analiza mediante una técnica de inmunofluorescencia directa (véase el recuadro informativo sobre inmunofluorescencia directa), la cual permite detectar una reacción homogénea en los espacios intercelulares. Se puede llevar a cabo una prueba complementaria rápida, la prueba de Tzanck. Se realiza una extensión con material obtenido de la base de erosiones o ampollas recientes (citología exfoliante) en la que se identifican células acantolíticas características. Los anticuerpos circulantes en sangre se pueden identificar por inmunofluorescencia indirecta.
Tratamiento
Cuanto antes se inicie el tratamiento, mayores son las probabilidades de que el tratamiento sintomático sea eficaz y actúe rápidamente. Por ello es indudable que el odontólogo es una pieza clave en el diagnóstico precoz de la enfermedad. Los principales objetivos del tratamiento son la inhibición de la reacción inflamatoria y la disminución de los anticuerpos.
El tratamiento específico consiste en la administración de corticosteroides sistémicos, generalmente combinados con inmunosupresores (como azatioprina o ciclosporina A). Ambos medicamentos inhiben la síntesis de anticuerpos y los inmunosupresores tienen un efecto ahorrador de corticosteroides. Ahora bien, la monoterapia con inmunosupresores es igual de insuficiente que la aplicación tópica aislada de corticosteroides. El tratamiento tópico intra y extraoral también es un componente importante de la terapia local. La asociación de corticosteroides e inmunosupresores logra, si no la curación, al menos un estado asintomático en hasta un 80-90% de los casos. Se puede complementar el tratamiento con corticosteroides tópicos. La prevención de los traumatismos (cepillos dentales suaves) también tiene una cierta relevancia, especialmente en las formas iniciales leves.
Se dispone también de datos sobre algunos resultados positivos alcanzados con la plasmaféresis (disminución de los niveles de anticuerpos) y con inyecciones de oro. Algunos enfoques terapéuticos nuevos que incluyen la administración intravenosa de inmunoglobulinas o de anticuerpos monoclonales anti-CD20 son prometedores.
Pénfigo vegetante
El pénfigo vegetante es una variante rara del PV, con una incidencia inferior al 5%. Se caracteriza por la presencia de vegetaciones verrugosas y de alteraciones pustulosas en la base de la ampolla. Estas alteraciones se localizan sobre todo en zonas más húmedas (márgenes del prolabio, cavidad oral, comisuras bucales, bordes de la lengua, zonas intertriginosas de la piel). El pénfigo vegetante puede manifestarse como estadio inicial (frecuentemente en la cavidad oral) o como estadio intermedio espontáneo de un PV. Las remisiones espontáneas son más frecuentes que en el PV y el pronóstico es más favorable.
Pénfigo foliáceo
El pénfigo foliáceo es una variante de pénfigo que se caracteriza por una acantólisis subcorneal. En general respeta las mucosas, por lo que esta variante tiene un interés relativo para el odontólogo. El plano de clivaje intraepidérmico se sitúa en una zona más alta, lo que explica la menor formación de ampollas y la mayor descamación y formación de costras. Se trata de una forma idiopática, endémica e inducida por medicamentos (como penicilamina).
Pénfigo eritematoso
Esta variante se limita esencialmente a áreas seborreicas y expuestas a la luz y presenta cierta similitud con el lupus eritematoso (afectación de las zonas prominentes de la cara: nariz, mejillas, labio inferior, frente). Se pueden encontrar erosiones en la mucosa oral.
Pénfigo paraneoplásico
Esta variante rara de pénfigo suele aparecer de forma concomitante a un cáncer sobre todo del sistema linforreticular (como linfomas de células B, leucemia linfática crónica). Su evolución viene determinada en general por la enfermedad de base. La combinación de síntomas siguiente constituye según Anhalt1 el criterio mínimo para el diagnóstico de un pénfigo paraneoplásico:
Estomatitis dolorosa progresiva
Alteraciones histopatológicas con acantólisis o alteraciones de tipo liquenoide en la región dermoepidérmica
Identificación de anticuerpos antiplaquina
Detección de un cáncer linfoproliferativo subyacente
Pénfigo inducido por medicamentos
Se trata de una variante de pénfigo que aparece con frecuencia después de la administración de penicilamina, pero también de otros medicamentos (penicilina, fenazona, aminopirina, interferón beta, etc.) y cuyo cuadro clínico se puede corresponder con el de un PV o de un pénfigo foliáceo.
Grupo de los penfigoides
Este grupo de dermatosis autoinmunes se caracteriza por una alteración de la cohesión entre la epidermis y la lámina basal (fig. 1). Los anticuerpos circulantes van dirigidos contra las proteínas de los hemidesmosomas y de los filamentos de anclaje. Como consecuencia del deterioro y de la ocupación de las zonas de acoplamiento se forman ampollas subepidérmicas en la zona de unión dermoepidérmica.
Penfigoide ampolloso
El penfigoide ampolloso (PA) es la dermatosis ampollosa más frecuente (incidencia: 1 a 1,5 casos nuevos por 100.000 habitantes). Aparece sobre todo a edades avanzadas (60 a 80 años). La enfermedad es provocada por autoanticuerpos dirigidos contra las proteínas de los hemidesmosomas donde desencadenan una inflamación con activación del complemento. Las proteasas y los mediadores inflamatorios liberados provocan una alteración de la cohesión dermoepidérmica.
La afectación de la mucosa oral es menos frecuente (20% de los casos) y menos extensa que en el PV. Las vesículas y las erosiones se localizan preferentemente en las mejillas y las encías. Se dispone de datos que indican que la presencia de ulceraciones orales se asocia a menudo a enfermedades oncológicas de base. En la piel se pueden detectar lesiones mixtas compuestas de ampollas tensas, no desplazables, y de áreas eritematosas confluyentes. Uno de los síntomas más característicos es el intenso prurito en la zona de las lesiones cutáneas. Las vesículas iniciales de pequeño tamaño se transforman en ampollas grandes y tensas.
El diagnóstico es histológico. En la inmunofluorescencia directa se detectan depósitos lineales de IgG en la zona de unión dermoepidérmica. Las ampollas son muy estables, dado que su techo está integrado por todas las capas de la epidermis. En el examen histológico convencional se pueden observar infiltrados inflamatorios con numerosos eosinófilos. Se debe hacer el diagnóstico diferencial con otras enfermedades ampollosas.
El tratamiento es idéntico al del PV, pero las posologías suelen ser más bajas. En lesiones limitadas a la región oral a menudo es suficiente con la aplicación tópica de corticosteroides.
Penfigoide mucoso
El penfigoide mucoso (sinónimos: penfigoide cicatricial, penfigoide mucoso benigno, penfigoide de la membrana mucosa [PMM]) es una enfermedad ampollosa que aparece sobre todo a edades avanzadas (60-80 años) y es más frecuente en mujeres que en hombres (1,5-2:1). Sus características principales son la afectación extensa de la mucosa (85%) y la tendencia a la formación de cicatrices sobre todo oculares. Su nombre puede inducir a confusión, ya que la evolución a menudo no es favorable debido a las numerosas complicaciones. Los autoanticuerpos van dirigidos contra los mismos antígenos que en el PA, si bien se desconoce la causa de la tendencia a la formación de cicactrices.
En la cavidad oral se observan eritemas y tumefacciones así como vesículas y ampollas que evolucionan a erosiones confluyentes, algo menos dolorosas, en las encías, el paladar duro y blando, y en la mucosa yugal. Las ampollas son algo más estables que en el pénfigo debido a su localización subepitelial y pueden persistir durante varios días. A diferencia del pénfigo vulgar, en el que suelen faltar los depósitos de fibrina por concentrarse la acción de los autoanticuerpos en la zona intraepitelial, en el penfigoide mucoso se detectan a menudo depósitos de fibrina.
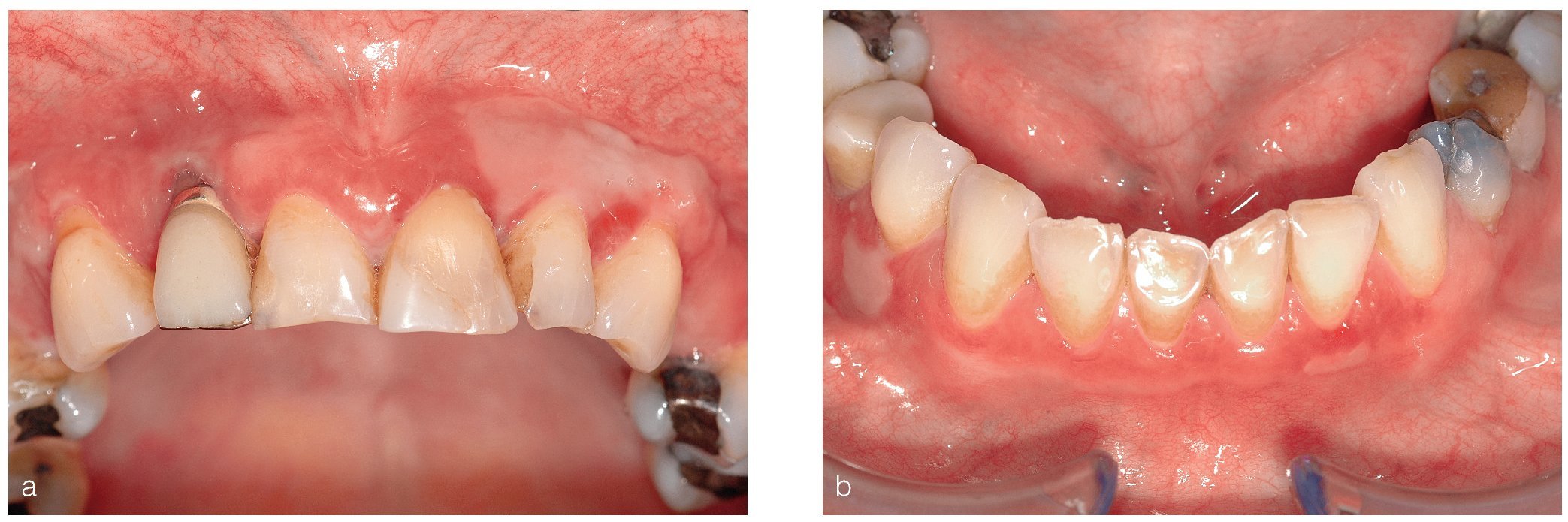
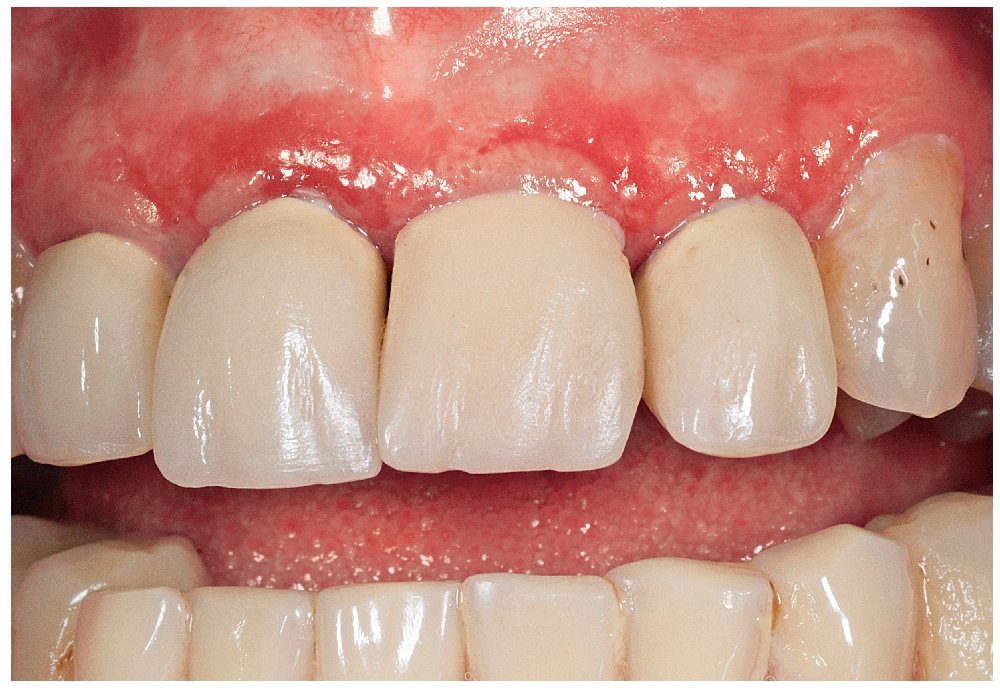
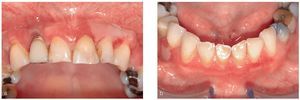
La sintomatología clínica inicial que se oculta a menudo detrás de un cuadro de «gingivitis descamativa» (tabla 2) puede dar problemas de diagnóstico diferencial al comienzo de la enfermedad (figs. 4a y 4b). En casi todos los casos se observa una afectación gingival extensa y, a menudo, constituye el único signo durante un período de tiempo largo. Otra característica es la gran vulnerabilidad de la mucosa de zonas cubiertas por prótesis. La regresión parcial asociada a un proceso de cicatrización se puede acompañar también de la formación de adherencias y sinequias, lo que en algunos casos provoca disfagia y microstomía. Si las adherencias afectan a la zona ocular aparecen secuelas en forma de opacificaciones corneales, adherencias extensas e incluso ceguera. Un porcentaje relativamente bajo de pacientes muestra lesiones cutáneas parecidas a las del PA.
Figuras 4a y 4b. Manifestación inicial de un penfigoide mucoso benigno/cicatricial en una paciente de 57 años de edad. Las lesiones (eritemas, ampollas, erosiones/úlceras) se limitan casi exclusivamente a la encía queratinizada vestibular en ambos maxilares (fotografías: Priv.-Doz. Dr. M.M. Bornstein, Berna, Suiza).
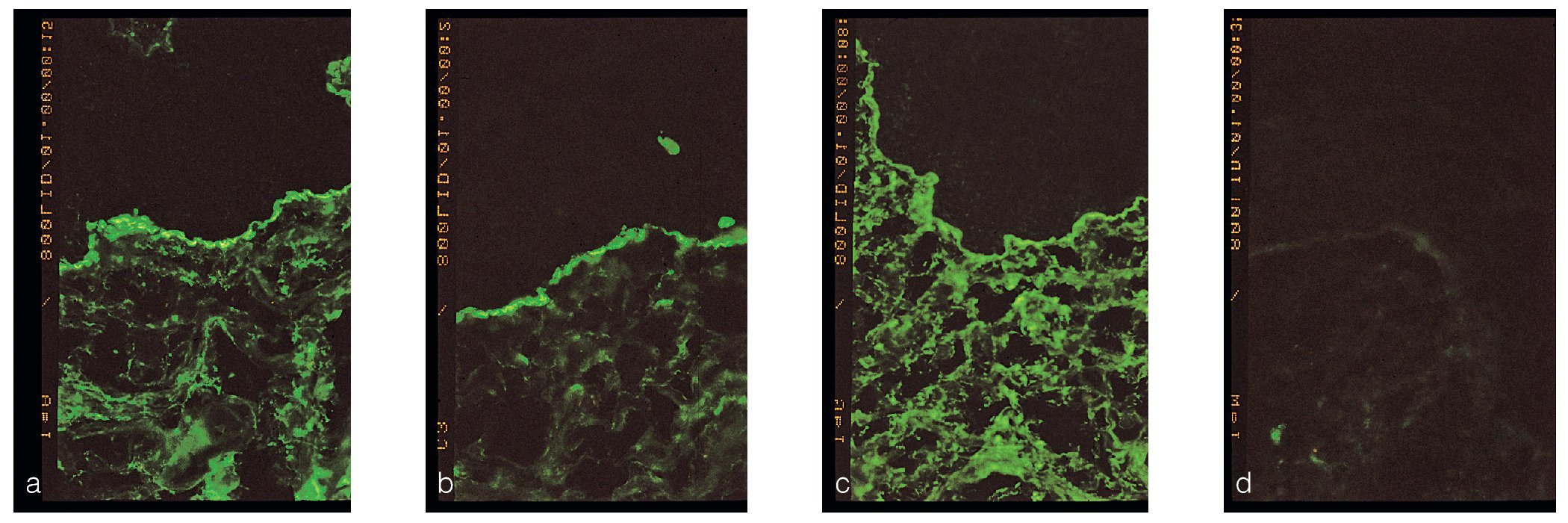
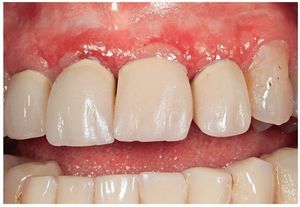
El diagnóstico diferencial, el diagnóstico y el tratamiento coinciden con los del PA. Debe hacerse el diagnóstico diferencial sobre todo con el pénfigo vulgar, el liquen erosivo (fig. 5) y el penfigoide ampolloso. Dado que esto no siempre es posible desde el punto de vista clínico, se recomienda hacer una biopsia en las gingivitis descamativas de cualquier tipo y someter la muestra de biopsia a un examen histopatológico convencional y a una inmunofluorescencia directa (figs. 6a a 6d).
Figura 5. El liquen plano oral es un diagnóstico diferencial importante del penfigoide mucoso. La gravedad del mismo se ha incrementado en este caso por una higiene oral insuficiente (fotografías: Priv.-Doz. Dr. M.M. Bornstein, Berna, Suiza).
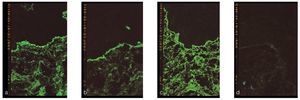
Figuras 6a a 6d. Resultados de la inmunofluorescencia directa en una paciente de 59 años de edad con un penfigoide mucoso benigno. Reacciones claramente positivas con depósito de IgA (a) y C3 (b) a lo largo de la unión dermoepidérmica. La IgG también muestra una reacción positiva (c), igualmente en el tejido conjuntivo. Resultado negativo para IgM (d) como control (fotografías: Priv.-Doz. Dr. M.M. Bornstein, Berna, Suiza).
Se debe prestar especial atención a los pacientes con lesiones oculares. En general, la respuesta al tratamiento, que coincide prácticamente con el del pénfigo, es peor que en el caso de otras enfermedades ampollosas autoinmunes. A pesar del uso de todos los tratamientos disponibles, hasta un 20% de los pacientes tendrá secuelas en forma de ceguera.
Herpes gestacional
El herpes gestacional es una dermatosis del embarazo autolimitada que tiene un interés relativo para el odontólogo. Se observan lesiones en la cara, pero no en las mucosas. Un síntoma característico es el prurito intenso en la fase inicial de la enfermedad.
Dermatosis IgA lineal
Se trata de una enfermedad ampollosa rara que afecta tanto a niños como a adultos. La enfermedad es causada por anticuerpos dirigidos contra las fibrillas de anclaje. La mucosa oral puede presentar lesiones, pero no es blanco principal de las mismas. Las lesiones orales en los adultos también tienden a curar con formación de cicatrices. La enfermedad es autolimitada, pero las lesiones también responden bien a la dapsona y a los corticosteroides (la dapsona es un fármaco quimioterapéutico que inhibe la síntesis de ácido fólico de las micobacterias y que se administra en enfermedades como la lepra).
Enfermedades con clivaje sublaminar
En estas enfermedades autoinmunes se altera el anclaje de la lámina basal a las microfibrillas dérmicas, por lo que se separa de la dermis (fig. 1). Por lo tanto, histológicamente, la lámina basal forma parte del techo de la ampolla.
Epidermólisis ampollosa adquirida
Esta enfermedad se caracteriza por la presencia de ampollas, erosiones y cicatrices en la piel y las mucosas. Las lesiones son desencadenadas por microtraumatismos. Se pueden observar cuadros clínicos altamente variables y también formas evolutivas distintas. La evolución y la respuesta al tratamiento son impredecibles.
Dermatitis herpetiforme
La dermatitis herpetiforme (enfermedad de Dühring) es una dermatosis vesiculopapular crónica que se caracteriza por pápulas eritematosas pruriginosas. Se suele asociar a una enteropatía por intolerancia al gluten y desempeña un papel subordinado desde el punto de vista odontológico.
Conclusión
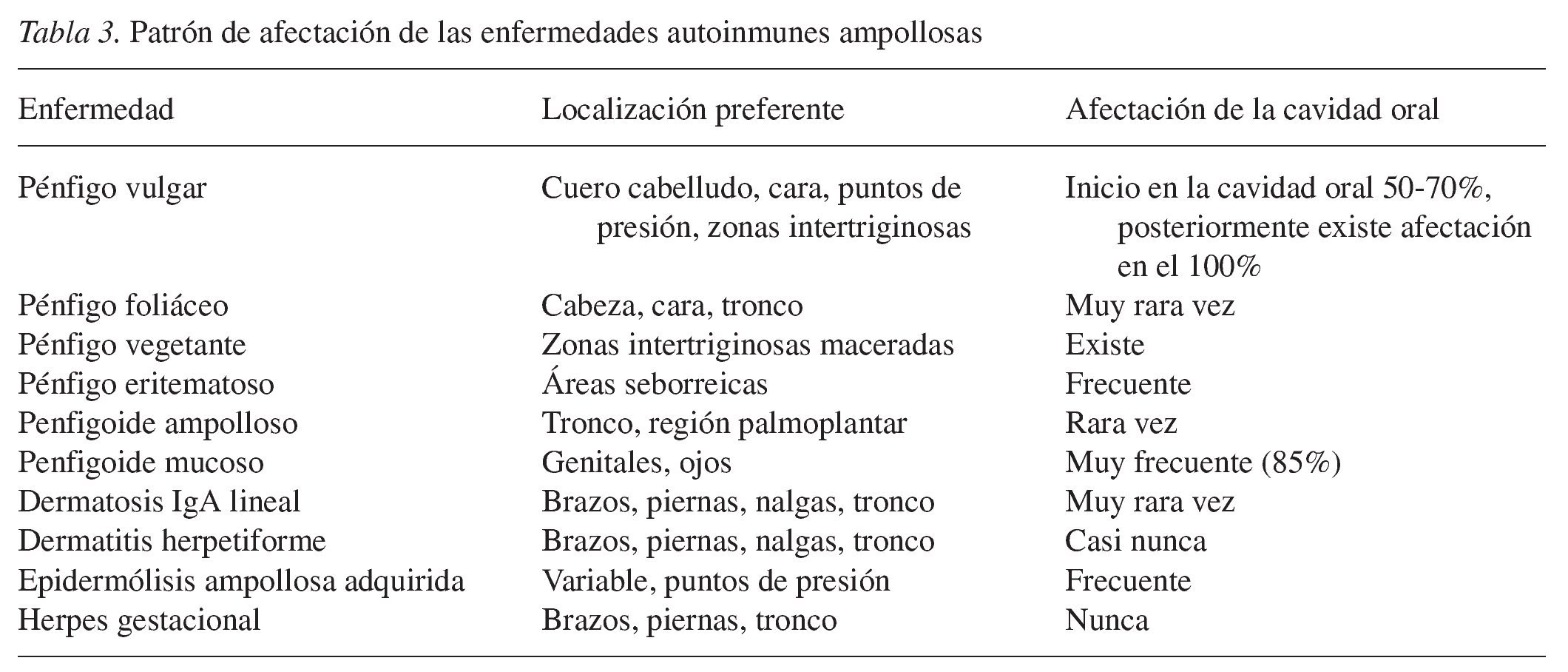
El grupo de enfermedades autoinmunes ampollosas es importante desde el punto de vista odontológico, ya que en ocasiones el odontólogo puede establecer el diagnóstico precoz. Desde el punto de vista clínico, estas enfermedades se caracterizan habitualmente por la presencia de lesiones múltiples crónicas en la mucosa oral, cuya distinción no siempre es clara. A diferencia de lesiones morfológicamente parecidas se caracterizan, por ejemplo, por no recidivar (como las aftas), sino que persisten durante períodos de tiempo prolongados. El diagnóstico es clínico e histológico. Otra prueba diagnóstica importante es la inmunofluorescencia directa. Las muestras de biopsia se deben obtener de los bordes de una ampolla reciente. La tabla 3 muestra el patrón de afectación de la piel y de la mucosa.
Correspondencia: W. Bengel.
Röhrenbach 1, 88633 Heiligenberg, Alemania.
Correo electrónico: wbengel@gmx.de