Introducción
La exodoncia quirúrgica de terceros molares es una intervención frecuente en la consulta dental. Debido a la envergadura y, a veces, también a la dificultad de la intervención puede ser razonable llevarla a cabo con una sedación o una anestesia general (AG). Existe un grupo, el de los pacientes ansiosos, que se estima que representa aproximadamente un 15% de la población, en el que estarían especialmente indicados estos procedimientos6, para los que se dispone de distintos medicamentos.
La benzodiacepina, midazolam, disponible desde 1976, se ha impuesto a nivel internacional como sedante intravenoso de elección para intervenciones odontológicas debido a sus propiedades farmacológicas favorables. En Estados Unidos y Gran Bretaña, donde la sedación mediante gas hilarante ha gozado tradicionalmente de gran prestigio a diferencia de las regiones de habla alemana, el midazolam está desplazando cada vez más al gas hilarante como sedante1,4.
El propofol, sometido a los primeros estudios clínicos en 19779, forma parte de los anestésicos de acción corta que después de la administración parenteral provocan una pérdida rápida del conocimiento que dura unos 5 a 10 min a las dosis normales. De precisarse una anestesia de mayor duración, se puede administrar propofol en infusión continua. El propofol es un hipnótico y sedante apreciado y muy utilizado debido a su inicio de acción rápido, al buen efecto hipnótico y a su buena tolerabilidad. Su idoneidad como hipnótico y sedante en las intervenciones de cirugía oral ha sido evaluada científicamente en numerosos estudios20.
El remifentanilo, disponible desde hace una década, es un opioide que permite la administración de dosis altas de estas sustancias en la anestesia sin presentar los efectos adversos de los opioides de generaciones anteriores. Las uniones éster de este opioide sintético de última generación, el remifentanilo, le confieren propiedades estructurales únicas que le permiten ser hidrolizado por esterasas plasmáticas y esterasas tisulares inespecíficas, a diferencia del resto de los opioides. Este metabolismo rápido convierte al remifentanilo en el primer opioide de acción ultracorta. En la práctica clínica, debido a su acción corta, debe ser administrado de forma continua mediante una bomba de infusión. Una vez finalizada la infusión, el efecto empieza a disminuir en sólo algunos minutos. Independientemente de la duración de la aplicación, no se prevé que persistan depresiones respiratorias importantes hasta entrada la fase de recuperación7.
La sedación ideal incluye los componentes siguientes: ansiolisis, amnesia y somnolencia. Es complicado conseguir una analgesia adecuada, dado que la sedación requiere conservar los reflejos respiratorios protectores, lo que no se puede asegurar siempre con la combinación de analgésicos potentes (opioides) y sedantes. Por lo tanto, las indicaciones de los sedantes en la cirugía oral se limitan a intervenciones en las que se combinan con una anestesia de conducción o una anestesia infiltrativa adecuadas.
Por el contrario, la anestesia general implica una pérdida total del conocimiento, lo que engloba la analgesia, la relajación muscular y la inhibición de los reflejos vegetativos. Por lo tanto, las intervenciones practicadas con anestesia general no requieren anestesia local. Se produce una inhibición del reflejo faríngeo, del reflejo de deglución y del reflejo tusígeno, que, por una parte, permite una intervención quirúrgica sin interferencias, pero requiere una intubación endotraqueal para garantizar la permeabilidad de las vías respiratorias.
El objetivo de este estudio fue comparar diversos aspectos clínicos de la sedación y de la AG en la extracción quirúrgica de terceros molares.
Pacientes y métodos
Diseño del estudio
La población de estudio se reclutó entre los pacientes de la Clínica de Cirugía Oral e Implantología (CCOI) de los Dres. M. Kreisler, R. Gockel y A. Yazici en Múnich. Los pacientes fueron incluidos consecutivamente en el estudio en el período entre el 1/10/2006 y el 1/10/2007.
Se establecieron los criterios de inclusión siguientes al inicio del estudio:
Disposición a participar en el estudio.
No padecer enfermedades médicas generales.
No presentar alergias a uno o más fármacos de la medicación perioperatoria habitual.
Terceros molares total o parcialmente retenidos en ambos lados.
Ausencia de síntomas inflamatorios agudos o molestias preoperatorios en los dientes intervenidos.
Duración total de la intervención (desde la primera incisión hasta la última sutura): > 20 min y ≤ 30 min.
Ausencia de complicaciones intraoperatorias o postoperatorias.
Entrega de la hoja de evaluación correctamente rellenada.
Los pacientes incluidos en el estudio fueron informados mediante el mismo procedimiento que el resto de los pacientes de la CCOI sobre los aspectos generales de la intervención, el procedimiento quirúrgico, las posibles complicaciones intraoperatorias y postoperatorias, así como las posibles consecuencias de no intervenir. A continuación se facilitó a los pacientes una explicación detallada sobre las técnicas anestésicas disponibles (AG con anestesia local, sedación con anestesia local y anestesia local sola). Se dio libertad total a los pacientes para que eligieran una de las tres técnicas. No se modificó ninguno de los procedimientos habituales en esta intervención por el hecho de participar en el estudio. Se excluyeron del estudio a los pacientes que se decidieron por la anestesia local sola.
Procedimiento quirúrgico
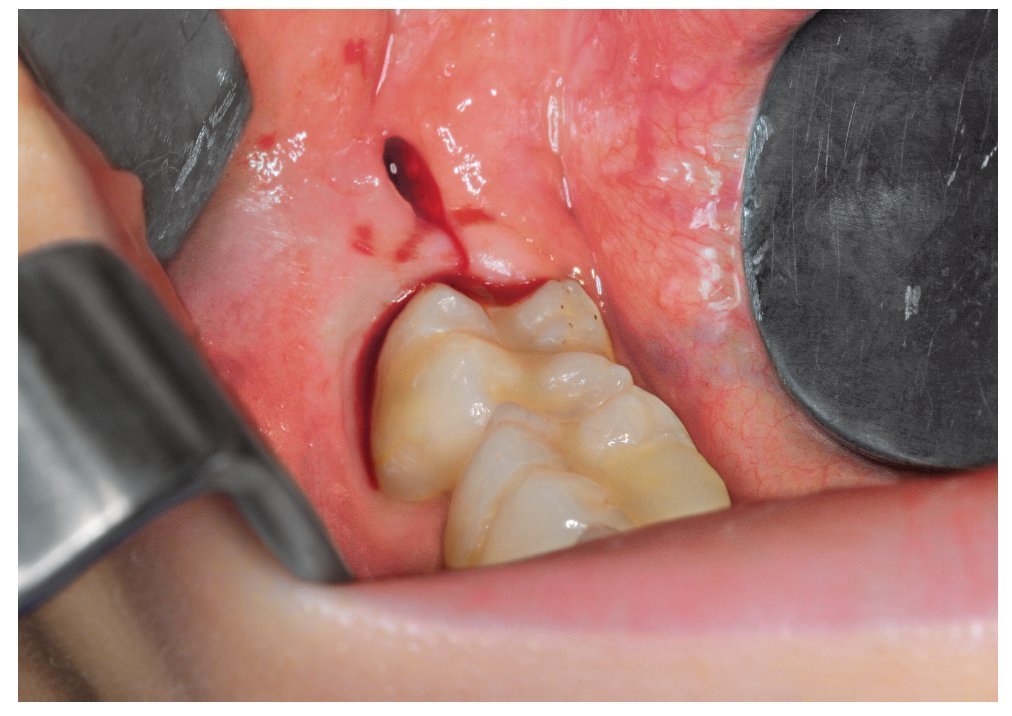
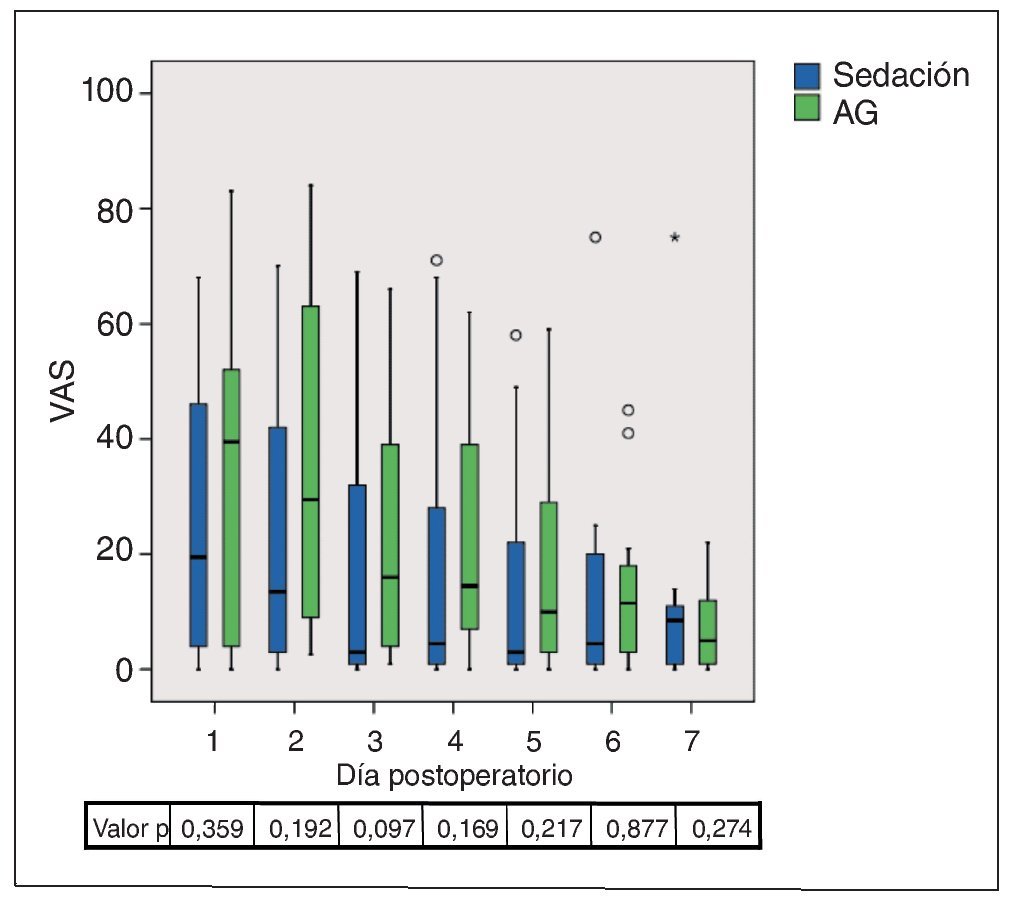
Todos los pacientes fueron intervenidos por el mismo especialista en cirugía oral. Independientemente de la técnica anestésica elegida, el cirujano administró una anestesia local al principio del procedimiento (después de la exploración del paciente por el anestesista). En el maxilar, se aplicó una anestesia infiltrativa en el vestíbulo y una anestesia de conducción en el agujero palatino. En la mandíbula se anestesiaron el nervio dentario inferior y el nervio bucal. Para esta anestesia se utilizó Ultracain D-S forte 1:100.000 (Aventis Pharma, Fráncfort/ M.). Los dientes se extrajeron por el siguiente orden: diente 18, diente 48, diente 38 y diente 28. En los casos incluidos en el presente estudio, el abordaje quirúrgico se produjo sin excepciones desde vestibular. En el maxilar, el abordaje se realizó mediante una incisión angular. Se practicó una incisión crestal en la región del 18 que se prolongó en el surco gingival del segundo molar hacia vestibular y finalizó con una incisión de descarga mesial de aproximadamente 1,5 a 2 cm. En la mandíbula, se practicó una incisión en el surco del segundo molar con inicio en la base de la papila interdental entre el primer molar y el segundo molar. Se prolongó la incisión en el surco hasta la mitad del borde distal del segundo molar. A continuación, se llevó la incisión con contacto óseo hacia vestibulodistal en dirección a la rama ascendente de la mandíbula formando un ángulo de 45º con la arcada dentaria. Se prescindió de una incisión de descarga mesial (fig. 1).
Figura 1. Abordaje quirúrgico para la extracción del tercer molar inferior. Se prescindió de una incisión de descarga mesial.
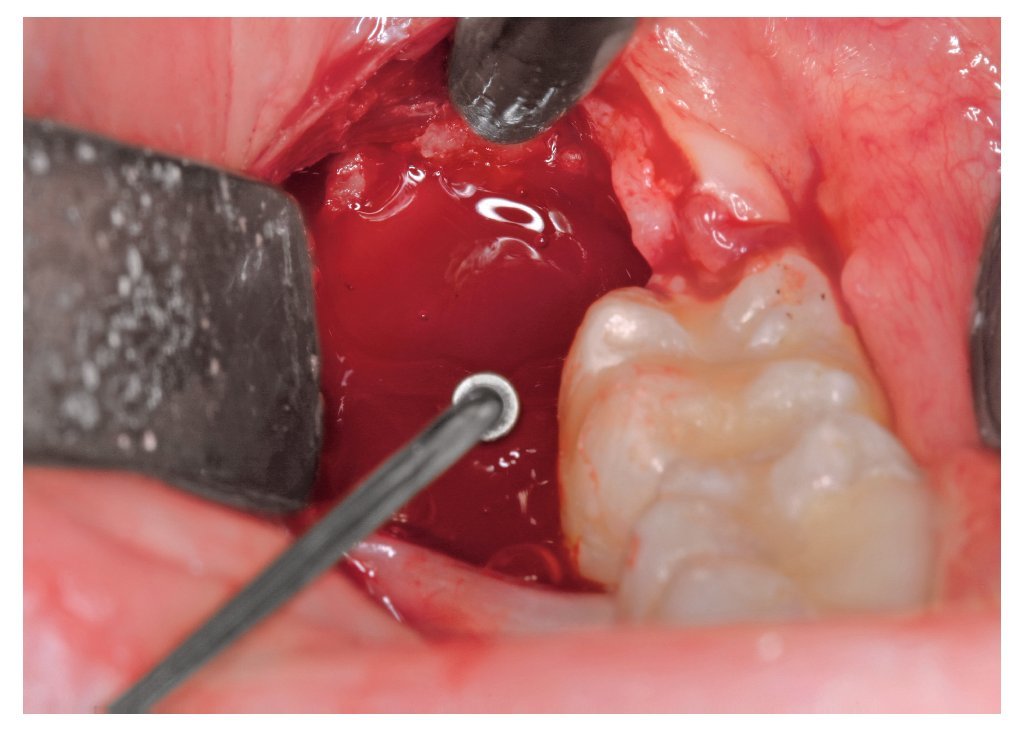
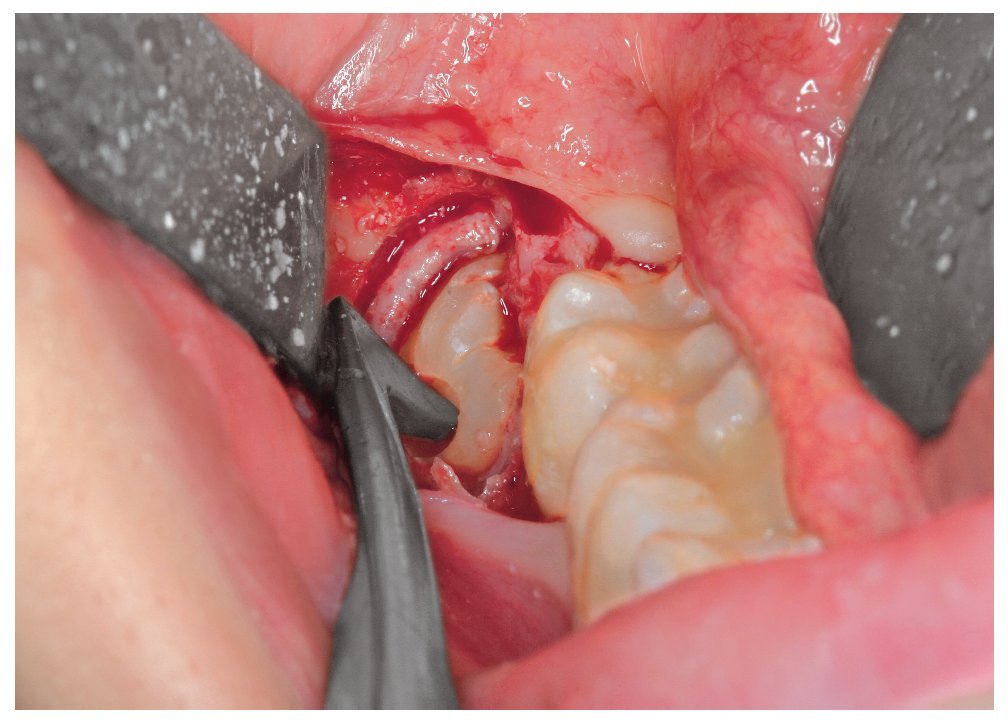
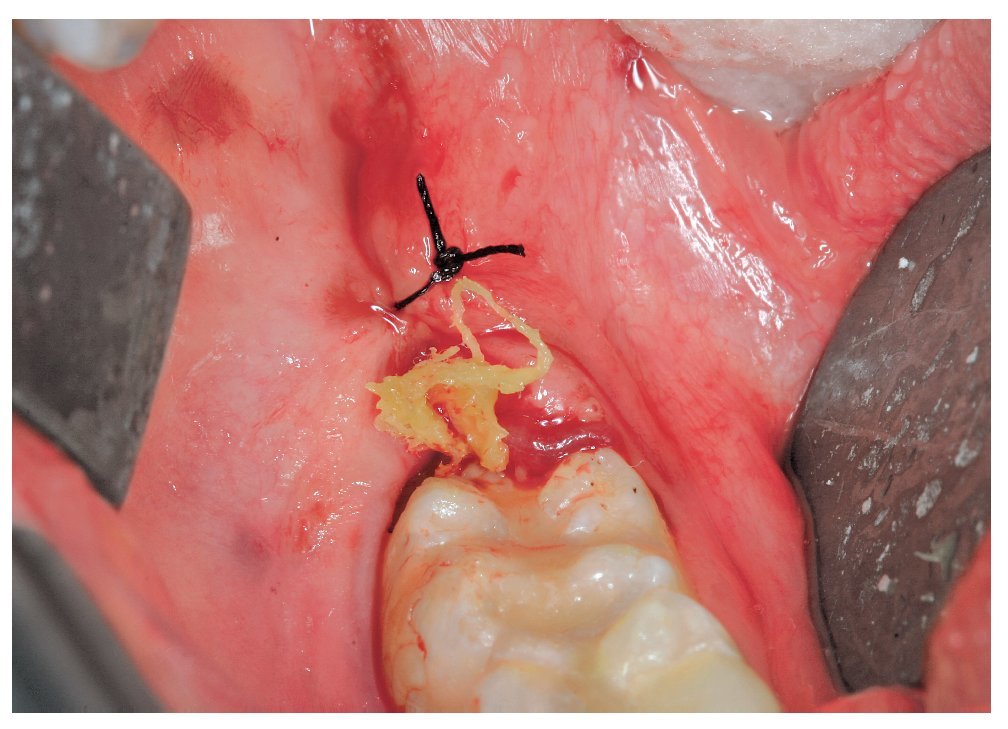
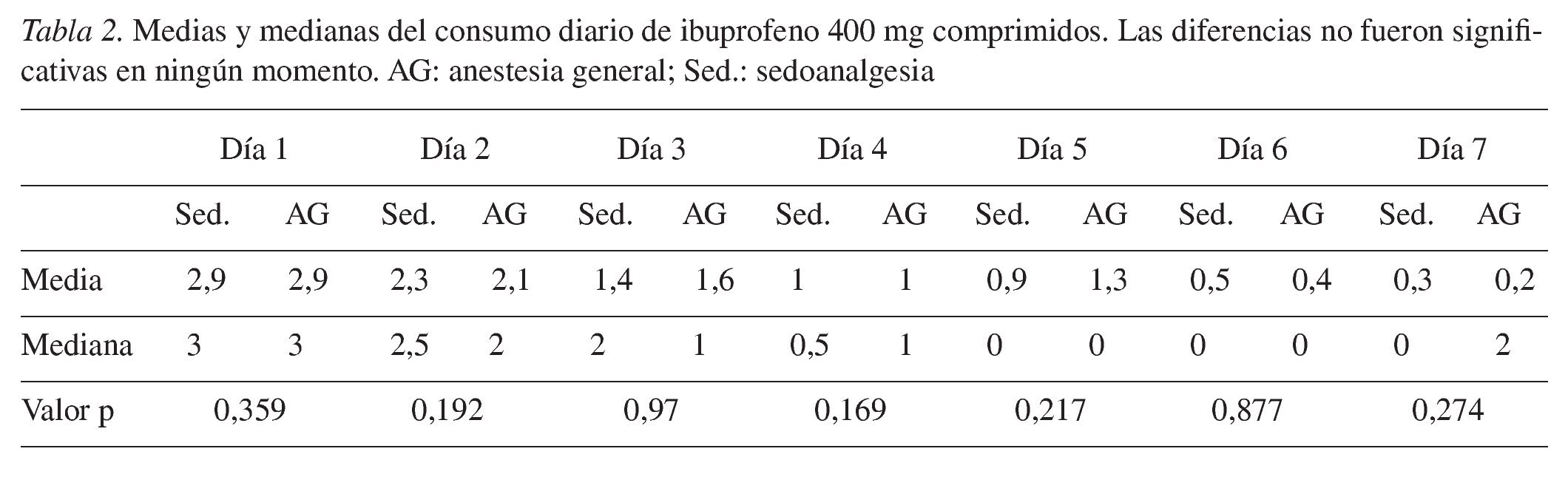
A continuación se levantó un colgajo mucoperióstico mediante el procedimiento habitual seguido de la exposición del diente y del hueso superpuesto. Se utilizó una fresa redonda y una fresa de Lindemann para la osteotomía. La luxación se llevó a cabo mediante el procedimiento convencional con un elevador Bein y dos elevadores Winter (fig. 2). Después de la extracción del diente y del folículo dental se lavó la herida con una solución de clorhexidina al 0,2% (elaborada en la farmacia) (fig. 3). Por regla general, la herida del maxilar se suturó con tres puntos simples. El material de sutura utilizado fue una seda atraumática (seda 4/0 USP, 1,5 sistema métrico con una aguja HS 18, Resorba Nürnberg). En la mandíbula, se dejó que la herida se cerrara por segunda intención realizando las curas correspondientes. La incisión de descarga distal se cerró con un punto simple en la zona craneal. Se taponó el alvéolo, entre la sutura y la cara distal del segundo molar, con una gasa mechada de yodoformo (gasa para taponamiento, Hartmann, Heidenheim) impregnada de una pomada de aureomicina (principio activo: clorhidrato de clortetraciclina, Riemser Arzneimittel, Greifswald) (fig. 4). La gasa mechada fue sustituida entre los días 1 a 3, 5 a 7 y 10 a 12 del período postoperatorio y retirada definitivamente entre los días 15 a 18 después de la intervención. En cada cambio de taponamiento se lavó la herida con solución de clorhexidina. Los puntos se retiraron entre los días 5 a 7 después de la intervención.
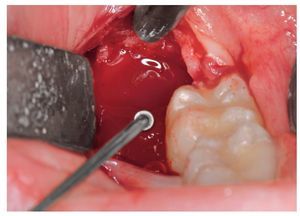
Figura 2. Luxación del diente con un elevador Winter.
Figura 3. Lavado de la herida con una solución de digluconato de clorhexidina al 0,2%.
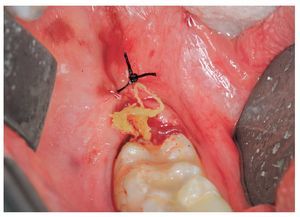
Figura 4. Cura de la herida mediante un taponamiento.
Se documentaron la cantidad de anestésico local aplicado por diente así como las complicaciones intraoperatorias y postoperatorias. Se tomó como referencia para determinar la duración de la intervención el período de tiempo comprendido entre el inicio de la primera incisión y la colocación del último punto de sutura en el maxilar o la colocación del taponamiento en la mandíbula.
Procedimiento anestésico
Se administró a todos los pacientes incluidos en este estudio una medicación perioperatoria oral convencional compuesta de un analgésico, un antibiótico sistémico y un glucocorticoide de acuerdo con la siguiente pauta:
Ibuprofeno 400 mg comprimidos: 1 comprimido 1 h antes de la intervención, seguido de 1 comprimido cada 4-5 h el día de la intervención y el primer día del período postoperatorio, en los días posteriores a demanda.
Prednisolona 10 mg comprimidos: 4 comprimidos 1 h antes de la intervención, 2 comprimidos aproximadamente a las 20:00 h del día de la intervención, seguido de 1 comprimido a las 8:00 y a las 20:00 h del 1.er y 2.º día del período postoperatorio.
Amoxicilina 1.000 mg comprimidos: 2 comprimidos 1 h antes de la intervención.
Todos los pacientes fueron atendidos por el mismo anestesista. La monitorización consistió en un ECG (3 derivaciones), la medición no invasiva de la presión arterial y la pulsioximetría. En los pacientes sometidos a AG, se determinaron además la CO2 espiratoria final en el aire espirado y las presiones y volúmenes de ventilación.
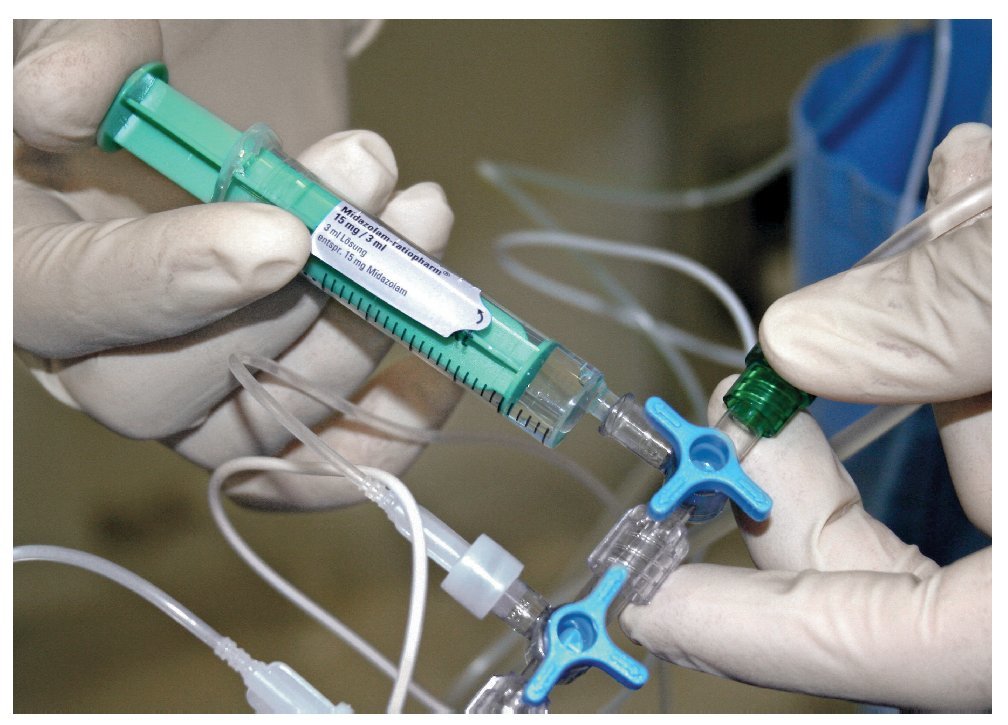
Una vez conectados los dispositivos de monitorización, se procedió a la sedación después de colocar una vía venosa (18 a 22G) mediante la inserción de un catéter venoso periférico en una vena del dorso de la mano o del antebrazo. A continuación se inició la infusión de una solución salina fisiológica (500 ml ClNa al 0,9%). Se administró oxígeno a razón de 1-2 l/min a través de una sonda nasal (fig. 5). Después de un bolo inicial de 2 mg de midazolam (Midazolam ratiopharm, Ratiopharm, Ulm), se administraron bolos sucesivos de 1 ml a intervalos de 1 min hasta lograr una sedación suficiente del paciente (fig. 6). Se consideró que el nivel de sedación era suficiente cuando el paciente presentaba una puntuación de 3 a 4 en la escala OAA/S (Observer's Assessment of Alertness/Sedation, escala para evaluar la profundidad de la sedación) (tabla 1). A continuación se inyectó el anestésico local y, después de comprobar que la zona a intervenir estaba anestesiada, se inició el procedimiento quirúrgico. Se administraron bolos adicionales de 1 mg a intervalos mínimos de 1 min ante manifestaciones verbales o motoras del paciente.
Figura 5. En las intervenciones con sedación, los pacientes permanecieron conscientes y reactivos. En las intervenciones de cirugía oral se deben conservar los reflejos protectores respiratorios del paciente. La administración de oxígeno mediante una sonda nasal previene la disminución de la saturación de oxígeno.
Figura 6. Administración intravenosa de midazolam. Escalonamiento de la dosis mediante bolos de 1 mg. Los bolos se administraron a intervalos de 1 min para evaluar la respuesta del paciente.
Una vez finalizada la intervención, se trasladó a los pacientes a la sala de reanimación. En caso de dolor se inyectaron 1-2 mg de metamizol (Berlosin inyectable, Berlin Chemie, Berlín). En los pacientes en los que no se consiguió una analgesia suficiente con esta medicación, se procedió a la administración de piritramida (Dipidolor, Janssen-Cilag, Neuss) a dosis crecientes, en bolos de 3,75 mg, hasta que el paciente refirió no tener dolor o sólo un dolor leve. Los pacientes permanecieron en la sala de reanimación al menos 1 h. Los criterios para que los pacientes pudieran abandonar la sala de reanimación fueron una saturación de oxígeno mínima del 95% en condiciones de aire ambiente, una situación circulatoria estable y una coordinación motora suficiente (marcha en tándem sin ayuda sobre una distancia mínima de 5 m). El tiempo de permanencia en la sala de reanimación después de la administración de piritramida fue de un mínimo de 30 min después de la inyección.
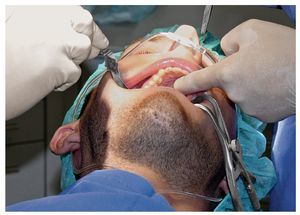
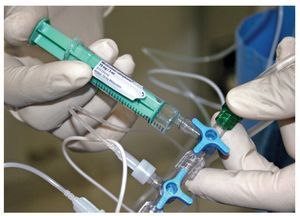
Para la anestesia general, el procedimiento en relación con la monitorización y la vía venosa fue el mismo que para la sedación. Después de la inyección de 1-2 mg de midazolam, se indujo la anestesia con propofol (Propofol-ratiopharm, Ratiopharm) a una dosis de 1,8 mg/ kg y remifentanilo (Ultiva, GlaxoSmithKline, Múnich) a una dosis de 1 mg/kg (fig. 7). Para la relajación muscular se administraron 0,3 mg/kg de atracurio (Atracurium Hexal, Hexal, Holzkirchen). Se procedió a la intubación endotraqueal de los pacientes por vía nasal y se administró una mezcla de aire y oxígeno (FiO2 = 0,5) en condiciones de presión limitada y volumen controlado con un flujo total de 1 l/min. Después de fijar el tubo y taponar la cavidad faríngea se administró el anestésico local. La intervención se inició 5 min después de la inyección del anestésico local (fig. 8). Se administraron propofol (3-5 mg/kg/h) y remifentanilo (0,1-0,25 mg/kg/min) para el mantenimiento de la anestesia. Una vez extubados, los pacientes permanecieron en la sala de reanimación bajo vigilancia durante al menos 2 h. El tratamiento del dolor fue idéntico al utilizado en los pacientes sometidos a sedación. Los criterios para poder abandonar la sala de reanimación fueron los mismos que para la sedación.
Figura 7. Se intubó por vía nasal para crear condiciones óptimas para la intervención.
Figura 8. Mantenimiento de la anestesia mediante la infusión intravenosa continua de propofol y remifentanilo con bombas de infusión programables.
Evaluación y métodos estadísticos
Se entregó a los pacientes participantes un cuestionario de 4 hojas que se había comentado durante la reunión informativa celebrada al menos 48 h antes de la intervención. En este cuestionario, los pacientes podían cuantificar mediante escalas analógicas visuales (VAS) sus percepciones en relación con los puntos siguientes:
Miedo a la intervención.
Expectativas respecto al dolor postoperatorio.
Expectativas respecto a la eficacia de los analgésicos administrados.
Estado general durante la intervención.
Recuerdo de la inserción del catéter de infusión, de la aplicación de la anestesia local, de la intervención propiamente dicha, de la permanencia en la sala de reanimación y del regreso al domicilio.
Aparición de náuseas y mareos después de la intervención y calidad del sueño durante la primera noche después de la intervención.
Dolor durante la intervención, inmediatamente después del alta, 2, 4 y 8 h después del alta y durante los 7 días siguientes a la intervención.
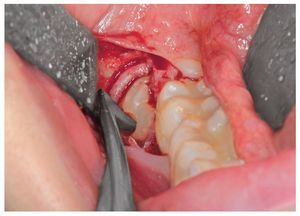
Además, los pacientes pudieron documentar también el uso de analgésicos los días correspondientes.
Se evaluaron los datos estadísticos mediante un programa estadístico (SPSS para Windows, versión 15.0). Las diferencias entre los grupos se analizaron mediante la prueba U de Mann-Whitney para muestras independientes con una probabilidad de error de a = 5%. Se utilizaron pruebas bilaterales para la evaluación estadística. Los resultados se representaron gráficamente mediante gráficos de caja según Tukey19.
Resultados
Población de estudio
Inicialmente se incluyó en el estudio a 235 pacientes consecutivos que habían mostrado su disposición para participar. De este grupo inicial formaban parte también los pacientes con sólo dos o tres terceros molares retenidos o desplazados y que tenían la intención de someterse a una intervención con sedación o AG. Ciento diecisiete pacientes devolvieron el cuestionario. Noventa y seis de los 117 cuestionarios habían sido rellenados correctamente. Ninguno de estos pacientes sufrió complicaciones intraoperatorias o postoperatorias. Diez pacientes decidieron, inmediatamente antes de la intervención, que ésta se realizara únicamente con anestesia local. Los 86 cuestionarios restantes mostraron la distribución siguiente: sedación, 28 pacientes; AG, 58 pacientes.
De los 28 pacientes del grupo de la sedación, 8 tenían sólo tres terceros molares y 3 sólo dos terceros molares. La intervención duró más de 30 min en tres pacientes con cuatro terceros molares y en 1 paciente duró menos de 20 min. Un total de 13 pacientes cumplieron los criterios exigidos y pudieron ser incluidos definitivamente en el estudio. De los 58 pacientes del grupo de la AG, 13 tenían menos de cuatro terceros molares, en 2 pacientes la intervención duró menos de 20 min y en 21 pacientes la intervención duró más de 30 min. Finalmente se pudo incluir a 22 pacientes en el estudio.
Se obtuvo la población de estudio siguiente:
Grupo 1 (sedación): de los 13 pacientes incluidos tres eran hombres y diez eran mujeres. La edad media fue de 23,5 años con una desviación estándar de 8,3 años. Quince de los 26 terceros molares superiores estaban parcialmente retenidos y 11 estaban totalmente retenidos, en 22 casos existió un desplazamiento vertical y en 4 casos un desplazamiento distal. Veintidós de los 26 terceros molares inferiores estaban totalmente retenidos y 4 estaban parcialmente retenidos. En 15 casos existió un desplazamiento vertical, en 10 casos un desplazamiento mesial y en un caso un desplazamiento distal.
Grupo 2 (AG): de los 22 pacientes incluidos once eran hombres y once eran mujeres. La edad media fue de 20,6 años con una desviación estándar de 4,0 años. Treinta de los 40 terceros molares superiores estaban totalmente retenidos y 14 estaban parcialmente retenidos. En 29 casos existió un desplazamiento vertical, en 6 casos el desplazamiento fue mesial, en 8 casos fue distal y en un caso fue transversal. En la mandíbula, 28 dientes estaban totalmente retenidos y 16 estaban parcialmente retenidos. En 27 casos existió un desplazamiento vertical y en 17 casos un desplazamiento mesial.
Intervención quirúrgica
En el grupo 1 (sedación), la intervención duró por término medio 22,9 (± 4,5) min. Se necesitaron 4,6 (± 1,3) min por tercer molar superior y 6,8 (± 2,0) min por tercer molar inferior. La cantidad de anestésico administrado por diente fue de 2,7 (± 1,5) ml en el maxilar y de 2,2 (± 0,7) ml en la mandíbula.
En el grupo 2 (AG), la intervención duró por término medio 24,7 (± 4,4) min. Se necesitaron 5,1 (± 1,9) min por tercer molar superior y 7,3 (± 1,8) min por tercer molar inferior. La cantidad de anestésico administrado por diente fue de 2,4 (± 0,7) ml en el maxilar y de 2,4 (± 0,6) ml en la mandíbula.
Resultados de la encuesta
Miedo a la intervención
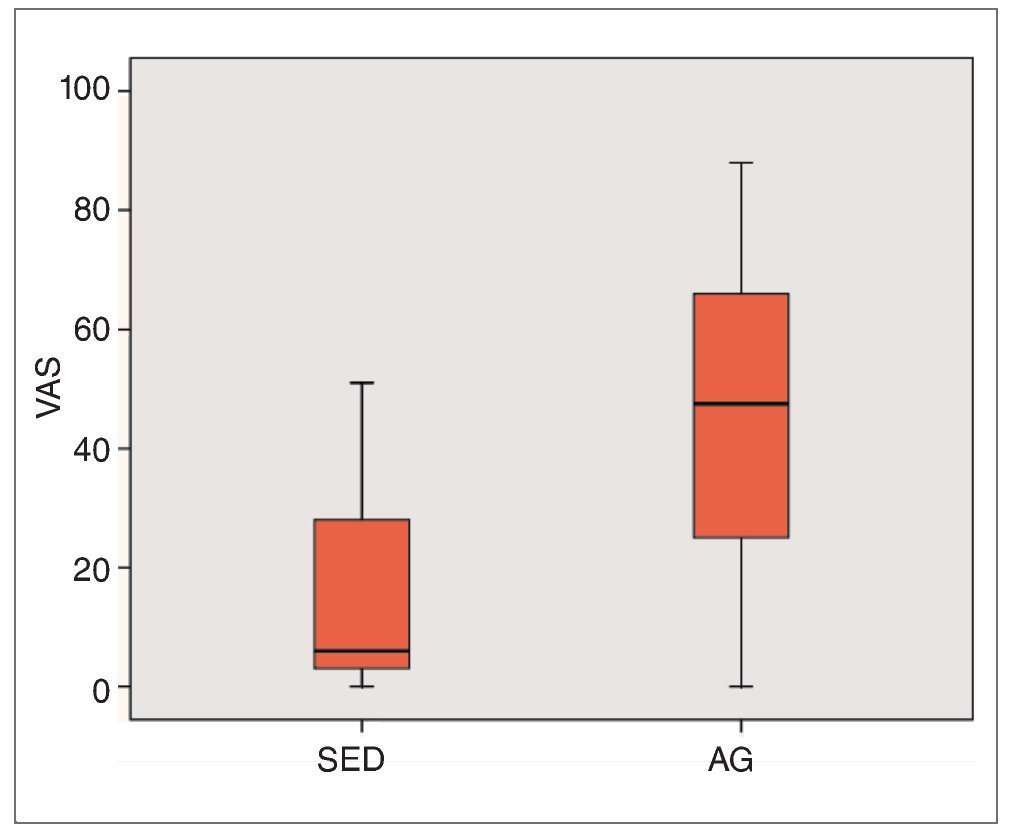
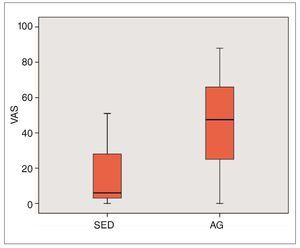
La comparación de los dos grupos en relación con la intervención quirúrgica muestra que los pacientes que optaron por la AG tenían más miedo a la intervención que los pacientes del otro grupo. La media de las puntuaciones del miedo fue de 45,7 y la mediana fue de 47,5. En el grupo de la sedación, la media fue de 15,4 y la mediana fue de 6. Se alcanzó el nivel de significación (p = 0,002, prueba U de Mann-Whitney). La figura 9 muestra la distribución de los valores mediante un gráfico de caja.
Figura 9. Gráfico de caja de la puntuación del miedo en la VAS, que fue significativamente mayor en el grupo de la AG (p = 0,002, prueba U de Mann-Whitney). AG: anestesia general; SED: sedoanalgasia; VAS: escalas analógicas visuales.
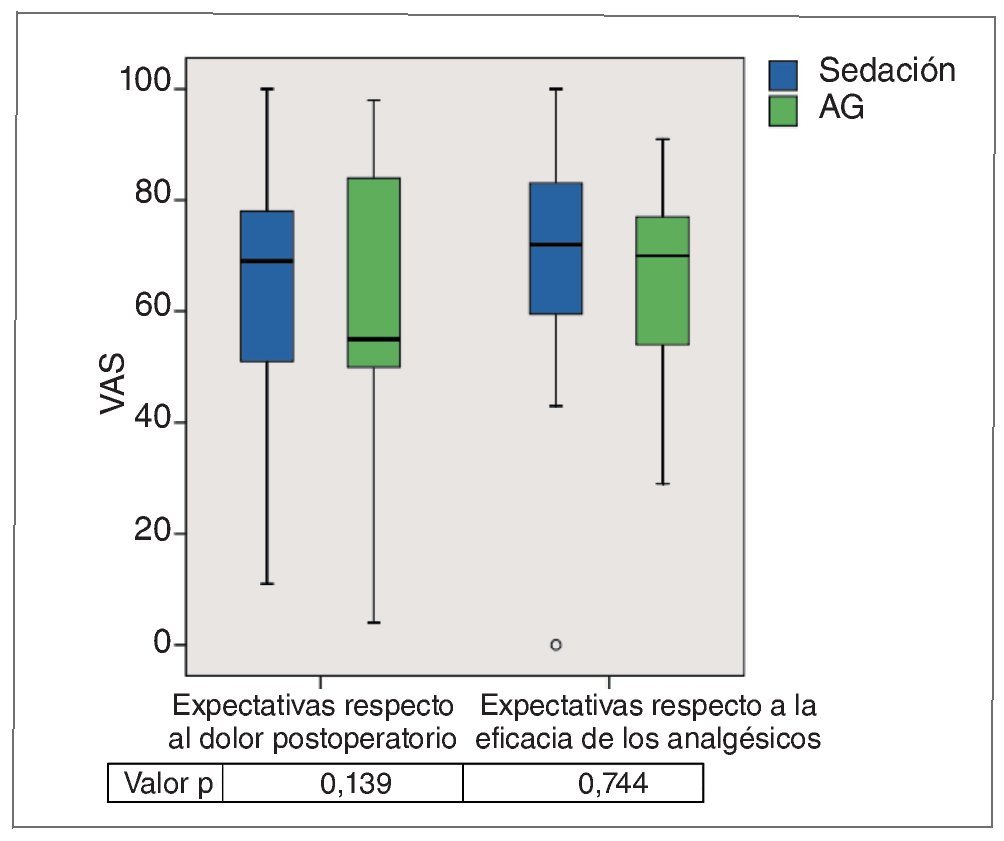
Expectativas respecto al dolor postoperatorio y respecto a la eficacia de los analgésicos administrados
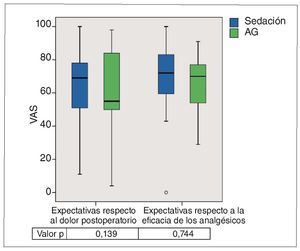
A diferencia de lo observado para el miedo a la intervención, los valores para las expectativas respecto al dolor postoperatorio estaban menos distanciados en los dos grupos. No se obtuvieron diferencias estadísticamente significativas (p = 0,139 y p = 0,744) (fig. 10).
Figura 10. Gráfico de caja de las puntuaciones en la VAS de las expectativas respecto al dolor postoperatorio así como de las expectativas respecto a la eficacia de los analgésicos administrados. Las diferencias entre los grupos no fueron significativas. AG: anestesia general; VAS: escalas analógicas visuales.
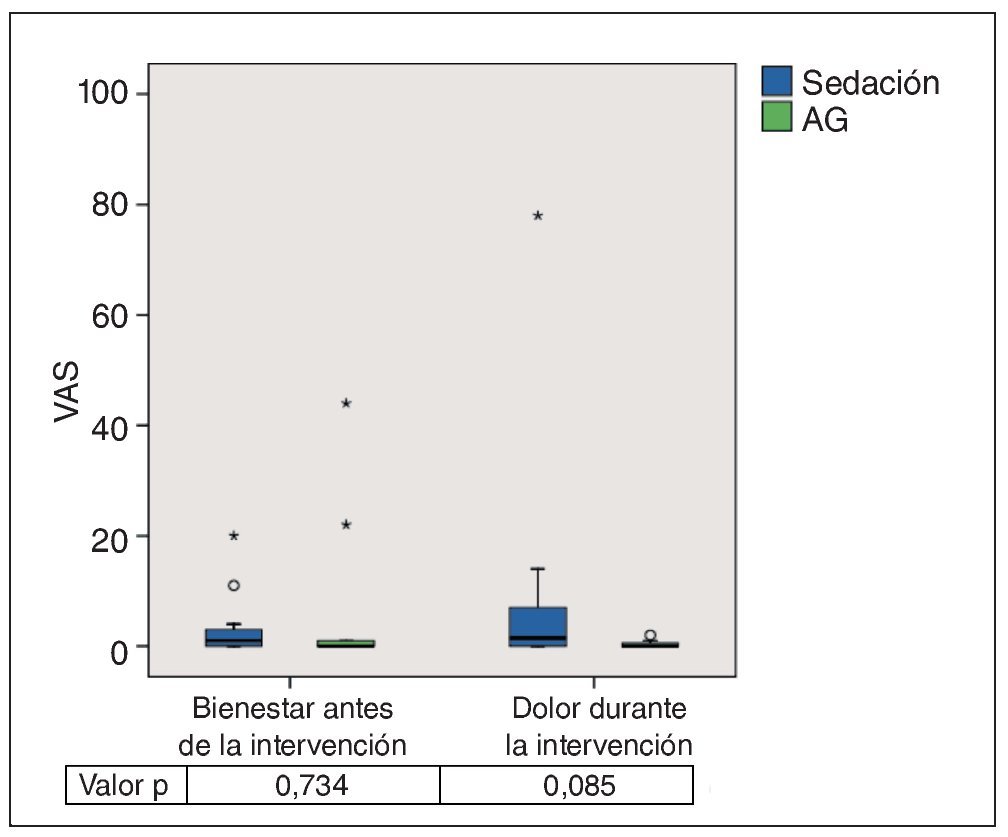
Estado general y dolor durante la intervención
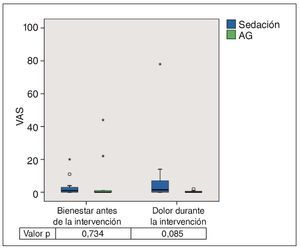
La figura 11 refleja que la mayoría de los pacientes se sintió muy relajada durante la intervención. No se observaron diferencias estadísticamente significativas (p = 0,734). La media (grupo 1: 3,8; grupo 2: 4,6) y la mediana (grupo 1: 1,0; grupo 2: 0,0) mostró valores muy bajos. Se obtuvieron diferencias mínimas en cuanto a la percepción del dolor durante la intervención. La mediana fue de 0 en el grupo de la AG y de 1 en el grupo de la sedación, y las medias fueron de 0,9 y 8,7, respectivamente. No se alcanzó el nivel de significación (p = 0,085).
Figura 11. Gráfico de caja de las puntuaciones en la VAS del grado de bienestar antes de la intervención y de la percepción del dolor durante la intervención. La distribución de los valores en ambos grupos muestra que los pacientes estaban muy relajados. Como era previsible, la mediana de los valores correspondientes a la percepción del dolor durante la intervención fue de 0 en el grupo de la AG. Las diferencias entre los grupos no fueron significativas. AG: anestesia general; VAS: escalas analógicas visuales.
Síntomas vegetativos y calidad del sueño
Tres de los 13 pacientes (23,1%) del grupo 1 refirieron haber padecido náuseas el día de la intervención y 6 pacientes (46,1%) refirieron una sensación de mareo. Tres pacientes (13,6%) del grupo 2 indicaron haber tenido náuseas. Once pacientes (50%) refirieron haber sentido mareos.
El interrogatorio de los pacientes acerca de la calidad del sueño durante la primera noche después de la intervención mostró que, en el grupo de la sedación, el 7,7% de los pacientes había dormido mejor, el 53,9% igual de bien y el 38,5% había dormido peor, mientras que en el grupo de la AG el 13,6% había dormido mejor, el 50% igual de bien y el 36,4% había dormido peor que habitualmente.
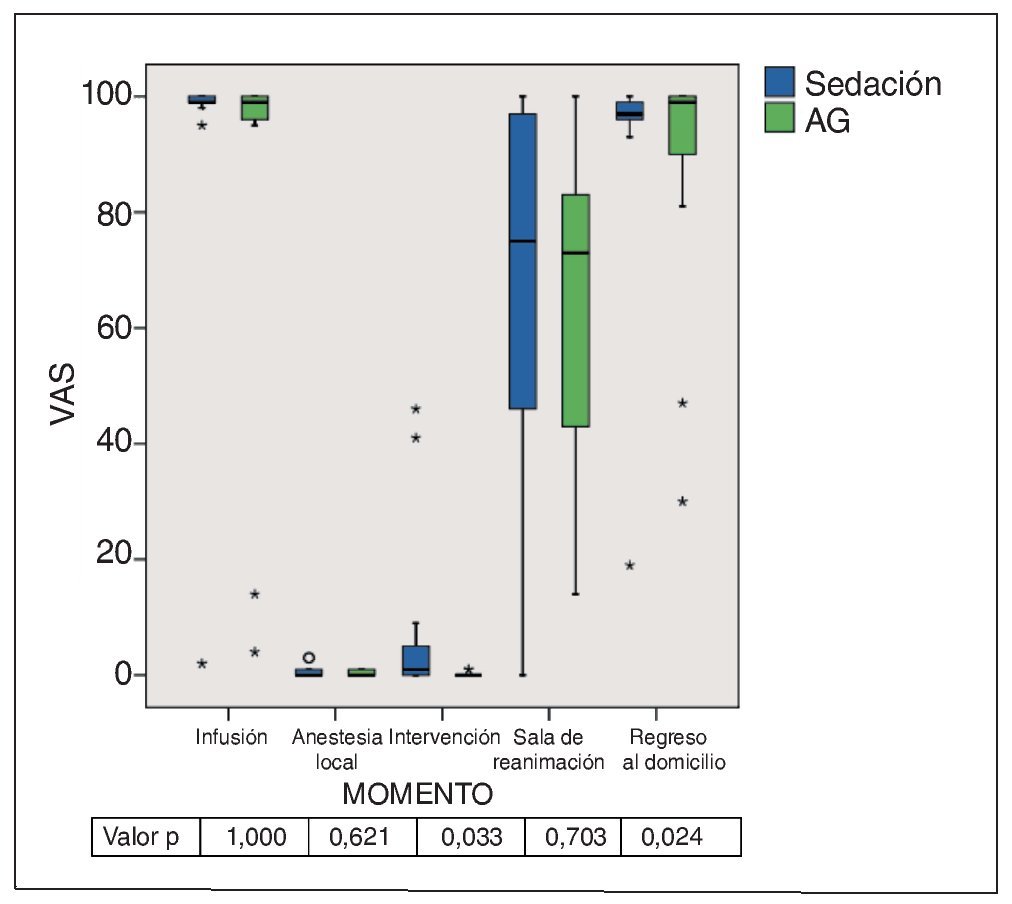
Recuerdos de la intervención, de la fase preoperatoria y de la fase postoperatoria inmediatas
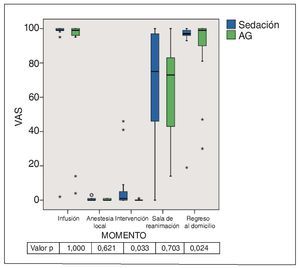
La figura 12 muestra el grado de recuerdo de la inserción del catéter de infusión, de la anestesia local, de la intervención propiamente dicha, de la permanencia en la sala de reanimación y del regreso al domicilio. Se obtuvieron diferencias estadísticamente significativas para los recuerdos relativos a la intervención (p = 0,033) y el regreso al domicilio (p = 0,024). Los valores relativos a los recuerdos de la intervención fueron mayores en el grupo 1. Por el contrario, los valores correspondientes a los recuerdos relativos al regreso al domicilio fueron significativamente mejores en el grupo de la AG.
Figura 12. Gráfico de caja de las puntuaciones en la VAS del recuerdo de la inserción del catéter de infusión, de la aplicación de la anestesia local, de la intervención quirúrgica, de la permanencia en la sala de reanimación y del regreso a casa. Las diferencias entre los grupos sólo fueron significativas en relación con la intervención misma y el regreso al domicilio. AG: anestesia general; VAS: escalas analógicas visuales.
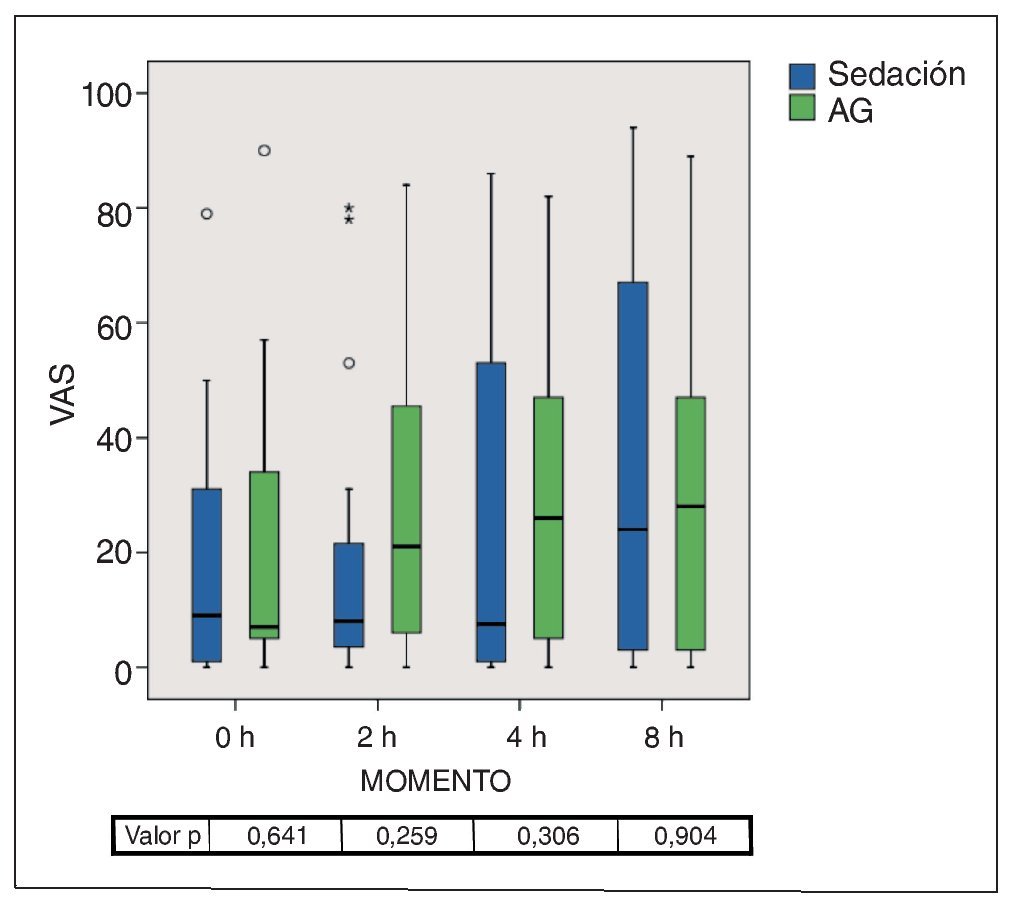
Dolor durante el día de la intervención
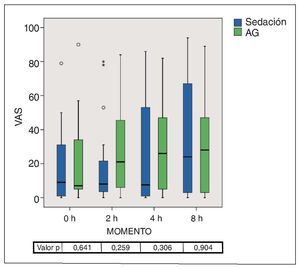
No se registraron diferencias significativas entre los dos grupos en cuanto al aumento del dolor entre las cero y las ocho horas siguientes a la intervención (fig. 13). La mediana en el grupo de la sedación se situó en todos los momentos por debajo de la mediana del grupo de la AG. Ocho horas después del alta, la mediana fue de 19,5 en el grupo 1 y de 30,0 en el grupo 2.
Figura 13. Gráfico de caja de las puntuaciones en la VAS de la intensidad del dolor a las 0, 2, 4 y 8 h de recibir el alta del centro. Las diferencias entre los grupos fueron significativas. AG: anestesia general; VAS: escalas analógicas visuales.
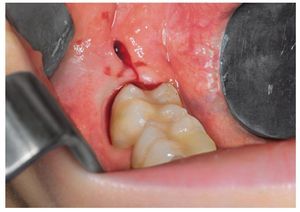
Dolor durante los 7 días siguientes a la intervención
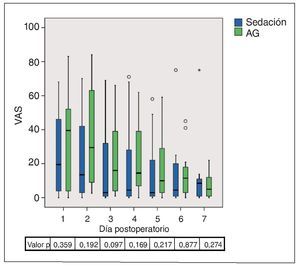
La figura 14 muestra la evolución del dolor durante los 7 días que siguieron a la intervención. El dolor alcanzó su nivel máximo en ambos grupos el primer día después de la intervención. La mediana fue de 19,0 en el grupo de la sedación, por lo que se situó ligeramente por encima del valor correspondiente a las 8 h después de la intervención, que fue de 15. En el grupo de la AG, la mediana de 31 se situó en el mismo nivel que el valor del día anterior correspondiente a las 8 h después de la intervención. Las diferencias entre ambos grupos no alcanzaron significación estadística ni el primer día ni los días siguientes. La intensidad media del dolor experimentó una disminución constante en ambos grupos durante los siguientes días. Hasta el 6.º día postoperatorio, la mediana y también el percentil 75 se situaron en niveles más bajos en el grupo de la sedación.
Figura 14. Gráfico de caja de las puntuaciones en la VAS de la intensidad del dolor durante los 7 días posteriores a la intervención. Las diferencias entre los grupos no alcanzaron significación estadística en ninguno de los momentos. La mediana en el grupo de la sedación se situó siempre por debajo de la del grupo de la AG, excepto el 7.º día postoperatorio. AG: anestesia general; VAS: escalas analógicas visuales.
Uso de analgésicos
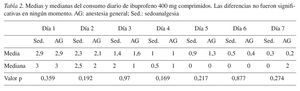
Dado que la representación del uso de analgésicos en forma de gráfico de caja carece de sentido, se muestra el consumo medio de analgésicos durante los 7 días del período postoperatorio en ambos grupos en la tabla 2. El uso de analgésicos disminuyó progresivamente a lo largo del período de estudio en consonancia con la disminución gradual del dolor. No se obtuvieron diferencias significativas.
Discusión
Aspectos generales
Existen numerosos estudios que examinan la extracción quirúrgica de cuatro terceros molares en dos sesiones mediante sedación14-16,18,22,23. Estos estudios se basaron en un diseño de boca partida que, gracias a la comparación intraindividual, asegura la máxima calidad científica. El modelo del tercer molar es un modelo ampliamente difundido en la farmacología clínica, por lo que es óptimo para la evaluación de una variedad de medidas terapéuticas8. Sin embargo, la condición es que la extracción de los terceros molares se caracterice en ambos lados por un grado de dificultad quirúrgica similar, por lo que la duración de la intervención y el traumatismo quirúrgico son comparables. Los síntomas secundarios a la intervención como dolor, tumefacción y trismo mandibular permiten estudiar el efecto de analgésicos y de antiinflamatorios. Además, debido a una predisposición relativamente alta a las infecciones postoperatorias, existe también la posibilidad de estudiar la eficacia de antibióticos sistémicos y antibióticos tópicos. La extracción de los terceros molares representa casi siempre un estrés psicológico para el paciente, por lo que esta situación ofrece también una buena oportunidad para el estudio de ansiolíticos y de técnicas de sedación. A esto se añade la ventaja de que, en presencia de condiciones bilaterales similares, el paciente puede actuar como su propio control en estudios con un diseño cruzado o un diseño de boca partida. La población de estudio suele constar en la mayoría de los casos de voluntarios jóvenes sanos, de modo que las enfermedades médicas no desempeñan un papel decisivo y no interfieren en los resultados11.
La finalidad de este estudio fue comparar la sedación y la AG en la extracción quirúrgica simultánea de los cuatro terceros molares. Por la naturaleza del estudio quedó descartado el diseño de boca partida.
Elección de la sedación o de la AG
El estudio reveló que los pacientes del grupo sometido a anestesia general tenían más miedo a la intervención que los pacientes del grupo de la sedación. No se apreciaron diferencias en relación con las expectativas respecto al dolor postoperatorio o respecto a la eficacia de la analgesia postoperatoria. Por lo tanto, se puede concluir que optaron por la AG sobre todo los pacientes que de entrada tenían más miedo a la intervención. Es posible que los pacientes que eligieron la AG vieran su ventaja principal frente a la sedación en que prácticamente no se iban a enterar de la intervención.
Dolor y bienestar durante la intervención
No sorprende que los pacientes que eligieron la AG refirieran no haber percibido dolor y haberse encontrado bien durante la intervención. Ahora bien, también los pacientes sometidos a sedación indicaron no haber percibido apenas dolor (mediana en la VAS de 1). No obstante, hay que tener en cuenta que los pacientes rellenaron el cuestionario en el período postoperatorio, por lo que las percepciones de escaso dolor también pueden ser el resultado de un buen efecto amnésico de midazolam. En un estudio multicéntrico en casi 1.000 pacientes a los que se extrajeron dos terceros molares en cada una de las dos sesiones a las que fueron sometidos, la intensidad media del dolor durante la intervención indicada en la VAS fue de 2-3/105. Ahora bien, en este caso, el interrogatorio de los pacientes tuvo lugar directamente durante el procedimiento, en un momento en que el midazolam no había ejercido todavía su efecto amnésico. No quedó claro hasta qué punto los pacientes sedados podían distinguir con certeza una sensación de presión de un dolor. Cabe subrayar, no obstante, que también los pacientes sedados de este estudio recordaron la intervención como prácticamente indolora.
Amnesia
Los pacientes del grupo de la anestesia general y también los pacientes sometidos a sedación lograron acordarse, sin excepción, de la colocación del catéter venoso. De este modo se confirmó nuevamente que los sedantes y los anestésicos de uso habitual en el medio clínico no provocan amnesia retrógrada. Estos resultados concuerdan con los de numerosos estudios controlados3,12,21. Sin embargo, resulta sorprendente que, a pesar de que los pacientes seguían conservando su capacidad de respuesta verbal, ninguno de los pacientes sedados se acordara del momento en que le fue administrada la anestesia local. La bibliografía proporciona datos según los que aproximadamente un 40% de los pacientes que obtuvieron una puntuación de 4 en la escala OAA/S se acordó de la anestesia local21. Es posible que el nivel elevado de amnesia en este estudio se deba a que el grado de sedación inicial alcanzado fue de 3 de la escala OAA/S. Por lo tanto, desde la perspectiva del paciente parece útil conseguir un grado de sedación inicial elevado, lo que sin embargo presupone la disposición del personal y de la infraestructura necesaria para instaurar una respiración controlada en caso de emergencia.
Se logró un nivel de amnesia elevado también en relación con otros acontecimientos intraoperatorios, como el ruido generado por la fresa. Únicamente dos pacientes tenían recuerdos de la intervención quirúrgica. En la serie de Bijl et al21, el 80% de los pacientes recordaba el procedimiento de la osteotomía y el 60% logró acordarse del ruido de la pulsioximetría en el monitor de control. A diferencia de muchos otros estudios, en este estudio se continuó administrando midazolam a demanda durante toda la intervención, de modo que la mayor parte de la dosis total de midazolam se administró una vez iniciada la osteotomía. Esto explicaría el elevado nivel de amnesia en relación con los acontecimientos intraoperatorios. También explicaría el hecho de que en un estudio controlado de Dionne et al5 se produjera un grado de amnesia significativamente mayor bajo la administración continua de midazolam que con la administración inicial de midazolam. Bell y Kelly2 mostraron que el grado de amnesia disminuyó claramente alrededor de 25 min después de la inyección de midazolam. Los resultados de este estudio también indican que la administración continua de midazolam es más eficaz que la administración inicial única.
Otro aspecto a tener en cuenta es que, a pesar de que sólo la AG puede asegurar una pérdida total de conciencia, con la sedación también se puede conseguir una amnesia prácticamente completa en relación con la intervención. Siempre que se garantice una analgesia suficiente, en casos comparables apenas se producen diferencias subjetivas entre la anestesia general y la sedación en lo que se refiere a la «percepción» a posteriori de los acontecimientos intraoperatorios.
Sorprendentemente, la amnesia en relación con el regreso al domicilio fue considerablemente más marcada en el grupo de la sedación, es decir, que los pacientes anestesiados recuperaron antes su capacidad retentiva que los pacientes sedados. Esto se puede explicar probablemente por la mayor potencia amnésica de midazolam. Esto coincide con los resultados obtenidos por Rudkin et al17 que, en un estudio realizado en 40 pacientes sometidos a extracciones de terceros molares bajo sedación, mostraron que la recuperación psicomotora se inició de forma significativamente más rápida después de la anestesia con propofol que después de midazolam. Parworth et al13 confirmaron, en un grupo de 39 pacientes sometidos igualmente a extracciones de terceros molares con sedación, que el grado de amnesia logrado con midazolam fue en general mayor que el conseguido con propofol. Los resultados del presente estudio muestran nuevamente que, después de la administración de midazolam, la recuperación psicomotora no es completa ni siquiera varias horas después de la intervención. Además, no se puede suponer que la función cognitiva está menos afectada después de una sedación («anestesia superficial») que después de una anestesia general. Por lo tanto, después de una sedación se deben observar las mismas normas de comportamiento postoperatorias, como las relacionadas con la conducción de vehículos, que después de una anestesia general.
Síntomas vegetativos postoperatorios
En la práctica clínica a menudo se transmite al paciente la idea de que una sedación se asocia a menos efectos secundarios que una anestesia. Los resultados de este estudio muestran que el porcentaje de pacientes que refirió mareos después de la intervención no fue significativamente diferente en ambos grupos. En lo que se refiere a las náuseas, un porcentaje significativamente mayor de pacientes del grupo de la sedación (46,1%) refirió haber padecido náuseas el día de la intervención frente a un 23,1% de los pacientes del grupo sometido a anestesia. No se apreciaron diferencias significativas entre los grupos en relación con la somnolencia el día de la intervención.
Se concluye, por lo tanto, que en este estudio no se obtuvieron evidencias de que la AG se asociara a más efectos secundarios, es decir, a náuseas, mareos y somnolencia, que la sedación con midazolam. Analizado en combinación con lo expuesto en el apartado anterior, en el sentido que se recupera antes la función amnésica después de una anestesia con propofol y remifentanilo que después de la sedación con midazolam, la afectación postoperatoria después de la extracción quirúrgica de cuatro terceros molares parece ser menor después de una anestesia general que después de una sedación.
Dolor postoperatorio y consumo de analgésicos
En lo que se refiere al dolor postoperatorio, no se observaron diferencias estadísticamente significativas de intensidad del dolor entre los dos grupos. Por lo tanto, no se obtuvieron evidencias de que la analgesia intraoperatoria complementaria con remifentanilo, un opioide potente de acción corta, supusiese una ventaja como tratamiento preventivo para la evolución del dolor postoperatorio. Finalmente, en el grupo sometido a sedación, se observó en general una menor intensidad del dolor hasta el 6.º día postoperatorio. Se desconoce la importancia que hay que dar a este resultado. Un punto significativo a tener en cuenta es el mayor miedo a la intervención de los pacientes que eligieron la anestesia general. Se sabe que el miedo puede influir en la percepción del dolor, por lo que este aspecto puede haber modificado el procesamiento de las señales de dolor en los pacientes sometidos a anestesia.
Aspectos quirúrgicos
En el momento de elegir el procedimiento anestésico (anestesia local, sedación o AG) para una intervención de cirugía oral, el cirujano debe tener en cuenta diversos criterios. La sedación está indicada en procedimientos de cirugía dentoalveolar sencillos y de corta duración. La duración total de la intervención no debe superar los 15 a 20 min. Por lo tanto, es razonable utilizar la sedación en extracciones, osteotomías, extracción quirúrgica de uno o dos terceros molares, y sólo en casos excepcionales de cuatro terceros molares, así como en apicectomías en dientes anteriores, caninos y premolares. No siempre se puede descartar la aparición de movimientos molestos y sobre todo de movimientos incontrolados del paciente en el transcurso de intervenciones realizadas con sedación, debido a que se conservan los reflejos protectores. El reflejo de deglución constituye un problema considerable en estas intervenciones, dado que el uso de gran cantidad de líquido de refrigeración, que no siempre es posible aspirar totalmente, desencadena un reflejo faríngeo y un reflejo tusígeno intensos. Desde el punto de vista quirúrgico, la AG parece ser mejor procedimiento que la sedación para la extracción simultánea de cuatro terceros molares.
Conclusiones
Los resultados de este estudio muestran que ambos procedimientos son adecuados para la extracción de terceros molares y que satisfacen las expectativas de los pacientes. Hay que resaltar que en el grupo de la sedación los pacientes tampoco recordaron prácticamente ninguno de los acontecimientos intraoperatorios. Por lo tanto, no se logró demostrar ninguna ventaja de la AG frente a la sedación en lo que se refiere al hecho primordial para los pacientes de «no enterarse de nada». En este contexto hay que recordar que la administración de midazolam no se limitó al bolo inicial, sino que se continuó en función del desarrollo del procedimiento quirúrgico. Se persiguió una sedación inicial mayor que en la mayoría de los estudios controlados, lo que explica que ninguno de los pacientes del grupo de la sedación recordara el momento en que les fue administrada la anestesia local. El procedimiento de sedación tal como se ha expuesto aquí exige las mismas condiciones en cuanto a disposición de personal y las mismas infraestructuras que las necesarias para una AG. En comparación con la sedación, la AG mediante propofol y remifentanilo proporcionó determinadas ventajas en relación con la recuperación psicomotora. No se obtuvieron indicios de que la AG se tolerara peor que la sedación. Los resultados de este estudio parecen cuestionar que la sedación se asocie a menos efectos adversos que la AG en la extracción quirúrgica de cuatro terceros molares. La evolución del dolor postoperatorio no fue significativamente diferente en ambos grupos. No se sabe por qué los pacientes sedados mostraron, en general, un nivel de dolor más bajo que el resto de los pacientes.
Correspondencia: Matthias Kreisler.
Clínica de Cirugía Oral e Implantología.
Sendlinger Strasse 19, 80331 Múnich, Alemania.
Policlínica de Cirugía Odontológica.
Clínica y Policlínicas de Odontología, Medicina Oral y Maxilofacial. Hospital Clínico de la Johannes Gutenberg-Universität Mainz. Augustusplatz 2, 55131 Mainz, Alemania.
Correo electrónico: info@dr-kreisler.de
Arda Yazici.
Sendlinger Strasse 19, 80331 Múnich, Alemania.
Ladislaus Szalantzy.
Clínica dental Tutzing.
Greinwaldstrasse 3, 82327 Tutzing, Alemania.