La absorciometría con rayos X de doble energía (DXA o DEXA) es la técnica de elección para diagnosticar la osteoporosis y monitorizar la respuesta al tratamiento. Además, es útil para estudiar la composición corporal. En los últimos años han surgido nuevas aplicaciones como la morfometría vertebral, estudiando la columna en visión lateral, la integración de prótesis en ortopedia, o la lipodistrofia en los pacientes con infección por VIH, aunque su utilización en estos casos no está bien consolidada. En el estudio de la osteoporosis, densitometría es precisa y exacta. Para ello, es imprescindible optimizar cada etapa del proceso diagnóstico, cuidando la adquisición, el análisis de imágenes y la interpretación de los resultados. Por ello, para obtener la máxima utilidad para el clínico y el paciente, el radiólogo debe conocer la técnica, sus indicaciones y las dificultades. El objetivo de este artículo es revisar la DXA, haciendo hincapié en sus fundamentos, modalidades, metodología y aplicaciones clínicas.
Dual-energy X-ray absorptiometry (DXA; DEXA) is the technique of choice to diagnose osteoporosis and to monitor the response to treatment. It is also useful for measuring body composition. In recent years, new applications have been developed, including vertebral morphometry through the study of the lateral spine, prosthesis integration in orthopedics, and lipodystrophy in HIV+ patients, although its use in these cases is not well established. DXA densitometry is accurate and precise. It is essential to optimize each step of the diagnostic process, taking care to ensure the best acquisition, image analysis, and interpretation of the results. Thus, to obtain the greatest utility from DXA, radiologists need to know the technique, its indications, and its pitfalls. This article reviews the fundamentals, modalities, methods, and clinical applications of DXA.
La absorciometría con rayos X de doble energía, también denominada densitometría, o, en inglés, dual X-ray absorptiometry (DXA) o dual energy X-ray absorptiometry (DEXA), puede discriminar diferentes estructuras del organismo. Su modalidad más habitual en la práctica clínica es la densitometría ósea axial, centrada sobre la columna lumbar y la cadera. Esta técnica permite cuantificar la densidad mineral ósea (DMO). Y, a partir de esos datos, se puede estimar el riesgo de fractura, tomar decisiones terapéuticas, y evaluar la respuesta al tratamiento1.
Por otra parte, la DXA, que es la modalidad menos conocida de imagen de cuerpo entero, permite analizar la composición corporal total. Esto resulta útil para la evaluación de pacientes con transtorno ponderal en enfermedades endocrinas, y para evaluar el retraso de crecimiento en pacientes pediátricos2. La DXA de cuerpo entero puede además tener utilidad para valorar la lipodistrofia asociada a la infección retroviral3, en el seguimiento de las artroplastias4 o para establecer el riesgo cardiovascular5.
La DXA sigue siendo poco conocida para los radiólogos, que siguen viéndola como una técnica más propia de otras especialidades. Además, la DXA tiende a ser erróneamente considerada como una técnica rutinaria y automatizada, poco susceptible de optimización, que no necesita informe radiológico. Nada más lejos de la realidad. La DXA, como cualquier modalidad diagnóstica, requiere una indicación apropiada, metodología cuidadosa, e interpretación precisa, lo cual solo es posible con la adecuada formación e interacción de técnicos y radiólogos.
En consecuencia, nuestro objetivo es revisar el estado actual de la DXA, haciendo especial hincapié en sus fundamentos, principales modalidades, metodología y aplicaciones clínicas.
Fundamentos y modalidades de la absorciometría con rayos X de doble energíaLa DXA se basa en la absorción variable de los rayos X por los diferentes componentes del organismo y emplea fotones de rayos X de alta y baja energía. Dependiendo de los equipos, estos fotones pueden obtenerse por dos mecanismos6. En unos casos, el generador emite de forma alternante radiación de alto (140kVp) y bajo (70-100kVp) kilovoltaje mientras se desplaza sobre la superficie del cuerpo que va a estudiar. En otros, el generador emite un haz constante a la vez que se interpone un filtro de tierras raras que separa fotones de alta (70KeV) y baja energía (40KeV).
Los equipos disponibles incorporan distintos tipos de hardware (filtros, colimadores, detectores) y software (algoritmos de análisis)7. La fuente de rayos X puede emitir un haz en lapicero (colimador puntual), que es registrado por un único detector, o un haz en abanico (colimador de hendidura), que es registrado por un detector múltiple8. Este último sistema reduce el tiempo de adquisición y mejora la calidad de la imagen9. A su vez, el algoritmo de análisis discrimina de forma variable hueso y tejidos blandos10.
Las principales modalidades de la DXA en la práctica clínica son la densitometría ósea axial con mesa estable, técnica de elección para cuantificar la DMO, y la densitometría de cuerpo entero, utilizada para establecer la composición corporal.
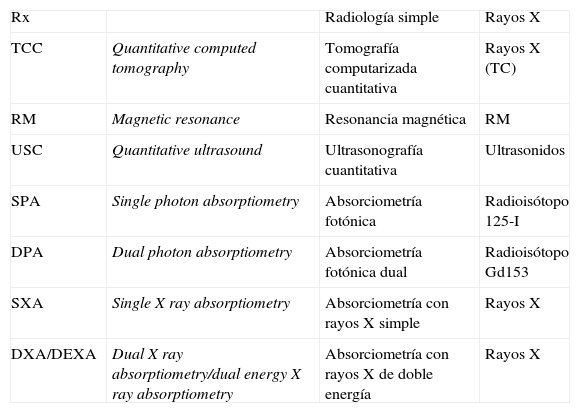
Densitometría ósea con la absorciometría con rayos X de doble energíaPerspectiva históricaLa DXA axial con mesa estable, centrada en la columna lumbar y la cadera, es actualmente la técnica de elección para estudiar la osteoporosis11, aunque existen múltiples técnicas de imagen potencialmente útiles para valorar la estructura ósea, cuantificarla y estudiar la calidad del hueso1,7,12 (tabla 1).
Modalidades de densitometría
| Rx | Radiología simple | Rayos X | |
| TCC | Quantitative computed tomography | Tomografía computarizada cuantitativa | Rayos X (TC) |
| RM | Magnetic resonance | Resonancia magnética | RM |
| USC | Quantitative ultrasound | Ultrasonografía cuantitativa | Ultrasonidos |
| SPA | Single photon absorptiometry | Absorciometría fotónica | Radioisótopo 125-I |
| DPA | Dual photon absorptiometry | Absorciometría fotónica dual | Radioisótopo Gd153 |
| SXA | Single X ray absorptiometry | Absorciometría con rayos X simple | Rayos X |
| DXA/DEXA | Dual X ray absorptiometry/dual energy X ray absorptiometry | Absorciometría con rayos X de doble energía | Rayos X |
La radiología simple es útil para valorar la estructura ósea, aunque no permite cuantificar la DMO. Algunos autores han intentado aplicar la radiología digital con energía dual para un cálculo aproximado de la DMO.
La tomografía computarizada cuantitativa (TCC), en su modalidad central, focalizada en la columna lumbar, se realiza con los equipos de tomografía computarizada (TC) convencional. La TCC periférica, focalizada en el radio o la tibia, se puede hacer con equipos menos sofisticados. Con la TCC se realiza una adquisición volumétrica, a partir de la cual se calcula la DMO. La TCC central tiene ventajas sobre la DXA, ya que permite diferenciar el hueso cortical y trabecular, valorar la geometría de la vértebra, y calcular volumétricamente la DMO, que expresa en g/cm3. Los inconvenientes de la TCC central son la dosis de radiación, y la falta de criterios diagnósticos validados13.
La resonancia magnética (RM) de alta resolución determina la estructura trabecular del hueso periférico (calcáneo, radio distal y falange)14. La arquitectura ósea estudiada mediante TC o RM, y expresada en términos de escala, forma, anisotropía y conectividad, permite determinar la fuerza, independientemente del valor de DMO. Es probable que técnicas avanzadas de RM, como la difusión, la perfusión y la espectroscopia, puedan proporcionar información adicional útil en el futuro.
La ecografía cuantitativa permite determinar la DMO en el esqueleto periférico, generalmente en el calcáneo.
La absorciometría fotónica, basada en la utilización de yodo-125 (I-125), se utilizó inicialmente para el estudio del esqueleto periférico (radio y calcáneo). Posteriormente fue reemplazada por la absorciometría fotónica dual, que utiliza gadolinio-153 y permite el estudio en el esqueleto axial (cadera, columna y esqueleto total)15.
Estos equipos fueron posteriormente sustituidos por la tecnología basada en rayos X, inicialmente por la absorciometría con rayos X simple y posteriormente por la DXA, que permitía ya evaluar el esqueleto axial.
EquipamientoLa DXA periférica realizada con equipos portátiles (como AccuDXA®) se centra en el estudio de falanges. Es poco precisa, aunque también es menor su coste1. La AccuDXA puede utilizarse para seleccionar a los pacientes susceptibles de ser evaluados con DXA central en mesa estable16, o para sustituirla allí donde no se halla disponible17.
La DXA axial con mesa estable, centrada en la columna lumbar y el fémur (DXA central), es la técnica de elección para estimar la DMO por su buena resolución y fiabilidad, rápida adquisición, y escasa radiación. En el mercado están disponibles distintos equipos (Lunar, Hologic, Norland) cuyas características son diferentes. Este hecho recomendable efectuar el seguimiento de cada enfermo en el mismo equipo. La precisión de la densitometría ósea con la DXA con mesa estable es alta, con un margen de error de 1-2%18.
IndicacionesLa principal utilidad de la densitometría ósea con DXA es el diagnóstico de la osteoporosis, y puede además predecir el riesgo de fractura, indicar el tratamiento, o monitorizar su efecto1. Las indicaciones actuales se recogen en las recomendaciones oficiales de la Sociedad Internacional de Densitometría Clínica, que se revisan cada dos años (tabla 2)19,20.
Indicaciones de la densitometría ósea
| Mujeres | Mayores de 65 años |
| Menores de 65 años (postmenopáusicas o perimenopáusicas) | |
| Varones | Mayores de 70 años |
| Menores de 70 años con factores de riesgo de fractura | |
| Ambos sexos | Fractura inexplicada |
| Enfermedades o tratamientos crónicos | |
| Cualquier paciente en el que se considere la posibilidad de tratamiento y para monitorizar sus efectos |
La osteoporosis es la «disminución de masa ósea y el aumento de fragilidad ósea que incrementa el riesgo de fractura»21. Es frecuente, a menudo silente, y comporta riesgo de fracturas, a veces atraumáticas. La osteoporosis supone un grave problema de Salud Pública, por su prevalencia y por el coste asociado a su comorbilidad. Según la National Osteoporosis Foundation (NOF) la osteoporosis afecta a 10 millones de americanos, pero 34 millones de personas tienen riesgo de padecerla. Se estima que aproximadamente la mitad de las mujeres mayores de 50 años sufrirán una fractura osteoporótica a lo largo de su vida22. En Europa la International Osteoporosis Fundation (IOF)23 recoge datos e iniciativas en cada país. En España aproximadamente dos millones de mujeres padecen osteoporosis (prevalencia 26,1% de mujeres mayores o iguales a 50 años)24.
En 1994, la OMS introdujo la determinación de la DMO mediante DXA como forma idónea para cuantificar la osteoporosis. Basándose en un estudio realizado sobre mujeres blancas postmenopáusicas, en las que se demostró que la DMO y el riesgo de fractura estaban correlacionados20, se definió la osteoporosis como «un valor de puntuación T (T-score) de -2,5», y se determinaron además valores de referencia para otros parámetros potencialmente útiles (tabla 3)25. De este modo, la DXA axial con mesa estable se convirtió en la técnica de referencia para esta afección.
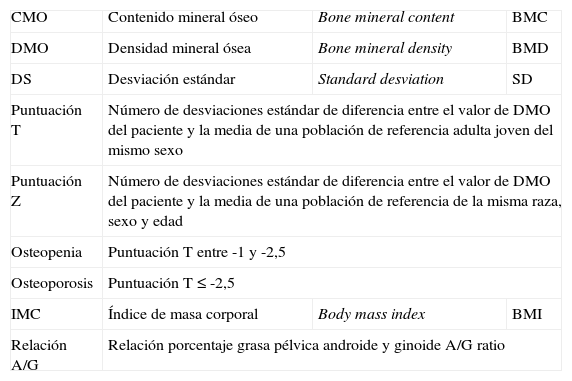
Parámetros evaluados en la absorciometría con rayos X de doble energía
| CMO | Contenido mineral óseo | Bone mineral content | BMC |
| DMO | Densidad mineral ósea | Bone mineral density | BMD |
| DS | Desviación estándar | Standard desviation | SD |
| Puntuación T | Número de desviaciones estándar de diferencia entre el valor de DMO del paciente y la media de una población de referencia adulta joven del mismo sexo | ||
| Puntuación Z | Número de desviaciones estándar de diferencia entre el valor de DMO del paciente y la media de una población de referencia de la misma raza, sexo y edad | ||
| Osteopenia | Puntuación T entre -1 y -2,5 | ||
| Osteoporosis | Puntuación T≤-2,5 | ||
| IMC | Índice de masa corporal | Body mass index | BMI |
| Relación A/G | Relación porcentaje grasa pélvica androide y ginoide A/G ratio | ||
La metodología de la densitometría ósea con DXA axial con mesa estable requiere optimización y cuidadosa ejecución. Hay que resaltar la importancia de cada etapa para lograr buenos resultados.
PreparaciónPara planificar adecuadamente el estudio estudio es necesario disponer de información detallada del paciente, para lo que es útil tanto el resumen clínico aportado por el médico peticionario, como el cuestionario preliminar realizado en el propio centro de diagnóstico. La petición debe precisar la indicación, lo que permite decidir las áreas a estudiar. Es importante descartar enfermedades óseas que pueden alterar la forma o la densidad del hueso, como la osteopetrosis o la espondilitis anquilosante. También hay que descartar fracturas previas o prótesis articulares, que puedan alterar la planificación. Debemos excluir situaciones que contraindican la prueba, como el embarazo, la administración de contraste oral en los 5 días previos, o la realización de estudio isotópico en los dos días previos26. El paciente no requiere ninguna preparación específica, salvo la precaución de despojarse de todo lo metálico que porte en o sobre las partes del cuerpo que van a ser estudiadas.
Áreas de estudioEn adultos se recomienda estudiar la columna lumbar y el fémur proximal, y puede añadirse el antebrazo si alguna de estas áreas no es evaluable19. En niños y jóvenes (menores de 20 años) la determinación solo se realiza en la columna lumbar27,28. El resultado final de la densitometría es el más bajo de las dos regiones estudiadas.
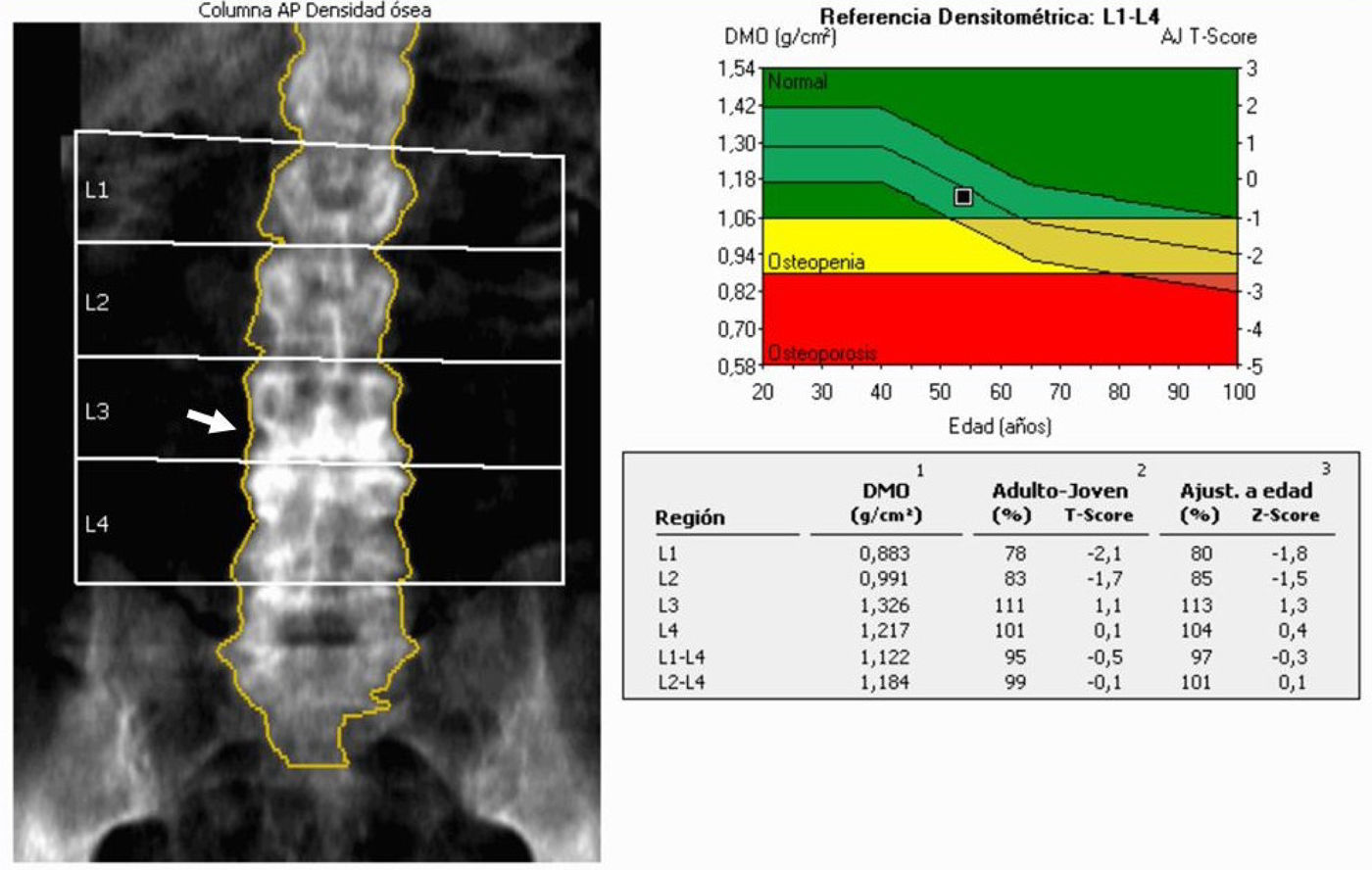
El estudio de la columna lumbar en proyección posteroanterior (PA) comprende los cuerpos vertebrales de L1 a L4, en los que se hace una estimación de la DMO media de las 4 vértebras. Serán excluidas del estudio las vértebras con secuelas de fractura o lesión focal. Si no se pueden analizar al menos dos vértebras, el estudio lumbar no es valorable.
El estudio del fémur puede realizarse indistintamente en la cadera derecha o izquierda, si bien es útil acostumbrarse a estudiar siempre la misma. Serán descartadas las caderas con secuelas de fractura, lesión focal o prótesis. El estudio se realiza sobre el fémur total y sobre el cuello femoral. El valor determinante es el más bajo de los dos.
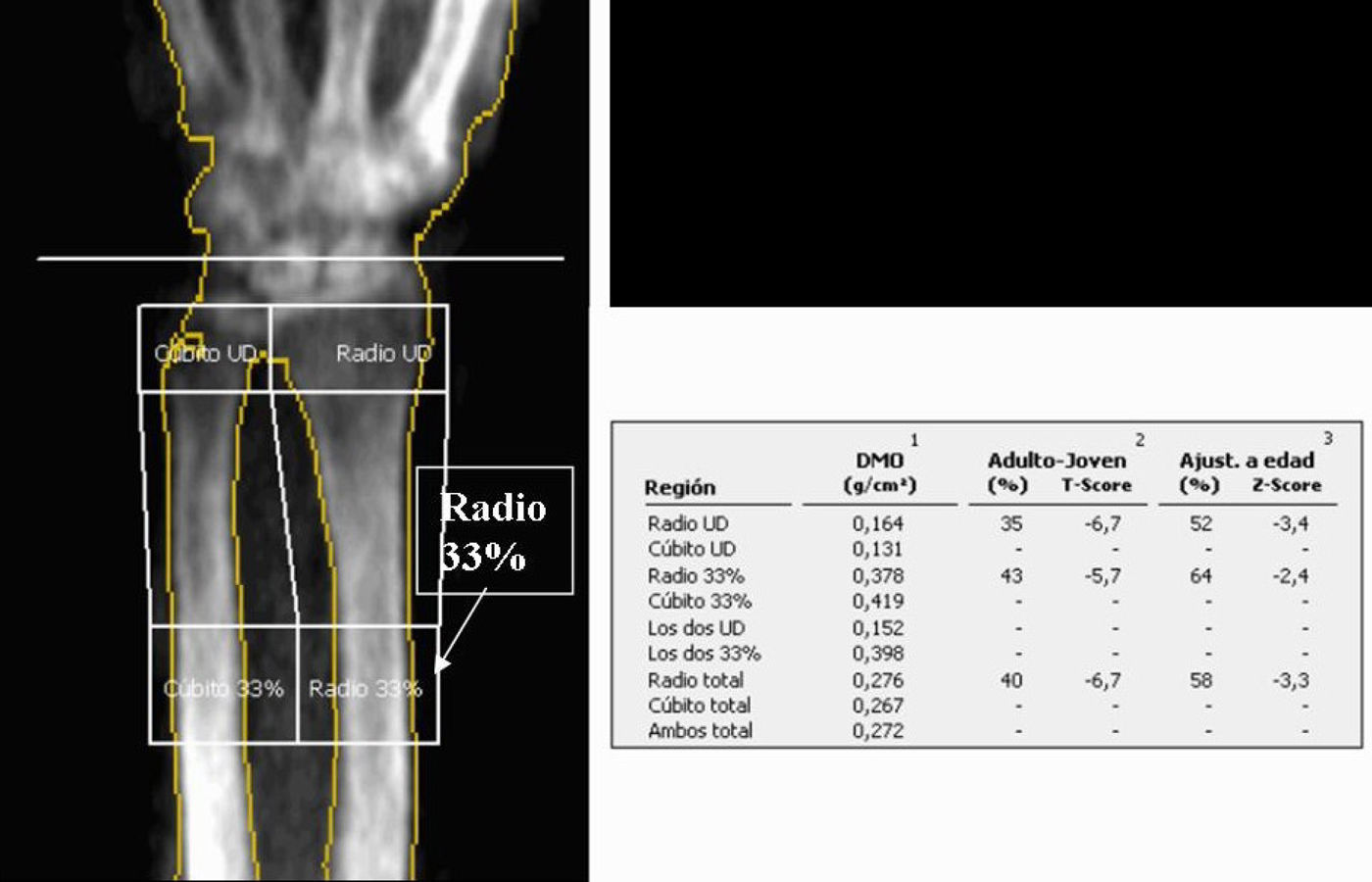
El estudio del antebrazo no dominante se añade en aquellos pacientes en los que no se pueden analizar la cadera o la columna (para contar con una segunda región evaluable), en pacientes obesos (para soslayar dificultades técnicas) y en pacientes con hiperparatiroidismo (pues los huesos del antebrazo se alteran antes que el esqueleto axial).
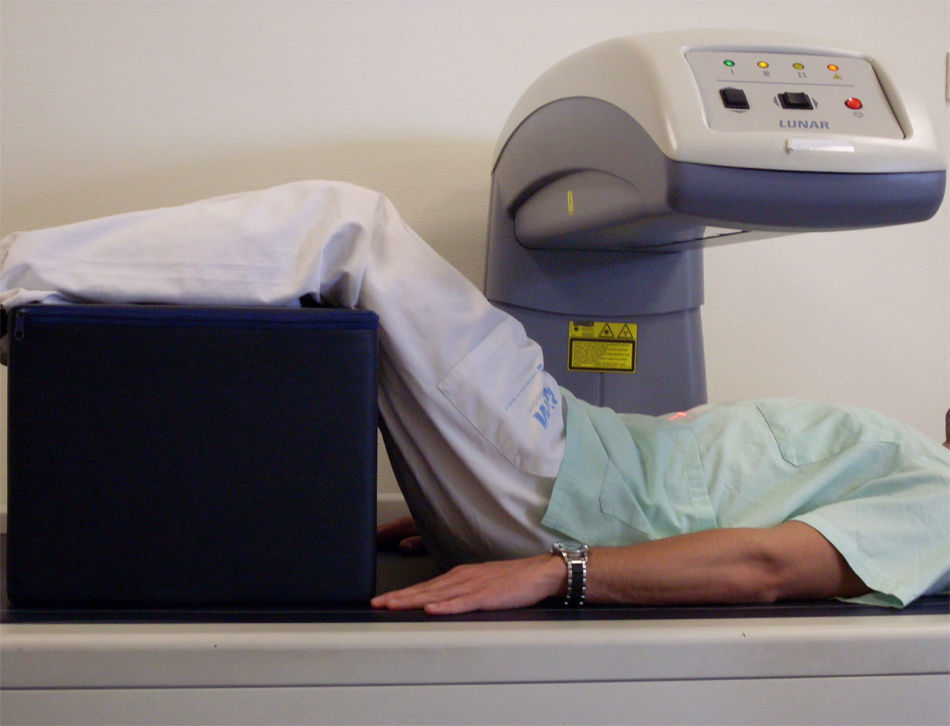
Colocación del pacienteEs importante optimizar la posición del paciente en la mesa estable. La posición incorrecta es una de las causas más importantes de error en la estimación de la DMO29. En el estudio de columna lumbar PA, el paciente se sitúa en decúbito supino con las rodillas flexionadas sobre un soporte que reduce la lordosis y acerca la columna a la mesa de exploración (fig. 1).
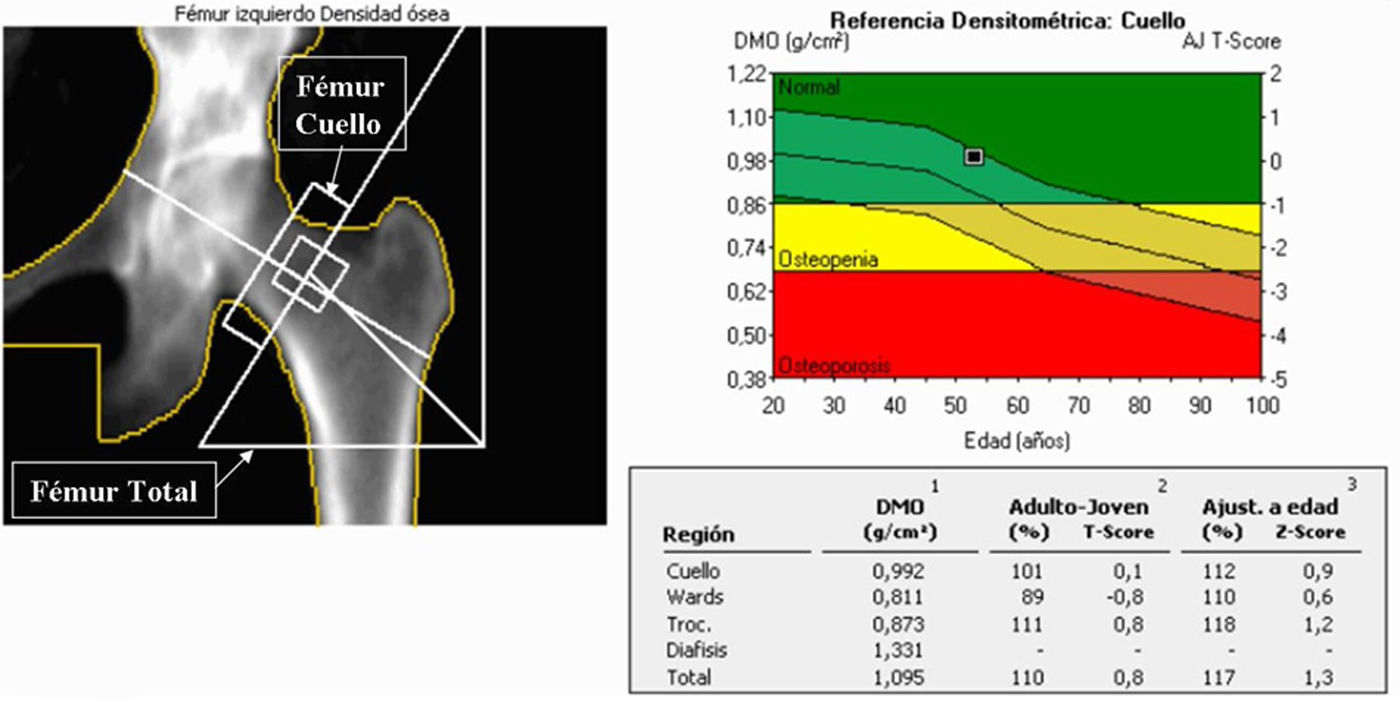
En el estudio de cadera, el paciente se coloca en decúbito supino con la pierna ligeramente en abducción para mantener recto el eje femoral, y en rotación interna (15-30 grados), de manera que en la imagen adquirida el trocánter menor no sea visible (fig. 2).
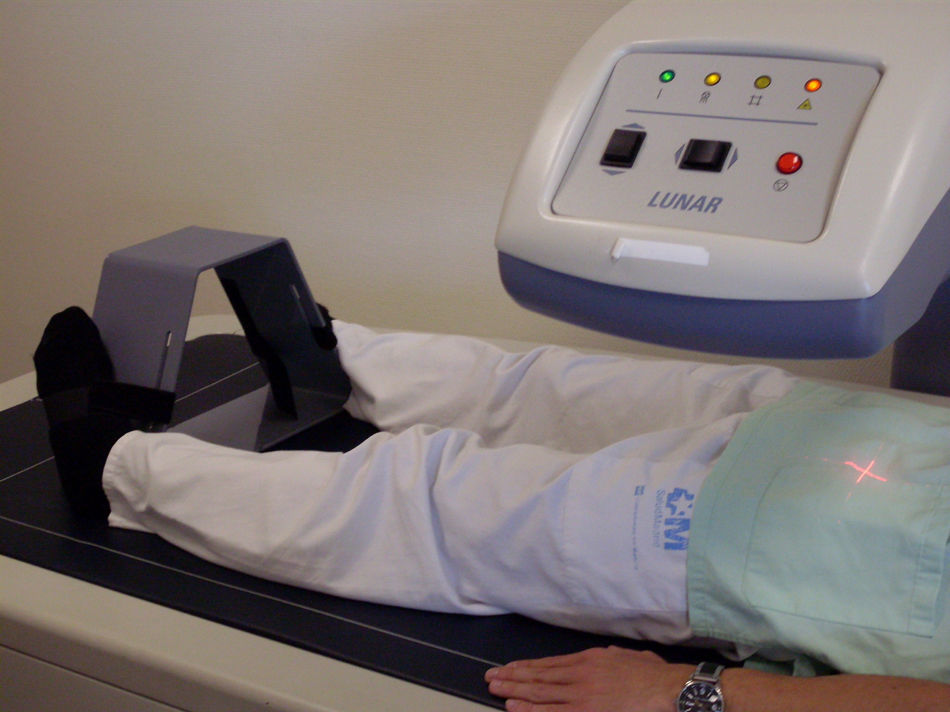
En el estudio de antebrazo el paciente se sienta al lado de la mesa con el antebrazo apoyado en ella, con la mano en pronación y sujeta con una banda (fig. 3).
El campo de visión debe incluir 1-2 centímetros por encima y debajo del área que vamos a analizar. El hueso debe estar recto y centrado.
AdquisiciónGeneralmente se utilizan proyecciones PA de columna lumbar y de fémur proximal. La columna lateral no se emplea en el estudio estándar de la osteoporosis. Su indicación es la morfometría vertebral. En aquellos equipos que permiten movimiento del brazo se puede estudiar con el paciente en decúbito supino, mientras que en los que no permiten mover el brazo solo se puede realizar en decúbito lateral.
En cuanto al tiempo de realización, los primeros densitómetros con haz en lapicero tardaban unos 5 minutos por estudio, pero los actuales adquieren la imagen en menos de un minuto. Según el catálogo de exploraciones de la SERAM30, el tiempo de ocupación de sala para una densitometría de columna o cadera es de 8 minutos, y de 10 minutos para cuerpo entero, y el tiempo médico de 5 minutos.
La DXA utiliza una baja dosis de radiación. Se considera que la mayoría de los equipos no precisan plomado de la sala ni medidas especiales de protección para el operador. En equipos con haz en lapicero la dosis equivalente en superficie de los estudios de columna y cadera es aproximadamente 20-100μSv por estudio, y la dosis equivalente efectiva 1-5μSv por estudio31. Los equipos con haz en abanico depositan una dosis algo mayor, alrededor de 56μSv en la cadera, 59μSv en la columna y 75μSv en los estudios de cuerpo entero. La dosis que el operador recibiría a 1 m de la mesa por radiación dispersa utilizando en un equipo con haz en abanico, y asumiendo 4 estudios de cadera y 4 columnas por hora, sería alrededor de 4μSv32.
AnálisisUna vez adquirida la imagen se realiza el análisis seleccionando diversas regiones de interés (ROI). La colocación inadecuada de las ROI es otra fuente importante de error33. Aunque el equipo propone de forma automática determinadas áreas, tanto el técnico como el radiólogo deben validarlas y, en su caso, rectificarlas.
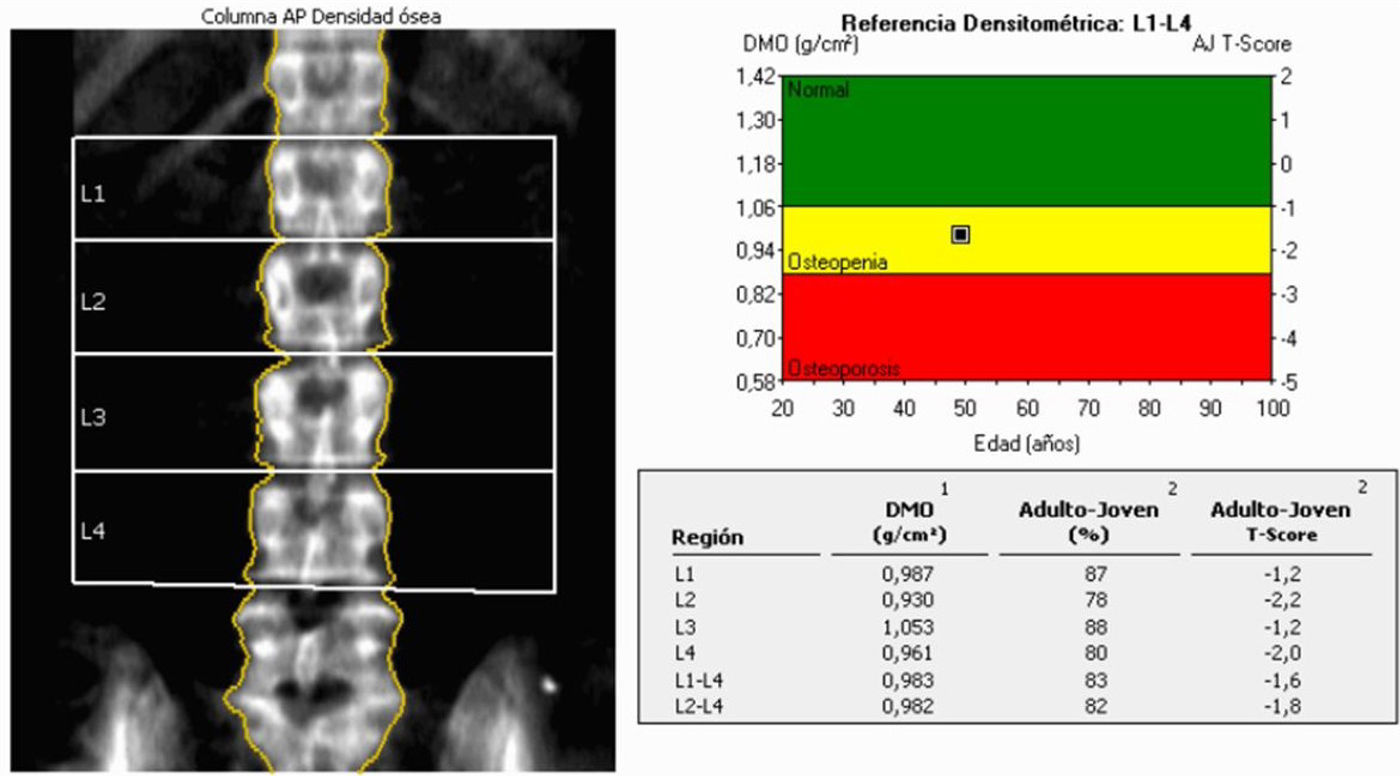
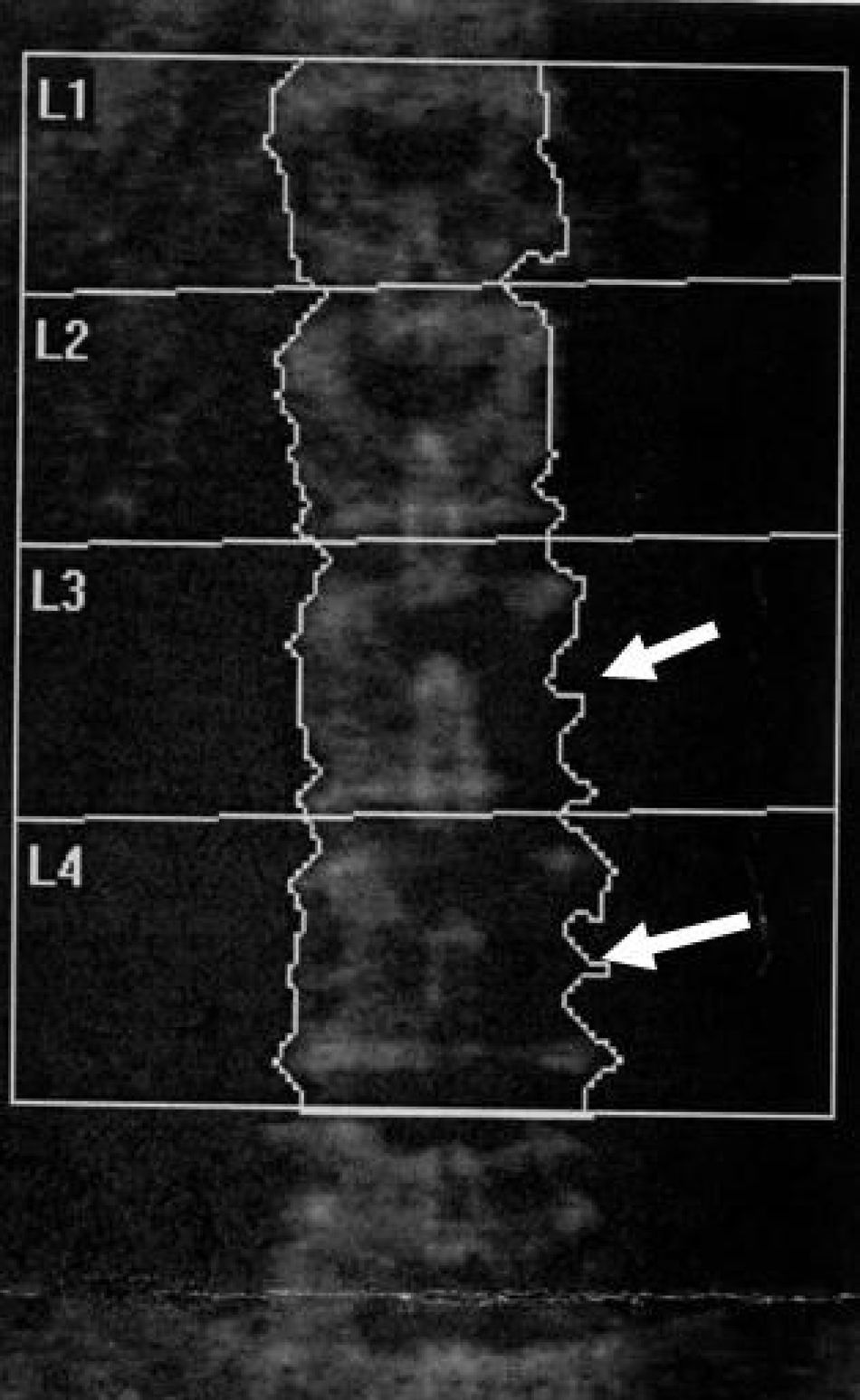
En el estudio de la columna lumbar, se sitúan las ROIs sobre los cuerpos vertebrales de L1 a L4 (fig. 4). Para ello deberá recordarse que D12 suele ser la última vértebra con costilla (aunque no siempre es así), y que la apófisis transversa más larga suele corresponder a L3.
En el estudio de la cadera, la ROI se debe situar en el cuello femoral, evitando la superposición de la rama isquiopubiana y el trocánter mayor (fig. 5). El equipo calcula de forma automática la inclinación del eje femoral y el resto de las ROI.
En el antebrazo, el área de análisis se sitúa en la extremidad distal del radio, con la línea de referencia en la estiloides cubital (fig. 6).
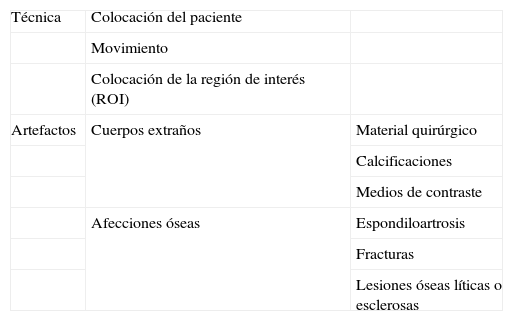
Despistaje de causas de errorEl radiólogo debe tratar de detectar todos aquellos artefactos que suponen posibles causas de error en la adquisición, análisis e interpretación del estudio (tabla 4). Una vez identificadas las posibles fuentes de error, deben ser descartadas al efectuar el análisis y la posterior interpretación.
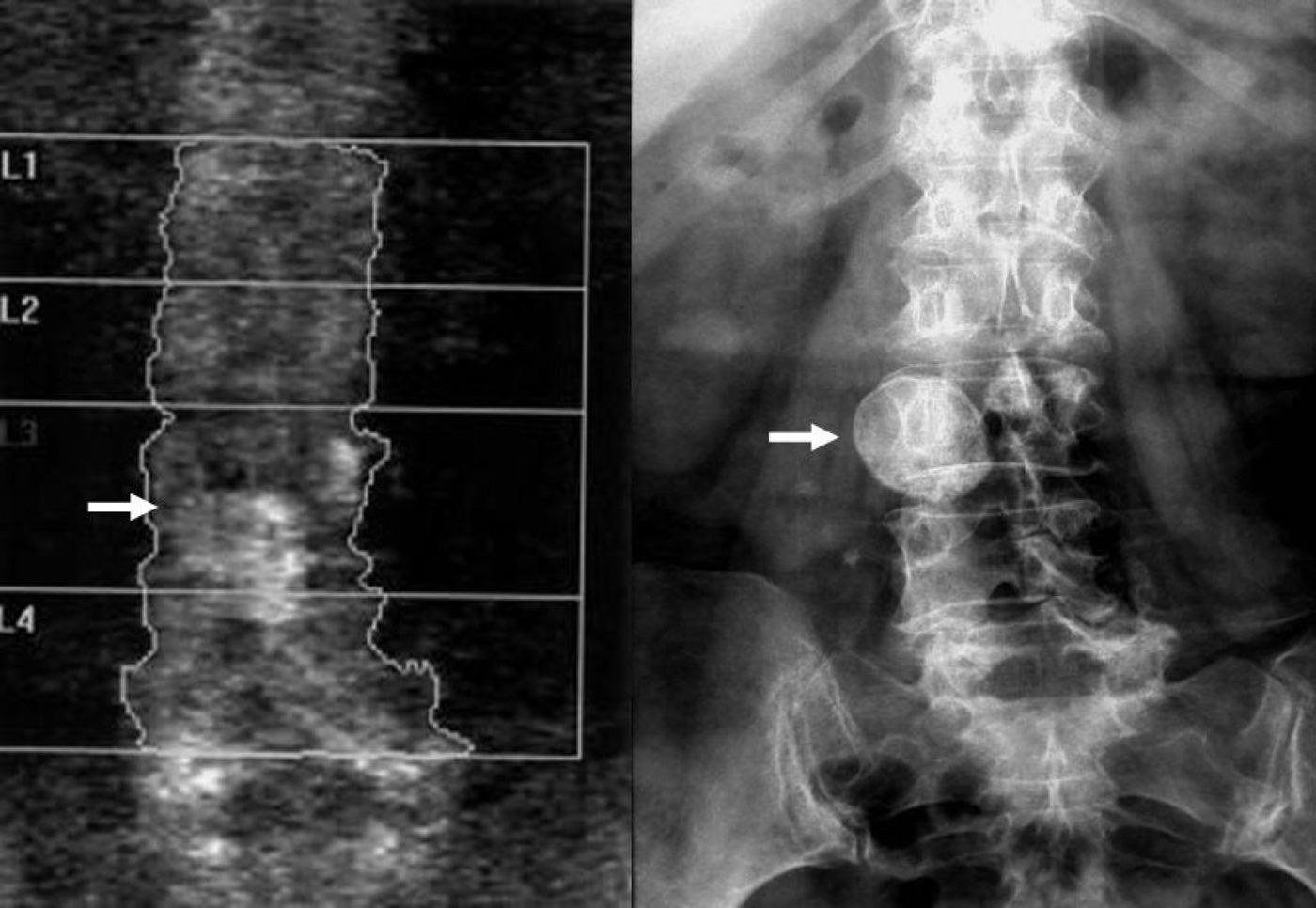
En primer lugar, debe comprobarse la correcta posición del paciente y la ausencia de movimientos durante el estudio. También deben descartarse artefactos por superposición de estructuras densas, incluyendo material quirúrgico, calcificaciones o contrastes (fig. 7)34,35. Las lesiones óseas36 también pueden alterar el análisis, y deben mencionarse en el informe.
La imagen de la izquierda corresponde a una absorciometría con rayos X de doble energía en la columna. Imagen densa superpuesta al cuerpo vertebral L3 (flecha). En la imagen de la derecha, la radiografía simple de abdomen demuestra que corresponde a ganglio mesentérico calcificado (flecha).
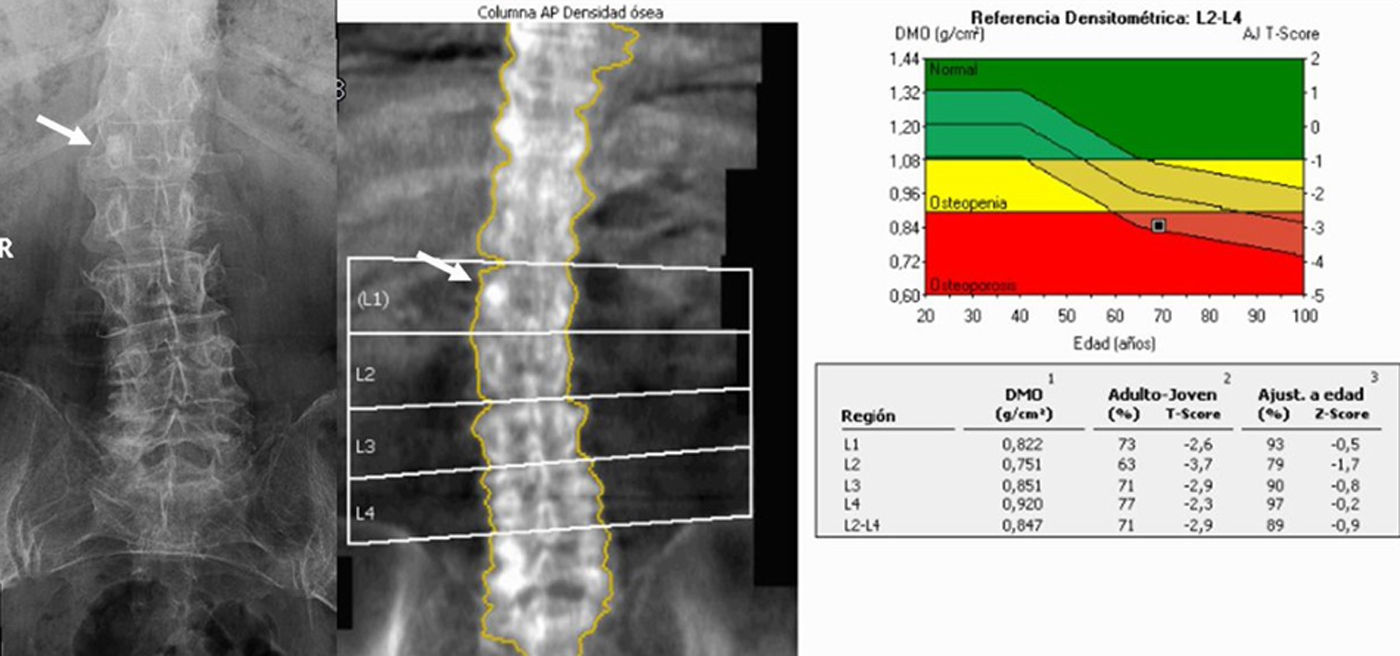
La afección que más frecuentemente distorsiona el análisis es la espondiloartrosis, que se asocia con proliferación ósea (osteofitos, esclerosis de platillos) y cambios morfológicos (fig. 8). También podemos encontrar fracturas vertebrales (fig. 9), lesiones óseas líticas o escleróticas (fig. 10), metástasis, linfomas, islotes óseos, enfermedad de Paget, o hemangiomas. En los casos con sospecha de lesión ósea no conocida es necesario realizar otros estudios radiológicos complementarios. Debe recordarse que en pacientes con osteoporosis grave la imagen obtenida puede simular una lesión lítica (fig. 11).
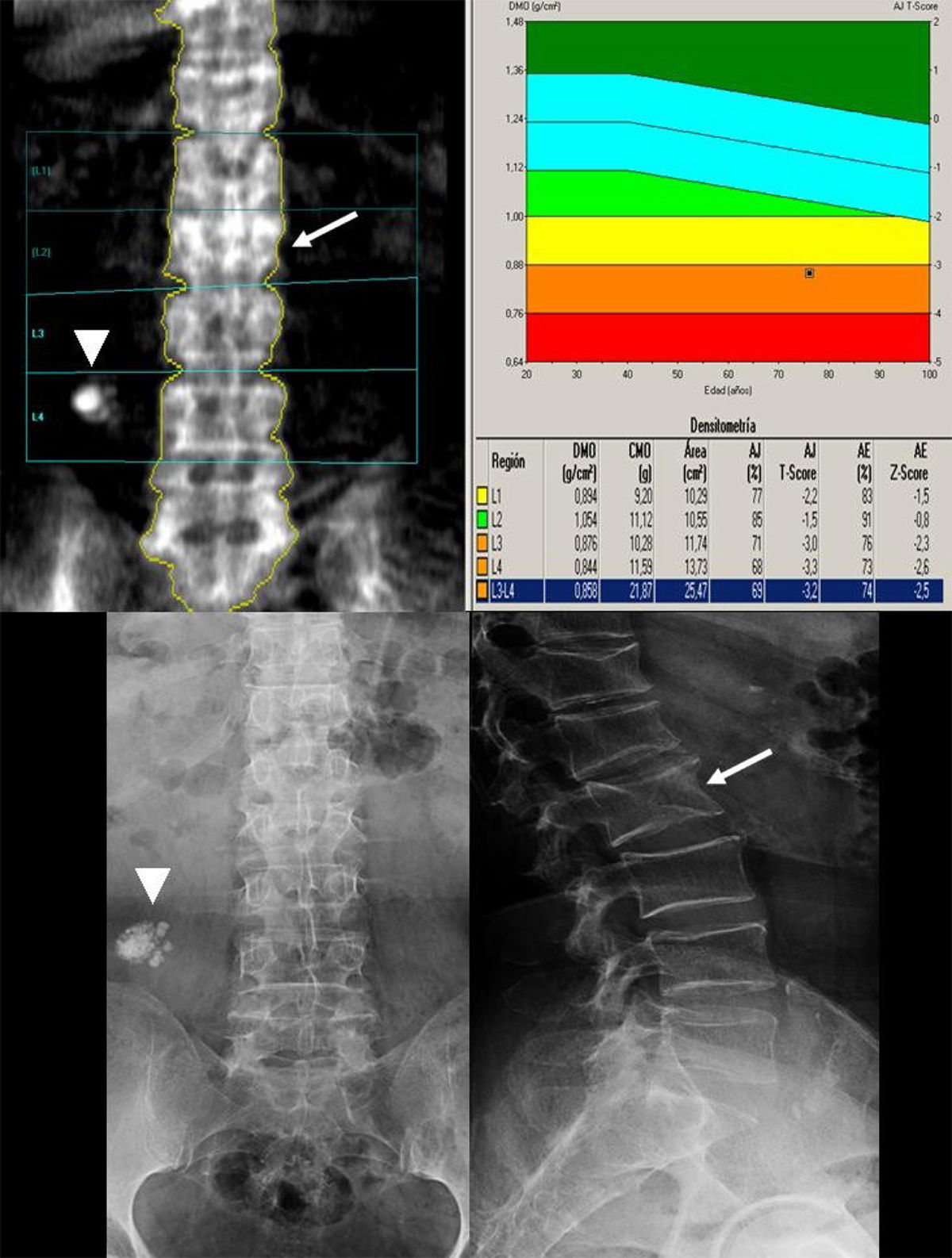
Absorciometría con rayos X de doble energía en la columna. El aumento de densidad en la radiografía (flecha) corresponde a una esclerosis de los platillos L3 y L4. En al análisis, la densidad mineral ósea (DMO) en L3 y L4 es mayor que en L1 y L2. Al excluir ambas vértebras T-score L1-L2=-1,9 (L1-L4=-0,5).
Arriba, absorciometría con rayos X de doble energía en la columna. Aumento de densidad del cuerpo vertebral L2 (flecha) que, en las radiografías de abajo, corresponde a una fractura (flecha). En las dos exploraciones también se identifica una calcificación (cabezas de flecha) no superpuesta a la columna (no altera el análisis).
Tras la adquisición y análisis de la DXA, el equipo calcula varios parámetros37 (tabla 3). El CMO es la cantidad de calcio determinada mediante la energía absorbida por él en una región concreta. La DMO, mucho más relevante, es la cantidad media de mineral por unidad de área. Se calcula dividiendo el contenido mineral óseo por unidad de superficie (g/cm2). Comparando con la base de datos de referencia se obtienen los valores empleados para diagnóstico, es decir, la puntuación T y puntuación Z.
La puntuación T es el valor empleado para diagnosticas la osteoporosis en mujeres postmenopáusicas y varones con edad igual o superior a 50 años. Se define la puntuación T como el número de desviaciones estándar de diferencia entre el valor de DMO del paciente y la media de una población de referencia adulta joven del mismo sexo. Se considera normal una puntuación T>-1,0, osteopenia cuando la puntuación T está entre -1 y -2,5 y osteoporosis con una puntuación T<-2,5).
La puntuación Z se utiliza en mujeres premenopáusicas, en varones con edad inferior a 50 años y en niños y adolescentes (hasta 20 años). Se define la puntuación Z como el número de desviaciones estándar de diferencia entre el valor de DMO del paciente y la media de una población de referencia de la misma raza, sexo y edad. Con puntuación Z inferior a -2 desviaciones estándar, el diagnóstico es «densidad ósea baja para la edad»38.
InformeEl informe debe ajustarse a las peculiaridades de cada centro, pero en general debe cumplir unos requisitos mínimos. Debe incluir, además de la filiación del paciente, la fecha de exploración, el tipo de equipo empleado, y el protocolo utilizado. Debe especificar también si se ha excluido alguna región del análisis y por qué, y si existen artefactos o si se sospechan lesiones.
Debe también incluir la representación obtenida para cada región de estudio, con un gráfico que muestre la curva de referencia, la situación del paciente en ella, los valores numéricos de la DMO, puntuación T y puntuación Z, y el diagnóstico según la clasificación de la OMS. Debemos especificar cuál de los valores es el que se considera más útil para el diagnóstico en ese paciente concreto. En algunos casos incluye la estimación del riesgo de fractura. En general, por cada desviación estándar en el valor de la DMO aumenta el riesgo de fractura por un factor de 2. La conclusión del estudio debe ser conjunta, considerando el valor más bajo de las áreas que se han estudiado. También resulta útil en los pacientes con estudios previos expresar la variación.
Estimación de la composición corporal con la absorciometría con rayos X de doble energíaExisten diversas técnicas para el estudio de la composición y cuantificación de la grasa corporal, en su mayoría métodos antropométricos como la circunferencia de la cintura, la relación cintura/cadera, y el pliegue cutáneo39. Entre los estudios por imagen destacan los estudios con TC para medición de la grasa visceral, pero presentan varios inconvenientes, entre otros la radiación. También se ha usado la bioimpedancia y la dilución de isótopos40.
La DXA de cuerpo entero permite realizar una estimación sencilla y rápida de la composición corporal. Estima la grasa corporal, pero también, cuando es preciso, determina la densidad mineral ósea de todo el organismo. La precisión de la DXA es alta, con un margen de error del 2-6% para la composición corporal18. Respecto a los métodos antropométricos, tiene la ventaja de que aporta medidas de la composición corporal total y regional. Su uso es cada vez más frecuente, muchos clínicos la emplean como herramienta habitual, y para algunos autores es la técnica de referencia.
IndicacionesLa DXA de cuerpo entero se aplica en los trastornos de la nutrición, especialmente en los que puede haber un trastorno hormonal o factores de riesgo cardiovascular. Se aplica también en enfermedades gastrointestinales, hepatobiliares, en la insuficiencia renal avanzada, en enfermedades endocrinológicas, afecciones óseas como la enfermedad de Paget o la osteopetrosis, afecciones pulmonares, y diversos tratamientos crónicos18. Puede ayudar a diseñar el régimen alimenticio en pacientes con malnutrición y en el seguimiento de pacientes en tratamiento por trastorno de la alimentación.
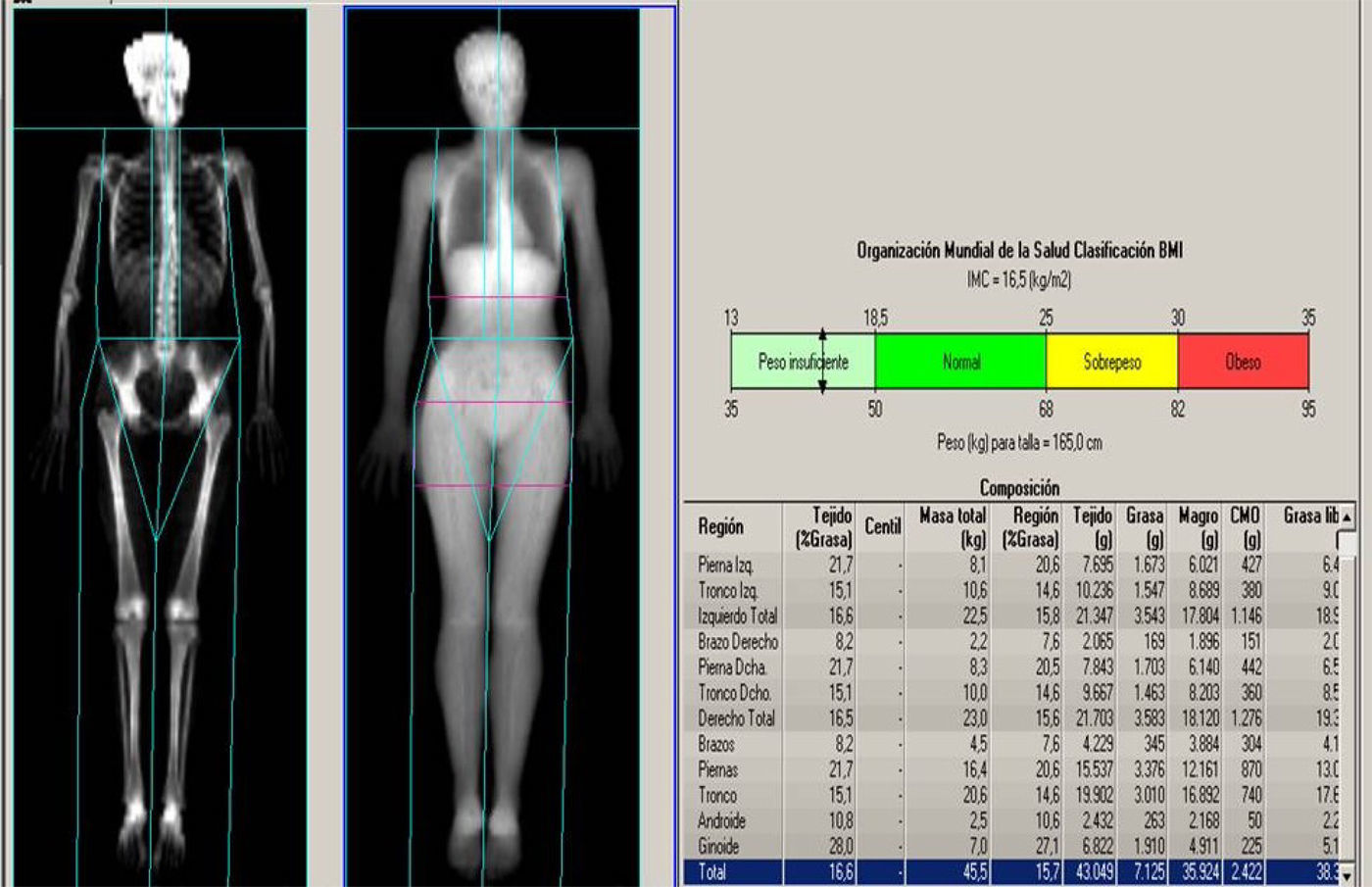
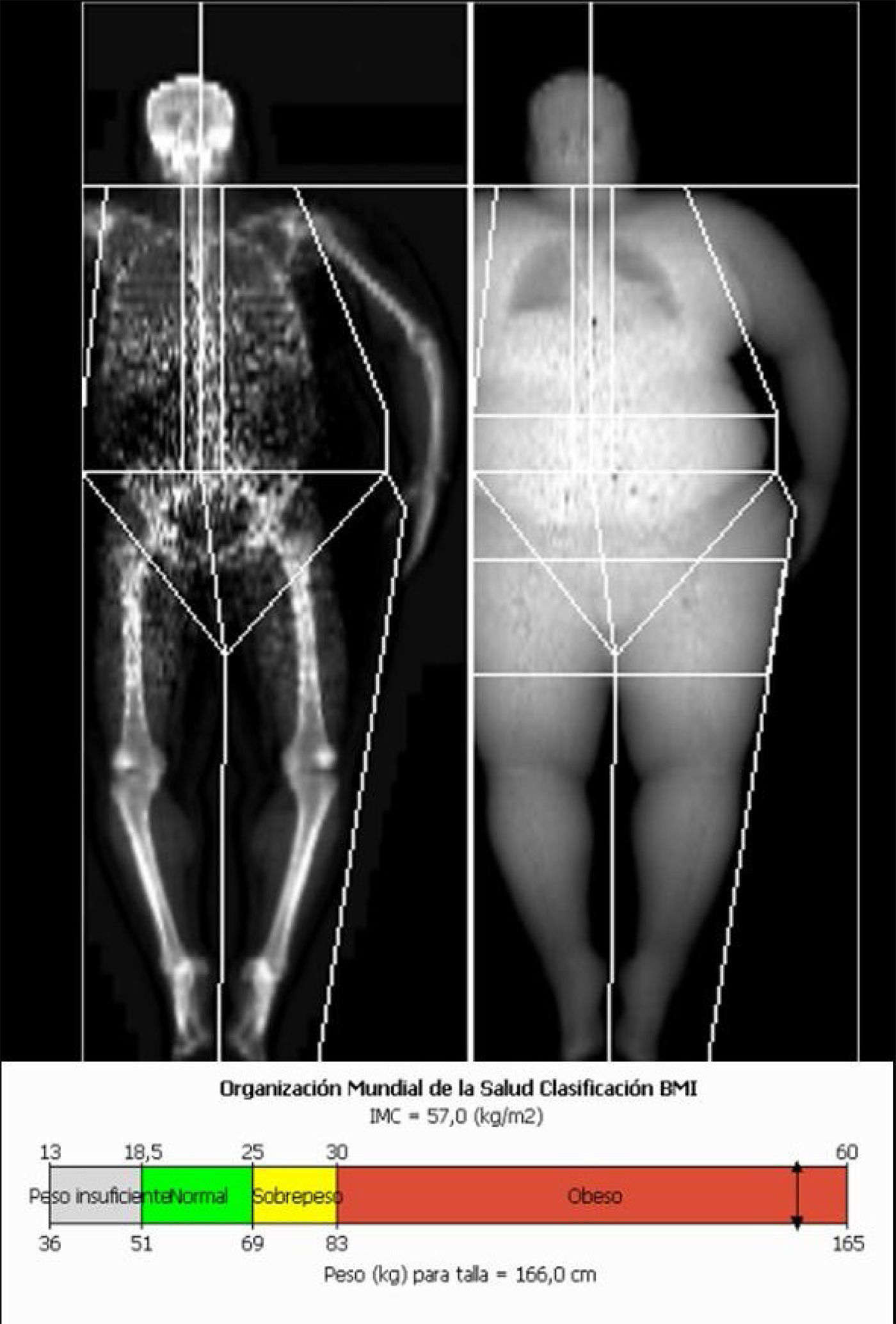
MetodologíaColocación del pacienteEl paciente se coloca en decúbito supino, centrado en la mesa con los brazos estirados a los lados del cuerpo, las manos mirando a las piernas sin tocarlas y los pulgares hacia arriba (fig. 12). Si el paciente es más ancho que la mesa de exploración, el estudio se realiza en medio cuerpo (incluyendo el cuello y la cabeza, y todo un lado, con el brazo y la pierna correspondientes). En este caso, el paciente se coloca en la posición indicada, pero descentrado en la mesa de forma que medio cuerpo esté incluido completamente.
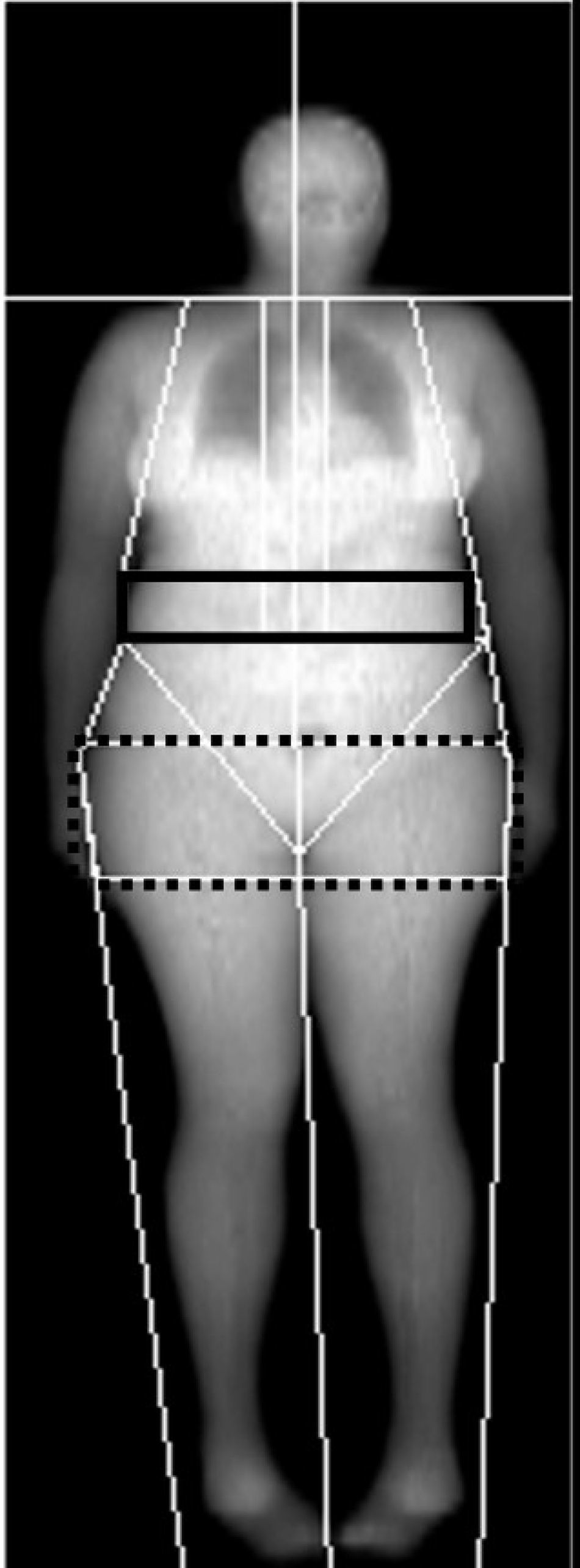
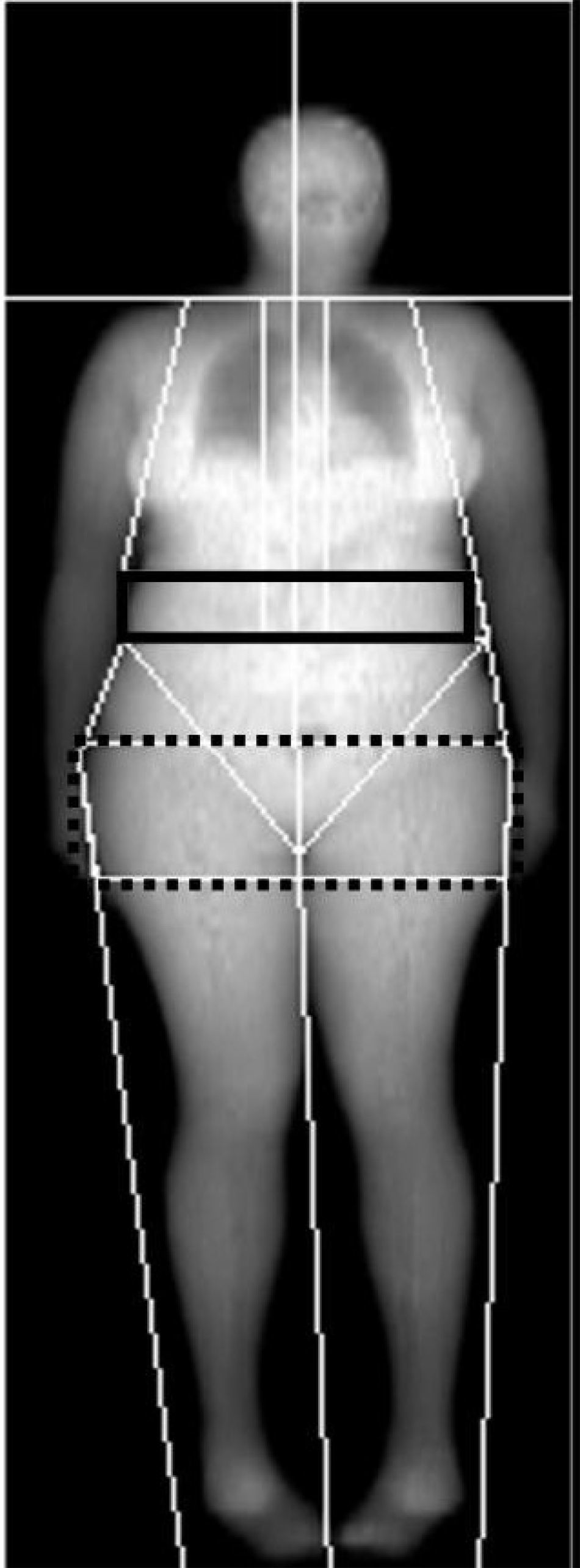
AnálisisIgual que en el estudio de DMO debemos evaluar la posición correcta del paciente y la ausencia de artefactos por movimiento. Tras la adquisición, la imagen de cuerpo entero aparece de forma doble, una representación de hueso y otra de tejidos blandos (figs. 13 y 14). El equipo sitúa las ROIs de forma automática. El técnico las revisa y, si es necesario, las modifica, aunque conviene manipularlas lo menos posible. Los cambios realizados en una imagen son introducidos automáticamente en la otra. Las ROIs corresponden a las regiones anatómicas: cabeza por debajo de la barbilla, brazos separados del cuerpo y pasando por las axilas, antebrazos separándolos del cuerpo, piernas separando cada una de los brazos, y con el corte de centro de las piernas entre ellas, columna adyacentes a ella a ambos lados, pelvis: corte superior inmediatamente por encima y cortes de la pelvis que pasan a través de los cuellos femorales sin tocar la pelvis. En los casos que el estudio se realiza en medio cuerpo por ser el paciente más ancho que la mesa de exploración, la ROI se sitúa de la misma manera en el hemicuerpo explorado y el equipo realiza una estimación del total (fig. 15).
El equipo ofrece diversos parámetros (tabla 3) como el índice de masa corporal (IMC), la cuantificación de la grasa corporal, la distribución de la grasa pélvica, o valores obtenidos a partir de esos datos, como la relación de grasa con distribución androide/ginoide (A/G ratio) en la grasa pélvica.
El IMC es un indicador antropométrico diseñado para varones y mujeres adultas no embarazadas, pero que no distingue grasa de músculo, por lo que en atletas no es valorable. Es un índice del peso de la persona en relación a su altura, y se mide en kg/m2. La distribución de tejidos del organismo se expresa como porcentajes: porcentaje de grasa (masa grasa), partes blandas y músculo (masa magra) y hueso (DMO) en todo el organismo y por regiones. Diversos estudios han calculado curvas que pueden utilizarse como referencia para diferentes poblaciones41–44.
Además de la composición por regiones anatómicas calcula la distribución de la grasa en regiones predefinidas en el área pélvica: androide (central, el límite inferior es la pelvis y el lateral los brazos) y ginoide (cadera y muslos, los límites laterales son la región exterior de la pierna) (fig. 16).
La proporción grasa pélvica androide/ginoide (A/G) es la relación entre el porcentaje de grasa de región androide y ginoide. El exceso de grasa abdominal (androide) se asocia con la existencia de diversos factores de riesgo cardiovascular45.
La determinación de la ratio A/G mediante DXA es una herramienta simple y práctica para valorar la distribución de la grasa pélvica. Esta relación puede tener un papel para valorar el riesgo cardiovascular en los pacientes con exceso ponderal o bajo peso5.
Los valores de DMO en cuerpo entero sirven para estimar la mineralización, pero no para diagnosticar la osteoporosis (es necesario el estudio en la columna y cadera para comparar los resultados con las curvas de referencia y establecer el diagnóstico).
Otras aplicaciones de la absorciometría con rayos X de doble energía con mesa estableCon el paso del tiempo se van proponiendo otras potenciales aplicaciones clínicas de la DXA. Los equipos ofrecen ya la posibilidad de crear áreas de análisis personalizadas para realizar mediciones de composición en diversas regiones. Actualmente existen estudios en ortopedia para estudiar la integración de prótesis valorando la mineralización regional4. Además, se está estudiando su uso en lipodistrofias y lipoatrofias, fundamentalmente en pacientes con infección por VIH3.
ConclusiónLa DXA es una técnica rápida, fiable y con escasa radiación. Es la técnica de elección en el diagnóstico y seguimiento de la osteoporosis ya que cuantifica objetivamente los parámetros más relevantes. Además, es útil para analizar la composición corporal de todo el organismo y su distribución por regiones. Existen otras aplicaciones menos frecuentes en potencial expansión. El conocimiento de la técnica, de sus indicaciones, metodología y aplicaciones es la clave para optimizar sus resultados y racionalizar su uso.
Autorías- 1.
Responsable de la integridad del estudio: RMLR.
- 2.
Concepción del estudio: RMLR.
- 3.
Diseño del estudio: RMLR y JAA.
- 4.
Obtención de los datos: RMLR, JAA y NAG.
- 5.
Análisis e interpretación de los datos: RMLR, AMH, JMGG y JGM.
- 6.
Tratamiento estadístico: RMLR.
- 7.
Búsqueda bibliográfica: RMLR y JAA.
- 8.
Redacción del trabajo: RMLR.
- 9.
Revisión crítica del manuscrito con aportaciones intelectualmente relevantes: RMLR, JAA, NAG, AMH, JMGG y JGM.
- 10.
Aprobación de la versión final: RMLR, JAA, NAG, AMH, JMGG y JGM.
Los autores declaran no tener ningún conflicto de intereses.