Es frecuente que, a la hora de explicar la sintomatología dolorosa en una patología deportiva, se atribuya, en ocasiones erróneamente, a una tendinitis.
La ecografía contribuye a establecer el tipo de lesión tendinosa y con ello permite la elección de un tratamiento más adecuado.
Como en los casos de patologías óseas, y de lesiones musculares, las lesiones tendinosas pueden producirse repentinamente o de forma progresiva en casos de sobreuso1.
PAPEL DE LA ECOGRAFIA
La ecografía tiene cuatro funciones principales para definir el tipo de lesión y orientar el tratamiento: a) confirmar la existencia real de la lesión tendinosa, b) precisar la ubicación exacta de la misma, c) determinar la gravedad de la lesión y d) evaluar su carácter activo o de secuela.
Confirmación de la existencia de la lesión
La ecografía nos permite descubrir muchas de las mal llamadas "falsas lesiones tendinosas". Estas se encuentran cerca de un tendón, su sintomatología evoca su origen tendinoso, y el examen clínico no permite diferenciarlas de una verdadera lesión tendinosa. Esto dificulta la distinción entre, por ejemplo, la bursitis y los flemones subcutáneos y una verdadera lesión tendinosa adyacente. Lo mismo ocurre con los músculos supernumerarios, casi siempre confundidos con una lesión del tendón adyacente, y las lesiones del periostio, cuando su localización es próxima a la inserción de un tendón.
Ubicación exacta de la lesión
Precisar la localización exacta de una lesión tendinosa resulta de capital importancia a la hora de determinar la orientación terapéutica a seguir. Ante una tumefacción, en efecto, la primera cuestión que se plantea es: ¿de dónde proviene el engrosamiento del tendón, de él mismo o bien de su vaina? Esta distinción es fundamental, pues en la mayoría de los casos la lesión tendinosa no conlleva la inflamación de células, al contrario de lo que sucede en el caso de la envoltura sinovial. Incluso en el caso de alteraciones mecánicas, es igualmente importante diferenciar aquello que corresponde al cuerpo del tendón, propiamente dicho, de lo que afecta a la entesis, pues en uno u otro caso el tratamiento diferirá. Clínicamente no resulta sencillo hacer dicha distinción, por ejemplo, en los hombros o la cadera.
Igualmente, debe hacerse una distinción entre la lesión del tendón y aquella que se produce en la unión miotendinosa, concretamente en los casos de ruptura-desinserción, pues la topografía de la lesión puede, eventualmente, modificar la intervención quirúrgica. Del mismo modo, la realización de una sutura del tendón calcáneo con frecuencia se desestima si la ruptura del tendón se sitúa a la altura de la unión miotendinosa, pues la parte superior del hilo quedaría en el seno del músculo, impidiendo una tensión satisfactoria. La radiología tendinosa en patología deportiva debe, por lo tanto, ser capaz de diferenciar las lesiones tendinosas en cuatro categorías: cuerpo, entesis, unión miotendinosa y peritendón.
Determinación de la gravedad de la lesión
Ante una misma sintomatología clínica, la radiografía muestra a veces lesiones de gravedad totalmente diferente, lo que conlleva la modificación de la terapia a seguir. En este sentido, es ejemplar el caso del hombro, pues en ciertas entesopatías sin rotura la impotencia funcional puede ser mayor, mientras que una gran parte de las lesiones completas son indoloras.
De esta forma, al nivel del tendón calcáneo, podemos observar, en sintomatologías prácticamente idénticas, fisuras longitudinales que son lesiones relativamente benignas y desinserciones transversales parciales que suponen un debilitamiento del tendón importante, y que obligan a la inmovilización para evitar que sobrevenga una ruptura total2.
Evaluación del carácter activo o de las secuelas de la lesión
El origen de las modificaciones morfológicas de las estructuras tendinosas puede encontrarse en el envejecimiento tendinoso, sin traducción sintomática, como si el organismo se adaptara a su nueva situación. Las referidas modificaciones son bien conocidas y, por ejemplo, sabemos que gran parte de las rupturas del tendón supraespinoso son asintomáticas después de los setenta años.
En patología deportiva, el sobreuso de los tendones provoca que esas lesiones degenerativas sean, a veces, muy precoces. Además, como las lesiones son con frecuencia reiterativas, pueden verse lesiones de antigüedad diferente en el seno de un mismo tendón. La utilización de la ecografía doppler3,4 permitirá distinguir la hipervascularización de aquellas lesiones que sean agudas, de las secuelas avasculares5-9.
ASPECTO NORMAL DEL TENDON EN LA ECOGRAFIA
A causa de su localización muy superficial, es necesario utilizar transductores de alta frecuencia (entre 7,5 MHz y 15 MHz) y material de interposición.
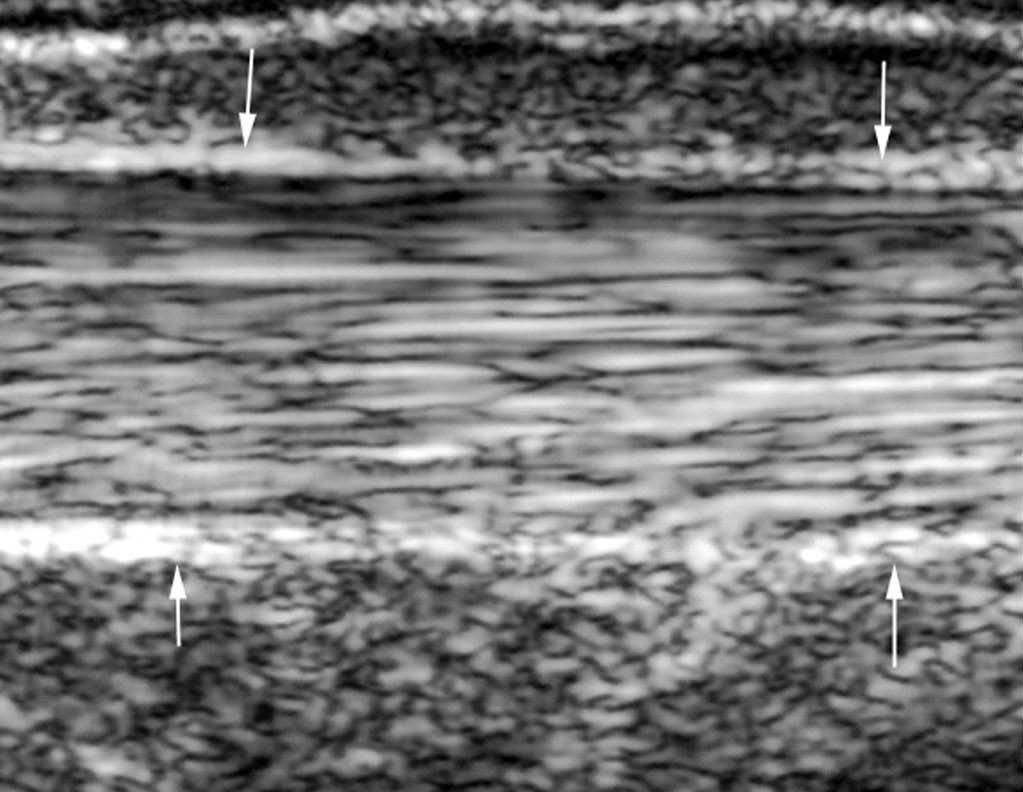
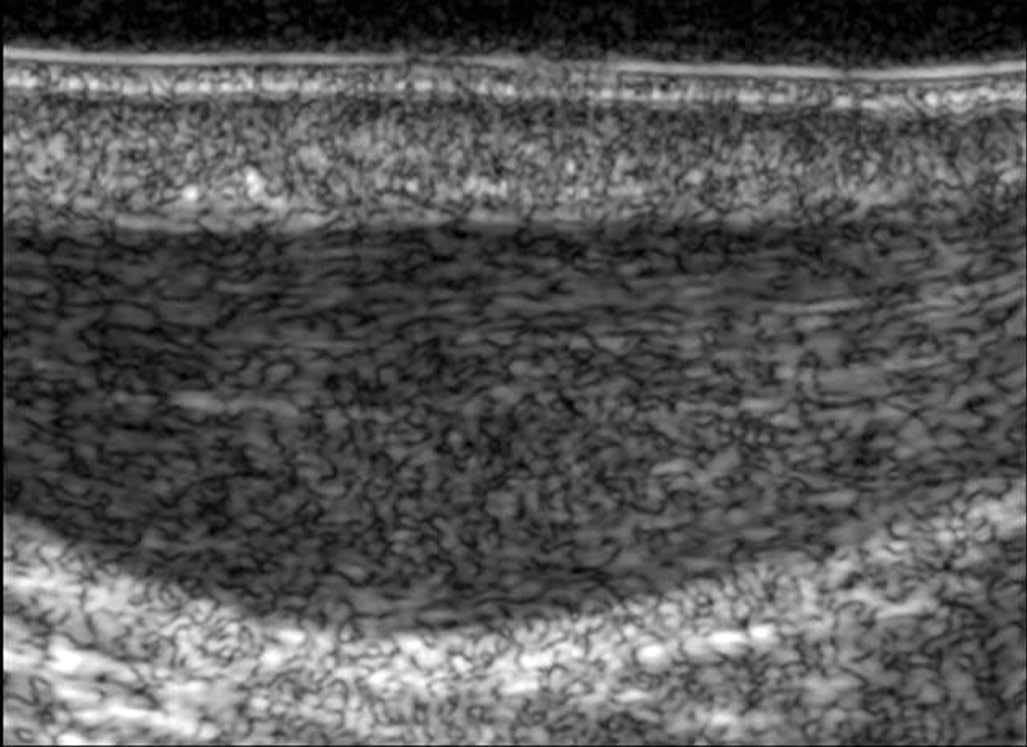
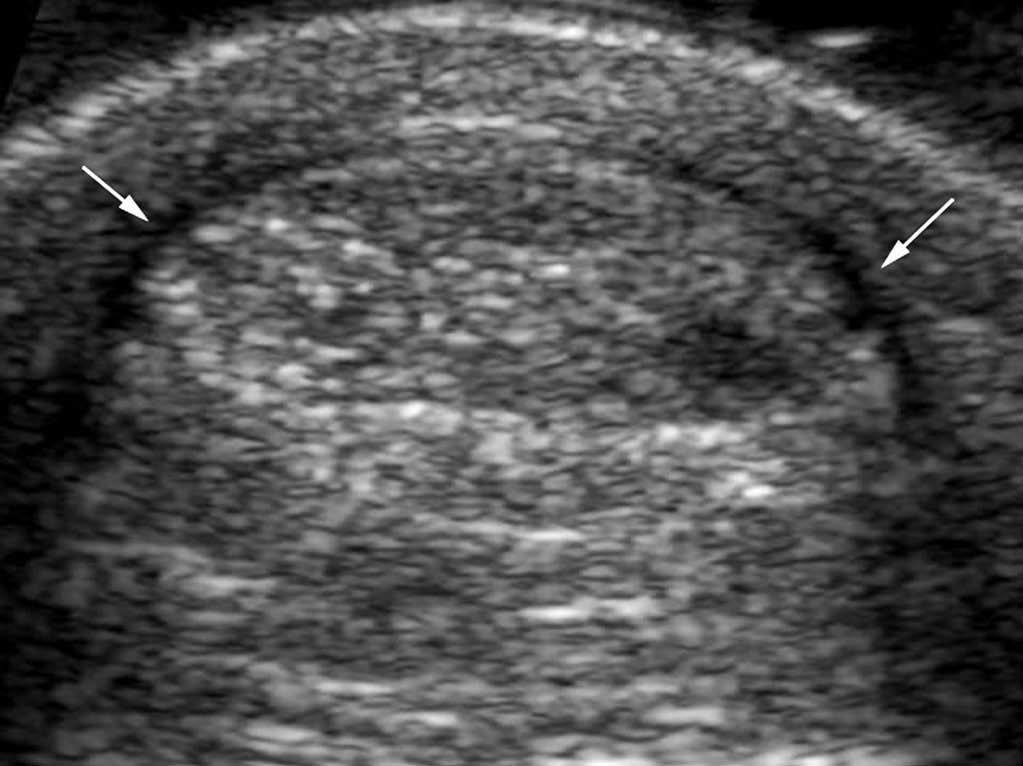
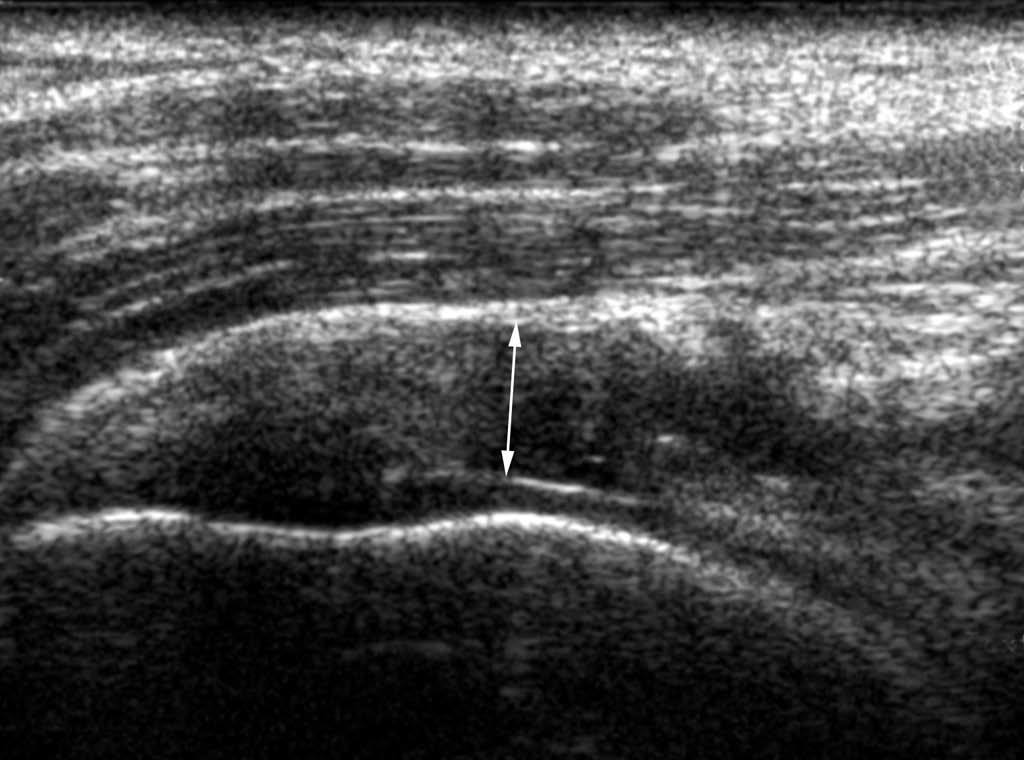
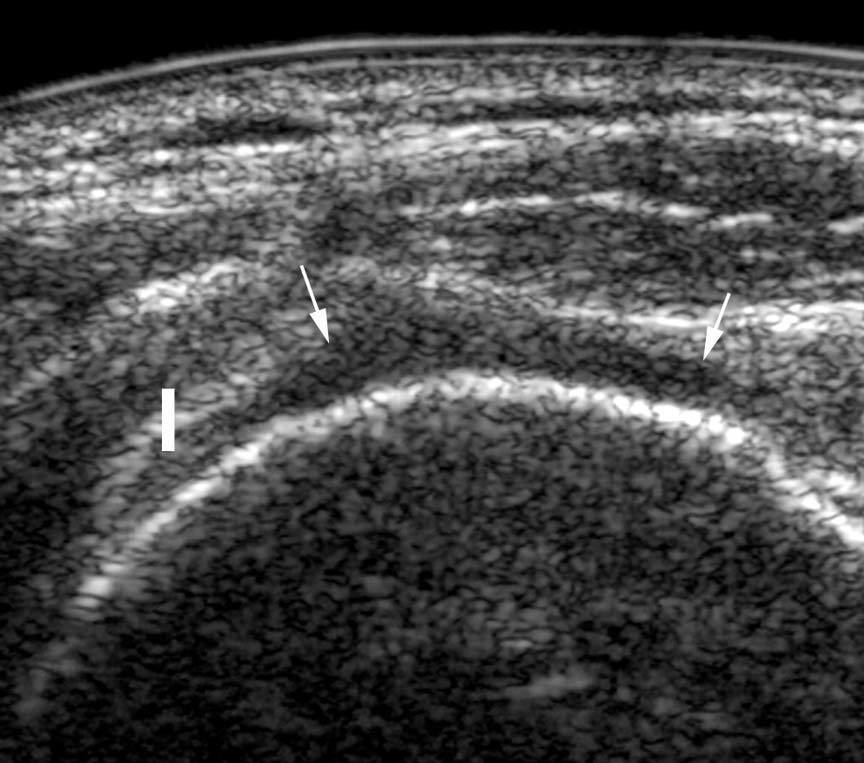
Casi todos los tendones del cuerpo humano tienen una ecoestructura similar10. En un corte longitudinal, presentan una estructura de alta ecogenicidad, fibrilar y paralela al eje largo del tendón (fig. 1A); eso corresponde a las fibras de colágeno, rodeadas con estructura de ecogenicidad intermediaria (matriz de proteoglucanos). Dependiendo de su espesor, algunos tendones presentan una envoltura periférica de ecogenicidad aumentada que constituye la vaina sinovial.
Fig. 1.--Aspecto ecográfico normal de un tendón. En corte longitudinal (A): el tendón presenta una estructura hiperecogénica y fibrilar. La vaina sinovial aparece como dos líneas periféricas hiperecogénicas (flechas). En corte axial (B): el tendón aparece oval, con ecos internos y está rodeado por la vaina sinovial hiperecogénica.
En secciones transversales (fig. 1B), la mayoría de los tendones aparecen ovales o redondos, presentan múltiples ecos y están rodeados por una estructura hiperecogénica: la vaina sinovial; los tendones en el plano transversal pueden visualizarse menos claramente a causa de la grasa periférica también hiperecogénica. Normalmente, no hay líquido dentro de la envoltura sinovial (excepto a veces en el tendón tibial posterior).
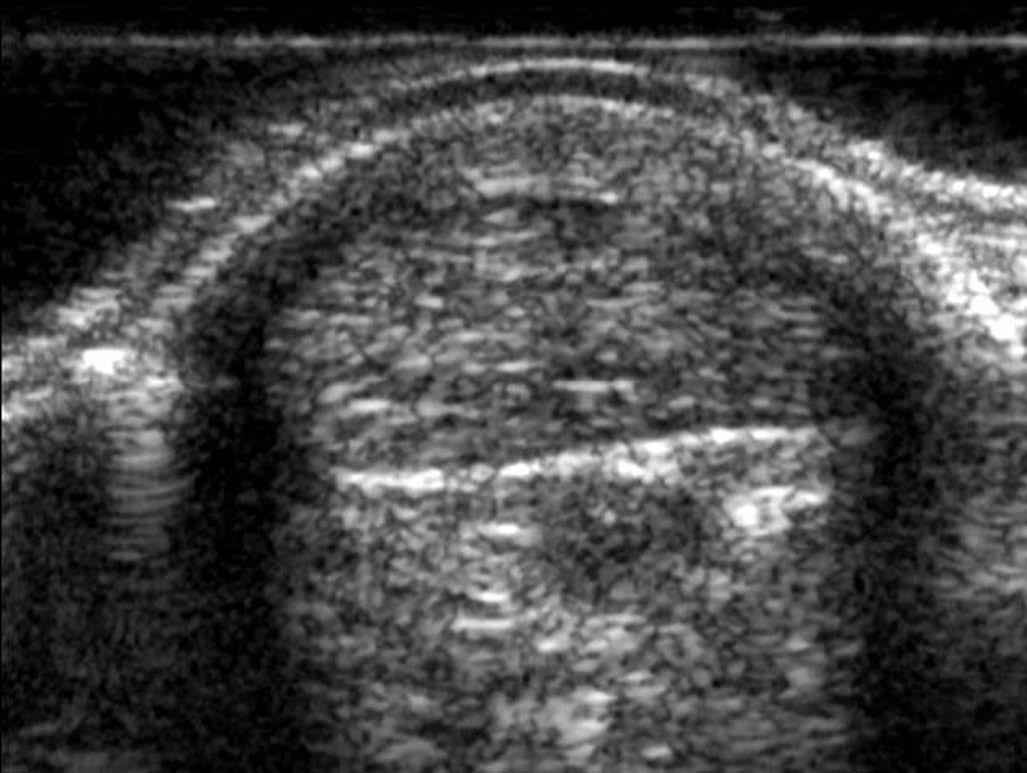
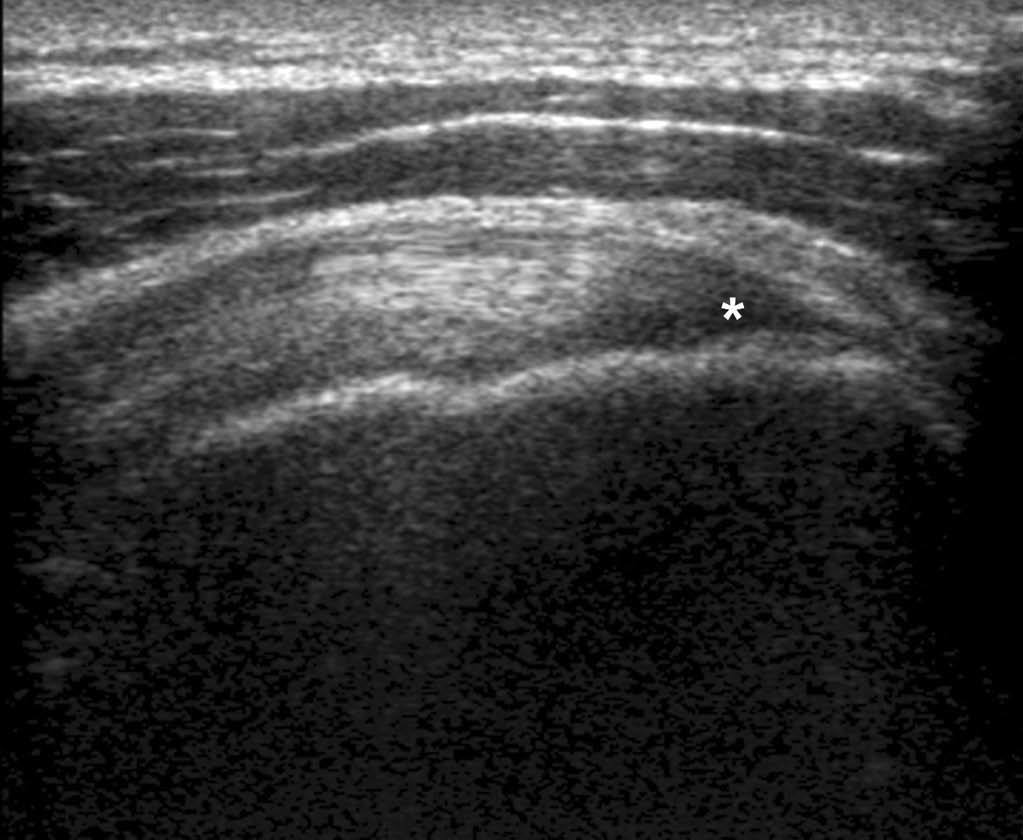
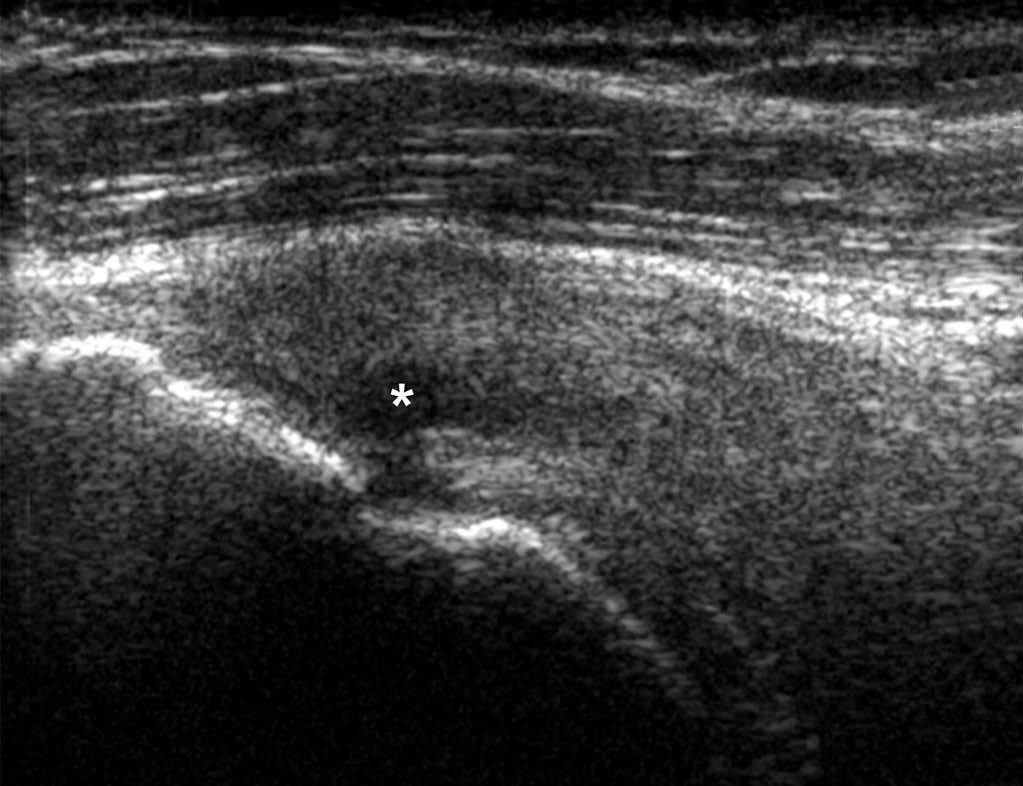
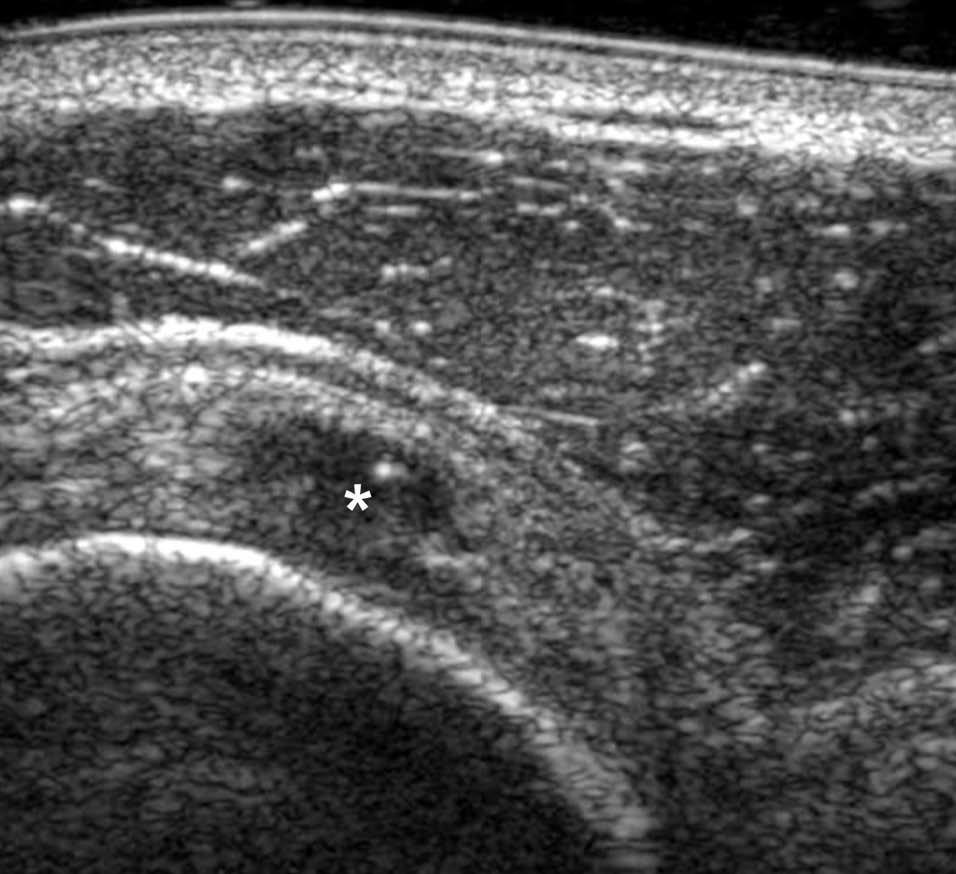
El artefacto de anisotropía constituye la principal trampa durante la exploración ecográfica de los tendones (fig. 2). Ese artefacto consiste en la variación de la ecogenicidad y la aparición de una zona hipoecoica del tendón cuando varía el ángulo de incidencia del haz de ultrasonidos, y más particularmente cuando ese haz no es perpendicular al tendón. Esta trampa relacionada con la anisotropía también ocurre en exploraciones transversales. Además, este artefacto es más frecuente cuando el trayecto anatómico del tendón no es lineal (manguito rotador, tendón del flexor de los dedos, tendones peroneos. Otra trampa está relacionada con la incurvación de las fibras tendinosas en la entesis (punto de unión entre el tendón y el hueso) donde parecen ensanchadas. Con la pérdida del paralelismo de los contornos del tendón aparece un artefacto hipoecogénico. Por fin, algunos tendones del cuerpo están dotados de una estructura anatómica pluriestratificada normal, por ejemplo el tendón subescapular (fig. 3) o, el tendón cuadricipital.
Fig. 2.--Artefacto de anisotropía localizado en el tendón supraespinoso: zona hipoecoica (asterisco) que aparece en el tendón cuando el ángulo de incidencia del haz de ultrasonidos no es perpendicular al tendón.
Fig. 3.--Aspecto normal pluriestratificado (asteriscos) del tendón subescapular en corte axial. Entre las diferentes partes del tendón aparecen fibras musculares hipoecoicas (flechas).
CONDICIONES PATOLOGICAS
Las diferentes lesiones del tendón han sido bien estudiadas con la resonancia magnética (RM)11-15 y pueden explicar las imágenes encontradas con la ecografía16,17.
Rupturas completas
En caso de rupturas completas existe una interrupción de las fibras tendinosas, que aparecen separadas por una brecha de longitud variable y de ecogenicidad heterogénea, que corresponde al hematoma, organizado posteriormente por tejido granulomatoso (fig. 4). Si la interrupción se acompaña de una retracción del tendón, el diagnóstico puede ser fácil. En caso contrario, el carácter completo de la ruptura no parece evidente, porque la localización de la lesión puede estar llena de restos necróticos.
Fig. 4.--Ruptura completa del tendón calcáneo. Ecografía en corte sagital que muestra una solución de continuidad hipoecogénica (flechas) entre los dos fragmentos tendinosos (asteriscos).
Para afirmar la ruptura completa, se recurre a la movilización activa del tendón que muestre su carácter inmóvil. Eso sirve también para demostrar la reductibilidad de la lesión, por ejemplo en el caso de la lesión del tendón calcáneo, realizando una maniobra de flexión plantar. A veces, la lesión del tendón puede acompañarse de una avulsión del hueso. El fragmento óseo aparece como un foco hiperecogénico con una sombra acústica.
Rupturas parciales
Esas lesiones presentan una frecuencia variable según el tendón, y pueden ser más difíciles de diagnosticar.
Existen tres aspectos morfológicos diferentes:
1) Interrupción parcial de las fibras en sección transversal con fibras residuales a ambos lados de la zona de ruptura (fig. 5). La continuidad de estas fibras residuales puede demostrarse con maniobras dinámicas que movilizan el tendón. A veces pueden existir varios defectos hipoecoicos focales en el cuerpo del tendón y además un cierto grado del edema que hace la diferenciación de tendinitis aguda más difícil.
Fig. 5.--Ruptura parcial del tendón calcáneo. Ecografía en corte axial: interrupción incompleta de las fibras (flechas) con fibras residuales en ambos lados de la zona de ruptura.
2) Un adelgazamiento focal y alargamiento del tendón (ruptura de tipo chewing-gum) que afecta especialmente a los tendones tibial posterior y peroneos. En este caso la ecogenicidad de los tendones se queda casi normal (fig. 6).
Fig. 6.--Ruptura parcial del tendón tibial posterior. Adelgazamiento focal y alargamiento del tendón. En este caso el tendón tibial posterior será de un diámetro igual o inferior al del tendón flexor de los dedos adyacente.
3) Aspecto hinchado del tendón, que tiene una ecogenicidad disminuida, márgenes más definidos y una pérdida de su estructura fibrilar.
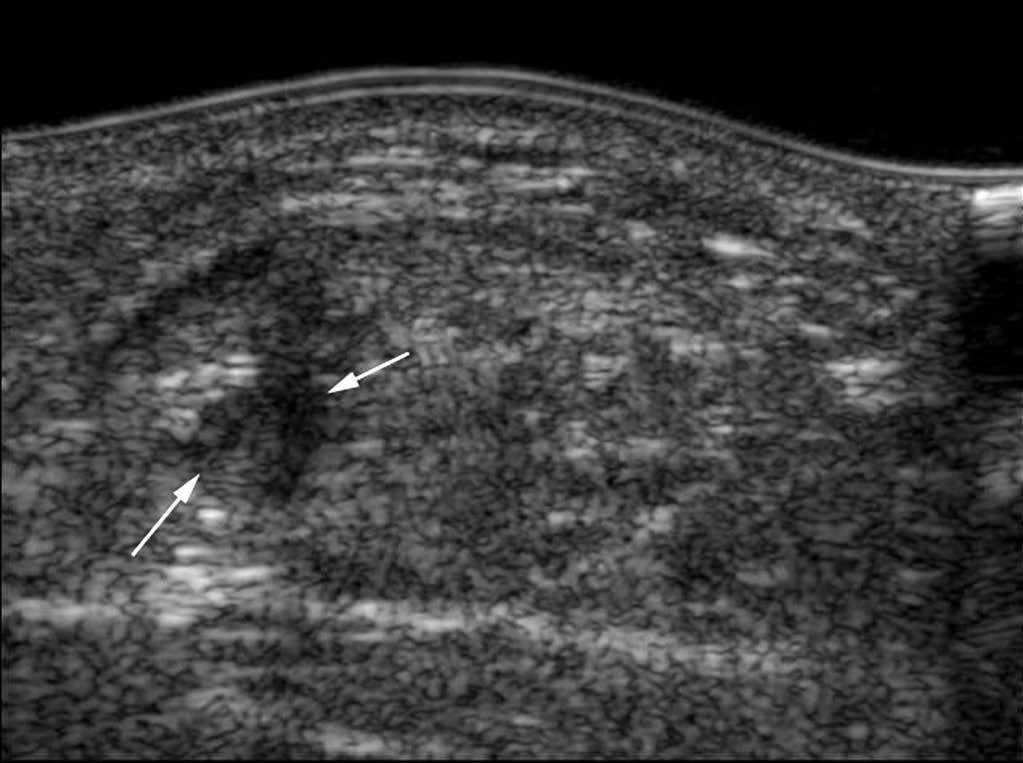
La fisura intrasustancia
Es igualmente una lesión parcial, pero su gravedad y su aspecto son muy diferentes, porque es una lesión en el eje longitudinal. El tendón aparece separado en dos partes distintas por una zona hipoecoica (fig. 7). Esas lesiones afectan particularmente al peroneo corto, al supraespinoso y al tibial posterior, pero también al bíceps braquial y al tendón calcáneo. La búsqueda de esta lesión tiene la particularidad de hacerse con el tendón relajado a fin de no comprimir la lesión. Generalmente, la fisura intrasustancia se extiende desde la inserción del tendón sin llegar a la superficie de la bursa; a veces hay una comunicación entre esta lesión y la superficie del tendón y entonces existirá una reacción peri-tendinosa.
Fig. 7.--Fisura intrasustancia. El tendón aparece separado en dos partes distintas por una zona hipoecoica visualizada en el eje longitudinal (flechas).
Tendinopatía focal
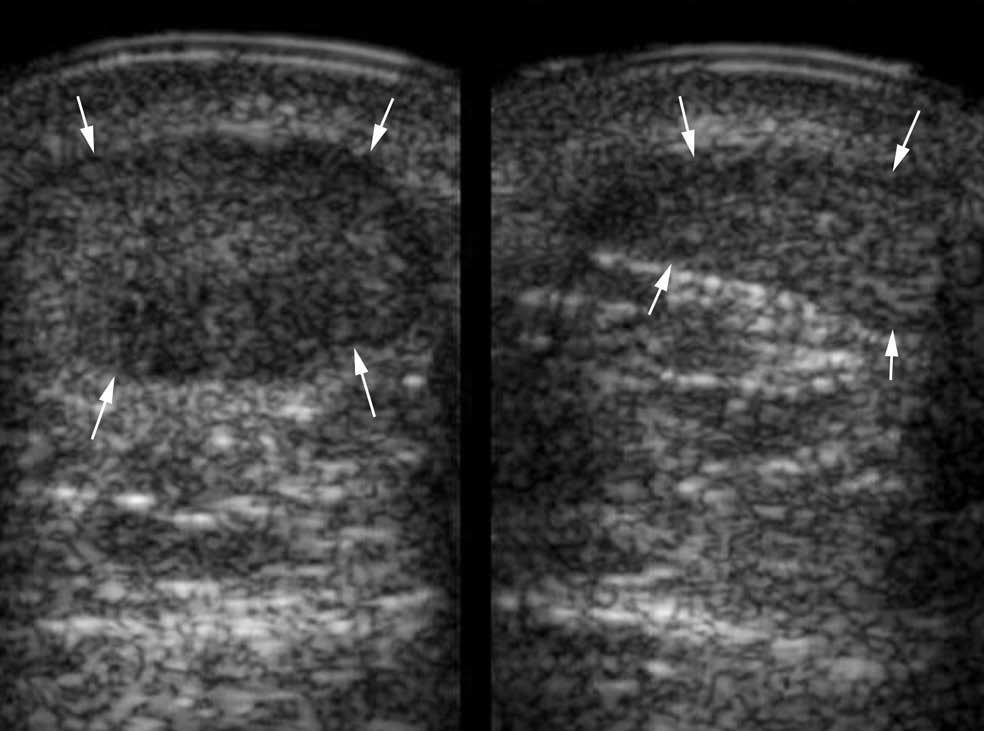
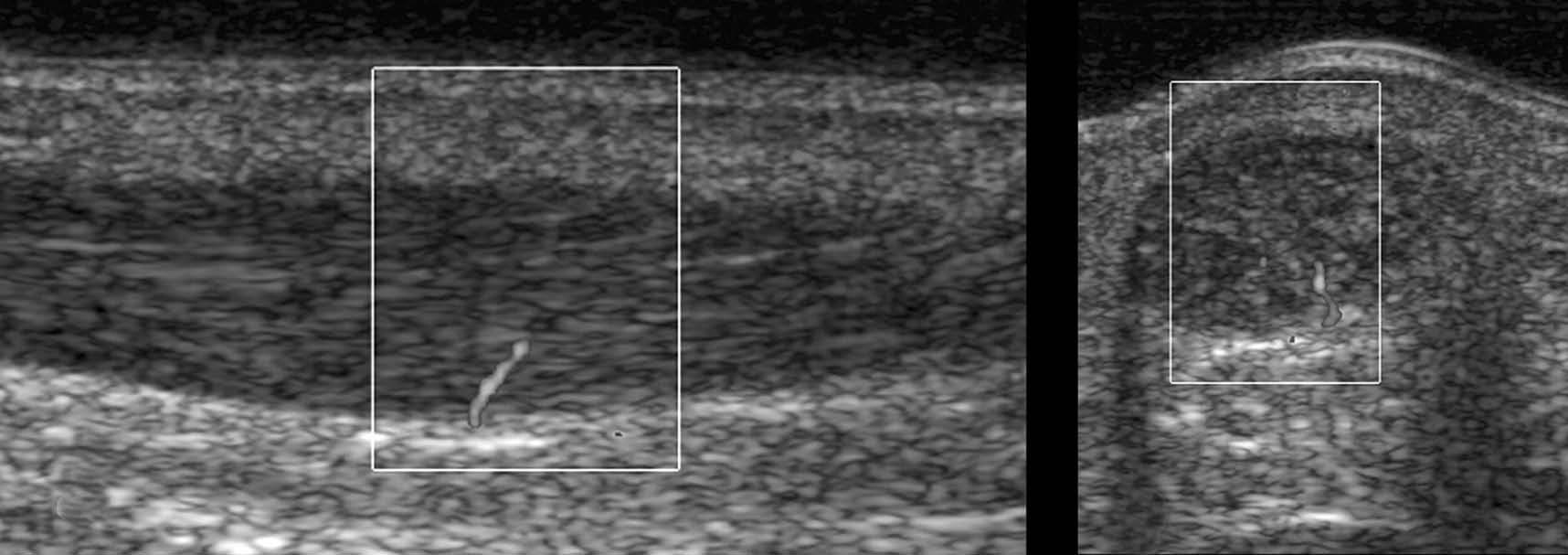
Corresponde a un proceso crónico cicatricial. La ecografía muestra una desorganización focal de la arquitectura tendinosa, relacionada con una lesión traumática o inflamatoria preexistente. El nódulo cicatricial tiene una ecogenicidad intermedia. En una forma más avanzada, el tendón se queda globalmente aumentado de volumen, con una ecogenicidad heterogénea pero con márgenes más regulares (fig. 8). Se pueden observar calcificaciones hiperecoicas con sombra posterior y el doppler demuestra la hipervascularidad asociada de los nódulos de carácter activo (fig. 9).
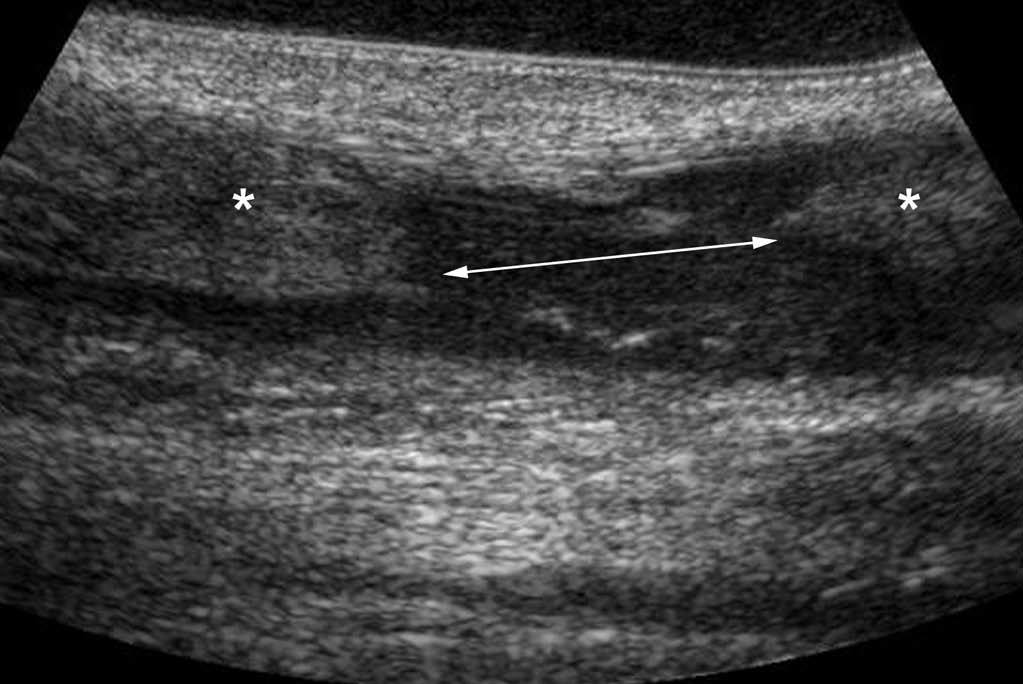
Fig. 8.--Tendinopatía focal. El tendón calcáneo a la izquierda, aparece en corte axial (A) y longitudinal (B) aumentado de volumen respeto al lado contralateral, con márgenes no paralelos y con una ecogenicidad heterogénea.
Fig. 9.--Tendinopatía focal crónica con presencia de una calcificación (A) dentro del tendón, y de una hiperemia importante visualizada con el modo doppler (B).
Luxación y subluxación
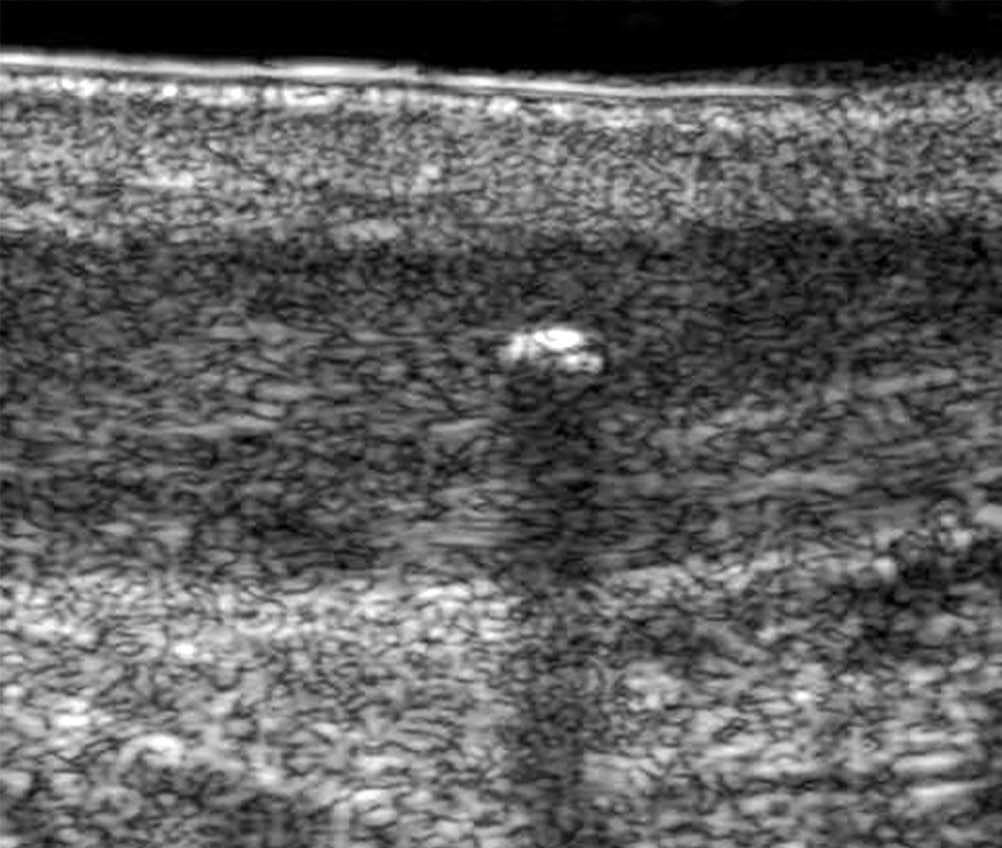
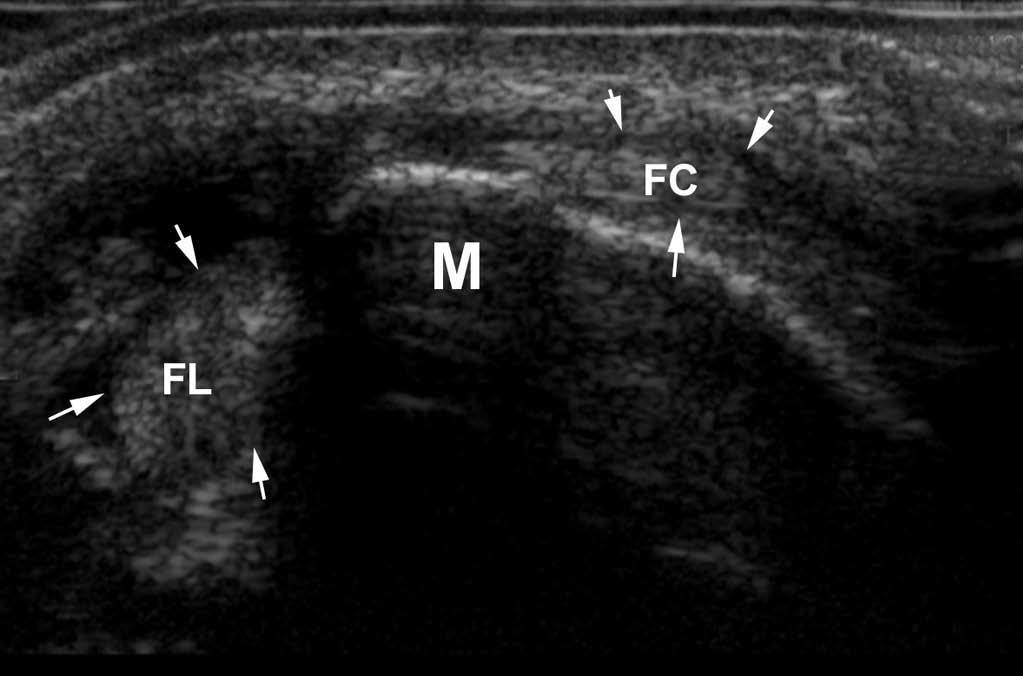
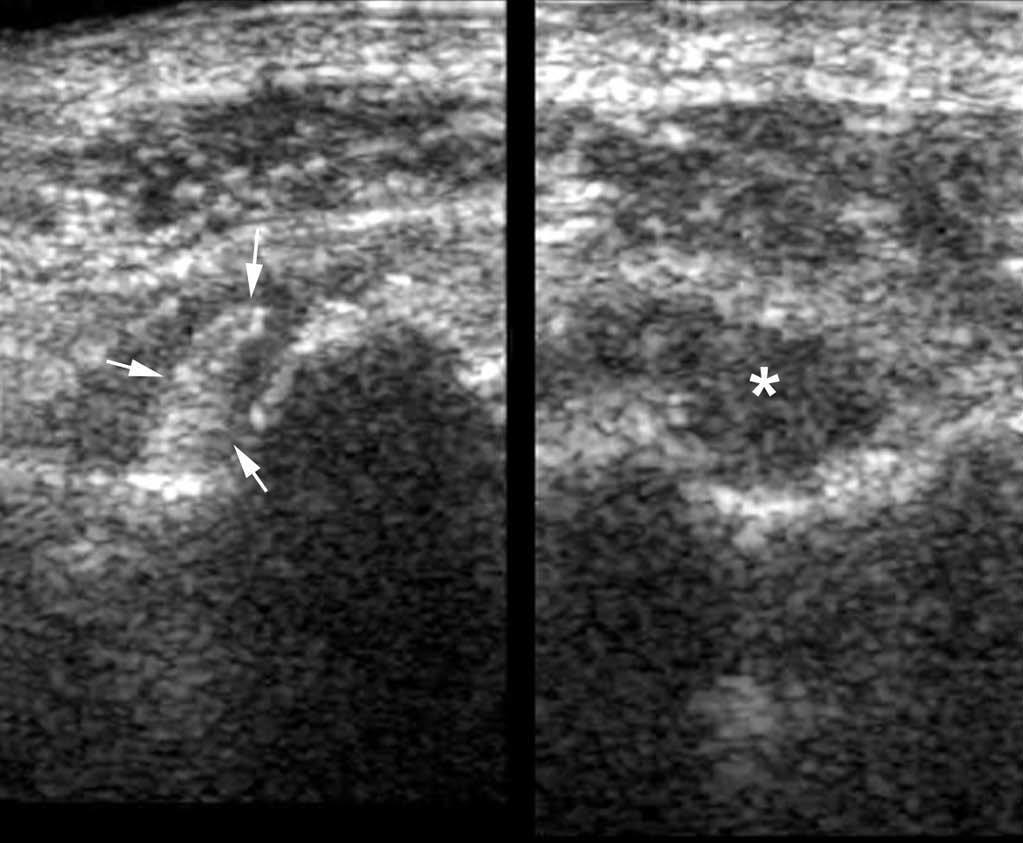
La luxación y la subluxación se ven en la ecografía como una localización anormal del tendón, cuya estructura puede estar alterada o acompañada de una reacción peritendinosa. La mayoría de las luxaciones se reducen, y es la detección de una «bolsa» periarticular la que permite sospechar el diagnóstico. Las maniobras dinámicas son imprescindibles para probar esas luxaciones, esencialmente en el tobillo (tendones peroneos y tibial posterior), donde se pueden confundir con un esguince (fig. 10), y en la muñeca con el extensor ulnar del carpo. Otra localización frecuente de subluxación es el tendón bíceps braquial (fig. 11).
Fig. 10.--Luxación del tendón peroneo corto. El tendón peroneo corto (FC) aparece localizado delante del maléolo lateral (M) mientras que el tendón peroneo largo (FL) se queda en posición anatómica retromaleolar. Nótese el derrame secundario a la lesión del retináculo de los peroneos.
Fig. 11.--En la imagen derecha, se visualiza una subluxación del tendón bíceps braquial que tiene además un aspecto hipoecogénico (asterisco) comparativamente al lado controlateral (flechas) (imagen de la izquierda).
Entesopatía
La entesopatía es una entidad de origen micro-traumático de repetición, pero también ocurre en las espondiloartropatías. De manera precoz se identifica un engrosamiento marcado hipoecogénico (a diferenciar del artefacto de anisotropía). Con el doppler se visualiza una hiperemia en el seno del tendón (fig. 12), lo que permite distinguirla de la hipervascularizacion inflamatoria que se localiza habitualmente en la cortical ósea.
Fig. 12.--Entesopatía de la inserción distal del tendón tibial posterior con presencia de una hiperemia en el seno del tendón en modo doppler.
En un estadio crónico, las imágenes ecográficas son diferentes. La entesis llega a ser muy heterogénea, hipoecogénica, y presenta espículas calcificadas u osificadas.
Estas espículas nacen en el margen óseo de la entesis y pueden ser diferenciadas de calcificaciones intratendinosas. Además, se puede detectar una hiperemia reaccional de intensidad variable, según el carácter evolutivo de la lesión. Por fin, se puede encontrar una bursitis que aparece como una imagen anecoica con paredes hiperecoicas finas.
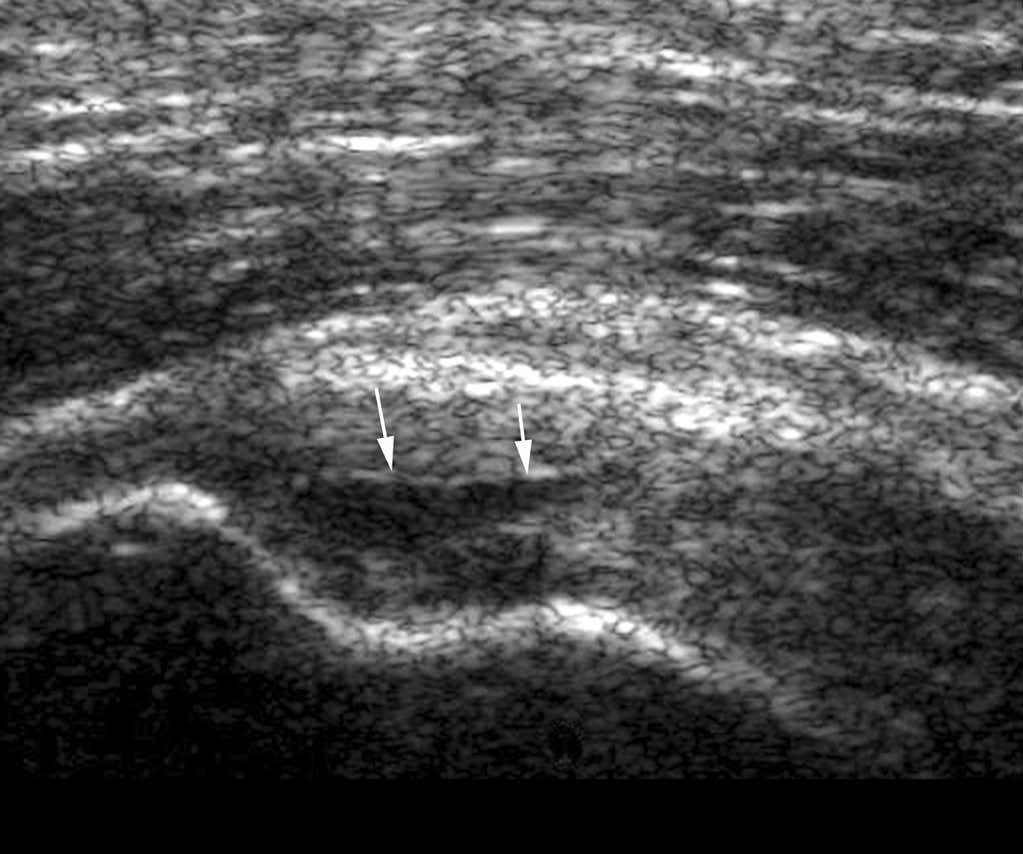
Peritendinopatía
La peritendinopatía constituye una lesión degenerativa de forma un poco particular, porque existe una reacción inflamatoria histológica. Su origen depende de una sobrecarga mecánica continua, de fenómenos de fricción o de un trauma directo sobre el tendón. En cuanto a las lesiones inflamatorias, la ecografía pone en evidencia un engrosamiento peritendinoso que produce una clásica «imagen en carril» en el eje longitudinal e «imagen en anillo» en el eje axial (fig. 13). La cantidad de líquido anecoico y la vascularización peritendinosa dependen del mecanismo lesional y de la duración de su evolución. En casos más raros de tenosinovitis adhesiva, el halo líquido peritendinoso estará ausente, y es la movilización del tendón en el seno de su vaina la que determinará el diagnóstico.
Fig. 13.--Peritendinopatía del tendón cuadricipital con presencia de líquido anecoico alrededor del tendón (flechas).
CONDICIONES REGIONALES
No se pueden describir aquí todas las lesiones tendinosas de los miembros. Por eso hemos escogido dos localizaciones, las más afectadas por la patología tendinosa: el hombro y el tobillo.
Hombro
La rotura del manguito rotador es más el resultado de micro traumatismos repetidos y de tendinopatías crónicas que de rupturas agudas. Existe, en la mayoría de los casos, un conflicto de espacio entre el tendón y la base del acromion, del ligamento acromio-clavicular o de la cara inferior de la articulación acromio-clavicular18. El tendón supraespinoso es el que se lesiona con más frecuencia. Su rotura puede extenderse hacia el tendón infraespinoso, el tendón subescapular y el tendón del bíceps.
El papel de la ecografía será definir la existencia de la ruptura tendinosa, su tamaño y el aspecto de los márgenes del tendón. Todos estos elementos permiten escoger la técnica quirúrgica más apropiada.
La ecografía es una técnica reproducible y sensible para el diagnóstico de las roturas del manguito rotador19-24. Se necesita obtener dos planos de corte ortogonales para afirmar la existencia de la lesión.
Las rupturas parciales se presentan como una lesión hipoecogénica en el lado articular o en el lado superficial del tendón (fig. 14). Pueden existir, a veces, zonas hipoecogénicas e hiperecogénicas en la zona «crítica» del tendón24. Sin embargo, la sensibilidad de la ecografía será menor en el caso de rupturas parciales que en el de las completas25-28.
Fig. 14.--Lesión parcial del tendón supraespinoso en corte sagital (A) y axial (B). Zona hipoecogénica (asterisco) de la parte profunda y articular del tendón supraespinoso.
En caso de rupturas completas se buscará una solución de continuidad hipoecogénica, una desinserción del tendón en sus entesis o la ausencia total de visualización del tendón (fig. 15).
Fig. 15.--Corte sagital (A) y axial (B). Lesión completa del tendón supraespinoso con una solución de continuidad (flechas). En el corte axial se puede medir el tamaño (flechas) de la ruptura entre el tendón infraespinoso (I) y el tendón del bíceps braquial (asterisco).
La extensión posterior al tendón infraespinoso puede apreciarse en cortes sagitales o transversales. La separación formal entre el tendón infraespinoso y el tendón supraespinoso es difícil, pero puede valorarse a la altura de la angulación entre las caras posterior y superior del troquíter23.
La evaluación de la retracción medial del tendón supraespinoso será muy fiable cuando esta retracción sea moderada. Si el tendón queda localizado en la parte medial del acromion, la retracción tendinosa no será estimada correctamente.
Esta limitación de la ecografía no afecta al tendón infraespinoso que se ve entero. Las rupturas del tendón subescapular pueden afectar únicamente a su parte superior o al tendón entero; en este caso la lesión se acompaña de una luxación del tendón del bíceps.
La ecografía permite buscar elementos semiológicos asociados a la rotura del manguito rotador como: presencia de líquido en la articulación glenohumeral o en la bursa subacromial e irregularidades de la cara superior de la tuberosidad mayor. Su presencia aumenta notablemente la sensibilidad de la ecografía para el diagnóstico de rotura del manguito rotador24,29,30.
Los derrames de la bursa subacromial de poco volumen se localizan en su parte caudal. Los derrames más importantes se localizan en la parte anterior del hombro y deben ser diferenciados de un derrame de la articulación glenohumeral contenido en la vaina de la porción larga del bíceps (corredera bicipital). En caso de rotura crónica se puede observar una hipertrofia de la sinovial.
La presencia de un «doble derrame» (bursa subacromial y articulación glenohumeral) parece ser un elemento muy interesante para el diagnóstico de rotura completa, con una sensibilidad del 22% y una especificidad del 99%29. Sin embargo, hay que notar que una gran mayoría de las roturas completas del manguito rotador, con un aspecto ecográfico típico, suceden sin derrame de la bursa subacromial a causa de una rotura crónica con presencia de fibrosis importante.
La presencia de irregularidades de la tuberosidad mayor existe en el 75% de las roturas del manguito, mientras que su aspecto es normal en el 96% de los sujetos sanos30.
La sensibilidad y la especificidad de la ecografía del manguito rotador dependen de la calidad del aparato y del operador. Después de un aprendizaje largo, los resultados de la ecografía se aproximan los de la RM31. En cambio, la ecografía parece menos competitiva que la RM para estudiar la retracción tendinosa y la atrofia del músculo32; por eso, en caso de decisión quirúrgica se practica una artro-tomografía axial computarizada (TAC) o una resonancia que permita obtener una evaluación precisa de esos elementos.
La rotura del tendón de la porción larga del bíceps es frecuentemente secundaria a la lesión del tendón supraespinosocute;n muscular del bíceps hacia el codo. La ecografía demuestra la corredera bicipital vacía y marca la diferencia entre la rotura y una luxación del tendón. En caso de rotura crónica, la corredera bicipital ocupada con elementos fibrinosos simula un «pseudo-tendón»; la retracción tendinosa y la atrofia muscular permiten confirmar el diagnóstico. Las rupturas parciales del tendón bicipital pueden simular una tendinopatía. En la ecografía se ve un tendón hipoecoico y aumentado de volumen, principalmente en su parte proximal. Se buscará también la presencia de un derrame en su vaina y una subluxación medial del tendón del bíceps.
Fig. 16.--Lesión completa del tendón bíceps braquial. Visualización de la ruptura en la unión mio-tendinosa (flechas) y de la retracción del tendón (T). Nótese el hematoma importante (asterisco) que acompaña esta ruptura.
Tobillo
El tendón calcáneo es el más lesionado en el tobillo y en el miembro inferior. Es una patología microtraumática de sobreuso y generalmente se produce en el corredor, de sexo masculino y de edad media. La etiología es multifactorial y a menudo el resultado de errores de entrenamiento, de la irregularidad del terreno o de la intensidad de la práctica deportista, de zapatos inadecuados... Factores anatómicos de riesgo pueden ser un genu varum, o una morfología particular del pie (pie plano, malformación de Haglund). También tratamientos o enfermedades previas influyen como factores etiológicos: espondiloartropatías, gota, hipercolesterolemia familiar, toma o infiltración local de corticoides, tratamientos antibióticos con fluoroquinolona y, menos a menudo, con cefalosporina33,34.
La exploración ecográfica del tendón calcáneo debe ser bilateral y comparativa, realizada de manera axial y longitudinal. Debe ser también dinámica para diferenciar las roturas parciales completas. Para evitar el artefacto de anisotropía en la inserción distal del tendón en el calcáneo se puede inclinar el transductor. También los software LogicView® o Sie-Skape® pueden ser muy útiles para visualizar el tendón en su totalidad.
Las tendinopatías del tendón calcáneo son diversas y muchas veces combinadas35. Se distinguen las lesiones del cuerpo tendinoso, de sus extremidades, las peritendinopatías, las bursitis peritendinosas y las rupturas parciales o completas.
En caso de tendinopatía fusiforme o global, la estructura fibrilar del tendón puede estar preservada, pero el tendón aparece aumentado de volumen e hipoecogénico (fig. 17). Estas lesiones predominan en el tercio medio y en su parte medial. El doppler muestra flujo, que indica la actividad de la patología36.
Fig. 17.--Tendinopatía fusiforme. En corte longitudinal (A) y axial (B), el tendón calcáneo aparece aumentado de volumen e hipoecoico. Nótese un flujo vascular doppler poco importante en este caso.
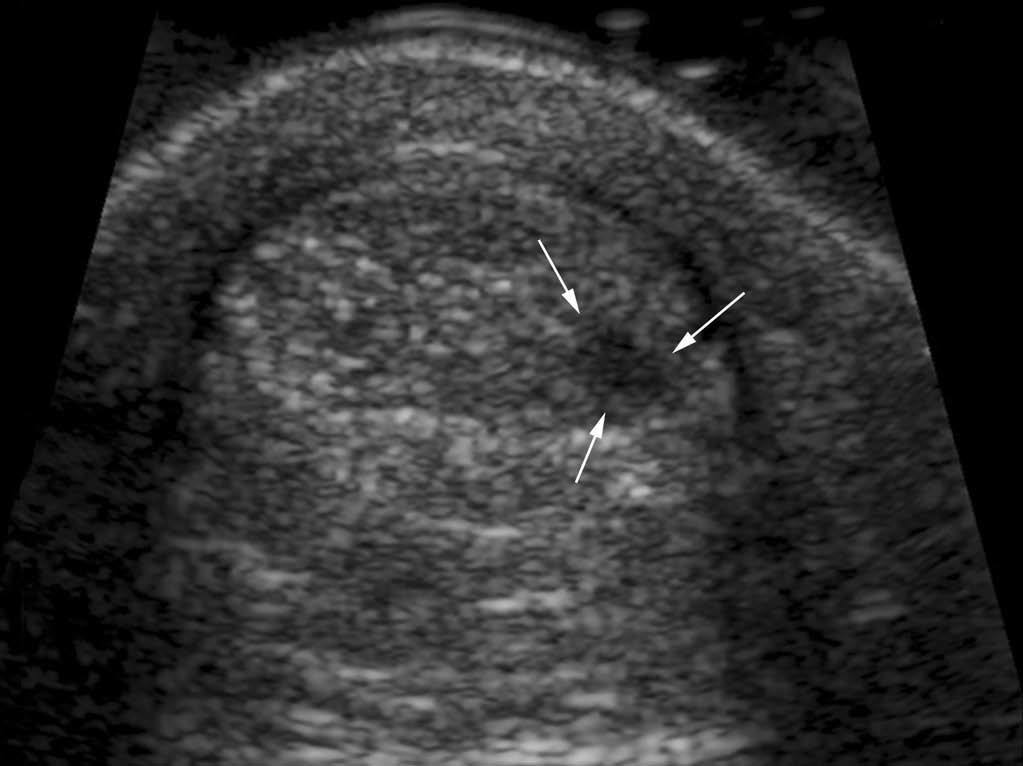
Una tendinopatía nodular focal se presenta con nódulos hipoecoicos, a veces con una hiperemia central (fig. 18). En estadio crónico esos nódulos acaban por ser hiperecoicos, pero será importante detectar una zona quística anecoica que puede representar una zona de debilidad y puede evolucionar hacia una rotura parcial.
Fig. 18.--Tendinopatía nodular focal. Nótese la presencia de un nódulo hipoecoico dentro del tendón calcáneo.
La rotura completa del tendón calcáneo (fig. 4) se produce más a menudo a causa de un trauma trivial, sobre todo en un tendón normal o que presente ya una tendinopatía preexistente. Se localiza alrededor de 4 cm por encima de la inserción sobre el calcáneo que representa una zona de debilidad por rarefacción vascular33,37. Aunque el diagnóstico de rotura del tendón calcáneo sea clínico, puede plantear dudas con un esguince del tobillo o una flebitis. Durante la ecografía, la exploración física permite hacer la maniobra de Thompson, que consiste en la aparición de una flexión plantar del pie al apretar la pantorrilla. Esta maniobra distingue las roturas completas, en las que esta maniobra es anormal o positiva al no aparecer la flexión plantar de las roturas parciales en las que es normal, a pesar de tener un defecto palpable38.
El diagnóstico ecográfico de ruptura completa es fácil39-41. Aparece como una solución de continuidad en el seno de la estructura fibrilar del tendón. El fragmento distal suele ser irregular, engrosado y heterogéneo, mientras que el fragmento proximal es casi normal. La solución de continuidad puede ser un hematoma o grasa procedente del triangulo de Kager. En los casos más dudosos, un examen dinámico con maniobras de flexión-extensión puede mostrar el acercamiento de los dos fragmentos tendinosos.
Las rupturas parciales del tendón calcáneo se asocian frecuentemente a una tendinosis y a un sobreuso. Se notan zonas hipoecoicas con interrupción de la estructura fibrilar (fig. 5).
En caso de rerruptura postquirúrgica, la ecografía busca una solución de continuidad en el seno de un tendón heterogéneo a causa de la cicatriz o del material de sutura.
Como el tendón calcáneo no tiene vaina sinovial, una peritendinopatía en este lugar es el resultado de lesiones microtraumáticas por frotación y son usualmente subagudas. La ecografía muestra un engrosamiento hipoecoico de la periferia del tendón cuyos márgenes llegan a estar mal definidos. Aquí también puede existir una hiperemia del peritendón y modificaciones inflamatorias del triangulo de Kager42.
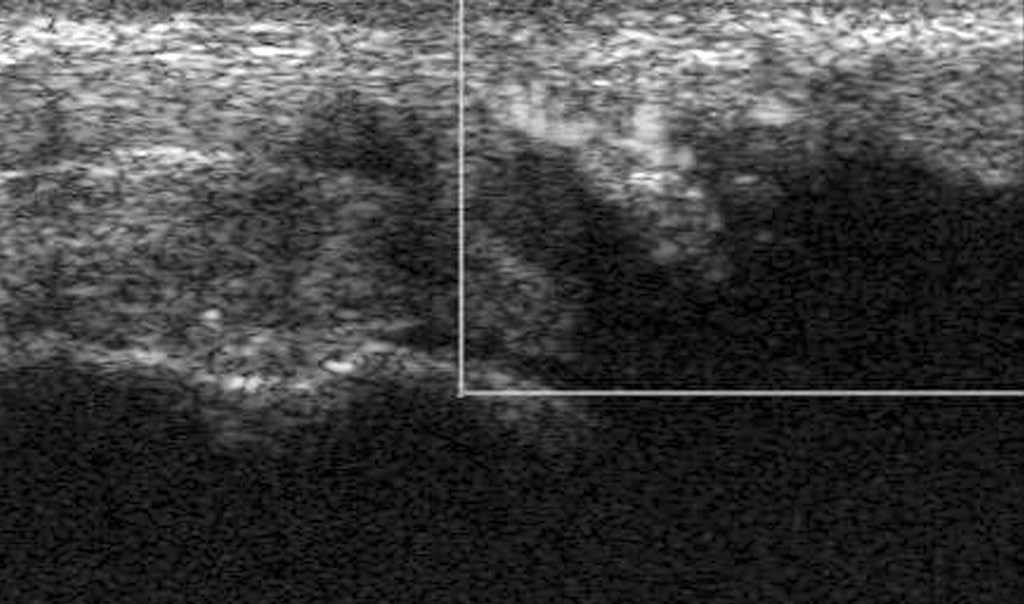
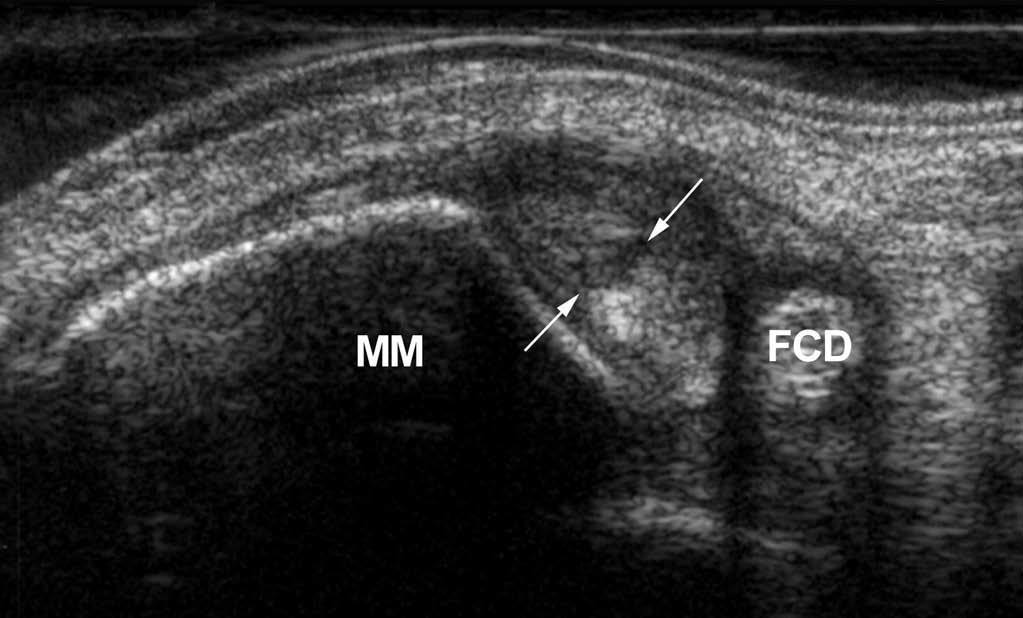
El tendón tibial posterior es el más potente de los tendones mediales del tobillo. Su lesión afecta esencialmente a las mujeres de edad media con deformación anatómica en el valgus del retropié. Factores mecánicos favorecen el desarrollo de una tenosinovitis aguda, que después será crónica y al final se convertirá en fisura, roturas parciales o completas (fig. 19).
Fig. 19.--Fisura del tendón tibial posterior en corte axial. MM: maléalo medial. FCD: tendón flexor común de los dedos.
La ecografía es muy eficaz a la hora de demostrar esas diferentes lesiones42,43. La tenosinovitis se presenta como líquido en la periferia del tendón, con un engrosamiento variable de la vaina sinovial. El diagnóstico de rotura completa se hace al ver el tendón retraído en la región supramaleolar medial. Cuando existe una ruptura del tibial posterior, el tendón del flexor común de los dedos puede desplazarse en posición anterior y ser confundido con este. Es el examen ecográfico dinámico el que permite establecer un diagnóstico correcto. Por fin, hay que conocer una forma un poco particular de lesión del tibial posterior que aparece con un volumen inferior al normal, estirado pero sin solución de continuidad. Esa forma puede ser considerada biomecánicamente como equivalente a una rotura completa44.
El diagnóstico se hace pensando que normalmente el tendón tibial posterior tendrá un diámetro 2 o 3 veces mayor que el tendón flexor común de los dedos detrás del maléolo medial. En caso de rotura por estiramiento estos tendones tendrán un diámetro igual.
La mayoría de las roturas de los tendones peroneos son fisuras longitudinales parciales que complican una inestabilidad tendinosa. El tendón peroneo corto es el que se lesiona con más frecuencia. La fricción repetida en el maléolo lateral provoca alteraciones degenerativas intra-tendinosas, tenosinovitis (fig. 20) y por fin fisura del tendón. La ecografía con su carácter dinámico permite además demostrar una inestabilidad tendinosa. En caso de fisura del peroneo corto se pueden ver tres tendones distintos (fig. 21): el tendón peroneo largo y dos «medio-tendones» correspondientes al peroneo corto fisurado. La presencia de un derrame puede facilitar el diagnóstico.
Fig. 20.--Tenosinovitis del tendón peroneo corto (CF) en frente de una lesión traumática ósea (flechas) del maléolo lateral (ML). Nótese el derrame que aparece como una estructura anecoica dentro de la vaina del tendón (asterisco).
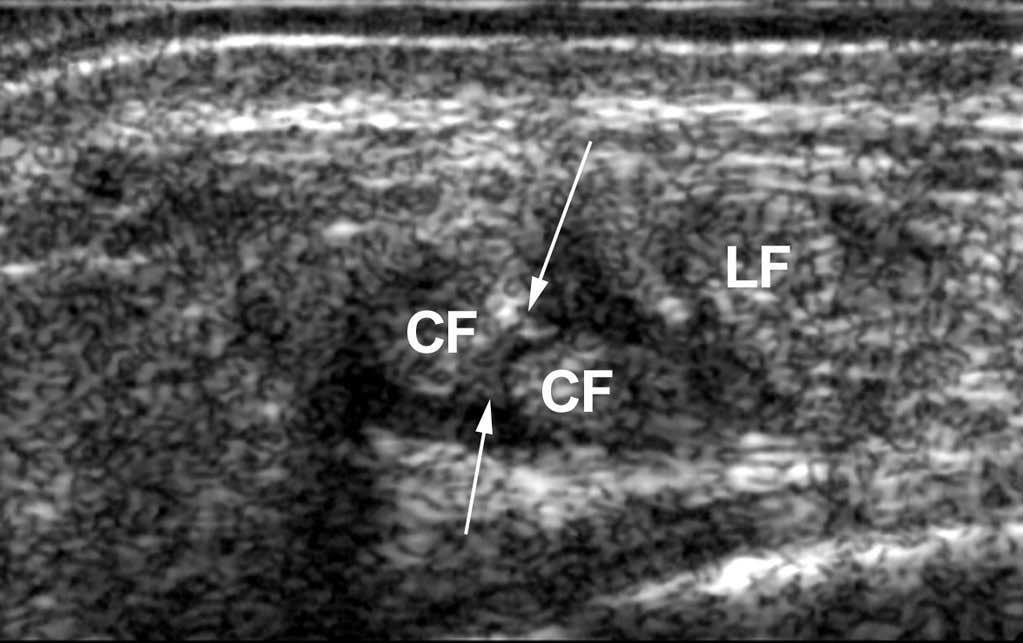
Fig. 21.--Fisura del tendón peroneo corto. Visualización de «tres tendones» distintos, en particular dos medio-tendones peroneos cortos (CF).
CONCLUSION
En la mayoría de los casos, las radiografías y la ecografía son una «pareja» suficiente para establecer un diagnóstico pertinente. La ecografía permite localizar la lesión con precisión, identificar su origen tendinoso y evaluar además su carácter grave o no, agudo o crónico. Todas estas informaciones permiten escoger una estrategia terapéutica adecuada.