Revisar las complicaciones de la cirugía bariátrica y su diagnóstico mediante tomografía computarizada multidetector con contraste intravenoso (TCMDcCIV).
Material y métodosEstudio retrospectivo de los pacientes intervenidos mediante by-pass gástrico o gastrectomía tubular en nuestro centro durante 2013 y 2014. Las complicaciones se dividieron en precoces (durante el primer mes) y tardías.
ResultadosSe revisaron 155 casos y se diagnosticaron 24 complicaciones en 22 pacientes: 16 precoces (7 hematomas intraperitoneales, 5 dehiscencias anastomóticas, 2 obstrucciones intestinales y 2 hernias externas) y 8 tardías (3 hernias internas, 3 perforaciones intestinales y 2 úlceras en boca anastomótica). Dos pacientes fallecieron. Todas las complicaciones se diagnosticaron mediante TCMDcCIV, excepto una que requirió un tránsito baritado.
ConclusiónLa tasa de complicaciones en la cirugía bariátrica es elevada y su mortalidad no es despreciable. Deben reconocerse los hallazgos normales en estos pacientes para identificar rápidamente las posibles complicaciones, diagnosticadas en su mayoría mediante TCMDcCIV.
To review the complications of bariatric surgery and their diagnosis with intravenous contrast-enhanced multidetector computed tomography (MDCT).
Material and methodsWe retrospectively studied all patients who underwent gastric bypass or sleeve gastrectomy at our center during 2013 or 2014. We classified complications into early complications (appearing within 30 days of the intervention) and late complications.
ResultsWe reviewed 155 cases and found 24 complications in 22 patients: 16 early complications (7 intraperitoneal hematomas, 5 anastomotic dehiscences, 2 intestinal obstructions, and 2 external hernias) and 8 late complications (3 internal hernias, 3 intestinal perforations, and 2 marginal ulcers). Two patients died. All of these complications were diagnosed with intravenous contrast-enhanced MDCT, except one, which required a barium transit study.
ConclusionThe rate of complications in bariatric surgery is high and the associated mortality is not negligible. Radiologists need to know the normal findings in these patients so they can quickly identify possible complications, most of which can be diagnosed with intravenous contrast-enhanced MDCT.
La obesidad es una enfermedad crónica definida1 como un índice de masa corporal (IMC) superior a 30kg/m2. Se considera una epidemia mundial y en España afecta al 16,9% de la población mayor de 18 años1–3. Actualmente existe un importante incremento de la cirugía bariátrica debido a la mayor incidencia de esta patología, a la ausencia de efectividad del tratamiento conservador y a la mejora de los resultados de las intervenciones quirúrgicas1, que permiten no solo conseguir una disminución de peso, sino también mantenerlo y reducir la comorbilidad asociada4–6. En nuestro hospital, tras una valoración positiva por los servicios de endocrinología y psiquiatría, el servicio de cirugía general completa la indicación quirúrgica según algunas características del paciente, como el IMC, la comorbilidad asociada, la patología quirúrgica abdominal sintomática y la repercusión clínica y sobre la calidad de vida de la obesidad.
A pesar de que las complicaciones secundarias a la cirugía bariátrica están disminuyendo5,7, los pacientes necesitan un manejo multidisciplinario, en el cual el radiólogo tiene un papel fundamental en la detección de las complicaciones, especialmente debido al aumento de la accesibilidad a la tomografía computarizada multidetector con contraste intravenoso (TCMDcCIV)8–11.
Nuestro objetivo es revisar las complicaciones posquirúrgicas de la obesidad mórbida y su diagnóstico mediante TCMDcCIV.
Material y métodosSe realizó un estudio retrospectivo de todos los pacientes intervenidos de cirugía bariátrica en nuestro centro. Esta revisión fue aprobada por el comité ético de investigación clínica de nuestra institución. Se incluyeron todos los pacientes intervenidos mediante by-pass gástrico (BPG) o gastrectomía tubular (GT) para el tratamiento de la obesidad mórbida desde enero de 2013 hasta diciembre de 2014. Se revisaron las historias clínicas (variables sociodemográficas y evolución clínica) y las pruebas radiológicas realizadas en estos pacientes hasta diciembre de 2015, en las que se valoraron las complicaciones abdominales mayores de diagnóstico radiológico y se dividieron en precoces (durante el primer mes tras la intervención) y tardías (a partir del segundo mes).
Se consideraron como métodos diagnósticos la TCMDcCIV y el tránsito baritado (TB). Cuando la complicación fue de instauración aguda o el paciente estaba hemodinámicamente inestable, se realizó TCMDcCIV. Los TB se reservaron para complicaciones crónicas y casos con TCMDcCIV no diagnóstica. Además, durante la primera mitad del año 2013 se realizaron TB programados a todos los pacientes en las primeras 48 horas tras la intervención quirúrgica para descartar dehiscencia de suturas y comprobar el correcto tránsito intestinal. Las TCMDcCIV se realizaron en un equipo Siemens Somaton Emotion y las imágenes se reconstruyeron con cortes de 2,5mm. Se utilizaron 80ml de contraste intravenoso (CIV) Iomeron 300 (lomeprol 1g/100ml) con un flujo de 2ml/s y un retraso de 60 segundos. Cuando se sospechó sangrado, se indicaron estudios trifásicos, realizando una fase arterial con 120ml de CIV y un flujo de 4ml/s. Cuando se sospechó dehiscencia de suturas o perforación, se añadió una serie con contraste oral Gastrolux (amidotrizoato de meglumina y amidotrizoato de sodio 3,7g/100ml) a una dilución del 5%. Todos los estudios fueron revisados por cuatro radiólogos incluidos en la autoría del artículo, tres de ellos con más de 20 años de experiencia en radiología abdominal.
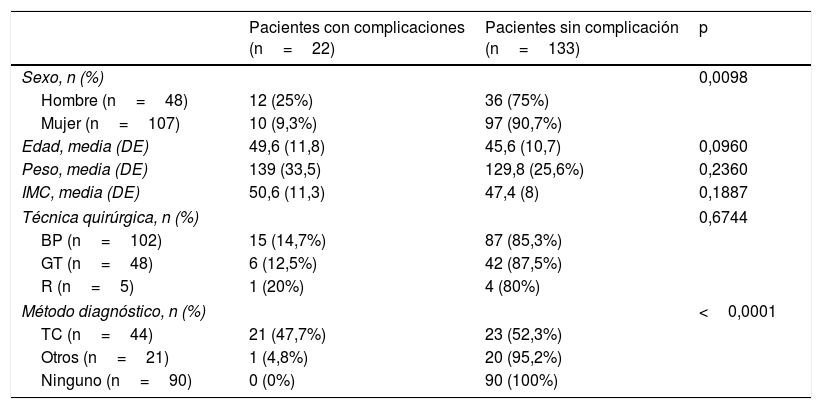
ResultadosSe revisaron 155 casos. Las variables sociodemográficas se recogen en la tabla 1. Se produjeron 24 complicaciones en 22 pacientes. Las complicaciones y sus hallazgos radiológicos se reúnen en la tabla 2. Por un lado, 16 complicaciones ocurrieron durante el primer mes tras el procedimiento. Se diagnosticaron siete sangrados intraperitoneales (fig. 1), dos dehiscencias de suturas (fig. 2), dos obstrucciones intestinales (fig. 3) y dos hernias de pared abdominal (fig. 4). Por otro lado, hubo ocho complicaciones a partir del segundo mes de la intervención quirúrgica: tres hernias internas (fig. 5), tres perforaciones intestinales y dos úlceras de la mucosa gástrica adyacente a las suturas quirúrgicas (fig. 6). Las complicaciones fueron tratadas quirúrgicamente en 15 pacientes y de forma conservadora en nueve pacientes. A pesar de ello, dos (1,3%) pacientes fallecieron en el posoperatorio. El primero fue sometido a una GT por IMC de 78,3kg/m2. Presentó hipotensión 3 días después de la intervención quirúrgica y la TCMDcCIV demostró un gran hemoperitoneo. Se reintervino quirúrgicamente, pero el paciente falleció en el posoperatorio por fallo multiorgánico. En el segundo se realizó una GT por IMC de 71,55kg/m2 y el sexto día posquirúrgico comenzó con dolor abdominal y salida de líquido purulento por el drenaje abdominal. La TCMDcCIV diagnosticó una dehiscencia de suturas, pero el paciente falleció por shock séptico pese a la reintervención quirúrgica.
Complicaciones según las características demográficas, la técnica quirúrgica y el método diagnóstico (n=155)
| Pacientes con complicaciones (n=22) | Pacientes sin complicación (n=133) | p | |
|---|---|---|---|
| Sexo, n (%) | 0,0098 | ||
| Hombre (n=48) | 12 (25%) | 36 (75%) | |
| Mujer (n=107) | 10 (9,3%) | 97 (90,7%) | |
| Edad, media (DE) | 49,6 (11,8) | 45,6 (10,7) | 0,0960 |
| Peso, media (DE) | 139 (33,5) | 129,8 (25,6%) | 0,2360 |
| IMC, media (DE) | 50,6 (11,3) | 47,4 (8) | 0,1887 |
| Técnica quirúrgica, n (%) | 0,6744 | ||
| BP (n=102) | 15 (14,7%) | 87 (85,3%) | |
| GT (n=48) | 6 (12,5%) | 42 (87,5%) | |
| R (n=5) | 1 (20%) | 4 (80%) | |
| Método diagnóstico, n (%) | <0,0001 | ||
| TC (n=44) | 21 (47,7%) | 23 (52,3%) | |
| Otros (n=21) | 1 (4,8%) | 20 (95,2%) | |
| Ninguno (n=90) | 0 (0%) | 90 (100%) | |
DE: desviación estándar; BP: by-pass gástrico; GT: gastrectomía tubular; IMC: índice de masa corporal; R: reconversión; TC: tomografía computarizada.
Los datos se presentan como frecuencia (porcentaje de fila) o media (desviación estándar).
Hallazgos radiológicos y manejo de las complicaciones en la cirugía bariátrica
| Complicaciones | Hallazgos radiológicos | Manejo | |
|---|---|---|---|
| Precoces (n=16) | Hemorragia/ hematoma intraperitoneal (n=7) | Colección hiperdensa (n=4) Hemoperitoneo (n=5) Extravasación de contraste si sangrado activo (n=1) | Conservador (n=4) Drenaje quirúrgico si inestabilidad hemodinámica (n=3) |
| Dehiscencia de suturas (n=5) | Neumoperitoneo (n=5) Líquido libre (n=5) Fuga de contraste oral en anastomosis quirúrgica (n=5) | Cierre quirúrgico (n=5) | |
| Obstrucción intestinal (n=2) | Dilatación del tubo digestivo hasta el punto de obstrucción (n=2) | Conservador (n=2) | |
| Hernia externa (n=3) | Eventración de asas intestinales y grasa mesentérica (n=3) | Herniorrafia (n=3) | |
| Tardías (n=8) | Hernia interna (n=3) | Alteración en la disposición de asas y de la anastomosis (n=3) Torsión de los vasos mesentéricos (n=2) Dilatación de las asas intestinales (n=3) | Reducción quirúrgica de la hernia (n=3) |
| Perforación intestinal (n=3) | Neumoperitoneo (n=3) Líquido libre (n=3) Fuga de contraste oral distal a la anastomosis quirúrgica (n=3) | Conservador, si es una perforación contenida (n=1) Cierre quirúrgico (n=2) | |
| Úlcera en boca anastomótica (n=2) | Reticulación de la grasa mesentérica (n=1) Imagen de adición de contraste oral (n=1) | Conservador (n=2) |
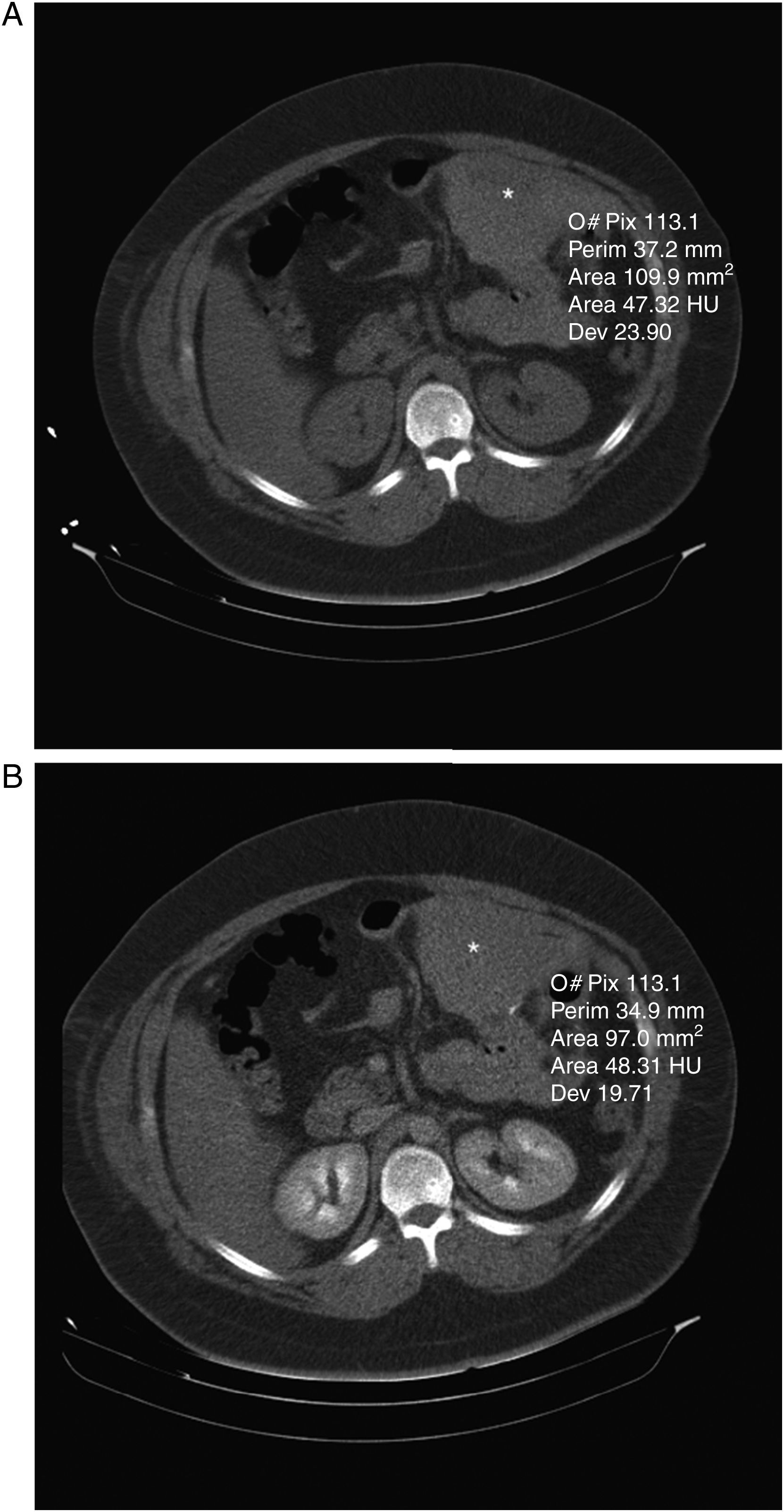
Hematoma en pie de asa en un paciente intervenido de BPG. A) Corte axial de TCMD sin CIV en el que se identifica una colección hiperdensa (47 UH) adyacente a la gastroyeyunostomía (asterisco). B) Corte axial de TCMDcCIV en fase venosa que no demuestra extravasación de contraste (48 UH).
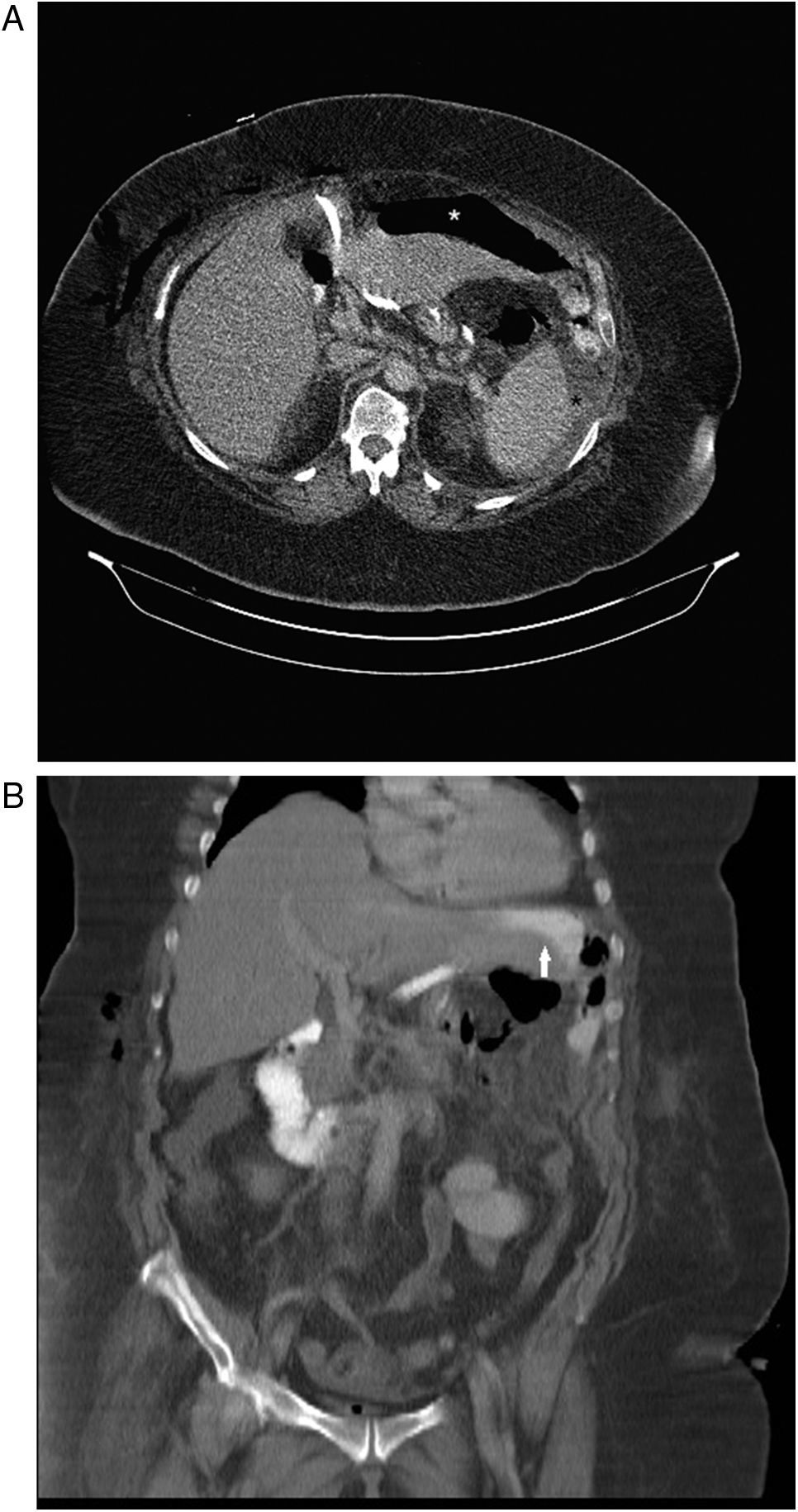
Dehiscencia de suturas en un paciente intervenido de GT. A) Corte axial de TCMDcCIV en el que se observa líquido libre periesplénico (asterisco negro) y una colección aérea perihepática (asterisco blanco). B) Corte coronal de TCMDcCIV tras la administración de contraste oral en el que se visualiza una fuga de contraste a través de la línea de gastrectomía hacia el espacio subfrénico izquierdo (flecha).
Obstrucción intestinal a los 13 días de un BPG. A) Corte paracoronal de TCMDcCIV en el que se visualiza dilatación del asa alimentaria (flechas) formada por yeyuno desde la anastomosis proximal gastroyeyunal (asterisco blanco) hasta la anastomosis distal yeyunoyeyunal (asterisco), sin identificar la causa subyacente. B) Corte sagital de TCMDcCIV en el que se aprecia dilatación del asa alimentaria yeyunal en posición anterior (flechas).
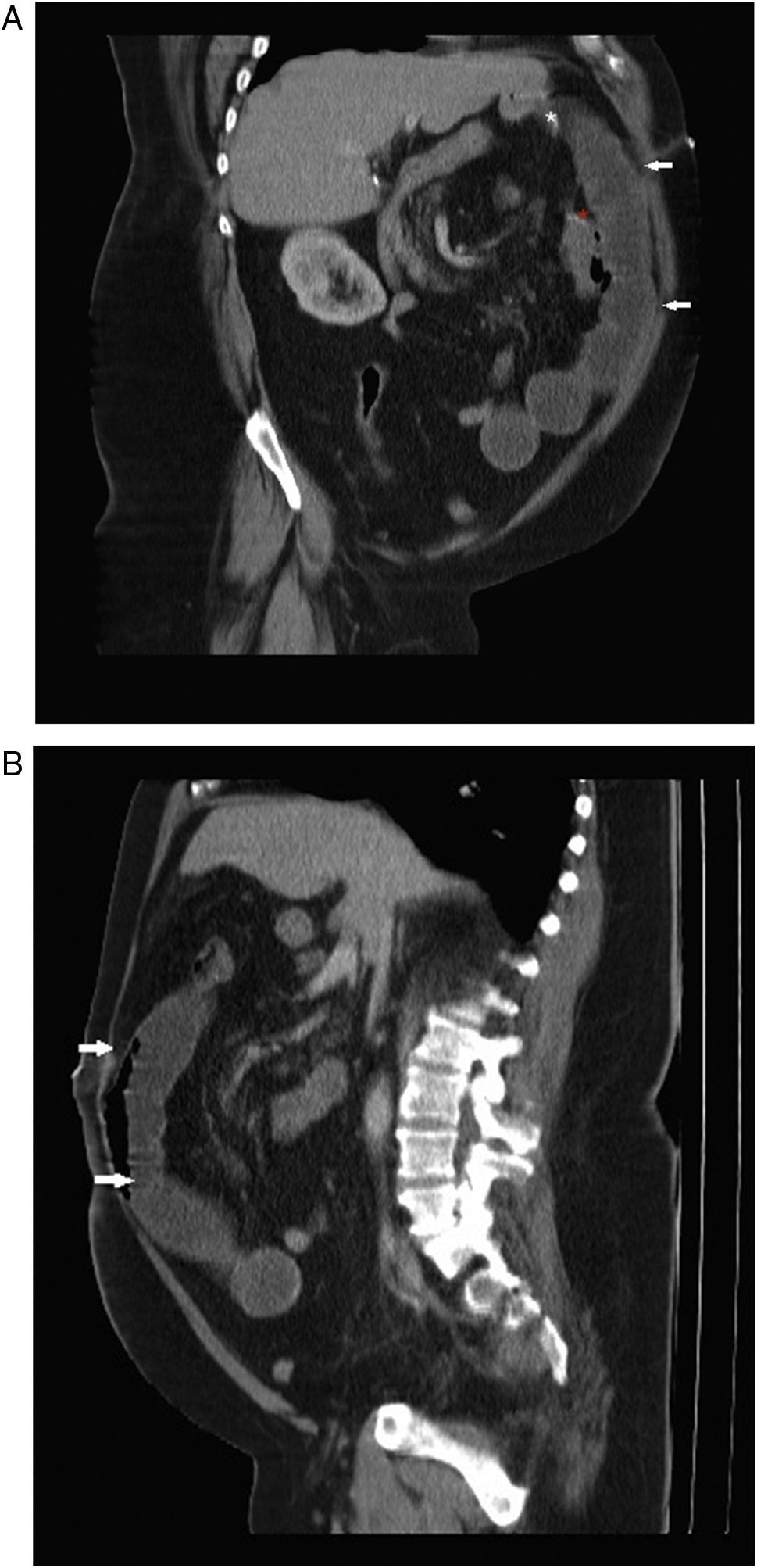
Eventración intestinal a través del orificio del trócar en un paciente intervenido de BPG. A) Corte sagital de TCMD con CIV donde se aprecia la herniación de un asa de intestino delgado que atraviesa la pared abdominal y sigue el trayecto del trócar quirúrgico (flecha). B) Corte axial de TCMD con CIV que demuestra la obstrucción intestinal anterógrada que condiciona (asterisco blanco).
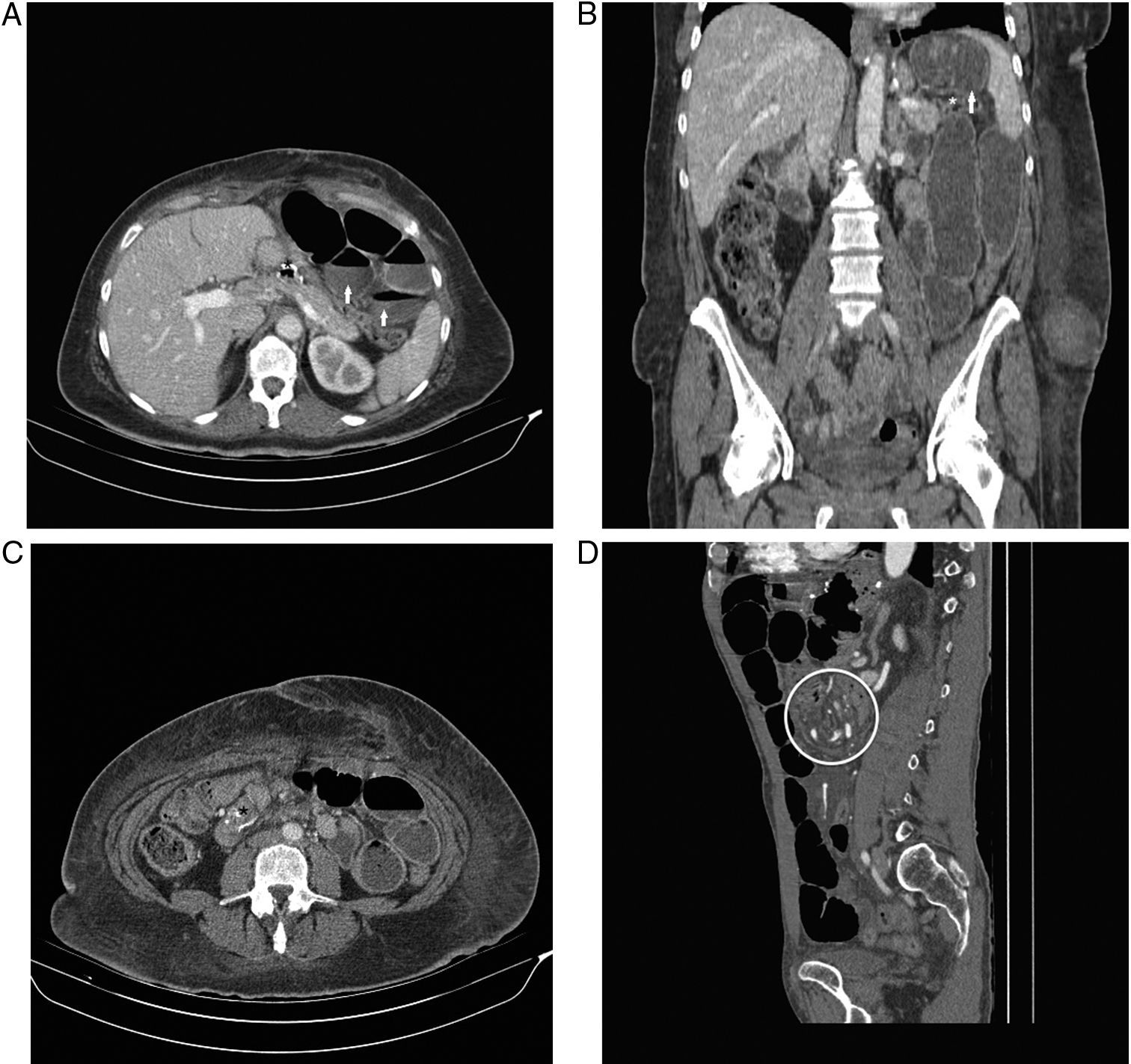
Hernia interna en un paciente intervenido de BPG. A) Corte axial de TCMDcCIV en el que se observa una dilatación de las asas de intestino delgado localizadas en el cuadrante superior izquierdo (flechas) adyacentes a la anastomosis proximal gastroyeyunal (asterisco). B) Corte coronal de TCMDcCIV en el que se comprueba que las asas intestinales dilatadas están en una posición cefálica con respecto al colon transverso (asterisco). C) Corte axial de TCMDcCIV en el que se aprecia una lateralización hacia el lado derecho de la anastomosis distal yeyunoyeyunal (asterisco). D) Corte sagital de TCMDcCIV en el que se identifica un remolino de los vasos mesentéricos (círculo) acompañado de obstrucción intestinal en otro paciente que presentó hernia interna.
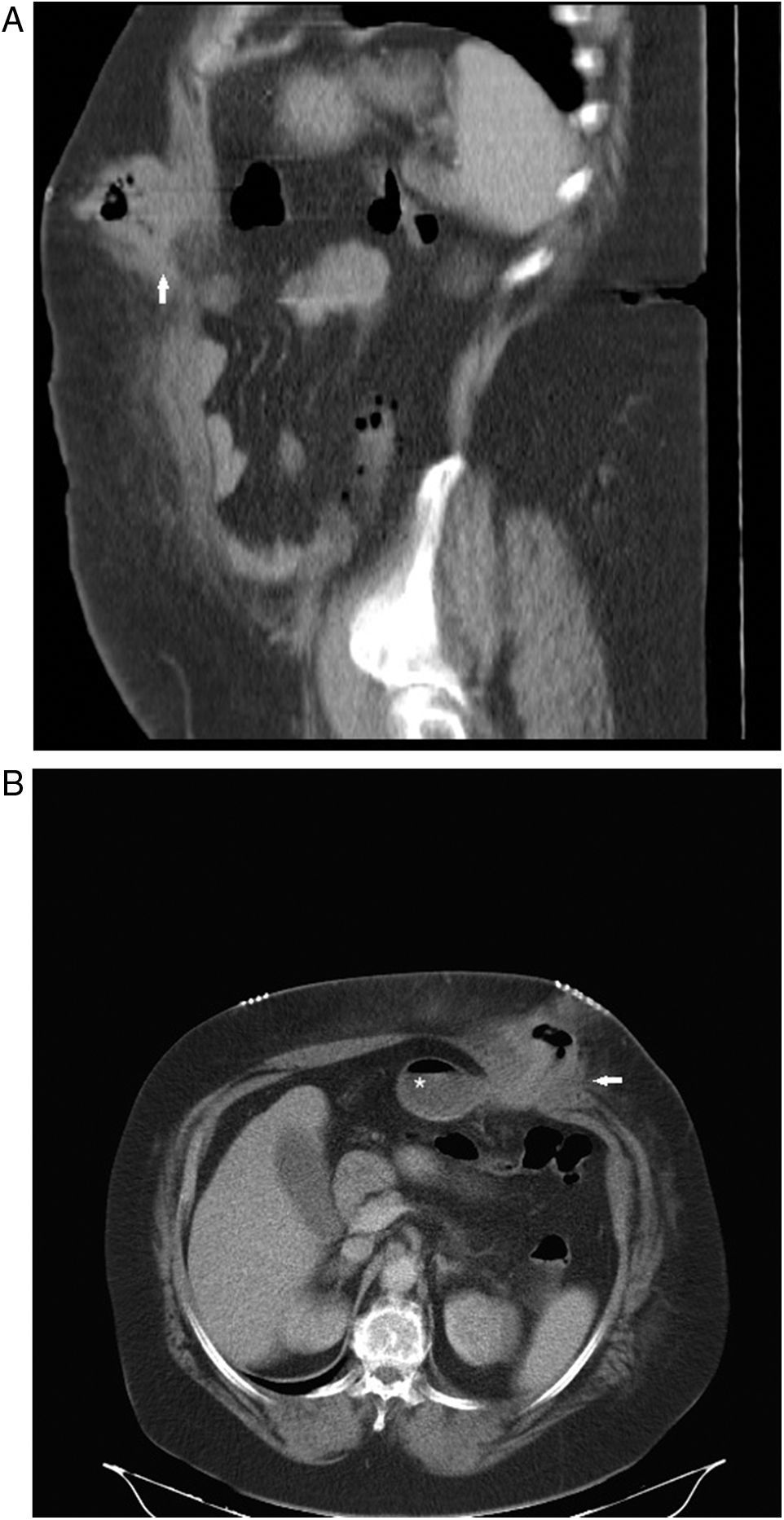
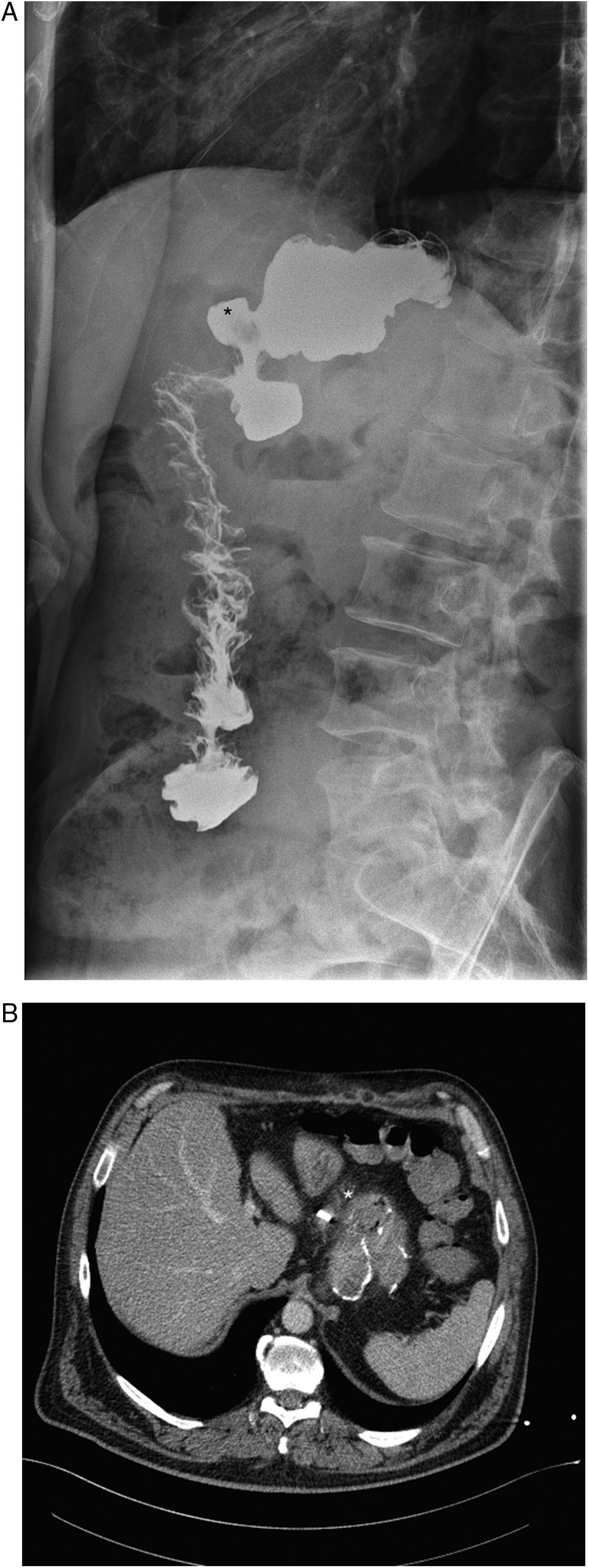
Úlcera adyacente a la anastomosis proximal gastroyeyunal en un paciente intervenido de BPG. A) Radiografía simple con contraste oral realizada en un TB en la que se identifica una disminución del calibre de la anastomosis gastroyeyunal que asocia una imagen de adición de contraste, en relación con una úlcera (asterisco). B) Corte axial de TCMDcCIV en el que se observa un aumento de la densidad de la grasa adyacente al clip quirúrgico (asterisco) en otro paciente intervenido de BPG en relación con una úlcera adyacente a la anastomosis proximal gastroyeyunal.
De todos los pacientes que presentaron complicaciones, 21 (95,5%) fueron diagnosticados mediante TCMDcCIV y solo uno (4,5%) necesitó un TB para llegar al diagnóstico. Se trataba de un paciente que 1 año después de ser intervenido de BPG por IMC de 40,7kg/m2 comenzó con disfagia. Se realizó una TCMDcCIV que resultó normal y posteriormente un TB que demostró una estenosis de la anastomosis gastroduodenal con una úlcera perianastomótica. A esto hay que añadir que, en el grupo de pacientes no complicados, se realizó TCMDcCIV a 23 pacientes (52,27% de las TCMDcCIV) por sospecha de complicación.
DiscusiónSe identificaron tres intervenciones quirúrgicas. En primer lugar, un 66% de los pacientes fueron sometidos a un BPG, que es la técnica de elección y consiste en dividir el estómago mediante grapas en una bolsa fúndica de 15-35cm3 y un estómago excluido. Tras esto, se secciona un asa de yeyuno a 25-50cm del ligamento de Treitz y su extremo distal se anastomosa con el remanente gástrico, formando el asa alimentaria en localización antecólica o retrocólica con respecto al colon transverso. Finalmente, el extremo proximal del asa yeyunal seccionada se anastomosa con un asa de intestino delgado a 75-150cm de la gastroyeyunostomía. Se consigue así una técnica mixta, tanto malabsortiva como restrictiva1,2,5,8–12, con buenos resultados en la reducción de peso y una mejoría de la comorbilidad asociada1,11–14. En segundo lugar, en casi un 31% de los pacientes se realizó una GT, indicada en superobesos (IMC>55kg/m2) y pacientes con alto riesgo quirúrgico o patología que requiera controles endoscópicos1,5. Se basa en dividir el estómago mediante la resección de una parte de la cavidad gástrica a lo largo de la curvatura mayor. Es una técnica solo restrictiva1,5,9–11, con peores resultados clínicos porque tiene mayor probabilidad de ganancia de peso debido a la progresiva dilatación del estómago5. En tercer lugar, cinco pacientes se sometieron a una reconversión quirúrgica, es decir, se realizó una GT y tras conseguir una adecuada disminución del IMC y de la comorbilidad asociada se completó el tratamiento con un BPG.
La mayoría de las complicaciones fueron precoces. El sangrado intraperitoneal fue la más frecuente y provocó el fallecimiento de un paciente. Otros estudios presentan una incidencia similar, entre el 0,6 y el 4%. Estos pacientes necesitan tratamiento quirúrgico si presentan inestabilidad hemodinámica, siendo la gastroyeyunostomía el punto de sangrado más habitual en el BPG1,2,6. La segunda complicación precoz más frecuente fue la dehiscencia de suturas, que también condicionó el fallecimiento de un paciente. Otras series presentan una incidencia del 6% en el BPG, siendo algo mayor en la GT1. En estos casos, la clínica puede ser inespecífica y progresar rápidamente a sepsis, y los pacientes inestables necesitan reintervención quirúrgica2,6,15. La localización más frecuente es la anastomosis gastroyeyunal en el BPG1,5,7. Solo se diagnosticaron dos obstrucciones precoces, aunque es la complicación más frecuente en otras series publicadas. La principal causa es la presencia de edema o hematoma en la anastomosis. En el BPG, el punto de obstrucción suele situarse en la gastroyeyunostomía, sobre todo en aquellos pacientes con reconstrucción antecólica del asa alimentaria2,5,7,11. Finalmente, hubo dos hernias externas. Esta incidencia fue baja por una mayor tendencia al abordaje laparoscópico1.
A partir del segundo mes hubo ocho complicaciones. Se produjeron tres hernias internas en pacientes intervenidos de BPG, definidas como la herniación de asas intestinales a través de una solución de continuidad interna que en estos pacientes es secundaria a la intervención quirúrgica y presenta laxitud por una rápida pérdida de peso. La incidencia en nuestra serie es menor que en otros estudios publicados, aunque su riesgo aumenta con el incremento de los abordajes laparoscópicos, pues crean un menor número de adhesiones 1,2,4,6,8,11,12,15–20 y son más frecuentes en BPG con reconstrucción retrocólica por la necesidad de realizar un orificio caudal al colon transverso11. Pueden ser transmesocólicas (cuando las asas se hernian a través de un defecto en el mesocolon transverso), transmesentéricas (cuando la solución de continuidad está en el mesenterio del intestino delgado por la yeyunoyeyunostomía) o hernias de Petersen (las asas herniadas ocupan el espacio de Petersen, creado entre el mesenterio yeyunal del asa alimentaria y el mesocolon transverso)15–19. La clínica es intermitente y crónica, aunque pueden ocasionar complicaciones agudas, como obstrucción o isquemia intestinal, y necesitan tratamiento quirúrgico 4,11–13,16–20. Además, existen otras causas de obstrucción tardía, como bridas posquirúrgicas, invaginaciones o bezoares, que no presentaron nuestros pacientes2,10. Otras complicaciones tardías fueron las perforaciones intestinales y las úlceras en la cicatriz quirúrgica, que se justificaron por un mal control dietético, presentando una incidencia similar a la referida en otros estudios11.
En nuestra serie no se consideraron complicaciones menores (colelitiasis o reflujo gastroesofágico), complicaciones de diagnóstico no radiológico (síndrome de dumping o gastritis) ni complicaciones no abdominales6. Asimismo, no se objetivaron ciertas complicaciones abdominales mayores de diagnóstico radiológico descritas en otras series, como infartos esplénicos y hepáticos8 o isquemia intestinal11.
Las complicaciones son inespecíficas de la intervención quirúrgica7. Sin embargo, algunos estudios concluyen que son más frecuentes en pacientes intervenidos de BPG, aunque sin diferencias en el riesgo vital1,5,14.
La TCMDcCIV es el método diagnóstico inicial de elección en las complicaciones mayores de la cirugía bariátrica2,12,20. Cuando se sospecha una hemorragia, permite realizar el diagnóstico, identificar su localización y valorar si existe sangrado activo. En caso de dehiscencia de suturas o perforación, la presencia de neumoperitoneo y líquido libre es característica. Además, se recomienda administrar contraste oral en estos pacientes para determinar el punto de fuga. En pacientes intervenidos de BPG, la presencia de contraste oral en el estómago excluido suele ser secundaria a reflujo y no debe confundirse con una colección 2,8,11,20. Cuando sospechamos una obstrucción, la TCMDcCIV demuestra las asas intestinales afectadas, descarta complicaciones asociadas y determina el punto de obstrucción. En el caso de hernias, la TCMDcCIV también va a excluir la presencia de complicaciones sobreañadidas. En las hernias internas, aunque TCMDcCIV es el método diagnóstico de elección, los hallazgos radiológicos no son sensibles ni específicos, de tal forma que, si la sospecha es alta, debe tratarse quirúrgicamente pese a que la TCMDcCIV sea normal1,6,11,16,18–20. El hallazgo más específico en estos pacientes es la torsión de los vasos mesentéricos, asociada a obstrucción intestinal4,18.
En el estudio se aprecia un importante número de pruebas radiológicas realizadas en pacientes no complicados. La mayoría fueron TB programados en las primeras intervenciones quirúrgicas para comprobar un correcto tránsito15,20. Tras esto, las guías rechazaron la indicación de esta prueba, así como la realización de TCMDcCIV posoperatorias en pacientes asintomáticos, por su escasa sensibilidad11. Así, las pruebas radiológicas solo deben realizarse cuando existe sospecha de complicación.
Las limitaciones de este estudio son su naturaleza retrospectiva y la limitación a un solo centro hospitalario.
En definitiva, la cirugía bariátrica es una intervención quirúrgica en incremento, a pesar de que el índice de complicaciones es alto y su mortalidad no es despreciable. Es esencial reconocer los hallazgos normales en estos pacientes para identificar con rapidez las posibles complicaciones, diagnosticadas en su mayoría mediante TCMDcCIV.
Autoría- 1.
Responsables de la integridad del estudio: CM y MB.
- 2.
Concepción del estudio: CM y MB.
- 3.
Diseño del estudio: MB, MP y AI.
- 4.
Obtención de los datos: CM y MB.
- 5.
Análisis e interpretación de los datos: CM y AB.
- 6.
Tratamiento estadístico: AB.
- 7.
Búsqueda bibliográfica: CM, MB, GL y MI.
- 8.
Redacción del trabajo: CM y MB.
- 9.
Revisión crítica del manuscrito con aportaciones intelectualmente relevantes: CM, MB, AB, MP, AI, MI y GL.
- 10.
Aprobación de la versión final: CM, MB, AB, AI, MP, MI y GL.
Los autores declaran no tener ningún conflicto de intereses.
Al Servicio de Cirugía General de nuestro hospital por su amabilidad y disponibilidad, y a todo el Servicio de Radiodiagnóstico, en especial a las unidades de radiología abdominal y radiología de urgencias.