Los estudios del tracto digestivo con control fluoroscópico cada vez se practican con menos frecuencia debido a la introducción de otras técnicas de imagen como la tomografía computarizada o la resonancia magnética y la mayor accesibilidad a la endoscopia. No obstante, continúan apareciendo en muchas guías de práctica clínica y siguen teniendo indicaciones vigentes. Son exploraciones dinámicas y dependientes del operador, que requieren de un entrenamiento para obtener la máxima rentabilidad. Esta revisión pretende repasar la técnica y actualizar las indicaciones de esta modalidad de imagen.
Fluoroscopic studies of the gastrointestinal tract are becoming increasing less common due to the introduction of other imaging techniques such as computed tomography and magnetic resonance imaging and to the increased availability of endoscopy. Nevertheless, fluoroscopic studies of the gastrointestinal tract continue to appear in clinical guidelines and some of their indications are still valid. These studies are dynamic, operator-dependent examinations that require training to obtain the maximum diagnostic performance. This review aims to describe the technique and bring the indications for this imaging modality up to date.
Los estudios digestivos con contraste oral y con fluoroscopia tienen como objetivo estudiar la motilidad, la morfología y la mucosa del tracto digestivo. Según las zonas que se incluyan en el estudio podemos diferenciar estudios funcionales de deglución, esofagograma, estudio esofagogastroduodenal (EGD) y tránsito intestinal. Pueden realizarse de forma aislada o consecutivamente.
Son exploraciones dinámicas y dependientes de operador. Utilizan medios de contraste radiopacos orales, y se puede seguir su recorrido en tiempo real mediante fluoroscopia y obtener imágenes secuenciales. Para garantizar su calidad, se necesita la colaboración del paciente en la ingesta adecuada del contraste y la adopción de las posiciones requeridas1.
La dosis de radiación que recibe una persona en estas exploraciones depende de factores del paciente (peso y talla) y de la experiencia del radiólogo, aunque existen protocolos para cada tipo de estudio en cuanto a proyecciones y número de imágenes a adquirir. Siguiendo fehacientemente estos protocolos, se estima que la dosis efectiva de los estudios telemandados es de 1,5 mSv para el esofagograma y de 3 a 5 mSv para los estudios gastroduodenales y los tránsitos intestinales, mientras que para una tomografía computarizada (TC) de abdomen o pelvis es de 10 mSv y para los abdominopélvicos de 14 a 20 mSv2. Con las técnicas de reducción de dosis de los equipos actuales de TC, en general las dosis efectivas continúan siendo superiores a las de los estudios telemandados3–5.
Otras técnicas de imagen para estudiar el tracto digestivo superior son la resonancia magnética (RM) y la ecografía, que no utilizan radiaciones ionizantes. En la práctica, la elección del estudio de imagen dependerá de la sospecha clínica planteada en cada paciente concreto, la disponibilidad de la técnica, y de la formación y experiencia del radiólogo en cada tipo de estudio.
Debido a esta diversidad de técnicas, los estudios telemandados se practican con menos frecuencia. No obstante, siguen apareciendo en muchas guías de práctica clínica y tienen indicaciones vigentes. Por ello, esta revisión pretende repasar la técnica y actualizar las indicaciones de esta modalidad de imagen.
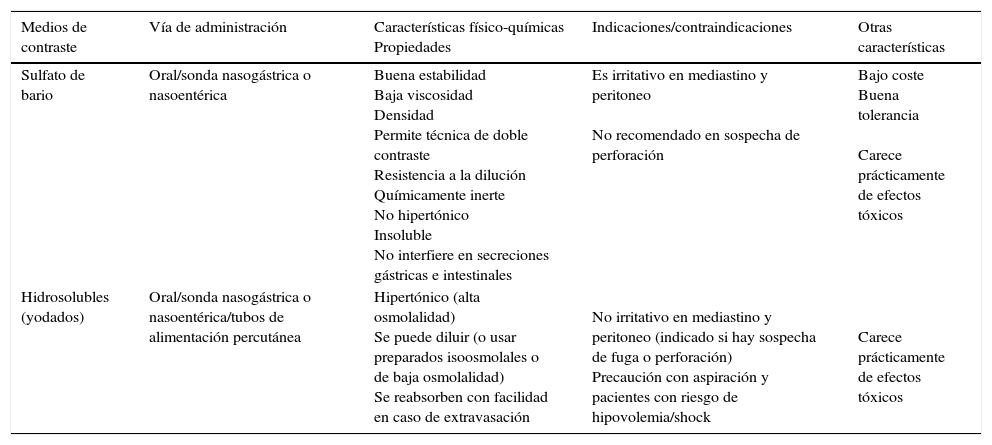
TécnicaTipos de contrasteSe utilizan contrastes orales (insolubles o hidrosolubles) que opacifican las diferentes partes del tracto digestivo. La tabla 1 resume sus principales características.
Características de los tipos de contraste utilizados en los estudios telemandados y control fluoroscópico del tracto digestivo superior
| Medios de contraste | Vía de administración | Características físico-químicas Propiedades | Indicaciones/contraindicaciones | Otras características |
|---|---|---|---|---|
| Sulfato de bario | Oral/sonda nasogástrica o nasoentérica | Buena estabilidad Baja viscosidad Densidad Permite técnica de doble contraste Resistencia a la dilución Químicamente inerte No hipertónico Insoluble No interfiere en secreciones gástricas e intestinales | Es irritativo en mediastino y peritoneo No recomendado en sospecha de perforación | Bajo coste Buena tolerancia Carece prácticamente de efectos tóxicos |
| Hidrosolubles (yodados) | Oral/sonda nasogástrica o nasoentérica/tubos de alimentación percutánea | Hipertónico (alta osmolalidad) Se puede diluir (o usar preparados isoosmolales o de baja osmolalidad) Se reabsorben con facilidad en caso de extravasación | No irritativo en mediastino y peritoneo (indicado si hay sospecha de fuga o perforación) Precaución con aspiración y pacientes con riesgo de hipovolemia/shock | Carece prácticamente de efectos tóxicos |
El contraste oral más utilizado es el sulfato de bario por sus características fisicoquímicas, su bajo coste y la tolerancia de los pacientes. Su buena estabilidad en suspensión le confiere resistencia a la dilución, y permite un estudio detallado de la mucosa. Es útil en los estudios de intestino delgado por su resistencia a la floculación. Las reacciones adversas al bario oral suelen ser leves (náuseas, vómitos, dolor abdominal o malestar general durante la exploración debido a la distensión visceral). La complicación más grave es el paso a mediastino o peritoneo por su efecto irritativo, que puede producir mediastinitis o peritonitis6.
Si no se puede utilizar bario, se emplean los contrastes yodados (hidrosolubles), indicados en las sospechas de perforación o fuga, fístulas y abscesos y para comprobar la colocación de los tubos de alimentación percutáneos, ya que no irritan el peritoneo en casos de extravasación7.
Forma de administraciónGeneralmente se administran por vía oral, aunque se pueden introducir por sonda en casos en los que el paciente no los puede ingerir directamente.
Se pueden emplear dos técnicas: contraste simple y doble contraste. En la primera se administra únicamente el medio de contraste radiopaco, mientras que en la segunda se añade un contraste radiolúcido que distiende el tramo de aparato digestivo estudiado, cuya mucosa queda recubierta por el bario, ofreciendo un mayor detalle1,8. Para el doble contraste se administra aire o CO2 directamente o, más frecuente, a partir de pastillas o polvos efervescentes de bicarbonato sódico, ácido tartárico o carbonato cálcico, que se añaden al contraste baritado previamente diluido en agua9.
Los preparados comerciales de bario vienen en polvo para diluir con agua, por lo que se deben ajustar los volúmenes administrados a cada tipo de estudio. En un adulto, se estima un volumen de 40ml en los estudios de esófago (concentración 229-241g/100ml), mientras que para estudiar estómago e intestino delgado necesitamos un volumen de 90-180ml (concentración 182-214g/100ml). En pediatría también se debe ajustar la dosis creando preparados más diluidos que en los adultos10.
Se recomienda beber abundante cantidad de agua los días siguientes a la exploración para facilitar la eliminación del bario y reducir su efecto astringente8,11,12.
Por su alta osmolaridad, los contrastes hidrosolubles deben diluirse en agua y administrarse con precaución en pacientes con riesgo de hipovolemia, hipotensión (ancianos, niños o críticos) o broncoaspiración6.
Protocolos de estudioEstudio de degluciónRequiere un ayuno mínimo de 4h, para evitar que haya restos de alimentos líquidos o sólidos. En estos estudios se puede realizar una prueba de viscosidad/volumen, administrando por vía oral diferentes volúmenes de líquido (5, 10 y 20ml) y diferentes texturas. Inicialmente se diluye el contraste en agua y posteriormente se añaden 3,5, 5,5 u 8g del agente espesante, consiguiendo así las texturas de néctar, miel o pudin, respectivamente11. Se va aumentando el volumen de líquido y la consistencia de forma progresiva según la tolerancia del paciente.
Se adquiere una proyección lateral (incluyendo la región oral, faringe, laringe y porción proximal del esófago) y otra anteroposterior (AP). El paciente mantiene la cavidad oral llena de contraste y lo debe tragar de una sola vez mientras se realiza una serie rápida (2-3 imágenes por segundo), para analizar el movimiento mandibular y lingual y la pared faríngea. En el estudio en proyección frontal se adquiere una segunda serie de igual forma, donde debe visualizarse la cavidad oral, faringe y esófago cervical9,12.
EsofagogramaEn el esofagograma se debe estudiar todo el trayecto esofágico hasta la unión esofagogástrica. Comenzamos siguiendo con fluoroscopia el contraste ingerido en bipedestación y proyección AP. Se realizan proyecciones en decúbito prono oblicua anterior derecha y decúbito supino oblicua posterior izquierda que permiten el estudio del esófago con contraste simple y doble contraste y valorar sus pliegues. Se recomienda acabar con el paciente en bipedestación, realizando proyecciones AP y oblicuas.
Estudio esofagogastroduodenalSe recomienda un ayuno de entre 6 y 8h. Se realiza con contraste simple y doble contraste.
La primera parte del estudio se centra en el esófago, y es técnicamente similar a lo explicado en el esofagograma. Posteriormente, se procede al estudio de la cámara gástrica, colocando al paciente en decúbito prono y supino para observar sus pliegues y curvaturas. Inicialmente, se coloca al paciente en decúbito supino (proyección oblicua posterior izquierda) para observar el paso de papilla a fundus y el aire hacia el antro y el bulbo duodenal, obteniendo así imágenes a doble contraste de estas zonas. Posteriormente, se coloca al paciente en decúbito prono (oblicua anterior derecha) para explorar el antro, el píloro y el bulbo duodenal relleno en fase de contraste simple. Se concluye la exploración con el paciente en bipedestación realizando proyecciones AP y oblicuas. Se pueden realizar maniobras de compresión para descartar lesiones submucosas9,13.
Tránsito intestinalRequiere ayuno mínimo de 8h. Se ingieren unos 200ml de contraste. Comenzamos con el paciente en decúbito prono oblicuo anterior derecho que facilita el vaciamiento del estómago. Se recomienda valorar cada 15 o 20min para visualizar la progresión del contraste. Las asas de intestino delgado las estudiaremos en decúbito prono y supino con fluoroscopia, para valorar los movimientos peristálticos. Se pueden realizar maniobras de compresión sobre las asas8. Una vez el contraste pasa a través de la válvula ileocecal se concluye el estudio9. Dependiendo de la patología, debemos centrarnos detenidamente en las áreas de interés que se afecten con mayor frecuencia (como el íleon terminal en la enfermedad de Crohn).
EnteroclisisRequiere sondaje nasoentérico. Se precisa un catéter de 13 F con balón en el extremo distal con anestésico tópico, que facilita su paso a través del tubo digestivo, y múltiples jeringuillas o una bomba de enteroclisis para la administración de los contrastes14.
- •
Requiere limpieza intestinal el día previo al examen y ayuno el mismo día.
- •
Antes, se puede administrar metoclopramida para favorecer el progreso de la sonda y utilizar analgesia y sedación (diazepam o midazolam) en los estudios de doble contraste por las molestias que causan.
- •
Se procede al sondaje nasal del paciente y colocación de su extremo distal con fijación con balón (20ml de aire si el paciente lo tolera) en segunda porción del duodeno (contraste simple o doble contraste con aire) o en yeyuno proximal (doble contraste con metilcelulosa).
- •
Una vez posicionado, se introduce el contraste a un flujo medio de 50-150ml/min (de menos a más, adaptándolo a las necesidades del paciente y a la respuesta peristáltica) preferiblemente con una bomba de enteroclisis.
Distinguimos tres técnicas principales:
- •
Administración del medio de contraste radiopaco o contraste simple: es la más sencilla. Se administra un volumen de 600 a 1200ml bario de baja densidad (20-40% masa/volumen), realizando compresiones sobre las asas de intestino delgado desmontando asas superpuestas. Se puede instilar agua para empujar la columna de bario.
- •
Doble contraste con administración del medio radiopaco y aire (o CO2): se administra un volumen de 300 a 600ml de bario de densidad media (40-80% masa/volumen) y posteriormente el gas hasta que la columna de bario alcanza la válvula ileocecal. Mejora la visualización de la mucosa y los pliegues.
- •
Administración del contraste radiopaco y metilcelulosa: mejora la valoración del detalle mucoso que con el contraste simple y los bucles de las asas intestinales. Se administra un volumen de unos 220ml de bario de densidad media (80% masa/volumen), a un flujo de unos 60-80ml con jeringuilla hasta que se visualiza el asa que interesa estudiar. Posteriormente, se administra metilcelulosa a través de una bomba para distender el asa de intestino delgado y favorecer el recubrimiento de la mucosa con el contraste.
La enteroclisis se utiliza cada vez con menos frecuencia, ya que es más invasiva que las anteriormente descritas15.
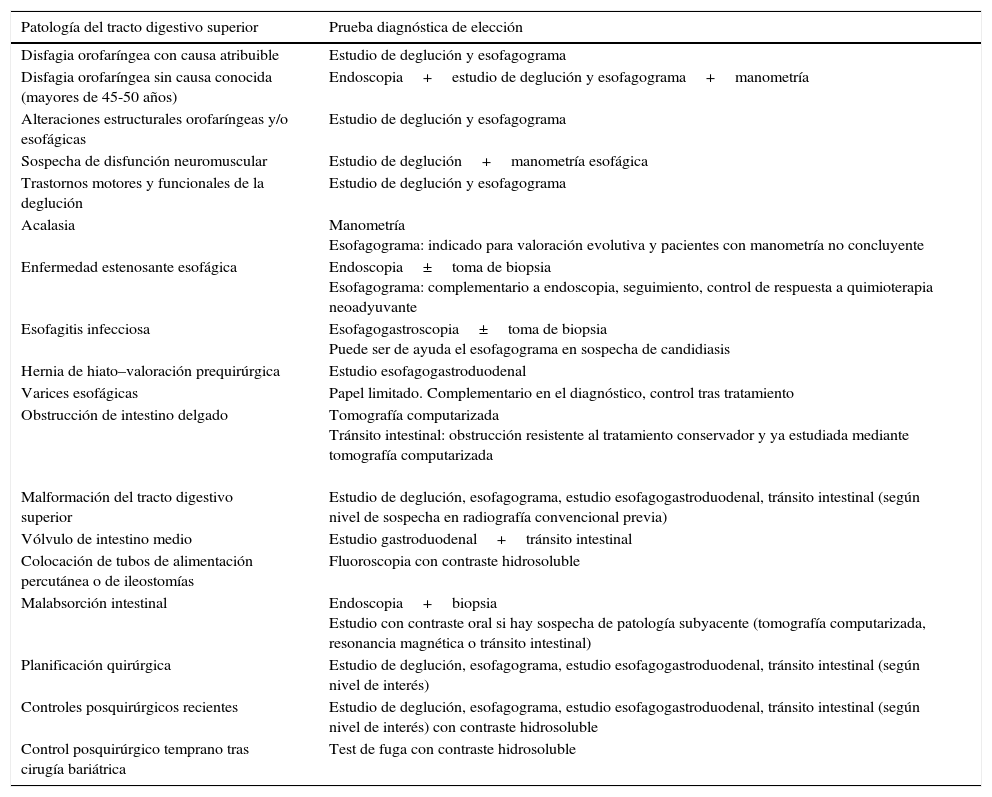
IndicacionesDebido a la accesibilidad de los estudios endoscópicos y a los avances en técnicas de imagen como la TC o RM, las indicaciones para realizar estudios con contraste bajo control fluoroscópico cada vez son más reducidas12,16–18. En este apartado repasamos las entidades en las que continúan siendo de utilidad, resumiendo todas en la tabla 2.
Indicaciones vigentes de los estudios telemandados del tracto digestivo superior
| Patología del tracto digestivo superior | Prueba diagnóstica de elección |
|---|---|
| Disfagia orofaríngea con causa atribuible | Estudio de deglución y esofagograma |
| Disfagia orofaríngea sin causa conocida (mayores de 45-50 años) | Endoscopia+estudio de deglución y esofagograma+manometría |
| Alteraciones estructurales orofaríngeas y/o esofágicas | Estudio de deglución y esofagograma |
| Sospecha de disfunción neuromuscular | Estudio de deglución+manometría esofágica |
| Trastornos motores y funcionales de la deglución | Estudio de deglución y esofagograma |
| Acalasia | Manometría Esofagograma: indicado para valoración evolutiva y pacientes con manometría no concluyente |
| Enfermedad estenosante esofágica | Endoscopia±toma de biopsia Esofagograma: complementario a endoscopia, seguimiento, control de respuesta a quimioterapia neoadyuvante |
| Esofagitis infecciosa | Esofagogastroscopia±toma de biopsia Puede ser de ayuda el esofagograma en sospecha de candidiasis |
| Hernia de hiato–valoración prequirúrgica | Estudio esofagogastroduodenal |
| Varices esofágicas | Papel limitado. Complementario en el diagnóstico, control tras tratamiento |
| Obstrucción de intestino delgado | Tomografía computarizada Tránsito intestinal: obstrucción resistente al tratamiento conservador y ya estudiada mediante tomografía computarizada |
| Malformación del tracto digestivo superior | Estudio de deglución, esofagograma, estudio esofagogastroduodenal, tránsito intestinal (según nivel de sospecha en radiografía convencional previa) |
| Vólvulo de intestino medio | Estudio gastroduodenal+tránsito intestinal |
| Colocación de tubos de alimentación percutánea o de ileostomías | Fluoroscopia con contraste hidrosoluble |
| Malabsorción intestinal | Endoscopia+biopsia Estudio con contraste oral si hay sospecha de patología subyacente (tomografía computarizada, resonancia magnética o tránsito intestinal) |
| Planificación quirúrgica | Estudio de deglución, esofagograma, estudio esofagogastroduodenal, tránsito intestinal (según nivel de interés) |
| Controles posquirúrgicos recientes | Estudio de deglución, esofagograma, estudio esofagogastroduodenal, tránsito intestinal (según nivel de interés) con contraste hidrosoluble |
| Control posquirúrgico temprano tras cirugía bariátrica | Test de fuga con contraste hidrosoluble |
Están indicados ante la sospecha de trastornos motores y funcionales (regurgitación nasofaríngea, paresia faríngea o disfunción cricofaríngea)18, especialmente de origen neuromuscular, como ocurre frecuentemente en ancianos19. Permiten una valoración dinámica completa, orientando hacia un origen primario o secundario de la alteración motora19 y planificación del tratamiento rehabilitador13,20.
Tienen elevada sensibilidad para valorar alteraciones estructurales como membranas, compresión extrínseca o tumores.
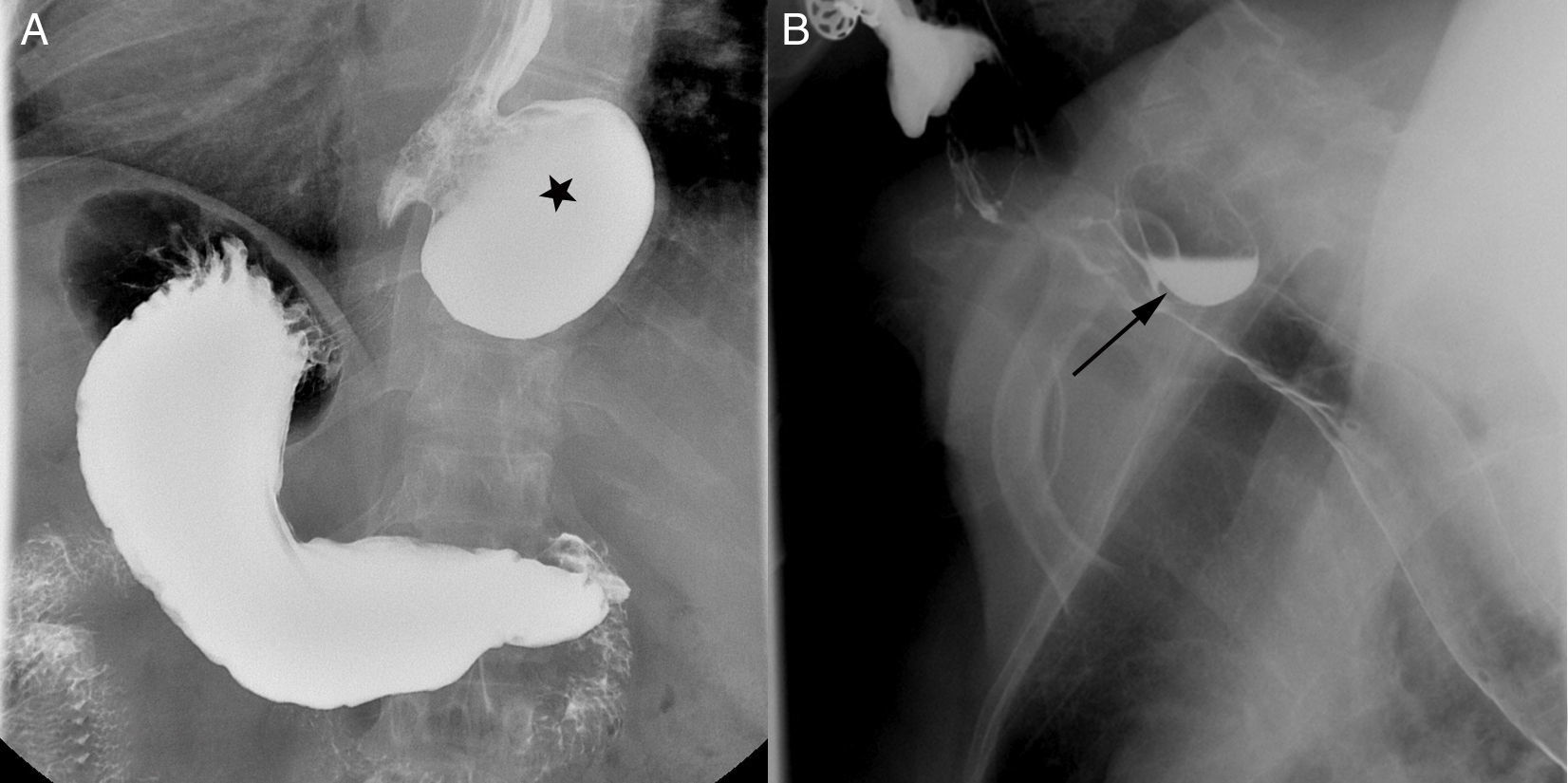
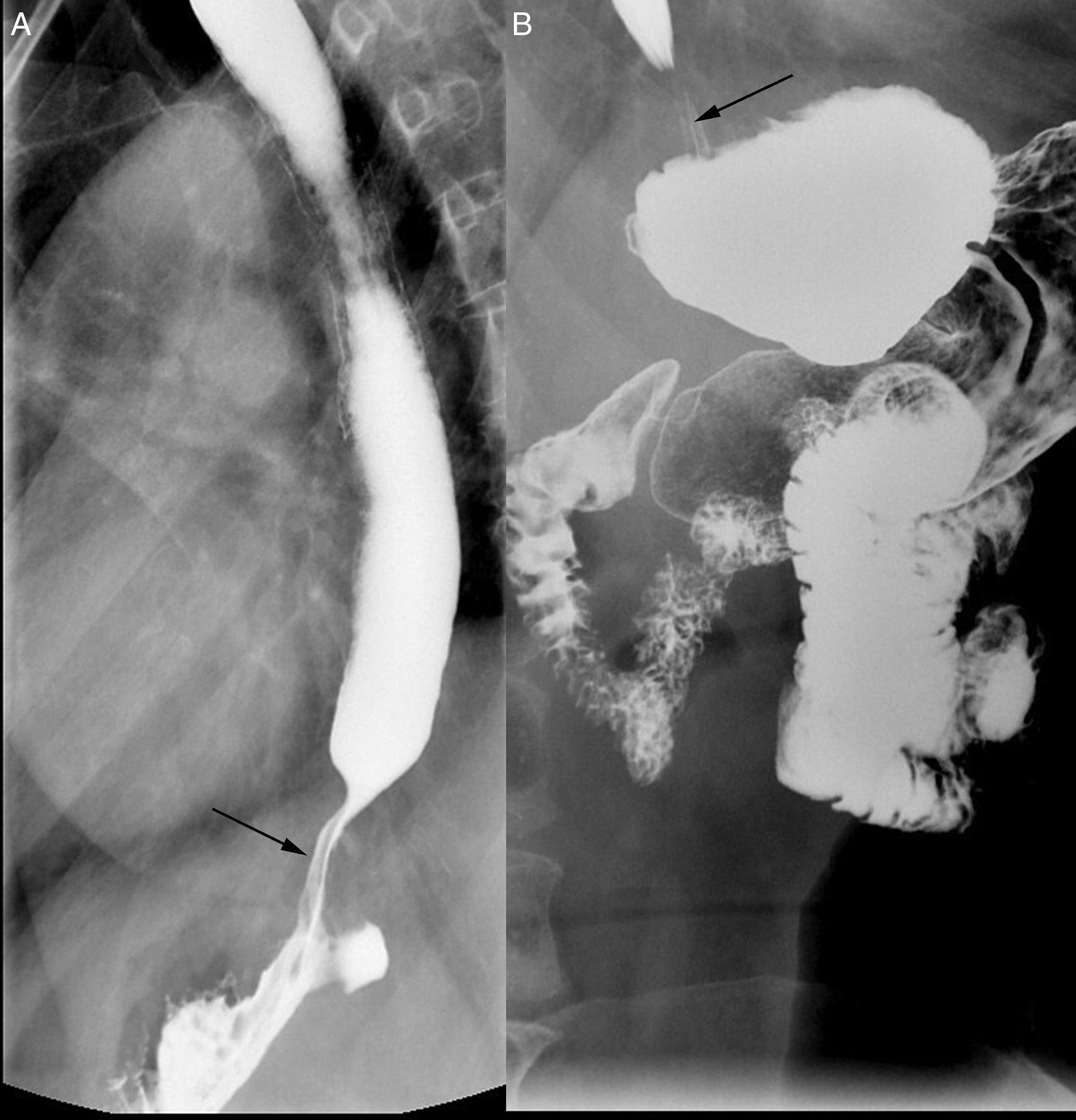
También están indicados en el estudio de divertículos, ya que se contraindica la endoscopia debido al riesgo de perforación. El esofagograma permite definir la morfología, tamaño y localización de los divertículos (fig. 1A y B); estas características son fundamentales para una correcta planificación quirúrgica2,18,21.
La fluoroscopia sigue siendo la técnica de elección en el estudio de la disfagia22.
En caso de disfagia orofaríngea con una causa atribuible, está indicado un estudio de deglución mediante videofluoroscopia con bario modificado, que aporta información muy útil en el ajuste del tratamiento de forma dirigida. En casos de sospecha de disfunción neuromuscular, se combina esta técnica con una manometría esofágica para completar el análisis detallado de los mecanismos de deglución20,23.
Ante una disfagia orofaríngea sin una causa conocida, hay autores23 que recomiendan comenzar con un estudio endoscópico para excluir lesiones estenóticas y tumorales, y es necesario completar el estudio con esofagograma y manometría, fundamentalmente en pacientes mayores de 45-50 años.
La disfagia orofaríngea, con o sin causa conocida, puede reflejar una afectación más distal, por lo que debe estudiarse todo el esófago.
En la disfagia retroesternal, la técnica de elección es el esofagograma con doble contraste, que permitirá la detección de lesiones mucosas, y la fase de contraste simple que permitirá detectar posibles alteraciones estructurales o dismotilidades.
AcalasiaLa manometría es el estándar de referencia para el diagnóstico de la acalasia24,25, aunque los hallazgos del esofagograma (unión gastroesofágica “en pico de pájaro”, dilatación luminal proximal, aperistalsis y enlentecimiento del vaciamiento) continúan siendo necesarios para el diagnóstico definitivo25,26.
También se realiza para valorar el estadio evolutivo, ya que conlleva cambios en el tratamiento y posterior seguimiento. En pacientes con test de motilidad y/o manometría no concluyentes se indica el estudio baritado (grado de recomendación A)20,27–29.
Enfermedades estenosantes esofágicasEl esofagograma es muy útil y sensible para detectar anillos y membranas y para la identificación de estenosis de otro origen. Está demostrado que es más sensible que la endoscopia para su detección y muestra una alta precisión para la valoración del diámetro de la luz esofágica y su longitud, para la monitorización tras el tratamiento30.
Se trata de un estudio de imagen sensible para la exploración de otras causas de estenosis esofágica como el liquen plano o estenosis cáusticas.
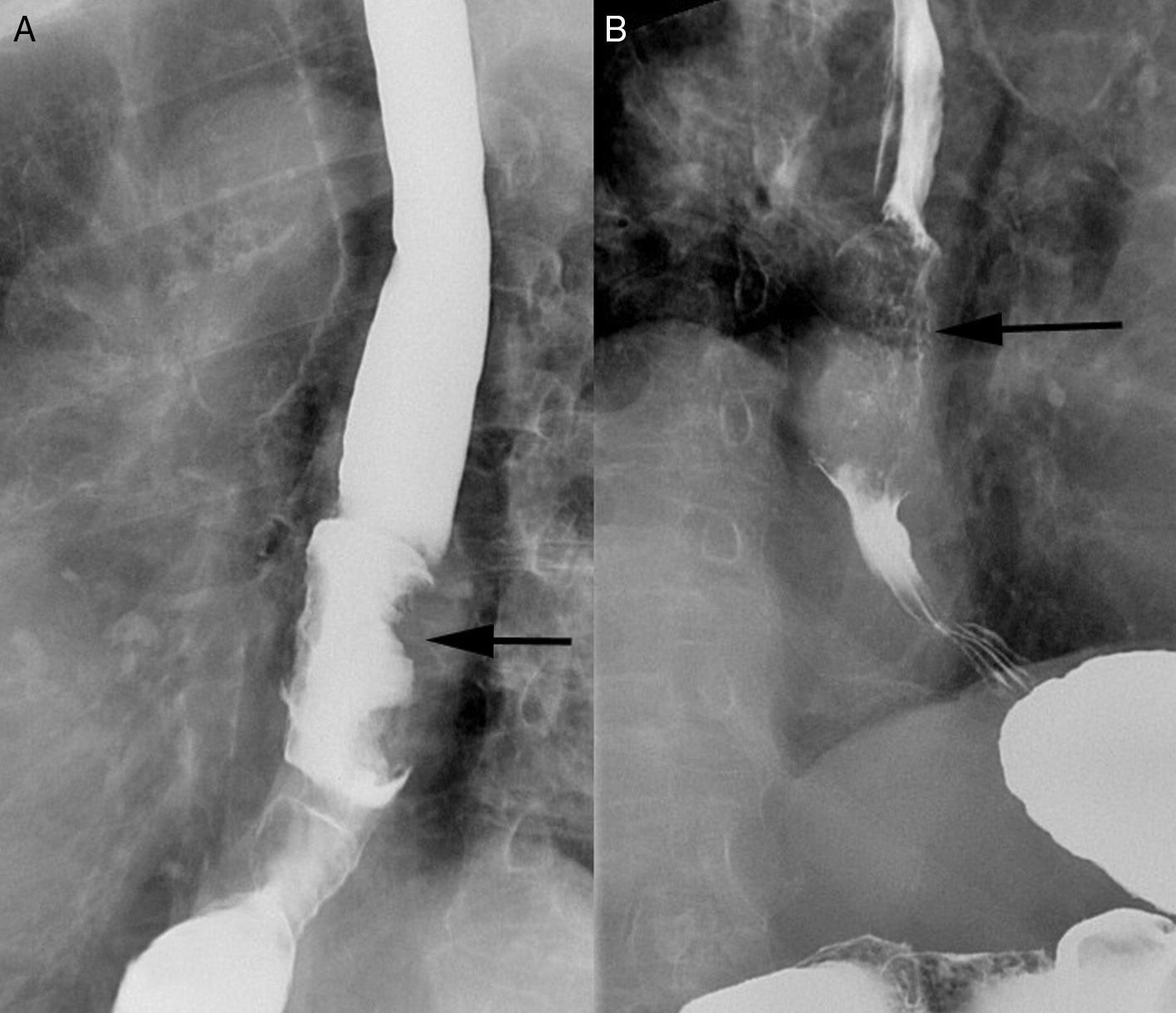
El esofagograma con doble contraste tiene una sensibilidad superior al 95% en la detección del cáncer esofágico localmente avanzado y equiparable a la endoscopia (95-100%) (fig. 2)31. No obstante, sigue siendo necesaria la realización posterior de la endoscopia, ya que esta permite la toma de biopsia.
Estudio gastroduodenal solicitado por disfagia retroesternal en una paciente de 89 años. En la figura A se aprecia, a nivel del tercio medio-distal esofágico, un defecto de repleción irregular con extensión longitudinal compatible con carcinoma en estadio avanzado (flecha negra). La proyección oblicua derecha (B) nos sirve para confirmar el defecto de relleno longitudinal de bario debido a esta lesión. Se realizó una endoscopia con toma de biopsia y la anatomía patológica confirmó un carcinoma epidermoide.
El esofagograma con bario con técnica de doble contraste puede constatar el reflujo con o sin maniobras de provocación y tiene indicación en los casos de sospecha de reflujo gastroesofágico sintomático, aunque no se limita el diagnóstico exclusivamente a esta prueba2,13,18,22.
No obstante, esta técnica no se suele incluir dentro del manejo diagnóstico de las esofagitis por reflujo32 debido a su baja sensibilidad (26%) y especificidad (50%) frente a la endoscopia (grado de recomendación A)2.
El diagnóstico de esofagitis secundaria no condiciona el manejo clínico, pero sí es necesario su diagnóstico en los candidatos a tratamiento quirúrgico32,33.
Cuando el reflujo gastroesofágico se asocia a síntomas de disfagia, aumenta la indicación para la realización de la endoscopia y así valorar la existencia de complicaciones (constricción, anillo, úlceras, esófago de Barrett, etc.)33.
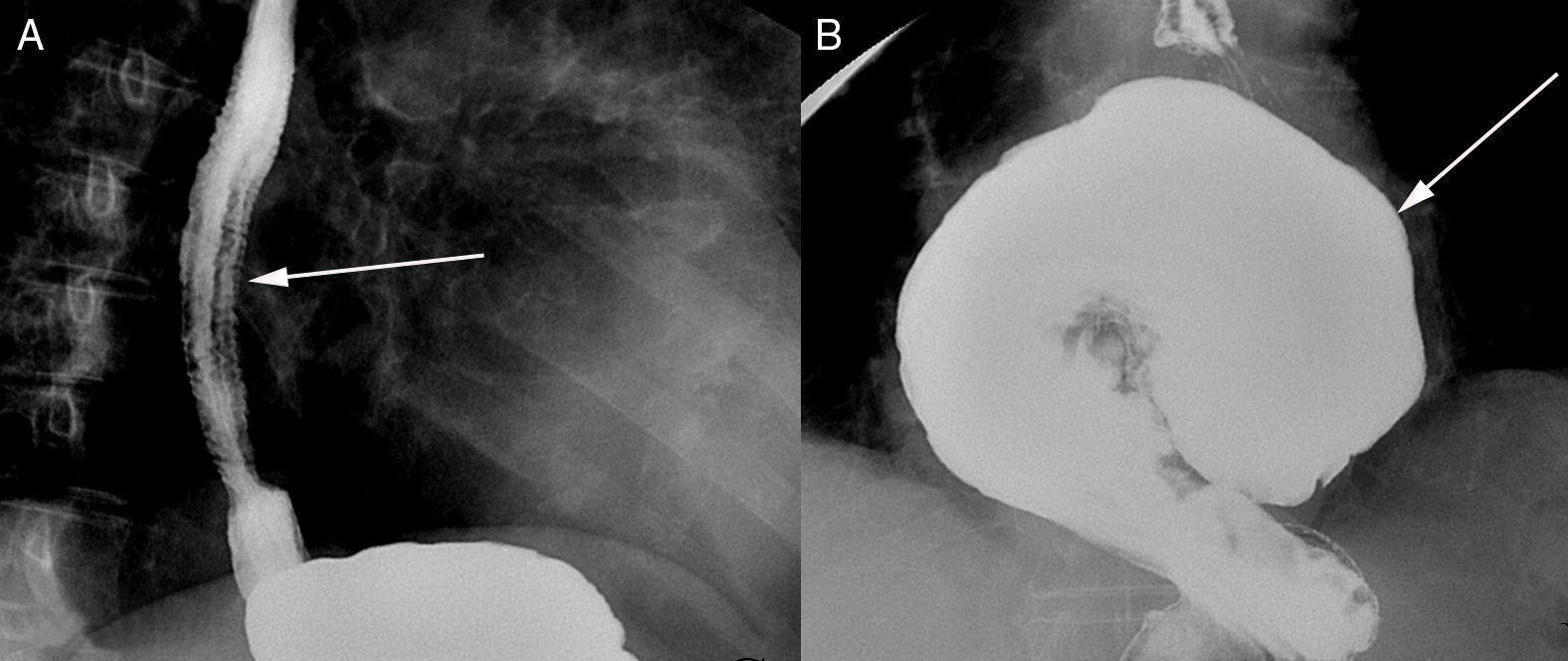
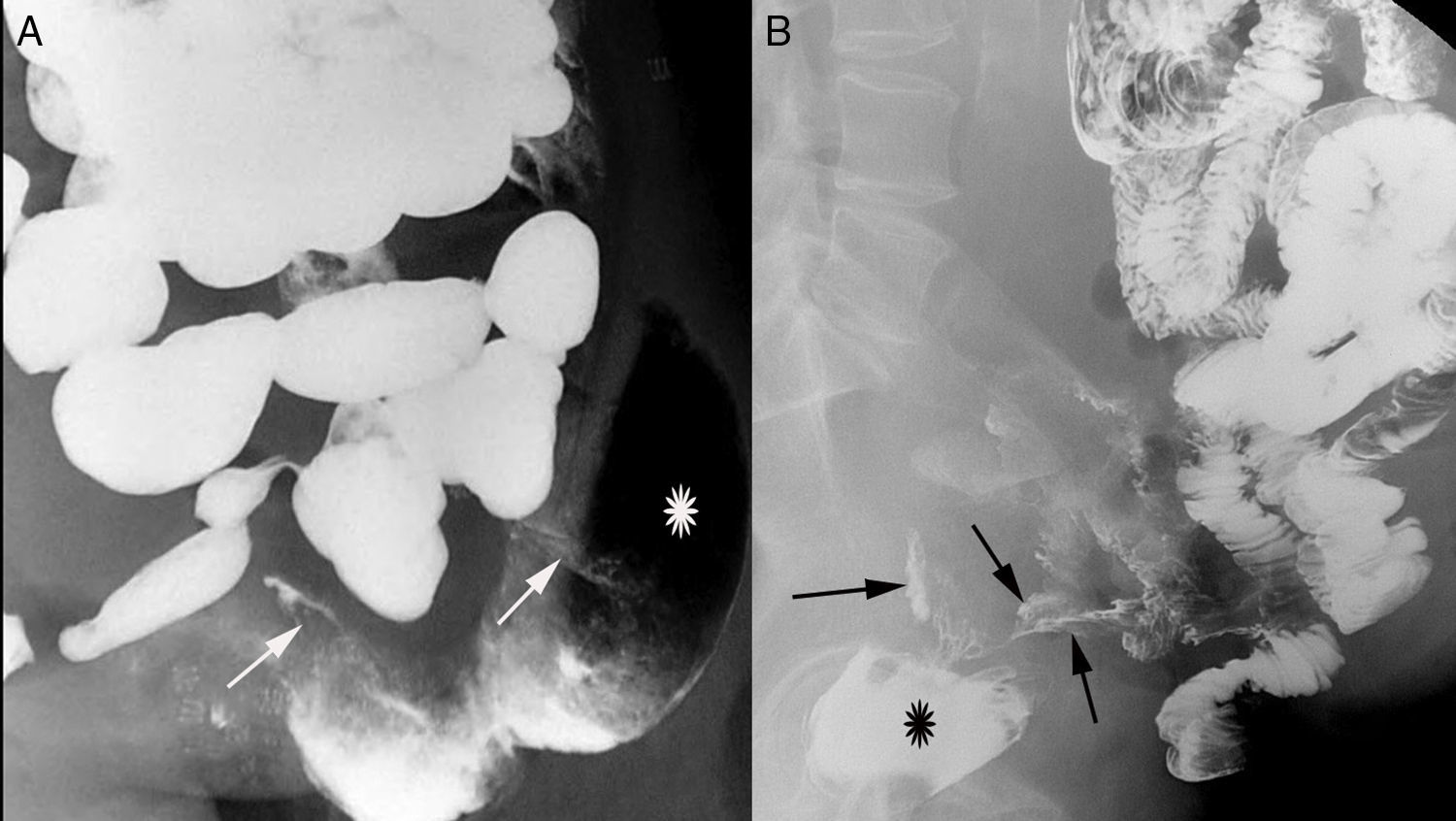
Esofagitis infecciosaAnte la sospecha clínica de esofagitis de origen infeccioso, muchos autores defienden el tratamiento empírico, y reservan las pruebas diagnósticas para casos con mala evolución. La técnica de elección es la esofagogastroscopia con cepillado, toma de biopsia y diagnóstico anatomopatológico34. El esofagograma con contraste simple tiene una baja sensibilidad para el diagnóstico de esofagitis de origen infeccioso (fig. 3A). Algunos autores indican que en casos de alta sospecha clínica de esofagitis por Candida, la sensibilidad del esofagograma alcanza el 90%. En estas ocasiones no sería necesaria la realización de una endoscopia para su diagnóstico y se puede instaurar tratamiento antifúngico18,23.
A) Esofagograma con bario con áreas de doble contraste donde se aprecia una “felinización” de los pliegues esofágicos sugestivo de esofagitis. B) Estudio esofagogastroduodenal con bario. Hernia de hiato tipo paraesofágica con volvulación gástrica organoaxial sin signos de obstrucción (flecha blanca).
La sensibilidad y especificidad del esofagograma en su detección aumentan conforme lo hace la gravedad de las varices. En las varices de grado I presenta una sensibilidad del 71% y una especificidad del 83%, mientras que en los estadios II y III alcanza el 100% en ambos parámetros35. Puede ser útil en las revisiones22,35.
Estudio esofagogastroduodenalActualmente, las indicaciones del EGD quedan prácticamente limitadas al estudio de la dispepsia y al de la hernia de hiato con vistas a la planificación quirúrgica.
DispepsiaEn el manejo de estos pacientes, existen recomendaciones según la edad. En nuestro ámbito, en mayores de 55 años está indicada la gastroscopia36. Si es negativa y persiste la sospecha clínica de neoplasia, puede ser de utilidad la realización del estudio baritado, pero no está sistemáticamente indicado2,22,37.
En pacientes menores de 55 años se debe iniciar tratamiento empírico, y no está indicada ninguna prueba complementaria. En caso de resistencia al tratamiento, se debe estudiar la presencia de Helicobacter pylori por serología o prueba del aliento con urea carbono 14. En estos pacientes, en caso de aparecer síntomas de alarma (pérdida de peso, vómitos recurrentes, disfagia o sangrado activo) se debe realizar un estudio endoscópico2,38,39.
Hernia de hiatoEl EGD tiene alta sensibilidad para su diagnóstico, si bien debido a la elevada prevalencia de esta entidad, en muchas ocasiones se trata de un hallazgo casual y que no requiere ningún tipo de control radiológico. Valora mejor que la endoscopia el tipo de hernia (paraesofágica o por deslizamiento) (fig. 3B), su tamaño y complicaciones asociadas2. Su indicación principal es con vistas a una planificación quirúrgica.
Tránsito intestinalEl intestino delgado es muy difícil de evaluar dada su longitud, distribución y la multitud de pliegues que presenta. Su estudio endoscópico completo solo es posible con enteroscopia con doble balón o cápsula endoscópica. No obstante, los estudios radiológicos con contraste oral (tránsito intestinal, enteroclisis, TC/RM-enteroclisis, TC con contraste oral, entero-RM y entero-TC) son una opción para completar el proceso diagnóstico y cobran especial relevancia en el seguimiento de enfermedades crónicas debido a que son menos invasivos17,40.
Obstrucción de intestino delgadoLa técnica de imagen de elección es la TC de abdomen y pelvis con contraste intravenoso, sin contraste oral (grado de recomendación A), ya que su administración no mejora la precisión diagnóstica y es una posible causa de complicación por aspiración. La TC generalmente permite conocer la causa, la localización y el grado de la obstrucción, así como detectar la presencia de complicaciones, como isquemia u obstrucción en asa cerrada41,42. En obstrucciones crónicas o recurrentes también está indicada la TC.
Algunas guías incluyen el tránsito intestinal en los casos de obstrucción de intestino delgado que no responden al tratamiento conservador en 48h (grado de recomendación B)42 y siempre que se haya realizado anteriormente la TC abdominal que descarte complicaciones asociadas41. Debe realizarse con medio de contraste hidrosoluble de baja osmolaridad si hay riesgo de aspiración7.
Enfermedad inflamatoria intestinalLos criterios diagnósticos de la enfermedad inflamatoria intestinal de Lennard Jones43,44 incluyen criterios clínicos, radiológicos, endoscópicos y anatomopatológicos; estos últimos son estudios de imagen complementarios a la endoscopia45,46.
En caso de sospecha de enfermedad de Crohn (tanto con clínica aguda como con presentación insidiosa) se debe realizar una entero-RM (que no utiliza radiaciones ionizantes), ya que la mayoría son pacientes jóvenes y requerirán controles periódicos36,47–49. Otras técnicas alternativas son la entero-TC o una ecografía por personal entrenado.
En la enfermedad de Crohn estable o con síntomas leves en seguimiento, los controles y la valoración de respuesta al tratamiento deben realizarse con entero-RM o en su defecto con una entero-TC50. En los brotes, también se encuentra indicada la entero-RM.
Actualmente, el tránsito intestinal no es una técnica de elección en el diagnóstico, seguimiento y evaluación de los brotes de la enfermedad de Crohn. Entre sus limitaciones se encuentran la dificultad para detectar complicaciones extramurales y el uso de las radiaciones ionizantes50.
Malabsorción intestinalLas distintas guías de práctica clínica señalan que las pruebas indicadas en la sospecha de malabsorción intestinal son las de función absortiva (prueba de la D-xilosa, prueba cualitativa por tinción de Sudán y prueba del aliento de lactosa/hidrógeno), que se dirigen en función de la sospecha clínica, y en muchas ocasiones es necesario el diagnóstico histológico mediante la toma de biopsia51.
El estudio de imagen mediante tránsito intestinal baritado u otros basados en TC o RM se indica cuando hay sospecha de cualquier patología subyacente como alteraciones estructurales, enfermedad de Crohn, divertículos o linfoma.
Tanto el diagnóstico como el seguimiento de la enfermedad celíaca se lleva a cabo a través de pruebas serológicas e histológicas (que constituye la referencia)52,53.
Los hallazgos en el tránsito intestinal no son específicos, mientras que la entero-TC tiene mayor especificidad, y en algunas series alcanza hasta el 100%, aunque baja sensibilidad52.
La enteroclisis por RM con contraste intraluminal es una técnica cada vez más considerada, ya que puede descartar patología tanto intestinal como extraintestinal de la enfermedad celíaca, y es útil en el diagnóstico y detección de complicaciones en niños52,54.
Edad pediátricaEn la fístula traqueoesofágica congénita suele estar indicado realizar un estudio con contraste55. Si hay alta sospecha clínica de atresia de esófago, no existe paso de la sonda nasogástrica y los controles con radiografía simple en dos proyecciones y con insuflación de aire no son concluyentes, está indicado realizar un estudio con contraste con 2ml de bario diluido o con contraste hidrosoluble. Posteriormente, se debe aspirar el contraste56.
El EGD y el tránsito intestinal son las pruebas indicadas en casos de sospecha de atresia o estenosis duodenal, atresia yeyunal y vólvulo de intestino medio, si la ecografía no es concluyente57.
El estudio de tránsito intestinal con contraste baritado para el estudio de enfermedad inflamatoria en niños no está indicado en la actualidad58,54, y es la RM la técnica de elección en el seguimiento por su mayor sensibilidad y especificidad40,48,59,60 así como por la ausencia de radiaciones ionizantes.
Cirugía y estudios telemandadosLos tres tipos de técnicas (esofagograma, estudio EGD y tránsito intestinal) se encuentran indicados en la planificación quirúrgica y en los controles posquirúrgicos, ya que permiten la valoración de la anastomosis, la reconstrucción del tránsito y detectan posibles complicaciones como estenosis, fugas, dilataciones o hernias1,17. En la cirugía reciente, se debe utilizar contraste hidrosoluble. Si la cirugía es antigua, no está sistemáticamente indicado (grado de recomendación B), ya que la endoscopia proporciona una valoración más completa de las complicaciones a largo plazo (gastritis, úlceras o recidiva tumoral2.
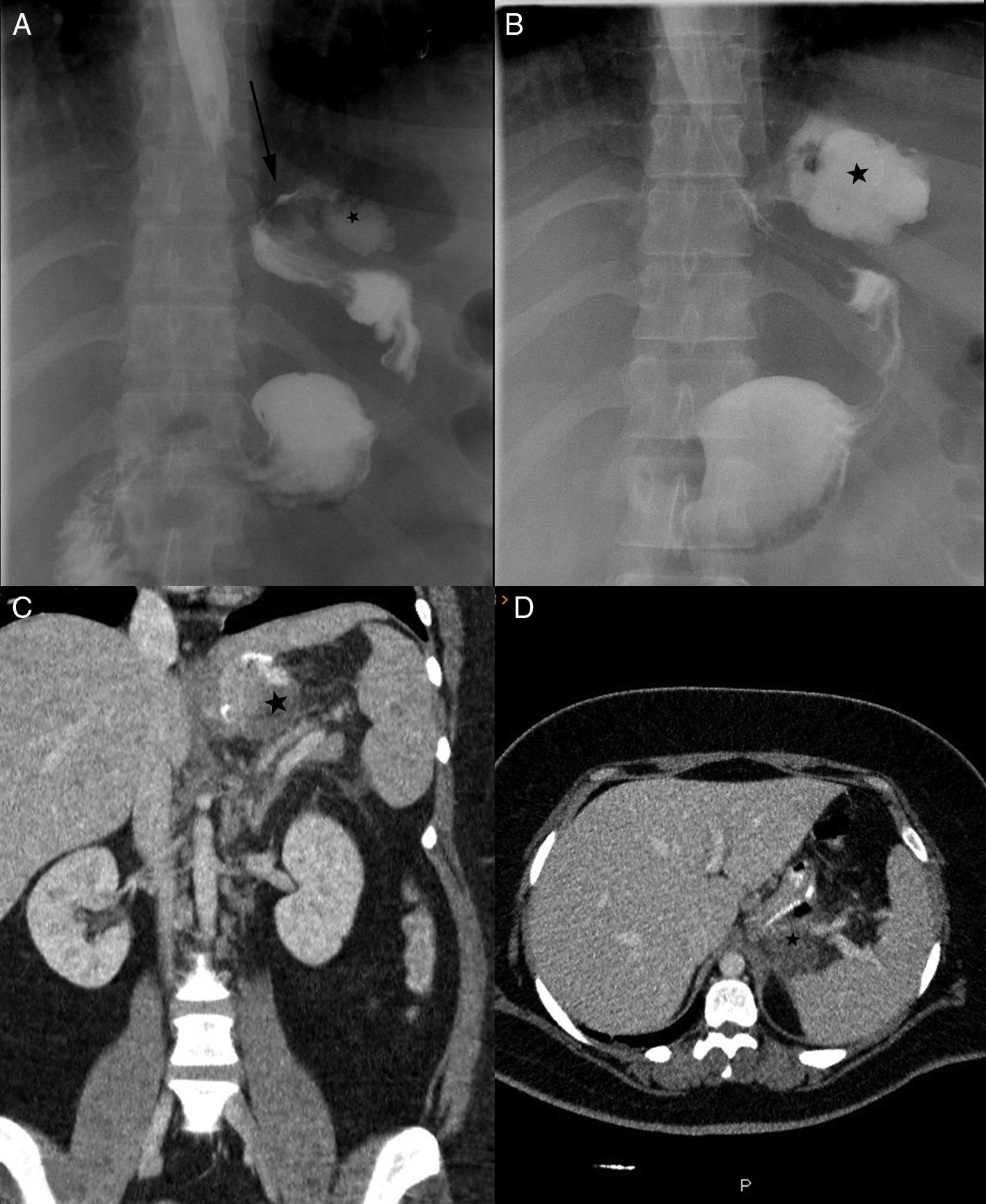
En cirugía bariátrica, una de las complicaciones más graves es la fuga (fig. 4). Se da con mayor frecuencia en el bypass gástrico en Y de Roux, sobre todo en la anastomosis gastroyeyunal. Se recomienda realizar en el periodo posquirúrgico precoz (1-3 días) un test de fuga con contraste hidrosoluble antes de comenzar la ingesta61.
Paciente de 35 años intervenido de cirugía bariátrica mediante gastrectomía tubular. En el control postoperatorio inmediato realizado con contraste hidrosoluble (A) se identifica una fuga de contraste desde la parte proximal de la sutura gástrica (flecha negra) que conforma una colección subrénica izquierda (A y B, asterisco negro). Para caracterizar mejor estos hallazgos se completó estudio con tomografía computarizada (C y D), donde se confirma la presencia de la colección (asterisco negro) adyacente a las suturas proximales. Estos hallazgos son diagnósticos de fuga anastomótica.
En casos de sospecha clínica de fuga, puede realizarse un estudio EGD o directamente una TC, donde se podrá valorar también la presencia de colecciones61,62. Si hay una alta sospecha clínica de fuga y el EGD fuera negativo, estaría indicada la realización de TC.
Otra posible complicación es la fístula entre el reservorio y el remanente gástricos, que podría diagnosticarse también con un tránsito digestivo61,62.
El estudio EGD también está indicado para el diagnóstico de la estenosis transitoria de la anastomosis u obstrucción por edema en el postoperatorio precoz, que suele resolverse en días61–63 (fig. 5).
Paciente de 50 años intervenida de hernia de hiato mediante funduplicatura Nissen. Tres meses después de la intervención, comienza con vómitos incoercibles, por lo que se realiza estudio gastroduodenal. Se observa una disminución de calibre a nivel de la unión gastroesofágica (A y B, flechas negras), con una distensión máxima inferior a 0,5cm, que ocasiona retención de contraste proximal. Estos hallazgos son diagnósticos de estenosis de la unión gastroesofágica.
La endoscopia está indicada en complicaciones en las que además de diagnóstica puede ser terapéutica, como en la estenosis tardía de la anastomosis (a partir de 4 semanas), que suelen responder muy bien a la dilatación endoscópica. También se prefiere la endoscopia con síntomas de úlcera, presencia de cuerpo extraño o hemorragia digestiva alta (salvo cuando tiene lugar en un periodo posquirúrgico precoz, ya que se contraindica por riesgo de perforación de la anastomosis)63.
Las fístulas espontáneas o posquirúrgicas (más frecuentes) también pueden diagnosticarse y seguirse con tránsito intestinal (fig. 6).
Fístulas posquirúrgicas. A) Tránsito intestinal. Se identifican varios trayectos fistulosos (flechas blancas) que comunican las asas intestinales con una colección en pared abdominal (asterisco blanco), en relación con fístula enterocutánea. B) En este otro caso se aprecian también varios trayectos fistulosos (flechas negras) entre asas de íleon y la vejiga (asterisco negro), diagnóstico de fístula enterovesical.
Está aceptada la valoración de la colocación de tubos de alimentación percutánea o de ileostomías mediante control fluoroscópico, administrando bario o contraste hidrosoluble en caso de sospecha de posible extravasación.
Cuando existe sospecha de perforación, actualmente la técnica de estudio de elección es la TC64.
ConclusiónLos estudios con contraste y control fluoroscópico para la valoración del esófago, estómago e intestino delgado siguen teniendo indicaciones en la actualidad, principalmente en la planificación quirúrgica y posterior evaluación del tránsito así como para detectar complicaciones asociadas. El esofagograma y el estudio EGD se encuentran incluidos dentro del algoritmo diagnóstico de la disfagia, trastornos de la motilidad esofágica, sospecha de hernia de hiato, así como para la detección de membranas y anillos. Por ello, es necesario incluir estos estudios dentro del plan individual de formación de nuestros residentes, ya que continúan teniendo indicaciones vigentes.
Responsabiliades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes. Gracias.
Autoría- 1.
Responsable de la integridad del estudio: MSCV.
- 2.
Concepción del estudio: CGV.
- 3.
Diseño del estudio: CGV.
- 4.
Obtención de los datos: MSCV, CGV.
- 5.
Análisis e interpretación de los datos: MSCV, CGV.
- 6.
Tratamiento estadístico: N.A.
- 7.
Búsqueda bibliográfica: MSCV, CGV.
- 8.
Redacción del trabajo: MSCV.
- 9.
Revisión crítica del manuscrito con aportaciones intelectualmente relevantes: MSCV, CGV.
- 10.
Aprobación de la versión final: MSCV, CGV.
Los autores declaran no tener ningún conflicto de intereses.
Queremos agradecer al Dr. García-Herrera Taillefer, a la Dra. Bravo Bravo y, en especial, al Dr. Muñoz Alcántara, su ayuda y orientación en la elaboración de esta revisión.