El término «artritis idiopática juvenil» (AIJ) engloba un grupo de artritis de causa desconocida, que se inician antes de los 16 años y duran al menos 6 semanas. La prevalencia de afectación de la articulación temporomandibular en la AIJ varía entre un 17-87% en las series publicadas. Detectarla clínicamente es difícil por lo que la imagen tiene un papel clave para diagnosticarla y monitorizar el tratamiento. La RM es la técnica de referencia para estudiar la artritis temporomandibular porque es la más sensible para detectar la sinovitis aguda y el edema óseo. La ecografía power Doppler también permite detectar la sinovitis activa mostrando la hipervascularización de la sinovial inflamada, pero no puede identificar el edema óseo. Los objetivos del artículo son describir la técnica de RM para evaluar la articulación temporomandibular en pacientes con AIJ, definir que parámetros buscar e ilustrar los principales hallazgos.
The term «juvenile idiopathic arthritis» (JIA) encompasses a group of arthritis of unknown cause with onset before the age of 16 years that last for at least 6 weeks. The prevalence of temporomandibular joint involvement in published series ranges from 17% to 87%. Temporomandibular joint involvement is difficult to detect clinically, so imaging plays a key role in diagnosis and monitoring treatment. MRI is the technique of choice for the study of arthritis of the temporomandibular joint because it is the most sensitive technique for detecting acute synovitis and bone edema. Power Doppler ultrasonography can also detect active synovitis by showing the hypervascularization of the inflamed synovial membrane, but it cannot identify bone edema. This article describes the MRI technique for evaluating the temporomandibular joint in patients with juvenile idiopathic arthritis, defines the parameters to look for, and illustrates the main findings.
La artritis idiopática juvenil (AIJ) es la enfermedad reumatológica más común de la edad pediátrica1,2. Se trata de una enfermedad inflamatoria crónica de etiología desconocida que engloba un grupo heterogéneo de artritis que afecta a una o más articulaciones, comienza antes de los 16 años y persiste durante al menos 6 semanas3,4.
La articulación temporomandibular (ATM) es una de las articulaciones más frecuentemente afectadas en la AIJ5. En un estudio publicado por Weiss et al.6, la prevalencia de artritis temporomandibular en el momento del diagnóstico de la enfermedad fue del 75%, con afectación bilateral en la mayoría (83%) de los casos. Otros estudios en pacientes con AIJ establecida han demostrado una prevalencia de afectación de la ATM de un 17-87%7,8. Además, existe algún caso publicado en que la afectación de la ATM fue la única manifestación de la enfermedad9.
La Liga Internacional de Asociaciones de Reumatología (International League of Associations for Rheumatology [ILAR]) desarrolló una clasificación para unificar la nomenclatura y los criterios diagnósticos entre EE. UU. (artritis reumatoide juvenil) y Europa (artritis crónica juvenil), formar grupos homogéneos de niños con AIJ y fomentar la investigación. En esta clasificación se definen 7 subtipos dependiendo de los síntomas clínicos durante los primeros 6 meses de la enfermedad, del número de articulaciones afectadas y de la presencia o ausencia de hallazgos serológicos específicos (tabla 1)4,5,10–12.
Clasificación de la ILAR de la artritis idiopática juvenil
| Artritis sistémica |
| Oligoarticular |
| Persistente |
| Extendida |
| Poliarticular factor reumatoide negativo |
| Poliarticular factor reumatoide positivo |
| Artritis psoriásica |
| Artritis relacionada con entesitis |
| Artritis indiferenciada |
ILAR: International League of Associations for Rheumatology.
Algunos estudios han resaltado que el riesgo de artritis temporomandibular varía según la edad y el subtipo de AIJ. Son los niños más pequeños y aquellos con los subtipos oligoarticular, poliarticular con factor reumatoide negativo y artritis psoriásica, los que tienen más riesgo de afectación de la ATM8. Sin embargo, en otros estudios la artritis temporomandibular no ha tenido predilección por ninguno de los subtipos de AIJ13. Tampoco se ha descrito asociación con el HLA B2713.
Nuestros objetivos con esta revisión son describir la técnica de RM para evaluar la ATM en estos pacientes, definir qué parámetros buscar e ilustrar los principales hallazgos radiológicos.
Patogenia de la artritis idiopática juvenilLa causa y patogenia de la AIJ aún no están establecidas pero parecen incluir, entre otros, factores genéticos y ambientales1. Los cambios más precoces en la ATM ocurren en la membrana sinovial, que se vuelve hiperémica y está infiltrada por linfocitos y células plasmáticas, lo que resulta en la acumulación de líquido sinovial e hiperplasia de la membrana. Este proceso inflamatorio, caracterizado por el aumento de la angiogénesis, la infiltración de células inflamatorias y la hiperplasia sinovial, produce un pannus inflamatorio1,14 que crece y se extiende sobre la superficie articular, y puede erosionar el cartílago y el hueso subcondral por medio de enzimas degradantes como las metaloproteasas1,14–16. La diferencia principal entre la sinovitis y el pannus es el comportamiento localmente invasivo de este último en la interfase entre el cartílago y hueso.
El centro de crecimiento de la mandíbula es la zona condrogénica situada en la superficie articular del cóndilo. Al ser superficial, el centro de crecimiento de la mandíbula es muy vulnerable a la artritis16,17. La destrucción precoz de la parte condral del cóndilo por la actividad inflamatoria puede afectar al desarrollo y crecimiento mandibular. La gravedad de la afectación de la ATM está directamente relacionada con el grado de inflamación, y la progresión de la enfermedad puede destruir la ATM.
Importancia de la imagen en la articulación temporomandibularDiagnosticar la artritis de la ATM en pacientes con AIJ no es una tarea fácil porque, en muchos casos, la afectación es asintomática8. Weiss et al.6 demostraron que el 71% de los pacientes con artritis temporomandibular activa eran asintomáticos y que en el 63% la exploración física era normal. En los casos en los que la enfermedad es clínicamente detectable podemos encontrar dolor con los movimientos de la mandíbula, crepitación y restricción de la apertura bucal18. También se han descrito otros síntomas como cefalea, cervicalgia y dolor auricular. En la exploración física a veces se ve una desviación de la mandíbula, disminución de la apertura bucal, mala oclusión y alteraciones morfológicas características como crecimiento asimétrico de la mandíbula, un perfil facial más convexo (cara de pájaro), micrognatia y retrognatia. Con el tiempo puede llegarse a la destrucción y anquilosis de la articulación que limitan la mordida19.
El hecho de que los síntomas y la exploración física sean marcadores discretos de la actividad inflamatoria y de la destrucción articular ha contribuido a fomentar el uso de la imagen para diagnosticar y monitorizar la artritis temporomandibular10. Para ello puede utilizarse la ortopantomografía, la ecografía, la TC y la RM7. Cada una de ellas tiene ventajas y limitaciones, y el radiólogo debe estar familiarizado con ellas y usarlas en función del problema clínico. Sin embargo, de todas las técnicas de imagen disponibles, la RM es la única capaz de detectar edema óseo, que es un indicador de osteítis y factor predictivo de erosiones y, por tanto, de destrucción articular20. Además, es la técnica más sensible para detectar sinovitis activa, aun sin síntomas clínicos, y tiene la ventaja de no utilizar radiación ionizante, factor muy importante en los niños6,8,10,13,19. Algunos estudios han demostrado la ventaja de la ecografía power Doppler para valorar la sinovitis porque es capaz de detectar la hipervascularización en la membrana sinovial inflamada, y también es útil para establecer la respuesta al tratamiento. Pero la parte profunda de la ATM y el edema óseo no pueden valorarse mediante esta técnica21,22.
Dada la alta prevalencia de artritis temporomandibular en el momento de diagnosticar la AIJ, y puesto que la afectación a menudo no es detectable clínicamente ni en la exploración física, algunos autores plantean realizar un cribado universal con RM en el momento del diagnóstico de la AIJ6.
Protocolo de resonancia magnéticaTodos nuestros pacientes han sido examinados con un equipo superconductor de 1,5T (Signa HD; General Electric Medical Systems, Milwaukee, Wisconsin, EE. UU.) equipado con una bobina dual de ATM. Los pacientes se colocan en decúbito supino, introduciendo primero la cabeza. El protocolo consta de las siguientes secuencias:
- 1.
Sagital oblicua T1 de cada rama mandibular. TE: Min Full (10,6-31,8ms); TR: 550ms; tren de ecos: 3; número de excitaciones (NEX): 4; matriz: 256×224 (frecuencia×fase); FOV: 12cm; grosor de corte: 2mm; espacio entre cortes: 0; número de cortes 12.
- 2.
Sagital oblicua eco de gradiente T2 de ambas ramas mandibulares. TE: 15ms; TR: 325ms; ángulo de inclinación: 20°; NEX: 3; matriz: 256×192; FOV: 12cm; grosor de corte: 2mm; espacio entre cortes: 0; número de cortes 12.
- 3.
Coronal T2 con supresión grasa. TE: 85ms; TR: 4000ms; tren de ecos: 16; NEX: 3; matriz: 256×224; FOV: 14cm; grosor de corte: 2mm; espacio entre cortes: 0; número de cortes 17.
- 4.
Coronal T1 con supresión grasa poscontraste. TE: Min Full (10,4-31,2ms); TR: 650ms; tren de ecos: 3; NEX: 2; matriz: 256×224; FOV: 14cm; grosor de corte: 2mm; espacio entre cortes: 0; número de cortes 18.
- 5.
Axial T1 con supresión grasa poscontraste. TE: Min Full (10,4-31,2ms), TR: 500ms; tren de ecos: 3; NEX: 2; matriz: 256×224; FOV: 14cm; grosor de corte: 2mm; espacio entre cortes: 0; número de cortes 14.
Incluir una secuencia T1 con supresión grasa antes de inyectar contraste, con los mismos parámetros técnicos que la secuencia poscontraste, puede facilitar la detección de realces sinoviales mínimos, aunque la falta de homogeneidad del campo impide a veces una supresión de la grasa adecuada, especialmente en el tejido subcutáneo. En nuestro servicio no realizamos esta secuencia porque consideramos que las imágenes que adquirimos son suficientes para evaluar el realce sinovial, sin necesidad de aumentar el tiempo de máquina ni el tiempo de anestesia en niños no colaboradores. Además, la secuencia T1 supresión grasa precontraste no se suele realizar rutinariamente según algunos estudios publicados2,6,23.
La dosis de contraste es de 0,1mmol/kg de peso corporal. Las imágenes deben obtenerse precozmente después de inyectarlo porque, pasados 5min, el contraste difunde al espacio articular y no se puede diferenciar entre sinovitis y derrame articular24.
La duración aproximada de la prueba, considerando la colocación del paciente, la canalización de la vía venosa y la adquisición de las secuencias, es de aproximadamente 30min.
El protocolo básico no incluye estudio en posición de boca abierta ni estudio dinámico o CINE. El estudio dinámico es necesario para documentar la posición del menisco y el grado de reducción. Sin embargo, el objetivo general de la RM en pacientes con AIJ es valorar cambios inflamatorios precoces para instaurar un tratamiento que evite la destrucción y la discapacidad funcional. Por este motivo, solo realizaremos un estudio dinámico en casos específicos en los que se sospeche lesión meniscal. En estos casos se harán las siguientes secuencias:
- -
Sagital T1 boca cerrada y boca abierta. TE: Min Full (10,6-31,8ms); TR: 450ms; NEX: 1; matriz: 256×160; FOV: 12cm; grosor de corte: 3mm; espacio entre cortes: 0,3mm; número de cortes: 15.
- -
Sagital gradiente T2 boca cerrada y boca abierta. TE: 15ms; TR: 375ms; ángulo de inclinación: 15°; NEX: 2; matriz: 256×192; FOV: 14cm; grosor de corte: 3mm; espacio entre cortes: 0,3mm; número de cortes: 15.
- -
Dinámico sagital gradiente T2. Se escoge el corte sagital de cada lado en el que mejor se vea la articulación y se hace desde boca cerrada hasta boca abierta, abriendo poco a poco, unos 5 pasos. TE: 15ms; TR: 75ms; ángulo de inclinación: 15°; NEX: 2; matriz: 256×160; FOV: 14cm; grosor de corte: 5mm; espacio entre cortes: 0,3mm; número de cortes: uno en cada lado×5.
En total, el estudio dinámico dura aproximadamente 22s y todo el estudio unos 20min.
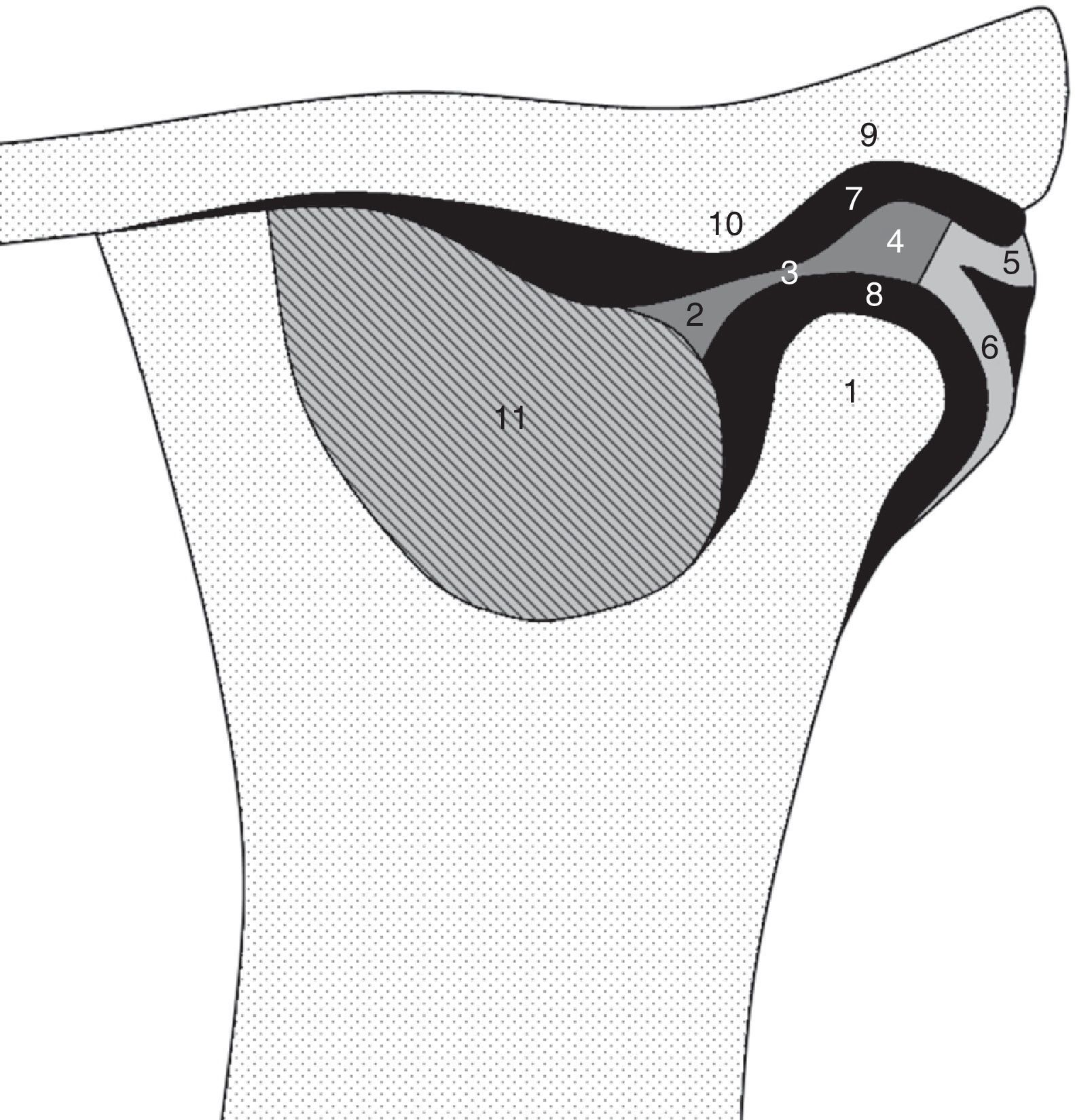
Anatomía radiológica de la articulación temporomandibularLa ATM está formada por el cóndilo mandibular y la fosa articular del hueso temporal. El disco articular o menisco se localiza normalmente entre ambas estructuras25 y divide la articulación en 2 compartimentos, uno superior y otro inferior. El compartimento articular superior se localiza entre el disco y la fosa mandibular del hueso temporal, mientras que el compartimento articular inferior se localiza entre el disco y el cóndilo (fig. 1). También se identifican 2 fondos de saco distintos, uno anterior (anterior a la cabeza del cóndilo) y otro posterior (posterior a la cabeza del cóndilo y profundo a la inserción posterior del disco articular en el margen posterior del cuello del cóndilo)26.
Dibujo que ilustra la anatomía normal de la articulación temporomandibular. 1: Cóndilo, 2: banda anterior del disco, 3: zona intermedia del disco, 4: banda posterior del disco, 5: porción superior de la zona bilaminar, 6: porción inferior de la zona bilaminar, 7: compartimento superior, 8: compartimento inferior, 9: fosa temporal, 10: eminencia articular, 11: músculo pterigoideo lateral.
La ATM es una diartrosis compleja con 2 movimientos funcionales: un movimiento de rotación en el compartimento inferior y un componente de deslizamiento o traslación en el compartimento superior26.
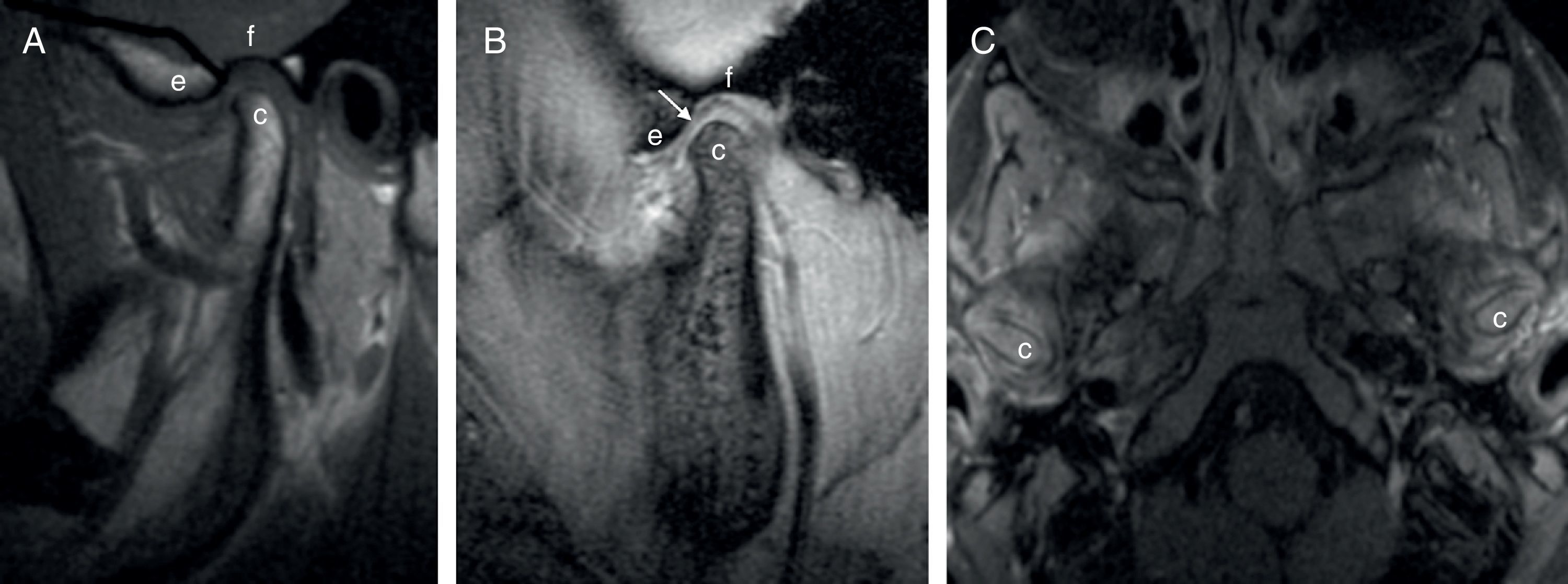
En cuanto a las características morfológicas normales de las estructuras que componen la ATM, el cóndilo mandibular tiene una forma ovalada en el plano axial, redondeada en el plano sagital, y un contorno convexo, redondeado o algo aplanado en el plano coronal (fig. 2)5. Por otro lado, la eminencia y la fosa temporal tienen en conjunto una forma en «S». La cortical ósea es hipointensa en todas las secuencias de pulso y tiene una superficie lisa y uniforme27. El menisco es un disco fibrocartilaginoso bicóncavo con una banda anterior y otra posterior, y una zona intermedia fina entre ambas bandas25. Este disco es fino en su porción medial (aproximadamente 1mm de grosor) y más grueso en la periferia (2-3mm)25, y es hipointenso en las secuencias T1, T2 y T2 gradiente (fig. 2). En la parte medial y lateral el disco se une a la cápsula articular y al cóndilo mandibular. La banda anterior del disco, que puede verse en ocasiones abultada27, se sitúa delante del cóndilo y está anclada al músculo pterigoideo lateral por fibras tendinosas hipointensas. La banda posterior, que debe estar situada por encima del cóndilo mandibular cuando la boca está cerrada, se une con la zona bilaminar, llamada también tejido retrodiscal, y se divide en una capa superior y otra inferior, formadas por fibras de colágeno y fibras elásticas, respectivamente. Dentro de esta zona bilaminar se puede identificar una banda paralela de intensidad de señal baja delimitando las fibras superiores e inferiores, también denominadas láminas retrodiscales superior e inferior27. Estas estructuras desempeñan un papel importante en el desplazamiento del disco. Los otros componentes del tejido retrodiscal son las estructuras vasculonerviosas28.
Forma normal de la ATM por RM. A y B) Imagen sagital T1 y sagital T2 gradiente en los que se observan los componentes anatómicos de la ATM (c: cóndilo mandibular, f: fosa temporal, e: eminencia articular, flecha: disco articular). C) Imagen axial T1 con supresión grasa tras inyectar medio de contraste paramagnético iv donde se ve la forma ovalada normal de los cóndilos mandibulares.
En una ATM normal puede haber algo de líquido articular, que debe verse como puntos o líneas de alta intensidad de señal a lo largo de la superficie articular en las imágenes potenciadas en T2, que no realzan tras reinyectar medio de contraste paramagnético5. En condiciones normales, las partes blandas articulares (membrana sinovial y cápsula articular) pueden mostrar un discreto realce que se manifiesta como una línea fina, de hasta 1-2mm, en el plano axial. Además, el cóndilo mandibular normal también puede mostrar un realce discreto27. Estos realces deben diferenciarse del patológico que se da en niños con artritis temporomandibular.
Un estudio realizado por Tzaribachev et al.23 en niños sin AIJ demostró que en raras ocasiones se pueden observar pequeñas cantidades de líquido articular bilateral en la ATM, detectado en las secuencias potenciadas en T2, y que debe considerarse normal si no se acompaña de otras anormalidades relacionadas con la AIJ. Lo mismo puede decirse de un realce sinovial leve sin hiperintensidad T2 que sugiera inflamación o edema23.
Signos de afectación de la articulación temporomandibular con la resonancia magnéticaAbramowicz et al.2 revisaron las RM de 48 pacientes con AIJ y describieron la frecuencia de los signos más comúnmente asociados a la afectación de la ATM. En orden de frecuencia, los hallazgos más comunes fueron las erosiones del cóndilo mandibular (n=38/48), el realce sinovial (n=35/48), el aplanamiento de las superficies articulares (n=20/48), las alteraciones del movimiento mandibular (n=26/48), la esclerosis subcondral de la eminencia articular (n=12/48), el derrame articular (n=9/48) y el edema óseo (n=8/48), entre otros. Para diagnosticar correctamente y facilitar el manejo clínico de la artritis temporomandibular, el radiólogo debe estar familiarizado con los siguientes signos (tabla 2):
- 1.
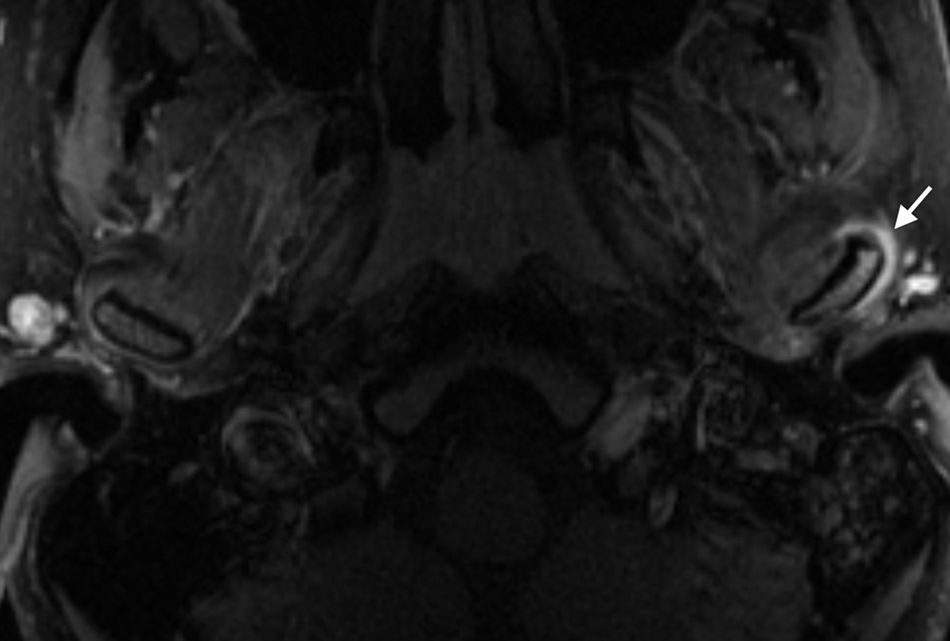
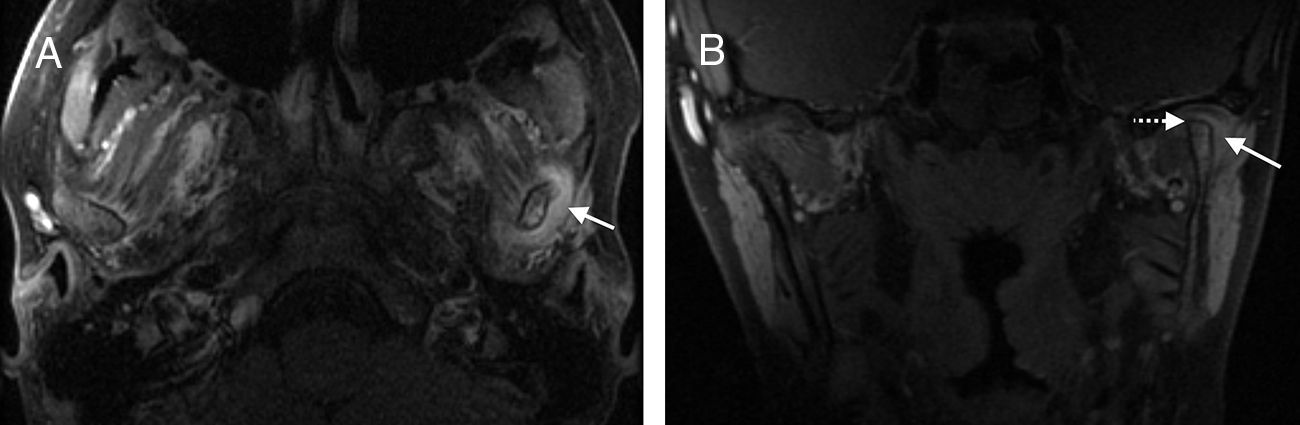
Sinovitis activa. La membrana sinovial normal consiste en una capa fina que recubre la cavidad articular, hipointensa en T1 y T2, sin irregularidad ni engrosamiento focal10,23. La sinovitis activa, que es la alteración primaria en la AIJ, se manifiesta como un engrosamiento irregular de la membrana sinovial con una intensidad de señal baja o intermedia en T1 y alta en T2, similar al derrame articular (figs. 3 y 4). Por este motivo, para poder diferenciar adecuadamente la sinovitis aguda del derrame articular, es necesario administrar contraste iv puesto que la sinovitis activa realza precozmente (fig. 5). Por otro lado, la sinovial fibrosada realza poco o de forma heterogénea a diferencia de la sinovitis activa10 y además es hipointensa en T2.
Figura 5.Derrame articular. A) Imagen RM coronal T2 con supresión grasa que muestra un foco hiperintenso adyacente al cóndilo mandibular izquierdo (flecha). Es imposible diferenciar en esta secuencia si se trata de sinovitis o de un derrame. B y C) Imágenes coronal y axial T1 con supresión grasa tras inyectar medio de contraste iv en las que se observa que la imagen descrita previamente tiene un centro hipointenso compatible con derrame articular (flecha punteada), y un halo periférico de realce por sinovitis activa (flecha curvada).
(0.13MB). - 2.
Derrame articular. Es una respuesta precoz y no específica a cualquier tipo de daño articular. Sin embargo, una gran cantidad de líquido articular es uno de los signos de enfermedad activa13. En RM, el derrame articular se ve mejor en la secuencia T2 con supresión grasa, como áreas hiperintensas, generalmente rodeando la banda anterior del disco. Si el líquido es abundante se puede observar un «efecto artrográfico» que delimita muy bien el disco y el espacio articular superior e inferior. La RM también permite diferenciar entre derrame y proliferación sinovial. Tras la administración de contraste la membrana sinovial mostrará realce mientras el derrame no (fig. 5)29.
- 3.
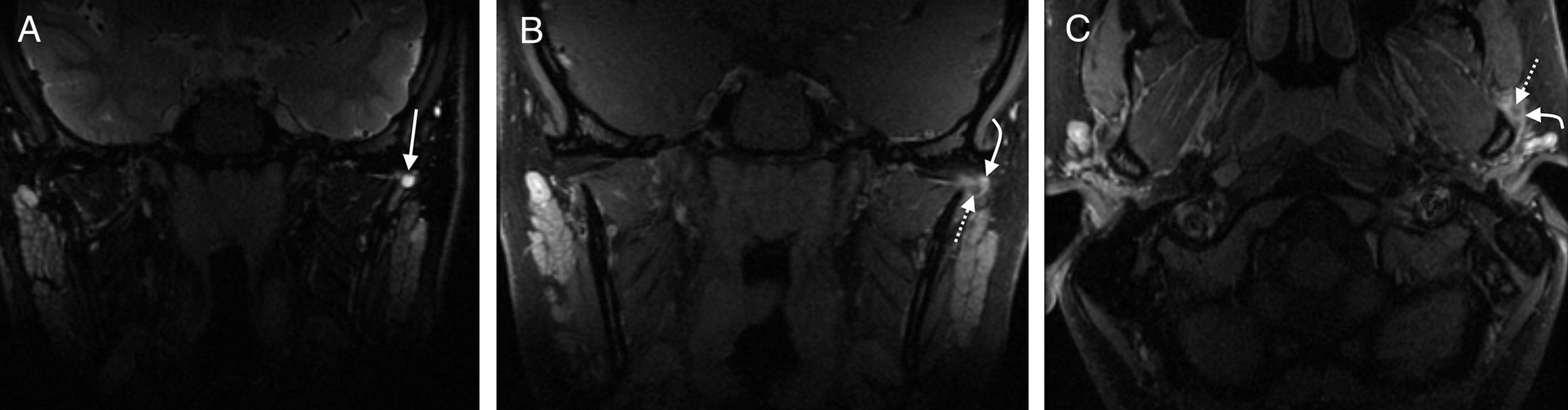
Edema óseo. La RM es la única técnica capaz de detectar el edema óseo. Las más adecuadas son las secuencias sensibles al líquido, y T1 con supresión grasa poscontraste, ya que frecuentemente en T1 no se define adecuadamente o puede presentarse como áreas mal definidas de hipointensidad en el hueso trabecular (fig. 6)22. Aunque puede observarse por otras causas como los traumatismos, cuando aparece en estos pacientes constituye una respuesta inflamatoria precoz, mucho antes de que haya otros cambios radiológicos. En pacientes con artritis reumatoide se ha demostrado que el edema óseo es precursor de erosiones2,30. El edema óseo también puede mostrar realce tras reinyectar medio de contraste2.
Figura 6.Edema óseo. A) Imagen RM coronal T2 con supresión grasa que muestra un edema óseo en el cóndilo derecho (flecha). B y C) Imágenes coronal y axial T1 con supresión grasa tras inyectar medio de contraste iv en las que se evidencia que el área de edema realza discretamente (flecha). Nótese también el realce lineal fino adyacente al cóndilo derecho por sinovitis (flechas punteadas).
(0.09MB). - 4.
Erosiones óseas. Las erosiones óseas, secundarias a la destrucción del cartílago y del hueso subcondral, se definen como lesiones bien definidas, hipointensas en T1 e hiperintensas en T2, visibles en al menos 2 planos del espacio, con rotura de la cortical ósea en al menos uno de ellos (fig. 7)10,20,31. Es importante diferenciarlas de las geodas o quistes subcondrales por cambios degenerativos. En estadios agudos de la enfermedad, las erosiones suelen ser hiperintensas en secuencias sensibles al líquido y pueden realzar tras inyectar medio de contraste (fig. 7C)9. Son más frecuentes en el cóndilo mandibular que en la fosa y en la eminencia articular17.
Figura 7.Erosiones óseas. Las imágenes RM de cada fila corresponden a un mismo paciente. A) Imagen sagital eco de gradiente T2 que muestra una erosión en el aspecto anterior del cóndilo mandibular (flecha), que (B) también se observa en la imagen coronal T2 con supresión grasa. C) Imagen axial T1 supresión grasa poscontraste en la que se observa cómo la lesión realza, al igual que lo hace la sinovial engrosada adyacente por sinovitis activa (flecha punteada). Nótese además los cambios morfológicos con aplanamiento del cóndilo y acortamiento de la rama mandibular izquierda (A y B). D) Imagen coronal T2 supresión grasa, E) sagital T1 y F) sagital eco de gradiente T2 que muestran una erosión en el cóndilo mandibular derecho (flecha).
(0.21MB). - 5.
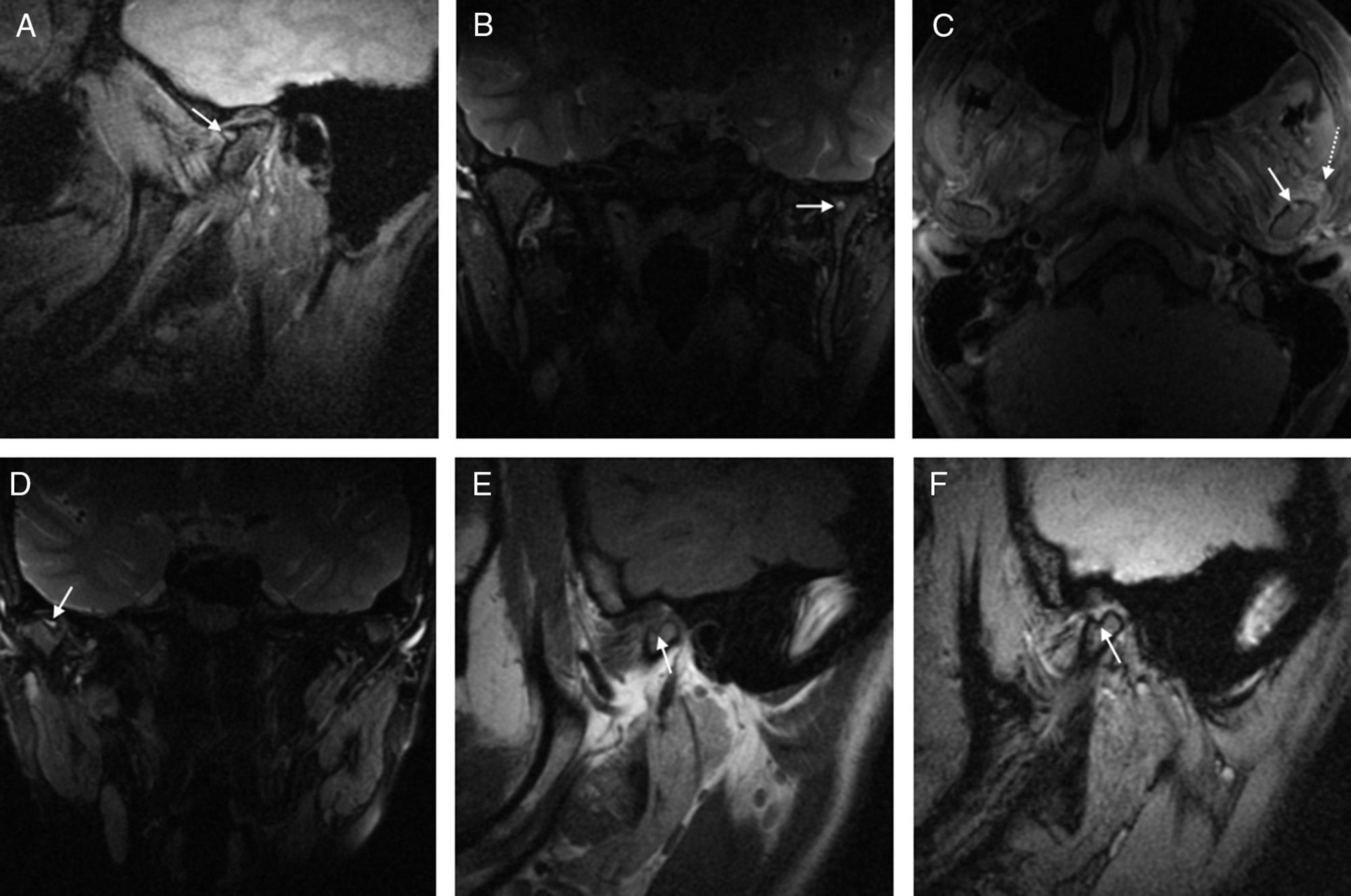
Deformidad. Tanto el cóndilo mandibular como la fosa y la eminencia temporal pueden perder la convexidad y aparecer aplanados y ensanchados (fig. 8). Se ha descrito que el cóndilo mandibular puede mostrar infra y sobrecrecimiento, manifestándose este último como un ensanchamiento del cóndilo en el plano horizontal o axial (fig. 9B), y así ser bífido en diferentes grados. Estas deformidades se han relacionado con alteraciones del desarrollo y con una capacidad reducida para remodelarse5.
Figura 8.Alteraciones morfológicas. Las imágenes RM de cada fila corresponden a un mismo paciente. Las imágenes sagitales de la columna izquierda corresponden a secuencias T1 y las de la derecha a secuencias eco de gradiente T2. A y B) Aplanamiento de la fosa temporal (flechas blanca y negra), alteración de la forma del cóndilo (flechas curvadas) y disco de forma y localización normales (flecha punteada). C y D) Aplanamiento de la fosa temporal (flechas blanca y negra), cóndilo de forma afilada (flechas curvadas) y adelgazamiento del disco articular (flecha punteada). E y F) Mínimo aplanamiento de la eminencia articular (flechas blanca y negra), aplanamiento y ensanchamiento del cóndilo (flechas curvadas) y ausencia del disco articular.
(0.21MB).Figura 9.Alteraciones morfológicas. A) Imagen RM coronal T1 supresión grasa poscontraste. Acortamiento de la rama mandibular izquierda con respecto a la derecha (líneas punteadas), y aplanamiento de la superficie del cóndilo izquierdo (flecha). B) Imagen axial T1 supresión grasa tras inyectar medio de contraste iv que muestra en este plano los cambios radiológicos descritos en el plano coronal en A. Se aprecia un aumento del diámetro anteroposterior del cóndilo mandibular (líneas punteadas) que le confiere una forma biconvexa, a diferencia del contralateral, que tiene una forma cóncava en su cara anterior.
(0.07MB). - 6.
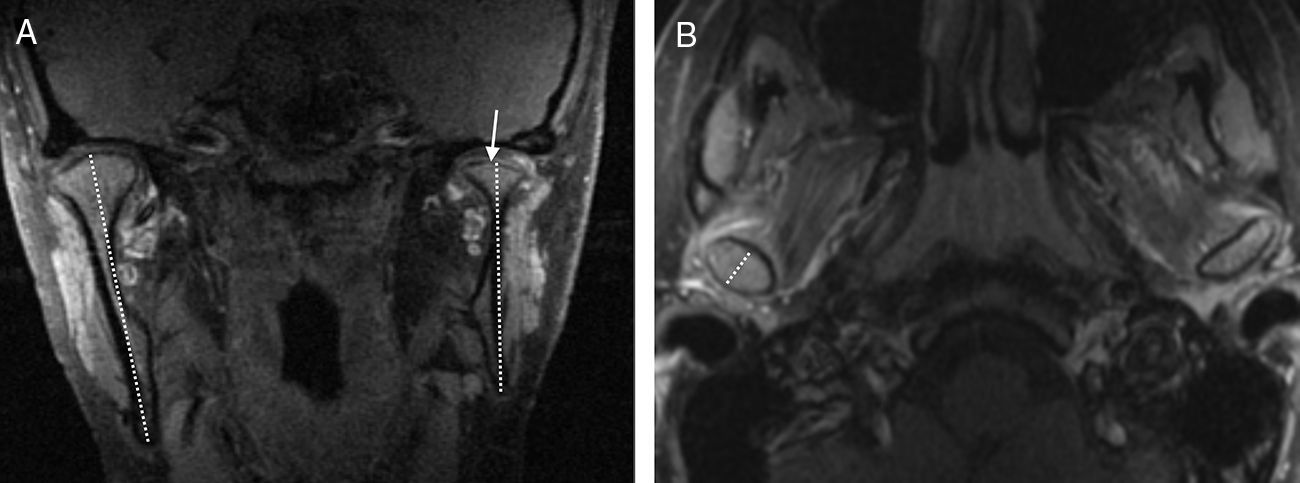
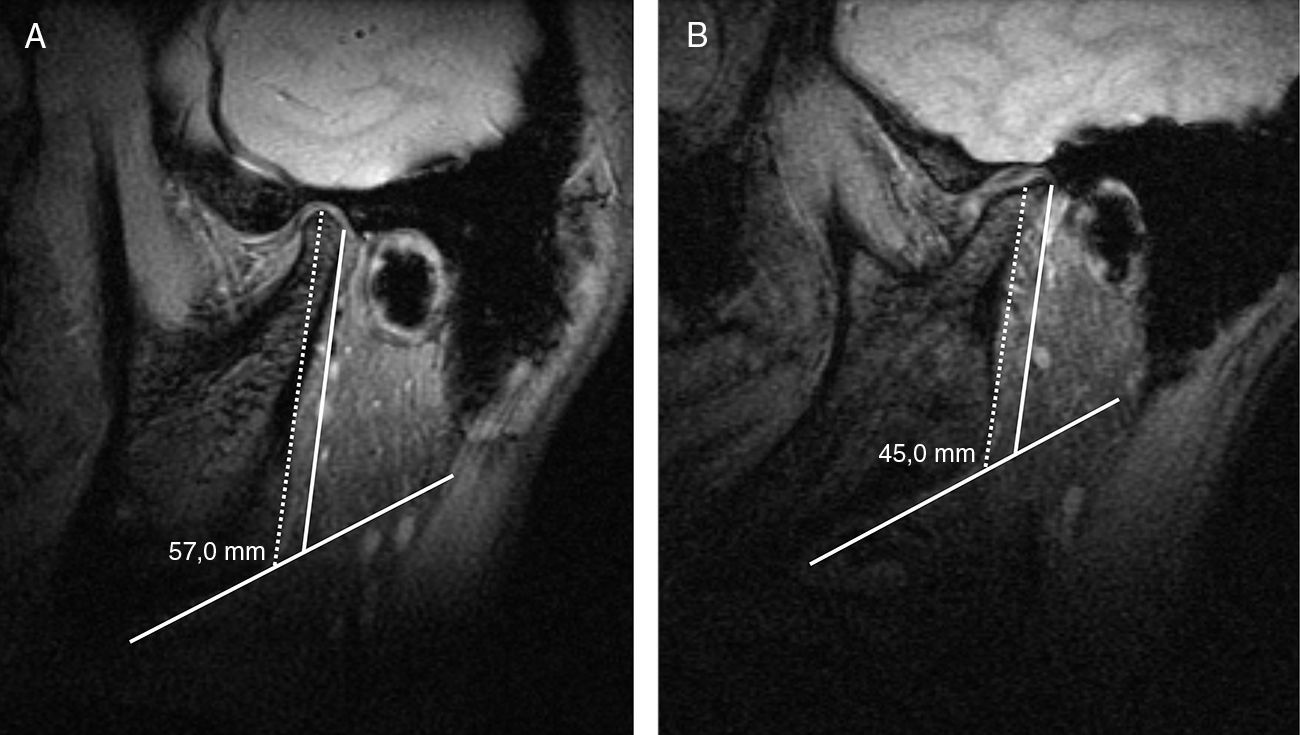
Acortamiento de la rama mandibular. Como consecuencia de la alteración del crecimiento mandibular y de los cambios erosivos, la rama mandibular puede acortarse. Si es unilateral, condiciona una asimetría mandibular (fig. 9A)16. La longitud de la rama mandibular puede medirse en el plano sagital, trazando una línea que se origina en la superficie del cóndilo mandibular, desciende paralela al borde posterior de la rama ascendente de la mandíbula y corta la línea tangencial al borde inferior de la mandíbula (fig. 10)7,16.
Figura 10.Acortamiento de la rama mandibular. A y B) Imágenes RM sagitales eco de gradiente T2 en las que se observa conservada la longitud de la rama mandibular derecha (A) comparada con el acortamiento de la rama contralateral (B), que, además, presenta un aplanamiento del cóndilo y de la fosa temporal.
(0.12MB). - 7.
Afectación discal. El menisco puede estar deformado, ausente o desplazado (fig. 8D y F)2. La mejor secuencia para detectarla es el eco de gradiente T2. En el plano sagital se ve generalmente como una estructura bicóncava con una señal hipointensa en la banda anterior y zona intermedia, y ligeramente hiperintensa en la banda posterior. Esta última se ancla posteriormente a la zona bilaminar cuya intensidad de señal es intermedia29. Típicamente la banda anterior y la zona intermedia son hipointensas, y la banda posterior es ligeramente hiperintensa. La banda anterior se sitúa por delante del cóndilo y la banda posterior inmediatamente por encima del cóndilo, alrededor de su porción más apical («12:00h»), en posición de boca cerrada29. Sin embargo, en la ATM de los niños la apariencia del disco intraarticular varía mucho con la edad y con respecto a los adultos. Puede ser fino y aplanado en niños pequeños, pero no en los adolescentes32. Además de alteraciones morfológicas, hay que valorar la intensidad de señal discal, aunque algunos autores creen que no es un parámetro útil para evaluar la afectación de la ATM en estadios precoces32. En cuanto al desplazamiento discal, una destrucción del anclaje posterior del disco por la inflamación puede desplazarlo hacia delante. Sin embargo, esto no es constante en todos los pacientes, aun en aquellos con alteración grave del cóndilo32.
- 8.
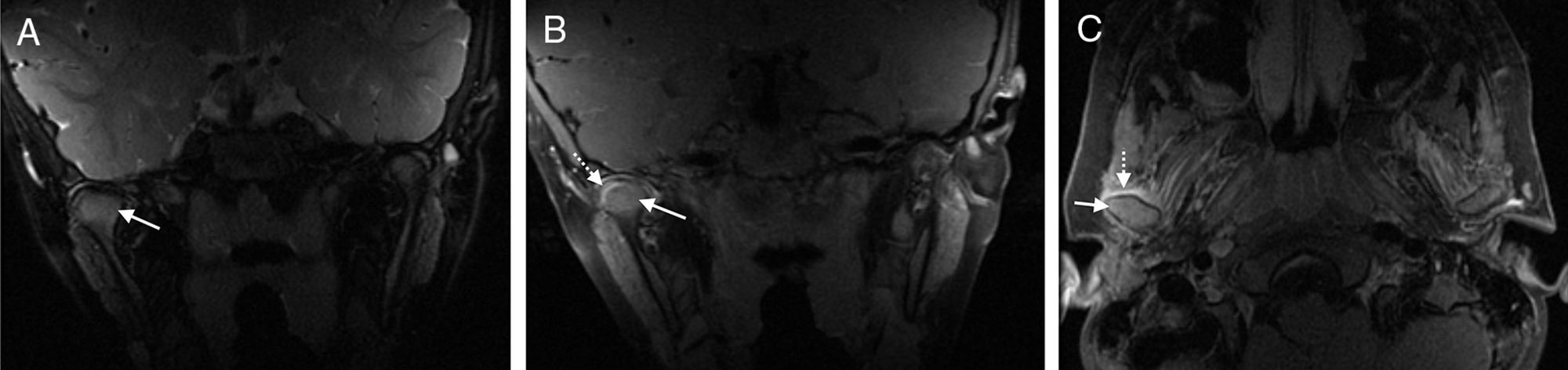
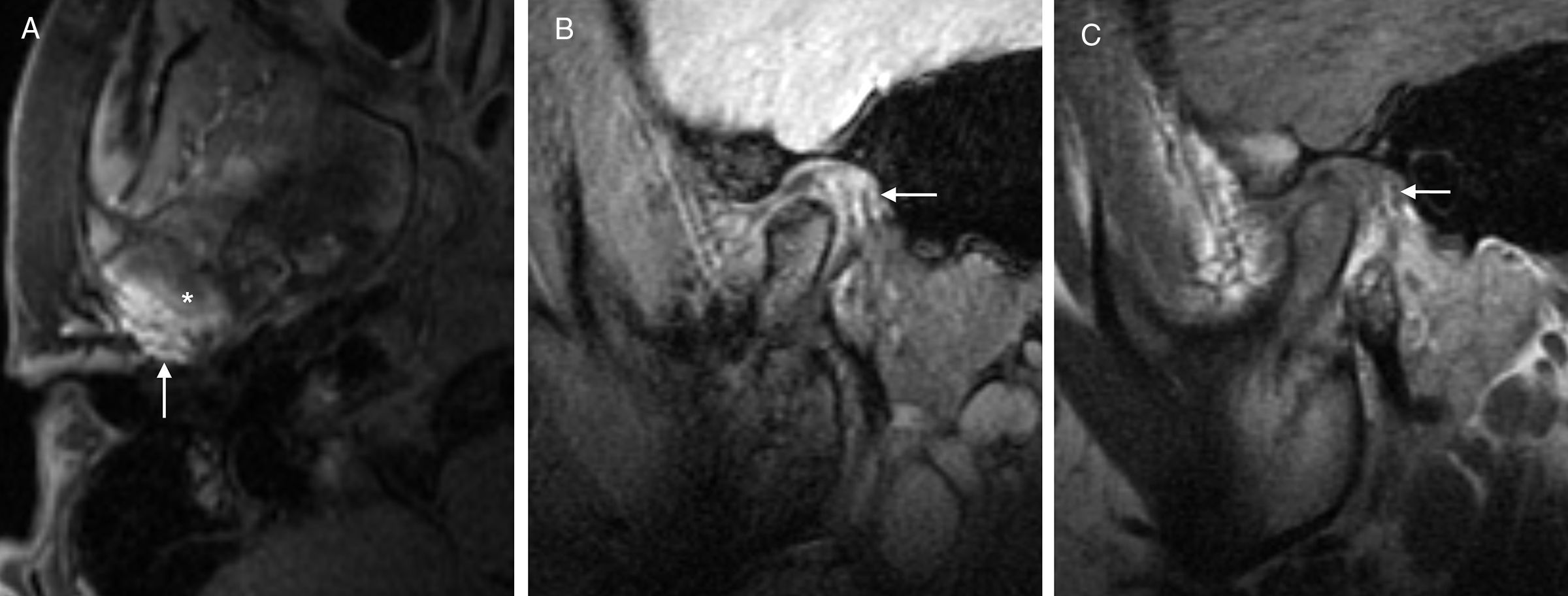
Aumento del tejido retrodiscal. El tejido retrodiscal o zona bilaminar desempeña un papel importante en el anclaje posterior del disco y su alteración se ha asociado a desplazamiento meniscal29. Algunos estudios han demostrado una alteración de la intensidad de señal del tejido retrodiscal en pacientes con dolor temporomandibular en comparación con pacientes sanos (fig. 11). En estadios precoces se puede observar un aumento de la intensidad de señal T2 y del realce tras inyectar medio de contraste debido al aumento de la vascularización. En cambio, en casos de dolor temporomandibular de larga evolución se ha visto una disminución de la intensidad de señal del tejido retrodiscal debido a hipovascularización y cambios fibróticos28,33,34.
Figura 11.Tejido retrodiscal. A) Imagen RM axial T1 supresión grasa. Por detrás del cóndilo (asterisco) se identifica un aumento del espesor y realce del tejido retrodiscal del lado derecho (flecha). B y C) Imágenes sagital eco de gradiente T2 gradiente, y T1 que muestran la hipertrofia del tejido retrodiscal (flechas).
(0.15MB). - 9.
Cambios artrósicos secundarios. A la larga, conforme progresan los cambios estructurales crónicos, pueden aparecer cambios degenerativos secundarios. La artrosis se puede diagnosticar cuando se observa: aplanamiento del cóndilo, osteofitos, erosiones, esclerosis del cóndilo y del hueso temporal, quistes subcondrales y disminución del espacio articular29,35. Además, los cambios artrósicos pueden afectar al disco articular, con deformidad, rotura, desplazamiento o ausencia.
Resumen de los hallazgos radiológicos por RM de la afectación de la articulación temporomandibular en la artritis idiopática juvenil
| Secuencias y plano de adquisición | Hallazgos |
| Oblicua sagital T1 | Forma de la eminencia articular |
| -Cóncava/profunda | |
| -Aplanada | |
| Forma del cóndilo mandibular | |
| -Redondeada | |
| -Aplanada | |
| -Ensanchada | |
| Medida de la longitud de la rama mandibular | |
| Erosiones | |
| Oblicua sagital T2 gradiente | Valoración del disco |
| -Forma | |
| -Localización | |
| Coronal T2 supresión grasa | Edema óseo |
| Derrame articular | |
| Axial y coronal T1 supresión grasa tras la administración de contraste paramagnético | Sinovitis |
| -Diferenciación entre derrame y sinovitis |
Por otro lado, la artrosis también puede condicionar una hipertrofia sinovial debido al proceso degenerativo subyacente. Por lo tanto, para diferenciar esta hipertrofia sinovial crónica de la de un proceso inflamatorio activo, debe correlacionarse con parámetros bioquímicos y hematológicos de inflamación sinovial5.
TratamientoEl tratamiento de la AIJ debe ser especializado y multidisciplinar, en el que colaboren conjuntamente pediatras especializados en reumatología, radiólogos, rehabilitadores, odontólogos y cirujanos maxilofaciales12.
Los objetivos del tratamiento son controlar la actividad de la enfermedad, tratar los síntomas, prevenir nuevos episodios, evitar la aparición de secuelas irreversibles y alcanzar la remisión clínica para poder retirar el tratamiento. Para ello se dispone del tratamiento farmacológico sistémico, la inyección articular, la fisioterapia, ortodoncia mediante férulas y la intervención quirúrgica maxilofacial correctora.
Si en la RM se ven cambios inflamatorios agudos como sinovitis y derrame articular, se puede plantear el tratamiento farmacológico, la inyección intraarticular de corticoides y/o la artroscopia12. En nuestro centro, dada la baja sensibilidad de la clínica y la exploración física, realizamos RM dentro de los 6 primeros meses desde la inyección para valorar si es necesario modificar el tratamiento dependiendo de la respuesta terapéutica. En cambio, si en la RM se ven cambios crónicos, el tratamiento puede comprender la rehabilitación, la ortodoncia y, en casos específicos, una intervención quirúrgica maxilofacial.
Los criterios radiológicos para evaluar la eficacia del tratamiento intraarticular son la reducción del engrosamiento sinovial y del pannus, y la disminución del derrame articular y del edema óseo6.
ConclusiónLa afectación de la ATM en pacientes con AIJ es una condición clínica seria con complicaciones potencialmente graves para el paciente, por lo que detectarla y tratarla precozmente es fundamental. Sin embargo, el diagnóstico es difícil porque los síntomas y la exploración física son marcadores discretos de la actividad inflamatoria. Por este motivo, la imagen tiene un papel clave en el diagnóstico y en el manejo terapéutico de esta entidad.
La RM es el «patrón de referencia» para estudiar la artritis temporomandibular ya que es la técnica más sensible para detectar actividad inflamatoria. Es capaz de mostrar la hipertrofia y el realce sinovial, define el edema óseo y de las partes blandas adyacentes, y facilita con un excelente detalle del estado articular y de toda la articulación en general.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes
Autorías- 1.
Responsable de la integridad del estudio: MDP, MN
- 2.
Concepción del estudio: MDP, MN
- 3.
Diseño del estudio: MDP, MN
- 4.
Obtención de los datos: MDP, MN
- 5.
Análisis e interpretación de los datos: MDP, MN
- 6.
Tratamiento estadístico: No aplicable.
- 7.
Búsqueda bibliográfica: MDP, MN
- 8.
Redacción del trabajo: MDP, MN
- 9.
Revisión crítica del manuscrito con aportaciones intelectualmente relevantes: MDP, MN
- 10.
Aprobación de la versión final: MDP, MN.
Los autores declaran no tener ningún conflicto de intereses.