Congreso Nacional SERAM Málaga 2022: Informe radiológico: ¿qué y cómo?
Más datosEl informe radiológico es el medio fundamental que tiene el radiólogo para transmitir la información que extrae de la interpretación de las pruebas de imagen. Lo que el residente de Radiología debe conocer sobre él es lo que debe conocer cualquier radiólogo, por lo que este capítulo se dedicará a 2 aspectos que están en la base misma del informe radiológico, que el residente debe considerar desde el principio de su formación: la transmisión de la incertidumbre a médicos y pacientes, y la situación de la formación en este aspecto particular. Cumpliendo con ambos, el residente garantizará la calidad de su trabajo y contribuirá a la relevancia de la Radiología como especialidad.
The radiology report is the fundamental means that radiologists have to transmit the information that they extract in interpreting imaging tests. What radiology residents need to know about radiology reports is what any radiologist needs to know. Thus, this chapter will focus on two aspects that are fundamental for radiology reports and that residents must consider from the beginning of their training: communicating uncertainty to physicians and patients and the situation of the training in this particular aspect. Fulfilling both, residents will guarantee the quality of their work and will contribute to the importance of radiology as a specialty.
Tradicionalmente, el trabajo del radiólogo se ha basado en interpretar estudios de imagen médica después de supervisar todo el proceso y transmitir esa información al médico de referencia1. En general, el medio de transmisión de esa información es el informe radiológico que, en la mayoría de las ocasiones, ha constituido y constituye el único contacto con ese médico2. Por esa razón, el informe radiológico es la contribución más importante del radiólogo al cuidado del paciente puesto que, de no existir, o cuando es inadecuado, afectará críticamente a todo el proceso diagnóstico1,2. El informe radiológico es, por lo tanto, una herramienta fundamental en el trabajo diario del radiólogo a la que este suplemento de la revista Radiología está dedicado monográficamente. Como el lector habrá comprobado, la mayor parte de estos capítulos tratan del contenido específico del informe radiológico en lo que a los aspectos clínicos de las diferentes áreas de dedicación clínica concierne. Otros se introducen específicamente en lo que el informe radiológico es en sí mismo, tratando genéricamente sobre su estructura, estilo y contenido, la gestión de errores y el control de calidad. Y, en fin, este capítulo que ahora comienza, acotado como está por su título a «Lo que el residente de Radiología debe saber sobre el informe radiológico», tendría que centrarse en lo que estos profesionales en formación necesitan saber de él como tales. Pero, ¿qué es lo que el residente de Radiología necesita saber que no sea lo que también debe conocer cualquier radiólogo acerca de los asuntos que se tratan en esta monografía? Este capítulo no puede redundar en las cuestiones sobre las que el resto de los capítulos tratarán, sino dedicarse a aquellas que no tratarán necesariamente de forma específica. Estos asuntos, que atañen al sentido mismo del informe radiológico y que, por tanto, afectan críticamente a quienes están en proceso de formación como especialistas, constituyen su objetivo: 1) concienciar al residente de la necesidad de redactar el informe dando el máximo valor a la forma de transmitir la información y de hacerlo pensando en sus interlocutores principales, y 2) plantear genéricamente la situación actual de la formación en la redacción del informe durante el periodo de residencia para estimular al residente a implicarse activamente en ella.
Antes será adecuado establecer unas premisas muy genéricas. Sabemos que el informe radiológico tiene 2 secciones fundamentales: una dedicada a la interpretación de los signos radiológicos que aparecen en las imágenes y otra a la impresión diagnóstica2. Discutir cómo desarrollarlas y presentarlas corresponde a otros capítulos de esta monografía y bastará resaltar ahora que la tendencia dominante apunta a la estandarización y la estructuración del informe para optimizar los resultados clínicos aumentando el impacto del trabajo del radiólogo3. Pero sea cual sea la forma de escribirlo, el residente de Radiología debe tener claro que, para maximizar ese impacto, el informe: 1) debe escribirse teniendo claro quién puede hacer uso de él (médicos y pacientes), lo que obliga a utilizar un lenguaje simple, libre de lenguaje técnico; 2) debe establecer el diagnóstico y el diagnóstico diferencial claramente para evitar incertidumbre inútil que genere confusión y ansiedad; 3) debe hacer las recomendaciones adecuadas cuando sean necesarias y, finalmente, 4) tiene que ser revisado y editado antes de validarlo para evitar errores que puedan afectar a la seguridad del paciente. El informe no es un trámite, sino un documento médico-legal que obliga y compromete al radiólogo1,2 con el cuidado y el bienestar del paciente, y garantiza su seguridad. Con ello estará emitiendo un documento 6C: Correcto y Completo que Concisa pero Claramente, transmita Confianza por su Consistencia2,4.
La complejidad de transmitir la información a médicos y pacientesA. El informe radiológico y la transmisión de la incertidumbre clínicaEl informe cumple adecuadamente su misión cuando el radiólogo consigue redactar en el menor tiempo posible un documento sintético que contenga un diagnóstico claro y recomendaciones de actuación útiles para la toma de decisiones relevantes1,4–6. Para lograrlo el radiólogo se enfrenta a un problema importante, porque a la dificultad de interpretar el estudio radiológico se añade el que solo muy raramente la conclusión diagnóstica puede ser segura y, por lo tanto, lo que hace muchas veces el informe radiológico es transmitir el grado de incertidumbre del interpretador5. Este reto es uno de los más difíciles del proceso radiológico5, sobre todo tratándose de un documento escrito, muchas veces sin otro tipo de relación con el receptor, que se ve afectado por la variabilidad interpersonal en la expresión escrita4. En la experiencia personal del autor, el riesgo de fracasar se hace aún mayor por otras 2 circunstancias: por un lado, los interesados demandan certidumbre y, no raramente, la prueba de imagen tiene para ellos un valor dicotómico basado en una expectativa de rendimiento que no se corresponde con la realidad; por otro, el radiólogo reflexiona poco sobre la calidad de sus informes. En estas condiciones, no puede sorprender la diferencia entre lo que el radiólogo crea que dice en su informe y lo que realmente interprete que dice quien lo lee5. El primer paso para corregir el problema es reconocer esta posibilidad, documentada en algunos estudios previos. A pesar de la variabilidad metodológica, los resultados de esos estudios muestran tendencias similares que hablan de cómo los médicos pueden interpretar el grado de certidumbre que transmiten los radiólogos de forma distinta de lo que estos creen hacer. Así, por ejemplo, Lacson et al.7 detectaron frases dirigidas a transmitir grados de certeza/incertidumbre en el 43% de los cerca de 400.000 informes radiológicos que revisaron; sin embargo, el grado de incertidumbre era interpretado de forma similar por radiólogos y otros médicos solo con el 3% de estas frases. Por su parte, en el estudio de Lee et al.8 el grado de certeza que los radiólogos pretendían transmitir y el que los no radiólogos interpretaban discrepaba en más del 33% de los términos radiológicos. Basados en sus resultados, estos estudios7,8, y otros basados en encuestas directas sobre las preferencias de los médicos que leen los informes radiológicos9, han establecido la necesidad de estructurar el informe radiológico y homogeneizar el léxico como recomendaciones prioritarias, tal como apuntan las iniciativas recientes de las más importantes sociedades científicas radiológicas internacionales3.
Como muchos capítulos de esta monografía están ampliamente dedicados a los informes estructurados y su contenido, y otro de ellos específicamente al estilo y contenido, además de la estructura, no es la misión de este entrar en una discusión que pueda redundar o entrar en conflicto con ellos, pero sí es interesante resaltar algunos defectos ostensibles y frecuentes que afectan a la transmisión de la incertidumbre y que, por lo prevalente en la rutina del trabajo radiológico, el residente de Radiología debe tener presente para evitarlos1,2,10. Estos defectos son, sobre todo:
- 1.
Frases y términos confusos para transmitir el nivel de incertidumbre, especialmente el grado intermedio, que más que a definirlo, contribuyen a incrementarlo. Es común aumentar el número de palabras del informe con circunloquios que, de por sí, obligan al lector a interpretar un significado que puede expresarse con un solo término. O usar adjetivos, adverbios o locuciones adverbiales que, de nuevo, difuminan el sentido del mensaje (fig. 1).
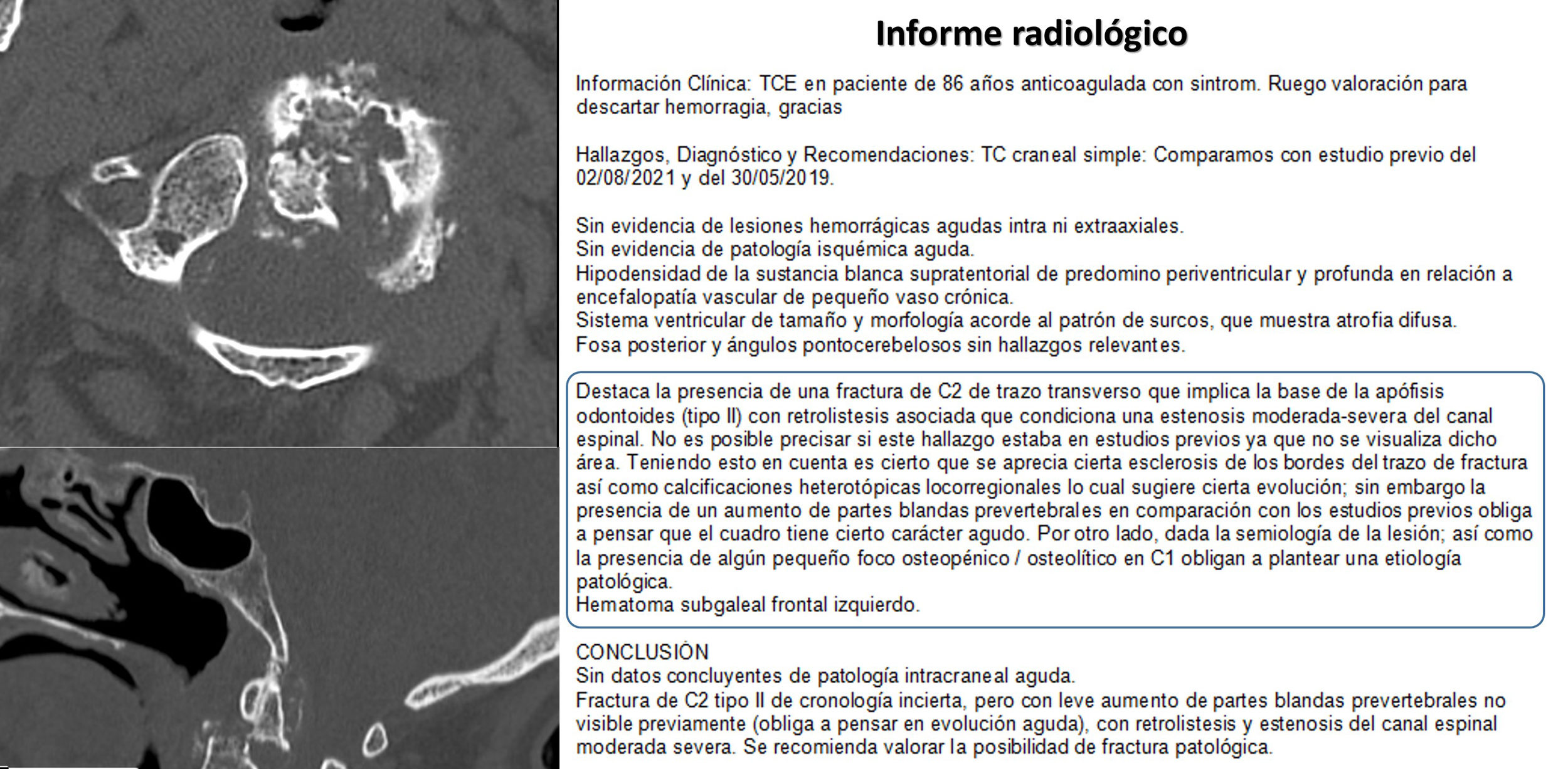
Figura 1.Paciente con traumatismo frontal que muestra una fractura desplazada de la base de la apófisis odontoides. En el informe radiológico se encuadra la parte del texto donde el residente de Radiología plantea su incertidumbre sobre la lesión que observa. El uso de 2 opciones opuestas (aguda o crónica), el uso del adverbio «cierto» repetidamente para ambas y la introducción final de la posibilidad de una fractura patológica, hace muy difícil que el receptor pueda hacerse una idea de qué es lo probable en un paciente que necesita una decisión terapéutica urgente.
(0.55MB). - 2.
Coletillas que parecen descargar sobre otros la incertidumbre e incluso la responsabilidad. La principal de todas es la muy común «a correlacionar con la clínica» y sus variantes. ¿Descarta la ausencia de fiebre un absceso, o su presencia lo confirma, ante una lesión focal cerebral? ¿Exime al radiólogo de responsabilidad o la reduce esa puntualización? Esa forma de tratar la incertidumbre autoexcluye al radiólogo de su responsabilidad en el proceso diagnóstico radiológico que él debe acabar. Por ello, ante la incertidumbre el radiólogo debe hacer recomendaciones de seguimiento, con o sin otras pruebas de imagen, cuando estas puedan ayudar a aumentar el nivel de certidumbre o reducir la ansiedad de la incertidumbre. La forma de actuar y recomendar variará según sea la relación de proximidad (personal y física) entre los 3 implicados en la comunicación (pacientes, médicos no radiólogos y radiólogos) y el ámbito en el que los 2 se muevan en cada caso concreto. Por ejemplo, no es lo mismo la telerradiología que un radiólogo de una unidad de Mama, ni que el paciente esté siendo visto en una consulta externa o en una unidad de Urgencias. En los casos de relación radiólogo-paciente próxima, en opinión del autor, antes que recomendaciones el radiólogo debe tomar la iniciativa dando los pasos diagnósticos necesarios que no retrasen los resultados cuando esto sea relevante.
- 3.
Conclusiones que, por genéricas, son inútiles para transmitir el nivel de incertidumbre, sino directamente contraproducentes. Un ejemplo característico es el de establecer si en el seguimiento de un tumor cerebral tratado, la lesión que se observa es una progresión o una seudoprogresión. De nada sirve hablar de una de ellas para acabar diciendo que la contraria no puede ser descartada. Como éste, muchos otros ejemplos clínicos podrá el lector tener en mente. El residente de Radiología debe aprender a usar las herramientas diagnósticas y adquirir el conocimiento suficiente para expresar su opinión y nivel de incertidumbre con claridad haciendo las recomendaciones pertinentes para aumentar el nivel de certeza. Su relevancia profesional y de la propia especialidad depende de ello.
Los radiólogos hemos trabajado tradicionalmente pensando que nuestro informe es una relación privada con un médico o un equipo de médicos, pero los pacientes participan cada vez más en los procesos que atañen a su propia salud y las posibilidades tecnológicas los acercan a la información como nunca antes11,12. Además, las propias organizaciones recomiendan involucrarlos en sus procesos para la toma de decisiones12. El paciente es el máximo afectado por el informe radiológico y, como implicado más importante, no puede ser ajeno a él.
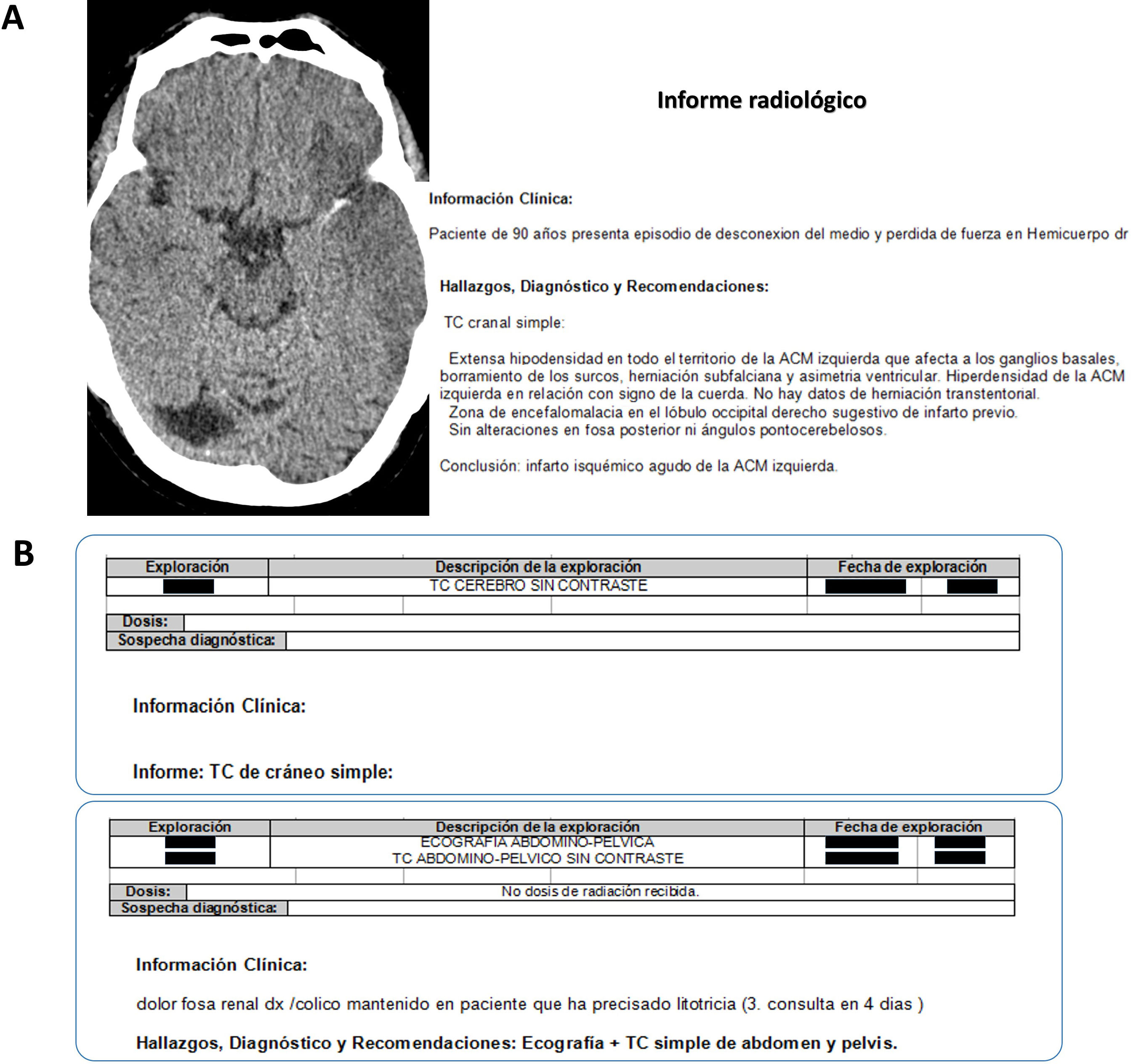
En la muestra de Miles et al.13, el 52% de los pacientes con acceso a su documentación médica había consultado los informes radiológicos, significativamente más que el 34% que accedió a sus informes clínicos. Por su parte, Alarifi et al.14, con un foro de discusión online con pacientes, demostraron que el principal asunto de interés para ellos era el informe radiológico, por delante de otras cuestiones también importantes relacionadas con la seguridad y el propio procedimiento. Estos resultados, y una opinión general creciente, obligan a adaptar estructura y lenguaje al paciente11–15. Pero también a estar vigilantes de los problemas técnicos de los sistemas electrónicos en la plantilla del informe que puedan afectar a la seguridad y su credibilidad (fig. 2). Como en otros lugares15, en el Servicio Murciano de Salud los pacientes tienen acceso al informe radiológico dentro del Portal del Paciente de la Consejería de Salud, una herramienta web que les permite consultarlos. Pero también los informes de las exploraciones radiológicas realizadas en los centros concertados les son directamente proporcionados junto con las imágenes de los estudios, en ambos casos sin interacción con el radiólogo. La forma como el paciente pueda interpretar el informe afecta a su bienestar y sorprende lo poco que los radiólogos podemos prever y dar importancia a que pueda enfrentarse a esa información en solitario, en muchos casos sin ninguna referencia médica ni posibilidad de acceder a ella con facilidad15. En esa situación, la dificultad para interpretar el contenido técnica y clínicamente, a lo que se suma la de interpretar la incertidumbre del radiólogo, hará que el paciente acabe navegando con ansiedad, buceando por su cuenta en fuentes muy diversas, muchas veces malinterpretando la información15. En la experiencia del autor y de otros autores, los pacientes son muy susceptibles a los defectos gramaticales y de expresión, cuyo impacto sobre su bienestar puede ser muy importante y afecta directamente a su confianza en el radiólogo12. Por ejemplo, el adverbio «aparentemente» o la locución adverbial «al parecer» pueden ser usados por el radiólogo para establecer que algo es probable y a la vez expresar que la certidumbre no es completa. El problema radica en que no indican probabilidad sino apariencia, lo que ya de entrada introduce un grado indefinido de incertidumbre y una confusión imprevisible que variará según el lector del informe (fig. 3).
A) Paciente con un infarto hiperagudo hemisférico izquierdo con un trombo en la arteria cerebral media izquierda. En el texto se subrayan en rojo términos, signos y acrónimos que entran dentro de la jerga radiológica. Todos ellos impiden que el paciente o sus familiares puedan interpretar el contenido y que los intentos de buscar la información en internet pueden ser aún más contraproducentes. La solución a este problema puede ser múltiple, pero es necesario plantearlo y diseñar colegiadamente las medidas. B) Ejemplos de plantillas de 2 informes en los que, al margen de la falta de una sospecha clínica escrita por el médico de referencia, no consta la dosis de radiación recibida en la plantilla superior, o la información falsa en la inferior, cuando no se considera la de la TC de abdomen. Es necesario que el residente, en primera línea de los servicios de Radiología, se implique en las alertas de los errores técnicos.
Ejemplo de cómo un paciente y sus familiares pueden interpretar un informe radiológico por los términos utilizados; en este caso la locución adverbial «al parecer». El informe producía una ansiedad innecesaria a un paciente con un trastorno del ánimo por una fractura de evolución insidiosa.
En definitiva, es importante que el residente de Radiología tenga claro que es al paciente a quien pertenece y afecta principalmente el contenido del informe radiológico y que, por ello, debe escribirlo y editarlo pensando en la probabilidad de que él también lo lea de forma independiente.
C. La información a médicos y pacientes más allá del informe radiológicoTradicionalmente el informe radiológico ha sido la herramienta fundamental de comunicación del radiólogo y hoy, lejos de disminuir, la distancia física con los demás médicos y con los pacientes ha aumentado16,17. Esto hace que la visibilidad del radiólogo disminuya, lo que puede ser cómodo para él, pero a costa de efectos negativos sobre la toma de decisiones y la ansiedad del paciente16,17. Frente a esta posición invisible, el radiólogo no debe dudar en comunicarse directamente con los médicos cuando la relevancia de los hallazgos obligue a tomar decisiones rápidas e incluso con el propio paciente cuando no pueda hacerlo con el médico de referencia6,10. El radiólogo tiene que ser consciente de la importancia que médicos y pacientes dan al contacto directo y el efecto beneficioso que esto puede tener sobre la visión que de nuestros servicios tienen los pacientes6,17. Por tanto, es necesario abrirlos a formas de relación más directa que mejoren la comunicación y el valor profesional que el radiólogo puede añadir como consultor para médicos y pacientes, más allá de un mero interpretador invisible de imágenes y escritor de informes12,17. La forma de hacerlo en cada caso dependerá de las particularidades locales11,16, pero deberá ser siempre una actuación común del Servicio de Radiología18. Aunque las preferencias de los pacientes respecto a la información y el modo de relacionarse con el radiólogo están por establecer13, nuestra experiencia concuerda con la opinión de que el radiólogo debe comunicar siempre los resultados normales para evitar la ansiedad innecesaria18. Implicándose en la comunicación, el residente de Radiología es un valor de futuro para mejorar los resultados de salud y la relevancia clínica de la especialidad.
Informe radiológico y formación del residente de RadiologíaConsiderando que el informe radiológico es la vía principal de comunicación del radiólogo y que de él depende mucho del éxito final de su labor asistencial, es sorprendente la poca relevancia que se le da a la formación globalmente. El estudio de Sistrom et al.4, basado en una encuesta a la que respondió el 79% de las 191 unidades docentes de Radiología activas en los Estados Unidos en 2002 y 2003, mostró que el 86% de los programas de formación dedicaban entre 0 y 4h totales a la instrucción de los residentes en la elaboración del informe radiológico. En la unidad docente del autor no ha habido hasta el momento ninguna estrategia específica dentro del plan de formación para formar a los residentes en la redacción del informe radiológico. Más aún, pese a ello, cuando a los residentes se les preguntó sobre las que consideraban sus carencias formativas más importantes, las respuestas aludieron a 8 cuestiones distintas, todas relacionadas con la formación científico-técnica. Y ello en un Servicio de Radiología en el que sus facultativos no han acordado un modo básico de estructuración, redacción y lenguaje para el informe radiológico, lo que invariablemente debe enfrentar a los residentes a contradicciones en sus diferentes rotaciones. El hecho de que esto sea así no hace sino resaltar la importancia que debe tener en una unidad docente de Radiología discutir y afrontar sistemáticamente la transmisión de la información como un problema. En la encuesta de Steele et al.19 el 98% de los 38 residentes de Radiología de su unidad docente en los Estados Unidos declararon que no existía instrucción formal organizada, aunque el 47% admitía haber recibido algún tipo de feedback no sistemático e informal, la mayoría de las veces sobre cuestiones menores. Como resultado de ello, el 93% de los encuestados se declararon insatisfechos con la formación recibida. Que este porcentaje contraste con la ausencia de alusiones a la falta de formación en el caso del autor, hace pensar que nuestros residentes no contestaron lo mismo simplemente porque no se les preguntó directamente y que, por ello, es probable que no lo hayan considerado como un problema importante, tal vez ni siquiera un problema.
La formación del residente en la elaboración del informe radiológico y la evaluación del resultado comienza inexcusablemente con la estandarización dentro del Servicio de Radiología. Este objetivo preliminar supone un esfuerzo muy importante que nuestras unidades docentes deberían afrontar cuanto antes. Una vez logrado, la necesidad fundamental será estructurar la formación19. No existen formas regladas de entrenar y de evaluar la consecución de los objetivos formativos sobre esa base consensuada, pero para hacerlo estructuradamente puede ser necesario diseñar talleres en el primer año de la residencia para luego evaluar durante ella19. Utilizar escalas Likert para cuantificar los resultados puede ser útil20, un modo parecido al que los radiólogos están habituados en sus evaluaciones formativas en España. Esta sería una evaluación continuada que puede hacerse diariamente o en momentos acotados durante cada rotación del residente, sin interferir mucho en el tiempo del radiólogo.
ConclusiónEl residente de Radiología debe saber sobre el informe radiológico lo que cualquier radiólogo también debe. Sin embargo, y como profesionales en formación, es importante que sean especialmente conscientes de su relevancia para mejorar la especialidad de Radiología. El residente debe demandar formación en la redacción del informe tanto como lo hace en los aspectos científico-técnicos de la especialidad y contribuir a los cambios con sus demandas. Comprometiéndose con el cuidado de salud, debe transmitir adecuadamente la incertidumbre en el informe y adaptarlo al paciente. Con ello estará contribuyendo también a la visibilidad y la relevancia de la especialidad de Radiología.
Autoría- 1.
Responsable de la integridad del estudio: JMGS.
- 2.
Concepción del estudio: JMGS.
- 3.
Diseño del estudio: JMGS.
- 4.
Obtención de los datos: JMGS.
- 5.
Análisis e interpretación de los datos: JMGS.
- 6.
Tratamiento estadístico: JMGS.
- 7.
Búsqueda bibliográfica: JMGS.
- 8.
Redacción del trabajo: JMGS.
- 9.
Revisión crítica del manuscrito con aportaciones intelectualmente relevantes: JMGS.
- 10.
Aprobación de la versión final: JMGS.
Este trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesEl autor declara no tener conflictos de intereses.