La detección de la patología relacionada con los doce pares craneales representa un importante desafío, tanto para los clínicos como para los radiólogos. Las técnicas de imagen son fundamentales para el manejo de muchos de los pacientes. Adicionalmente al conocimiento anatómico y de las entidades patológicas que potencialmente puedan afectarlos, la evaluación por imagen de los pares craneales requiere protocolos de exploración y técnicas de adquisición y procesado específicas.
En este artículo se efectúa un repaso de los principales síntomas y síndromes relacionados con los nervios craneales que pueden precisar la realización de pruebas de imagen y la patología subyacente, así como una breve revisión de la anatomía y de las técnicas de imagen más adecuadas a la indicación.
The detection of pathological conditions related to the twelve cranial pairs represents a significant challenge for both clinicians and radiologists; imaging techniques are fundamental for the management of many patients with these conditions. In addition to knowledge about the anatomy and pathological entities that can potentially affect the cranial pairs, the imaging evaluation of patients with possible cranial pair disorders requires specific examination protocols, acquisition techniques, and image processing.
This article provides a review of the most common symptoms and syndromes related with the cranial pairs that might require imaging tests, together with a brief overview of the anatomy, the most common underlying processes, and the most appropriate imaging tests for different indications.
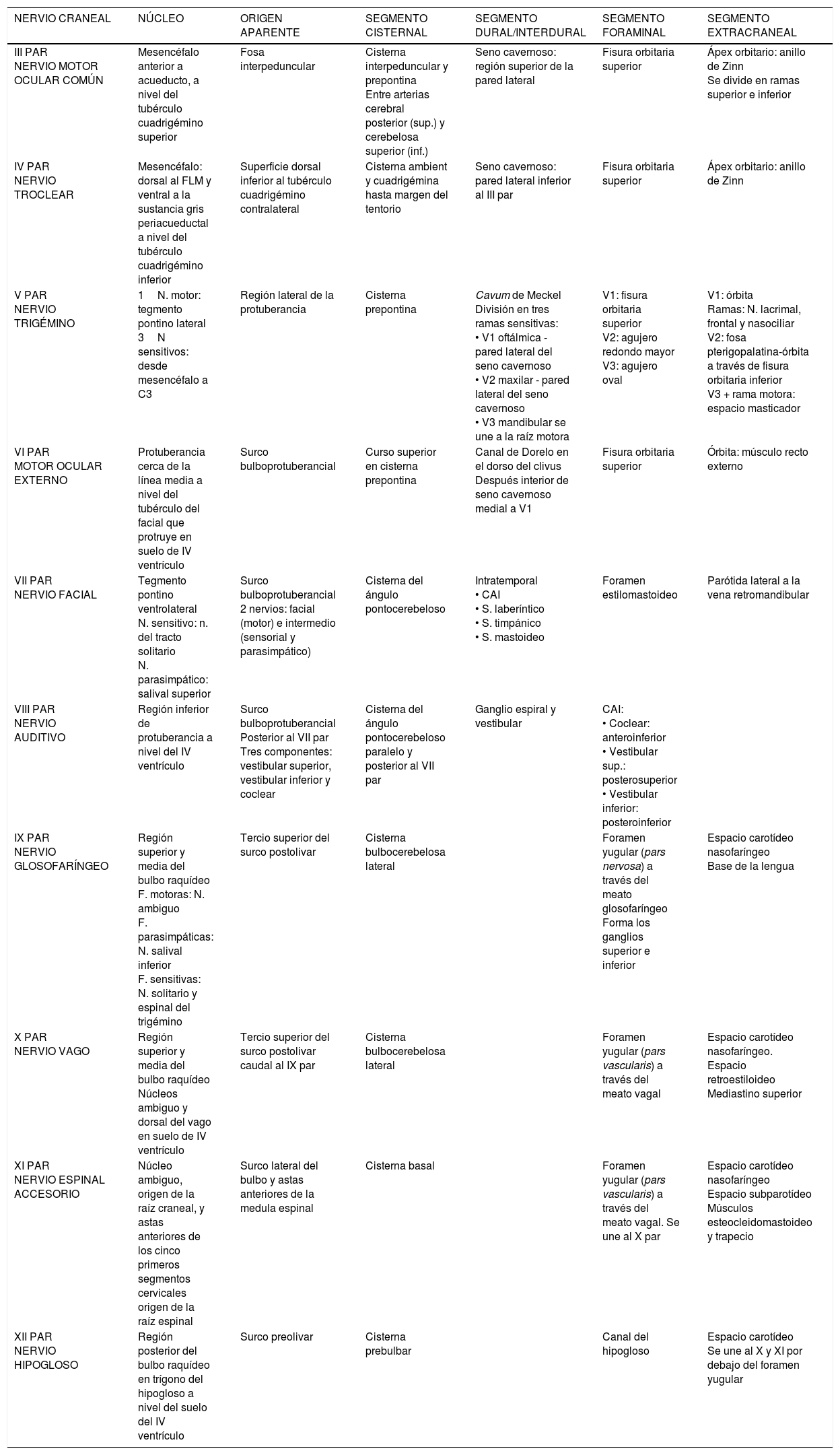
Existen 12 pares craneales que conectan el tronco del encéfalo con estructuras de la cabeza y cuello y las cavidades torácica y abdominal. La tabla 1 resume el recorrido anatómico de los nervios craneales III al XII.
Anatomía de los pares craneales
| NERVIO CRANEAL | NÚCLEO | ORIGEN APARENTE | SEGMENTO CISTERNAL | SEGMENTO DURAL/INTERDURAL | SEGMENTO FORAMINAL | SEGMENTO EXTRACRANEAL |
|---|---|---|---|---|---|---|
| III PAR NERVIO MOTOR OCULAR COMÚN | Mesencéfalo anterior a acueducto, a nivel del tubérculo cuadrigémino superior | Fosa interpeduncular | Cisterna interpeduncular y prepontina Entre arterias cerebral posterior (sup.) y cerebelosa superior (inf.) | Seno cavernoso: región superior de la pared lateral | Fisura orbitaria superior | Ápex orbitario: anillo de Zinn Se divide en ramas superior e inferior |
| IV PAR NERVIO TROCLEAR | Mesencéfalo: dorsal al FLM y ventral a la sustancia gris periacueductal a nivel del tubérculo cuadrigémino inferior | Superficie dorsal inferior al tubérculo cuadrigémino contralateral | Cisterna ambient y cuadrigémina hasta margen del tentorio | Seno cavernoso: pared lateral inferior al III par | Fisura orbitaria superior | Ápex orbitario: anillo de Zinn |
| V PAR NERVIO TRIGÉMINO | 1N. motor: tegmento pontino lateral 3N sensitivos: desde mesencéfalo a C3 | Región lateral de la protuberancia | Cisterna prepontina | Cavum de Meckel División en tres ramas sensitivas: • V1 oftálmica - pared lateral del seno cavernoso • V2 maxilar - pared lateral del seno cavernoso • V3 mandibular se une a la raíz motora | V1: fisura orbitaria superior V2: agujero redondo mayor V3: agujero oval | V1: órbita Ramas: N. lacrimal, frontal y nasociliar V2: fosa pterigopalatina-órbita a través de fisura orbitaria inferior V3 + rama motora: espacio masticador |
| VI PAR MOTOR OCULAR EXTERNO | Protuberancia cerca de la línea media a nivel del tubérculo del facial que protruye en suelo de IV ventrículo | Surco bulboprotuberancial | Curso superior en cisterna prepontina | Canal de Dorelo en el dorso del clivus Después interior de seno cavernoso medial a V1 | Fisura orbitaria superior | Órbita: músculo recto externo |
| VII PAR NERVIO FACIAL | Tegmento pontino ventrolateral N. sensitivo: n. del tracto solitario N. parasimpático: salival superior | Surco bulboprotuberancial 2 nervios: facial (motor) e intermedio (sensorial y parasimpático) | Cisterna del ángulo pontocerebeloso | Intratemporal • CAI • S. laberíntico • S. timpánico • S. mastoideo | Foramen estilomastoideo | Parótida lateral a la vena retromandibular |
| VIII PAR NERVIO AUDITIVO | Región inferior de protuberancia a nivel del IV ventrículo | Surco bulboprotuberancial Posterior al VII par Tres componentes: vestibular superior, vestibular inferior y coclear | Cisterna del ángulo pontocerebeloso paralelo y posterior al VII par | Ganglio espiral y vestibular | CAI: • Coclear: anteroinferior • Vestibular sup.: posterosuperior • Vestibular inferior: posteroinferior | |
| IX PAR NERVIO GLOSOFARÍNGEO | Región superior y media del bulbo raquídeo F. motoras: N. ambiguo F. parasimpáticas: N. salival inferior F. sensitivas: N. solitario y espinal del trigémino | Tercio superior del surco postolivar | Cisterna bulbocerebelosa lateral | Foramen yugular (pars nervosa) a través del meato glosofaríngeo Forma los ganglios superior e inferior | Espacio carotídeo nasofaríngeo Base de la lengua | |
| X PAR NERVIO VAGO | Región superior y media del bulbo raquídeo Núcleos ambiguo y dorsal del vago en suelo de IV ventrículo | Tercio superior del surco postolivar caudal al IX par | Cisterna bulbocerebelosa lateral | Foramen yugular (pars vascularis) a través del meato vagal | Espacio carotídeo nasofaríngeo. Espacio retroestiloideo Mediastino superior | |
| XI PAR NERVIO ESPINAL ACCESORIO | Núcleo ambiguo, origen de la raíz craneal, y astas anteriores de los cinco primeros segmentos cervicales origen de la raíz espinal | Surco lateral del bulbo y astas anteriores de la medula espinal | Cisterna basal | Foramen yugular (pars vascularis) a través del meato vagal. Se une al X par | Espacio carotídeo nasofaríngeo Espacio subparotídeo Músculos esteocleidomastoideo y trapecio | |
| XII PAR NERVIO HIPOGLOSO | Región posterior del bulbo raquídeo en trígono del hipogloso a nivel del suelo del IV ventrículo | Surco preolivar | Cisterna prebulbar | Canal del hipogloso | Espacio carotídeo Se une al X y XI por debajo del foramen yugular |
CAI: conducto auditivo interno; FLM:Fascículo longitudinal medial.
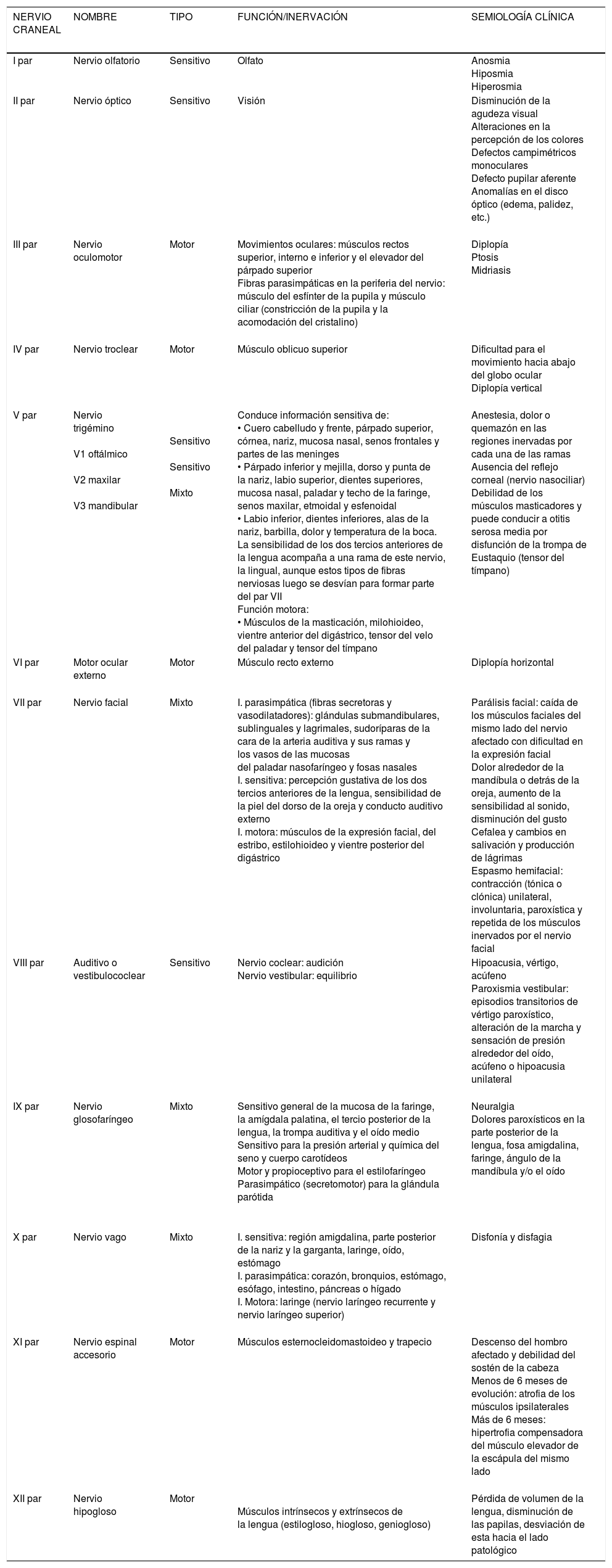
Son de tres tipos según su función: nervios sensitivos, motores y mixtos. La tabla 2 recoge la nomenclatura, función y la semiología clínica de los pares craneales.
Función de los pares craneales y semiología clínica
| NERVIO CRANEAL | NOMBRE | TIPO | FUNCIÓN/INERVACIÓN | SEMIOLOGÍA CLÍNICA |
|---|---|---|---|---|
| I par | Nervio olfatorio | Sensitivo | Olfato | Anosmia Hiposmia Hiperosmia |
| II par | Nervio óptico | Sensitivo | Visión | Disminución de la agudeza visual Alteraciones en la percepción de los colores Defectos campimétricos monoculares Defecto pupilar aferente Anomalías en el disco óptico (edema, palidez, etc.) |
| III par | Nervio oculomotor | Motor | Movimientos oculares: músculos rectos superior, interno e inferior y el elevador del párpado superior Fibras parasimpáticas en la periferia del nervio: músculo del esfínter de la pupila y músculo ciliar (constricción de la pupila y la acomodación del cristalino) | Diplopía Ptosis Midriasis |
| IV par | Nervio troclear | Motor | Músculo oblicuo superior | Dificultad para el movimiento hacia abajo del globo ocular Diplopía vertical |
| V par | Nervio trigémino V1 oftálmico V2 maxilar V3 mandibular | Sensitivo Sensitivo Mixto | Conduce información sensitiva de: • Cuero cabelludo y frente, párpado superior, córnea, nariz, mucosa nasal, senos frontales y partes de las meninges • Párpado inferior y mejilla, dorso y punta de la nariz, labio superior, dientes superiores, mucosa nasal, paladar y techo de la faringe, senos maxilar, etmoidal y esfenoidal • Labio inferior, dientes inferiores, alas de la nariz, barbilla, dolor y temperatura de la boca. La sensibilidad de los dos tercios anteriores de la lengua acompaña a una rama de este nervio, la lingual, aunque estos tipos de fibras nerviosas luego se desvían para formar parte del par VII Función motora: • Músculos de la masticación, milohioideo, vientre anterior del digástrico, tensor del velo del paladar y tensor del tímpano | Anestesia, dolor o quemazón en las regiones inervadas por cada una de las ramas Ausencia del reflejo corneal (nervio nasociliar) Debilidad de los músculos masticadores y puede conducir a otitis serosa media por disfunción de la trompa de Eustaquio (tensor del tímpano) |
| VI par | Motor ocular externo | Motor | Músculo recto externo | Diplopía horizontal |
| VII par | Nervio facial | Mixto | I. parasimpática (fibras secretoras y vasodilatadores): glándulas submandibulares, sublinguales y lagrimales, sudoríparas de la cara de la arteria auditiva y sus ramas y los vasos de las mucosas del paladar nasofaríngeo y fosas nasales I. sensitiva: percepción gustativa de los dos tercios anteriores de la lengua, sensibilidad de la piel del dorso de la oreja y conducto auditivo externo I. motora: músculos de la expresión facial, del estribo, estilohioideo y vientre posterior del digástrico | Parálisis facial: caída de los músculos faciales del mismo lado del nervio afectado con dificultad en la expresión facial Dolor alrededor de la mandíbula o detrás de la oreja, aumento de la sensibilidad al sonido, disminución del gusto Cefalea y cambios en salivación y producción de lágrimas Espasmo hemifacial: contracción (tónica o clónica) unilateral, involuntaria, paroxística y repetida de los músculos inervados por el nervio facial |
| VIII par | Auditivo o vestibulococlear | Sensitivo | Nervio coclear: audición Nervio vestibular: equilibrio | Hipoacusia, vértigo, acúfeno Paroxismia vestibular: episodios transitorios de vértigo paroxístico, alteración de la marcha y sensación de presión alrededor del oído, acúfeno o hipoacusia unilateral |
| IX par | Nervio glosofaríngeo | Mixto | Sensitivo general de la mucosa de la faringe, la amígdala palatina, el tercio posterior de la lengua, la trompa auditiva y el oído medio Sensitivo para la presión arterial y química del seno y cuerpo carotídeos Motor y propioceptivo para el estilofaríngeo Parasimpático (secretomotor) para la glándula parótida | Neuralgia Dolores paroxísticos en la parte posterior de la lengua, fosa amigdalina, faringe, ángulo de la mandíbula y/o el oído |
| X par | Nervio vago | Mixto | I. sensitiva: región amigdalina, parte posterior de la nariz y la garganta, laringe, oído, estómago I. parasimpática: corazón, bronquios, estómago, esófago, intestino, páncreas o hígado I. Motora: laringe (nervio laríngeo recurrente y nervio laríngeo superior) | Disfonía y disfagia |
| XI par | Nervio espinal accesorio | Motor | Músculos esternocleidomastoideo y trapecio | Descenso del hombro afectado y debilidad del sostén de la cabeza Menos de 6 meses de evolución: atrofia de los músculos ipsilaterales Más de 6 meses: hipertrofia compensadora del músculo elevador de la escápula del mismo lado |
| XII par | Nervio hipogloso | Motor | Músculos intrínsecos y extrínsecos de la lengua (estilogloso, hiogloso, geniogloso) | Pérdida de volumen de la lengua, disminución de las papilas, desviación de esta hacia el lado patológico |
En cada par craneal se diferencian los segmentos intraxial (núcleo y fascículo), cisternal, dural e interdural, óseo o foraminal y extraforaminal1. Los núcleos se distribuyen desde el mesencéfalo hasta la médula cervical proximal.
El segmento cisternal presenta dos porciones, una central, mielinizada por los oligodendrocitos, y una periférica cuya mielina está formada por las células de Schwann. Entre ambos segmentos se encuentra la zona de transición o de Steiner-Redlich, variable de un par a otro, más vulnerable a la compresión neurovascular y límite para la localización de los schwannomas (distales a esta).
En algunos nervios puede delimitarse un segmento dural localizado en una evaginación dural con contenido en líquido cefalorraquídeo (LCR) como el cavum de Meckel.
El segmento interdural se localiza entre dos hojas de duramadre y está ocupado por plexos venosos como el seno cavernoso.
El segmento foraminal, también rodeado por plexos venosos, se localiza en la base del cráneo.
El segmento extraforaminal corresponde al recorrido extracraneal del nervio.
Técnicas de imagenLa resonancia magnética (RM) es la técnica de elección para la evaluación de los pares craneales.
El segmento intraxial puede evaluarse mediante las secuencias habituales para estudio del encéfalo. Los segmentos restantes requieren secuencias específicas, y son las secuencias de tipo SSFP (Steady-State Free Precesion), nominadas como 3D FIESTA/CISS, Fast Imaging Employing Steady-state Acquisition/Constructive Interference Steady State, las que demuestran los pares craneales en su trayecto cisternal, y cuando se realizan poscontraste, los trayectos interdural y foraminal por el realce de los plexos venosos2–4.
La secuencia 3D FLAIR permite ver los segmentos cisternales y la detección de realces poscontraste en estos y en las meninges5,6.
Las secuencias 2D FSE T1, T1 poscontraste y T2 con supresión grasa y las secuencias poscontraste 3D T1 con supresión grasa permiten evaluar los segmentos cisternal, foraminal y extraforaminal, y el recorrido en la región craneofacial de las ramas terminales de los nervios craneales.
En los síndromes de compresión neurovascular, son útiles las secuencias angiográficas, fundamentalmente 3D TOF. La visualización de las imágenes corregistradas con la secuencia FIESTA/CISS facilita la interpretación de los hallazgos7. Las secuencias de alta resolución temporal con contraste (TRICKS) están especialmente indicadas ante la sospecha de fístula dural o MAV8.
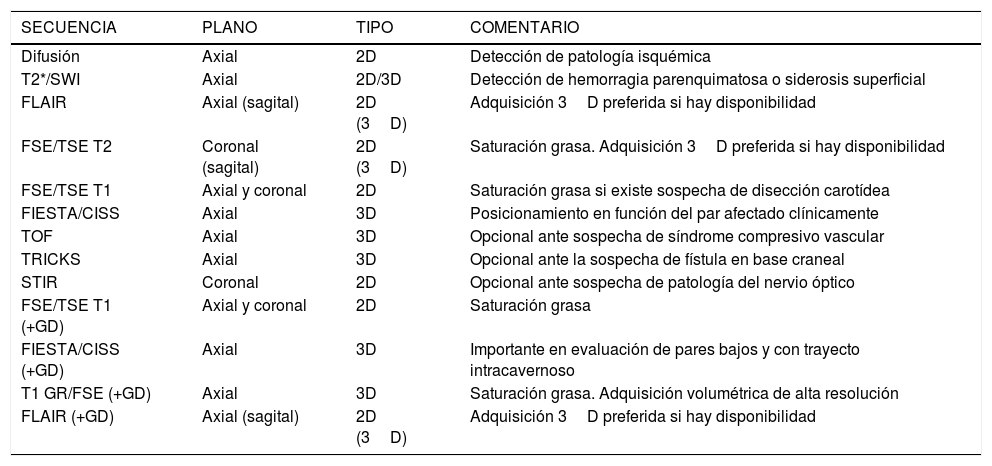
Los nervios de mayor sección permiten su evaluación microestructural mediante secuencia de tensor de la difusión9. La tractografía puede ser útil en la localización de algunos de los nervios difíciles de identificar en el caso de procesos expansivos10. La tabla 3 resume las secuencias principales que se han de realizar en caso de patología de los nervios craneales.
Secuencias de resonancia magnética de utilidad en la patología de pares craneales
| SECUENCIA | PLANO | TIPO | COMENTARIO |
|---|---|---|---|
| Difusión | Axial | 2D | Detección de patología isquémica |
| T2*/SWI | Axial | 2D/3D | Detección de hemorragia parenquimatosa o siderosis superficial |
| FLAIR | Axial (sagital) | 2D (3D) | Adquisición 3D preferida si hay disponibilidad |
| FSE/TSE T2 | Coronal (sagital) | 2D (3D) | Saturación grasa. Adquisición 3D preferida si hay disponibilidad |
| FSE/TSE T1 | Axial y coronal | 2D | Saturación grasa si existe sospecha de disección carotídea |
| FIESTA/CISS | Axial | 3D | Posicionamiento en función del par afectado clínicamente |
| TOF | Axial | 3D | Opcional ante sospecha de síndrome compresivo vascular |
| TRICKS | Axial | 3D | Opcional ante la sospecha de fístula en base craneal |
| STIR | Coronal | 2D | Opcional ante sospecha de patología del nervio óptico |
| FSE/TSE T1 (+GD) | Axial y coronal | 2D | Saturación grasa |
| FIESTA/CISS (+GD) | Axial | 3D | Importante en evaluación de pares bajos y con trayecto intracavernoso |
| T1 GR/FSE (+GD) | Axial | 3D | Saturación grasa. Adquisición volumétrica de alta resolución |
| FLAIR (+GD) | Axial (sagital) | 2D (3D) | Adquisición 3D preferida si hay disponibilidad |
La tomografía computarizada (TC) complementa a la resonancia magnética (RM), lo que permite valorar los forámenes y trayectos intraóseos de los pares craneales en la base del cráneo, especialmente el peñasco (figs. 1 y 2).
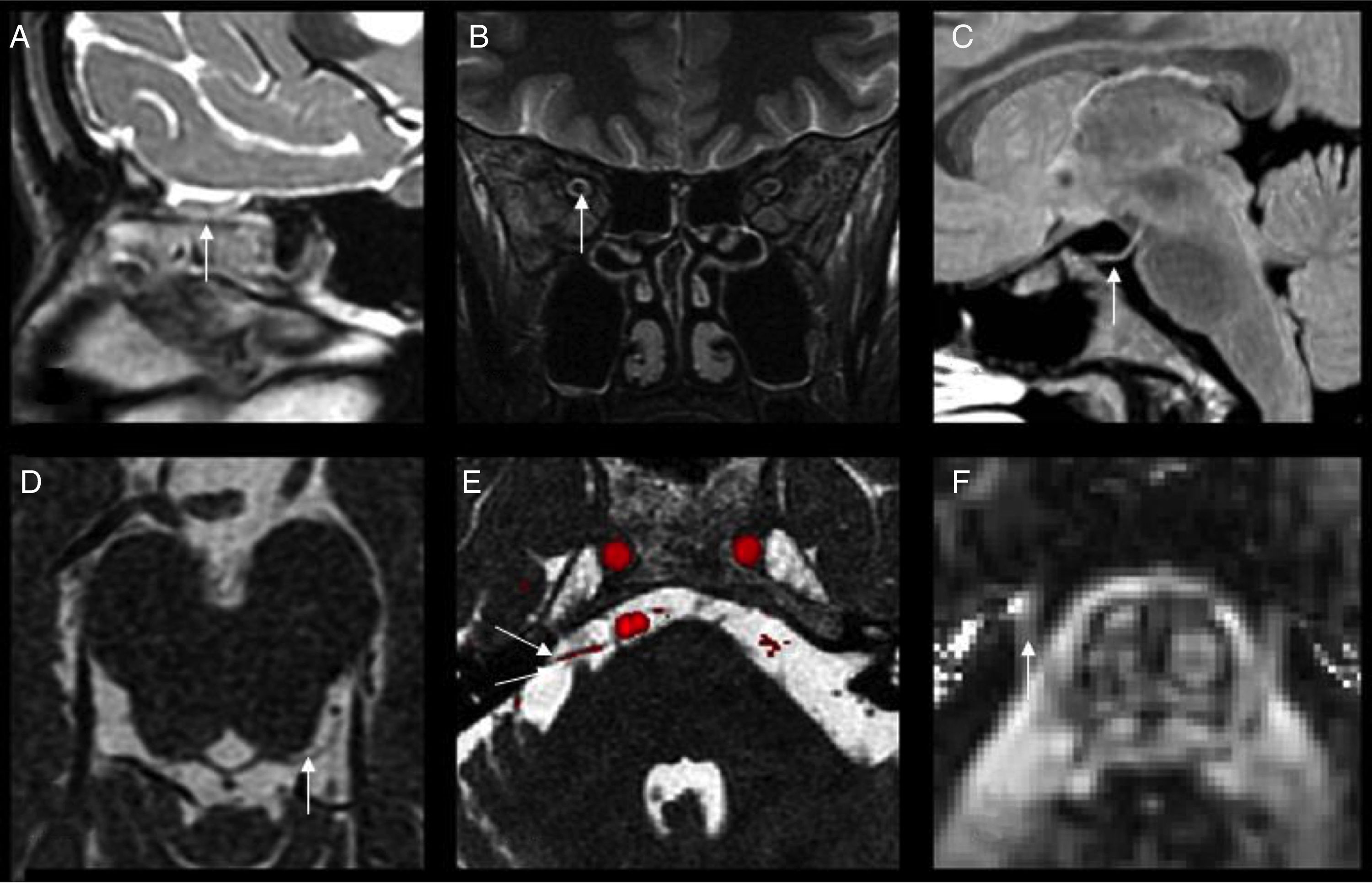
Técnica y anatomía. A) Secuencia sagital 3D FSE T2 que muestra el bulbo olfatorio (flecha). B) Secuencia coronal STIR donde se aprecia el nervio óptico en su trayecto intraorbitario (flecha). C) Reformateo oblicuo de secuencia 3D FLAIR donde se observa el trayecto cisternal del III par (flecha). D) Corte axial de secuencia 3D FIESTA de 0,3 mm de espesor, mostrando parte del trayecto cisternal del IV par (flecha). E) Fusión de secuencia 3D FIESTA y 3D TOF, que pone de manifiesto el segmento cisternal del V par, con un vaso sanguíneo en su proximidad (flecha). F) Mapa de anisotropía fraccional, derivado de secuencia del tensor de la difusión, donde se visualiza el V par en su trayecto cisternal (flecha).
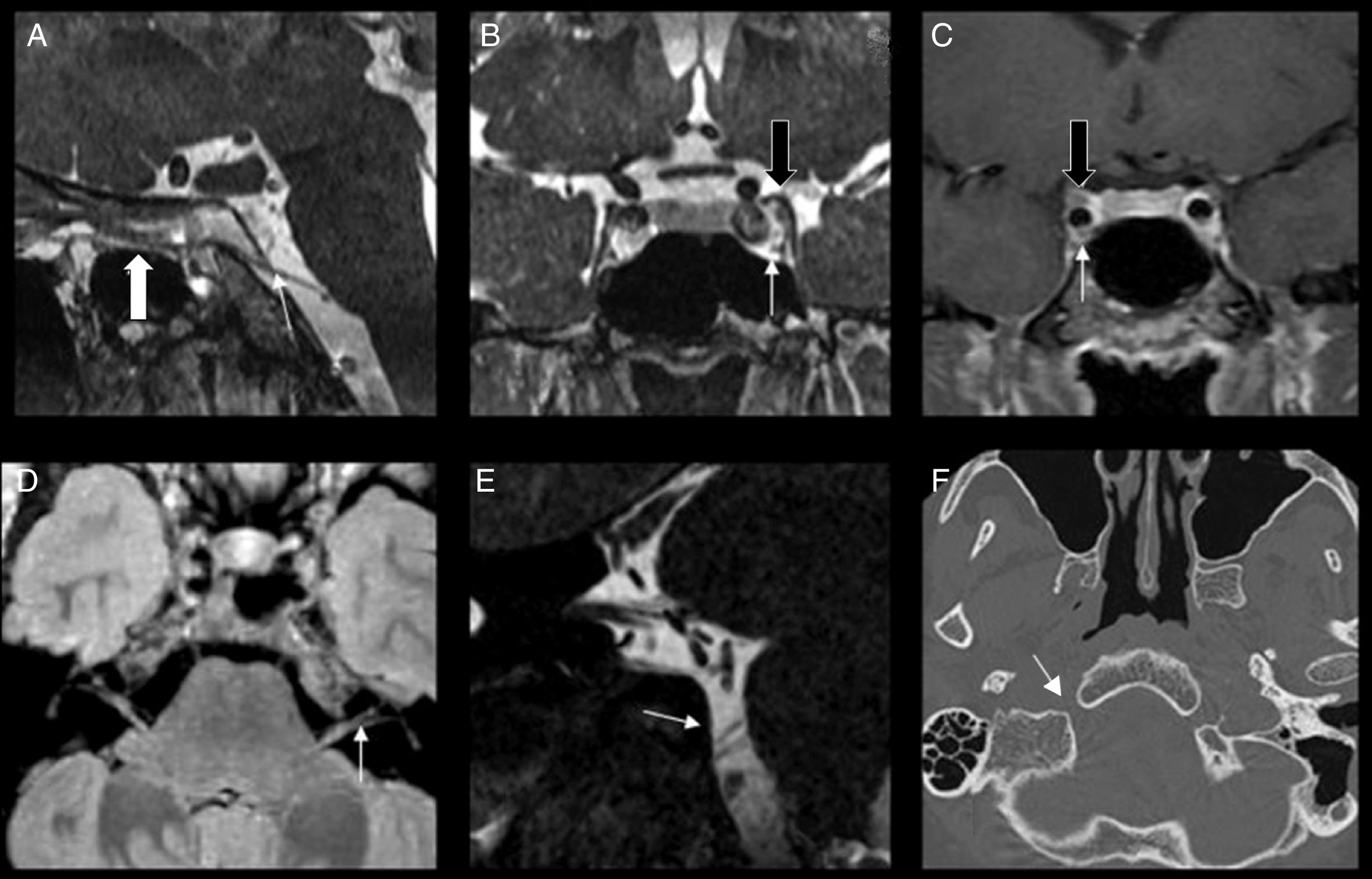
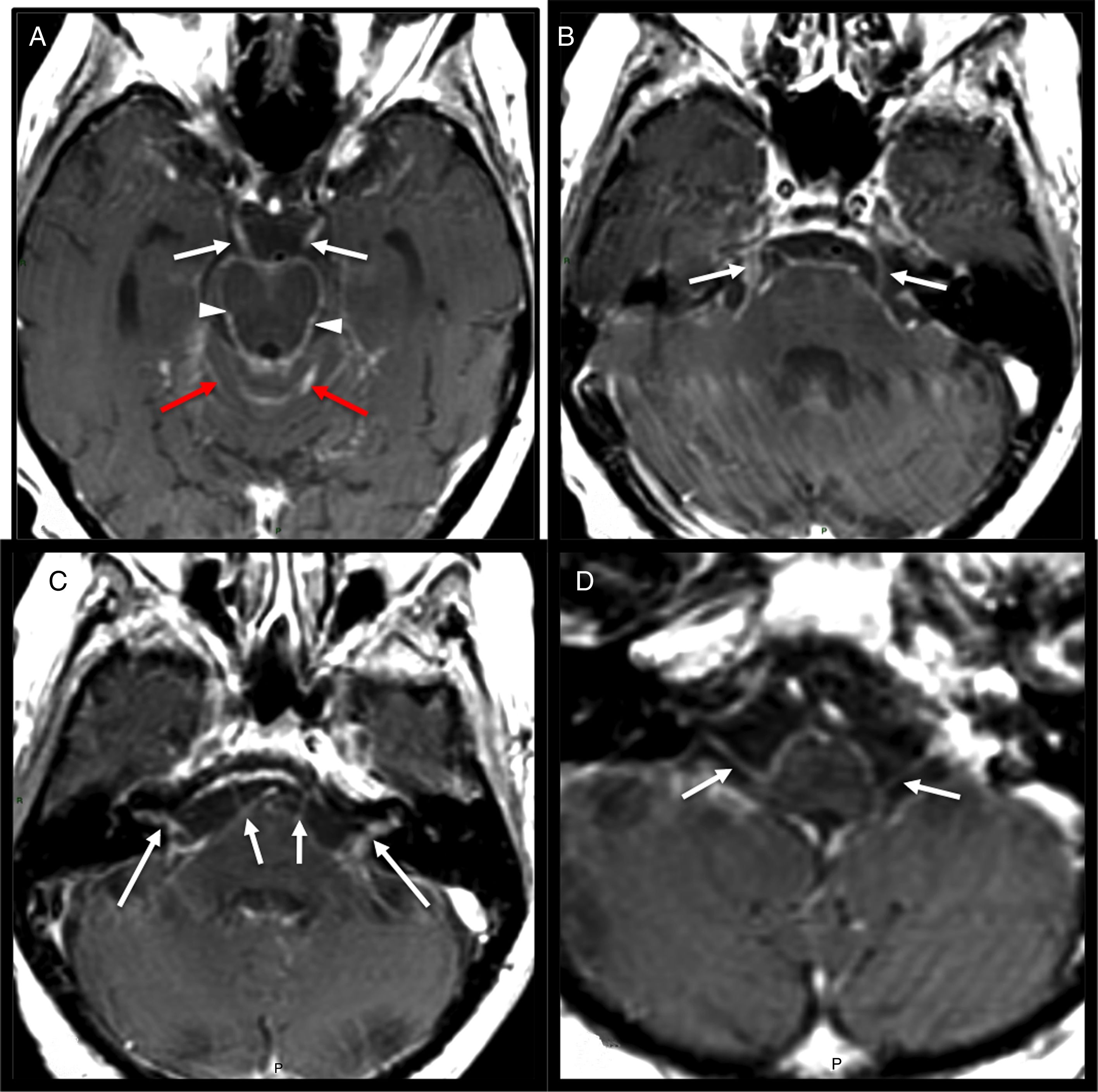
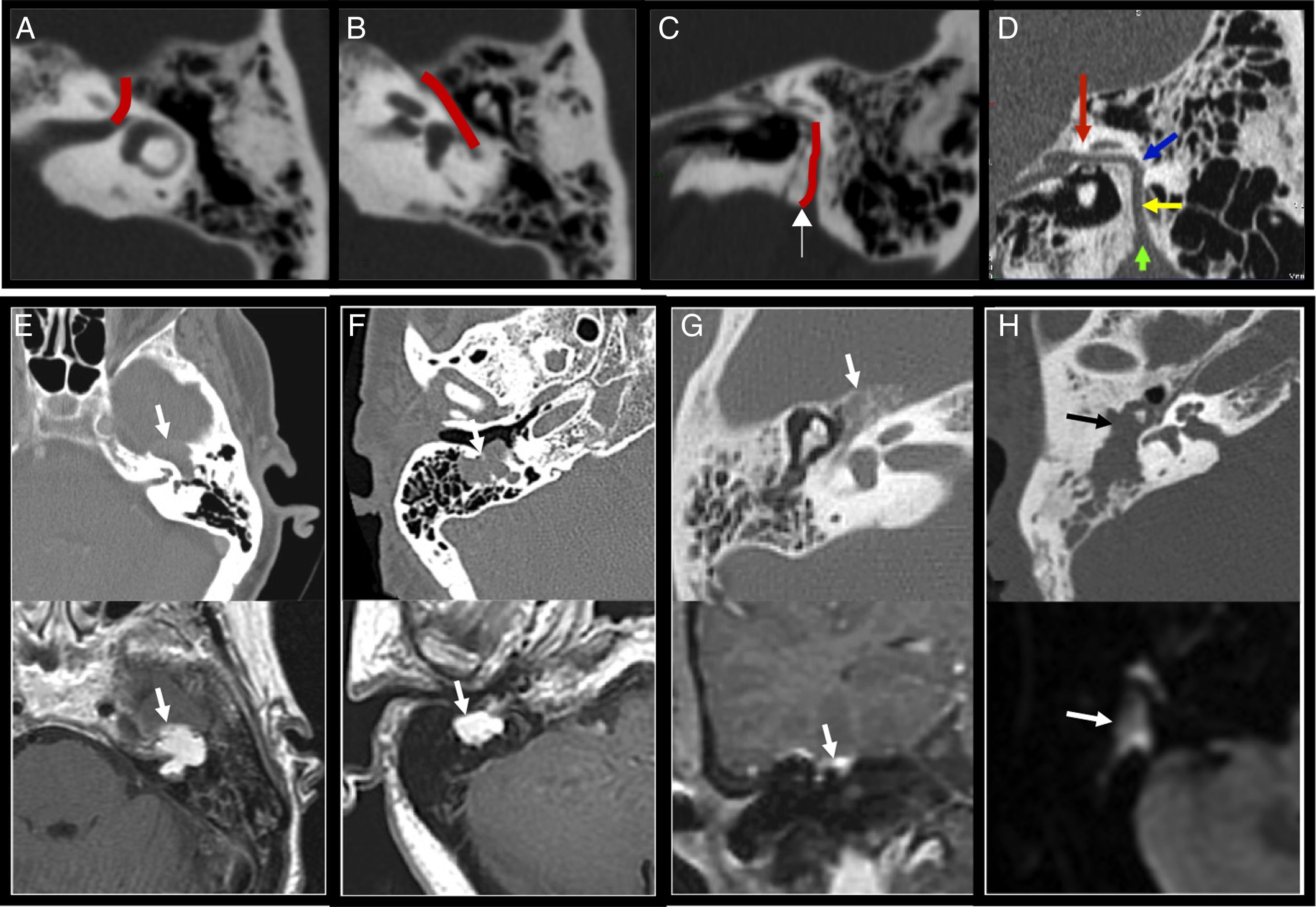
Técnica y anatomía. A) Reformateo sagital de secuencia 3D FIESTA poscontraste, donde se observa la totalidad del recorrido del VI par en sus segmentos cisternal e intradural (flechas fina y gruesa). B y C) Corte coronal de reformateo de secuencia 3D FIESTA y secuencia FSE potenciada en T1 poscontraste y con supresión grasa, donde se observa el III y VI par en su trayecto intracavernoso (flechas gruesa y fina respectivamente). D) Reformateo axial de secuencia 3D FLAIR que muestra el trayecto del VII y VIII par en ángulo pontocerebeloso y conducto auditivo interno (flecha). E) Reformateo oblicuo de secuencia 3D FIESTA, donde se observan raíces nerviosas correspondientes a los pares IX, X, XI (flecha). F) Tomografía computarizada (corte axial) donde se visualiza el conducto óseo del XII par (flecha).
Los nervios I (nervio olfatorio) y II (nervio óptico) se consideran prolongaciones de tractos de sustancia blanca del sistema nervioso central. No siguen la clasificación anatómica o división en los mismos segmentos que el resto de los pares craneales; tampoco comparten la misma patología, por lo que la semiología clínica y la patología se tratarán por separado.
Trastornos del olfatoEl nervio olfatorio consiste en un conjunto de filetes nerviosos no mielinizados que nacen de la porción olfatoria de la mucosa pituitaria en el techo de la fosa nasal; dichos filetes atraviesan la lámina cribosa y terminan en la región ventral del bulbo olfatorio donde sinapsan con la segunda neurona (fig. 1). Los axones eferentes abandonan el bulbo olfatorio y alcanzan la corteza olfatoria a través del tracto olfatorio.
La anosmia puede producirse por lesión en cualquier localización de la vía olfativa. Cuando es unilateral, la localización es proximal a la corteza piriforme. Las causas más frecuentes son la patología inflamatoria sinonasal y los traumatismos de la base del cráneo11.
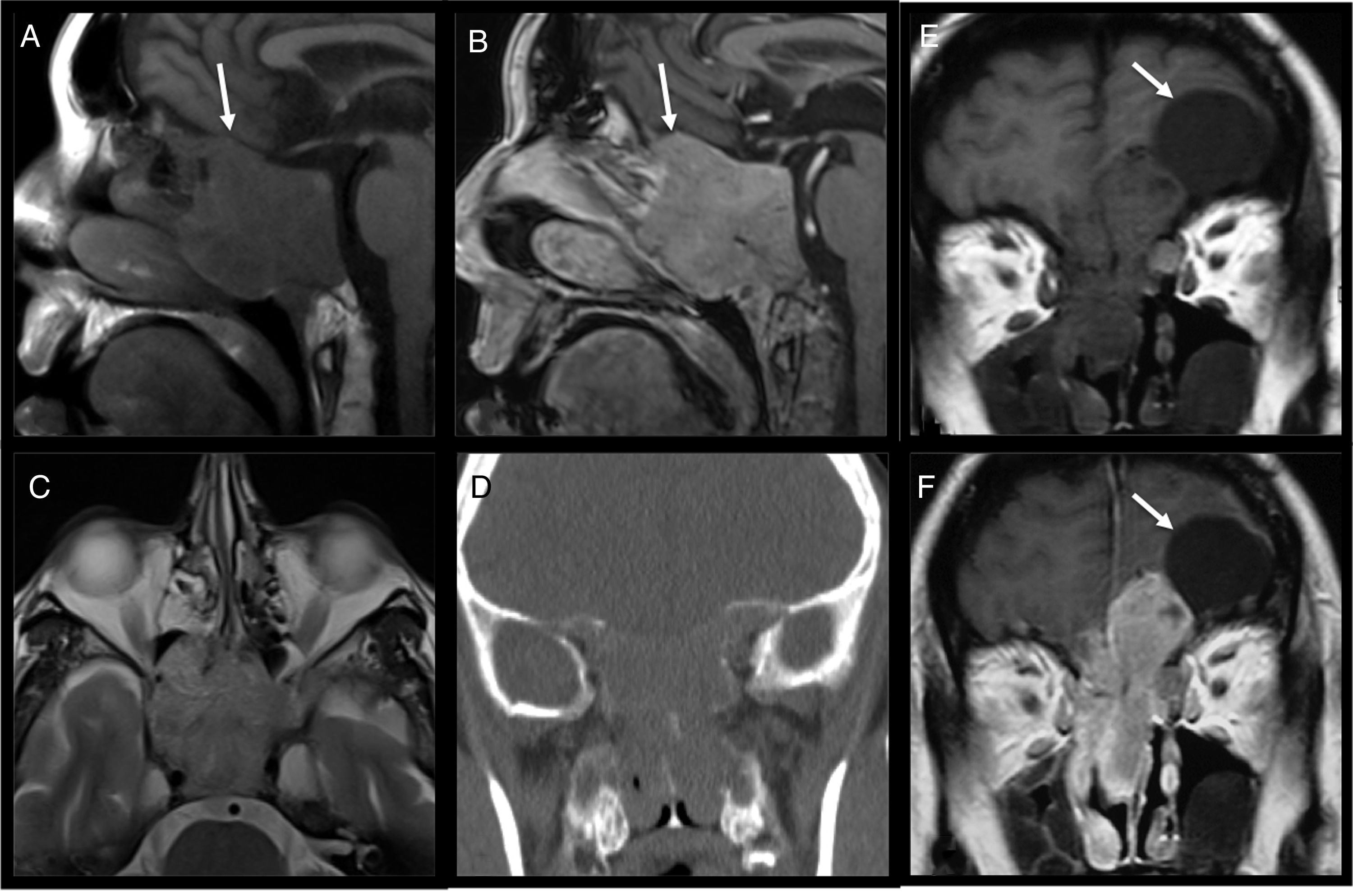
El estesioneuroblastoma o neuroblastoma olfatorio es un tumor raro, de adultos mayores, que deriva de las células basales de la mucosa olfatoria. Los pacientes pueden presentar congestión nasal, epistaxis, anosmia y cefalea. Suelen ser tumores grandes al diagnóstico. Aunque suele existir afectación dural microscópica, en el 30% la invasión intracraneal es franca, y en estos casos son frecuentes los quistes no tumorales en la interfase tumor-parénquima cerebral (fig. 3)12.
Estesioneuroblastoma. Se observa una gran masa centrada en la región posterior de las fosas nasales que infiltra etmoides, esfenoides y el clivus y muestra extensión hacia la fosa craneal anterior (flecha). A) En la secuencia potenciada en T1 presenta intensidad de señal intermedia característica de este tipo de tumor. B) Sagital potenciada en T1 poscontraste que muestra realce homogéneo con contraste intravenoso. C) En la secuencia axial potenciada en T2, la tumoración también presenta una señal intermedia al igual que en T1. D) La imagen tomográfica demuestra la importante destrucción ósea de la base del cráneo. E y F) Imágenes coronales potenciadas en T1, sin contraste (E) y con contraste (F), de otro paciente, en las que se observa estesioneuroblastoma con invasión intracraneal y quiste no neoplásico en la interfase (flecha).
Otras causas de anosmia en la vía conductiva son neoplasias de la cavidad nasal y senos paranasales, tóxicos como cocaína y tabaco y, en el área neurosensorial central, el síndrome de Kallman, infecciones, meningioma, cirugía y radiación. También es frecuente la hiposmia en los estadios iniciales de las enfermedades de Alzheimer y Parkinson13.
Neuropatía ópticaSe caracteriza por signos y síntomas específicos expuestos en la tabla 2.
La vía óptica comprende los nervios ópticos, el quiasma y las estructuras retroquiasmáticas (fig. 4).
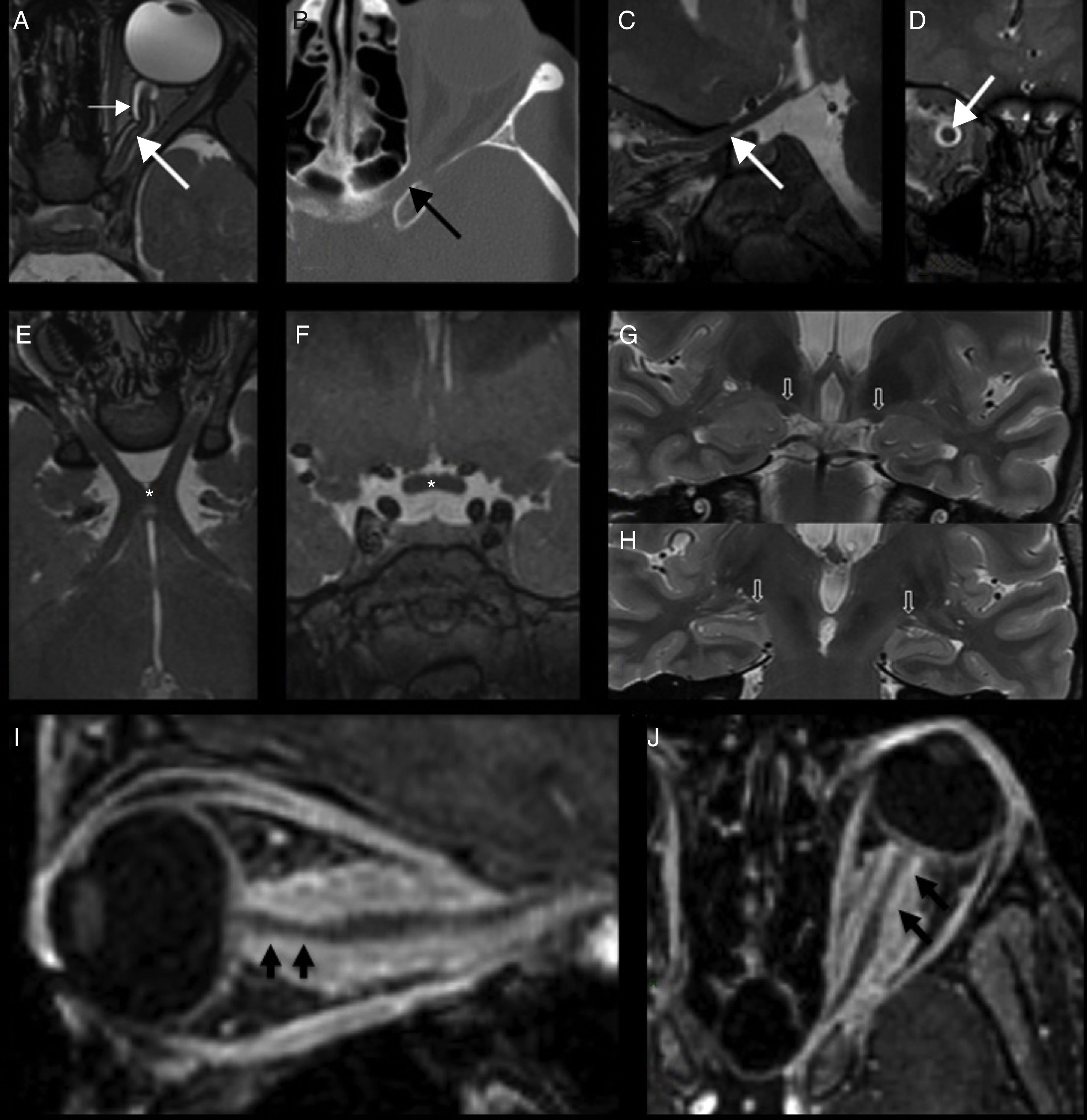
Anatomía y meningioma de la vaina del nervio óptico. A-D) Trayecto del nervio óptico en órbita y canal óptico (flecha blanca gruesa), con su vaina (flecha fina) en secuencias potenciadas en T2; paredes óseas del canal óptico en exploración tomográfica (flecha negra). Las imágenes (E) y (F) muestran el quiasma óptico en planos axial y coronal, respectivamente. Visualización de las cintillas ópticas (flechas huecas) en dos cortes coronales sucesivos (G y H). Cortes sagital (I) y axial (J) de secuencias potenciadas en T1 con supresión grasa poscontraste, que muestran la imagen característica en resonancia magnética del meningioma del nervio óptico en “vías de tranvía” referida al engrosamiento y realce concéntricos de la vaina del nervio óptico. Se aprecia una ligera estrechez del nervio óptico en su porción proximal (flechas).
En el nervio óptico se distinguen varios segmentos: intraocular (formado por los axones de las células ganglionares de la retina), intraorbitario (intraconal, rodeado de meninges), intracanalicular (en el canal óptico) e intracraneal (10 mm antes del quiasma, recubierto únicamente por piamadre). Los nervios ópticos se unen para formar el quiasma donde las fibras de la retina nasal de cada nervio se decusan y se unen a las fibras de la retina temporal no decusadas para formar las cintillas ópticas. Estas se dirigen a los cuerpos geniculados laterales, continuándose con las radiaciones ópticas hasta la región medial del lóbulo occipital.
La presentación brusca del déficit visual apunta hacia etiologías isquémica, desmielinizante o traumática, mientras que el déficit progresivo es característico de los procesos infiltrativos o compresivos.
Las lesiones del segmento intraorbitario del nervio óptico producen un escotoma central.
La neuropatía óptica isquémica anterior (NOIA) no arterítica es la causa más frecuente de pérdida de visión unilateral y edema de papila (papilitis) en individuos adultos (mayores de 50 años) con factores de riesgo cardiovascular, mientras que en pacientes de mayor edad se produce NOIA por arteritis de células gigantes.
La neuritis óptica es la inflamación del nervio óptico secundaria a desmielinización. Típicamente, afecta a adultos entre los 20 y 50 años (más frecuente en mujeres). Es infrecuente en niños14. El diagnóstico es clínico. La RM puede mostrar engrosamiento del nervio óptico e hiperintensidad de señal en T2 y realce poscontraste, indistinguible de otros procesos inflamatorios. La presencia de lesiones en la sustancia blanca cerebral en RM es el predictor más importante para el desarrollo de esclerosis múltiple; por ello, ante un episodio de neuritis óptica, el estudio de RM va dirigido fundamentalmente a detectar lesiones desmielinizantes encefálicas.
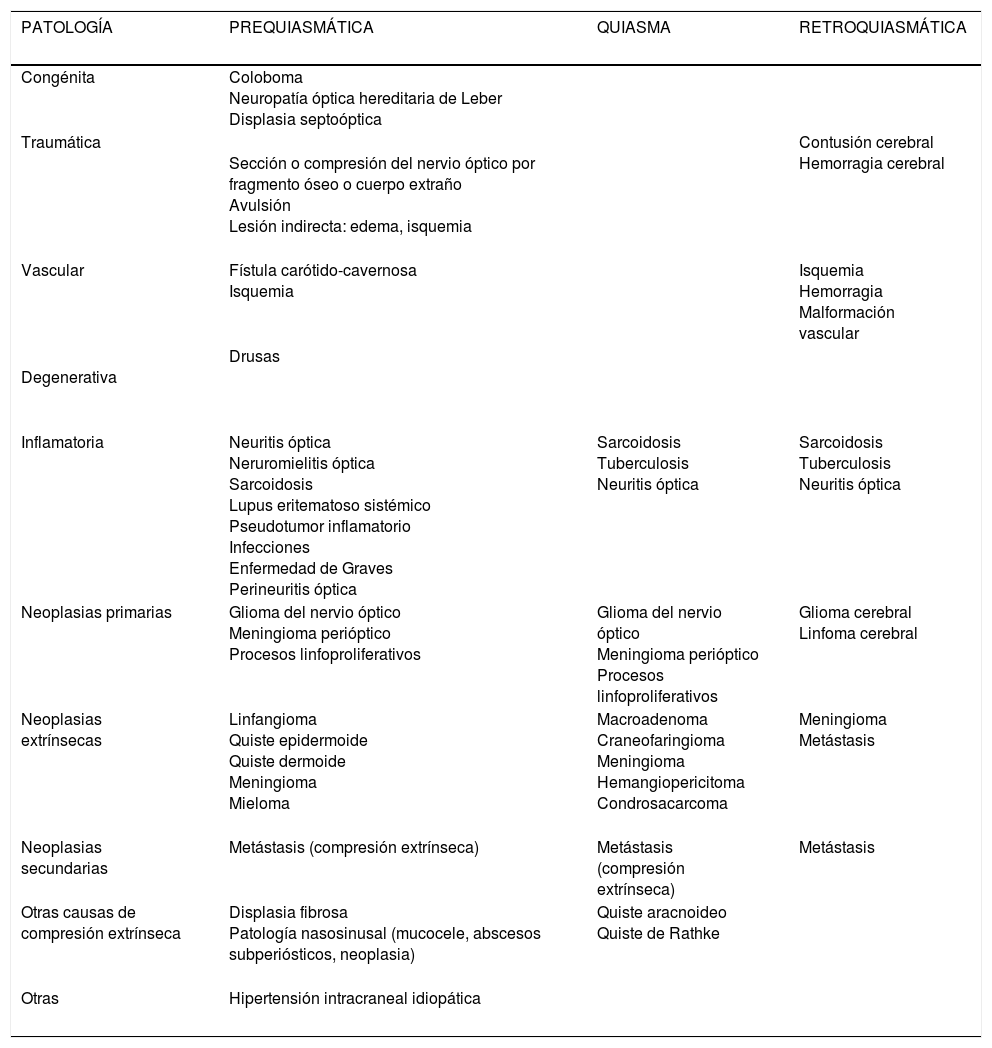
El resto de las causas que producen neuropatía óptica pueden verse en la tabla 4 (fig. 4).
Patología de la vía óptica
| PATOLOGÍA | PREQUIASMÁTICA | QUIASMA | RETROQUIASMÁTICA |
|---|---|---|---|
| Congénita | Coloboma Neuropatía óptica hereditaria de Leber Displasia septoóptica | ||
| Traumática | Sección o compresión del nervio óptico por fragmento óseo o cuerpo extraño Avulsión Lesión indirecta: edema, isquemia | Contusión cerebral Hemorragia cerebral | |
| Vascular | Fístula carótido-cavernosa Isquemia | Isquemia Hemorragia Malformación vascular | |
Degenerativa | Drusas | ||
| Inflamatoria | Neuritis óptica Neruromielitis óptica Sarcoidosis Lupus eritematoso sistémico Pseudotumor inflamatorio Infecciones Enfermedad de Graves Perineuritis óptica | Sarcoidosis Tuberculosis Neuritis óptica | Sarcoidosis Tuberculosis Neuritis óptica |
| Neoplasias primarias | Glioma del nervio óptico Meningioma perióptico Procesos linfoproliferativos | Glioma del nervio óptico Meningioma perióptico Procesos linfoproliferativos | Glioma cerebral Linfoma cerebral |
| Neoplasias extrínsecas | Linfangioma Quiste epidermoide Quiste dermoide Meningioma Mieloma | Macroadenoma Craneofaringioma Meningioma Hemangiopericitoma Condrosacarcoma | Meningioma Metástasis |
| Neoplasias secundarias | Metástasis (compresión extrínseca) | Metástasis (compresión extrínseca) | Metástasis |
| Otras causas de compresión extrínseca | Displasia fibrosa Patología nasosinusal (mucocele, abscesos subperiósticos, neoplasia) | Quiste aracnoideo Quiste de Rathke | |
| Otras | Hipertensión intracraneal idiopática |
En el ápex orbitario, el defecto suele ser sectorial.
La compresión del cuerpo del quiasma produce una hemianopsia bitemporal, más frecuentemente producida por tumores hipofisarios.
Las lesiones posquiasmáticas conducen a déficits homónimos congruentes, lo que significa defectos idénticos en cada ojo, y respetan la mácula.
SEMIOLOGÍA Y PATOLOGÍA DE LOS PARES CRANEALES III-XIILa afectación aislada de los pares craneales puede asociarse a síntomas y signos clínicos concretos (tabla 2). Las lesiones complejas que asocian parálisis de varios pares se deben a patología meníngea, del tronco y de la base del cráneo. Las lesiones en el tronco asocian déficits motores y sensitivos.
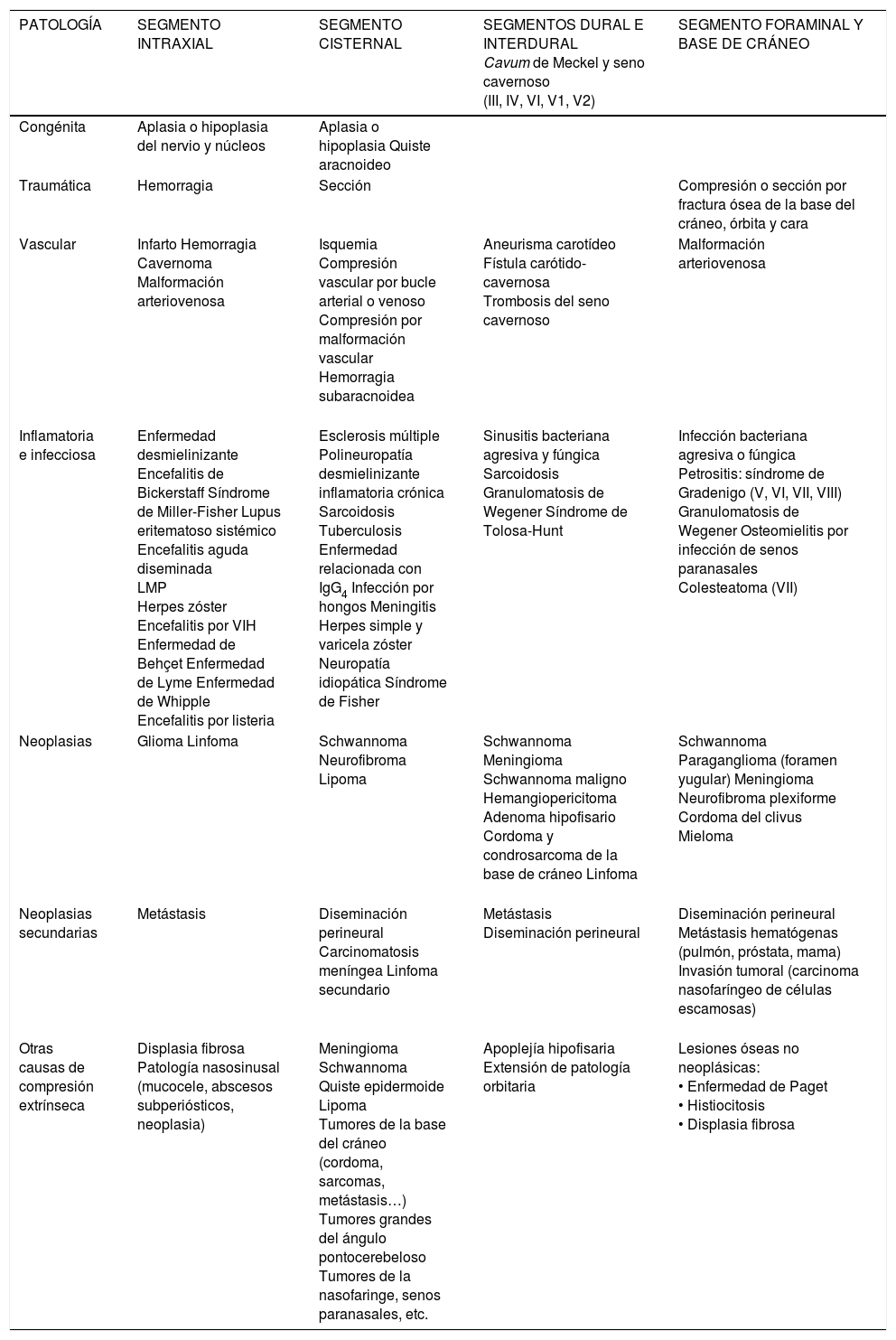
La patología de los pares craneales, atendiendo al segmento anatómico afectado, puede verse en la tabla 5.
Patología de los pares craneales III-XII
| PATOLOGÍA | SEGMENTO INTRAXIAL | SEGMENTO CISTERNAL | SEGMENTOS DURAL E INTERDURAL Cavum de Meckel y seno cavernoso (III, IV, VI, V1, V2) | SEGMENTO FORAMINAL Y BASE DE CRÁNEO |
|---|---|---|---|---|
| Congénita | Aplasia o hipoplasia del nervio y núcleos | Aplasia o hipoplasia Quiste aracnoideo | ||
| Traumática | Hemorragia | Sección | Compresión o sección por fractura ósea de la base del cráneo, órbita y cara | |
| Vascular | Infarto Hemorragia Cavernoma Malformación arteriovenosa | Isquemia Compresión vascular por bucle arterial o venoso Compresión por malformación vascular Hemorragia subaracnoidea | Aneurisma carotídeo Fístula carótido-cavernosa Trombosis del seno cavernoso | Malformación arteriovenosa |
| Inflamatoria e infecciosa | Enfermedad desmielinizante Encefalitis de Bickerstaff Síndrome de Miller-Fisher Lupus eritematoso sistémico Encefalitis aguda diseminada LMP Herpes zóster Encefalitis por VIH Enfermedad de Behçet Enfermedad de Lyme Enfermedad de Whipple Encefalitis por listeria | Esclerosis múltiple Polineuropatía desmielinizante inflamatoria crónica Sarcoidosis Tuberculosis Enfermedad relacionada con IgG4 Infección por hongos Meningitis Herpes simple y varicela zóster Neuropatía idiopática Síndrome de Fisher | Sinusitis bacteriana agresiva y fúngica Sarcoidosis Granulomatosis de Wegener Síndrome de Tolosa-Hunt | Infección bacteriana agresiva o fúngica Petrositis: síndrome de Gradenigo (V, VI, VII, VIII) Granulomatosis de Wegener Osteomielitis por infección de senos paranasales Colesteatoma (VII) |
| Neoplasias | Glioma Linfoma | Schwannoma Neurofibroma Lipoma | Schwannoma Meningioma Schwannoma maligno Hemangiopericitoma Adenoma hipofisario Cordoma y condrosarcoma de la base de cráneo Linfoma | Schwannoma Paraganglioma (foramen yugular) Meningioma Neurofibroma plexiforme Cordoma del clivus Mieloma |
| Neoplasias secundarias | Metástasis | Diseminación perineural Carcinomatosis meníngea Linfoma secundario | Metástasis Diseminación perineural | Diseminación perineural Metástasis hematógenas (pulmón, próstata, mama) Invasión tumoral (carcinoma nasofaríngeo de células escamosas) |
| Otras causas de compresión extrínseca | Displasia fibrosa Patología nasosinusal (mucocele, abscesos subperiósticos, neoplasia) | Meningioma Schwannoma Quiste epidermoide Lipoma Tumores de la base del cráneo (cordoma, sarcomas, metástasis…) Tumores grandes del ángulo pontocerebeloso Tumores de la nasofaringe, senos paranasales, etc. | Apoplejía hipofisaria Extensión de patología orbitaria | Lesiones óseas no neoplásicas: • Enfermedad de Paget • Histiocitosis • Displasia fibrosa |
LMP:
Aunque con peculiaridades propias de cada par craneal, los pares craneales III-XII comparten algunos procesos patológicos:
- •
El glioma del tronco es más frecuente en los niños y en la protuberancia. Suele ser un glioma difuso de bajo grado. En RM, la imagen característica es una lesión infiltrativa, expansiva, heterogénea en T2 e hipointensa en T1 con realce variable. Con frecuencia produce parálisis de los pares VI y VII, ataxia y signos de afectación de tractos largos.
- •
En los adultos, los tumores que más frecuentemente afectan al tronco son las metástasis, especialmente de pulmón y mama, y el linfoma.
- •
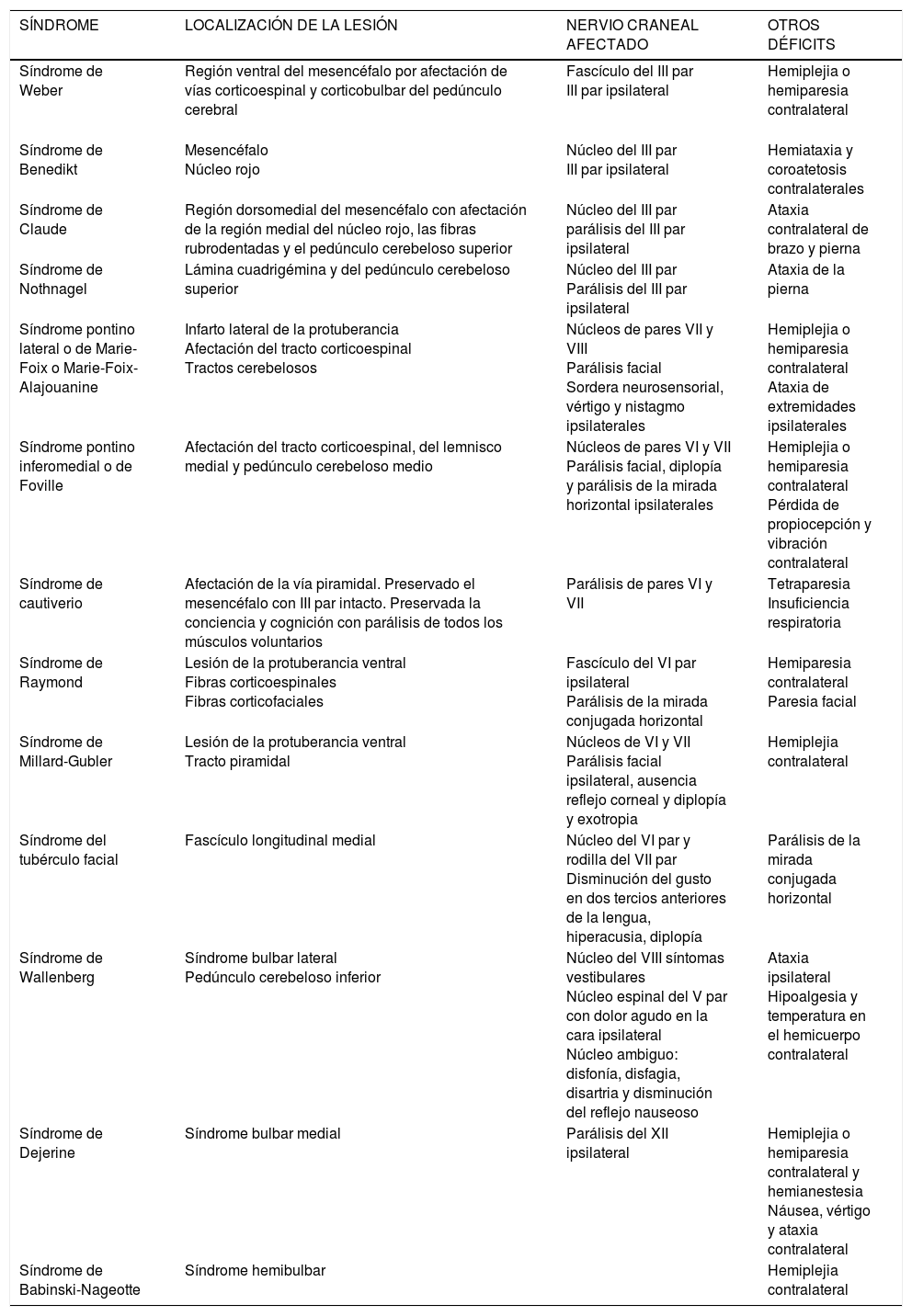
Los síndromes del tronco suelen ser de origen isquémico. Combinan déficits motores y sensitivos con parálisis de pares craneales (tabla 6).
Tabla 6.Síndromes de tronco
SÍNDROME LOCALIZACIÓN DE LA LESIÓN NERVIO CRANEAL AFECTADO OTROS DÉFICITS Síndrome de Weber Región ventral del mesencéfalo por afectación de vías corticoespinal y corticobulbar del pedúnculo cerebral
Fascículo del III par
III par ipsilateralHemiplejia o hemiparesia contralateral Síndrome de Benedikt Mesencéfalo
Núcleo rojoNúcleo del III par
III par ipsilateralHemiataxia y coroatetosis contralaterales Síndrome de Claude Región dorsomedial del mesencéfalo con afectación de la región medial del núcleo rojo, las fibras rubrodentadas y el pedúnculo cerebeloso superior Núcleo del III par
parálisis del III par ipsilateralAtaxia contralateral de brazo y pierna Síndrome de Nothnagel
Lámina cuadrigémina y del pedúnculo cerebeloso superior Núcleo del III par
Parálisis del III par ipsilateralAtaxia de la pierna Síndrome pontino lateral o de Marie-Foix o Marie-Foix-Alajouanine Infarto lateral de la protuberancia
Afectación del tracto corticoespinal
Tractos cerebelososNúcleos de pares VII y VIII
Parálisis facial
Sordera neurosensorial, vértigo y nistagmo ipsilateralesHemiplejia o hemiparesia contralateral
Ataxia de extremidades ipsilateralesSíndrome pontino inferomedial o de Foville Afectación del tracto corticoespinal, del lemnisco medial y pedúnculo cerebeloso medio Núcleos de pares VI y VII
Parálisis facial, diplopía y parálisis de la mirada horizontal ipsilateralesHemiplejia o hemiparesia contralateral
Pérdida de propiocepción y vibración contralateralSíndrome de cautiverio Afectación de la vía piramidal. Preservado el mesencéfalo con III par intacto. Preservada la conciencia y cognición con parálisis de todos los músculos voluntarios Parálisis de pares VI y VII Tetraparesia
Insuficiencia respiratoriaSíndrome de Raymond Lesión de la protuberancia ventral
Fibras corticoespinales
Fibras corticofacialesFascículo del VI par ipsilateral
Parálisis de la mirada conjugada horizontalHemiparesia contralateral
Paresia facialSíndrome de Millard-Gubler Lesión de la protuberancia ventral
Tracto piramidalNúcleos de VI y VII
Parálisis facial ipsilateral, ausencia reflejo corneal y diplopía y exotropiaHemiplejia contralateral Síndrome del tubérculo facial Fascículo longitudinal medial Núcleo del VI par y rodilla del VII par
Disminución del gusto en dos tercios anteriores de la lengua, hiperacusia, diplopíaParálisis de la mirada conjugada horizontal Síndrome de Wallenberg Síndrome bulbar lateral
Pedúnculo cerebeloso inferiorNúcleo del VIII síntomas vestibulares
Núcleo espinal del V par con dolor agudo en la cara ipsilateral
Núcleo ambiguo: disfonía, disfagia, disartria y disminución del reflejo nauseosoAtaxia ipsilateral
Hipoalgesia y temperatura en el hemicuerpo contralateral
Síndrome de Dejerine Síndrome bulbar medial Parálisis del XII ipsilateral Hemiplejia o hemiparesia contralateral y hemianestesia
Náusea, vértigo y ataxia contralateralSíndrome de Babinski-Nageotte Síndrome hemibulbar Hemiplejia contralateral - •
En RM, la afectación infecciosa del tronco se manifiesta con aumento de volumen, hiperintensidad de señal en T2 y realce (tabla 2).
- •
La afectación meníngea con afectación del segmento cisternal por procesos inflamatorios y tumorales, como la carcinomatosis meníngea y el linfoma, a menudo ocasionan déficits de múltiples pares craneales que suelen ser progresivos. La RM muestra realce y engrosamiento de los segmentos cisternales de los nervios, y realces meníngeos, y muchas veces es la secuencia 3D-FLAIR poscontraste la más sensible para su detección6. Suelen manifestarse con afectación del VII, III, VI y los pares craneales bajos IX, X y XI. En la diferenciación de afectación inflamatoria y tumoral, será imprescindible la correlación clínica y las pruebas de laboratorio, especialmente el análisis del LCR (fig. 5).
- •
El schwannoma o neurinoma es la neoplasia primaria de los nervios craneales más frecuente. Se origina en la vaina de mielina de los nervios craneales, con más frecuencia en los sensitivos. Cuando ocurre en los nervios mixtos o motores, suele asociarse neurofibromatosis de tipo 2 o schwannomatosis y afecta a múltiples nervios. La localización más frecuente es la división inferior del VIII par, seguido por el V, X, XII y VII15. En el VIII par aparecen como masas intracanaliculares y cisternales con morfología característica en cono de helado. Con menos frecuencia son exclusivamente intracanaliculares, extracanaliculares o laberínticos (fig. 6).
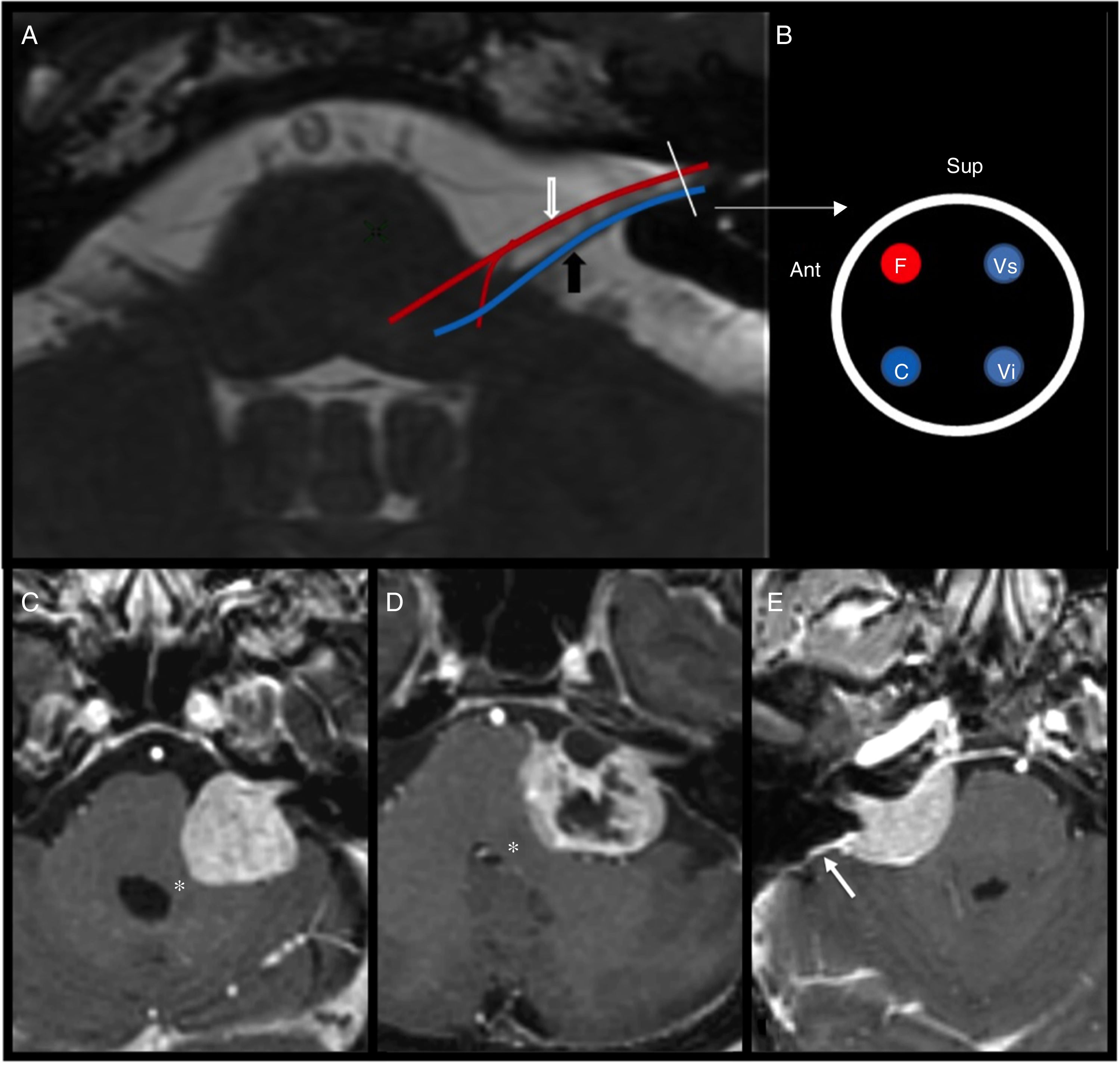
Figura 6.Anatomía y lesiones del VIII par. A) Corte axial a nivel de la protuberancia, que muestra el trayecto fascicular y cisternal del VII par (flecha blanca) y VIII par en ángulo pontocerebeloso (flecha negra). B) Posición relativa del nervio facial (F), coclear (C), vestibular superior (Vs) e inferior (Vi) en vértice del conducto auditivo interno. C y D) Los cortes axiales de secuencias potenciadas en T1 poscontraste muestran sendos neurinomas del acústico. Ambos muestran la típica morfología en cono de helado de estos tumores, con componente intracanalicular y cisternal, y componente quístico con ausencia de realce en D, también frecuente en estos tumores. En ambos casos, el tumor comprime el pedúnculo cerebeloso medio adyacente (asterisco). E) Corte axial de secuencia potenciada en T1 poscontraste que muestra una tumoración con realce homogéneo en la cisterna del ángulo pontocerebeloso y extensión al interior del conducto auditivo interno correspondiente a un meningioma. Puede apreciarse la amplia base de implantación y cola dural (flecha), hallazgos que permiten diferenciarlo del schwannoma.
(0.37MB). - •
Los neurofibromas pueden originarse de las células de Schwann, de otras células perineurales o de los fibroblastos. Son más frecuentes fuera del cráneo y se asocian a la neurofibromatosis de tipo 1. En la imagen están bien delimitados, pueden contener calcificación y realzan moderadamente. La hemorragia y los quistes son menos frecuentes15.
- •
Los paragangliomas son tumores neuroendocrinos que derivan de las células cromafines del sistema paragangliónico extrarrenal. Suelen asentar en cuatro localizaciones diferentes: en la bifurcación carotídea, acompañando al nervio vagal, en el foramen yugular y en el oído medio. Suelen ser familiares y multicéntricos. Los más frecuentes son los carotídeos y yugulares. Aunque normalmente son benignos, los paragangliomas pueden malignizar en un 3-4% de los casos16.
En el foramen yugular afectan a los pares craneales bajos, y se manifiestan como tumores sólidos de morfología lobulada u ovalada. En ocasiones pueden extenderse hacia el oído medio (paraganglioma yugulotimpánico) (fig. 7). Los paragangliomas carotídeos y vagales presentan las mismas características en RM, si bien no destruyen el hueso, al encontrarse alejados de este. El diferente desplazamiento que producen de las carótidas interna y externa sirve para diferenciarlos (fig. 8).
Paraganglioma yugular. A) Secuencia axial FSE potenciada en T2, que muestra una tumoración de intensidad de señal heterogénea, de contorno irregular en el foramen yugular, compatible con paraganglioma yugular. En el caso de lesiones de gran tamaño puede existir la característica apariencia “en sal y pimienta”, con focos hiperintensos en T1 que representan áreas de hemorragia subaguda, y focos hipointensos en T2 que reflejan vacío de señal en vasos de alto flujo. B) La lesión realza intensamente poscontraste. C) La tomografía computarizada muestra destrucción ósea en el foramen yugular, a diferencia de lo que ocurre en los schwannomas o meningiomas, en los que se produce remodelación ósea y esclerosis respectivamente. D) La angiografía digital realizada para embolización prequirúrgica confirma la naturaleza hipervascular de la lesión, con marcada repleción en fase arterial precoz desde ramas perforantes occipitocervicales del segmento V3 de la arteria vertebral derecha.
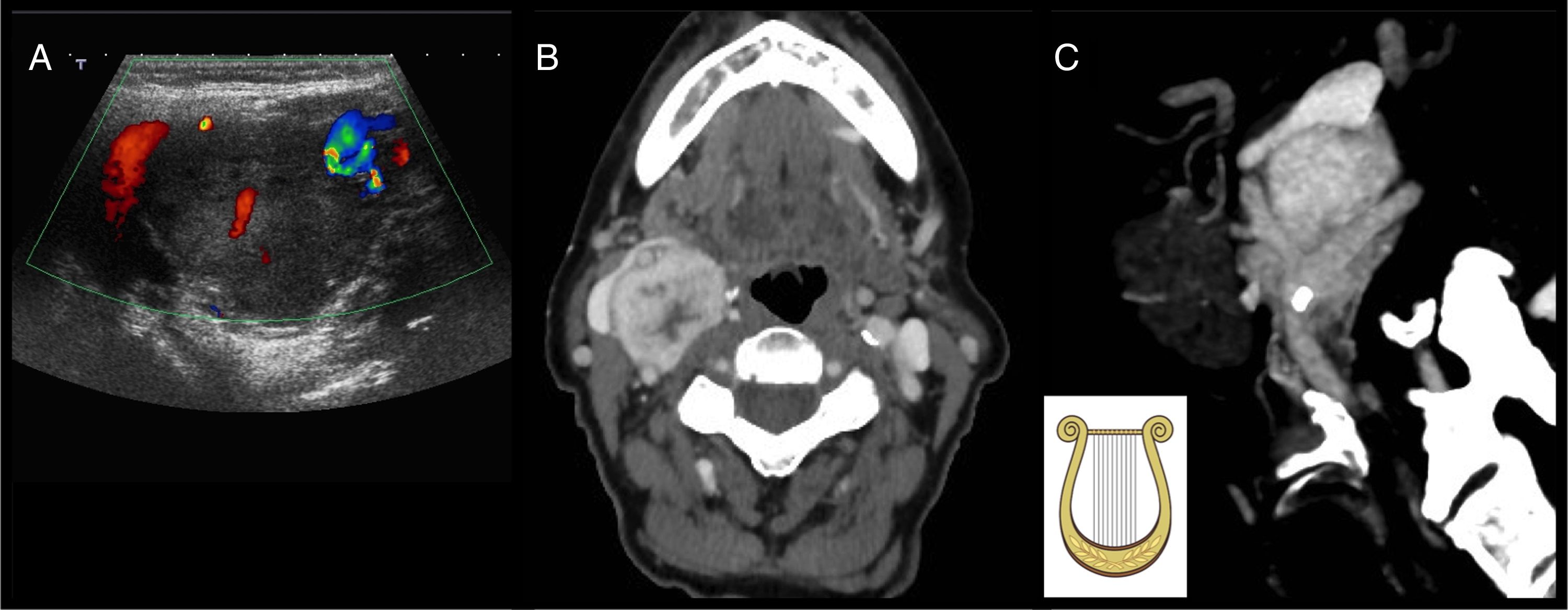
Paraganglioma carotídeo. A) Eco-Doppler que muestra una tumoración sólida que separa la bifurcación carotídea. B) La imagen de tomografía computarizada poscontraste muestra intenso realce heterogéneo de la tumoración en la bifurcación carotídea. C) En la imagen reformateada parasagital vemos la lesión en la bifurcación separando ambas carótidas (signo de la lira), mientras que el paraganglioma vagal las desplaza anteromedialmente.
La diplopía binocular es el principal síntoma ocasionado por lesión o patología de los nervios III, IV y VI, que inervan la musculatura extraocular (tabla 2).
Afectación del segmento intraxialLa isquemia ocurre con mayor frecuencia en la protuberancia. A este nivel, los infartos no cruzan la línea media y siguen la distribución de las ramas perforantes de la arteria basilar. En el mesencéfalo, sin embargo, pueden cruzar la línea media y producir una sintomatología oculomotora más compleja (tabla 6).
La encefalopatía de Wernicke es un cuadro clínico grave causado por el déficit de tiamina. Se caracteriza por oftalmoplejía, ataxia y encefalopatía. Es reversible si se instaura precozmente el tratamiento intravenoso con vitamina B1.
El síndrome de Miller-Fisher es la forma más frecuente de las variantes no clásicas del síndrome de Guillain-Barré; se caracteriza por oftalmoplejía parcial o completa, ataxia sensitiva y arreflexia. Si bien la RM puede mostrar realce de los pares craneales, su realización no es necesaria para el diagnóstico17.
Afectación del segmento cisternalLas causas más frecuentes de parálisis del III par en el adulto son la isquemia, el efecto de masa debido a aneurisma, la herniación uncal y los tumores.
La afectación microvascular del III nervio craneal puede ser la causa responsable de su parálisis, o paresia aislada, hasta en el 75% de los casos en individuos mayores de 45 años con factores de riesgo cardiovascular. Con menos frecuencia, también es una causa de paresia aislada de los nervios IV y VI en el adulto18–20.
La compresión extrínseca del III nervio craneal suele producir una midriasis arreactiva. En estos casos es obligado descartar un aneurisma en la arteria comunicante posterior, y en menor medida de la punta de la basilar. Sin embargo, en pacientes menores de 45 años, aun sin afectación pupilar, debe descartarse una causa compresiva. Los procesos expansivos de los hemisferios cerebrales que causan herniación transtentorial pueden producir parálisis o paresia aislada del III y VI pares.
El troclear, sin embargo, es el más vulnerable ante los traumatismos craneales19.
La afectación por tumores primarios como el schwannoma es rara, y es más frecuente en la neurofibromatosis de tipo 2 y en la schwannomatosis. Es más frecuente la compresión por tumores extraxiales (quistes epidermoides) y la afectación secundaria (carcinomatosis meníngea, infiltración leucémica o linfomatosa). Los tumores del clivus como los meningiomas, metástasis y tumores óseos como el cordoma, con frecuencia afectan al VI par (figs 5, 9 y 10)21.
En la infancia, la migraña oftalmopléjica (considerada como una mononeuropatía craneal inflamatoria idiopática) cursa con cefaleas recurrentes y paresia de uno o más nervios oculomotores (fig. 9)22.
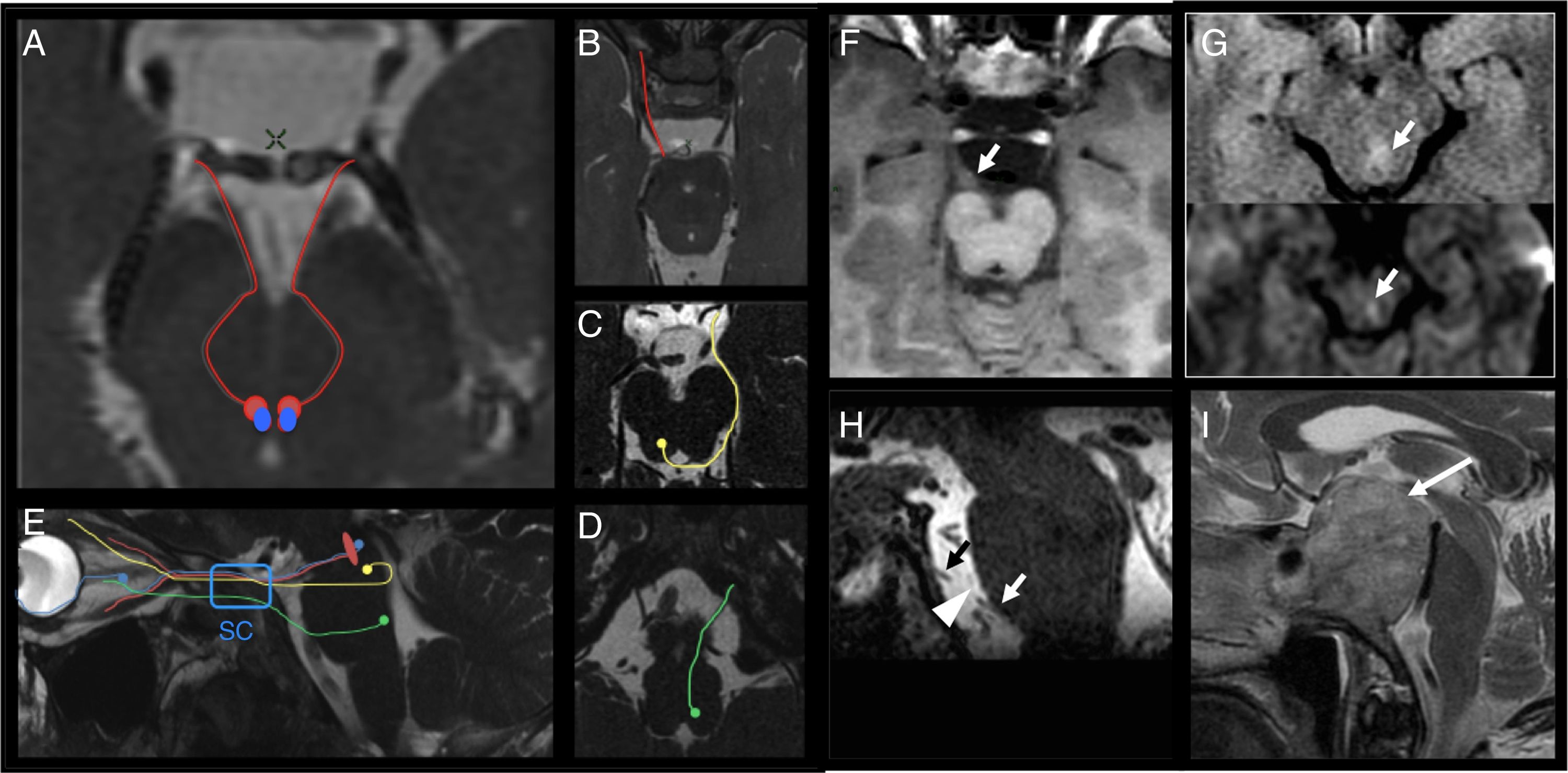
Anatomía y parálisis aislada de nervios oculomotores. A) Localización mesencefálica de núcleos oculomotor (rojo) y de Edinger-Westphal (azul) del III par craneal, del que se muestra su trayecto fascicular y cisternal (rojo) en plano axial oblicuo. B) Trayecto cisternal del III par craneal. C) Núcleo y trayecto de la porción cisternal del IV par (amarillo), con emergencia desde la porción contralateral dorsal del mesencéfalo. D) Núcleo y trayecto cisternal del VI par (verde) en corte oblicuo a nivel de protuberancia hasta su entrada en el canal de Dorello. E) Reconstrucción sagital de secuencia 3D FIESTA, donde se aprecia el trayecto de los tres pares previamente mencionados, y la situación del segmento intracavernoso (SC, cuadro azul). F) Secuencia GR potenciada en T1 que muestra engrosamiento del III par derecho en su origen (flecha) en un caso de migraña oftalmopléjica. El III par es el que se afecta con mayor frecuencia. Suele existir también realce poscontraste. G) Se aprecia una pequeña lesión hiperintensa (flecha) en la secuencia FLAIR potenciada en T2 (superior) con restricción de la difusión (inferior) que corresponde a un infarto lacunar agudo en el núcleo del IV par. H) Secuencia 3D FIESTA en la que puede verse una discontinuidad (punta de flecha) en tercio medio del VI par (flechas blanca y negra) secundaria a rotura por traumatismo craneoencefálico. I) Sagital T2 mostrando un tumor infiltrando el clivus, correspondiente a un cordoma con gran componente extraóseo (flecha) que comprime la protuberancia y el recorrido cisternal del VI par.
Las lesiones del seno cavernoso pueden producir oftalmoplejía (III, IV y VI), anisocoria o midriasis (III), y déficit de V1 y V2, quemosis, proptosis y síndrome de Horner por afectación de las fibras oculosimpáticas alrededor de la carótida interna (fig. 11) (tabla 3).
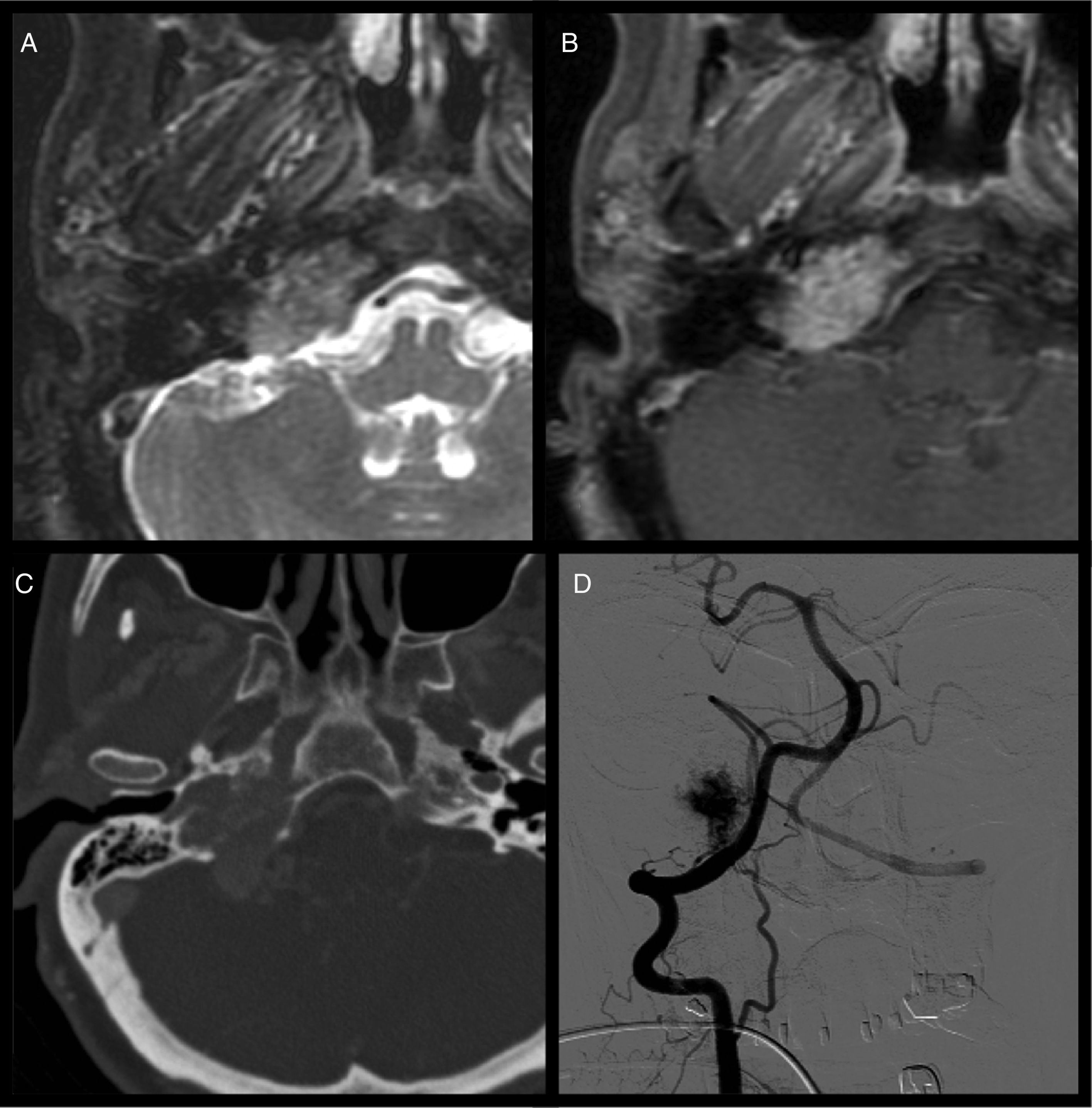
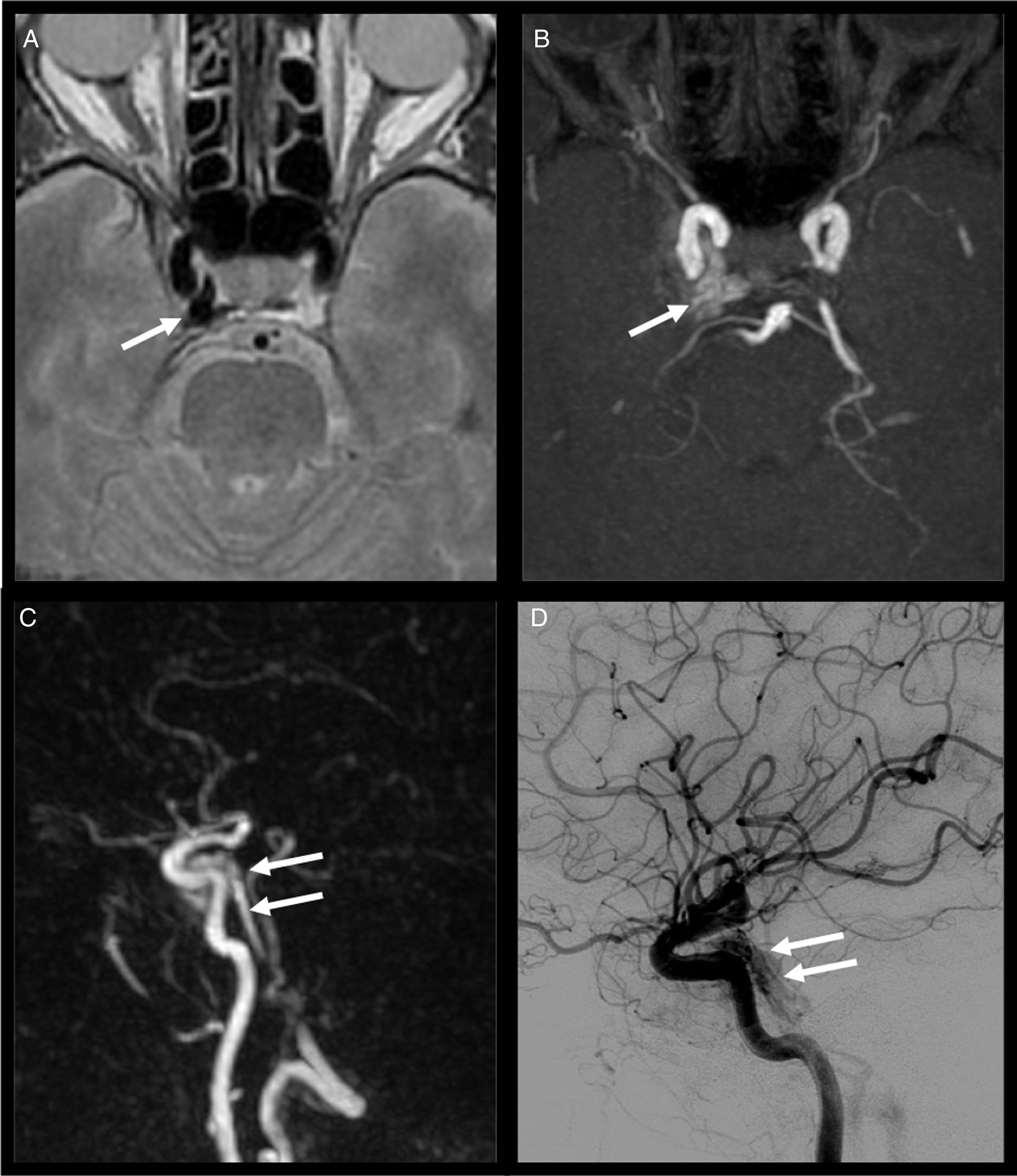
Fístula carótido-cavernosa. Mujer de 59 años con cuadro progresivo de 3 meses de evolución de pérdida de agudeza visual, inyección conjuntival, edema palpebral y paresia del VI par derecho. A) La secuencia axial potenciada en DP muestra una imagen de vacío de señal anormal en el interior del seno cavernoso derecho (flecha). B) La secuencia 3D TOF del polígono de Willis pone de manifiesto señal de flujo arterializado en dicha localización (flecha). C) La reconstrucción sagital de la secuencia TRICKS confirma la presencia de relleno de contraste en fase arterial del seno cavernoso (flechas). D) La angiografía se realiza con fines terapéuticos y evidencia el mismo hallazgo (flechas).
Las lesiones en la fisura orbitaria superior o hendidura esfenoidal conducen a la afectación de los nervios III, IV, VI y V1 y de la vena oftálmica superior con oftalmoplejía, neuropatía de V1, proptosis, quemosis y midriasis fija.
El síndrome de Tolosa-Hunt, oftalmoplejía dolorosa autolimitada y recidivante, producida por una inflamación granulomatosa del seno cavernoso o de la fisura orbitaria superior, es un diagnóstico de exclusión. En el diagnóstico diferencial deben incluirse fundamentalmente el meningioma y el linfoma.
Neuropatía del trigéminoLa neuropatía trigeminal produce anestesia, dolor o quemazón en las regiones inervadas por cada una de las ramas (tabla 2). La RM es imprescindible para el diagnóstico.
La afectación del segmento nuclear o fascicular puede ser el primer síntoma de presentación de la esclerosis múltiple.
La afectación del segmento cisternal puede manifestarse con paresia, síntomas sensitivos y disminución del reflejo corneal. La patología más frecuente son los tumores, infecciones y la compresión vascular (tabla 5) (figs. 5, 10 y 12). También puede manifestarse con neuralgia, más frecuentemente en el territorio de V2 y V3. En individuos mayores de 40 años suele ser idiopática, aunque en ocasiones se demuestra una compresión vascular. La porción nerviosa más vulnerable corresponde a la zona de transición. Las arterias más frecuentemente implicadas son la cerebelosa superior y la cerebelosa anteroinferior; la compresión venosa es menos frecuente. La presencia de atrofia o distorsión y desplazamiento del nervio apoyarán el diagnóstico de compresión neurovascular23. Algunos autores proponen la realización de una secuencia de DTI en la que se demuestra disminución de los valores de anisotropía fraccional en el nervio afectado9.
Carcinomatosis meníngea. Mujer de 62 años, con antecedentes de carcinoma de mama con paresia de múltiples pares craneales. Cortes axiales de secuencia FSE potenciada en T1 poscontraste. A) Realce leptomeníngeo en las cisternas basales (puntas de flecha) y en las folias cerebelosas (flechas rojas), así como del III par de ambos lados (flechas blancas). B) De los trigéminos (flechas). C) Del VI par bilateralmente (flechas cortas) y de los pares craneales VII y VIII en ambos conductos auditivos internos (flechas largas). D) de los pares bajos IX, X y XI (flechas).
Diseminación leptomeníngea secundaria de linfoma. Varón de 54 años, con antecedente de linfoma no hodgkiniano, que consulta por parálisis facial izquierda, vértigo central e hipoacusia derecha. A) Corte axial de secuencia FSE potenciada en T1 en la que se observan realces nodulares en ambos conductos auditivos internos simulando neurinomas del acústico (flechas). Imágenes reformateadas en axial (B) y sagital (C) de secuencia 3D GR potenciada en T1. En la imagen B puede verse realce de ambos trigéminos (flechas) y en la imagen C se aprecia realce nodular en el origen aparente del III par izquierdo (flecha).
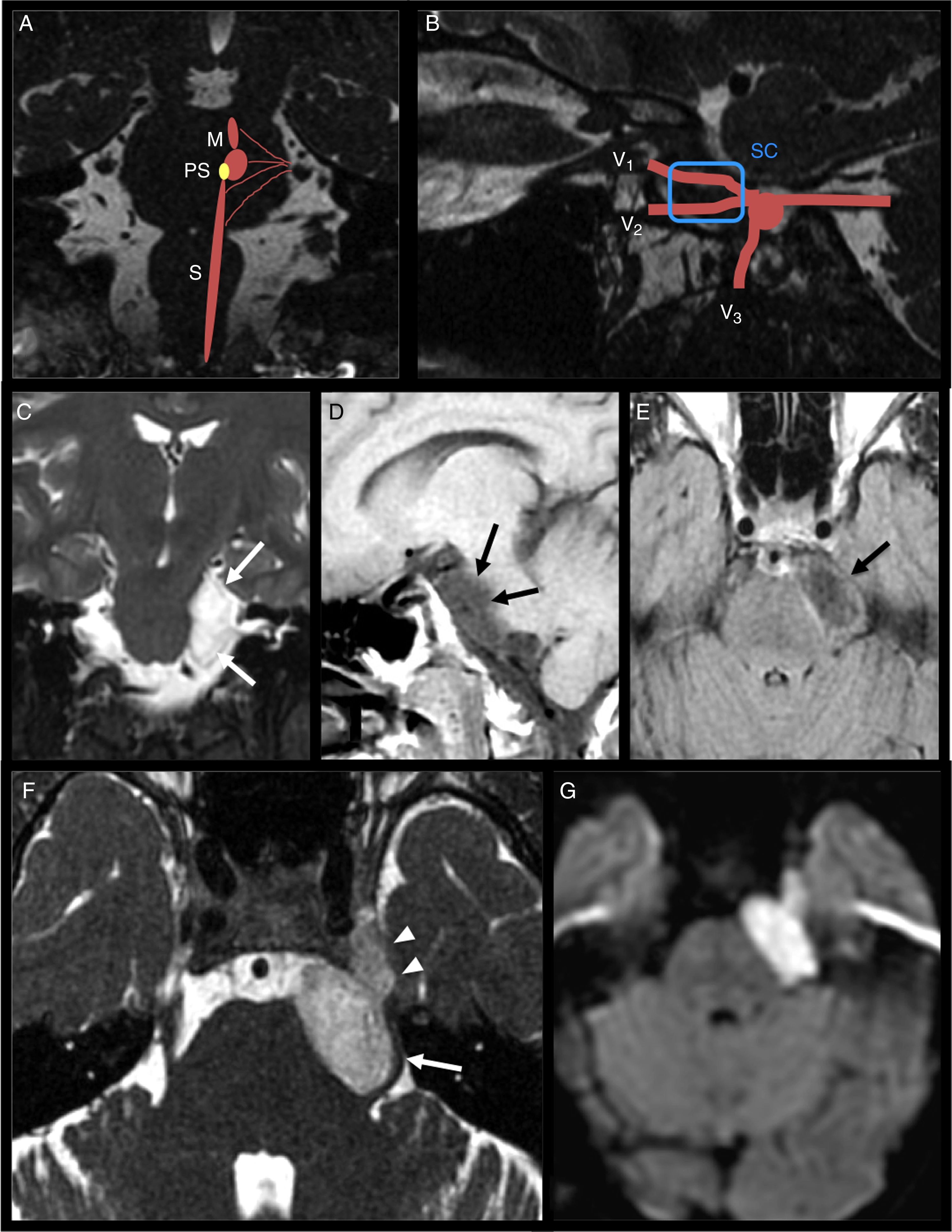
Anatomía del V par. Quiste epidermoide. A) Localización de los núcleos mesencefálico (M), principal somático (PS) y espinal (S) del V par, junto a su núcleo motor (amarillo), en una reconstrucción en plano coronal oblicuo de secuencia 3D FIESTA. B) Reconstrucción sagital de la misma secuencia, que muestra el trayecto cisternal del V par hasta su entrada al cavum de Meckel, localización del ganglio de Gasser, y sus tres ramas principales V1, V2 y V3, junto a la posición relativa de las dos primeras en el interior del seno cavernoso (SC, cuadro azul). C-G) Imágenes de resonancia magnética de mujer de 36 años con neuralgia del trigémino izquierdo. La imagen coronal potenciada en T2 (C) muestra una lesión en la cisterna del ángulo pontocerebeloso izquierdo de intensidad de señal similar al líquido cefalorraquídeo (LCR), con leve efecto de masa sobre la protuberancia (flechas blancas). D) Sagital T1 donde la lesión presenta una señal ligeramente más alta que la del LCR, al igual que en (E) axial FLAIR potenciada en T2 (flechas negras) que muestra hipointensidad de señal de la lesión. F) La secuencia FIESTA confirma la diferencia de señal de la lesión respecto al LCR. Puede observarse que el tumor desplaza externamente el segmento cisternal del V par (flecha) y se introduce en el interior del cavum de Meckel (puntas de flecha). G) La secuencia axial potenciada en difusión confirma el diagnóstico de quiste epidermoide al poner de manifiesto la restricción de la difusión.
El seno cavernoso y el ápex orbitario son localizaciones frecuentes de diseminación perineural de algunos tumores neurotrópicos, como los carcinomas adenoide quístico, mucoepidermoide y el de células escamosas, el melanoma y el linfoma. Al igual que ocurre en las lesiones de la fisura orbitaria superior, la afectación suele estar limitada a V1. En RM se aprecia engrosamiento y realce del nervio afectado y signos de denervación secundaria.
El síndrome del vértice del peñasco o síndrome de Gradenigo consiste en parálisis del VI par con hipoestesia y dolor en el territorio de V1. En ocasiones pueden estar afectadas también las divisiones V2 y V3. Entre las causas están, la otitis media supurada o mastoiditis, neoplasias, traumatismos, trombosis del seno petroso inferior, etc.
Parálisis facialLa afectación del nervio facial da lugar a parálisis facial periférica, mientras que la afectación de las estructuras supranucleares produce parálisis facial central.
La parálisis periférica es idiopática en un 80% de los casos (parálisis de Bell). Está indicada la realización de estudios de imagen cuando asocie déficit de otros pares craneales, no exista recuperación clínica después de 3-6 semanas desde el comienzo de los síntomas o existan espasmos o contracciones musculares, lo cual sugiere causa estructural.
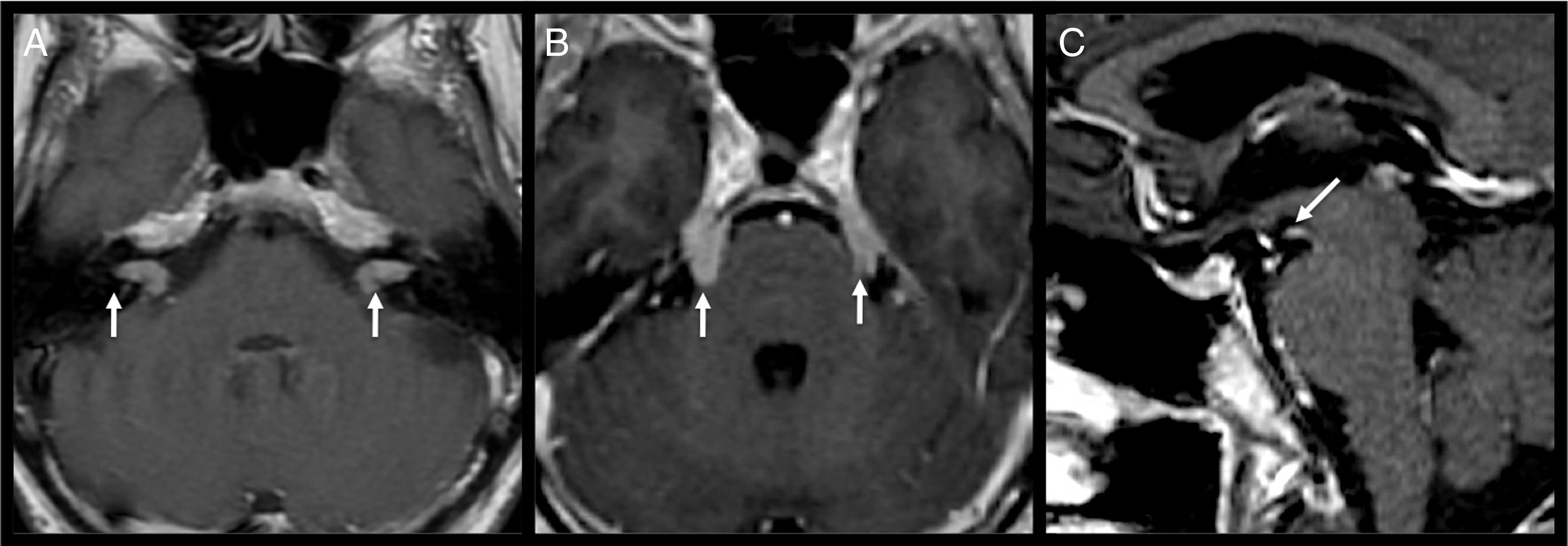
En el segmento cisternal, la parálisis facial atiende con frecuencia a causas tumorales: carcinomatosis meníngea, neurinomas del acústico, o más infrecuentemente del facial, o linfoma (fig. 10)24.
La afectación del nervio en el canal del facial es, con mayor frecuencia, secundaria a infecciones del oído medio y sobre todo a colesteatomas (que presentan restricción a la difusión en las secuencias de difusión), y menos frecuentemente a tumores como schwannomas, hemangiomas, meningiomas, paragangliomas yugulotimpánicos y tumores malignos óseos, especialmente el condrosarcoma (fig. 13).
Anatomía y parálisis del VII par. A) Corte axial de tomografía computarizada (TC) que muestra el segmento laberíntico. B) Corte axial de TC donde se aprecia el segmento timpánico. C) Reconstrucción coronal de TC que muestra el segmento mastoideo y el trayecto del nervio facial en hueso temporal hasta su salida a través del agujero estilomastoideo (flecha). D) Reconstrucción coronal de TC que muestra el canal timpánico del facial (flecha roja), segunda rodilla (flecha azul), canal mastoideo (flecha amarilla) y agujero estilomastoideo (flecha verde). Se muestran 4 casos de pacientes con tumoraciones en la porción intrapetrosa del VII par (Imágenes E-H). E) Schwannoma localizado en la región del ganglio geniculado (flechas). F) Schwannoma en el segmento vertical intramastoideo (flecha). Ambas lesiones se presentan en TC (imágenes superiores) como lesiones expansivas de bordes bien definidos, centradas en el recorrido del nervio facial, y demuestran intenso realce homogéneo tras la administración de gadolinio i.v. en secuencias T1 (imágenes inferiores). G) La TC (imagen superior) muestra una lesión lítica, aunque con matriz calcificada en panal característica del hemangioma, que en T1 con supresión grasa poscontraste (imagen inferior) muestra realce irregular. H) La imagen superior de TC muestra una lesión que ocupa la caja del tímpano, con destrucción osicular parcial (flecha negra) y en íntimo contacto con la porción timpánica del facial. La imagen inferior muestra restricción de la difusión (flecha). Hallazgos radiológicos característicos del colesteatoma.
La presencia de realce poscontraste en RM de las porciones intracanalicular o laberíntica debe considerarse siempre anómala, mientras que el realce en el resto de las porciones, incluido del nervio geniculado, no debe interpretarse como un hallazgo patológico.
Los traumatismos con fractura del peñasco pueden ocasionar parálisis facial, sobre todo en fracturas longitudinales (las más frecuentes), que suelen implicar la fosa del ganglio geniculado, donde el canal del facial es más débil24.
La presencia de parálisis facial periférica secundaria a una lesión parotídea debe sugerir neoplasia maligna.
Espasmo hemifacialSe considera un síndrome de compresión neurovascular del facial, normalmente producido por las arterias cerebelosas anteroinferior y posteroinferior y vertebral23.
Hipoacusia neurosensorial, acúfeno y/o vértigoLos síntomas audiovestibulares, como hipoacusia asimétrica, pérdida neurosensorial súbita de audición, acúfeno y vértigo, deben hacer sospechar patología del VIII par.
La hipoacusia debe ser neurosensorial para ser atribuida a afectación del VIII par. Los estudios de imagen están indicados en gente joven, y en gente mayor cuando sea claramente asimétrica o unilateral.
El acúfeno es la percepción de sonido sin que exista fuente sonora externa. La mayoría son primarios, sin causa identificable.
Los acúfenos no pulsátiles solo requieren pruebas de imagen (RM) cuando asocian hipoacusia, vértigo o cefalea25,26. Los pulsátiles pueden ser secundarios a una anomalía o tumor vascular.
No está clara la causalidad de algunas variantes de la normalidad en la producción de acúfenos, como el golfo de la yugular alto27–29 o los bucles vasculares en contacto con el VIII par. Mientras que para algunos autores estos bucles vasculares (p. ej., AICA) son variantes anatómicas sin correlación clínica30–32, otros han encontrado una mayor incidencia de dichos bucles en pacientes con acúfenos pulsátiles33,34.
La lesión estructural más frecuente en el conducto auditivo interno (CAI) o ángulo pontocerebeloso asociada a hipoacusia y acúfenos es el schwannoma vestibular (neurinoma del acústico) (fig. 6).
El vértigo prolongado de instauración aguda se debe a una pérdida de la función vestibular, generalmente unilateral. La exploración clínica es fundamental en la distinción entre lesión central y periférica.
La paroxismia vestibular se considera un síndrome de compresión neurovascular del VIII par, con más frecuencia causado por las arterias cerebelosas anteroinferior y posteroinferior y la vertebral23.
Neuropatía de pares craneales bajos (IX, X, XI Y XII)La relación anatómica de los pares craneales bajos IX, X y XI favorece la neuropatía compleja conjunta de todos ellos. Aunque el nervio hipogloso (XII par) presenta un recorrido diferente en la base del cráneo, su proximidad hace que también suela afectarse por las mismas patologías, por lo que se incluye en este apartado.
En la cisterna del ángulo pontocerebeloso, los aneurismas fusiformes de la arteria vertebral y de la PICA, por efecto de masa, pueden causar síntomas de pares bajos.
El resto de las causas de afectación en el tronco y en el recorrido cisternal es común al resto de pares craneales (tabla 3).
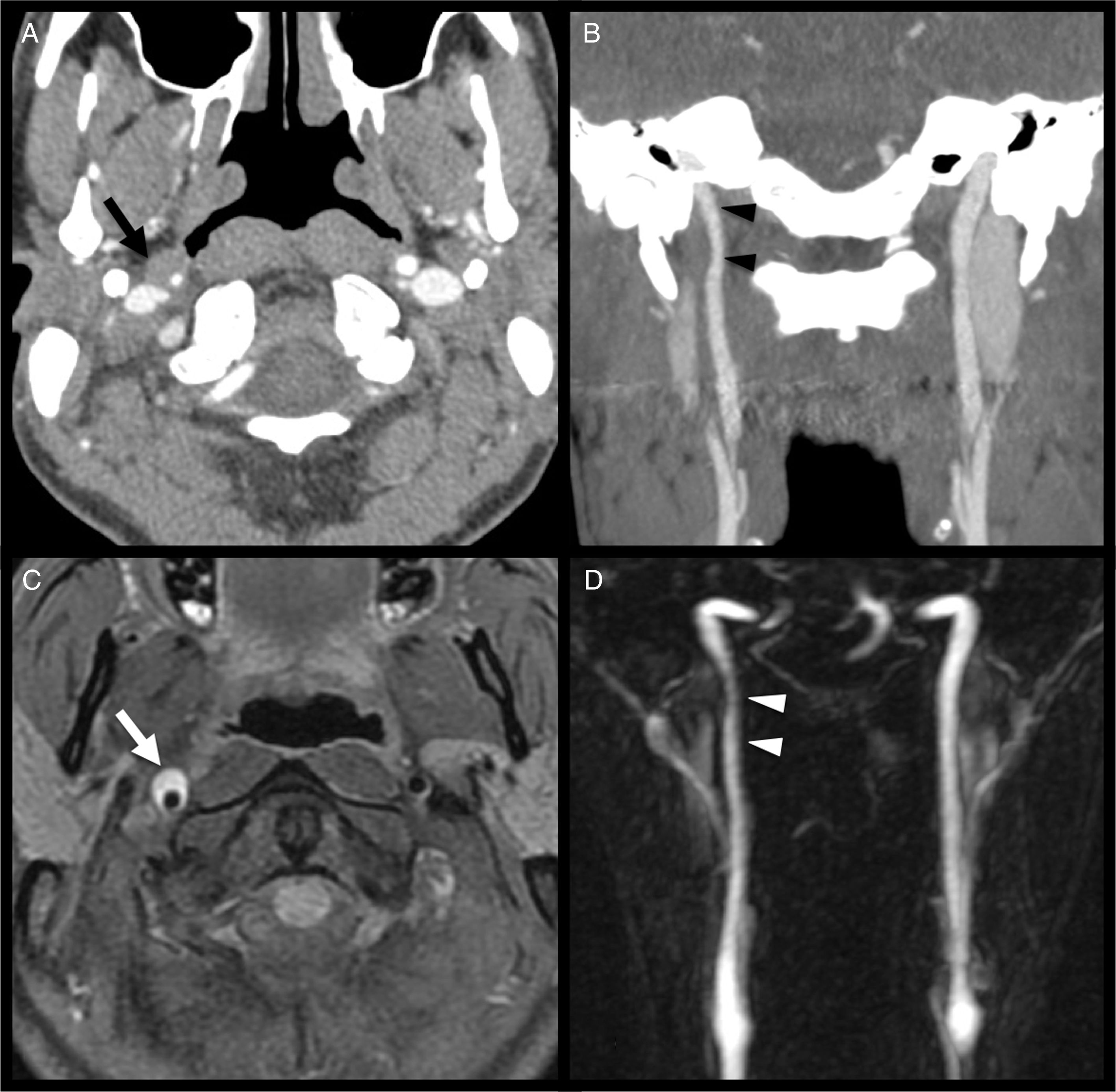
En la base del cráneo, también comparten con el resto de los pares craneales las mismas causas de afectación de este segmento, como neoplasias (especialmente metástasis y cordoma), infecciones o traumatismos. La patología que asienta en el foramen yugular provoca lesión simultánea y neuropatía combinada de los nervios IX, X y XI, que se conoce como síndrome de Vernet o del foramen yugular. Suele estar causado por tumores, los más frecuentes meningioma, schwannoma y paraganglioma; este último más específico de esta región (fig. 7).
En el cuello suprahioideo, los pares craneales bajos pueden afectarse por paragangliomas carotídeos y vagales, schwannomas, tumores malignos, disecciones y aneurismas de la carótida interna, y abscesos (fig. 8).
La afectación aislada del nervio glosofaríngeo (IX par) puede manifestarse con síntomas sensitivos, motores y autonómicos. La neuralgia del glosofaríngeo puede ocurrir como consecuencia de compresión vascular, y pueden estar implicadas una rama de la PICA, de la arteria vertebral o una compresión del nervio entre ambas23. Excepcionalmente, en su segmento extracraneal, puede ocurrir atrapamiento del nervio por una estiloides alargada o por osificación del ligamento estilohioideo (síndrome de Eagle).
La afectación aislada del nervio vago (X par) suele ocurrir en la región infrahioidea del cuello, donde solo continúa el nervio vago hasta el mediastino.
La neuropatía vagal periférica aislada (nervio laríngeo recurrente) se manifiesta con disfonía, secundaria a parálisis de la musculatura laríngea ipsilateral (excepto del cricotiroideo), incluida la cuerda vocal. Mientras que en el lado izquierdo, el nervio laríngeo recurrente da la vuelta en el arco aórtico y se afecta con lesiones de este (aneurismas) y por tumores o adenopatías mediastínicos, en el lado derecho, dicho nervio asciende antes, tras rodear a la arteria subclavia. Ambos, se pueden lesionar por iatrogenia, trauma o por neoplasia extralaríngea (sobre todo esofágica o pulmonar).
La afectación del nervio vagal distal al origen del nervio laríngeo recurrente puede estar producida por neoplasias torácicas o abdominales, compresión por aneurisma de aorta, cardiomegalia o secuelas de TBC.
En imagen, la atrofia por denervación del vago proximal se manifiesta con disminución de los músculos constrictores de la faringe, y dilatación de la vía aérea del mismo lado en la orofaringe e hipofaringe. Más caudalmente, los hallazgos radiológicos tienen que ver con parálisis de la cuerda vocal (fig. 14).
Parálisis cordal. Parálisis vocal izquierda. A) La imagen axial de tomografía computarizada demuestra medialización de la cuerda afectada y desplazamiento anterior del aritenoides ipsilateral (punta de flecha). B) Se observa dilatación de ventrículo laríngeo y del seno piriforme del mismo lado (flecha). Cuando la cuerda paralizada es la izquierda, como en los casos que se muestran, debe extenderse el estudio hasta la ventana aortopulmonar. En el caso de la imagen A, la parálisis cordal izquierda está provocada por un aneurisma sacular del cayado de la aorta (flecha negra), mientras que en el caso de la imagen B está producida por una masa tumoral en la ventana aortopulmonar (asterisco).
La técnica de elección ante la sospecha de neuropatía vagal proximal es la RM, incluyendo en el estudio la médula espinal, y en el cuello hasta el hioides. Cuando la neuropatía vagal es distal o periférica, previa exploración directa otorrinolaringológica, debe realizarse TC con contraste yodado intravenoso, explorando desde el hioides hasta el mediastino; y hasta la carina en el caso de neuropatía izquierda16.
La afectación aislada del nervio espinal accesorio (XI par) se produce con mayor frecuencia en el triángulo posterior del cuello, tras intervenciones quirúrgicas, por infiltración tumoral o infecciosa (tuberculosis) de los ganglios cervicales o traumatismo con luxación del hombro. En la imagen pueden verse signos de denervación de los músculos esternocleidomastoideo o trapecio (tabla 2)35.
La afectación aislada del nervio hipogloso (XII par) produce atrofia de la lengua. En casos de atrofia crónica, los hallazgos más frecuentes en TC y RM son la infiltración grasa y el prolapso de la lengua hacia la orofaringe. Se puede lesionar en la base del cráneo (conducto del hipogloso) por tumores primarios (cordomas o meningiomas) o metastáticos, y fracturas del cóndilo occipital, y en el cuello, por carcinomas nasofaríngeos o linguales, adenopatías o disección de la carótida interna36.
SÍNDROME DE HORNERSe produce por interrupción de la vía oculosimpática. Se define por la presencia de miosis, ptosis (con aparente enoftalmos) y anhidrosis.
La etiología depende del lugar donde se afecta la vía formada por tres neuronas:
- •
La 1.ª neurona (central) se puede lesionar en el hipotálamo, tronco del encéfalo (infartos, enfermedades desmielinizantes) o en la médula cervical (traumatismo, tumores, siringomielia, etc.). En los pacientes con síntomas cerebrales o del tronco del encéfalo debe realizarse un estudio de RM cerebral37.
- •
La 2.ª neurona (preganglionar) se origina en la médula cervicotorácica (traumatismos, tumores paravertebrales, espondilosis, etc.), alcanza la cadena simpática desde las raíces C8-T2 (lesiones en el plexo braquial inferior por avulsión traumática, tumores del ápex pulmonar) y asciende hasta el ganglio cervical superior, próximo al bulbo carotídeo (carcinomas de tiroides, cirugía).
- •
En ausencia de clínica cerebral, los estudios de RM o TC deben dirigirse al cuello, y cubrir el área desde el ángulo de la mandíbula (ganglio cervical superior), o C2-C3 hasta T237.
- •
La 3.ª neurona (posganglionar) comienza en el ganglio cervical superior. Las fibras vasomotoras y las destinadas a las glándulas sudoríparas de la cara ascienden con la arteria carótida externa (lesiones distales al ganglio cervical superior no producen anhidrosis facial). El resto de las fibras oculosimpáticas ascienden con la carótida interna hasta el seno cavernoso, desde donde alcanzan sus órganos diana vehiculadas por V1. El síndrome de Horner estará producido por cualquier lesión que dilate o comprima la carótida interna o ejerza presión sobre el plexo carotídeo. Entre las causas más frecuentes están la disección carotídea, las lesiones del seno cavernoso y la cefalea en racimos. La exploración de elección es la RM y la angiografía mediante RM o TC (fig. 15)37.
Figura 15.Disección carotídea. Varón de 31 años que consulta por dolor cervical y anisocoria. Refiere antecedente de esfuerzo físico unos días antes. En la exploración se encuentra síndrome de Horner derecho. La angio-TC urgente (A y B) muestra una disminución del calibre de la carótida interna derecha en su segmento cervical distal (puntas de flecha negras) con sospecha de hematoma en su pared (flecha). C) La imagen axial T1 con supresión grasa pone de manifiesto una semiluna hiperintensa en la pared de la carótida interna (flecha) que corresponde a hematoma subintimal característico de la disección carotídea. D) La imagen de angiografía 3D TOF poscontraste es superponible a la reconstrucción coronal de la tomografía con disminución de calibre de la carótida interna (puntas de flecha blancas).
(0.42MB).
El conjunto de los 12 pares craneales constituye un apartado del sistema nervioso altamente complejo, y es un reto diagnóstico tanto desde el punto de vista clínico como radiológico. El conocimiento de la anatomía y la orientación clínica son cruciales para la elección del protocolo de estudio más adecuado y detección de la patología. La técnica de imagen de elección para la patología de los nervios craneales es la RM, por ser la única que permite la visualización directa de los nervios craneales, complementada, cuando sea necesario, por otras técnicas como TC, ecografía o angiografía.
Autoría1. Responsable de la integridad del estudio: MJM.
2. Concepción del estudio: MJM.
3. Diseño del estudio: MJM.
4. Obtención de los datos: MJM, SMM, JPE, JEV y MYF.
5. Análisis e interpretación de los datos: MJM, SMM, JPE, JEV y MYF.
6. Tratamiento estadístico: No procede.
7. Búsqueda bibliográfica: MJM, SMM, JPE, JEV y MYF.
8. Redacción del trabajo: MJM, SMM, JPE, JEV y MYF.
9. Revisión crítica del manuscrito con aportaciones intelectualmente relevantes: MJM, SMM y MYF.
10. Aprobación de la versión final: MJM, SMM, JPE, JEV y MYF.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.