El hiperparatiroidismo primario (HPP) es una enfermedad endocrinológica común en aquellos países donde el cribado con analizadores multicanal permite la detección de hipercalcemia con facilidad. En la actualidad, el HPP es diagnosticado habitualmente en un estadio asintomático, sin síntomas ni signos específicos de hipercalcemia o exceso de hormona paratiroidea (PTH). En 1990 el National Institutes of Health (NIH) de EE.UU. promovió una conferencia de consenso sobre el diagnóstico y manejo del denominado hiperparatiroidismo primario asintomático, que se estableció como guía de práctica clínica en la última década. Sin embargo, los recientes avances en el diagnóstico de HPP, las técnicas de imagen, la aproximación quirúrgica del proceso y los progresos en el tratamiento médico, promovieron la necesidad de un nuevo consenso de carácter multidisciplinar y patrocinado por múltiples instituciones que incluían el NIH, la American Society for Bone and Mineral Research (ASBMR) y la Endocrine Society. Esta conferencia de consenso tuvo lugar en Bethesda (Maryland) los días 8-9 de abril de 2002 y los panelistas seleccionaron 7 cuestiones que deberían ser reevaluadas: criterios diagnósticos de HPP, criterios de cirugía, tratamiento médico específico, monitorización de los pacientes no intervenidos, posibilidades de la cirugía mínimamente invasiva, papel y limitaciones de las técnicas de imagen, y retos de investigación para la próxima década. El documento elaborado establece las nuevas recomendaciones y ha sido publicado en Journal of Bone and Mineral Research1 y Journal of Clinical Endocrinology and Metabolism2.
CRITERIOS DIAGNOSTICOS DE HIPERPARATIROIDISMO PRIMARIO
El diagnóstico de HPP se establece por la presencia de hipercalcemia y niveles inapropiadamente elevados de PTH. Los ensayos modernos de PTH miden, casi exclusivamente, la molécula intacta y son adecuadamente sensibles y específicos3. Las otras alteraciones bioquímicas del HPP son inespecíficas e inconsistentes: hipofosforemia en el 25%-30% de los pacientes, hipercalciuria en el 40% de
los casos, y elevación de los valores de 1,25 dihidroxivitamina D en el 30%-40%.
La hipercalcemia hipocalciúrica familiar benigna (FBHH) es un desorden genético autosómico dominante producido por una mutación inactivadora del gen del receptor sensible al calcio (CaSR)4. La FBHH se caracteriza por hipercalcemia leve e hipocalciuria. El aclaramiento calcio/creatinina es menor de 0,01 (mayor de 0,02 en el HPP) y los valores de PTH se sitúan en el límite superior de la normalidad. La evaluación precisa de la FBHH es importante porque la paratiroidectomía está contraindicada en esta situación.
El HPP puede presentarse, infrecuentemente, en el contexto de los síndromes de neoplasia endocrina múltiple. Esta situación se debe sospechar si existen antecedentes familiares de hipercalcemia, otras neoplasias endocrinas y cuando el HPP aparece en sujetos jóvenes. Finalmente, se debe considerar que no todos los pacientes con HPP presentan hipercalcemia mantenida. Así, en pacientes con HPP leve (calcemia > 0,5 mg/dl del límite superior) es posible obtener calcemias normales en algunas determinaciones. Además, en situaciones excepcionales, los valores de calcio son repetidamente normales y la PTH elevada, constituyendo el denominado HPP «normocalcémico». En esta situación se deben descartar adecuadamente todas las causas de hiperparatiroidismo secundario: baja ingesta de calcio, insuficiencia renal, hi-
povitaminosis D o hipercalciuria renal.
CRITERIOS DE INTERVENCION QUIRURGICA
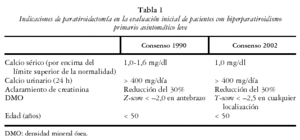
Aunque la paratiroidectomía constituye la única intervención curativa en el HPP, los pacientes asintomáticos pueden ser manejados con seguridad cuando la opción quirúrgica no esté recomendada. Los criterios de paratiroidectomía revisados se resumen en la tabla 1. El principal cambio sobre el consenso previo es el uso del diagnóstico densitométrico de osteoporosis de la Organización Mundial de la Salud (OMS)
(T-score < 2,5 desviación estándar [DE]) como criterio de intervención quirúrgica frente a la utilización de un Z-score inferior a 2,0 DE. En este sentido, si la reducción en la densidad mineral ósea (DMO) en los pacientes con HPP se asocia a riesgo de fractura como en otras poblaciones, parece razonable establecer la intervención en términos de T-score por la evidencia epidemiológica disponible5. Además, estudios prospectivos han mostrado un significativo aumento de la DMO (cortical y trabecular) en pacientes con HPP sometidos a una paratiroidectomía efectiva6.
Por otra parte el nivel de aumento de calcemia por encima del límite superior ha sido disminuido de 1-1,6 mg/dl a 1 mg/dl. Aunque los pacientes pueden permanecer asintomáticos con calcemias superiores a 1 mg/dl del límite superior, los panelistas consideraron este rango más seguro para evitar el progreso a HPP sintomático y las complicaciones de la enfermedad. Los otros criterios (calciuria > de 400 mg/24 h, aclaramiento de creatinina < 30% y edad < 50 años) no han sido modificados.
TRATAMIENTO MÉDICO ESPECIFICO
En la actualidad, aunque existen datos acerca de la eficacia y seguridad de diferentes terapias farmacológicas ensayadas en pacientes con HPP, aún no se pueden efectuar recomendaciones definitivas en el tratamiento médico de los pacientes que no reúnen criterios quirúrgicos. La terapia sustitutiva estragénica (TSE) puede ser útil en mujeres posmenopáusicas jóvenes, aunque son necesarios niveles suprafisiológicos para lograr descensos mínimos de la calcemia7. La TSE estaría indicada en mujeres con sintomatología climatérica sin otras contraindicaciones establecidas y durante el menor plazo posible (inferior a 2-4 años). Existen pruebas que señalan una potencial utilidad terapéutica en el HPP de varios compuestos ensayados: bisfosfonatos8, raloxifeno9 y calciomiméticos10, aunque la información disponible se limita a datos preliminares de eficacia basados en marcadores subrogados (calcemia, DMO) más que en resultados clínicos a largo plazo. Por otra parte, es importante mantener una ingesta cálcica adecuada (1.000-1.200 mg/día) puesto que tanto dietas restrictivas como con exceso de calcio pueden resultar perjudiciales en la evolución del HPP. Además, se enfatiza la necesidad de asegurar un aporte suficiente de vitamina D, en especial en individuos cuyos niveles séricos de 25-OHVitD sean inferiores a 20 ng/ml, en quienes la suplementación con 400-600 IU/día es recomendable, con monitorización periódica de la calcemia.
MONITORIZACION DE LOS PACIENTES NO INTERVENIDOS
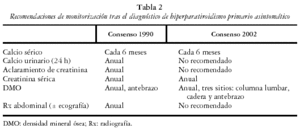
Un subgrupo de pacientes no candidatos a cirugía presentarán signos de progresión de las complicaciones del HPP en el curso de los años subsiguientes. Estos pacientes no pueden ser identificados al momento del diagnóstico y por ello es esencial su seguimiento y monitorización periódica con el objetivo de identificar a aquellos que eventualmente presentarán criterios de cirugía. Una comparación entre las recomendaciones actuales (2002) y las del consenso anterior (1990) puede apreciarse en la tabla 2. Así, deberían ser monitorizados de forma anual los niveles séricos de creatinina y la medición de DMO en tres localizaciones (columna lumbar, cadera y antebrazo), y efectuar mediciones de calcemia cada 6 meses. El consenso destaca la diferencia entre la evaluación inicial y el seguimiento posterior, aceptando la utilidad de las determinaciones basales de aclaramiento de creatinina y calciuria como también la realización de radiografías abdominales o ecografía para detectar litiasis urinaria silente.
POSIBILIDADES DE LA CIRUGIA MINIMAMENTE INVASIVA
Una vez definida la indicación de paratiroidectomía, la intervención estándar es la exploración completa del cuello por un cirujano experimentado con identificación de las 4 glándulas paratiroideas, dado que en el 15%-20% de los casos de HPP esporádico se detecta enfermedad multiglandular. Recientes avances han permitido la introducción de técnicas que han hecho posible la intervención bajo anestesia local, con un abordaje mínimamente invasivo (paratiroidectomía mínimamente invasiva [PMI])11. Entre ellas, una de las más prometedoras consiste en la localización preoperatoria de adenomas paratiroideos simples mediante una técnica de imagen (Tc99-sestamibi con tomografía computarizada por emisión de fotón único [SPECT]) seguida de su exéresis dirigida bajo anestesia local, sin exploración de las restantes glándulas. Para asegurar que todo el tejido hiperfuncionante ha sido extirpado, cobra relevancia la determinación previa e intraoperatoria de PTH12. De este modo, si tras 10 minutos después de la resección del adenoma se documenta una caída de los niveles séricos de PTH mayor del 50%, se puede considerar completa la exéresis reduciendo el tiempo operatorio. En relación con la cirugía convencional, la PMI parece ofrecer algunas ventajas. Sin embargo, en ambos casos se requiere de un equipo quirúrgico experimentado en la interpretación de los estudios preoperatorios y los procedimientos intraoperatorios.
PAPEL Y LIMITACIONES DE LAS TÉCNICAS DE IMAGEN
El nuevo consenso continúa destacando la importancia de cirujanos experimentados para realizar la paratiroidectomía. No obstante, el desarrollo de nuevas técnicas de imagen ha posibilitado la localización preoperatoria del tejido paratiroideo patológico en la mayoría de los casos. Estas técnicas son obligadas para la realización de PMI, pero no están indicadas para establecer, confirmar o descartar el diagnóstico de HPP. El procedimiento más ampliamente utilizado es la gammagrafía Tc99-sestamibi con SPECT, cuya sensibilidad se encuentra entre el 50%-85% según la experiencia del centro. Otras técnicas no invasivas de utilidad son los ultrasonidos de alta resolución, la resonancia magnética nuclear y la tomografía axial computarizada13. Sin embargo, ninguna técnica de imagen, aislada o combinada, iguala el porcentaje de éxitos (90%-95%) de un cirujano experimentado.
Las técnicas de localización preoperatoria tienen su mayor rendimiento e indicación en el contexto de pacientes con fracaso de la primera intervención (HPP persistente o recurrente). En estos casos el uso del Tc99-sestamibi con SPECT se recomienda como primera elección. Estudios de localización invasivos tales como arteriografía o muestreo venoso selectivo deberían reservarse como segunda opción para los casos en los que los procedimientos no invasivos fallan en la detección del tejido hiperfuncionante. Algunas técnicas de localización intraoperatoria han demostrado ser útiles en determinados centros (sondas gamma manuales, ultrasonido intraoperatorio), pero para su aplicación más amplia será necesaria una mayor experiencia en este campo.
RETOS DE INVESTIGACION PARA LA PROXIMA DÉCADA
Una mejor comprensión de la historia natural del HPP asintomático no tratado y bajo diversas modalidades terapéuticas exigirá la obtención de datos epidemiológicos más precisos a partir de registros exhaustivos a gran escala. Asimismo, son necesarios mayores datos acerca del compromiso de la masa ósea, la incidencia de fracturas en pacientes con HPP y su evolución tras la curación quirúrgica.
La investigación en el campo de la genética y la biología molecular podrá aportar nuevos conceptos referidos a los mecanismos fisiopatogénicos del HPP, involucrados por ejemplo en la expansión clonal en adenomas típicos o en los estados de hiperplasia glandular múltiple. Los nuevos métodos inmunorradiométricos (IRMA) de PTH desarrollados, que detectan sólo molécula intacta (1-84), deberán ser evaluados en el diagnóstico del HPP, hiperparatiroidismo secundario y en la monitorización intraoperatoria de PTH. Además, el estudio detallado de los fragmentos circulantes de PTH en el HPP debe aclarar su significado fisiopatológico. Las nuevas técnicas de estudio de «estructura ósea» (micro-tomografía computada [µCT], micro-resonancia magnética [µMR], resonancia magnética de alta resolución [HRMR], etc.) contribuirán a un mejor entendimiento de la acción dual de PTH, anabólica y catabólica, sobre el tejido óseo.
En el contexto de la clínica, son necesarios diagnósticos diferenciales más claros de entidades como la hipercalcemia hipocalciúrica familiar y el HPP normocalcémico. En este sentido se requerirán análisis de seguimiento apropiados, estudios familiares y la identificación de los probables genes involucrados. Los aspectos nutricionales deberán ser clarificados, en particular la aparente relación entre depósitos bajos de vitamina D y la intensidad del HPP. Por otra parte, la persistencia de datos clínicos controvertidos referidos a los posibles efectos neuroconductuales, cardiovasculares y de incremento de la mortalidad en pacientes con HPP indican la necesidad de mayores estudios controlados que evalúen específicamente estos aspectos.
El conocimiento creciente del HPP y sus consecuencias podrían influir en determinadas políticas de salud pública en los próximos años, con mayor énfasis en el diagnostico precoz (por ejemplo, determinaciones sistemáticas de PTH en determinadas subpoblaciones de riesgo).
Finalmente, el advenimiento de las nuevas técnicas de localización y las modernas estrategias farmacológicas y quirúrgicas de tratamiento deberán ser objeto de exhaustivas evaluaciones de eficacia, complicaciones y análisis de costes relativos.