La evolución en los últimos años en los tipos de demanda de tratamiento de los pacientes drogodependientes ha sufrido una modificación, donde destacan el policonsumo y la comorbilidad psiquiátrica, planteándose nuevos retos terapéuticos y nuevas necesidades asistenciales enfocadas hacia tratamientos integrales e integradores.
En muchas ocasiones la presencia de un trastorno por uso indebido o dependencia de sustancias es minimizada o simplemente pasa desapercibida en individuos con un trastorno psiquiátrico, en especial durante un episodio agudo. Además en estos casos la información espontánea suele ser escasa, lo que obliga a la búsqueda de confirmación en otras fuentes (familiares, allegados y otros terapeutas que hayan tenido relación con el paciente).
La coexistencia de un trastorno adictivo con al menos otro trastorno psiquiátrico, conocido como «patología dual», interfiere en el cuadro clínico y representa una dificultad en todo el proceso de tratamiento (evaluación, diagnóstico y desarrollo del plan terapéutico). En los pacientes con psicosis y dependencia de sustancias el abordaje terapéutico es complejo y dificultoso, y entre los principales problemas que nos encontramos podemos destacar: la baja adherencia al tratamiento, el frecuente incumplimiento de las prescripciones, la carencia de recursos asistenciales específicos, la necesidad de cuidados continuos en pacientes que suelen haber perdido los apoyos sociales, la elevada frecuencia de trastornos de conducta en el seno familiar, la alta incidencia de problemas legales, las interferencias entre los tratamientos específicos para ambos trastornos, drogas y síntomas, etc.1. Estos pacientes presentan dificultades para integrarse en los tratamientos habituales, para cumplir algunas normas y precisan con frecuencia de programas específicos que integren tanto el tratamiento psiquiátrico como el de abuso de sustancias.
Modelos de tratamiento de la patología dual
Se han definido distintos modelos conceptuales en el tratamiento de la patología dual: el modelo secuencial o en paralelo y el modelo integrado.
En el modelo secuencial se ofrece al paciente tratamiento primero en un dispositivo (de salud mental o de atención a drogodependientes) y posteriormente en otro, y en el modelo en paralelo el paciente recibe tratamiento simultáneo de las dos patologías, en dispositivos separados, por equipos diferentes. Entre los inconvenientes que tienen estos dos modelos nos encontramos que los profesionales de los dos dispositivos (generalmente pertenecientes a redes asistenciales diferentes) suelen adherirse a modelos psicopatológicos distintos creando, con frecuencia en el paciente, confusión con respecto a las indicaciones terapéuticas a seguir. Esto, unido a las dificultades de coordinación entre los dos equipos, puede favorecer una baja implicación de los pacientes en el tratamiento, con un consiguiente bajo índice de retención.
En el modelo integrado el abordaje terapéutico del trastorno mental y del trastorno adictivo son simultáneos y se realizan por el mismo equipo terapéutico. Con este modelo se soslayan los inconvenientes encontrados en los dos anteriores al existir una coordinación más estrecha entre los distintos profesionales que trabajan en un mismo caso. Dicho modelo permite una intervención precoz y coordinada en caso de reagudización de ambas patologías y evita las dilaciones, interacciones negativas y pérdidas por problemas burocráticos que casi siempre conlleva el tratamiento realizado por diferentes equipos2. La literatura científica sustenta que el modelo de tratamiento integral es más eficaz, ya que parece aumentar la adhesión al tratamiento ambulatorio, disminuye las hospitalizaciones y reduce los problemas legales y sociales de estos pacientes.
A pesar de las ventajas de este modelo su implantación actual sigue siendo escasa, probablemente influido por factores económicos, al requerir de más recursos. En nuestro país el abordaje de esta patología se realiza en los siguientes recursos asistenciales:
1. En régimen de ingreso:
a) Unidades de desintoxicación hospitalaria.
b) Unidades de psiquiatría.
c) Comunidades terapéuticas.
d) Unidades de patología dual (de breve estancia, residenciales).
2. En régimen ambulatorio:
a) Unidades de salud mental.
b) Unidades de conductas adictivas.
c) Centros de día de drogodependientes y salud mental.
La realidad que nos encontramos es que, a pesar de contar con dispositivos estructurados en un Servicio Nacional de Salud, la red de salud mental y de atención a drogodependencias no suelen estar integradas, perdiéndose eficacia en el tratamiento de estos pacientes. Se ha planteado que una mejora en la coordinación entre ambas redes, así como en el nivel de formación de los distintos profesionales, y una integración de los recursos terapéuticos existentes permitiría obviar la creación de más unidades específicas de tratamiento (unidades de trastornos duales).
Características esenciales de una unidad de patología dual residencial
La unidad de patología dual como centro residencial de media-larga estancia ocupa un tercer nivel en la red asistencial de la comunidad, y para ofrecer una asistencia integrada precisa de su inserción tanto en la red de salud mental, como en la de atención a las drogodependencias, si ésta fuera diferente. La red sanitaria general también debe implicarse, dado que la Atención Primaria constituye un lugar preferente de cribado, diagnóstico, tratamiento y/o derivación a otros recursos asistenciales.
Estos dispositivos incluyen la atención a todo tipo de problemas derivados del consumo de sustancias susceptibles de producir dependencia o intoxicación (tabaco, cafeína, xantinas, fármacos, psicofármacos, cannabis, alcohol, opiáceos, anfetaminas, drogas de síntesis, cocaína, etc.) y proporcionan una contención elevada para dependientes a sustancias con comorbilidad psiquiátrica. Ofrecen, pues, atención a pacientes con diagnóstico dual de trastorno psicótico y trastorno adictivo con dificultad para lograr la abstinencia en el medio ambulatorio, y con graves problemas derivados tanto de la adicción (médicos, personales, familiares, laborales, sociales, legales, etc.) como de la enfermedad mental (síntomas psiquiátricos, desajuste psicosocial...). El tratamiento dispensado se plantea en régimen cerrado y se enfoca hacia la abstinencia de sustancias, siempre que se pueda lograr.
Para llevar a cabo su función estos dispositivos precisan de:
1. Una infraestructura no sofisticada, pero sí acorde a los fines, tanto terapéuticos como ocupacionales que se persiguen (sala de recogida de muestras para controles toxicológicos, farmacia, enfermería, sala de grupos con espejo unidireccional y equipo audiovisual que facilita la supervisión, taller ocupacional, etc.).
2. Un equipo profesional multidisciplinario que entiende la enfermedad dual desde una referencia biopsicosocial, compuesto por: psiquiatra, médico, psicólogo, enfermero, educador y trabajador social. Estos profesionales, que precisan de un adecuado nivel de formación tanto en materia de adicciones como en psiquiatría, necesitan además un alto grado de cohesión y comunicación para aplicar con flexibilidad y rigidez las intervenciones y establecer una relación empática mantenida en el tiempo.
3. Un marco metodológico que facilite el desarrollo de una intervención multidireccional (desde todos los profesionales y todos los programas en los que esté participando el paciente), continua y longitudinal, durante todo el tiempo que persista la problemática dual y el paciente permanezca en contacto con el centro.
Los criterios de no inclusión en la unidad vienen determinados fundamentalmente por el estado psicomédico del paciente, de tal manera que no debe existir riesgo infecto-contagioso, y el nivel de funcionamiento debe ser compatible con las actividades del programa terapéutico. La patología psiquiátrica ha de preservar la convivencia en grupo y la implicación en las actividades grupales programadas a diario. De cara a la seguridad en la unidad es preciso que el paciente mantenga un control mínimo sobre las conductas, de manera que no supongan un riesgo para él ni para los demás.
En cualquier caso ha de tenerse en cuenta, en el diseño de las intervenciones psicoterapéuticas o psicosociales, la perspectiva de incrementar los recursos personales de los pacientes con objeto de hacer frente a los conflictos, problemas o tensiones interpersonales que suelen presentarse.
Intervención integrada desde la unidad de patología dual
El proceso terapéutico es largo y complejo, y se estructura en torno a fases, con unos objetivos específicos y una duración variable, en las que se pretende mediante una serie de intervenciones clínico-rehabilitadoras facilitar la modificación de hábitos y actitudes, propiciar la adquisición de estrategias de enfrentamiento más adaptadas y establecer las bases sobre las que el paciente pueda plantearse un nuevo estilo de vida. Buscando estos objetivos se conjugan actividades clínicas y psicoeducativas que se inician con la evaluación del caso y finalizan con la reinserción sociolaboral del paciente, ofreciendo distintas intervenciones terapéuticas adaptadas a la situación individual de cada paciente.
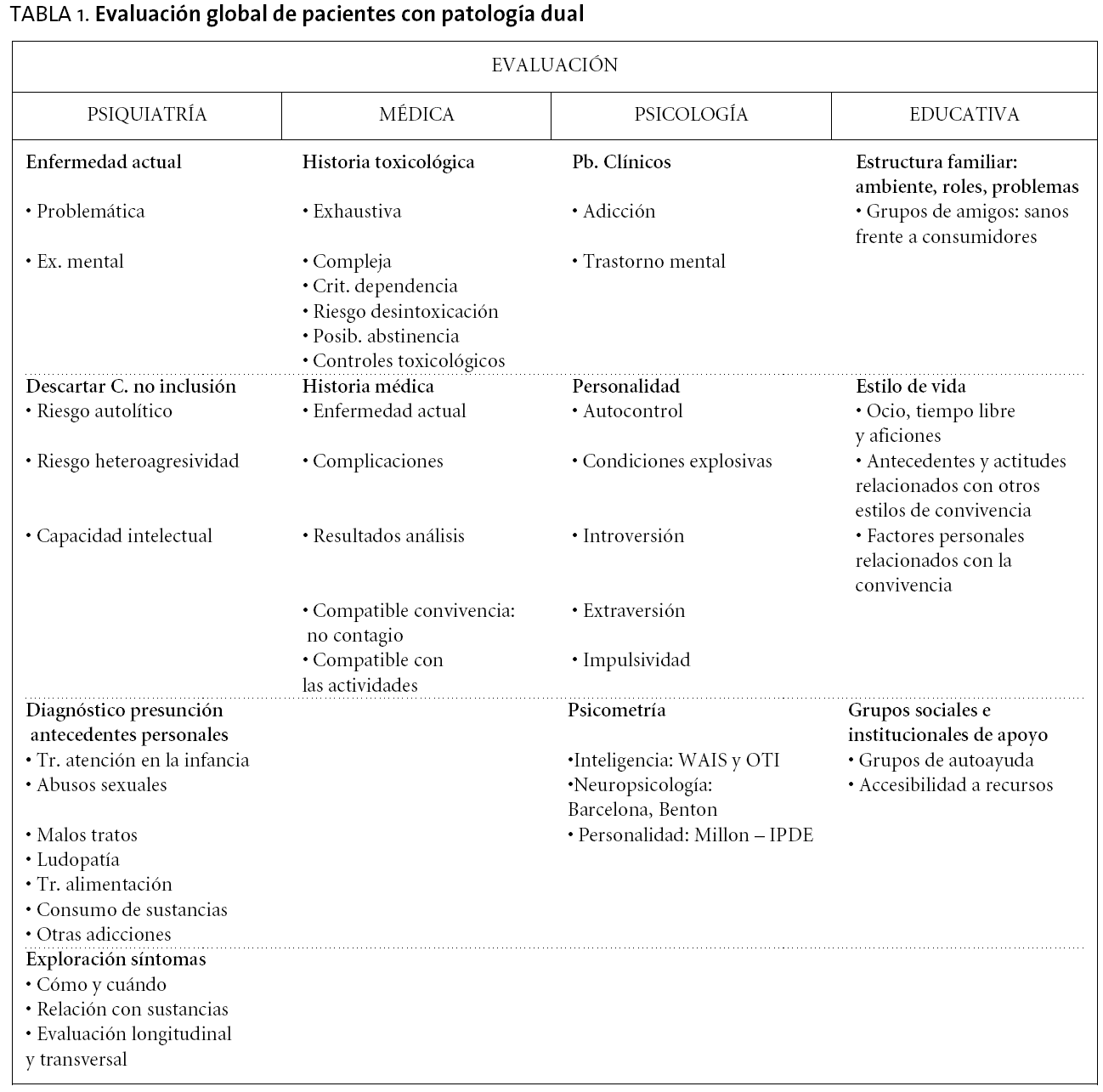
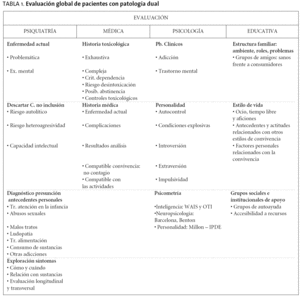
En el primer contacto con el paciente se inicia la evaluación, con la apertura de la historia clínica y la recogida de datos que se hace de manera multidisciplinar (tabla 1). En esta primera fase el paciente y su familia clarifican dudas acerca del tipo de tratamiento que se dispensa en la unidad y se acuerdan los primeros pactos.
Al finalizar la evaluación se emite un diagnóstico de presunción (médico, toxicológico y psiquiátrico) y se elabora un plan terapéutico individualizado. Generalmente, al ingreso existe una confusión de síntomas por la interrelación compleja entre la enfermedad mental y el consumo de sustancias que dificultan la precisión de los diagnósticos. El diagnóstico de confirmación3 se establece cuando el paciente lleva al menos 4 semanas abstinente y se puede diferenciar entre patología psiquiátrica inducida por sustancias, patología psiquiátrica primaria y patología adictiva primaria. Este diagnóstico sigue las clasificaciones internacionales al uso (DSM o CIE), siendo de naturaleza multiaxial. Merece especial interés la exploración del eje II con un estudio en profundidad de la personalidad del paciente. Cuando el manejo de este tipo de diagnóstico categorial no resulte operativo, conviene contemplar la posibilidad de apoyarse en cuadros sindrómicos (ansiedad, depresión, psicosis, trastornos de conducta, agresividad, impulsividad, inestabilidad emocional, trastorno del control de impulsos, etc.).
Una vez identificadas las necesidades del paciente con un plan terapéutico se procede al ingreso, si existe voluntariedad, y se fracciona el tratamiento en fases:
1. Una primera fase de desintoxicación, es decir, de lograr la abstinencia a las sustancias objeto de uso indebido, siempre que no precise para ello de una atención hospitalaria por sus posibles riesgos o complicaciones orgánicas (caso infrecuente). Se realiza en la unidad y así facilita la adherencia en el tratamiento. Se inicia al ingreso y se aborda simultáneamente el abandono de la(s) sustancia(s), y de la patología médica y psiquiátrica intercurrente. Durante esta fase, que dura entre una y cuatro semanas, se evitan las salidas, que se realizan únicamente por cuestiones médicas o judiciales, facilitando así una alta contención y evitando la exposición a estímulos de recaída. En las salidas, si son precisas, se dispondrá de acompañamiento familiar o de un educador de la unidad.
2. Una segunda fase, conocida habitualmente como deshabituación, constituye la fase en la que se han de realizar los cambios y el análisis del trastorno adictivo. La duración puede oscilar de dos a 9 meses durante los cuales, y de forma progresiva, en función del estado físico y psíquico, se trabajan conceptos claves como: conciencia de enfermedad, deseos de consumo, percepción de control interno y apoyo social del paciente, se reduce la contención y se intensifican las salidas del centro. Alrededor de esta fase de abstinencia supervisada y mantenida debe reafirmarse la conducta de no consumir, para lo que se actúa en múltiples frentes del paciente y de su entorno. Este abordaje incluye tratamiento psicofarmacológico y estrategias y técnicas psicoterapéuticas: tratamiento específico de patología médica y psiquiátrica asociada o no al consumo, entrenamiento en habilidades sociales, programas educativos sobre aspectos relacionados con las drogas y con el trastorno psiquiátrico comórbido, entrenamiento para manejar el deseo y la prevención de las recaídas en el consumo e intervenciones familiares.
3. Finalmente podemos hablar de una fase de rehabilitación. Suele ir pareja a la deshabituación y las intervenciones se centran en tres áreas: familiar, laboral y social. Se facilitan los recursos necesarios para la reinserción o promoción laboral, se promueve la participación en actividades de ocio u ocupacionales y se ayuda al paciente a adquirir habilidades relacionales y de comunicación a través de la participación en diferentes áreas de entrenamiento. La duración, que viene marcada por la evolución individual, dura alrededor de un año.
Las determinaciones toxicológicas con el fin de objetivar los posibles consumos son convenientes durante todo el proceso, y deben aprovecharse como estrategia de refuerzo para mejorar el cumplimiento terapéutico, por encima de su posible valor coercitivo.
El modelo de tratamiento anterior es ejemplo de lo que se ha denominado un programa «libre de drogas», cuyo objetivo es el abandono del consumo de drogas y el fin de la dependencia. En muchas ocasiones estos pacientes no están motivados para lograr una abstinencia total y/o mantenida, y nos obligan a plantear inicialmente programas de «reducción del daño». Estos programas, que pueden complementar a los programas con objetivos de abstinencia, intentan conseguir (dependiendo del momento de la evolución del paciente) el objetivo más ambicioso de entre los posibles (objetivos parciales, a corto plazo y realistas): disminución de las frecuencias y dosis de consumo, implantación de estilos de vida más saludables, abandono de comportamientos peligrosos, reducción de la conflictividad social y laboral, atención a los problemas de salud, etc. al tiempo que se realizan intervenciones hacia objetivos más ambiciosos, como la motivación para la abstinencia.
Para lograr la abstinencia se precisa de una motivación expresada en condiciones individuales objetivas del tipo: entorno social que no facilite ni tolere el consumo (la familia principalmente), contar con recursos que ofrezcan una alternativa realista al estilo de vida de la adicción (recuperar hábitos del pasado, amigos, esposa, hijos...), mantener una actitud y un compromiso ante el tratamiento, circunstancias aversivas («situaciones límite») asociadas al mantenimiento de la adicción: problemas legales, enfermedades físicas, pérdida total de apoyos sociales... Aunque hay que tener presente que la motivación (tanto para el cambio como para el tratamiento) es un elemento que puede y debe trabajarse ante cualquier planteamiento terapéutico. Además los pacientes han de comprender claramente que presentan dos trastornos crónicos complejos que, conjuntamente, dan lugar a un pronóstico peor que el que tendría cada uno por separado.
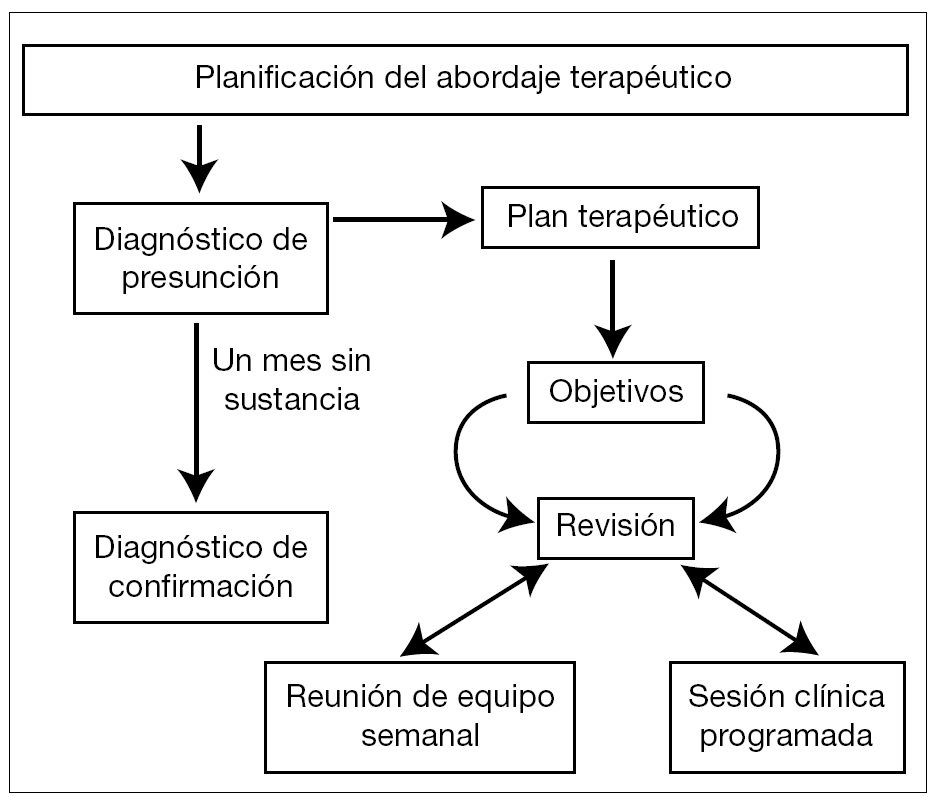
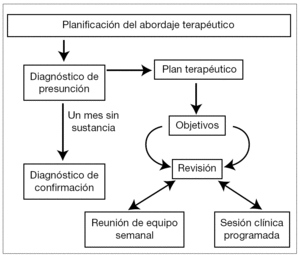
El plan terapéutico (fig. 1) determina el eje fundamental del tratamiento, y se elabora desde las distintas áreas con la formulación de los objetivos generales y específicos para cada fase, y de las estrategias y técnicas de tratamiento que se irán desarrollando para lograr esos fines. La consecución de los objetivos marcados se revisa periódicamente, en función de las necesidades de cada paciente. Dadas las características de estos pacientes, precisan de una reevaluación frecuente del estado mental y de una gran flexibilidad en la ejecución de las actividades e intervenciones, así como en el ajuste y replanteamiento de los objetivos4.
Fig. 1. Elaboración del plan terapéutico.
El tratamiento psiquiátrico de los trastornos duales debe incluir, por tanto, los siguientes objetivos:
1. Establecimiento y mantenimiento de la alianza terapéutica.
2. Vigilancia del estado clínico del paciente.
3. Tratamiento de la intoxicación y abstinencia.
4. Prevención de recaídas.
5. Educación sanitaria individual y familiar.
6. Reducción de la comorbilidad y de las secuelas del consumo.
Con relación al primer punto es fundamental el proceso de desintoxicación en el que es necesario un adecuado manejo de los fármacos, de forma tal que logremos un grado de confortabilidad durante el control del síndrome de abstinencia que nos permita alcanzar la complicidad necesaria para lograr la alianza terapéutica. El proceso de desintoxicación, que parece denostado actualmente, constituye sin embargo un elemento clave de especial relevancia en las fases iniciales de relación médico-paciente.
El abordaje terapéutico, como hemos visto, contempla simultáneamente los problemas del trastorno adictivo y las descompensaciones del trastorno psiquiátrico. La psicoterapia resulta, por tanto, compleja, teniendo que manejar elementos encontrados y desestabilizadores como: deseo, pérdida de control en diferentes áreas, ansiedad, inquietud, desasosiego, irritabilidad, disforia, desgana, desinterés, tedio vital, inseguridad, baja autoestima, etc. La atención a estos pacientes duales exige frecuentemente de intervenciones inmediatas e inexcusables para estabilizar la patología psiquiátrica, teniendo que adaptar permanentemente los objetivos al estado mental del paciente, que en ocasiones oscila bruscamente. En cualquier caso la prioridad viene marcada por el alivio del malestar y la estabilidad psiquiátrica.
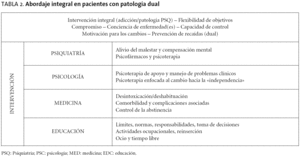
El equipo multidisciplinar (tabla 2) concilia sus tareas específicas de área junto con tareas comunes, en las que todos los técnicos participan: intervención integral (adicción y patología psiquiátrica), flexibilidad en los planteamientos, propiciar el compromiso con el tratamiento, fomentar la conciencia de enfermedad dual (adicción y psicosis), capacidad de control, motivación para los cambios necesarios, prevención de recaídas dual (adicción y psicosis), etc.
Reflexiones acerca de la práctica y aplicación de un tratamiento dual
Tal como hemos mencionado el planteamiento terapéutico debe ser integrado, teniendo muy presentes siempre las características personales de los pacientes, en especial los déficits cognitivos y su habitual tolerancia limitada al estrés.
El modelo de tratamiento integral de la patología dual no es a corto plazo; es decir, hasta que se resuelva la situación aguda de consumo o se estabilice la clínica psiquiátrica. Debe ser un modelo a medio-largo plazo insertado en un proceso de rehabilitación psicosocial, en el que no falten, como ya se han señalado, los siguientes componentes: evaluación y diagnóstico preciso, formulación de objetivos terapéuticos focalizados en la abstinencia, cribado de tóxicos, tratamiento psicopatológico, motivación, entrenamiento en habilidades sociales o en técnicas de control de síntomas clave, psicoeducación y prevención de recaídas.
Los pacientes con un trastorno dual suelen tener escasa motivación para el abandono del consumo de sustancias. Por tanto, el objetivo terapéuticamente inicial no debe ser la abstinencia total, sino la retención en el tratamiento mediante el establecimiento de una buena relación terapéutica. La evidencia demuestra que los pacientes que permanecen en tratamiento durante más tiempo muestran menor consumo de drogas, menor severidad psiquiátrica y menor número de hospitalizaciones, mejor estado de salud y mayor adaptación social5-7. El trabajo sobre la motivación para el abandono del consumo debe ser más prolongado que en pacientes con un solo diagnóstico, y al principio es importante ser tolerante con los consumos. En cualquier caso, el hecho de no haber alcanzado la abstinencia completa nunca debe ser motivo de exclusión de las intervenciones terapéuticas recomendadas, tanto para los trastornos psiquiátricos como para los trastornos por uso de sustancias.
En estos programas se ha de ser flexible, tanto en las técnicas, como en los objetivos (abstinencia total frente a abstinencia parcial), como en el tiempo de evolución, y se deben abordar las recaídas recurriendo a una etapa más temprana del tratamiento, en lugar de sacar al paciente del mismo. Se deben proporcionar técnicas para la prevención de recaídas, dado que la mejoría del trastorno mental no implica la mejoría del trastorno por consumo de sustancias. Y debe incluirse algún tipo de intervención psicosocial, dirigida a mejorar las relaciones interpersonales, las habilidades sociales, la adaptación familiar y/o laboral.
En la atención a las drogodependencias, tradicionalmente, la responsabilidad del tratamiento se ha dejado en manos del paciente como muestra de su motivación para el mismo. Sin embargo, los pacientes psicóticos difícilmente pueden hacerse cargo de buscar y seguir el tratamiento de manera adecuada. Por ello ha surgido la figura del terapeuta de referencia, que sigue y coordina el proceso del paciente de una manera flexible, e integra todos los recursos terapéuticos en un plan de terapia individual.
Un aspecto importante para la evolución satisfactoria de los pacientes es que el paso de régimen de ingreso a ambulatorio se realice de forma planificada y coordinada con otros dispositivos, con el objetivo de evitar abandonos y rehospitalizaciones. En estos pacientes el tratamiento corto es menos frustrante y facilita una mayor adherencia. Es importante anticiparse al paciente y prepararlo para la salida, concienciarle de la necesidad de seguir controlando la medicación, de realizar psicoterapia y de estar en contacto con los servicios sociales. El tratamiento de este tipo de enfermos precisa de sistemas de apoyo externo, que incluyen además del tratamiento ambulatorio una estrecha colaboración de la familia y la participación de los servicios sociales.
Conclusiones
El tratamiento de la patología dual es un proceso complejo, que exige de la coordinación de diferentes recursos (atención mental, atención a drogodependencias, Atención Primaria y servicios sociales). En muchos casos se recupera el trastorno adictivo, pero va a persistir el trastorno psíquico de base, que en los procesos crónicos limita el de reinserción social.
La cuestión clave para la aplicación del tratamiento en pacientes con patología dual consiste en llevar a cabo un enfoque que integre el tratamiento tanto del trastorno por uso de sustancias, como el psiquiátrico. En la actualidad existen muchos programas que proporcionan esta integración mediante equipos interdisciplinarios con experiencia en el tratamiento de ambos trastornos.
Los pacientes psicóticos responden mejor en un programa integrado que ofrezca en un mismo servicio el abordaje del trastorno mental y el adictivo. Los elementos esenciales de estos programas integrados son: continuidad de cuidados, tratamiento de la adicción y de la comorbilidad, vivienda segura con supervisión y rehabilitación ocupacional y laboral, que van a repercutir en una mayor retención en el tratamiento y en un mayor nivel de funcionamiento y calidad de vida.
Las unidades de patología dual deben ofertar un marco grupal de referencia, que se adecue a las diferentes necesidades de los pacientes y que sea el lugar preferente de tratamiento de pacientes psicóticos drogodependientes que no se adaptan a programas de seguimiento de metadona o libres de drogas, ni a dispositivos de rehabilitación ambulatorios.