Introducción
Probablemente, los elementos que mejor configuran el entorno actual de la atención sanitaria son:
1. La preocupación de los gobiernos y las sociedades por el crecimiento del gasto sanitario.
2. La conciencia de amplias variaciones en la práctica médica, no explicables por diferencias en la morbilidad de las poblaciones, que sugieren la coexistencia de una importante sobreutilización y subutilización de servicios sanitarios.
3. La preocupación por la efectividad y seguridad de las prácticas médicas, esto es, por la calidad de la asistencia sanitaria.
4. La revolución de las tecnologías de la información y comunicación.
5. El creciente interés de los pacientes por participar en las decisiones que afectan a su salud.
6. La exigencia democrática de rendir cuentas a la sociedad del funcionamiento de los servicios públicos.
La necesidad de actuar sobre estos elementos ha ido configurando, en las últimas décadas, diferentes estrategias de política y gestión sanitaria y de mejora de la práctica clínica. Entre éstas cabe citar el desarrollo de la evaluación de tecnologías (basada en la efectividad y coste-efectividad de productos e indicaciones) para su inclusión o no en la cartera de servicios, los sistemas de financiación poblacionales (per cápita), la incorporación de los sistemas de ajuste de riesgos y los perfiles de actividad (benchmarking de proveedores, tanto en costes como en resultados clínicos), la revisión de la adecuación del uso de recursos, las políticas de mejora de la calidad, el desarrollo, difusión e implementación de guías de práctica clínica (GPC) y trayectorias clínicas, la gestión de procesos clínicos, las intervenciones de modificación de los estilos de práctica y, probablemente, algunas otras.
La complejidad del entorno y de las estrategias de intervención conduce a la necesidad de más (y, sobre todo, mejor) información para la toma de decisiones de política y gestión sanitaria. La información no es una condición suficiente para transformar el sistema sanitario, pero sí necesaria. No obstante, en un entorno sanitario excesivamente politizado, con escasa transparencia y desconfianza hacia los "usos" de la información, los decisores pueden no estar interesados en producir más datos y en facilitar su transformación en conocimiento. Y, más allá de los discursos, transformar el Sistema Nacional de Salud (SNS) en un sistema que, en lo posible, base sus estrategias en el conocimiento y la información puede ser una tarea complicada. En este texto se desarrollan algunas reflexiones sobre la información sanitaria que tiene y que necesita el SNS y algunos apuntes sobre posibles direcciones de mejora.
Las organizaciones sanitarias requieren sistemas de información multidimensionales
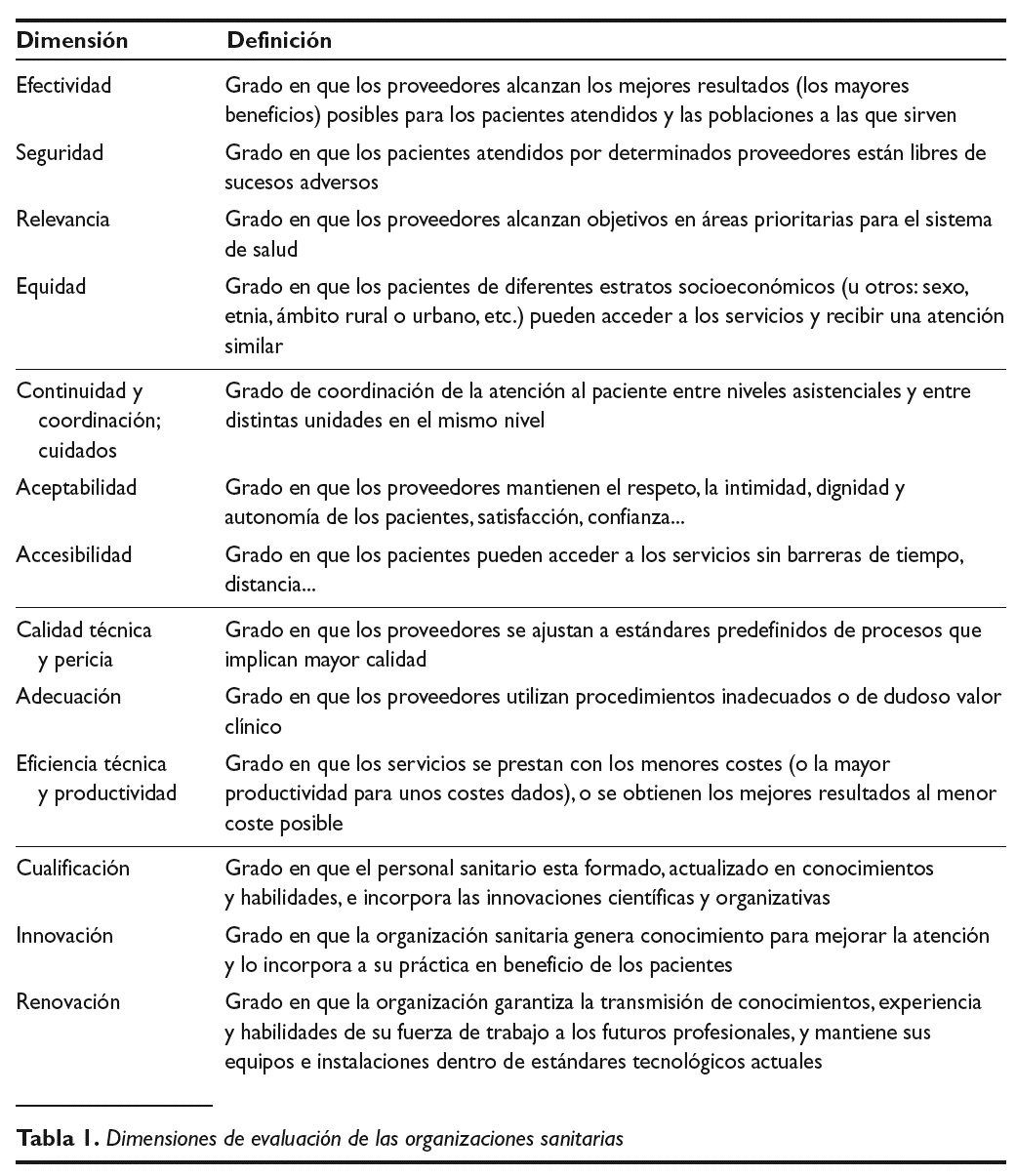
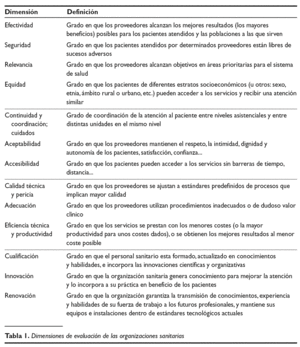
A las organizaciones sanitarias se les juzga por seleccionar tecnologías (o intervenciones) eficaces y realizarlas con pericia técnica y sin despilfarrar recursos en las poblaciones adecuadas (y no en otras), respetando normas y valores de la sociedad (autonomía de las personas, equidad, etc.) y buscando obtener el mayor bienestar posible para las personas y las poblaciones (eficiencia). La toma de decisiones en estas organizaciones requiere sistemas de información multidimensionales capaces de valorar este conjunto de expectativas. En la tabla 1 se muestran las dimensiones esenciales que deben monitorizar los sistemas de información de las organizaciones sanitarias 1.
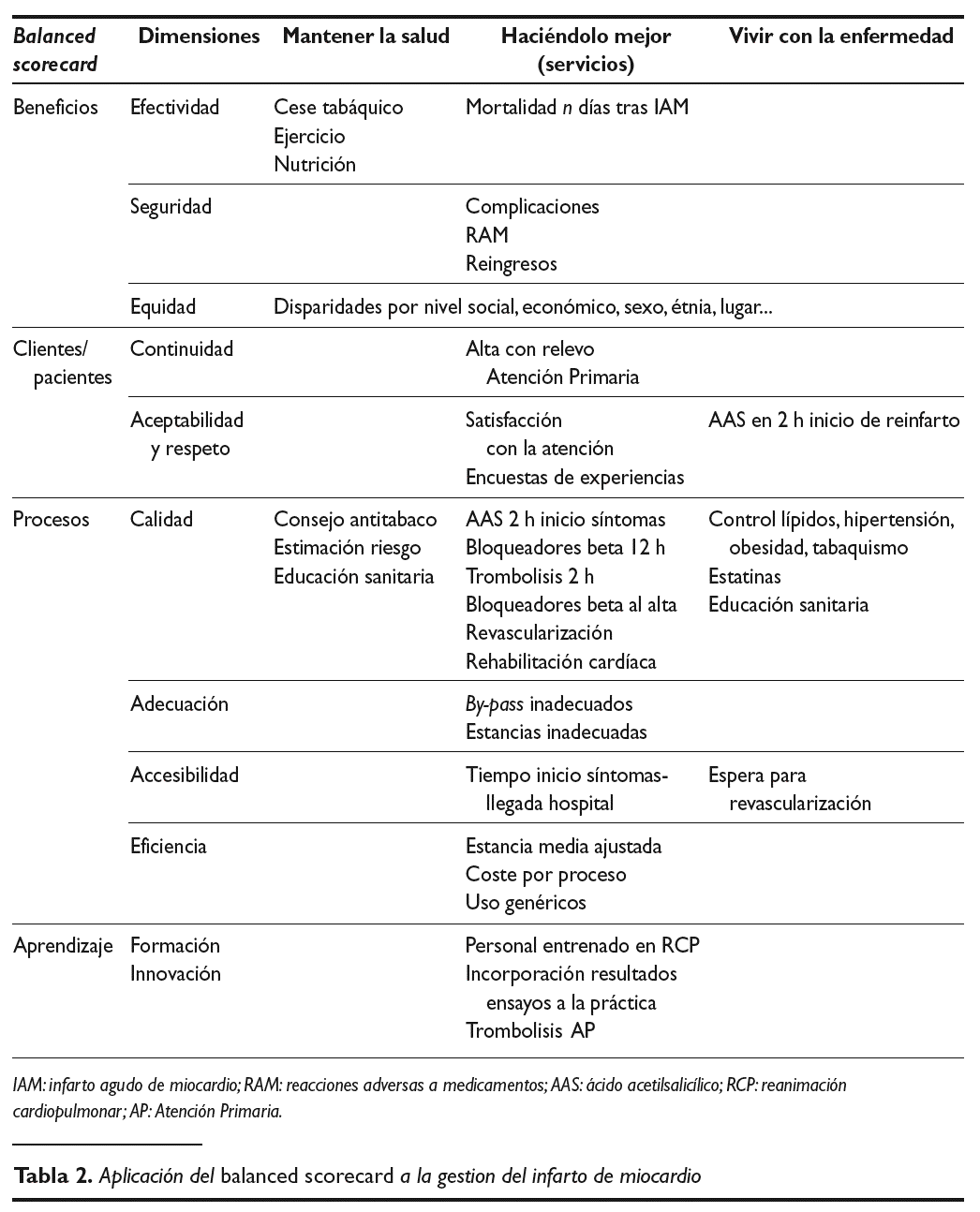
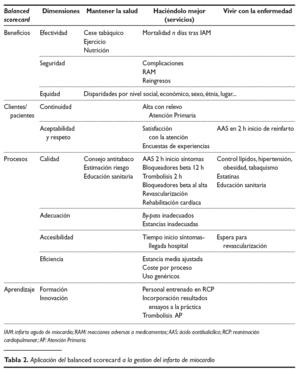
Estas organizaciones deben trasladar sus objetivos y estrategias a un conjunto coherente de indicadores que permita "guiar" sus actividades y evaluar el cumplimiento de cada componente en función del valor añadido a los objetivos de la organización. Las organizaciones empresariales han abordado este problema mediante cuadros de mando integrales (por ejemplo, el balanced scorecard), y los sistemas de información tienen como principal objetivo facilitar la información sobre cómo los diversos componentes de la organización van desarrollando su actividad y contribuyen al objetivo global de la misma 2 (tabla 2).
El SNS, y probablemente otros sistemas sanitarios, llevan años olvidando este principio de multidimensionalidad de las organizaciones sanitarias para centrarse, tanto en Atención Especializada como en Atención Primaria en la dimensión de eficiencia técnica y productividad. Los indicadores usados en la práctica (estancia media, ajustada o no por casuística, índices de ocupación y rendimiento de quirófanos, ambulatorización de procedimientos quirúrgicos, coste por proceso, indicadores de prescripción en Atención Primaria, etc.) responden, casi en exclusiva, a esta dimensión retratando un sistema más preocupado en monitorizar el "cuánto cuesta" que el "para qué sirve".
Las dimensiones olvidadas son, sorprendentemente, las esenciales en las organizaciones sanitarias e incluyen: la efectividad y seguridad (indicadores de mortalidad, complicaciones, mejora funcional), la calidad técnica y pericia (indicadores de ajuste a normas de proceso y a la evidencia científica, de experiencia y habilidad), la adecuación (¿a quién le hacemos qué?), la continuidad de la atención y cooperación con el resto del sistema (longitudinalidad de la atención, coordinación entre niveles, asunción de responsabilidad sobre las personas enfermas), la accesibilidad (tiempos de espera desde la perspectiva del que espera, distancias, etc), la relevancia para pacientes y poblaciones (¿hacemos primero lo que es más importante para las personas?), la equidad (socioeconómica, de géneros, étnias, etc.), la aceptabilidad de la atención (autonomía del paciente, información a los mismos, experiencias y expectativas de éstos), y las dimensiones de recursos humanos (renovación, clima, generación de conocimiento, capacidad de incorporar conocimiento y otras).
Cada conjunto particular de indicadores dibuja (explícita o implícitamente) las expectativas sobre el funcionamiento del sistema sanitario (o de algunos de sus componentes) que tienen los agentes que lo han implementado y las asunciones sobre el mismo. Los indicadores disponibles en el SNS retratan un sistema que cree no tener problemas en las dimensiones sanitarias (efectividad, seguridad, calidad, etc.), o de relación con los pacientes y la comunidad, mientras que sí los tendría de costes. Unas asunciones que casan mal con las comparaciones de costes con otros países (aspecto en el que el SNS sale muy bien parado, en parte por el menor precio de algunos recursos, como el personal o la farmacia, en parte por el importante control del volumen de recursos que hasta ahora se ha venido desarrollando) y con los problemas de calidad de la atención que relatan numerosos estudios 3.
Evidencia, políticas y sistemas de información
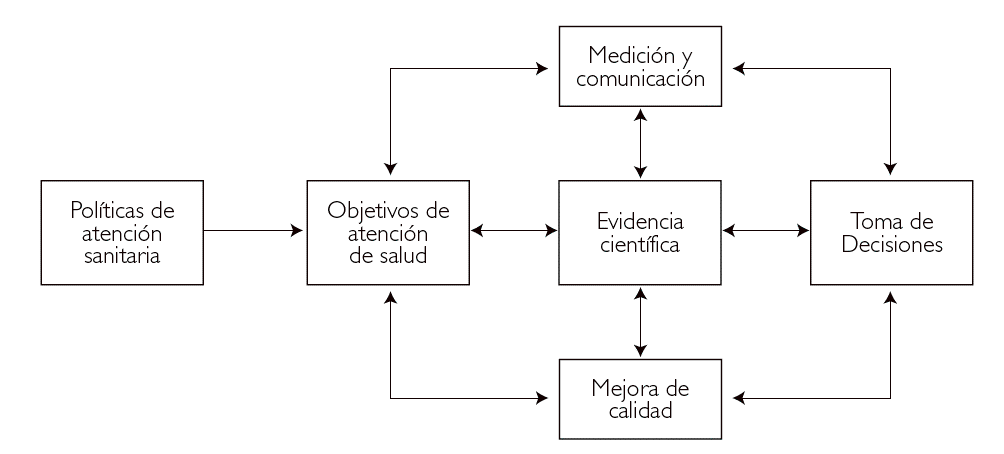
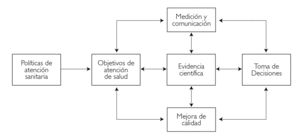
Un sistema de información no está integrado sólo por ordenadores, datos o indicadores. Probablemente éstos ni siquiera son los componentes más importantes. Un sistema de información tiene su raíz en las políticas sanitarias que, en este contexto, son decisiones (poblacionales antes que individuales) acerca de a quién prestar asistencia y cómo prestarla para maximizar los beneficios, en términos de salud, de pacientes y poblaciones. Las políticas se operativizan a través de planes y estrategias (intervenciones diferentes con los mismos objetivos finales) y tienen una estrecha relación con el conocimiento científico sobre las tecnologías e intervenciones sanitarias (eficacia, efectividad y eficiencia) y con el conocimiento sobre las necesidades sanitarias de la población y sobre el funcionamiento de la propia organización sanitaria (fig. 1).
Figura 1. Relaciones entre políticas sanitarias, conocimiento científico y sistemas de información.
Por ejemplo, cuando los ensayos clínicos muestran la eficacia del ácido acetilsalicílico (o los bloqueadores beta, los inhibidores de la enzima de conversión de la angiotensina, las estatinas o la rehabilitación cardíaca) en la prevención secundaria de la cardiopatía isquémica las políticas sanitarias deben cambiar para trasladar este conocimiento a mejoras en la salud de las poblaciones. Los indicadores se hacen necesarios para monitorizar los avances en estas políticas, dónde fallan, qué deberíamos cambiar, etc. Y la investigación en servicios sanitarios debe ofrecer las "evidencias" para realizar estos cambios. El conocimiento científico, tanto sobre las tecnologías como sobre las organizaciones sanitarias, es esencial para la definición y orientación de las políticas y de los sistemas de información que les dan soporte, y las relaciones entre información y conocimiento están en el eje de estos sistemas, hasta el punto que difícilmente existirán buenos sistemas de información sanitarios sin suficiente masa crítica en investigación en servicios de salud.
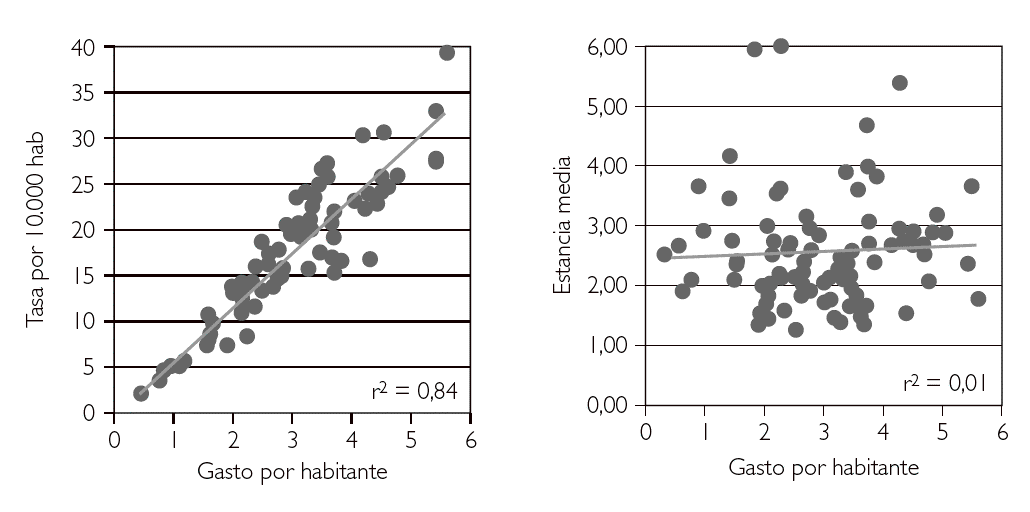
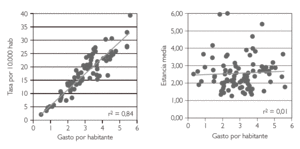
Un ejemplo de esta necesidad puede verse en la figura 2, que muestra la relación entre el gasto por habitante en reparación de hernias inguinales en 96 áreas de salud y diversos indicadores. Mientras las políticas de contención del gasto hospitalario, en prácticamente todo el SNS, se centran en la reducción de la estancia media y en incrementar el porcentaje de cirugía ambulatoria, los análisis más someros sugieren que estas variables tienen muy poca influencia sobre la variabilidad en el gasto, y que son las diferencias en las tasas de intervenciones (desde 2 a 40 intervenciones por 10.000 habitantes y año) las que mejor explican el gasto sanitario 4.
Figura 2. Relación del gasto por habitante en cirugía de hernia inguinal con las tasas de intervenciones, estancia media y porcentajes de cirugía sin ingreso y reingresos urgentes a 30 días. Datos de 94 áreas de salud de 10 Comunidades Autónomas (2002). Fuente: Grupo VPM-IRYSS (datos no publicados).
Combinar la perspectiva sanitaria y la poblacional
Los sistemas de información poblacionales son aquellos que permiten obtener estimaciones sobre fenómenos de salud en el conjunto de la población. Los datos se obtienen de todos y cada uno de los individuos que componen la población o de una muestra representativa de los mismos, y su denominador o marco de referencia es toda la población. Los sistemas de información de servicios sanitarios sólo recogen la experiencia de los individuos que acuden a los servicios sanitarios. En estos casos el denominador de las estimaciones son los usuarios de los servicios sanitarios y el numerador suele ser "servicios prestados" antes que individuos.
Tradicionalmente ambos tipos de sistemas pueden configurarse como registros (la información sobre el fenómeno de salud se recoge de toda la población de referencia continuamente, a medida que se va produciendo), encuestas (la información se recoge, de manera ocasional o periódica, de una muestra representativa de la población de referencia) y sistemas de notificación (la información se recoge pasivamente y, en general, se desconoce la representatividad de los datos recogidos). En servicios sanitarios, el conjunto mínimo básico de datos (CMBD) al alta hospitalaria sería un ejemplo típico de registro, la encuesta de morbilidad hospitalaria un ejemplo de encuesta, y la declaración de reacciones adversas a medicamentos (ficha amarilla) o de enfermedades de declaración obligatoria, serían típicos sistemas de notificación.
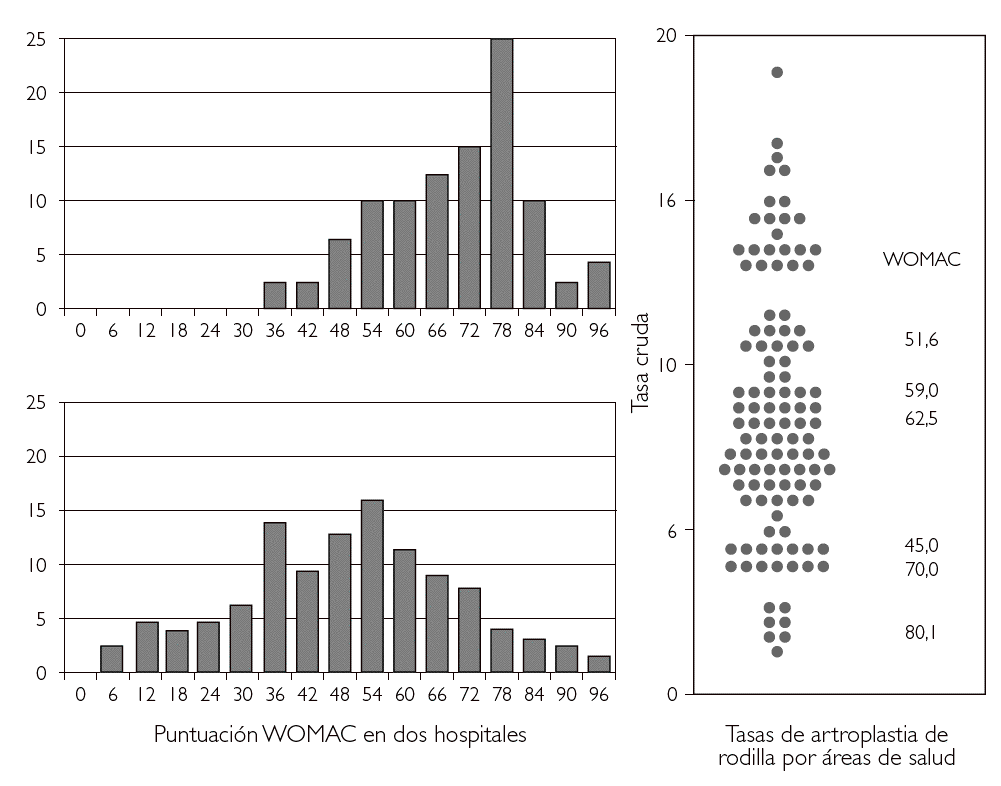
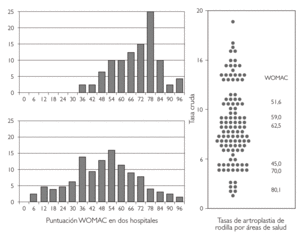
Estas diferenciaciones clásicas entre sistemas poblacionales y de servicios tienden actualmente, con el desarrollo de identificadores sanitarios individuales, a desaparecer y permiten, cada vez más, que los servicios sanitarios trabajen con una perspectiva poblacional. Por ejemplo, en la figura 3 se muestran las puntuaciones en la escala funcional WOMAC para miembro inferior (desde 0: normal, a 100: en pacientes con mucho dolor, gran incapacidad funcional e importante afectación de la calidad de vida) en pacientes en lista de espera de artroplastia en dos hospitales. Mientras uno de los hospitales no tiene pacientes en espera con puntuaciones inferiores a 35, el otro presenta casi un tercio de los pacientes en espera de intervención con puntuaciones en rangos de escaso dolor e incapacidad. La perspectiva poblacional apunta que los hospitales con tasas de artroplastia elevadas indican la intervención en pacientes que, en muchos casos, mantendrían una buena calidad de vida y sugiere posibles líneas de actuación.
Figura 3. Puntuación en la escala de función WOMAC y tasas poblacionales de intervenciones de artroplastia de rodilla. Fuente: Grupo VPM-IRYSS (datos no publicados).
Indicadores y toma de decisiones
Los indicadores son criterios cuantitativos para evaluar y monitorizar la calidad y eficiencia de los sistemas de salud o las organizaciones y proveedores de servicios de salud. Su objetivo es proporcionar información útil a uno o más agentes del sistema sanitario (políticos, gestores, clínicos, pacientes, el conjunto de la sociedad, etc.) para facilitar sus elecciones e intentar que sus expectativas se vean satisfechas 1. Los indicadores tienen una estructura básica compuesta por un numerador (el suceso que se quiere medir: resultados clínicos, procesos de cuidados, servicios utilizados, unidades monetarias o proxys de costes, como la estancia media), un denominador (la población de referencia, definida por su localización geográfica, características específicas como el sexo, la edad u otras, riesgo respecto a un suceso de interés, etc.), el individuo de análisis (organizaciones sanitarias, áreas, hospitales, servicios, centros de salud, médicos individuales) y el tiempo (período temporal que se valora).
Los indicadores, para que sean útiles en la toma de decisiones, deben cumplir una serie de requisitos: atribución al sistema de atención (medir sucesos que sean sustancialmente atribuibles al sistema sanitario o a un componente concreto y no a otros determinantes de la salud), relevancia (en procesos de interés para los agentes implicados y adecuados a cada nivel de decisión), racionalidad (ser indicadores consistentes de calidad o de eficiencia), robustez (fiables, no verse afectados por variaciones aleatorias), sensibilidad a los cambios, factibilidad con un coste razonable y disponibilidad en un tiempo que tenga sentido desde el punto de vista de su utilidad, contener incentivos positivos y no favorecer el traslado de los problemas de un nivel asistencial a otro, incluir modelos de ajuste de riesgos cuando sea necesario, estar soportados en estudios previos y ser evaluados, tanto a lo largo del tiempo como en los comportamientos que generan en las organizaciones.
Los indicadores deben monitorizar diferentes áreas clínicas (salud infantil, salud del adulto, salud de la mujer, salud mental, atención cardiovascular, atención oncológica, atención urgente, investigación y desarrollo, etc.) y en ocasiones deben centrarse en problemas de salud concretos (diabetes, hipertensión, problemas osteoarticulares y otros). En muchos de estos casos los indicadores deben desarrollarse de forma longitudinal a lo largo de la historia natural de la enfermedad. Igualmente, la información debe situarse en el nivel de decisión adecuado a la toma de decisiones de política, gestión sanitaria y manejo clínico. Los sistemas sanitarios están integrados por pequeñas unidades clínicas situadas en la "primera línea" de la atención de salud (servicios, equipos de Atención Primaria, unidades clínicas y microsistemas). Es en estas unidades donde se produce el contacto del paciente con el sistema de atención, se realizan los procesos, se producen los resultados de salud y se configuran las experiencias de los pacientes. Los resultados del sistema sanitario no pueden ser mejores que los de estas unidades (aunque el sistema sanitario puede ayudar a que éstas tengan mejores resultados) y el grueso de información debe estar disponible en ellas.
Los equipos informáticos son necesarios, pero no suficientes
Hay elementos necesarios para el desarrollo de los sistemas de información en el SNS. Uno de ellos, obvio, es el incremento de las inversiones en información sanitaria: en equipos, tecnología y estructuras de soporte. La mayor parte de los servicios de salud de las Comunidades Autónomas están haciendo un enorme esfuerzo económico en este sentido. Probablemente es todavía insuficiente para un sector tan rico en información como el sanitario, pero los avances son visibles. También son visibles algunas debilidades: la inversión se centra más en los equipamientos que en la formación de los profesionales que deben usarlos; se descuida el conocimiento para transformar las ingentes cantidades de datos que reciben algunos de estos sistemas en información útil para la toma de decisiones; en algunos casos parece que se ha sustituido el papel por el ordenador sin aprovechar las posibilidades de mejorar el manejo clínico de los pacientes; en otros, al personal que se ocupa de transformar los datos en información le faltan habilidades estadísticas, el conocimiento clínico o la intuición para avanzar rápidamente en este campo. En cierta forma, el esfuerzo inversor en equipos no ha ido acompañado de un esfuerzo similar en las personas.
También es visible el retraso en los trabajos de construcción, análisis y valoración de indicadores, y en la evaluación de sus posibilidades. Se trata de tareas a abordar por la investigación en servicios de salud, una disciplina extremadamente débil en nuestro país, que no pueden demorarse mucho más. Probablemente, el Ministerio y las Comunidades Autónomas deberían también invertir en el desarrollo de centros y redes de "conocimiento" clínico y en servicios sanitarios capaces de construir, en primera instancia, la "información" sobre los indicadores que deben formar parte de los sistemas de información.
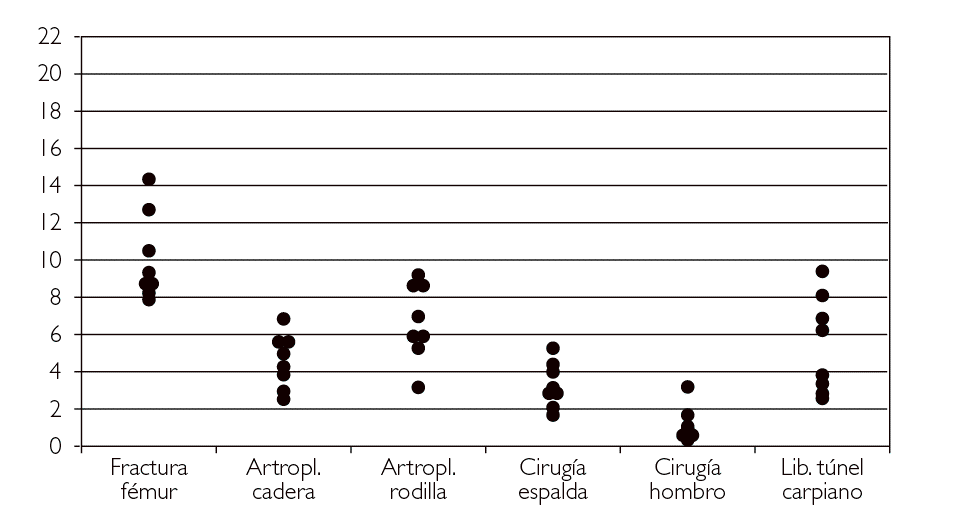
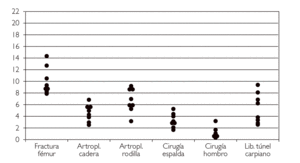
En otro terreno, el escaso liderazgo del Ministerio de Sanidad en este campo, y la no menos escasa cooperación entre las administraciones sanitarias de las Comunidades Autónomas, ha llevado a una cierta autarquía en los sistemas que, de este modo, no aprovechan los beneficios de disponer de referencias y comparaciones. En la figura 4 pueden verse las tasas de determinadas intervenciones de Cirugía Ortopédica y Traumatología de las áreas de salud de una Comunidad Autónoma, y de esta misma Comunidad sobre las de las áreas de 11 Comunidades. La información que obtiene la primera es mucho más rica y orientativa (por ejemplo, varias áreas que parecían tener tasas altas se sitúan en el conjunto del SNS como áreas de baja o moderada utilización) en el contexto del SNS que cuando sólo utiliza sus propios datos. En general, compartir datos y cooperar en el desarrollo de los sistemas de información tiende a beneficiar a todas las organizaciones, aunque probablemente será necesario que las Comunidades Autónomas visualicen de alguna forma estos beneficios para que los procesos de cooperación fructifiquen.
Figura 4. Tasas de intervenciones por 10.000 habitantes, estandarizadas por edad y sexo, de las áreas de salud de una Comunidad Autónoma y del Sistema Nacional de Salud. Fuente: Grupo VPM-IRYSS (datos no publicados).
Equipos, conocimiento y cooperación no son los únicos requisitos para que la información cumpla su papel de orientar el SNS. También es necesario construir una cultura política, gestora y profesional de transparencia y accountability (vocablo que tan difícil traducción tiene al español), que incluya la perspectiva poblacional y poner en marcha los cambios organizativos que incrementen la cultura clínica respecto a indicadores, audit, feedback, instrumentos de coordinación y cooperación, planes integrales en grandes problemas de salud, etc. En este terreno el uso de los indicadores para alinear los sistemas de incentivos con la mejora de la calidad asistencial (no sólo con la producción) puede ayudar bastante.
Cabe señalar, finalmente, que tampoco hay que poner esperanzas desmedidas en la "información" sanitaria. En muchas ocasiones, la información ofrecida, incluso por los mejores sistemas, será difícil de interpretar, poco robusta o insuficiente para la toma "automática" de decisiones de política y gestión sanitaria. Además, en muchos casos, el "tiempo" para obtener la información necesaria puede ser más largo que el disponible para la toma de decisiones. La incertidumbre es casi consustancial a la toma de decisiones de política y gestión sanitaria, y todos los agentes del sector deben aprender a convivir con ella. Pero convivir con la incertidumbre implica intentar reducirla, sobre todo en un entorno en el que confiamos que cuanto más informadas sean las decisiones, más probable es que sean útiles para mejorar la atención.
Agradecimientos
El grupo de Variaciones en la Práctica Médica de la Red IRYSS (Grupo VPM-IRYSS) nos permitió el uso de sus trabajos, incluso no publicados, para algunos ejemplos.