Introducción
Los hospitales públicos están obligados a ser más eficientes en la gestión de los recursos que reciben, pues estos fondos procedentes de los presupuestos son cada vez más limitados y, sin embargo, el gasto sanitario es cada vez mayor. Este incremento incesante se debe fundamentalmente a que somos una población que cada vez vive más y utiliza tecnologías para sus tratamientos más sofisticadas y, por tanto, más caras.
Los servicios de salud autonómicos que gestionan los hospitales públicos precisan instrumentos integrados y flexibles que sean capaces de proporcionar información útil a los responsables de la gestión sanitaria, con el propósito de facilitarles la toma de decisiones y mejorar, en última instancia, la gestión. Con este propósito surge la necesidad de implantación de modelos de costes en los centros hospitalarios. Se pretende, con la aplicación de estas metodologías contables obtener información sobre las distintas líneas de producción (hospitalización, consultas externas, hospital de día, etc.) y en diferentes niveles de agregación de la información (costes por servicio, costes por proceso, costes por grupo relacionado con el diagnóstico [GRD], coste por paciente, etc.).
Situación actual en materia de contabilidad analítica en los hospitales públicos españoles
Son varios los modelos implantados en la actualidad dentro del marco territorial español. Debido a que las transferencias en materia sanitaria se han realizado de forma escalonada, se ha dado la situación de que algunas Comunidades Autónomas han iniciado la carrera hacia la total autonomía en sanidad antes (recordemos aquí que 7 comunidades fueron las primeras: Cataluña, Andalucía, País Vasco, Comunidad Valenciana, Galicia, Navarra y Canarias, por este orden), quedando el resto pendiente para una segunda fase. La gestión en materia sanitaria de las no transferidas fue asumida por el Instituto Nacional de Salud (Insalud) de forma transitoria hasta que finalmente, en el año 2002, se transfieren todas las competencias pendientes al resto de las Comunidades (Aragón, Asturias, Baleares, Cantabria, Castilla-La Mancha, Castilla y León, Extremadura, La Rioja, Madrid y Murcia, al mismo tiempo). Esta situación dio lugar a que también fuera escalonada la carrera hacia la implantación de un modelo de costes aplicable a los hospitales de su dependencia, de tal forma que en la actualidad y en el marco del territorio nacional, coexisten los siguientes modelos:
1. Del territorio Insalud: Modelo Geclif (gestión clínico-financiera y coste por proceso, heredero de los modelos Signo I y Signo II).
2. De Andalucía: Modelo COANh (sistema de control de gestión hospitalaria del Servicio Andaluz de Salud [SAS]).
3. De Cataluña: Modelo SCS (modelo de contabilidad analítica del Instituto Catalán de Salud).
4. De Valencia: Modelo SIE (sistema de información económica para la gestión sanitaria del Servicio Valenciano de Salud [Servasa]).
5. Del País Vasco: Modelo ALDABIDE (modelo de gestión económico-financiero del Servicio Vasco de Salud [Osakidetza]).
Algunos son de reciente implantación, y los estudios que analizan las diferencias y similitudes aún no abundan, aunque del análisis de los manuales editados para su implantación que hemos llevado a cabo ya se puede deducir cierta dificultad en la comparación de datos resultantes de los distintos modelos, pues las metodologías difieren(1).
Características que definen la situación actual en los hospitales públicos gallegos
Del estudio llevado a cabo sobre la aplicación en los hospitales públicos gallegos de la contabilidad de costes, hemos obtenido las siguientes características definitorias de la situación actual:
1. La Comunidad Autónoma de Galicia, a pesar de contar con total autonomía de gestión sanitaria desde el año 1991(2), no creó un modelo de contabilidad analítica específico como han hecho otras Comunidades Autónomas que la precedieron en la recepción de transferencias, a saber: Cataluña, Andalucía, País Vasco y Comunidad Valenciana.
A pesar de que el Servicio Gallego de Salud(3) (Sergas) no ha llevado a cabo esfuerzo alguno encaminado a elaborar una metodología aplicable a los hospitales de su dependencia, algunos centros han tenido la iniciativa de promover la implantación de modelos de contabilidad analítica con la intención de utilizar la información obtenida como herramienta de gestión de sus hospitales. Sin embargo, los que tuvieron esta iniciativa, como es lógico, no disponían de medios para crear su propio modelo, razón por la que incorporaron el más ampliamente utilizado en el ámbito de todo el Estado, es decir, el modelo denominado Geclif, que fue el implantado en su día por el Insalud.
La situación descrita concreta el primer rasgo definitorio referido a la aplicación de esta metodología contable en Galicia: el modelo "gallego" de contabilidad analítica, es el heredado del sistema implantado por el Insalud, el Geclif, que incorpora como agrupador de pacientes hospitalizados los GRD(4).
Los contactos que establecimos con el suministrador para Galicia del software necesario para implantar esta metodología contable y las posteriores comprobaciones en cada uno de los centros estudiados, nos llevaron a concluir que a pesar de haber realizado algún estudio previo y contactos para que esta empresa suministrase el software a 5 hospitales gallegos(5), la realidad que nos encontramos fue que únicamente dos estaban utilizando el programa informático específico necesario para calcular costes. Estos hospitales son el Complejo Hospitalario Arquitecto Marcide-Profesor Nóvoa Santos de Ferrol y el Complejo Hospitalario de Orense.
2. En estas circunstancias, la segunda peculiaridad no podía ser otra que la escasa implantación de la contabilidad analítica en Galicia, ya que únicamente dos centros de los 12 que integran el Sergas calculan costes.
El modelo Geclif se desarrolla en un documento editado por el Insalud (2001) que aporta una metodología de determinación del "coste por proceso". Este objetivo de coste se puede alcanzar de dos formas: en primer lugar, puede ser el resultado del cálculo del coste medio de los pacientes dados de alta en hospitalización en un determinado GRD, para lo cual es necesario utilizar los pesos GRD (ya sean éstos pesos americanos o españoles). En segundo lugar, puede ser determinado por asignación directa al paciente de todos los consumos que ha generado su estancia en el hospital, e indirecta de aquellos costes para los que no existe posibilidad de asignación directa al paciente (estructurales e intermedios, fundamentalmente).
El importantísimo peso de los costes indirectos de producción fijos sobre el total del coste soportado por el hospital provoca el siguiente efecto: la parte variable del coste así calculado es muy pequeña y, en algunos casos, incluso inexistente. Sin embargo, la tendencia natural en la evolución de estos modelos en los hospitales que ya los tienen implantados estimula un interés creciente por conseguir asignaciones directas a pacientes en todos los casos que esto sea posible, por ejemplo prótesis, consumos farmacéuticos, pruebas realizadas, etc., para de este modo poder controlar determinados consumos.
3. Hemos comprobado que el nivel de desarrollo actual de la contabilidad analítica en estos centros les permite alcanzar el objetivo del "coste por proceso". Ninguno de los dos centros tiene un sistema de información que le permita alcanzar el "coste por paciente".
Como el propio documento mencionado recoge, un hospital oferta una gran variedad de productos, y por ello uno de los puntos de partida en la explicación de la metodología es la clasificación de la producción hospitalaria. En este sentido se distinguen los siguientes tipos de producción (Insalud, 2001: 97): en primer lugar, la producción intermedia que será aquella que realizan los centros de coste o GFH(6) intermedios a petición del servicio responsable del paciente, que a su vez se puede clasificar en producción logística, como menús, kg de ropa lavada, etc. y producción de diagnóstico y tratamiento, como exploraciones radiológicas, pruebas de laboratorio, intervenciones quirúrgicas, etc.
Obtenido el coste total por GFH e identificada su producción se puede calcular el coste medio por producto en cada uno de los GFH intermedios. Para el cálculo del coste de cada grupo o producto se utiliza la unidad relativa de valor (URV) que mide la complejidad de la producción y el consumo de recursos utilizando para ello una ponderación que se aplica a cada tipo de producto(7).
En segundo lugar contamos con la producción final, que será aquella que con carácter general se realice por los centros de coste o GFH finales, generándose un alta hospitalaria.
Una vez obtenido el coste total por GFH, para el cálculo del coste de cada grupo o producto en los servicios finales habrá que distinguir entre 5 tipos de actividades claramente diferenciadas:
Actividad hospitalizada.
Actividad ambulatoria.
Actividad de procedimientos extraídos.
Actividad docente.
Actividad investigadora.
Estas actividades difieren según los centros analizados. Nosotros hemos llevado a cabo un estudio comparativo con el objetivo de valorar las diferencias y similitudes de la información de costes obtenida.
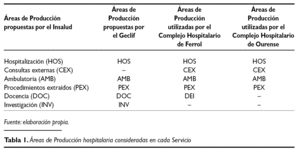
Las áreas de producción propuestas por el Insalud, en su día, son las que se recogen en la primera columna de la tabla 1 y fueron definidas en los contratos de gestión.
Para facilitar el análisis comparativo entre hospitales, en la tabla 1 hemos recogido las áreas propuestas por el modelo Geclif en su manual (en la segunda columna)(8) y las efectivamente utilizadas en el Hospital Arquitecto Marcide de Ferrol (tercera columna) y en el Complejo Hospitalario de Orense (cuarta columna).
Según el documento que recoge la metodología del Geclif se agrupa la actividad de consultas externas y actividad ambulatoria en una única área de producción final. Por otro lado, en el hospital de Ferrol se agrupan las actividades de docencia e investigación en una única área: docencia e investigación (DEI). Y por último, en el hospital de Orense, actualmente no hay abiertos GFH finales de docencia e investigación y no es previsible que los haya próximamente porque aumentaría en exceso el volumen total de GFH, ya bastante abultado en la actualidad.
4. La investigación llevada a cabo en cuanto a información obtenida para cada una de las áreas analizadas nos conduce a la cuarta característica: la información de costes que se obtiene en la actualidad en los hospitales públicos gallegos se concentra en las áreas de hospitalización y consultas externas. Se constata el enorme vacío de información referida a la realidad económica de otras áreas de asistencia tales como actividad ambulatoria, procedimientos extraídos y docencia e investigación.
5. Además, toda la documentación recogida de los centros objeto de estudio y unos cuestionarios enviados a los responsables de control de gestión de los hospitales en la fase final de realización del trabajo, nos permitió concretar una quinta particularidad: cada hospital ha tenido total libertad para adecuar, según su criterio, la metodología propuesta por el modelo a las características de su centro. De hecho, difieren en la consideración de determinados centros de coste en el momento de definirlos como estructurales, intermedios o finales. Difieren, también, muy notablemente en las claves de reparto o criterios de imputación utilizados para el mismo concepto de coste. Esta variabilidad se produce inclusive a la hora de establecer los criterios a considerar para imputar las amortizaciones del inmovilizado.
6. Relacionada con la anterior, y derivada de la falta de homogeneidad en la metodología aplicada, pudimos determinar también las considerables diferencias en los resultados obtenidos en un hospital y en otro para la valoración del mismo objetivo de coste final. Además, no existe ningún control posterior a la implantación por parte de los servicios centrales o por el suministrador de los programas informáticos; es decir, la calidad de la información obtenida de la aplicación de esta metodología no es auditada por ningún organismo público o privado.
Como vimos, y centrándonos únicamente en la actividad de hospitalización, el coste medio de la producción realizada por los distintos GFH se obtiene en función de las altas hospitalarias (el coste medio de alta resultará de dividir el coste total del GFH hospitalización entre el número de altas totales). Pero además, una vez implantado el conjunto mínimo básico de datos (CMBD) de las altas codificadas, y aplicando el programa de clasificación de pacientes GRD, se puede obtener una medida de la complejidad de la actividad de hospitalización ampliamente utilizada, la denominada unidad de complejidad hospitalaria (UCH). La UCH es la unidad de media de la actividad de hospitalización que permite medir el case-mix hospitalario, y que pondera en términos relativos la complejidad de la patología en pacientes ingresados. Se calcula multiplicando el número de altas por el peso medio del hospital:
UCH = N.º de altas x peso medio.
Para determinar el coste de la actividad asistencial en el área de hospitalización se sigue el criterio de ponderar las altas de cada uno de los servicios clínicos por el peso medio de los GRD, obteniendo de esta forma el número de UCH para cada servicio.
La importancia de la UCH estriba en que es una unidad ampliamente utilizada para determinar la financiación. Se fija una tarifa común para todos los hospitales de un determinado grupo que se multiplicará por su UCH, o lo que es lo mismo, por el número de altas previsto multiplicado por su peso medio. Cuanto mayor sea el peso medio del hospital, mayor es el consumo de recursos de los pacientes atendidos.
En Galicia se ha recogido esta metodología, y por tanto también esta unidad de medida, eso sí, con otro nombre, ya que es denominada unidad de producción hospitalaria (UPH), si bien la forma de determinarla es exactamente la misma que la de la UCH. La razón de su importancia estriba fundamentalmente en su capacidad para determinar la actividad real del centro en función de la complejidad de los casos atendidos. Las inmediatas predecesoras, como la unidad básica asistencial (UBA) o la unidad ponderada asistencial (UPA) se establecían en función de las estancias, siendo igualmente consideradas a efectos de costes las estancias de unas patologías que de otras. La incorporación de los GRD a los hospitales permitía distinguir distintas patologías y asociarles así distintos costes. Evitaba, por tanto, el problema de fomentar el incremento de estancias.
Sin embargo, la implantación exige que dos elementos de los sistemas de información hospitalarios estén completamente implantados: el conjunto mínimo básico de datos y el agrupador de pacientes GRD. En Galicia, desde el año 1996, el Sergas ya dispone de ambos elementos y ya en ese año con un nivel de codificación cercano al 97%; hoy alcanzan prácticamente el 100%.
Pero disponer del CMBD y de los GRD no implica total implantación de la contabilidad analítica en los hospitales, únicamente que se tiene información de la casuística atendida. La implantación del software para el CMBD y para los GRD es uno de los elementos necesarios, pero a ello hay que añadirle los programas de contabilidad analítica y la parametrización de esos programas, que pasa por asignar a todos los centros de costes el porcentaje de dedicación de personal, los elementos de inmovilizado, definición de todas y cada una de las claves de reparto, etc.
7. En Galicia llama la atención que, a pesar de los esfuerzos llevados a cabo para implantar determinadas unidades de medida de la producción y otros elementos integrantes de los sistemas de información hospitalarios, no se haya dado impulso alguno desde Sergas para implantar metodologías de cálculo del coste hospitalario. Ello constituye la séptima singularidad que destacamos: el impulso que ha permitido la implantación de la contabilidad analítica en los complejos hospitalarios estudiados ha sido interno, es decir, ha procedido de los propios centros. Hasta la fecha, el Sergas no tiene establecida como una de sus prioridades la implantación de la contabilidad analítica en sus hospitales, y no es previsible que esta situación cambie, al menos, a corto plazo.
8. Derivada de todas las particularidades especificadas en párrafos precedentes podemos concluir un octava cuestión a resaltar: la contabilidad analítica en los hospitales públicos de Galicia se encuentra en una fase inicial de desarrollo que podríamos denominar de cálculo y valoración, quedando por recorrer un largo camino hasta que esta información sea utilizable en las tareas de planificación y control, así como en la toma de decisiones.
9. Por tanto, en la actualidad, la información así obtenida no resulta de utilidad para las actividades de planificación y control, es decir, no es posible, por ejemplo, elaborar presupuestos. En este sentido hemos comprobado con los correspondientes responsables del Sergas que no utilizan dato alguno de costes para presupuestar.
10. En la misma línea hemos comprobado cómo no es una herramienta que se utilice para tomar decisiones. Sin embargo, disponer de información, por ejemplo, sobre costes variables permite llevar a cabo análisis encaminados a valorar la capacidad del centro, así como el coste incremental que tendrá que soportar para atender hipotéticos incrementos de la demanda con anterioridad a que estos se produzcan.
11. Por su propia definición, la contabilidad de costes tiene un carácter de información interna que se contrapone al objetivo de la transparencia institucional. Al tratarse de organismos que gestionan fondos públicos podríamos considerar oportuno que se dieran a conocer ciertos datos de costes referidos a los hospitales dependientes del Sergas. En la actualidad no se dispone de información pública que contenga dato alguno de costes emitido por los hospitales (ni procedente de la Consellería de Sanidade, ni del Sergas, ni de los hospitales dependientes del mismo). La única excepción la constituye el Hospital de Ferrol, que publica datos de coste por estancia y coste por UPH en sus memorias.
12. De las conclusiones obtenidas con relación al modelo de costes aplicado en los hospitales públicos gallegos se deduce que para lograr una adecuada implantación de los sistemas y mejorar la calidad de la información que se obtiene es necesario:
Apoyo firme y coordinado del Sergas. Existencia de un coordinador desde los servicios centrales que ejerza las funciones de control y supervisión, así como de aglutinador de todos los resultados obtenidos.
Implicación de todos los responsables de la gestión de los distintos centros hospitalarios.
Estandarización metodológica, lo que implica homogeneización de las definiciones de coste, claves de reparto, áreas de producción de cada centro de coste final y productos que se consideran en cada línea de producción.
Implantación del modelo de costes en una amplia base de centros, que permita aprovechar las sinergias que se producen y la comparación de las distintas variables económicas de aquellos servicios de parecida dimensión.
Existencia de mecanismos que faciliten la elaboración de indicadores y que permitan análisis de eficiencia, así como la comunicación de las conclusiones alcanzadas a todos los potenciales usuarios.
Reflexiones finales sobre la aplicación de la contabilidad analítica en el sector hospitalario gallego
Es un hecho que los responsables sanitarios gallegos no han encontrado, hasta ahora al menos, la motivación suficiente para llevar a cabo el importante esfuerzo que exige la implantación de técnicas contables como las analizadas. ¿Qué circunstancias han motivado esta situación?
Son muchas las utilidades teóricas que se exponen cuando se analizan los beneficios derivados de disponer de contabilidad analítica implantada en hospitales públicos: toma de decisiones, elaboración de presupuestos, obtención de mecanismos de pago o tarifas, análisis de eficiencia, elaboración de indicadores con datos de costes, control del gasto, etc. Sin embargo, también es justo reconocer que no es posible aprovechar todas sus posibilidades en la realidad hospitalaria de nuestro entorno y con la metodología actualmente implantada. Hay numerosas circunstancias que limitan de forma muy poderosa estas "potenciales" utilidades.
Por un lado, limitaciones que se deben al predominante peso de los costes indirectos fijos con relación al coste total, lo que obliga a llevar a cabo repartos y subrepartos continuos hasta llegar al objetivo de coste final, repartos que en algunos casos resultan algo arbitrarios, pero en todos los casos imprescindibles.
Por otro lado, limitaciones derivadas de la utilización de la metodología descrita (modelo Geclif para el caso de la Comunidad Autónoma gallega) que obliga a trasladar las ineficiencias de los centros de coste estructurales a los intermedios, y de éstos a los finales, lo que provoca un efecto adverso en el análisis de los resultados obtenidos.
Otra limitación se deriva del hecho de tratarse de instituciones públicas, de grandes dimensiones, con estructuras tremendamente complejas, en las que no resulta imprescindible la información de costes para valorar sus producciones, ya que no hay que elaborar cuenta de resultados.
Estas reflexiones pueden hacernos pensar que quizás no se han llevado a cabo los esfuerzos necesarios para la implantación de la contabilidad analítica en los hospitales públicos gallegos porque existen una serie de limitaciones que cuestionan la utilidad de la información obtenida de estos modelos, sobre todo cuando se aplican en estas instituciones. Sin embargo, es posible que esta situación cambie en un futuro, pues cada vez son más fuertes las presiones para que la gestión de los recursos públicos sea lo más eficiente posible y quizás, sólo quizás, nuestros gestores sanitarios encuentren interés en un futuro no muy lejano por mejorar la situación descrita en este trabajo.
Conclusiones
En la situación actual, el nivel de desarrollo de la contabilidad analítica en los hospitales públicos gallegos no permite el aprovechamiento de las posibilidades que esta herramienta ofrece. Únicamente logrando una adecuada implantación de los sistemas de costes se puede obtener una información de calidad, que resulte fiable para todos los potenciales usuarios: responsables del Sergas, gerencia del hospital, jefes de servicio y, desde luego, médicos, responsables últimos y finales de la mayor parte de las decisiones que afectan al gasto soportado por el centro.
Sin embargo, hay una barrera de importancia que justifica en parte que los servicios centrales no hayan hecho esfuerzos encaminados a profesionalizar las decisiones; esta barrera la constituye el importantísimo componente político presente en las decisiones que afectan a la sanidad. La repercusión social de cualquier cuestión relacionada con la salud, y el hecho de que la oferta pública sea predominante, afecta muy considerablemente a las decisiones que por este motivo se politizan. Por ello, resulta tremendamente difícil tomar decisiones que afecten al funcionamiento de los hospitales, aunque los informes demuestren con rotundidad su idoneidad.
En cualquier caso, la profesionalización de las distintas decisiones que se toman en el marco sanitario, ya sean éstas de gestión o médicas, exige contar con información de costes.
(1) González Sánchez B, Sánchez Alonso F. Distintos modelos de costes para distintos servicios de salud: Situación actual post-transferencias 2002. Fundación Signo: Comunicación presentada en las VII Jornadas de Gestión y Evaluación de Costes Sanitarios. Toledo; octubre de 2004.
(2) Recibe las competencias en materia sanitaria al amparo del Real Decreto 1679/19990, de 28 de diciembre.
(3) Creado al amparo de la Ley 1/1989, de 2 de enero, Ley de creación del Servicio Gallego de Salud.
(4) Los GRD son una clasificación de los episodios de hospitalización en clases de isoconsumo, es decir, para cada uno de los GRD se espera que el paciente reciba una cantidad similar de recursos hospitalarios. La versión actualmente utilizada por el Insalud es la AP-GRD v. 18.0, que tiene un total de 653 grupos, oscilando los pesos relativos de dichos GRD entre 0,1346 (382 falso trabajo de parto) y 36,3505 (795 trasplante de pulmón), es decir, el proceso más complejo tiene un coste 270 veces superior al más sencillo.
(5) Complejo Hospitalario Arquitecto Marcide Profesor Nóvoa Santos (Ferrol, La Coruña), Complejo Hospitalario Xeral-Calde (Lugo), Complejo Hospitalario de Orense, Complejo Hospitalario de Pontevedra, Complejo Hospitalario Xeral-Cíes (Vigo-Pontevedra).
(6) La normalización de la estructura hospitalaria que aún hoy sigue estando vigente fue definida por el modelo Signo I, predecesor del Geclif. Esta estructura está formada por: grupos funcionales homogéneos, áreas funcionales y servicios funcionales. El nivel de mayor detalle (GFH) debe recoger las particularidades de cada hospital y en consecuencia, debe ser definido en cada caso concreto. Los niveles superiores (SF y AF) pueden ser comunes a todos los centros, permitiendo la comparación entre ellos. Por esta razón, los GFH se codifican y definen en cada hospital según sus propias características, sin embargo la codificación y definición de SF y AF es homologada.
(7) El Insalud ha desarrollado varios catálogos de productos homologados con URV, son los siguientes: Catálogo de Anatomía Patológica, de Farmacia Hospitalaria, de Neurofisiología Clínica, de Pruebas Especiales y de Radiodiagnóstico.
(8) Hemos comprobado que este desglose se lleva a cabo en hospitales fuera de nuestra Comunidad Autónoma en los que se ha implantado el Geclif (por ejemplo, el Severo Ochoa, dependiente del Servicio de Salud de la Comunidad de Madrid).
Bibliografía recomendada
Asociación española de contabilidad y administración de empresas. AECA. La Contabilidad de Gestión en los Centros Sanitarios. Documento n.º 14 de la serie Principios de Contabilidad de Gestión. 2nd ed. Madrid: AECA; 1999.
González Sánchez B. Evaluación de los sistemas de costes en el sector hospitalario público gallego. Tesis Doctoral; 2005.
Instituto Nacional de la Salud. Gestión clínico-financiera y coste por proceso. 2001.
Ministerio de Sanidad y Consumo. Gestión analítica. Hacia la contabilidad analítica en los hospitales. 1991.