Introducción
A finales de los años ochenta la Dirección General del INSALUD (con todavía algo más del 50 % de la población española bajo su cobertura y del entonces presupuesto sanitario de la Seguridad Social) realiza una apuesta importante por la modernización y capitalización de sus hospitales más grandes, construidos entre los años cincuenta y setenta, y que contaban con estructuras desfasadas para enfrentarse a nuevas necesidades. "Se encontraban además de desfasados en organización, degradados por la falta de medios de reposición y por el empleo de los recursos disponibles sin una planificación adecuada. En cierto modo habían cumplido su función y debían ser sustituidos o remodelados"(1).
El crecimiento interno de estos hospitales, las respuestas a corto plazo a las nuevas necesidades de organización, a las nuevas tecnologías, al incremento de la población, todo ello sin una visión global del edificio, habían determinado edificios desordenados, que habían perdido su funcionalidad primitiva.
La aprobación de la Ley General de Sanidad en 1986, con la universalización progresiva de la asistencia sanitaria a toda la población, la igualdad en el acceso a los servicios sanitarios y la organización de la asistencia sanitaria en un marco territorial (el área sanitaria) obliga a poner en marcha unos mecanismos de planificación basados en el territorio entendido como base de población. La finalidad de la Ley era la cobertura, por parte del sistema público, de toda la población en igualdad de condiciones. Para ello los modos de hacer y decidir debían basarse en las necesidades de esa población y en criterios de planificación y programación más desarrollados que los que hasta entonces habían sido utilizados.
Los años ochenta fueron años de restricción económica para los grandes hospitales. No se planteó la necesidad de acometer nuevos hospitales medianos o grandes ni la de remodelar los existentes. Estábamos todavía en la larga crisis económica comenzada con la del petróleo, y además los objetivos más prioritarios fueron el desarrollo de la red de Atención Primaria y la construcción de una red de hospitales comarcales.
La salida de la crisis económica, a finales de los ochenta y principios de los noventa, aún en un marco de capacidad inversora limitada, permite al INSALUD poner sobre el tapete cuestiones de planificación y programación con una visión a medio y largo plazo. La figura que se estableció fue la de los Planes Directores.
La opción que se veía más viable, teniendo en cuenta la limitación inversora para acometer la modernización de los hospitales de mayor tamaño, era la opción de la reforma frente a la de la sustitución por una construcción nueva. Aunque, como veremos posteriormente, la elaboración del Plan Director no hace incompatible la reforma y la construcción de un nuevo hospital. Por el contrario permite valorar más adecuadamente la eficacia y eficiencia (rentabilidad social y económica) de una u otra alternativa.
Posteriormente a la inclusión, en 1987, de los 9 primeros planes del INSALUD se han ido desarrollando, en ocasiones con mayor éxito, remodelaciones importantes bajo las mismas premisas que las del Plan Director.
En el año 2002 se finaliza el traspaso de las competencias sanitarias a todas las Comunidades Autónomas, este hecho, en principio, debe facilitar la continuidad de los proyectos al estar más cercana la gestión de los mismos y la voluntad de realizarlos. No obstante, con estas últimas trasferencias de hace dos años, en algunas CC.AA., no parece que se hayan agilizado los mismos.
Las diferentes fases y tiempos por los que atraviesan actuaciones de este tipo no se corresponden con los tiempos políticos y de gestión mucho más reducidos, existiendo al final un único hilo transmisor durante toda la actuación (y en ocasiones ni siquiera), que es el arquitecto.
La finalidad de este artículo es:
1. Analizar qué ha ocurrido con los Planes Directores de los hospitales que fueron objeto de su puesta en marcha en 1987 por la Dirección General del INSALUD.
2. Los cambios y factores que han incidido en sus respectivos desarrollos.
3. Análisis de los diferentes tiempos en la vida del Plan Director: reforma de las estructuras, tiempos de gestión y tiempos políticos.
Hospitales con Plan Director en 1987-1990
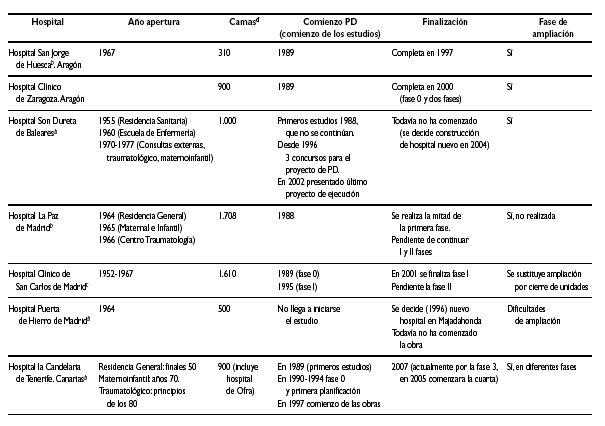
En 1987 el INSALUD realiza una apuesta importante por la modernización de su red hospitalaria mediante la puesta en marcha de Planes Directores (tabla 1) en 9 de sus hospitales. Las características de la mayoría de estos hospitales eran:
* Una antigüedad mayor de 25 años.
* Hospitales de referencia de especialidades de alta complejidad y gran tamaño (900-1.000 camas o más) con diferentes edificios asistenciales (antiguas Ciudades Sanitarias) de años de construcción y funciones distintas: Residencia General, Maternoinfantil, Traumatológico, etc., con duplicidad tanto de servicios generales como centrales (cocinas, radiología, quirófanos, urgencias...).
* Situados a la cabecera de Provincias y a veces CC.AA., coincidiendo con otros recursos hospitalarios provenientes de otras redes asistenciales (AISN, Clínicos, Diputaciones).
Desde la construcción de estos hospitales los cambios que se habían producido en todos los ámbitos eran enormes:
1.Sociodemográficos.Empezaba el envejecimiento de la población y caía la tasa de natalidad.
2.Culturales.Poco a poco los regímenes de la seguridad social se van unificando y ésta se va extendiendo a más sectores de la población. Por otra parte, los hospitales del "seguro" empiezan a ser reconocidos como los de mayor calidad científica y técnica por parte de las clases medias. La democratización alcanza a derechos sociales como el de la salud, demandándose cada vez mayor y mejor calidad a los servicios sanitarios.
3.Políticos. La Constitución española define dos elementos básicos que determinan de forma esencial la política y organización de la sanidad: por un lado, el reconocimiento del derecho a la salud para toda la población con la idea de alcanzar la universalización de la asistencia sanitaria, y por otro lado el Estado de las Autonomías con la progresiva transferencia de funciones y servicios a las CC.AA. Cuando se inician los planes directores por parte del INSALUD existen ya 4 Comunidades con transferencias en materia de asistencia sanitaria de la seguridad social (Cataluña, Andalucía, País Vasco, Valencia), pero además a las 17 se les había transferido las funciones de la salud pública y a la mayoría la red hospitalaria de la antigua AISN.
4.Sistema Sanitario. En 1986 se aprueba la ley General de Sanidad, que desarrolla el derecho a la salud, y sienta las bases del Sistema Nacional de Salud compuesto por los diferentes Servicios de Salud de las CC.AA. La organización de la asistencia sanitaria se define en base al territorio (entendido como ámbito de población) definiéndose las áreas de salud, para el desarrollo de los servicios de atención especializada y la zona básica de salud para la Atención Primaria.
Tanto la nueva organización del Estado, como las transferencias y la necesidad de una planificación en un ámbito territorial nuevo, obliga a tener en cuenta otros recursos hospitalarios públicos (AISN, Diputaciones, hospitales clínicos), independientemente de a quien corresponda su patrimonio y gestión.
5.Tecnológicos.Los cambios en la ciencia y tecnología médica durante los años setenta y ochenta habían revolucionado el ejercicio de la Medicina, y la crisis económica había impedido en gran medida su incorporación y empleo. Su posterior introducción ha sido uno de los aspectos más determinantes en las reformas de los hospitales con o sin Planes Directores.
6.Organización y gestión de la asistencia especializada.Se reforma la organización de los servicios sanitarios especializados creándose un "único" nivel asistencial (proceso de jerarquización) y se introducen con mayor o menor éxito nuevas fórmulas de gestión.
La falta de inversión en reposición, precisamente en los hospitales que habían llevado, en las dos décadas anteriores, el mayor peso asistencial, había producido un deterioro importante de sus estructuras e instalaciones (hay que tener en cuenta que muchos de ellos eran los hospitales mejor considerados dentro de la red). En algunas ocasiones, reformas sin visión global, habían terminado por hacer de algunos de estos centros verdaderos laberintos de circulaciones.
Objetivos de los Planes Directores
El Plan Director se concibió(2): "como la solución arquitectónica global del hospital en un horizonte determinado (10 años), una vez definida su estructura funcional y física"; es decir, se conjugaba estudio arquitectónico del edificio con plan estratégico desde el punto de vista funcional (modelo, necesidades y organización) y plan financiero. Pero el Plan Director era también un plan de etapas que debía completar la adaptación del hospital en el tiempo y un método de revisión permanente de la forma de usar el edificio para dar respuesta a las necesidades cambiantes a lo largo de su vida.
El objetivo de los planes directores era pues, la modernización de la red hospitalaria, consistente en:
* Adecuar la estructura funcional y física de los diferentes hospitales a los objetivos asistenciales de formación y de investigación que deberían cumplir en una previsión de 5-10 años.
* Dar respuesta a los problemas existentes en ese momento.
* Ser el referente para cualquier intervención que de forma programada o extraordinaria debiese realizarse a lo largo de su vigencia.
Los planes directores se pusieron en marcha sin una metodología predefinida (la metodología fue desarrollándose a la vez(2)), con equipos multidisciplinares de arquitectos, gestores y médicos. Cada uno de ellos siguió un desarrollo diferente tanto en su fase de planificación y programación como, mucho más todavía, en su ejecución. En realidad han existido grandes diferencias en el proceso de cada uno. Algunos han llegado a culminar la remodelación planteada, en otros sirvió para analizar la necesidad de una nueva construcción. Varios de ellos se fueron abandonando a lo largo del tiempo. El tiempo que ha transcurrido en la toma de decisiones está haciendo pensar en otras alternativas como nuevas construcciones.
El método de planificación y programación utilizado supuso un giro importante en la remodelación de los hospitales existentes y la construcción de los nuevos. Este cambio conceptual y práctico de "hacer las cosas" no sólo correspondió al INSALUD, sino que también se inició en las administraciones sanitarias con las competencias transferidas. A partir de finales de los ochenta y comienzos de los noventa, mejor o peor, realizado desde la propia administración o gestionado de forma externa, se realizan estudios de planificación y programación previa a la realización de un proyecto arquitectónico hospitalario, sea este para una nueva construcción o para una reforma más o menos importante. La experiencia de estos primeros ha servido para el desarrollo de otros iniciados posteriormente, como por ejemplo para el Plan Director del Hospital Universitario Reina Sofía de Córdoba (también de gran tamaño, con diversos centros de origen distinto).
Requisitos y características de los Planes Directores
Las características que tiene que reunir un Plan Director para la mejor consecución de los objetivos, vienen determinadas por lo siguiente:
1. Que exista una apuesta importante para su realización por parte de la Administración Sanitaria correspondiente y de los gestores del propio hospital. Esta apuesta debe permitir actuaciones radicales si son necesarias y eficientes. Es decir, al iniciar un Plan Director se debe tener asumido que el proyecto que se pone en marcha y que se va a ejecutar no es fácil en su gestión y financiación (en algunas ocasiones, los problemas los aguantará un gerente o una cúpula de la Administración Sanitaria y por el contrario la cortinilla de la placa de inauguración de alguna de sus fases corresponderá a otros).
2. Que exista una fase de planificación y programación bien definida tanto en los objetivos que se quieren alcanzar, los recursos que serán necesarios, el modelo de organización, todo ello documentado suficientemente para que, a lo largo de todo el proceso del Plan se puedan hacer las revisiones necesarias para adaptarlo a las nuevas necesidades que van a ir apareciendo. Lo importante de esta definición no es el detalle de un programa funcional, sino la visión global del Hospital en el futuro, la distribución de las grandes áreas y las circulaciones internas y externas, es decir, el modelo físico hacia el que se debe ir teniendo en cuenta el modelo funcional que se desea.
3. Que sea flexible(3) para adaptar las actuaciones que se realizarán a lo largo de los años y de las diferentes etapas. En cualquier caso, además de la revisión continuada del plan, al menos a los 5 años de la primera planificación es necesaria una revisión completa de las variables utilizadas en su inicio. Generalmente esto coincide con la definición de otra fase.
4. Que la previsión del desarrollo y ejecución de la reforma no supere los 10 años desde que se ha terminado la fase de planificación o se haya encargado la primera fase. Diez años es un plazo límite para poder hacer una planificación realista. La experiencia de algunos Planes Directores, bien definidos y que han tenido una continuidad en su desarrollo no mayor de ese tiempo, muestra que las modificaciones que son necesarias hacer sobre las previsiones iniciales no suelen afectar a las grandes líneas maestras del plan.
5. Que sea consensuado(3). La elaboración del plan, desde la etapa de planificación como en todo su proceso tiene que hacerse de forma participativa, implicando fundamentalmente a los profesionales del mismo, y en su caso a otras instituciones (como Universidad, Ayuntamiento y Asociaciones de vecinos).
6. Que altere lo menos posible la actividad normal del centro, dando respuesta, a corto plazo, a los problemas existentes en su momento. Los problemas principales deben resolverse a corto plazo y las actuaciones deben desarrollarse en plazos adecuados(3). Prácticamente en todos los hospitales con Planes Directores ha existido una llamada fase 0, en la que se acometían reformas que eran imprescindibles, normalmente de servicios generales e instalaciones. Durante esta fase de obras se realizaba la planificación, programación, y en su caso el proyecto del Plan Director y de su primera fase.
7. Que exista posibilidad de ampliación del/los edificios o construcción de alguno nuevo. Es la única forma de poder ejecutar las obras realizando los traslados necesarios de las diferentes actividades. En el caso del Hospital Clínico San Carlos la ampliación para la reforma de las unidades de enfermería de la primera fase se sustituyó por el cierre de 400 camas (el hospital contaba con un número de camas por encima de las necesarias, pero además existió una voluntad firme por parte de la Gerencia del Hospital de la realización de esta fase).
8. Que exista la posibilidad de crear unas circulaciones claras dentro del hospital, que permitan diferenciar las circulaciones más exteriores (personas ambulantes) de las más internas del hospital (pacientes encamados, suministros, etc.).
9. Que exista un plan viable económicamente. Las diferentes etapas planteadas deben responder a la capacidad de financiación que se prevea posible a lo largo del tiempo.
10. Que sea rentable socialmente. Uno de los aspectos más decisivos a la hora de optar por la reforma global del edificio (siempre que sea viable) frente a la construcción de uno nuevo, es que la rentabilidad de las actuaciones es mayor, al ir utilizándose a lo largo del proceso las nuevas zonas. Al año del inicio de la reforma ya se suelen abrir áreas nuevas, que generalmente suelen coincidir con aquellas que se encontraban en peor situación.
Por parte de los profesionales del hospital existe una mayor querencia a continuar en el mismo hospital, cuya imagen asistencial, generalmente muy buena, parece ir unida al propio edificio, y también a continuar en la misma zona de la ciudad, donde suelen vivir (por ejemplo Hospital Puerta de Hierro, todavía pendiente de construirse en Majadahonda; traslado del Hospital Central de la Cruz Roja al Hospital de Getafe, realizado pero no al completo; intento fracasado de integrar la Clínica Jiménez Díaz cuando se realiza la apertura del Hospital de Alcalá de Henares, todos ellos en Madrid).
Además, un hospital es un polo de atracción económico importante, por lo que el traslado del mismo a un edificio nuevo, normalmente situado en otro lugar, suele provocar también conflictos en la zona de la que se va (por ejemplo en el barrio donde está actualmente el Hospital Universitario Central de Asturias, ante la construcción del nuevo hospital en otra zona de la ciudad).
El factor económico influye en mucha menor medida en la elección entre una reforma tan importante y general como es la de un Plan Director y la construcción de uno nuevo.
En contra de lo anterior existen razones tan importantes como la facilidad de la ejecución de una obra nueva, el que esta se adapta mejor al modelo de hospital que se desea y que, en principio, tendrá una mayor vida útil. También políticamente es "más vistosa" una actuación de nuevo tipo que entre otras cosas facilita al gobierno correspondiente la construcción de un edificio singular, con la incorporación de profesionales de renombre en el mundo de la arquitectura (Maternidad de O'Donnell en Madrid, nuevo Hospital de Asturias, nuevo Hospital de Toledo).
11. Que exista, por parte de la Dirección del centro, una gestión de los traslados de unidades y servicios en paralelo a la ejecución de la obra. Por ejemplo con el Plan Director del Hospital Clínico de Zaragoza se desarrolló una estrategia para el desarrollo de las obras hospitalarias, con el funcionamiento de unidades colchón.
Desarrollo de los 10 Planes Directores
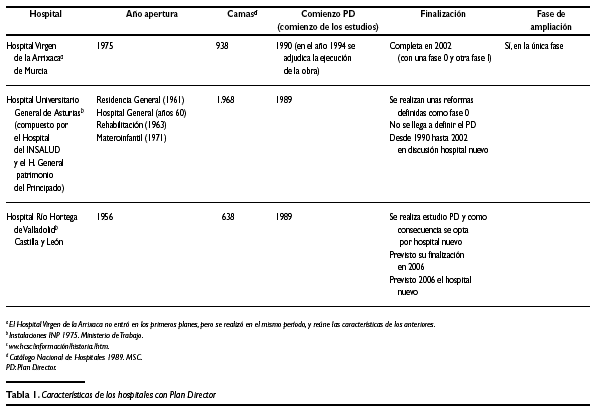
En la tabla 1 se refleja resumidamente el comienzo, las fases y la finalización en su caso de cada Plan Director; en este estudio hemos incluido el referente al Hospital Virgen de la Arrixaca, ya que por sus características y época de comienzo es muy similar a los 9 primeros.
1. En el primero de los Planes Directores que analizamos (Hospital Río Hortega de Valladolid) se realizaron los estudios de planificación, programación y anteproyecto, y como conclusión se opta por la construcción de un nuevo hospital, dada la práctica inviabilidad de alcanzar los objetivos planteados con una reforma global. En esta decisión influyó uno de los aspectos que apuntábamos al comienzo: la organización de los servicios sanitarios en el ámbito territorial del área de salud. Junto con esta decisión se opta igualmente por la realización de actuaciones en el antiguo hospital que permitan su funcionamiento hasta la finalización del nuevo (en el 2006). Se ha conjugado, por lo tanto, reforma y futuro edificio nuevo.
2. Otro Plan, el del Hospital Puerta de Hierro de Madrid, nunca fue realmente iniciado, probablemente porque desde el principio no se asumió por ninguna instancia del hospital. Hasta 1996 (8 años más tarde), no se toma una nueva decisión: la construcción del nuevo Hospital de Puerta de Hierro en Majadahonda. Esta decisión se sustentó por dos razones: inviabilidad de la ampliación, y en consecuencia de la reforma de la actual Clínica, y la necesidad de distribuir los recursos hospitalarios hacia otras zonas que habían crecido demográficamente de forma importante.
Hoy en día todavía no ha comenzado la construcción del mismo (otros 8 años), la Clínica Puerta de Hierro tiene actualmente 40 años y al menos deberá seguir funcionando 6 años más. Durante todos estos años las inversiones realizadas en sus estructuras no se han correspondido con el mantenimiento que necesitaba.
3. Tres Planes han sido terminados, el del Hospital Clínico de Zaragoza (en el año 2000), el Hospital Virgen de la Arrixaca de Murcia (en el año 2002) y el del Hospital San Jorge de Huesca (en el año 1997). Transcurriendo desde la primera decisión de ponerlos en marcha entre 10 y 12 años.
El Hospital San Jorge era el de menor tamaño y complejidad de los 10. En el Hospital Clínico de Zaragoza y en el Hospital Virgen de la Arrixaca se reunieron prácticamente la mayoría de las características señaladas anteriormente: voluntad decidida de hacerlo, fase de planificación adecuada permitiendo cambios en el tiempo, participación de los profesionales en el proceso, proyecto bien definido y viable, posibilidad de ampliación de los edificios, gestión adecuada de los traslados en relación con la obra, rentable socialmente y viable presupuestariamente. Ambos centros, en la actualidad, están adaptados a la época actual y son capaces de mantenerse actualizados.
4. El Plan del Hospital Virgen de la Candelaria de Tenerife sigue desarrollándose, estando prevista su finalización en el 2007. En los primeros estudios del Plan Director los técnicos señalaron como opción más viable la de construir un nuevo hospital, no obstante tanto el INSALUD en sus comienzos, como la Comunidad Canaria cuando recibió las transferencias (1995) optaron por la reforma.
Cuando se realizan estas transferencias las obras del Plan Director (Fase I) ya habían comenzado, y la nueva Administración revisa profundamente la planificación realizada (sin paralización de las obras) y se adapta el Plan de obras definido previamente, al nuevo programa funcional. Desde que tomó la gestión de los trabajos el Servicio Canario de Salud existe un equipo de planificación, contratado externamente, de forma permanente, para el seguimiento funcional del Plan. Si bien este Plan reúne prácticamente las mismas características que los dos anteriores (decisión, capacidad de ampliación, etapa de planificación y sucesivas revisiones con los profesionales), quizás el factor tiempo (18 años desde la primera decisión y 13 años desde el inicio de las obras de la fase I) haya hecho que la rentabilidad sea menor que la de aquellos.
5. El Plan Director del Hospital Clínico San Carlos tuvo un impulso importante desde 1995 hasta la finalización de su primera fase en 2001, un año antes de las transferencias sanitarias de la Seguridad Social a la Comunidad de Madrid. Durante esos años coincidieron: una firme voluntad por parte de la Gerencia del Hospital de llevarlo a cabo y de los Servicios Centrales del INSALUD en cuanto a dotarlo presupuestariamente, y un desarrollo de la planificación y programación llevada a cabo en colaboración con los profesionales del centro (con un directivo encargado específicamente de ello). Esta voluntad permitió superar las dificultades que existían en este Plan Director sobre todo como consecuencia de la casi imposibilidad de ampliar el edificio existente, que fue suplida optando por el cierre de unidades de enfermería (aproximadamente 400 camas) para la reforma de las plantas. Hay que tener en cuenta que este centro tenía una capacidad de camas por encima de las necesidades de ese momento.
Hasta este año 2004, tres años después, no se ha retomado la contratación de la siguiente fase (9 años desde el último proceso de planificación iniciado en 1996).
Se ha reformado prácticamente la mitad del hospital, con una mejora significativa de las zonas afectadas, lo que permite pensar que con la realización de la segunda fase el Clínico San Carlos se habrá adaptado a su tiempo (hace 50 años comenzó su apertura, después del reinicio, tras la guerra civil, de las obras empezadas en 1927).
6. Dos hospitales siguen teniendo sobre la mesa el desarrollo de su Plan Director, pero con una gestión del mismo sin rumbo definido.
El Hospital de La Paz ha sido el buque insignia de la sanidad de la seguridad social durante muchos años, construido hace ya 40 años. En este hospital parece que se han conjurado todos los elementos para que todo siga igual. Salvo la realización de una fase 0 (al igual que en todos) y la mitad de la fase primera, han existido diferentes intentos de retomarlo sin éxito ninguno. Me atrevería a apuntar que, puesto que los Servicios Centrales del INSALUD eran los mismos que para los otros hospitales, la necesidad de la actuación era clarísima y prácticamente incuestionable, y en ningún momento se ha oído una voz sobre la inviabilidad de su reforma (existe entre otras cosas superficie para su ampliación), en este caso ha fallado de forma sucesiva el primer requisito necesario para hacer un Plan Director, que es la voluntad de realizarlo, bien porque ha existido una rotación importante de sus directivos, bien porque las prioridades que se han planteado éstos han sido más a corto plazo y puntuales.
En el Hospital Son Dureta de Palma de Mallorca el Plan Director por segunda o tercera vez fue paralizado y nunca ha llegado a iniciarse. En este caso, ya en los primeros años, tras la decisión de ponerlo en marcha, no cuajan adecuadamente ni los estudios ni el proyecto. Posiblemente existen diferentes factores que inciden en ello: una planificación y programación poco definida, cambios en la dirección del hospital y escasa motivación local (del hospital, dirección provincial del INSALUD y sociedad) para realizarlo. En esos momentos estaba igualmente sobre la mesa la discusión sobre la construcción del nuevo Hospital de Palma de Mallorca, y se iba a comenzar el Hospital de Manacor.
Posteriormente existen tres concursos, dos de proyecto y uno de proyecto y obra. El último se licita por parte de los Servicios Centrales del INSALUD (2001) y se adjudica por la Administración Autonómica que acaba de recibir las transferencias, el proyecto se presenta a finales del 2002 sin contratarse posteriormente la obra. En 2004 se opta por construir un nuevo hospital en otro solar. Este hospital parece ser un ejemplo claro de cómo influyen los diferentes tiempos políticos y de gestión en las actuaciones, siempre más largas, que se realizan sobre las estructuras hospitalarias.
La antigua Residencia de esta Ciudad Sanitaria va a cumplir el año que viene 50 años.
7. El Hospital Universitario Central de Asturias está compuesto por el Hospital Ntra. Sra. de Covadonga (del INSALUD) y por el Hospital General (del Principado de Asturias). En 1988 el INSALUD comienza el estudio de un Plan Director. No se había definido al completo cuando el Principado de Asturias defiende la construcción de un nuevo hospital. Aún cuando el INSALUD participa oficialmente, a través de una comisión, en el desarrollo del programa funcional del nuevo hospital (encargado por el Principado), no existe un convencimiento claro en la Dirección General del INSALUD de esta alternativa. Esta falta de asunción por parte de quien tenía que financiar tal proyecto, provocó la paralización tanto del nuevo hospital, como del desarrollo del Plan Director.
Situación que se desbloquea por el Gobierno de Asturias en 2002, tras las transferencias sanitarias, con múltiples polémicas con el partido de la oposición en la Región.
Mientras que se construye el centro nuevo se están realizando una serie de reformas en los edificios actuales que permitan su funcionamiento hasta su cierre; algunos de ellos tienen ya 40 años.
Diferentes tiempos políticos y de gestión con respecto al de la reforma de una estructura hospitalaria
Como hemos visto, una reforma importante, adecuadamente gestionada, suele durar entre 10 y 12 años como mínimo. Los casos de Directores Gerentes (y equipo de dirección correspondiente) que hayan permanecido ese tiempo en un mismo hospital es francamente infrecuente. Los cambios de gobierno se producen, como máximo cada 4 años, y en nuestro país estos cambios suelen repercutir la mayoría de las veces (al menos en el mundo sanitario, y haya o no cambio de Partido en el gobierno) hasta en los nombramientos de personal estrictamente técnico.
La sanidad pública es un elemento clave en el bienestar de nuestra sociedad, mueve importantes recursos económicos, es el presupuesto más importante de las CC.AA., y a pesar de ello todavía no se ha alcanzado la madurez suficiente que permita una continuidad en las estrategias meramente de tipo técnico.
Este hecho repercute en todos los niveles del sistema. Así, en algunos de los casos descritos anteriormente, estos diferentes tiempos han influido (además de otros factores) en la marcha del Plan Director o en su caso la construcción de uno nuevo, por ejemplo en el Hospital Son Dureta de Baleares, en el Clínico de Madrid, en el Hospital General de Asturias, en el Hospital Puerta de Hierro y en el de la Paz de Madrid.
Todos ellos son hospitales de gran dimensión, de alta especialización y de referencia para poblaciones de más de un millón de habitantes en algunas de sus especialidades. La Fase I en el Hospital Clínico y la renovación tecnológica del mismo han supuesto mejoras señaladas tanto de orden asistencial, como organizativas y de confort en algunas zonas, siendo llamativo el contraste con las zonas no remodeladas. Los otros 4 hospitales siguen, cuando no ha aumentado, con el deterioro que tenían al principio de los años noventa. Pasados 15 años desde la decisión por parte del INSALUD del desarrollo de sus planes directores, están pendientes de ser sustituidos por nuevas construcciones cuyas obras apenas han comenzado (Hospital Universitario Central de Asturias) o están sin comenzar (Hospital Puerta de Hierro de Majadahonda) o como el Hospital Son Dureta que teniendo finalmente el proyecto del Plan Director realizado (en el 2002) se ha optado por una nueva construcción, o el caso más llamativo como es el de La Paz que simplemente sigue sin definirse si se va a poner en marcha y cuándo.
A nadie le cabe duda de lo importante que resulta mantener la capitalización de nuestros hospitales. De que exista un capítulo de inversiones de reposición que junto con un mantenimiento adecuado facilite la continua renovación de las estructuras físicas. Pero, aunque estas ideas se han fortalecido con respecto a la situación de finales de los años ochenta, todavía no se ha conseguido una suficiente estabilidad presupuestaria plurianual que favorezca la continuidad de las estrategias y acciones emprendidas, y la razón para que no haya esta estabilidad presupuestaria en inversiones no viene únicamente relacionada en estos casos con la situación económica general del país, pues si este fuese el caso no se entendería el diferente desarrollo de unos planes directores con respecto a otros cuando los presupuestos que implicaban anualmente no tenían muchas desviaciones entre ellos. Las razones fundamentales deben ser otras y están relacionadas con la ausencia de algunos de los requisitos básicos señalados en el segundo apartado; uno de ellos "la voluntad de realizarlo" desde la administración sanitaria y desde el propio hospital, y para este requisito los tiempos de la política y de la gestión son importantes. Parece que en Madrid estas dificultades inciden más (todavía no se ha finalizado ninguna de las estrategias iniciadas en cada hospital, más aún, han estado prácticamente paradas las tres desde antes de las transferencias sanitarias).
Conclusiones
Los Planes Directores han sido, y siguen siendo, una buena estrategia para la modernización y capitalización de los hospitales, como se observa en aquellos centros que lo han finalizado o lo están realizando. La modernización se entiende no sólo de las estructuras físicas, sino también de la organización funcional y modos de hacer las cosas, tanto asistenciales como no asistenciales.
Para que se cumplan los objetivos que se marcan, al menos existen una serie de requisitos básicos que deben cumplirse: la voluntad de empezarlos y continuarlos al margen de los cambios en los puestos de la gestión o de la política, que participen los profesionales del centro, que sean viables técnicamente y que su desarrollo no supere el plazo de 10 años desde que se realice el estudio de planificación, programación y primer proyecto.
La reforma de un hospital mediante un Plan Director permite una mayor rentabilidad a corto plazo que el de un nuevo hospital, ya que según se van terminando las diferentes fases se procede a su uso.
Para que exista una buena continuidad en la marcha del Plan Director, tanto en la obra en sí como en las revisiones de planificación que haya que ir introduciéndole es necesaria una estabilidad en su gestión. Además, no parece viable que todos los Gerentes y/o Directores de los Hospitales tengan conocimientos y tiempo para desarrollar un proyecto estratégico de este tipo, necesitando un apoyo técnico, no sólo desde el punto de vista de la arquitectura, que le facilite este trabajo. Este apoyo puede venir de los servicios centrales de la correspondiente administración sanitaria. Pero algunas de ellas, por tener un ámbito autonómico más reducido, tienen más dificultades para tener suficiente capital humano formado en todas las facetas de la gestión sanitaria.
Parece necesario contar con equipos permanentes, una especie de núcleo duro de gestión del cambio a lo largo de todo el proceso del Plan Director.
En el estado actual en el que todos los servicios sanitarios están transferidos existen diversas posibilidades para utilizar de forma más eficiente el capital humano especializado en estas tareas y que además daría estabilidad a estrategias tan largas. Al igual que ocurre en la Medicina con la especialización es necesario haber realizado un numero mínimo de actuaciones similares para obtener una calidad y eficiencia adecuada. Entre estas alternativas estarían:
1. El acuerdo entre diferentes CC.AA. para utilizar servicios de planificación y supervisión (de proyectos) comunes.
2. La existencia de una agencia (o similar) pública a la que las CC.AA. que así lo deseasen pudiesen acudir. Esta agencia podría ser un organismo independiente adscrito al Ministerio de Sanidad o desarrollarse en alguna CC.AA.
3. La contratación externa permanente de estos servicios como se ha realizado en algún hospital.
La primera puede ser de gran utilidad, ya que es un acuerdo entre partes que no implica ninguna dejación de funciones de cada Administración. La segunda tampoco debería implicar dejación de funciones, y permitiría dotar de mayor capacidad a las necesariamente reducidas dimensiones de las Administraciones Autonómicas más pequeñas. En cuanto a la tercera, no obvia las responsabilidades de supervisión de la correspondiente Administración.
(1) Justo F. Isasi. INSALUD. Hospitales. La Arquitectura del Insalud 1986-2000.
(2) Ministerio de sanidad y Consumo. Instituto Nacional de la Salud. Secretaría General. Planes Directores de Hospitales.
(3) Hospital Universitario Reina Sofía. Planificación y Programación. Plan Director.