El reto de la sostenibilidad de los sistemas sanitarios actualmente
Desde los años setenta el gasto sanitario público y privado ha venido aumentando su participación en el producto interior bruto (PIB) de los distintos países, y el nivel de inflación de los costes sanitarios ha crecido por encima del índice general, con una tendencia acelerada en los últimos años. Este incremento sostenido del gasto sanitario ha provocado muchos debates en torno al diseño de los sistemas sanitarios y a la sostenibilidad de los mismos. Estos debates llegan a conclusiones similares desde ópticas diferentes, tal como se pone de manifiesto en el Informe Healthcast 2020 de Pricewaterhousecooper en el que se anuncia que "cada vez será más difícil la sostenibilidad de los sistemas sanitarios en los próximos 15 años si no se introducen cambios. Entre los factores que amenazan estos cambios se citan: los incrementos de demanda y de los costes, una calidad irregular y los incentivos inadecuados. Todos los sistemas sanitarios se enfrentan al reto de la sostenibilidad financiera, de calidad y de confianza del usuario "1. Entre las recomendaciones de este informe figura la búsqueda de un espacio compartido entre sector público y privado para la prestación de los servicios sanitarios básicos en un contexto de las prioridades sociales.
Nuestro sistema sanitario, igual que el de los países de nuestro entorno, se encuentra ante un nuevo paradigma estructural al que debe hacer frente: la necesidad de responder a una gran presión de demanda de servicios en cantidad, calidad, nuevas tecnologías, con un usuario más exigente en un escenario de limitación de recursos financieros. Estamos, pues, ante el gran reto de la sostenibilidad, tanto financiera como organizativa.
Esta no es una preocupación reciente, sino que fue la causa de que en el año 1990 se solicitara por parte del parlamento español la constitución por parte del Consejo Interterritorial del Sistema Nacional de Salud (SNS) una Comisión para análisis, evaluación y propuestas de mejoras del SNS, que elaboraría su informe y recomendaciones denominado "Informe Abril" en junio de 19912. Inspirados por algunas de las conclusiones de este informe desde entonces, las autoridades sanitarias españolas han venido introduciendo herramientas de gestión y nuevas fórmulas organizativas para hacer frente al nuevo entorno sanitario. Podemos agrupar en España estas iniciativas en 4 grandes grupos:
1. La introducción de mejoras internas en la gestión de los servicios sanitarios públicos: como han sido la implantación de acuerdos de gestión en un intento de definir funciones de aseguramiento y compra frente a provisión de servicios (los contratos programa o contratos de gestión son las herramientas más generalizadas), la implantación de las gerencias únicas o la implantación de programas de gestión de costes (como fue el proyecto SIGNO). Esta necesidad de introducir mejoras en la gestión ha sido, es y será un continuo dentro de todos los sistemas de salud, igual que en todas las organizaciones.
2. La búsqueda de nuevas formas de organización interna en la gestión pública3, en el intento de romper el corsé que significa el marco jurídico administrativo en la gestión de los servicios sanitarios públicos —en esta línea están la creación de empresas públicas en Andalucía—, de las fundaciones sanitarias, etc. La realidad ha demostrado que estas nuevas formas de gestión, así como las mejoras internas de gestión, no han impedido que el sistema sanitario público español haya entrado en un momento de declive, como refiere Raimundo Belenes4, y estas nuevas formas han acabado teniendo las mismas rigideces y dependencias políticas de gestión que el resto del SNS: de gestión directa. A estos problemas se han añadido en los últimos años las dificultades para la renovación de las infraestructuras.
3. La introducción de nuevas fórmulas de financiación de infraestructuras, en la línea de los denominados PFI (Project Financial Initiatives), como es el caso de hospitales en Madrid y Baleares y en otras Comunidades Autónomas a través de sociedades públicas que se endeudan para la financiación de las infraestructuras (Cataluña, Castilla la Mancha, Castilla y León, Murcia, etc.).En líneas generales, estos son proyectos en los que se externaliza la financiación de las infraestructuras sanitarias y se paga mediante un canon por disponibilidad y uso,y otro por los servicios de apoyo a la asistencia que se prestan desde la empresa privada. La característica principal de estas iniciativas es que la prestación sanitaria queda al margen y el papel de las empresas privadas se circunscribe a la construcción, mantenimiento y servicios generales y de soporte hostelero (alimentación, limpieza, seguridad, telefonía, etc.). La aportación de este modelo a la sostenibilidad del SNS está muy contestada en España desde el Informe de la Federación para la Defensa de la Sanidad Pública5, aunque es una fórmula ampliamente utilizada para la financiación de infraestructuras públicas en muchos países en todo el mundo.
4. Los sistemas de contratación pública de la asistencia sanitaria mediante sistemas de pago capitativo. En este grupo tenemos básicamente dos fórmulas: a) los conciertos con las Mutualidades de Funcionarios Públicos (MUFACE, MUGEJU e ISFASS), que son un modelo que se caracteriza por la no exclusión de riesgos, la libertad de elección de aseguradora y de médico, el control financiero, la cobertura homogénea con el SNS y la ausencia de listas de espera6,y b) el denominado Modelo valenciano de concesión de la asistencia sanitaria integral de un área de salud, en el que la empresa sanitaria concesionaria asume, frente a un pago per cápita, toda la prestación sanitaria de la población del área de salud, así como la inversión en la mejora de las infraestructuras sanitarias y la gestión de todos los servicios sanitarios públicos. En este modelo se transfieren los riesgos financieros y operativos, así como la gestión de todos los servicios sanitarios y no sanitarios al mismo operador.
Se da la paradoja de que en este grupo está el modelo más antiguo (MUFACE, nacido en el año 1975) y el más moderno de los cambios. También son los modelos de participación más completos y en los que se diferencian con mayor nitidez las funciones de aseguramiento y provisión de servicios, y en los dos que se da una transferencia de riesgo desde la administración hacia el operador sanitario.
Es destacable que en ambos modelos,por la transferencia de riesgo,son realmente contratos de seguro,puesto que la entidad sanitaria que concierta o tiene la concesión sanitaria asume el coste de todas las prestaciones que reciba la población asignada en el marco del SNS o en la red concertada en toda España.
El papel de las aseguradoras privadas en la sostenibilidad del Sistema Nacional de Salud en España
El seguro sanitario privado es una actividad que aporta valor a sus clientes y a la sociedad porque realiza, entre otras, las siguientes funciones:
1. Da cobertura al riesgo financiero de la prestación sanitaria en caso de enfermedad.
2. Estructura redes de prestadores de servicios sanitarios para las personas aseguradas bajo su cobertura.
3. Optimiza el coste de acceso a los servicios sanitarios, por incremento del poder de compra y por reducción de los costes de búsqueda.
4. Garantiza la calidad y adecuación de los servicios, a través de los sistemas de managed care que hacen los servicios médicos de las aseguradoras.
5. Realiza o estimula la prestación de servicios sanitarios en redes de prestadores sanitarios concertados y en la construcción y gestión de centros asistenciales propios.
6. Realiza funciones de asesoría sanitaria y otros servicios de valor añadido vinculados o colaterales a los servicios sanitarios para sus asegurados, como son búsqueda de centros de excelencia, segunda opinión, línea de asesoramiento médico telefónico, información sanitaria sobre enfermedades, consejos para mejorar el estado de salud, guías de autocuidados, etc.
A pesar de todas estas funciones el papel que desempeña el seguro sanitario privado en cada país está muy condicionado por el modelo y la evolución del sistema sanitario público.
La definición pública de la población protegida, la cartera de servicios y el modelo de oferta de servicios sanitarios son los que definen el marco de actuación del seguro privado. Esta evolución ha hecho que España sea el único país europeo en el que predomina la fórmula de seguro con prestación directa de los servicios por parte de la aseguradora, bien a través de centros médicos propios o de una red concertada de centros en todo el Estado. Por eso las grandes aseguradoras sanitarias en España podemos definirlas como "corporaciones sanitarias" que integran entre su know-how las actividades técnico-aseguradoras, las de contratación y compra de servicios sanitarios en una red de proveedores concertada (similares a las Oranizaciones de Proveedores Preferidos [PPO]) y las de gestión de centros sanitarios y sociosanitarios. De hecho, las mayores redes hospitalarias privadas y de centros de atención ambulatoria están siendo gestionadas en España por las aseguradoras sanitarias privadas.
También hemos de dejar claro que las aseguradoras sanitarias en España operan en dos mercados sanitarios, con dinámicas de producto-mercado, modelos de contratación, fuentes de financiación y marcos legislativos diferentes:
- El marco privado: es el denominado mercado de doble cobertura, de contratación voluntaria y con contratos de seguro anuales renovables. Estos seguros bien amplían coberturas sobre las existentes en el sector público, como es el caso de los subsidios por enfermedad, o garantizan el acceso a los servicios sanitarios privados, para recibir las mismas prestaciones que en el sector público (doble cobertura). La fuente de financiación es privada, bien directamente del cliente, bien por contratación a través de la empresa.
- El marco público: la fuente de financiación es pública y las dos principales fórmulas de participación que actualmente se están dando, y que a nuestra manera de ver constituyen dos modelos que permiten la participación y mejora de la gestión de la asistencia sanitaria pública, a la vez que disminuyen el riesgo financiero asociado a la asistencia sanitaria para el Estado. Ambas fórmulas son de prestación de la cartera completa de servicios sanitarios del SNS a través de acuerdos de pago per cápita. Hay dos fórmulas en este marco: el denominado Modelo MUFACE y el modelo concesional valenciano: a) la asistencia sanitaria prestada a través de aseguradoras privadas a los colectivos de funcionarios públicos (MUFACE, MUGEJU e ISFAS). El papel realizado por las aseguradoras sanitarias es el de proveedor de la cartera de servicios sanitarios (asimilada a la del SNS) mediante un acuerdo de prima de seguro per cápita. Las aseguradoras tienen que mantener una red de prestación en todo el territorio nacional, de acuerdo con una oferta mínima exigida por las Mutualidades; y b) en este marco a partir de 1997 se ha abierto una nueva vía de actividad a través del modelo valenciano. Se trata de una concesión para la gestión de la asistencia sanitaria integral (primaria y especializada) con garantía de toda la prestación de servicios sanitarios públicos. En este modelo se exige al concesionario la inversión en nuevas infraestructuras sanitarias (hospitales y centros de salud), la gestión de la red sanitaria pública, y en compensación, se recibe una pago per cápita que tiene la consideración de prima de seguro. Además se introduce un sistema de pagos cruzados entre la concesionaria y la administración sanitaria para hacer frente a los servicios de los desplazados. Esta es la razón por la cual en todas las concesiones de la Comunidad Valenciana hay siempre una aseguradora sanitaria:en Alzira (Adeslas),en Denia (DKV), en Torrevieja y Elche (Asisa) y en Manises (Sanitas). Un modelo similar se ha iniciado también en Valdemoro (Madrid) y parece que se ampliará a otros nuevos hospitales de esta Comunidad.
Ambos modelos han demostrado su validez como sistemas que ayudan a la sostenibilidad del SNS, tanto por su aportación al control de costes como por la mejora de la satisfacción de los usuarios. En MUFACE el 87% de los que pueden elegir se decantan por una aseguradora privada, y los costes de funcionamiento son inferiores a los de medios propios, en un 39,6% para el año 2001.Los niveles de satisfacción en el modelo concesional valenciano son superiores a los del modelo de gestión directa en casi 2 puntos sobre 10 y la cápita es el 26% inferior a la de los departamentos sanitarios de gestión directa.
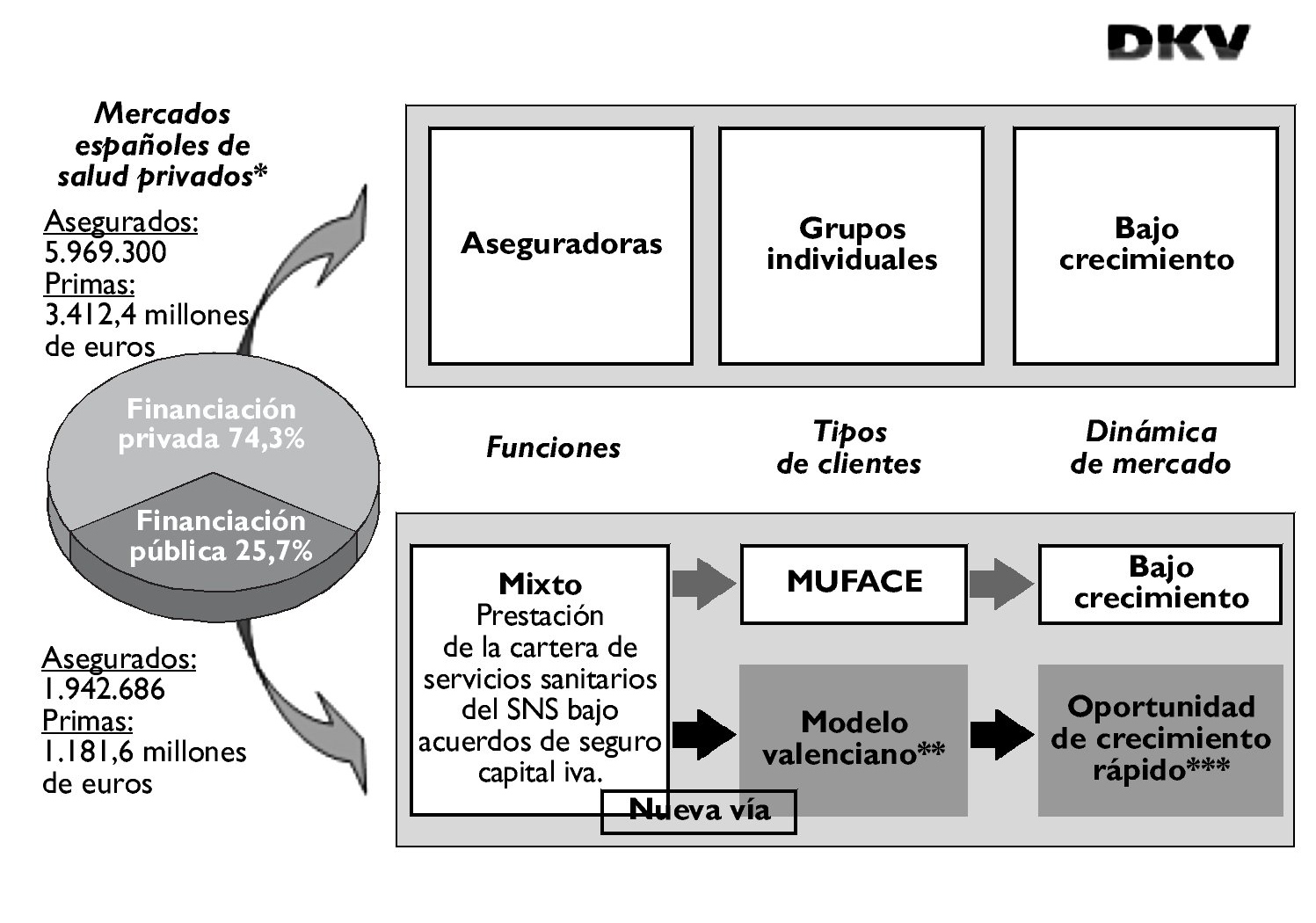
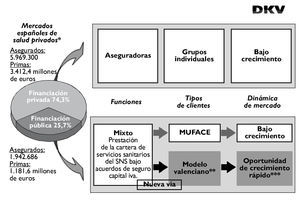
En la figura 1 mostramos la magnitud y la dinámica de estos dos mercados; según los datos del informe de ICEA de 20067 pone de manifiesto el análisis en términos de mercado del impacto de la fórmula de financiación per cápita en la participación de las aseguradoras privadas en la gestión del SNS en España.
Figura 1. Nuestra visión estratégica de la integración del modelo valenciano en el mercado de los seguros privados de salud en España.
Con los datos agregados de la población cápita de las concesiones actuales de la Comunidad Valenciana (Alzira, Torrevieja, Denia, Elche-Crevillente y Manises), si todas estuvieran ya en funcionamiento el volumen de primas de seguro de financiación pública hubiera crecido en 2006 en 830.000 asegurados (un 42,7% más) y en 448,2 millones de euros las primas (un 37,9% más). El crecimiento será mucho mayor cuando se acumulen los hospitales que la Comunidad de Madrid anuncia su licitación (unos 500.000 asegurados más). Como puede apreciarse la dinámica de este modelo, de generalizarse, puede cambiar el aseguramiento sanitario como lo conocemos actualmente. Analicemos este modelo que tan interesante y realmente novedoso es en el marco del SNS español.
El modelo concesional valenciano
La Comunidad Valenciana inició en 1999 un nuevo modelo de organización interna que incluye la colaboración estable con el sector sanitario privado en la gestión de la asistencia sanitaria pública. Este modelo ha sido la base del desarrollo gradual de un modelo de organización de la Agencia Valenciana de la Salud.
¿Cuáles son las principales características del modelo sanitario valenciano?
Desde nuestro punto de vista son:
1. La gestión de la Agencia Valenciana de la Salud está descentralizada en las áreas de salud, denominadas departamentos sanitarios, en los que se han definido gerencias únicas que integran la gestión de la asistencia sanitaria integral: Atención Primaria y Atención Especializada.
2. Se ha instaurado un sistema de financiación per cápita de los departamentos sanitarios, tanto el de gestión directa como el de los departamentos concesionados.
3. Se ha desarrollado un sistema de facturación interáreas (COMPAS) como mecanismo de compensación de la asistencia sanitaria prestada a la población de un departamento en otro diferente. Los costes de transferencia se hacen a precios públicos, y en el caso de las áreas gestionadas por empresas privadas esta facturación sufre una merma denominada coeficiente de transferencia (entre el 15 y el 20% de los precios públicos).
4. En el funcionamiento habitual de la Agencia Valenciana de la Salud se integra de forma estable al sector privado en la provisión de la asistencia sanitaria pública, a través de las concesiones a 15 años.
5. Hay una mezcla de gestión directa pública (departamentos no concesionados) con gestión privada (departamentos en concesión) con varios operadores sanitarios; en este momento hay 5 operadores sanitarios diferentes, 4 de ellos son aseguradores sanitarios que están presentes en todas las concesiones.
6. Hay una transferencia del riesgo financiero y del de provisión de servicios global a las aseguradoras privadas.
¿En qué consiste el contrato de concesión?
Es un contrato mixto de obra y servicio, mediante el cual la administración pública sanitaria cede la gestión de toda la asistencia sanitaria integral de todo un departamento a una empresa privada, la cual a cambio de una prima por persona adscrita realiza una inversión inicial en el departamento (habitualmente la construcción de un hospital y centros de salud) y, una vez finalizada la construcción del hospital, gestiona toda la red de servicios sanitarios públicos del Departamento. A lo largo del periodo de la concesión hay que hacer un plan de inversión quinquenal, que debe ser aprobado por la Consellería de Sanitat, y al final de la concesión las infraestructuras y el servicio revierten a la administración.
Este modelo une un fuerte componente de provisión de servicios sanitarios y un sistema de aseguramiento de coberturas sanitarias. Expliquemos cada uno de ellos:
1. La cesión temporal de la red sanitaria pública incluye tanto la dirección, como la organización, gestión y explotación de los centros sanitarios públicos. La amplitud de competencias en la gestión incluye todos los niveles asistenciales: Atención Primaria, Atención Especializada, Hospital, Urgencias, Hospitalización domiciliaria y programas de prevención sanitaria obligatoria.
Incluye hacer un plan de inversiones definido en el concurso público, tanto en cantidad invertida como en el destino de la misma.
2. Las garantías de coberturas sanitarias consisten en que la empresa adjudicataria asegura a la población asignada por un pago per cápita anual (570 euros para el año 2008), de tal forma que los servicios sanitarios que esta población reciba fuera del área de salud, pero dentro del sistema sanitario público, deberán ser abonados por la empresa adjudicataria.
El per cápita, por tanto, son primas de seguro de salud, porque es el mismo sistema de financiación que hay en MUFACE para el aseguramiento de los funcionarios públicos.
Precisamente el componente asegurador del modelo es lo que hace que el interés de DKV esté centrado en modelos que van ligados a primas de seguro y no en aquellos otros de colaboración público-privada que no lo tienen, como es el modelo PFI, como ha sido el caso de los 7 primeros hospitales de la comunidad de Madrid, no así el de Valdemoro, que ha sido mediante fórmula per cápita.
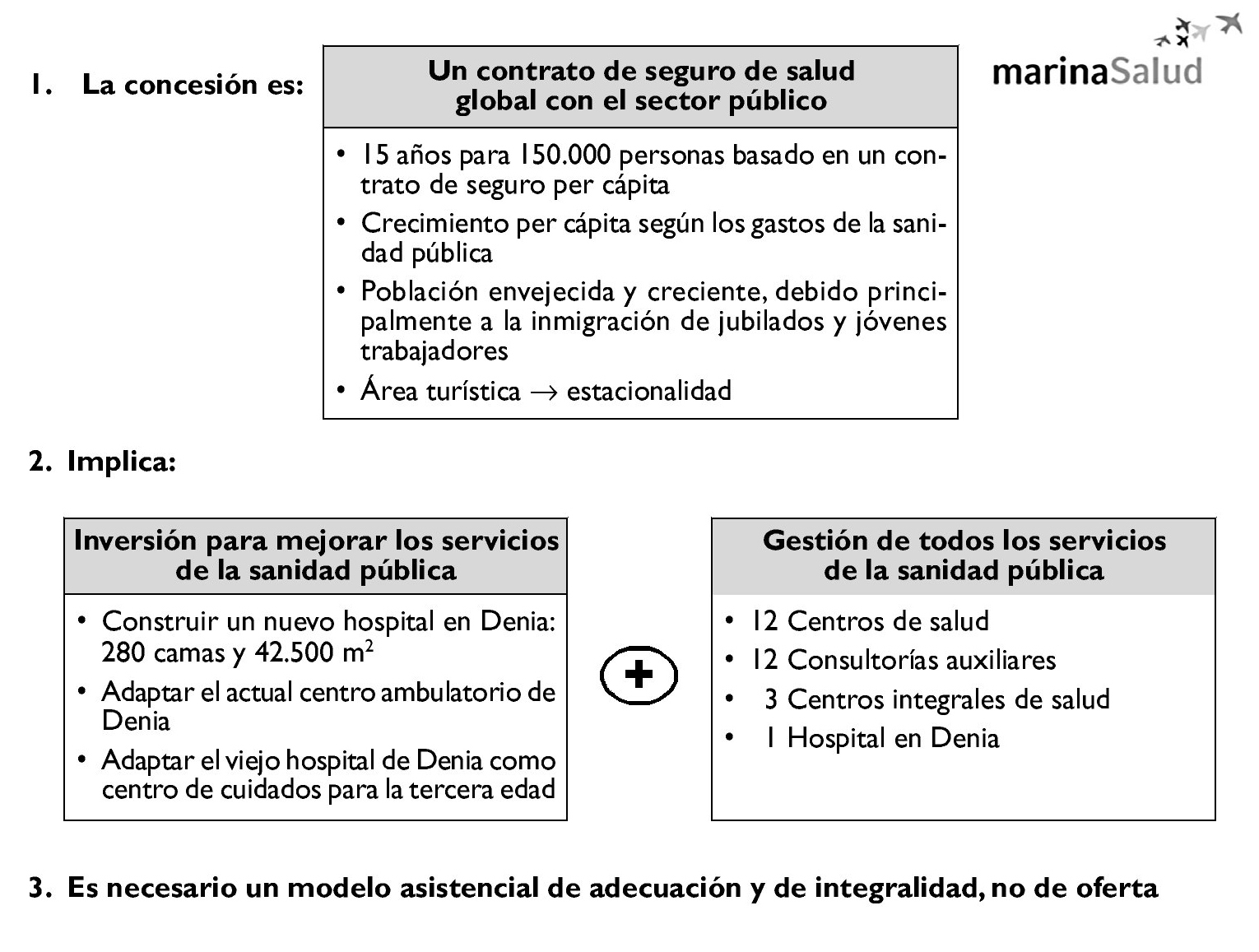
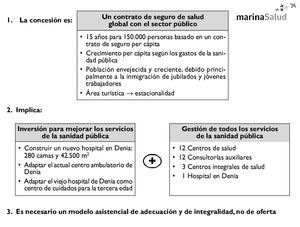
En el siguiente esquema presentamos desde nuestro punto de vista lo que supone la concesión de Denia, que básicamente es un contrato de seguro de salud global con el sector público ligado a un plan de inversiones de mejora de las infraestructuras sanitarias y la gestión de toda la red sanitaria pública. Hemos realizado una aproximación desde el punto de vista asegurador, porque entendemos que es el componente que más debe incidir en las bases del diseño operativo de una concesión de este tipo. Las razones de este punto de vista son: a) el modelo de ingresos básico de la empresa concesionaria es mediante un pago per cápita, no por actividad; aun cuando hay otros ingresos por actividad sanitaria éstos no deben ser los que lideren la organización interna, porque no supondrán más del 15% sobre el total; b) Marina Salud ha de financiar toda la cartera de servicios de la población adscrita siempre que se produzca en el sistema sanitario público, independientemente de que preste o no la asistencia. Por lo tanto, una parte importante de los ingresos irá destinada a financiar prestaciones en la red sanitaria pública fuera del departamento; c) el estado de salud de la población y el envejecimiento son las variables que tendrán una mayor incidencia en el consumo de recursos; y d) en un modelo de concepción aseguradora la gestión sanitaria deberemos orientarla fundamentalmente a la gestión clínica: adecuación y medicina basada en la evidencia y evitar una dinámica de oferta de servicios, y a la gestión integral de toda la asistencia, haciendo especial hincapié en el continuo asistencial (fig. 2).
Figura 2.Una visión aseguradora del modelo.
Evolución de las concesiones en Valencia
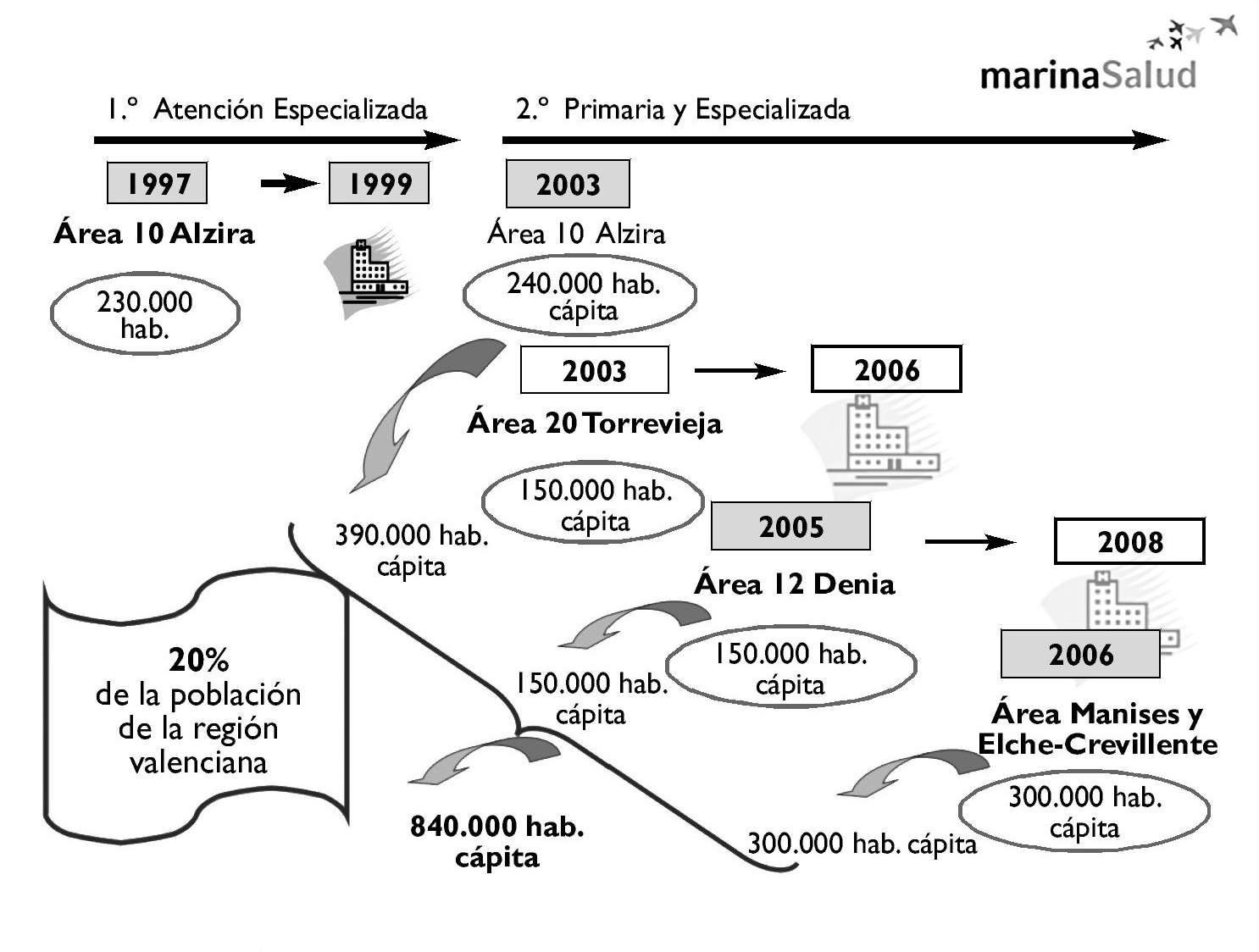
El modelo de colaboración público-privado se ha ido perfeccionando a lo largo del tiempo.La implantación del modelo de atención integral de salud ha tenido tres etapas:
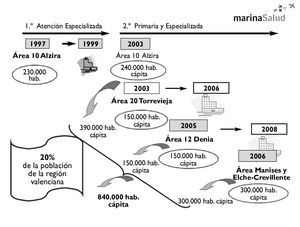
1. Primera etapa. Concesión de Asistencia Especializada: es el primer paso y se inició en 1997, con la concesión de la atención especializada del área 10 (Alzira) por un período de 10 años. El trabajo de esta primera experiencia demostró la necesidad de incorporar la gestión de la Atención Primaria y la conveniencia de aumentar el período de la concesión a 15 años, prorrogables por 5 años más.
2. Segunda etapa. Concesión integral de atención en salud (primaria y especializada): se hizo en 2002 en las concesiones de las zonas 20 (Torrevieja) y 10 (Alzira).En este caso la concesión de la atención especializada se dictó con anterioridad a la administración pública para la redefinición del modelo. Tanto en el caso de Alzira como en el de Torrevieja la concesión se dio en un área de salud con ningún hospital, debido a que la empresa concesionaria ha de construir el hospital y conseguir que funcione.
3. Tercera etapa. Concesión en un área de salud con un hospital anterior: esta es la situación del área 12 (Denia). El hecho de que un hospital exista previamente le da una dimensión diferente al proyecto y, de ser un éxito la experiencia, sería un gran respaldo para la viabilidad del modelo como una forma de transformación de las organizaciones de servicios sanitarios públicos, de los modelos burocráticos de gestión pública hacia modelos empresariales de provisión de servicios de salud. La extensión del modelo desde el principio ha seguido la evolución que se expone en la figura 3.
Figura 3. Evolución del modelo concesional en Valencia. Fuente: Campoy LF. Marina Salud y la gestión de Recursos Humanos. Informe EASP; enero de 2008.
Características de la Concesión de la Marina Alta
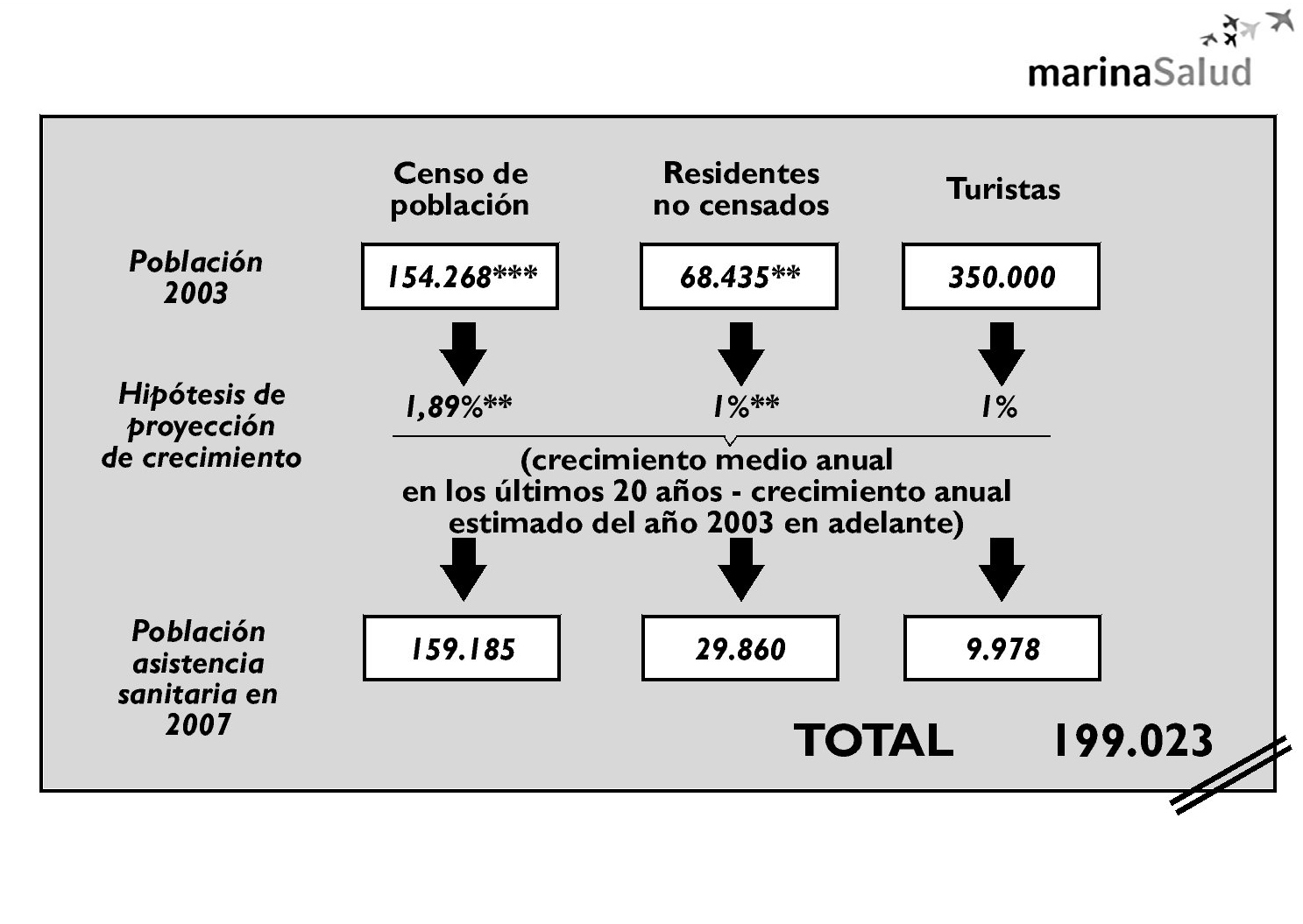
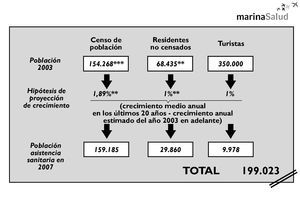
Se trata de una comarca situada en el litoral norte de la provincia de Alicante. Tiene una población de 183.000 personas censadas en el año 2006.Es una zona turística, principalmente de segunda residencia elegida por españoles y europeos de clase media y media-alta; se han hecho estudios de población residente real y se estima en 63.000 las personas residentes no censadas en esta zona. El crecimiento medio de la población ha sido del 34% en los últimos 5 años y del 1,89 de media anual en los últimos 20 años8.
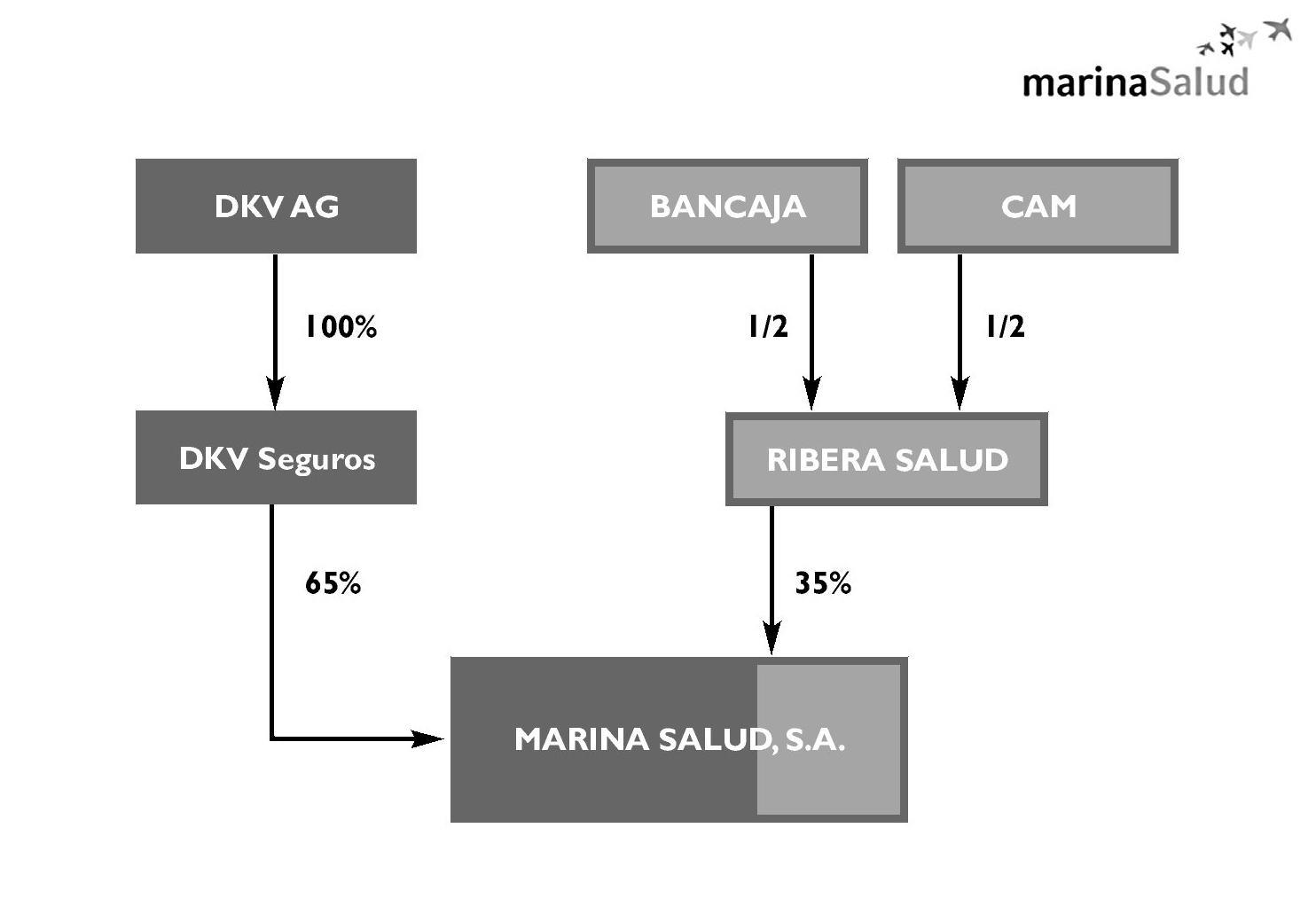
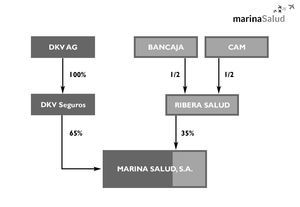
La concesión fue adjudicada a Marina Salud S.A., una empresa constituida en un 65% por DKV Seguros y en otro 35% por Ribera Salud (50% Bancaja y 50% CAM). Esta concesión fue la primera que inicialmente ha sido gestionada por una Sociedad Anónima; las dos anteriores lo están siendo por Uniones Temporales de Empresas (UTE). La figura 4 muestra el modelo societario de Marina Salud S.A.
Figura 4. Modelo societario de Marina Salud, S.A.
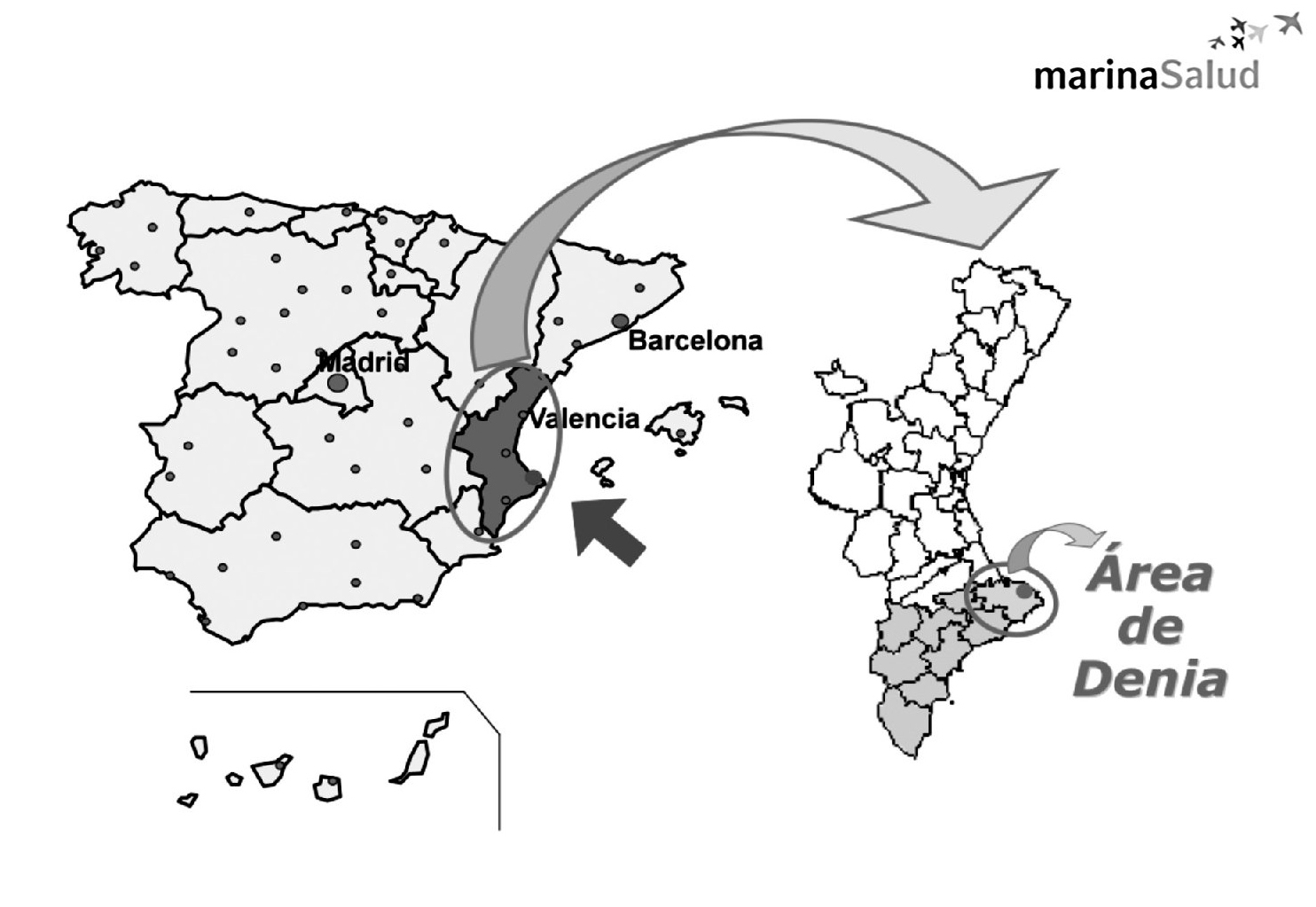
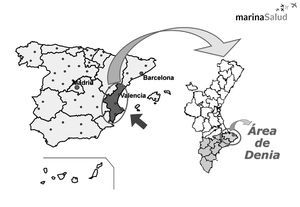
En las figuras 5 y 6 se pone de manifiesto tanto el análisis y proyección de la población, como la ubicación geográfica de la concesión.
Figura 5. Marina Salud:una empresa que gestiona un departamento.
Figura 6. Modelo de análisis de la población para planificar.Fuentes: *Meeting with Regional Government of Valencia; **Functional Plan for Denia Hospital. Antares Consulting 1999.Number of touristis from July to September; ***2002 census.INE; ****SIGAP 2003.Regional Government of Valencia.
Compromisos asumidos por los adjudicatarios
Son fundamentalmente de tres tipos: hacer un plan de inversiones, gestionar los servicios sanitarios públicos y garantizar el coste de las prestaciones sanitarias en la red sanitaria pública de todos los ciudadanos financiados per cápita. El detalle en la Marina Alta es:
Inversiones
1. Construcción del Nuevo Hospital de Denia, con 265 camas,12 quirófanos, 3 paritorios, 57 consultas externas, Área de Urgencias y todos los servicios de apoyo al diagnóstico y tratamiento.
2. Construcción de un Centro de Salud Integral en Calpe.
3. Construcción de un nuevo centro de salud integral en Denia.
4. Dotar de todos los equipamientos, instalaciones y mobiliario necesarios para el hospital nuevo y el centro de especialidades.
5. Renovar el equipamiento y hacer las inversiones necesarias para el correcto funcionamiento del servicio sanitario.
Al finalizar el contrato todas las inversiones se revierten a la Administración Pública.
Gestión de los servicios sanitarios públicos
1. Asumirá toda la red sanitaria pública actual: 12 centros de salud, un ambulatorio de especialidades y el hospital nuevo que hay que construir. De esta red se asume tanto los edificios e instalaciones como el personal que presta los servicios. El personal que tiene la condición de funcionario se adscribe con dependencia funcional al centro, mientras que el personal actual que está contratado laboralmente o en situaciones de interinidad pasa a ser plantilla del adjudicatario.
2. Complementará la red actual con los recursos necesarios, humanos y materiales para garantizar una oferta de servicios sanitarios adecuada y accesible a la población en la zona, durante todo el periodo que dure la concesión.
3. Asume todos los costes de funcionamiento de la red sanitaria, exceptuando los de las coberturas excluidas: prótesis, transporte sanitario, oxigenoterapia domiciliaria y prestación farmacéutica extrahospitalaria. Se paga un canon de uso por la infraestructura sanitaria actualmente cedida.
4. Garantiza la coordinación de los servicios sanitarios cedidos con el resto del sistema público de salud.
Aseguramiento de la provisión de los servicios sanitarios en la red pública a la población asignada
Esta obligación ya la hemos explicado anteriormente y supone asumir el coste de los servicios sanitarios públicos de toda la población bajo cobertura cápita. Este pago se hace a precios públicos, según el decreto de tasas aprobado por la Generalitat Valenciana.
Contraprestaciones para el adjudicatario
Pagos de una per cápita anual por persona asignada en el área
Esta per cápita se revisa anualmente según el menor de los siguientes indicadores: incremento del gasto sanitario de la Comunidad Valenciana o el incremento del gasto sanitario público del Estado. Este sistema de revisión, aunque mejora otros de financiación pública, como es el modelo MUFACE, a la larga supone un estrangulamiento financiero, porque la prima total depende de la inicial y de la evolución del gasto sanitario real en la Comunidad Valenciana.
Como a la prima per cápita se le pidió un margen de eficiencia inicial (en torno al 20%) al ser menor la base de partida los incrementos porcentuales también lo son. Esto se agrava por dos consideraciones adicionales: al tomarse la subida menor esta medida siempre penaliza al concesionario, al igual que pasa con el incremento de gasto presupuestado, que siempre es inferior al real y sigue penalizando. Por eso es necesario fijar un sistema de financiación vinculado al incremento del gasto real y con un tope de margen de eficiencia.
Ingresos por prestación de servicios sanitarios a las personas cubiertas por el sistema público de salud
Estos ingresos se generan por los servicios prestados a personas procedentes de otras zonas geográficas de la población de la región de Valencia, del resto de España o a los portadores de la tarjeta sanitaria europea.
Estos pagos se hacen por un sistema de compensación de saldos entre la Consejería de Sanidad y la empresa adjudicataria. Como se ha comentado anteriormente, estos pagos se realizan según la orden de tarifas públicas aprobada por la Generalitat Valenciana y con un coeficiente de transferencia del 80-85%. Además existen unos rappels de descuento adicionales si la facturación a desplazados supone más del 20 y del 40% de la facturación per cápita.
Ingresos por facturación de servicios sanitarios a personas no cubiertas por el sistema público
Estos ingresos se generan por los servicios prestados a clientes de aseguradoras privadas españolas o extranjeras, de mutuas de accidentes de trabajo, accidentes de tráfico, seguros de viaje y clientes de pago directo.
Ingresos por ahorros en el gasto farmacéutico originado por las prescripciones de los médicos de la zona
Estos ingresos se generan siempre que el gasto farmacéutico de la zona baje con respecto del histórico.
Ingresos por explotación de servicios no sanitarios
Estos ingresos los generan actividades como el aparcamiento, las cafeterías u otros.
El modelo de explotación y de estructura societaria
Se caracteriza principalmente por tres circunstancias:
1. La necesidad de asumir el personal excedente en el actual hospital de agudos y todo el de Atención Primaria que actualmente presta sus servicios en la Agencia Valenciana de la Salud bajo régimen estatutario, un total de 950 trabajadores. Esta es la variable crítica de la explotación de esta concesión, y que no se ha dado en ninguna otra hasta el momento. Supone, básicamente, asumir esta concesión como un gran proyecto de gestión de cambio y no tanto como la puesta en marcha de una nueva infraestructura. Por otra parte, tener mucho más personal estatutario que las otras concesiones supone que los acuerdos o compromisos asumidos por parte de la Consellería de Sanitat en esta materia van a influir más en esta concesión que en el resto.
2. La limitación del retorno, medido en tasa interna de retorno (TIR) sobre el capital total invertido (no desembolsado) a un 7,5%. Esta es una medida que persigue limitar el beneficio del concesionario debido a la polémica política vinculada a los beneficios económicos de la actividad sanitaria privada dentro de la red de utilización pública. Al tratarse de un límite absoluto, sin tener en cuenta el coste de capital en los mercados financieros, la medida puede suponer un freno a la participación privada en este modelo. Entendemos que éste es uno de los puntos que necesita una revisión en este modelo.
3. El sistema de pago es mensualmente y se realiza per cápita, y anualmente se calcula el pago por facturación de servicios (aproximadamente en abril del año próximo).
El modelo asistencial
El modelo asistencial tiende a que Marina Salud, como empresa que garantiza la cartera de servicios del SNS en la Marina Alta, y con un modelo de financiación que penaliza las derivaciones a otras áreas, oferte una cartera de servicios mayor que la que es habitual en el resto de departamentos sanitarios donde hay un hospital comarcal para ir hacia la cartera de servicios de las áreas que tienen un hospital general de nivel II. Por tanto, la población tendrá servicios sanitarios más accesibles en las áreas concesionadas que en las de gestión directa, con un modelo de planificación que engloba toda la Comunidad Autónoma.
Considerando esta premisa que afecta al nivel tecnológico y a la cartera de servicios, las bases para el diseño del modelo asistencial de Marina Salud han sido:
1. Marina Salud como una empresa sanitaria integral: Marina Salud nace como una empresa sanitaria que gestiona un área de salud sin niveles asistenciales, no como una empresa que gestiona un hospital del que dependen una serie de centros de salud.
2. La base de la estructura asistencial es el punto de servicio (point of care), entendido como aquel en el cual un profesional sanitario presta sus servicios a un paciente. Los puntos de servicio deben cumplir todos los requisitos para la prestación asistencial en condiciones de calidad y disponer de los recursos sanitarios y, especialmente, del acceso a la información asistencial del proceso asistencial, de tal forma que el profesional disponga de la información relevante para su toma de decisiones clínicas y para la realización de los cuidados de salud que el estado de salud del paciente requiera. El control y la gestión de estos puntos de servicio, independientemente de la localización, es una de las funciones clave de Marina Salud, como garante de la calidad y del continuo asistencial del paciente.
3. El paciente y su necesidad asistencial es el eje estructurador de los recursos de Marina Salud y la base de la continuidad asistencial. Esto nos ha llevado a iniciar la definición de los procesos de prestación de servicio: vías clínicas y protocolos, empezando por las situaciones y patologías más frecuentes. Estas vías clínicas serán un referente de conocimiento y de los estándares de calidad definidos por Marina Salud.
4. Modelo de gestión descentralizado en áreas de gestión clínica y en centros de salud. Estas áreas de gestión clínica se definen como centros de servicios profesionales sanitarios que se orientan a mejorar los niveles de salud de la población, prestando el servicio sanitario de forma directa o dando soporte a los profesionales de los centros de salud de la forma óptima. Las áreas estarán compuestas de equipos multidisciplinares (médicos y de enfermería) y se dirigirán mediante un proceso de dirección participativa por objetivos mediante contratos de gestión con un modelo de incentivos por desempeño y resultados.
5. La atención a pacientes crónicos: las características demográficas y el nuevo perfil de morbilidad recomiendan orientar los servicios sanitarios de un modelo de agudos hacia otro de manejo de las patologías prevalentes y, especialmente, a un gran desarrollo de modelos de atención a pacientes crónicos y en el impulso a todas las alternativas a la hospitalización, especialmente en el seguimiento de pacientes en su domicilio.
6. De la oferta a la adecuación el componente asegurador del modelo valenciano incide en que el modelo asistencial no debe de estar centrado exclusivamente en la oferta de servicios, sino en la adecuación del uso de los recursos disponibles. También conlleva incrementar la cartera de servicios y, por tanto, diseñar el hospital como un hospital general de área y dar un gran impulso en los programas preventivos y de promoción de la salud de la población.
El modelo de adecuación en los pacientes agudos o programados se centra en la ambulatorización de procesos: cirugía sin ingreso, hospital de día, etc., y en la implantación de modelos organizativos de alta resolución que intenten resolver los problemas asistenciales con el menor número de citaciones intermedias posibles.
7. Otras características del modelo asistencial son la potenciación de los centros de salud como puntos de servicio integral próximos a la población, en la definición del domicilio como un nuevo espacio sanitario-social, especialmente relevante si pensamos en el fenómeno de la dependencia, y en el desarrollo del consenso asistencial a través de la implantación de vías de práctica clínica. En definitiva se trata de incrementar la capacidad asistencial del primer nivel asistencial como parte de una organización sanitaria integral. De igual forma el hospital se ha definido como parte de una organización y los servicios hospitalarios deben tener una orientación hacia el soporte y fortalecimiento de los centros de salud.
8. La programación asistencial única de toda la actividad asistencial de Marina Salud, independientemente del tipo de actividad que sea. Esta programación se realizará desde un contact centre que se gestionará como un centro especial de trabajo por parte de la Fundación Integralia de DKV. Esta fundación ya tiene experiencia en hacer este tipo de servicios para centros sanitarios. El contact centre diseñado dará, además, soporte a la parte general de la unidad de telemedicina.
9. Los teleservicios sanitarios son una realidad creciente en el servicio sanitario actual. Debido a la gran dispersión geográfica y al envejecimiento de la población, para Marina Salud son una necesidad que ha de implementarse como complemento y soporte de los programas de atención domiciliaria, de seguimiento de pacientes crónicos y de información y asesoramiento a los usuarios.
10. La sensibilidad y el asesoramiento al nuevo rol del paciente, con un papel mucho más activo en el cuidado de su salud, con una demanda de mayor autonomía en su proceso asistencial y con más variabilidad cultural, y muy especialmente en nuestra área de influencia, que tiene un 30% de población residente fija o temporal de extranjeros.
11. El desarrollo de los sistemas de información integrados que nos permitan aunar: gestión de actividad asistencial con el resto de funciones críticas en una organización sanitaria (gestión de los servicios de soporte: logística, equipamiento, contabilidad, recursos humanos) con una gestión integral del paciente (CRM) y con las funciones de análisis, planificación y control de la gestión.
Dinámica del modelo para los principales agentes
Para los pacientes
Los pacientes son los grandes beneficiados de esta reforma, puesto que los incentivos de la empresa concesionaria están ligados a mejorar la oferta de servicios y la accesibilidad a los pacientes del departamento, porque de lo contrario se verán afectados tanto el prestigio de la empresa concesionaria como el resultado.
Los servicios sanitarios prestados son públicos, de acceso universal, con la misma cartera de servicios que el SNS y las mismas condiciones de acceso.
Hay una mayor accesibilidad a los servicios sanitarios por la mayor cartera de servicios de Marina Salud respecto de la actualmente existente en el departamento sanitario.
Se garantiza la libertad de circulación en todo el sistema público de salud de los pacientes en el departamento y en la Comunidad Valenciana.
Se optará por la libre elección de centro y de área de salud.
Los pacientes adscritos a otras áreas pueden ser atendidos dentro de Marina Salud con la autorización previa del Comisionado. Esta autorización no es necesaria en los casos de urgencia.
Para los profesionales sanitarios
Dos son las grandes áreas en las que incidirá Marina Salud en los profesionales sanitarios: a) en cuanto a su actividad profesional: dispondrán de más recursos para prestar sus servicios (pruebas especiales, número de quirófanos, camas, consultas, etc.) y mayores recursos tecnológicos especialmente en electromedicina y sistemas de información. Además, se ha desarrollado un gran proyecto de actividad docente y de investigación; y b) en cuanto a vinculación laboral con carácter general podemos decir que los profesionales con plaza en propiedad mantienen sus derechos y su vinculación con la Administración, si así lo desean. Los profesionales interinos o en cúmulo de tareas tendrán un contrato laboral indefinido con Marina Salud.
Los principales elementos de la dinámica de las relaciones laborales son:
- Los estatutarios con plaza en propiedad serán transferidos funcionalmente a Marina Salud, pero en dependencia orgánica del Comisionado. Orgánicamente mantienen su vínculo con la Consejería de Sanidad, a menos que decidan laboralizarse en Marina Salud. En este caso tendrá una excedencia especial, regulada por el art. 65 del Estatuto Marco, por pase a otro régimen jurídico, dentro de las nuevas formas de gestión del SNS.
- Las nuevas incorporaciones son bloqueadas por personal de la Administración Pública.
- El resto del personal laboral mantiene las relaciones propias de una empresa de servicios, con un sistema de retribución en el que hay un componente variable vinculado a los resultados y a la evaluación del desempeño.
Para las empresas concesionarias
- Deben financiar contra sus recursos propios todo el plan de inversiones en la nueva infraestructura sanitaria en el departamento.
- Se asume la gestión de un contrato integrado y que abarca la prestación de servicios sanitarios y la garantía de la atención sanitaria en todo el SNS.
- Se asume la cesión de todas las infraestructuras sanitarias actuales: centros de salud, consultorios locales, etc.
- Se acepta una mejora de la eficiencia respecto del coste actual para el sector público. Esto se refleja en un pago per cápita con un diferencial de eficiencia cercano al 25% en el momento actual, y la existencia de un coeficiente de transferencia en la facturación cruzada de servicios de 0,85 sobre el precio público del servicio para la facturación de clientes financiados con fondos públicos que no tienen cobertura per cápita.
Se acepta una limitación del beneficio al 7,5% de la TIR, lo que supone asumir un compromiso de reinversión en caso de que ésta fuera superior a dicho límite.
Los ingresos per cápita computan como primas de seguro en los grupos aseguradores que participen en las mismas.
Para la administración sanitaria
El modelo aporta una serie de beneficios y exige un nuevo rol de la administración sanitaria, que tradicionalmente se ha centrado más en la gestión directa de la red sanitaria pública y que debe introducir nuevos mecanismos de gestión y coordinación de las relaciones con las empresas concesionarias. Los mayores impactos para la administración son:
- La transformación de la inversión en infraestructura en un gasto corriente a precio fijo.
- Reducir el coste de la atención de la salud debido a la existencia del margen de eficiencia del 20%.
- Hacer una transferencia del riesgo financiero vinculado a la atención sanitaria a las empresas concesionarias, puesto que la cápita es una prima de seguro y un coste conocido y fijo para la administración. La única variación de coste está en la facturación de servicios a personas no cápita.
- También hay una transferencia de los riesgos operativos de la prestación sanitaria, porque es la empresa concesionaria la responsable de la atención prestada en el departamento.
- La Administración mantiene todas sus potestades respecto de la definición de la cartera de servicios y condiciones de accesibilidad, el control de la gestión que hace la empresa concesionaria a través de la figura del Comisionado y de la Comisión Mixta de Seguimiento entre administración y empresa concesionaria y, en definitiva, todas las funciones de regulación del sistema sanitario.
- Respecto de otros modelos como los PFI, en éste la administración tiene un solo interlocutor para la gestión de la inversión y la gestión de todos los servicios sanitarios y no sanitarios.
En resumen
Este modelo está demostrando que es una experiencia de beneficio mutuo y que aporta valor al conjunto del SNS: para la administración pública porque ayuda a la financiación de las infraestructuras sanitarias, reduce los costes de atención sanitaria y supone una transferencia real de riesgo para la empresa concesionaria de la asistencia sanitaria integral, además el modelo le ayuda a incorporar eficiencia y competencia interna en el sistema sanitario público, lo que sin duda redunda en la mejora de los servicios sanitarios a los ciudadanos.
Por otra parte, las empresas concesionarias, especialmente las aseguradoras sanitarias, están abriendo y fortaleciendo una línea estratégica para el futuro, la colaboración con el sector público, que supone un crecimiento de la actividad aseguradora sanitaria. Además estamos adquiriendo conocimientos útiles para el desarrollo de nuestra actividad en una línea de futuro que inicialmente compensa el retorno limitado del beneficio esperable. Este modelo pensamos que es el más valioso para la administración, porque es más sencillo de gestionar para la misma y los incentivos que hay dentro del modelo, tanto para el concesionario como para la administración, están vinculados a ofertar una asistencia sanitaria de calidad con un coste controlado.
Por eso esperamos que este modelo se vaya abriendo paso en otras Comunidades Autónomas, como ya se ha iniciado en la Comunidad de Madrid y se ha anunciado una ampliación a 4 nuevas áreas de salud,y creemos que paulatinamente se irá generalizando.