En estos momentos se cumplen ya más de 25 años de la aprobación de la Constitución Española, más de 20 desde la aprobación de la Ley General de Sanidad del año 1986 y 4 de la Ley de Cohesión y Calidad del Sistema Nacional de Salud. Constitución y leyes que han marcado, sin duda, lo que hoy es, en estructura y funcionamiento, nuestro Sistema Nacional de Salud. Por tanto, sin querer entrar en demasiados detalles, nos encontramos ante un sistema que incorpora los principios de universalidad, gratuidad y carácter público, dando respuesta de esta manera a lo establecido en la Constitución Española del año 1978, en la que a través de su artículo 43, se reconoce el derecho de todos a la protección de la salud.
Es obvio que la legislación vigente en nuestro país hace necesario la instauración de mecanismos de coordinación una vez producidas las transferencias a las Comunidades Autónomas en materia de sanidad. Desde ese momento se han creado y desarrollado 17 Servicios de Salud, que deben conjugarse entre sí. A partir de las transferencias se requiere, pues, una mayor coordinación entre el Estado y las Comunidades Autónomas. Por ello, es preciso potenciar las funciones de órganos como el Consejo Interterritorial del Sistema Nacional de Salud.
Ya la Constitución Española (artículo 149) dota al Estado de la función de coordinación general en materia sanitaria, trasladando a las Comunidades Autónomas las tareas relacionadas con el desarrollo y ejecución de la legislación específica. En cualquier caso, las competencias compartidas en materia de sanidad no se pueden ejercer eficazmente si no hay una buena coordinación entre la Administración central del Estado y el conjunto de las Comunidades Autónomas que lo vertebran.
La Ley General de Sanidad previó la necesidad de esta coordinación, creando el Consejo Interterritorial del Sistema Nacional de Salud, cuya función principal es la de estudiar los temas conjuntamente, buscando la cohesión, la equidad, la cooperación y la solidaridad. La Ley de Cohesión y Calidad dedica en exclusividad el capítulo X a este órgano ejecutivo de representación, en el que se definen su objeto, composición, funciones y su funcionamiento. "El Consejo Interterritorial del Sistema Nacional de Salud es el órgano permanente de coordinación, cooperación, comunicación e información de los servicios de salud entre ellos y con la Administración del Estado, que tiene como finalidad promover la cohesión del Sistema Nacional de Salud a través de la garantía efectiva y equitativa de los derechos de los ciudadanos en todo el territorio del Estado".
Sin duda, la transferencia de las competencias en materia de sanidad a las 10 Comunidades Autónomas, denominadas de vía lenta, que se produjo de forma efectiva en enero de 2002, ha constituido el mayor cambio institucional en materia de gestión sanitaria, desde la aprobación de la Ley General de Sanidad en 1986.
Tal y como recuerdan algunos autores, el Tribunal Constitucional (TC) se ha pronunciado en ocasiones sobre lo que entiende por "coordinación": "Se trata de una función instrumental consistente en fijar medios, sistemas y procedimientos de relación entre las Comunidades Autónomas que hagan posible, sobre la base de la información recíproca y actividad conjunta, la integración del sistema sanitario desde la diversidad de las acciones de las diferentes Comunidades Autónomas." (Sentencias 32/1983 y 102/1995 del TC).
Son curiosas también las referencias realizadas en materia de igualdad en sentencias del TC cuando se afirma que: "el principio de igualdad no puede ser entendido en modo alguno como una monolítica uniformidad y no requiere un ordenamiento del que resulte que, en igualdad de circunstancias, en cualquier parte del territorio nacional, se tienen los mismos derechos y obligaciones, especialmente cuando ello resultase frontalmente incompatible con la autonomía." (Sentencias 37/1981 y 37/1987 del TC).
El momento actual nos sitúa ante un escenario en el que concurren 17 servicios sanitarios. De no estar coordinados estos servicios se producirá un incumplimiento de los principios fundamentales marcados en la legislación, centrados en valores como la universalidad, la gratuidad y la equidad del sistema.
Un análisis exhaustivo de todos los aspectos de la coordinación en el marco sanitario nos llevaría demasiado tiempo, y quizás nos involucraría en un debate arduo y tedioso, por lo que considero más oportuno centrarme en algunos elementos relevantes de tal coordinación:
1. Terapéutica: armonizando la práctica clínica, sobre todo entre niveles asistenciales y la realizada por el propio equipo multidisciplinar.
2. Recursos humanos, atendiendo a su movilidad, condiciones laborales y desarrollo profesional.
3. Sistemas de información.
4. Evaluación de los servicios (indicadores de calidad).
5. Cartera de servicios.
6. Financiación.
Analizaremos, uno a uno, la evolución de estos aspectos y la situación en la que nos encontramos para poder sentar las bases de las acciones que se deberían llevar a cabo en un futuro no muy lejano.
Coordinación terapéutica
Estudios realizados a este nivel (Fenández Liz E, Luque Mellado FJ, 2007) han mostrado que todavía hoy siguen existiendo problemas para desarrollar una práctica clínica basada en una mayor coordinación.
En este sentido nos encontramos con que existe una insuficiente información para el seguimiento de los pacientes, más aún cuando se produce una movilidad del paciente entre Comunidades Autónomas; el desacuerdo entre la elección de la terapéutica farmacológica adecuada provoca un incremento de los costes. Bien es cierto que hay enfermedades y procesos en los que se ha trabajado para establecer pautas de actuación común, tales como la insuficiencia cardíaca, la diabetes mellitus, el asma, la hipertensión o el tratamiento con anticoagulantes orales. Del mismo modo se han puesto en marcha iniciativas que permitan la unificación de criterios a través de guías de práctica clínica, aunque necesitamos de una mayor homogeneización de los criterios de actuación a nivel multidisciplinar y que se desarrollen independientemente de la Comunidad Autónoma en la que nos encontremos. También se han empezado a desarrollar herramientas que nos permitan tener un acceso rápido y completo a los datos de nuestros pacientes, como la historia clínica única e informatizada. En cualquier caso, el objetivo debe ser que cualquier profesional pueda acceder rápidamente a los datos clínicos de un usuario, máxime en aquellas situaciones de emergencia.
Por otro lado, nos encontramos, a nivel general, con una descoordinación entre los niveles asistenciales en una misma Comunidad Autónoma, e incluso mayor entre Comunidades Autónomas distintas.
Avances en este sentido se están produciendo con las propuestas de gerencias únicas o con la creación de equipos de coordinación.
Por último, dentro de este apartado no tenemos que perder de vista que la atención sanitaria tiene que poner énfasis en la prevención si se quiere conseguir una mejor calidad de vida de nuestra población. Aspecto éste, el de la prevención, que no parece preocupar por igual a todos, sobre todo a la hora de plantear nuevas iniciativas que permitan un mayor control de las enfermedades.
Profesionales sanitarios
La Ley de Ordenación de las Profesiones Sanitarias, entre otras, establece unas pautas generales referidas a los profesionales de la salud, que marcan las referencias generales del desarrollo profesional en todo el Estado, pero que habrá que analizar si se están cumpliendo con criterios de equidad.
Pongamos algunos ejemplos a este nivel:
Libre circulación de los profesionales. Nos encontramos en unos momentos en los que, incluso a nivel europeo, se aboga por la libre circulación de los profesionales. Resultaría absolutamente incoherente que este hecho no se asegurara en todo el Estado español. Por un lado, no hay duda de que hoy en día los títulos académicos tienen total validez en todo el territorio nacional, pero se dan unas circunstancias que en ocasiones no permiten la libre circulación, o mejor dicho, la igualdad de oportunidades, dependiendo de la Comunidad Autónoma en la que nos encontremos.
Tengamos en cuenta tan sólo un aspecto, como el acceso a las plazas convocadas por los distintos servicios de salud de las Comunidades Autónomas. No encontramos distinción por razones de sexo, edad, cultura, religión, etc., pero nos preguntamos si existe por idioma o lengua. ¿Es imprescindible saber gallego, euskera o catalán para trabajar en sus correspondientes servicios de salud? Si fuera así, ya no podríamos hablar de igualdad de condiciones, puesto que un catalán, gallego o vasco podría optar a las plazas del resto de Comunidades Autónomas, mientras que no ocurriría lo mismo al contrario. Se trata, pues, de una discriminación, a todas luces, evitable. Otra cuestión es que se valore el conocimiento del idioma o lengua, pero no convertirlo en una cuestión imprescindible y/o excluyente, puesto que el primer idioma oficial en todas ellas es el español.
Otros aspectos a analizar son los relacionados con el desarrollo profesional. Hay que recordar que la Ley de Cohesión y Calidad hace hincapié en que el desarrollo profesional constituye un aspecto básico en la modernización del Sistema Nacional de Salud y deberá responder a criterios comunes acordados en el seno del Consejo Interterritorial del Sistema Nacional de Salud, en relación con los ámbitos de la formación continuada, la carrera profesional y la evaluación de competencias.
Centrando el tema únicamente en la carrera profesional, un estudio reciente realizado por el Consejo General de Enfermería ha mostrado cómo no ha existido coordinación a la hora de desarrollar éstas en cada Comunidad Autónoma, de tal forma que el resultado ha sido 16 carreras profesionales (aún hoy Navarra no ha abordado esta regulación para la profesión enfermera, sí para la médica, en clara discriminación e incumplimiento de lo previsto en la legislación vigente).
Muchas son las diferencias entre ellas y difícilmente se podrá articular su homologación, a pesar de los esfuerzos realizados y la aprobación del último y tardío decreto a este respecto, publicado el pasado día 27 de febrero en el Boletín Oficial del Estado, a través del acuerdo de la Comisión de Recursos Humanos del Sistema Nacional de Salud, donde se establecen los criterios generales de homologación de los sistemas de carrera profesional del personal de los servicios de salud (Resolución de 29 de enero de 2007, de la Dirección General de Recursos Humanos y Servicios Económico-Presupuestarios, por la que se dispone la publicación del acuerdo por el que se fijan los criterios generales de homologación de los sistemas de carrera profesional del personal de los servicios de salud).
Entre los principios generales hay que destacar el reconocimiento de manera automática por parte de los servicios de salud de los grados de carrera acreditados por un profesional en otro servicio de salud, referidos a la misma especialidad, categoría o grupo de titulación. Asimismo, el acuerdo establece el carácter voluntario de la homologación y el régimen jurídico del reconocimiento de los nuevos grados y de los que se han reconocido con carácter automático, que será el establecido en el sistema de carrera del servicio de salud de destino. Teniendo en cuenta el análisis anteriormente citado, parece que se pretende reconocer de forma automática el nivel de carrera profesional obtenido en una Comunidad Autónoma diferente, a pesar de haber divergencias en cuanto a los criterios para haber accedido a dicho nivel. Y no digamos más si habláramos de la retribución económica por niveles. Las diferencias entre Comunidades Autónomas puede ascender hasta el 100% (véase, por ejemplo, la retribución en enfermería para el nivel IV entre la Comunidad de Madrid y Canarias).
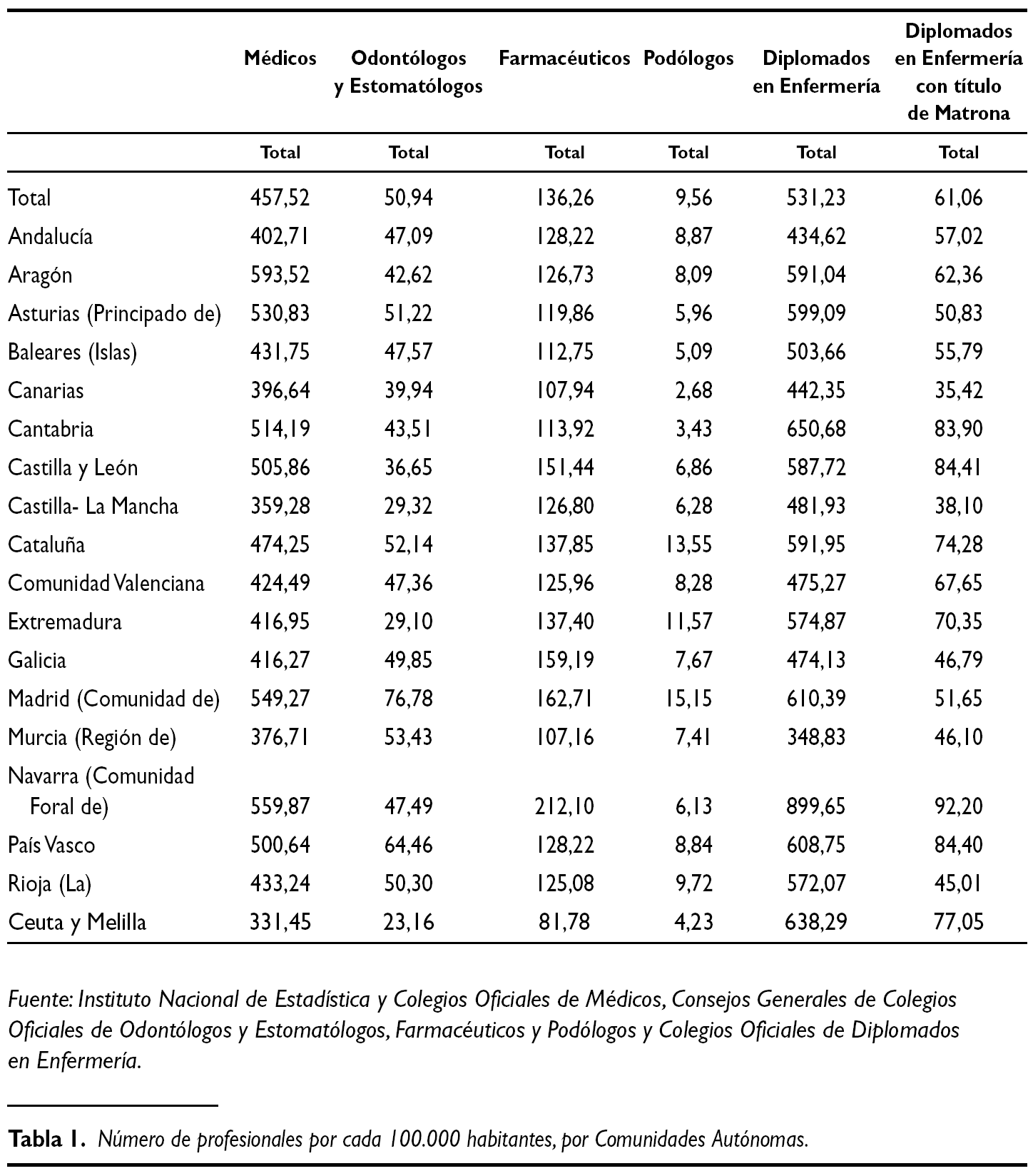
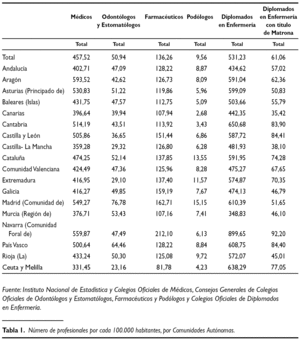
Por último, dentro de este capítulo podríamos analizar la ratio de profesionales sanitarios por cada 100.000 habitantes por Comunidades Autónomas (tabla 1). Nuevamente nos encontramos con importantes diferencias que nos hacen cuestionarnos la repercusión en la calidad asistencial y, con ello, en la propia equidad del sistema. Cierto es que deberíamos estudiar en mayor profundidad qué tipo de diferencias genera la escasez de profesionales comparando una Comunidad Autónoma con otra, pero a priori nos hará pensar que no tienen lógica las diferencias que actualmente existen.
Sistemas de información
Es evidente que si no hablamos un mismo lenguaje difícilmente podremos ponernos de acuerdo y coordinarnos para prestar unos mejores servicios sanitarios a la población.
A lo largo de los años se han realizado esfuerzos para coordinar los sistemas de información y el contenido de los mismos, para conocer y organizar mejor nuestros servicios sanitarios. Quizás los mayores avances se han producido en el ámbito hospitalario, con la incorporación de sistemas de financiación.
Un ejemplo de ello ha sido la clasificación de pacientes en grupos relacionados por el diagnóstico (GRD o GDR). Algunos autores apuntan a que no es el mejor sistema, pero lo que sí es cierto es que es el actualmente implementado, como sistema de información, para que el Ministerio de Sanidad y Consumo coordine aquello que les transmiten las Comunidades Autónomas. Quizás esto no sea suficiente y habrá que incorporar otros sistemas para otros niveles de atención, puesto que la especializada no lo es todo.
En muchas ocasiones hemos oído hablar de los intentos para mejorar los sistemas de información de cara a los usuarios, es decir, disponer de unos sistemas que acerquen nuestros servicios a los ciudadanos y disminuir la carga administrativa que en estos momentos precisan para realizar las gestiones habituales (petición de citas, acceso a la historia clínica, etc.). Ya se ha comentado anteriormente que es preciso incorporar las nuevas tecnologías que permitan un servicio más ágil y sencillo para todos. Si comparamos los servicios a otros niveles, hoy en día a nadie le llama la atención que cualquier persona con una tarjeta de crédito pueda acceder a un terminal bancario y disponer de información o de dinero.
Estos actos están incorporados a nuestra vida cotidiana y los vemos con total normalidad. Habría que conseguir trasladarlos al ámbito sanitario, de tal forma que cualquier usuario pudiera consultar sus datos sanitarios y realizar gestiones en dicho ámbito.
Evaluación de los servicios
La evaluación de los servicios a través de indicadores de calidad es algo que requiere de suma coordinación.
En primer lugar, todos deben "hablar el mismo lenguaje" ya que, de otra forma, no se podrían comparar datos. El Ministerio de Sanidad y Consumo ya ha presentado ante el Consejo Interterritoral (24 marzo de 2007) un documento que incorpora los indicadores clave. Se trata, por tanto, de un esfuerzo para unificar los criterios de evaluación y seguimiento del estado de salud de nuestra población. No obstante, ahora habrá que realizar los correspondientes estudios para analizar y comparar los resultados en salud, para minimizar, si existen las posibles diferencias, en función de la Comunidad Autónoma en la que nos encontremos.
No habrá que perder de vista lo que se denomina calidad percibida por los ciudadanos en materia sanitaria, ya que aunque se trata de algo más subjetivo, también nos puede acercar al pensamiento de los ciudadanos sobre el servicio que reciben en materia de salud. No hace falta recordar que reconocen la labor de los profesionales sanitarios, ya que siempre alcanzan niveles muy altos en las escalas de valoración.
Finalmente, para evaluar los distintos aspectos de la atención sanitaria no podemos olvidar cómo está configurada la cartera servicios, otro punto fuerte a analizar.
Cartera de servicios
El 16 de septiembre del 2006 se publicó en el Boletín Oficial del Estado el Real Decreto 1030/2006, de 15 de septiembre, por el que se establece la cartera de servicios comunes del Sistema Nacional de Salud y el procedimiento para su actualización. Una herramienta más que ayuda a sentar las bases de lo que es la prestación de servicios en materia de sanidad para todo el Estado, como garantía para las condiciones básicas y comunes de una atención integral, continuada y con un nivel adecuado de atención.
Nuevamente se pone de manifiesto que ha de existir una buena coordinación entre las administraciones para no generar diferencias en función del lugar donde nos encontremos. Si existieran diferencias entre Comunidades Autónomas para la prestación de un determinado servicio no hay que dudar de la capacidad solidaria entre Comunidades, ya que no todas parten (tras las transferencias) con los mismos recursos y posibilidades.
Financiación
Por último, y no por ello menos importante, nos encontramos con el sistema de financiación a nivel sanitario para las distintas Comunidades Autónomas.
No parecía fácil, pero poco antes del 1 de enero de 2002, fecha en la que se hicieron efectivas las transferencias en materia sanitaria para el conjunto de las Comunidades Autónomas, el Gobierno consiguió los acuerdos necesarios para establecer un único sistema de financiación.
La complejidad del tema hace que en sí mismo se pueda configurar como foco de un debate monográfico. No obstante, sin entrar en aspectos demasiado técnicos, que sólo podrían ser desarrollados por técnicos económicos en esta materia, siguiendo con los argumentos anteriormente expuestos, es necesario arbitrar el coste y los gastos que se producen en materia sanitaria.
Quizás para analizar e implementar el mejor sistema de financiación tendríamos que tener en cuenta los resultados que se producen en salud, es decir, ser muy eficientes, porque no se trata tan sólo de ver a qué número de personas atendemos, sino de saber en qué condiciones están y qué recursos tenemos.
Las características socio-demográficas, la predisposición a enfermedades, así como todos aquellos aspectos que influyan en su salud por el hecho de vivir en una Comunidad u otra deberán ser tenidos en cuenta para intentar establecer una financiación lo más equitativa posible.
Propuestas de futuro
Tras el análisis de los aspectos comentados anteriormente cabe ahora formular una serie de propuestas para intentar, en algún caso, mejorar la situación en la que actualmente nos encontramos en cuanto a la coordinación en materia de sanidad.
1. Reforzar el papel y función del Consejo Interterritorial. Debe convertirse en el órgano que realmente coordine las acciones en materia sanitaria para todo el Estado y no ser, meramente, un espacio de confrontación política en el que el Ministerio traslade sus iniciativas para "conocimiento" de las Comunidades Autónomas. Se precisa de un mayor grado de implicación en decisiones relativas a los sistemas de información sanitaria, investigación, política de personal, salud pública, etc. Hay que intentar que exista un compromiso real para que los acuerdos sean vinculantes y realizar un seguimiento de los mismos, ya que en algunos casos se incumplen y no se toman medidas para subsanarlo. Debe reforzarse la labor de los órganos técnicos creados en el seno del propio Consejo, para que sean el motor de coordinación y que propicien una estabilidad a lo largo del tiempo, incorporando en su trabajo y decisiones las mejores evidencias científicas disponibles y no tanto los aspectos políticos. Es ésta una labor de todos, impulsada por la Administración central y en colaboración con todas las Comunidades Autónomas. Este tipo de medidas ayudaría a asegurar el principio de equidad y universalidad, básicos para el desarrollo de nuestro sistema sanitario.
2. Desarrollo e implementación de prácticas homogéneas y estandarizadas. Desde el punto de vista profesional es fundamental unificar criterios de actuación en el ámbito de todo el Estado, de forma multi e interdisciplinar. Se debe potenciar la investigación y desarrollo de trabajos, que permitan a los profesionales homogeneizar sus pautas de actuación, con la mejor evidencia científica posible, con el fin de que los usuarios perciban que reciben la "misma" atención sanitaria, independientemente de la Comunidad Autónoma en la que nos encontramos.
Fomentar las investigaciones en el ámbito estatal o inter-comunidades, ya que ello propicia mayores acciones de coordinación a nivel terapéutico y profesional.
3. Establecer una política de recursos humanos más homogénea. Se deben establecer los mecanismos necesarios para asegurar una efectiva libre circulación de los profesionales, en todas las Comunidades Autónomas, así como unos estándares mínimos en cuanto al número de profesionales necesarios para prestar una atención sanitaria de alta calidad.
4. Desarrollar sistemas de información que permitan a usuarios y profesionales tener un ágil y fácil acceso a la información sanitaria necesaria. La Administración Sanitaria debe propiciar el desarrollo de comisiones y grupos de trabajo que ayuden a implementar sistemas de información, a otros niveles, además del ámbito hospitalario. Debe crear las estructuras e infraestructuras necesarias para poder compartir la información clínica, para salvar las fronteras entre Comunidades Autónomas y sistemas ágiles para que éstas compartan dicha información.
5. Evaluar la prestación de servicios, de forma que permita comprobar si existen diferencias entre Comunidades Autónomas, con el fin de minimizarlas. Se deberá fomentar el desarrollo de estudios cruzados que nos permitan conocer el estado de salud de la población y todos los parámetros de influencia de ámbito sanitario (morbilidad, mortalidad, esperanza de vida, etc.) y su relación con el gasto sanitario, número de profesionales, cualificación profesional, etc., de esta forma podremos ser más eficientes en las políticas sanitarias.
6. Realizar una revisión del estado de financiación de las Comunidades Autónomas en materia de sanidad, para asegurar que se es equitativo en el reparto, atendiendo a todos los factores que pueden influir en el desarrollo de políticas sanitarias. Se trata de incorporar a los fundamentos otros aspectos, y no sólo el número de población, grupos de edad y aquellos que actualmente están vigentes.
Conclusión
Nuestro sistema sanitario goza de buena salud, tal y como podemos ver en las estadísticas. No obstante, como cualquier sistema, el sanitario debe ser algo vivo y adaptarse a los cambios que se van produciendo en nuestra sociedad. Cambios que se traducen en características de la población (envejecimientos, cambios de hábitos, aumento de la esperanza de vida, etc.), aparición de nuevas enfermedades, cronicidad de otras, avances tecnológicos que encarecen la asistencia sanitaria, usuarios más exigentes... lo que supone una continua actualización y puesta al día de los servicios sanitarios.
Servicios Sanitarios que no por gozar de una independencia en la gestión, desde el punto de vista autonómico, hayan de aislarse y no trabajar de forma conjunta. Es necesario, por tanto, una armonización y coordinación para prestar el mejor servicio a nuestros ciudadanos. Incluso, deberemos incorporar aún más la participación de los ciudadanos en la forma de definir las políticas sanitarias. No se trata tan sólo de coordinarse a nivel político o profesional; es importante hacer partícipes a los propios usuarios para que perciban que, también los servicios sanitarios forman parte de ellos y se involucran en su desarrollo y actualización. Con la participación de todos conseguiremos mantener una vida más sana, promoviendo las acciones de prevención y promoción.