Introducción
Transcurridos poco más de dos años desde su entrada en vigor, el actual sistema de financiación de las Comunidades Autónomas de régimen común, que tiene su soporte normativo en la Ley 21/2001(1), es objeto de controversia, tanto desde diferentes Comunidades Autónomas (CC.AA.), como incluso por el propio Gobierno. Estas críticas, principalmente dirigidas por los gobiernos autonómicos a la insuficiencia económica del modelo, se hacen especialmente llamativas, no solamente por el escaso tiempo transcurrido en la aprobación de un complejo instrumento de asignación como es la financiación territorial, que apenas si ha permitido su evaluación, sino porque éste surgió del acuerdo político alcanzado el 27 de julio de 2001 entre los dos partidos mayoritarios en el Estado en el seno del Consejo de Política Fiscal y Financiera, contando además con la aprobación de las Comunidades afectadas. Este nuevo sistema de financiación nació con una vocación de duración indefinida, lo cual inicialmente apuntaba a la sinceridad en el acuerdo de las partes de apostar por su perdurabilidad. Asimismo, el Gobierno salido de las últimas elecciones generales en marzo de 2004 ha asumido el compromiso de modificar este sistema a lo largo de la presente legislatura.
Varias son las causas que han originado esta situación. Siendo la financiación autonómica uno de los componentes estructurales de la articulación territorial de España, ocupa de manera casi permanente uno los primeros lugares de las agendas de negociación política, de ahí la importancia que tienen las bases técnicas y materiales sobre las que se asienta el correspondiente sistema de financiación. De esta manera, el modelo resultará más o menos "atractivo" para las Comunidades Autónomas en la medida en que, entre otras cosas, les permita alcanzar y sostener en el tiempo la suficiencia financiera. Y es bajo esta perspectiva donde el gasto de la asistencia sanitaria de la Seguridad Social, que se encuentra transferido a todas las Comunidades Autónomas, se ha convertido en el gran protagonista del sistema de financiación, debido a la prioritaria importancia que el mismo tiene en las finanzas autonómicas. La evolución del gasto sanitario en los últimos años se ha convertido en una fuente de creciente preocupación para las Comunidades Autónomas, siendo ésta una de las principales razones que les ha llevado a solicitar la revisión de los acuerdos de financiación territorial.
En primer lugar, el presente artículo centra su análisis de las bases técnicas aplicadas al cálculo de las necesidades de financiación de la asistencia sanitaria, recogidas en el sistema establecido por la Ley 21/2001. Más concretamente se van a estudiar dos hipótesis. Dado que, para determinar las necesidades de financiación de la sanidad para las Comunidades Autónomas, el nuevo modelo partió de los presupuestos liquidados del Insalud, la primera parte del presente artículo consiste en evaluar la hipótesis de si el gasto liquidado en el presupuesto del Insalud en los años anteriores al traspaso de la asistencia sanitaria estaba recogiendo el coste real de los servicios que fueron transferidos en enero de 2002. Se trata de determinar si el presupuesto del Insalud durante el período 1994-2001 disfrutó de la suficiencia dinámica necesaria para adaptarse al crecimiento del gasto sanitario real durante esos años. La respuesta que arrojan los datos manejados es que al final del citado período se encontraba agotada la suficiencia dinámica en la evolución del presupuesto del Insalud, colocándose éste por debajo de los costes reales efectivos que estaban siendo generados por los servicios sanitarios gestionados por la Entidad.
La segunda hipótesis, que está relacionada con las conclusiones que se obtienen de la primera, se propone averiguar si las Comunidades Autónomas habrían alcanzado mayores recursos del sistema de financiación si, en lugar de partir del presupuesto liquidado del Insalud de 2000, se hubiesen utilizado los datos del gasto real del ejercicio 2001. Es decir, se intenta dilucidar si el modelo de financiación autonómica nació en 2002 con una insuficiencia estática de origen, infravalorando el coste real de los servicios sanitarios que fueron objeto de traspaso. La conclusión alcanzada es que los efectos son desiguales según las Comunidades Autónomas consideradas, produciéndose un significativo exceso de financiación en alguna de ellas y un perceptible déficit en otras. No obstante, en términos agregados, el resultado para el conjunto del Insalud Gestión Directa es que se produjo una pequeña infravaloración, en términos relativos pero no así en absolutos, del coste real de los servicios traspasados.
Posteriormente se estudia la capacidad que tiene el sistema de financiación de satisfacer las pretensiones de las CC.AA. de reequilibrio económico en el ámbito de la asistencia sanitaria, sin tener para ello que recurrir a una reforma total de las bases en que se asienta. Para ello, el análisis de centrará en el Fondo del Programa de Ahorro en incapacidad temporal y en el Fondo de Cohesión.
Una precisión importante es que el contenido de este análisis se limita a las 10 CC.AA. que hasta diciembre de 2001 eran gestionadas directamente por el Insalud lo que se denominaba Insalud Gestión Directa. Esto es así porque solamente se ha podido disponer de los datos que han permitido estimar el gasto real para el referido ámbito de gestión del Insalud, cifras éstas que, por otra parte, constituyen una de las principales aportaciones de este artículo.
Análisis retrospectivo de la suficiencia económica dinámica en la financiación del Insalud durante el período 1994-2001
Para los años que se van a estudiar entendemos por suficiencia económica dinámica a la capacidad mostrada a lo largo del tiempo por la financiación asignada al presupuesto del Insalud Gestión Directa para soportar, de forma equilibrada, el gasto del conjunto de las obligaciones económicas originadas por su actividad. Se insiste en señalar que el análisis se limita al territorio gestionado directamente por el Insalud hasta el 31 de diciembre de 2001, más conocido como Gestión Directa, debido la dificultad de obtener las datos necesarios de las CC.AA. transferidas con anterioridad al 1 de enero de 2002. El período seleccionado es el que transcurre entre los años 1994 y 2001, extremos ambos que marcan el período de los dos Acuerdos de Financiación cuatrienales que han estado vigentes hasta el definitivo traspaso del Insalud a todas las Comunidades.
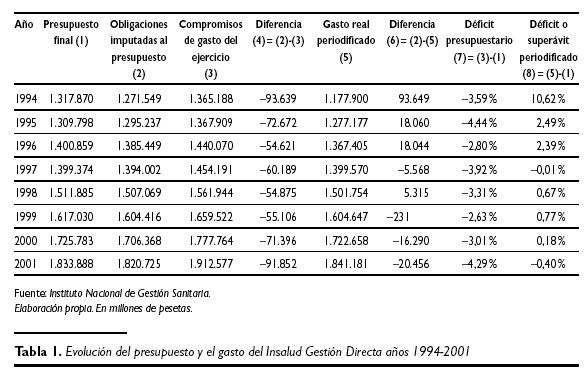
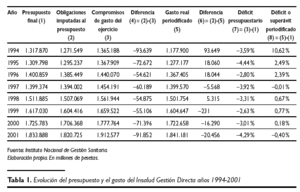
En términos de la financiación presupuestada y del gasto generado por el Insalud Gestión Directa, los resultados que ofrece el período 1994-2001 son los que se muestran en la tabla 1. Tanto en esta tabla como en el resto del presente trabajo, las cifras se encuentran expresadas en pesetas.
En la columna (1), Presupuesto final, se recogen las dotaciones presupuestarias de cada ejercicio asignadas al Insalud Gestión Directa. Respecto de estas cifras es necesario realizar una precisión. Estas no coinciden con los recursos asignados en los respectivos Acuerdos de Financiación vigentes en cada año, ya que sobre las mismas, el Insalud generó o incorporó a lo largo de cada ejercicio diferentes créditos, principalmente por ingresos adicionales procedentes de atención sanitaria a terceros, por lo que el presupuesto final alcanzaba a ser superior al inicialmente dotado a comienzos del respectivo ejercicio.
En la columna (2), Obligaciones imputadas al presupuesto, se contemplan las obligaciones presupuestarias imputadas al respectivo presupuesto a 31 de diciembre de cada ejercicio. Se observa que, para cada año, las cifras recogidas en la columna (2) son inferiores a las de la columna (1). El motivo es porque en la práctica contable de la gestión presupuestaria resulta casi imposible ejecutar el 100 % del presupuesto, ya que el gran número de centros del Insalud, así como la normativa presupuestaria, establecían una serie de reglas cualitativas y cuantitativas en los créditos que impedían optimizar su plena ejecución. Asimismo, la serie no incluye en el presupuesto de 1994 el correspondiente a Canarias, debido a que en marzo de este año se produjo el traspaso de sus centros y servicios a la respectiva Administración Autonómica.
En la columna (3), Compromisos de gasto del ejercicio, se plasman la totalidad de los gastos reconocidos y devengados correspondientes a cada ejercicio, entendiendo por tales al conjunto de obligaciones y compromisos generados durante el mismo imputados al presupuesto o reconocidos contablemente, así como aquellos otros gastos generados en años anteriores los denominados "deslizamientos de gasto" de otros ejercicios que se imputan al ejercicio corriente. Estas cifras recogen, por tanto, los compromisos de gasto generados en el año aunque no existiese crédito suficiente en el ejercicio y posteriormente se tenga que imputar éstos a los ejercicios siguientes los referidos "deslizamientos de gasto" a otros ejercicios futuros.
La columna (4) es la diferencia entre las columnas (2) y (3), y significa la deuda generada en el correspondiente ejercicio, y para cuya financiación existían dos alternativas: bien recurriendo a créditos presupuestarios extraordinarios o imputándola al ejercicio siguiente, que ha sido lo que casi siempre se hizo a lo largo del período.
En la columna (5) se recoge el Gasto real periodificado del ejercicio, esto es, el gasto generado exclusivamente por las obligaciones originadas por la gestión del ejercicio corriente y como consecuencia exclusivamente de la operativa del mismo. Se trata, por tanto, del gasto recogido en la columna (3), depurándolo de las obligaciones generadas en ejercicios anteriores, y añadiendo la deuda que, en su caso se haya originado y que no se haya podido imputar al presupuesto corriente por insuficiencia de éste. Los datos ofrecidos por esta columna pueden considerarse como los más aproximados a lo que cabe entender como coste efectivo de la asistencia sanitaria de la Seguridad Social en el INSALUD Gestión Directa en cada ejercicio. Las cifras obtenidas tienen el carácter de estimación y son el resultado de la identificación y depuración de diversas partidas presupuestarias, si bien las resultados obtenidos, en su conjunto, se ajustan a los criterios de periodificación y devengo utilizados para su adecuada imputación. Es importante señalar que la correcta imputación de los gastos a los años en que éstos son efectivamente generados es una cuestión no exenta de polémica, y que ha propiciado discrepancias entre el Ministerio de Sanidad y Consumo y las Comunidades Autónomas receptoras de las transferencias sanitarias(2). En las cifras que se ofrecen en la tabla 1 el gasto de recetas médicas también se encuentra periodificado, de manera que en cada ejercicio se recoge el gasto de esta naturaleza realizado durante los doce meses del año natural, independientemente de que la facturación del mes de diciembre haya sido imputada, a efectos presupuestarios, al ejercicio siguiente.
La columna (6) es la diferencia entre las columnas (2) y (5), y recoge la capacidad de financiación superávit o necesidad de financiación déficit de cada año, en el supuesto de que únicamente se hubiese imputado al presupuesto el gasto real periodificado expresado como columna (5).
En la columna (7), déficit presupuestario, se detalla el porcentaje de déficit generado en el ejercicio como resultado de imputar al presupuesto, columna (1), el gasto aplicado al ejercicio, columna (3).
La columna (8), déficit o superávit periodificado, detalla el balance del ejercicio en términos de déficit () o superávit (+), como resultado de aplicar al presupuesto, columna (1), el gasto real periodificado del ejercicio, columna (5).
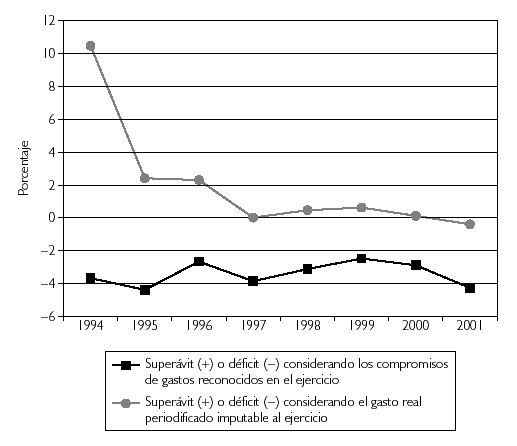
Los resultados que muestra la tabla 1 se aprecian más claramente en la figura 1, obtenido de los datos de aquella.
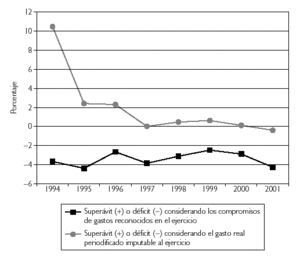
Como puede observarse, en el año de partida del período analizado, 1994, que es el año de inicio del primer Acuerdo de Financiación de la sanidad 1994-1997, la financiación presupuestaria asignada hubiera arrojado un superávit del 10,62 % de no haber sido porque a ese ejercicio le fueron imputadas deudas procedentes de años anteriores, cuya aplicación también se extendió a los años 1995 y 1996(3), lo cual originó que el resultado en términos de gasto imputado alcanzara un déficit del 3,59 %. Aunque aparentemente durante los años 1994 a 1996 el modelo de financiación asignaba unos recursos más que suficientes para sostener el gasto real periodificado generado en esos ejercicios, este excedente de financiación respondía a la necesidad de cancelar las deudas antes comentadas. Una vez canceladas las mismas, y como puede observarse en los ejercicios siguientes, la tendencia consolidada fue hacia la eliminación de este superávit en términos del gasto real del ejercicio, todo ello dentro la relativa estabilidad mostrada durante estos años del déficit reconocido en términos de gasto imputado, que se mantuvo, con oscilaciones, en cifras situadas entre el 2 % y el 4 %. De esta manera, en el año 1997, el superávit en términos de gasto real desaparece, y el déficit por el gasto reconocido se incrementa respecto de 1996, situándose en casi un 4 %. Debe señalarse que el año 1997 era el último del primer modelo cuatrienal de financiación.
En 1998, que fue el primer año del segundo Acuerdo de Financiación que se extendió a lo largo del cuatrienio 1998-2001, se inyectaron nuevos recursos al presupuesto del INSALUD, lo que propició que la situación mejorara en los dos años siguientes: se obtuvo otra vez un ligero superávit en términos de gasto real, y el déficit por gasto imputado se redujo al 2,63 % en 1999. Sin embargo, a partir de 2000 cambia la tendencia, el superávit en términos de gasto real desaparece en ese año, generándose un déficit del 0,4 % en 2001, iniciándose además una tendencia creciente del déficit en término de gasto imputado al presupuesto, que en 2001 alcanzó el 4,29 %, la más alta de los últimos 6 años.
Como conclusión de la evolución antes expuesta se puede afirmar que el margen de suficiencia financiera que en 1994 proporcionaba el presupuesto final con respecto al gasto real periodificado insistiendo una vez más que siempre y cuando no se hubieran imputado deudas de ejercicios precedentes se ha venido reduciendo durante estos años hasta quedar anulado a partir del año 2000. Es decir, que los dos Acuerdos de Financiación no sirvieron para consolidar una suficiencia dinámica efectiva en los recursos destinados a la financiación de la asistencia sanitaria, por cuanto el gasto real periodificado alcanzó una senda de crecimiento superior a los recursos presupuestarios que los modelos de financiación asignaban al gasto de asistencia sanitaria.
Figura 1.Evolución comparativa del déficit/superávit del Insalud Gestión Directa (1994-2001).
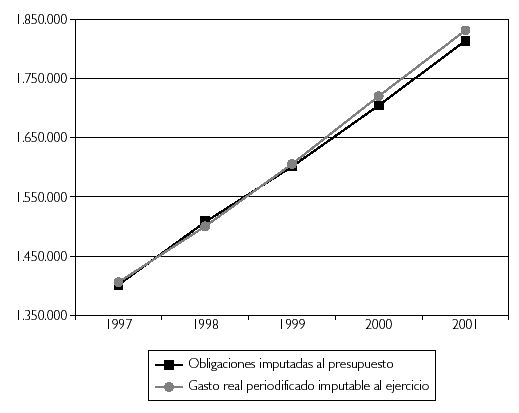
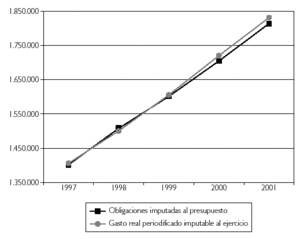
Figura 2. Evolución comparativa entre las obligaciones imputadas al presupuesto y el gasto real periodificado del Insalud Gestión Directa (1997-2001).
Con otro detalle, la evolución antes citada puede observarse en la figura 2, en la cual se ha recogido el período 1997-2001.
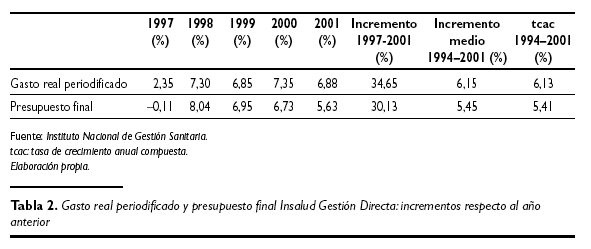
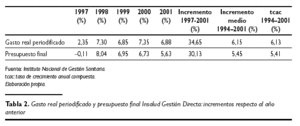
Si se analiza la evolución de los incrementos anuales durante el período contemplado, la tabla 2 muestra las cifras comparadas entre el gasto real periodificado y el presupuesto final dotado en cada ejercicio entre los años 1997 a 2001.
Como puede apreciarse, el incremento del presupuesto durante el período 1997-2001 fue un 4,52 % inferior al que experimento la evolución del gasto real periodificado. Asimismo, el crecimiento medio anual durante el período del gasto real periodificado fue un 0,7 % superior al del presupuesto final. También, durante el mismo período, la tasa de crecimiento anual compuesta del gasto real fue un 0,72 % mayor que el presupuesto final. En definitiva, el gasto real periodificado tenía consolidada una tendencia de crecimiento superior al incremento del presupuesto durante el período, que según los Acuerdos de Financiación, se encontraba referenciado al aumento del producto interior bruto (PIB) nominal al coste de los factores, confirmándose una vez más que la elasticidad del gasto sanitario con respecto al PIB fue superior a la unidad1, es decir, que los aumentos del gasto sanitario fueron proporcionalmente mayores que el crecimiento de la riqueza nacional y el nivel de renta, representado por el PIB.
En estas condiciones, la utilización por el nuevo sistema de financiación de las Comunidades Autónomas de las cifras del gasto presupuestario liquidado para determinar las necesidades de financiación de éstas, ocasionaba de partida a las mismas una menor asignación de recursos, inferior al coste efectivo de los servicios traspasados, magnitud representada por el gasto real periodificado. A esta cuestión se dedica el siguiente epígrafe de este trabajo.
Asignación de recursos a las Comunidades Autónomas según la hipótesis del gasto real periodificado: análisis de la suficiencia estática del sistema de financiación
La transferencia del Insalud Gestión Directa no solamente significó el traspaso de los centros y servicios de esta Entidad a las respectivas CC.AA., sino que además ésta se efectuó en el marco de un nuevo sistema de financiación de las CC.AA. de régimen común. Este nuevo marco de financiación irrumpía con notables diferencias respecto de los anteriormente vigentes, siendo dos de ellas las que más nos interesan a los efectos de este análisis. La primera era que la sanidad se integraba en el modelo general de financiación, constituyendo la asistencia sanitaria de la Seguridad Social un componente más de la función de gasto que la respectiva administración autonómica había de financiar con los recursos que proporcionase el modelo. La segunda era que se trataba de un modelo de financiación "generalista", lo cual suponía que,a priori(4), los recursos financieros obtenidos por la Comunidad Autónoma no quedaban específicamente afectados a la financiación de una determinada partida de gasto. De esta forma, la asistencia sanitaria se convertía en una línea de gasto más que debía de ser financiada por el conjunto de los ingresos que el sistema de financiación proporcionase a la Comunidad Autónoma.
De una manera breve y sucinta, puesto que no es el objeto de este artículo profundizar en sus características, el acuerdo de financiación se centraba en la cuantificación y fijación de dos masas diferenciadas de gastos e ingresos. De una parte, se trataba de determinar el coste de los servicios y funciones que, por encontrarse transferidos a éstas, las CC.AA. habían de gestionar. De otra, se debían cuantificar los recursos que, en forma de tributos o de cesión y participación en la recaudación de los mismos(5), era preciso asignar a las CC.AA. para financiar los referidos gastos, calculándose la suficiencia o no de los mismos. Cuando se producía una insuficiencia en los recursos asignados a una CC.AA., el modelo aseguraba inicialmente el equilibrio financiero, por medio de transferencias de nivelación desde el Presupuesto del Estado, denominadas "Fondo de Suficiencia"(6). Adicionalmente, el sistema dotaba otros dos Fondos, uno de ellos para incentivar a las CC.AA. en el control de la prestación económica de la Seguridad Social de incapacidad temporal, y el otro, denominado Fondo de Cohesión, destinado a garantizar la igualdad de acceso de los ciudadanos a los servicios sanitarios.
Para determinar el coste de los servicios sanitarios transferidos, se partió de la cifra del presupuesto liquidado del Insalud en el ejercicio 2000, la cual presuntamente se deflactó(7) al año 1999, que fue el año base que se utilizó para realizar los anteriores cálculos. Es importante señalar que esta fase "técnica" de determinación de las necesidades de financiación se efectuó en medio de una notable falta de transparencia, como tampoco se justificaron los ajustes efectuados sobre las cifras manejadas para la determinación de las necesidades globales. Sea como fuere, obtenida en pts del año 1999 una cifra global de las necesidades de financiación para el conjunto del INSALUD, se seleccionaron tres variables para su distribución entre las diferentes CC.AA.. Las variables elegidas fueron la población total, la población mayor de 65 años y la insularidad. La ponderación que se dio a cada una de ellas fue, respectivamente, de un 75 % para la población, un 24,5 % por el envejecimiento, y un 0,5 % por la insularidad. La elección de estas variables así como su ponderación ha sido ciertamente enigmática, sin que se explicitaran las razones, quizás buscando más unos resultados concretos de asignación empleando procedimientos de "ingeniería inversa"2 que la redistribución de recursos en términos de equidad3. Aplicando este reparto entre CC.AA. se obtuvieron unas asignaciones que eran las que teóricamente correspondían al coste de los servicios sanitarios que les eran transferidos, y cuya financiación había de asumirse en el seno de cada Comunidad con el conjunto de los recursos tributarios que les eran traspasados. No obstante, en el marco de la negociación bilateral que se estableció entre el Gobierno de la Nación y cada CC.AA., algunas de éstas, bien porque no querían perder recursos respecto a los que les proporcionaba el anterior modelo, o bien arguyendo unos presuntos costes efectivos superiores previstos de manera ambigua en el acuerdo adoptado en el Consejo de Política Fiscal y Financiera, consiguieron incrementar las dotaciones obtenidas4. Estas cifras fueron las que finalmente se recogieron en los respectivos Reales Decretos de traspaso del Insalud a cada CC.AA.
El objetivo de esta parte del artículo es valorar la hipótesis de si el nuevo sistema de financiación nació con una insuficiencia estática de origen en la determinación de las necesidades de financiación de la asistencia sanitaria en las CC.AA. del Insalud Gestión Directa. Para ello, se va a proceder a utilizar las cifras del gasto real periodificado de 2001, expuestas en el anterior epígrafe, con las cuantificación de las necesidades de financiación que para la asistencia sanitaria fueron establecidas en el nuevo modelo de financiación de las CC.AA. de régimen común aprobado por medio de la citada Ley 21/2001.
La metodología utilizada ha consistido, en primer lugar, en depurar las cifras del gasto real periodificado de 2001 de aquellos componentes de gasto que no fueron objeto de transferencia a las CC.AA. se trata principalmente de los Servicios Centrales del Insalud, Ceuta, Melilla y el Centro Nacional de Dosimetría así como de los ingresos del Insalud que incrementaron el presupuesto del aquel año y cuya capacidad de recaudación también fue transferida a las Comunidades. Estas cifras son las que se encuentran recogidas en la tabla 3, las cuales, inicialmente obtenidas en pesetas corrientes de 2001 son deflactadas a pesetas de 1999, utilizando el deflactor del PIB entre ambos años.
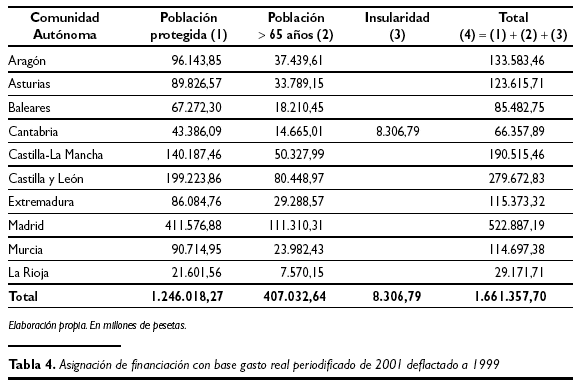
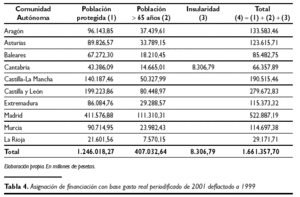
La razón por la cual se utilizan en el análisis las cifras del gasto real periodificado de 2001 deflactadas a 1999 es porque ese último ejercicio fue el año base que se utilizó para determinar los cálculos en el modelo de financiación. Aplicando a las cifras del gasto real periodificado deflactado a 1999 los criterios de distribución del gasto entre Comunidades Autónomas según las tres variables empleadas por el modelo de financiación población, envejecimiento e insularidad, se obtienen las hipotéticas asignaciones para cada una de aquéllas, que se recogen en la tabla 4.
Con respecto a los datos obtenidos, y como se ha señalado con anterioridad, debe hacerse la salvedad que el reparto solamente se ha efectuado para las CC.AA. del Insalud Gestión Directa, cuando en la metodología seguida por el modelo de financiación se utilizaba el conjunto de la liquidación del presupuesto del Insalud, incluyendo la gestión transferida. No obstante esta limitación, tampoco debe entenderse que se desvirtúan significativamente los resultados obtenidos, por cuanto no cabe pensar, sino más bien al contrario(8), que las Comunidades transferidas con anterioridad a 2001 tuviesen unos niveles de gasto real periodificado comparativamente inferiores al Insalud Gestión Directa. En el caso de Baleares debe hacerse la precisión de que la variable de reparto insularidad del sistema de financiación, que pondera un 0,5 % sobre el total, se encuentra compartida con la Comunidad de Canarias, siendo la participación relativa en la misma de un 22,65 % para Baleares y de un 77,35 % para Canarias. Por esta razón, los datos que arroja la tabla 4 para la Comunidad Balear deben observarse con cautela, puesto que le asigna la totalidad del impacto de la variable insularidad. El alcance de este exceso de asignación no es posible determinarlo, al no disponerse, como se ha señalado, de los datos del gasto real del resto de CC.AA. correspondientes al Insalud Gestión transferida.
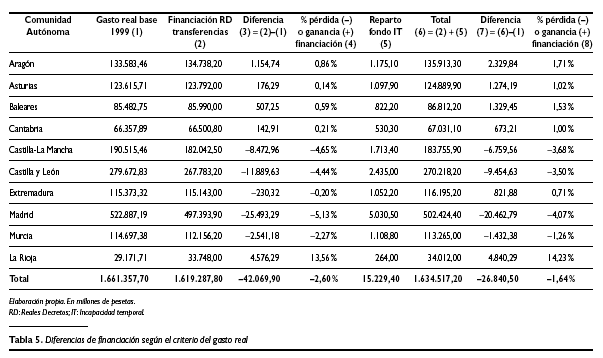
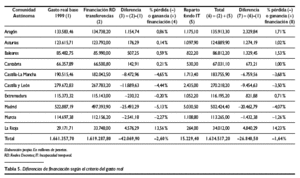
Comparando la determinación del coste de los servicios traspasados a las CC.AA. que hace el sistema de financiación, y que se encontraban establecidos en los respectivos Reales Decretos de transferencia a las CC.AA., con los datos recogidos en la anterior tabla 4, se obtienen las cifras que se exponen en lal siguiente tabla 5.
La columna (1) recoge las hipotéticas asignaciones por CC.AA. si se hubiese utilizado el gasto real periodificado de 2001 deflactado a 1999. La siguiente columna (2) registra las cifras del coste de los servicios traspasados según los Reales Decretos de transferencias. La diferencia entre ambas columnas, expresada como columna (3), significa la insuficiencia () o suficiencia (+) de las dotaciones de los Reales Decretos con respecto a la hipótesis del gasto real periodificado. Estas diferencias se recogen en términos relativos en la columna (4).
En la columna (5) consta la distribución entre las CC.AA. del Fondo de Ahorro de Incapacidad Temporal que corresponde a cada CC.AA. según el nuevo modelo de financiación. Es importante precisar que en las cifras del coste de los servicios establecidas por el modelo de financiación, y recogidas en los Reales Decretos de transferencias, y que son las que figuran en la columna (2), se encuentra descontada la dotación de ese Fondo de Incapacidad Temporal que corresponde a cada Comunidad. Por tanto, el coste de los servicios transferidos que proporciona el modelo para cada Comunidad sería la suma de las dotaciones de las columnas (2) y (5), recogidas como columna (6). Sin embargo, es necesario destacar el carácter condicionado de las dotaciones adicionales de financiación del Fondo de Incapacidad Temporal, por cuanto que el acceso a las mismas se encuentra supeditado al logro en su territorio por la respectiva CC.AA. de determinados objetivos en términos de eficiencia en la gestión de la prestación de incapacidad temporal, que de no alcanzarse, minoran la dotación inicialmente prevista(9). Las columnas (7) y (8) arrojan la diferencia, en términos absolutos y relativos, entre la hipótesis del gasto real periodificado del año 2001 y las necesidades de financiación de la sanidad fijadas por el modelo en la referida columna (6).
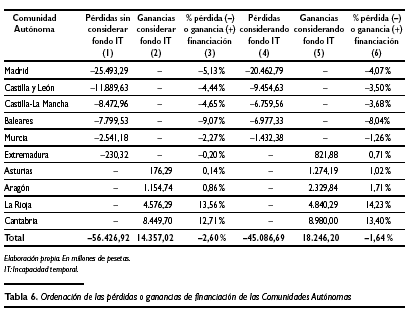
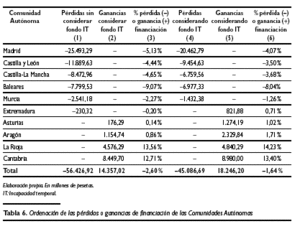
Como puede observarse, si se aplicase la hipótesis del gasto real periodificado hay CC.AA. que resultarían ganadoras de financiación y otras perdedoras. Esto también puede explicarse de otra manera: si se hubiese considerado el gasto real efectuado en asistencia sanitaria por el INSALUD en cada Comunidad en 2001, el nuevo modelo de financiación hubiese proporcionado mayores recursos para algunas Comunidades, mientras que en otras éstos hubiesen sido menores. Estas cifras se ofrecen en la tabla 6.
La tabla 6 muestra dos posibles resultados: bien contabilizando las dotaciones del Fondo de Incapacidad Temporal que potencialmente corresponden a cada CC.AA. o bien sin considerarlas. Las mayores diferencias se obtienen obviamente en las columnas (1), (2) y (3), que son las que no contemplan el Fondo de Incapacidad Temporal. En este caso son Madrid, Castilla y León, Castilla-La Mancha, Baleares, Murcia y Extremadura las Comunidades que, en términos absolutos y en orden decreciente, tienen pérdidas, por lo que en mayor o menor medida tendrían sus necesidades de financiación infrarreconocidas y minusvaloradas. En términos relativos, en relación con las necesidades de financiación que les atribuyó el respectivo Real Decreto de transferencias, estas pérdidas alcanzan como cifra más significativa el 9,07 % para Baleares. Sin embargo, los datos de esta última Comunidad deben matizarse porque recogen de forma sobrevalorada el impacto de la variable insularidad. Resultan también significativas las pérdidas relativas de Comunidades como Madrid, Castilla y León y Castilla-La Mancha, con porcentajes que superan el 4,5 %. Por el contrario, y en orden creciente, Asturias, Aragón, La Rioja y Cantabria(10), estarían manifestando una dotación de financiación que excedería sus necesidades, que en el caso de La Rioja se colocaría en un 13,56 % por encima de las reconocidas en su respectivo Real Decreto de traspaso.
Aunque las columnas (4), (5) y (6) de la tabla 6 registran unas menores pérdidas de financiación al considerarse el reparto del Fondo de Incapacidad Temporal, no debe olvidarse que ésta es una financiación condicionada, que en modo alguno se encuentra garantizada en su totalidad, y cuyo procedimiento de asignación ha sido fuertemente cuestionado por las Comunidades.
Los resultados obtenidos apuntan una infravaloración de los costes efectivos de traspaso para las Comunidades antes citadas. Contrastando estas Comunidades con aquellas otras que obtienen un sobrerreconocimiento del coste de los servicios, se observa que no existe una homogeneidad determinante de perfiles entre "ganadores" y "perdedores". Está en la lógica que las Comunidades pequeñas y uniprovinciales hayan obtenido mayores ganancias, entre otros factores, por sus menores economías de escala, que hicieron valer en el nivel de negociación "no formal" que se entabló en diciembre de 2001(11) con el Ministerio de Hacienda. Sin embargo, Murcia, que también es uniprovincial, resultó también perjudicada con una menor financiación(12). El caso de Madrid parece albergar la justificación de constituir la pieza imprescindible para el cierre de la negociación. Si la Comunidad de Madrid no hubiese aceptado el traspaso, por su peso específico dentro del Insalud Gestión Directa, que era del 34 %, difícilmente se hubiese producido la transferencia para las restantes Comunidades. De esta manera, puestos a buscar una Comunidad que aceptase "sacrificios" que permitiesen cuadrar el sistema, Madrid posiblemente se convirtió en el cooperador necesario. De cualquier forma, Madrid podía permitirse esta posición desfavorable de partida en el modelo, por cuanto su capacidad dinámica de generar recursos por medio de los tributos en cuya recaudación tiene participación, le proyectaba a una posición más favorable en el medio plazo4. Por otro lado, las pérdidas que acusan las Comunidades de Castilla y León, así como Castilla-La Mancha parecen responder a que los criterios y variables de asignación seguidos por el sistema de financiación les han resultado desfavorables, al no contemplar adecuadamente la dispersión de la población, posición adversa que tampoco parece que tuvo compensación en la negociación bilateral de cierre de cifras efectuada con el Ministerio de Hacienda.
Conclusiones y alternativas
Insuficiencia estática de origen en el sistema de financiación de las Comunidades Autónomas
Llegados a este punto nos encontramos en condiciones de responder a la pregunta planteada al inicio de este artículo: ¿se puede hablar, en lo que respecta a la asistencia sanitaria, de insuficiencia estática de origen en el sistema de financiación de las CC.AA.? ¿Existe base suficiente para sostener que el modelo de financiación de las CC.AA. de régimen común infravaloró el coste real efectivo de los centros y servicios traspasados? La respuesta que se puede dar, si se toman las cifras del gasto real periodificado que arrojó la actividad el Insalud hasta 2001, es parcialmente afirmativa. No obstante, esta aseveración debería relativizarse por la propia magnitud de los resultados. De esta manera, se observa en la tabla 6 que, en términos agregados, lo cual implica que se compensarían los saldos de las CC.AA. excedentarias con las deficitarias, el resultado para el conjunto del Insalud Gestión Directa sería, sin contabilizar el Fondo de Incapacidad Temporal, la obtención de un 2,6 % de menor financiación consolidada, que considerando este Fondo sería solamente del 1,64 % menos. Sin embargo, al descomponer este saldo global entre CC.AA., las Comunidades de Madrid, Castilla y León, Castilla-La Mancha, Baleares, Murcia y Extremadura tendrían, en mayor o menor grado, infradotada su financiación en relación a sus necesidades reales de gasto de asistencia sanitaria. En pesetas de 1999, estas pérdidas alcanzarían cifras significativas de 25.493 millones de pesetas, como es el caso de Madrid, o de 11.889,63 millones y 8.472,96 millones, respectivamente, para Castilla y León y Castilla-La Mancha. Las pérdidas que también manifiesta Baleares, aparentemente muy relevantes, se encuentran en parte distorsionadas en su cálculo por una excesiva valoración del factor insularidad. Por lo tanto, se puede sostener, bajo la hipótesis del gasto real periodificado del Insalud en 2001, que existe un problema de insuficiencia estática del modelo de financiación, que éste afecta desigualmente a las CC.AA., y que si bien en términos agregados relativos no es muy acusado, en términos absolutos para las Comunidades más afectadas sí tiene especial significación.
Se puede oponer como objeción a estos resultados que difícilmente se hubiese podido utilizar el gasto real periodificado del año 2001, por cuanto que este ejercicio no se encontraba cerrado cuando se negoció el modelo de financiación en aquel año. Esto hasta cierto punto puede ser cierto en lo que respecta al ejercicio 2001, aunque el modelo podría haberse cerrado provisionalmente con las cifras del ejercicio 2000, actualizándolas al año 2001 cuando éstas hubiesen estado disponibles. Sin perjuicio del ejercicio escogido, sí hubiese sido posible la utilización de las cifras del gasto real periodificado del Insalud Gestión Directa, datos que, con una previa depuración, se encontraban disponibles en esa Entidad y que hubiesen procurado una mayor aproximación al coste real de la asistencia sanitaria de la Seguridad Social en cada CC.AA. La utilización por el modelo de financiación del dato de obligaciones reconocidas en el ejercicio 2000, seguido de la peculiar deflactación que se hizo en pesetas de 1999, proporcionó una base infravalorada del coste real de los servicios para las Comunidades sometidas a la Gestión Directa del Insalud, justificando de esta manera unas aparentes menores necesidades de financiación. Ni las bases técnicas de determinación de las necesidades de financiación del modelo, ni el procedimiento de negociación bilateral que siguieron las Comunidades con el Ministerio de Hacienda para cerrar las cifras, ofrecieron los mejores resultados para los intereses de estas últimas, colocando a algunas de ellas en una desigual situación de infravaloración de los costes reales de las competencias traspasadas, y por tanto de insuficiencia estática inicial del modelo.
Con todo, tampoco parece que la referida insuficiencia estática de partida puede explicar por completo las actuales necesidades financieras de las Comunidades. La peculiar naturaleza del gasto sanitario público ha evidenciado durante los casi tres primeros años de vigencia del modelo, y como quizás no podía ser de otra forma, sus poderosas fuerzas endógenas para impulsar su crecimiento por encima de otras políticas de gasto. Debe destacarse que, junto a la dificultad manifestada para reconducir el crecimiento del gasto farmacéutico hacia magnitudes sostenibles5, ha surgido un inquietante problema de potencial espiral de incrementos de costes de personal, cuyas bases se asientan en una "homologación retributiva"6 ejecutada en cascada por las CC.AA. desde 2002, y desvinculada de los incrementos de productividad, así como en un incierto desarrollo de la carrera profesional, también impulsora de costes, estimulada esta última por la Ley de Ordenación de las Profesiones Sanitarias(13) recientemente aprobada.
Por otra parte, el sistema de financiación tampoco recogió un tratamiento específico para la financiación de las necesidades de inversión nueva, aspecto especialmente importante porque el acelerado crecimiento del gasto sanitario deja escasos márgenes para que el ahorro corriente financie aquéllas. Estas necesidades se difuminaron dentro del cálculo del coste de los servicios traspasados a las CC.AA., sin considerar el estado delstock del inmovilizado transferido ni las desigualdades territoriales existentes en el momento de la transferencia. Esto tiene especial relevancia si se considera que el control del gasto sanitario en los años previos a los traspasos de 2002 se ejerció con frecuencia en detrimento de la inversión pública7. No obstante, esto no significa que las CC.AA. carezcan de recursos suficientes para dotar las inversiones, sino que éstos proceden de instrumentos de financiación que en parte se derivan del sistema de financiación autonómica ahorro corriente, transferencias de capital o endeudamiento y en parte proceden de los Fondos Estructurales y de Cohesión europeos8. Aunque en este aspecto las consecuencias económicas se manifiestan más a largo plazo, algunas Comunidades, influidas también por los compromisos del ciclo político, se han comprometido a una expansión del gasto sanitario por esta vía(14).
En resumen, existen evidencias que apuntarían a que los problemas de suficiencia dinámica en la financiación que encuentran las CC.AA. de régimen común también tendrían parte de su origen en las decisiones de gestión y de gasto adoptadas por éstas en el ámbito sanitario.
Alternativas de reforma del sistema
Así y todo, y en lo que respecta al sostenimiento de la asistencia sanitaria de la Seguridad Social, ¿significa esto que el actual sistema de financiación de las CC.AA. se enfrenta a dificultades determinantes, que hagan necesaria su sustitución por un nuevo diseño? Aunque la respuesta no es unívoca, existen razones para apostar por la continuidad del actual sistema, bien introduciendo elementos correctores en el mismo, bien desarrollando potencialidades que hasta ahora no han sido practicadas.
Las razones que cabe apuntar para la reforma del sistema y no a su ruptura son de diversa índole. De una parte, el escaso tiempo transcurrido desde su entrada en vigor no invita, por razones de credibilidad entre los agentes intervinientes, a efectuar un "borrón y cuenta nueva". Si así se hiciese ¿qué confianza generaría el nuevo modelo? ¿Por qué habría éste de mantenerse más tiempo que el anterior sin ser cuestionado? Asimismo, ¿cuáles son las razones para su modificación sin que todavía se dispongan de evaluaciones solventes de los resultados que ha ofrecido? Como puede observarse, quizás el sentido de la oportunidad invita más a plantear alternativas de reforma del sistema que de ruptura.
Por otra parte, los instrumentos financieros que brinda el modelo no se encuentran explotados en su totalidad. Se trata de observar qué márgenes de mejora financiera ofrece el mismo sin afectar, en lo sustancial, a la cesta de tributos cedidos o participados, y sin proceder a tensionar la limitada capacidad normativa de que disponen las CC.AA. en la gestión de los tributos. A continuación se va a exponer qué capacidad tiene el sistema de financiación de mejorar la posición de las CC.AA. sin alterar el marco esencial del modelo de distribución de recursos entre las distintas Administraciones.
En lo que respecta a la resolución de las diferencias de cálculo analizadas en este artículo que afectan al coste real de los servicios traspasados, y de alcanzarse el correspondiente acuerdo para su revisión entre las Comunidades y el Ministerio de Hacienda, su corrección debería llevar aparejada la modificación al alza de los Fondos de Suficiencia que tuviesen reconocidas cada una de aquéllas. En el caso de Madrid, significaría la disminución del Fondo de Suficiencia "negativo" a favor del Estado que esta Comunidad Autónoma tiene, al igual que Baleares.
Asimismo, existen otros dos Fondos cuyas posibilidades de gestión merecen estudiarse, como son el Fondo "Programa de ahorro de incapacidad temporal" y el Fondo de Cohesión.
El Fondo de ahorro de incapacidad temporal
El Fondo de ahorro de incapacidad temporal tiene su origen en el anterior modelo de financiación vigente hasta 2001, y respondía a las medidas introducidas en el mismo para estimular comportamientos eficientes en la gestión de las prestaciones. La Ley 21/2001 lo incorporó en el actual sistema de financiación con una dotación inicial de 240,40 millones de euros, que se incrementaría anualmente según se determinase en las leyes de Presupuestos Generales del Estado, y que se distribuiría entre las CC.AA. según su respectiva población protegida. Este Fondo persigue el doble objetivo de controlar el gasto por la prestación económica de Incapacidad Temporal del Sistema de la Seguridad Social y mejorar la gestión de la asistencia sanitaria ofrecida para hacer frente a estas contingencias. La gestión del Fondo se encuentra atribuida por la Ley 21/2001 a la Tesorería General de la Seguridad Social y su aplicación se regula mediante convenios bilaterales entre la Seguridad Social y las CC.AA.(15).
A pesar de la separación de las fuentes de financiación existente entre las prestaciones contributivas y las no contributivas, entre las cuales se encuentra la asistencia sanitaria, continúan existiendo interdependencias, como ocurre con la gestión de este Fondo, entre el ámbito de actuación del Ministerio de Trabajo y Asuntos Sociales y el asignado al Sistema Nacional de Salud, personificado éste último en los Servicios de Salud de las Comunidades Autónomas y en el Ministerio de Sanidad y Consumo. Aunque en el caso del Fondo de Cohesión hasta cierto punto esto puede justificarse, la dependencia que en otras cuestiones tiene el Sistema Nacional de Salud respecto del Ministerio de Trabajo y Asuntos Sociales, como son la gestión, que éste último sigue desempeñando, de los convenios internacionales en materia de asistencia sanitaria, o que el reconocimiento del derecho a la asistencia sanitaria de la gran mayoría de los españoles continúe estando supeditado a su vinculación a alguno de los regímenes de la Seguridad Social9, no resulta congruente, y precisaría de los cambios normativos y organizativos pertinentes.
La prestación de Incapacidad Temporal tiene un doble componente: económico, de sustitución de rentas para el trabajador que pierde temporalmente su capacidad productiva; y recuperadora, de restitución de la salud por medio de las prestaciones sanitarias. El control económico de esta prestación contributiva, financiada a través de cotizaciones sociales, tiene especial interés para la Seguridad Social, en la medida en que contribuye a una gestión más eficiente de la misma. Sin embargo, una parte muy importante de la gestión administrativa de la prestación recae en los servicios de salud de las CC.AA., que además deben de ocuparse, obviamente, de la parte asistencial de la prestación. Hasta el momento, los convenios suscritos entre el Instituto Nacional de la Seguridad Social y los Servicios de Salud de las CC.AA. han generado una clara insatisfacción en éstos, debido a que los objetivos establecidos en los mismos son difícilmente alcanzables, privándoles de parte del Fondo que les correspondería, al no conseguirse plenamente los logros comprometidos en el convenio(16). No obstante, los costes de gestión de la prestación en su mayor parte son soportados por los servicios de salud, que tiene que dedicar parte de la actividad profesional del personal sanitario de atención primaria a la expedición de los partes de alta, baja y de confirmación de la baja. Asimismo, la inspección sanitaria de los servicios de salud también debe aplicar parte de sus esfuerzos al seguimiento y control de esta prestación.
Hasta ahora, los convenios no han reconocido los referidos costes, que respondiendo a la separación de fuentes de financiación consolidada desde los Pactos de Toledo de 1999, deberían de ser asumidos por el Instituto Nacional de la Seguridad Social como Entidad Gestora responsable de las prestaciones económicas contributivas del Sistema de Seguridad Social. Sería para ello preciso determinar qué parte de los costes de actividad de los servicios de salud son originados por las gestiones administrativas necesarias para posibilitar la gestión de la prestación. La compensación por estos costes de gestión, que correspondería a la Seguridad Social, podría ser una financiación adicional que incrementaría la actual dotación del Fondo. De esta manera, el Fondo "Programa de ahorro en incapacidad temporal" estaría compuesto por dos dotaciones diferentes: una de ellas dedicada a compensar a las CC.AA. por los costes de gestión de la prestación, y que se distribuiría incondicionadamente entre aquéllas en función de los costes asumidos por cada una de ellas; la otra dotación mantendría la actual fisonomía y presupuesto, destinándose como incentivo variable y condicionado a las actuaciones de mejora en la gestión económica de la prestación.
El Fondo de Cohesión
En lo que respecta al Fondo de Cohesión, su actual configuración responde a lo establecido en las leyes 21/2001 y 16/2003, ésta última de Cohesión y Calidad del Sistema Nacional de Salud(17). Ambas normas lo caracterizan como una dotación habilitada en el presupuesto del Ministerio de Sanidad y Consumo destinada a garantizar la igualdad de acceso a los servicios de asistencia sanitaria públicos en todo el territorio español, así como a los ciudadanos desplazados procedentes de países de la Unión Europea o de aquellos otros países con los que España tenga suscritos convenios de asistencia sanitaria recíproca.
Resulta enigmática la evolución de contenidos que ha tenido este Fondo. Inicialmente se encontraba contemplado en el acuerdo del Consejo de Política Fiscal y Financiera de 27 de julio 2001, en el cual se hacía referencia a la exigencia de[...] garantizar el acceso de todos los ciudadanos a los servicios sanitarios de todo el territorio nacional, independientemente de la Comunidad Autónoma en la que residan.Pero además de esta mención a los pacientes "desplazados", en el citado Acuerdo también se decía en relación a este Fondo que:[...] el Ministerio de Sanidad y Consumo deberá disponer de un Fondo centralizado para facilitar un funcionamiento coherente y armónico del Sistema Nacional de Salud. La gestión de este Fondo permitirá al Ministerio realizar una política sanitaria global con los objetivos de garantizar la equidad de todos los españoles, facilitar la coordinación entre los diferentes servicios autonómicos de salud y fomentar la cooperación [...] Dicho Ministerio establecerá el procedimiento para compensar con cargo a este Fondo a las Comunidades Autónomas por el saldo neto de la asistencia sanitaria prestada a desplazados, así como los criterios de reparto para el desarrollo de programas de coordinación y cooperación. Sin embargo, en la transposición normativa del citado Acuerdo a la ley 21/2001, las referencias a la equidad, coordinación y cooperación desparecen en relación al Fondo de Cohesión, transmutándose en una suerte de cámara de compensación de saldos por desplazados. A este espíritu respondió el Real Decreto 1247/2002(18), actualmente regulador del Fondo de Cohesión, que no solamente efectuó un desarrollo reglamentario limitado a la compensación del coste por los desplazados, sino que además realizó un diseño de gestión orientado a que los resultados económicos no superasen la dotación establecida en el presupuesto del Ministerio de Sanidad y Consumo(19). La aprobación de la referida Ley de Cohesión ha significado, en cierto modo, una vuelta al planteamiento inicial del Acuerdo de 27 de julio de 2001, al establecer en su disposición adicional quinta que, además de financiar los flujos de desplazados,[...] el Ministerio de Sanidad y Consumo, a través del Fondo de cohesión sanitaria [...] realizará políticas que aseguren la cohesión sanitaria y la corrección de desigualdades. Estas políticas se realizarán mediante planes integrales de salud [...].
A partir de 2004 la nueva configuración adquirida por el Fondo de Cohesión debería posibilitar que un adecuado incremento en su dotación permitiese efectuar políticas activas en la línea antes señalada, de fortalecimiento de la cohesión y corrección de desigualdades. Como estas cuestiones no son en modo alguno ajenas al problema de la financiación autonómica, el Fondo de Cohesión también puede convertirse en un instrumento financiero compensador, tanto para aquellas CC.AA. que hubiesen resultado menos favorecidas por la suficiencia estática de inicio del sistema de financiación, como para aquéllas otras que evidenciasen que la evolución en el tiempo de del sistema de financiación no les resultase propicio.
La capacidad del Ministerio de Sanidad y Consumo para realizar políticas de liderazgo activas que fomenten la cohesión del Sistema, reduciendo los desequilibrios territoriales e impulsando aquellos otros objetivos que en el ámbito de la equidad, la calidad y la seguridad le atribuye la citada Ley de Cohesión y Calidad, se encuentra supeditada a la utilización de sólidos instrumentos que mitiguen las tendencias centrífugas del Sistema Nacional de Salud que actúan en su detrimento. Entre estos instrumentos de coordinación destaca el financiero, si bien no como el único, pero posiblemente sí como el más potente. Resulta por ello indicado dotar al Fondo de Cohesión de la pertinente suficiencia financiera y autonomía de gestión. Con una dotación presupuestaria adecuada, y con un pacto entre la Administración Central y las Comunidades Autónomas que establezca criterios de asignación transparentes y consensuados, se podrían financiar políticas instrumentales que, tanto en el marco de los planes integrales de salud como fuera de ellos, sirvieran adicionalmente para, entre otras cosas, y sin agotar todas las posibilidades, reequilibrar territorialmente las inversiones, estimular la coordinación en la gestión de las políticas de recursos humanos o propiciar el desarrollo de los sistemas de información compartidos en el Sistema Nacional de Salud.
Resulta difícil efectuar una cuantificación de las necesidades financieras del Fondo de Cohesión para esta ambiciosa configuración. No obstante, una propuesta razonable sería que se le dotase con, al menos, el 1 % del actual gasto del Sistema Nacional de Salud. En términos del presupuesto del año 200310 de los agentes que integran el Sistema Nacional de Salud esto hubiese significado 401 millones de euros. Su financiación ofrece distintas alternativas, entre ellas, incrementar la dotación desde el Presupuesto del Estado, o bien destinar con carácter finalista algún tributo, como puede ser asignar a este fin una parte de la recaudación del tramo estatal de los impuestos sobre el tabaco y las bebidas alcohólicas4.
Para finalizar, una última reflexión, relativa a la relación entre los aspectos de gobierno institucional del Sistema Nacional de Salud y los instrumentos de financiación del mismo. Los actuales órganos de coordinación del Sistema Nacional de Salud se encuentran diseñados sin que tengan prácticamente capacidad de gestión directa sobre los instrumentos financieros del mismo. Además de las dificultades de gestión y funcionamiento que por sí mismo, con su actual estructura, tiene el Consejo Interterritorial del Sistema Nacional de Salud(20), la carencia de resortes económicos propios que le permitan desempeñar activamente las políticas de cohesión y coordinación territorial le privan de ejercer un efectivo papel en este ámbito. Un Fondo de Cohesión suficientemente dotado y gestionado desde el Consejo Interterritorial sería un importante factor de legitimidad para el ejercicio por este órgano de funciones ejecutivas en el seno del Sistema Nacional de Salud, además de constituir un estímulo para la coparticipación activa de las CC.AA. en los objetivos de actuación del Fondo.
(1) Ley 21/2001, de 27 de diciembre, por la que se regulan las medidas fiscales y administrativas del nuevo sistema de financiación de las Comunidades Autónomas de régimen común y Ciudades con Estatuto de Autonomía (B.O.E. del día 31).
(2) La reclamación más importante efectuada por las Comunidades Autónomas del antiguo Insalud Gestión Directa ha sido la correspondiente a la facturación por recetas médicas la parte del coste de los medicamentos recetados que no es asumido por los beneficiarios del mes de diciembre de 2001. Según las Comunidades esta facturación se encontraba incluida dentro del cierre del sistema de financiación del Insalud anterior a 2002, y debería de haber sido asumida por el Insalud. Esta discrepancia se ha llevado a los tribunales, dictando la Audiencia Nacional en abril de 2004 una sentencia que señala la obligación de las Comunidades de asumir esta facturación, atendiendo al criterio de "exigibilidad" marcado por la Ley General Presupuestaria, toda vez que las facturas por este gasto fueron presentadas para su pago ante el Insalud con posterioridad al 31 de diciembre de 2001, fecha límite señalada en los Reales Decretos de transferencias para que el Insalud se subrogase en las obligaciones del anterior modelo de financiación. De cualquier forma, esta sentencia se encuentra recurrida ante el Tribunal Supremo, el cual se pronunciará en su momento sobre esta cuestión.
(3) El modelo de Financiación 1994-1997 incorporó las dotaciones necesarias para atender la cobertura de la deuda existente a 31 de diciembre de 1993, cuyo importe ascendió a 290.665 millones de pesetas. Su financiación se realizó en tres años según el siguiente desglose: 149.893 millones de pesetas en 1994, 57.886 millones de pesetas en 1995 y 82.886 millones de pesetas en 1996. Esta financiación se repartió entre el Insalud Gestión Directa y la Gestión Transferida según los coeficientes de participación que cada una de ellas tenían en el momento de originarse el déficit.
(4) La disposición transitoria sexta de la Ley 21/2001 estableció que cada Comunidad Autónoma debía destinar como mínimo a la financiación de la asistencia sanitaria el importe de los recursos que en 2002 le proporcionase el rendimiento de la cesión de la recaudación por el IVA y los Impuestos Especiales. Esta disposición transitoria también mantuvo su vigencia durante el ejercicio 2003. Asimismo, el nuevo impuesto sobre las ventas minoristas de hidrocarburos, conocido como "céntimo sanitario" quedaba afectado en su recaudación en el ámbito de cada Comunidad Autónoma a la financiación de la asistencia sanitaria.
(5) Además de los tributos cedidos a las Comunidades Autónomas, el sistema atribuye a éstas la cesión de la tarifa autonómica del IRPF 33 %, la cesión del 35 % de la recaudación líquida por IVA en su territorio, la cesión del 40 % los Impuestos Especiales sobre cerveza, vino, bebidas fermentadas y alcohol, el 40 % de la recaudación por el Impuesto sobre hidrocarburos y labores del tabaco y el 100 % de la recaudación líquida por el Impuesto sobre la electricidad.
(6) Es significativo señalar que con el nuevo sistema, salvo para Madrid y Baleares, el resto de las Comunidades Autónomas precisan de las dotaciones del Fondo de Suficiencia para equilibrar su financiación. Incluso en varias de ellas La Rioja, Castilla-La Mancha, Castilla y León y Extremadura, el Fondo de Suficiencia es superior a la valoración del coste de los servicios sanitarios traspasados.
(7) Se destaca el término "presuntamente", porque el deflactor utilizado no fue el del PIB o el del consumo final de los hogares, sino la previsión de crecimiento del PIB nominal de 2000 respecto a 1999, que era del 5,8 %, y que fue el utilizado como índice de crecimiento para la aprobación del presupuesto del Insalud en 2000, conforme a lo previsto en los acuerdos de financiación. Si para efectuar los cálculos del coste de los servicios objeto de traspaso a las CC.AA. se tomaron las cifras del presupuesto de 2000, aunque se había fijado como año base 1999, era porque en aquel año se incluían unos fondos adicionales que no estaban recogidos en el presupuesto de 1999. Sin embargo, si lo que se pretendía era eliminar el impacto monetario del crecimiento del presupuesto de 2000 sobre 1999, el coeficiente de deflacción utilizado no fue el correcto, ya que el deflactor del PIB de 2000 respecto a 1999 fue del 3,48 %. La aplicación del referido coeficiente del 5,8 % disminuyó la base cálculo para determinar el coste de los servicios traspasado en un 2,32 %, minorando, por tanto en este porcentaje el cálculo de las necesidades de financiación de las CC.AA.
(8) Sirva como aproximación a las cifras de gasto real de Cataluña que el déficit de la sanidad en esta Comunidad Autónoma en 2003 está calculado por la propia Consejería de Sanidad en más de 500 millones de euros, estimándose según las mismas fuentes que son necesarios 2.300 millones de euros adicionales en el ejercicio para mantener los estándares de calidad con respecto al resto del Estado. DiarioEl Mundo, edición de Cataluña, del 30 de abril de 2004.
(9) La asignación final a cada Comunidad Autónoma del Fondo de Incapacidad Temporal se encuentra sometida a los resultados que ofrece el respectivo convenio que suscribe cada una de ellas con el Ministerio de Trabajo y Asuntos Sociales. En función del logro de los objetivos que en ellos se establecen, fijados en términos de disminución del coste medio de la prestación y de los períodos medios de situación en Incapacidad Temporal, cada comunidad podrá acceder a parte o a la totalidad de la financiación prevista en este Fondo que le correspondería según población protegida. Sin embargo, como se comentará más tarde, tanto la negociación de los convenios como los resultados que hasta ahora han ofrecido, por lo general adversos a los intereses de las comunidades de acceder a la totalidad de los recursos del Fondo, han generado una fuerte polémica entre las dos partes partícipes de los mismos.
(10) Con posterioridad al traspaso del Insalud, la Comunidad de Cantabria, por medio de un convenio suscrito con el Ministerio de Hacienda obtuvo financiación adicional de la Administración del Estado, destinada al Hospital Marqués de Valdecilla. Estos fondos no se encontraban previstos en el sistema de financiación establecido por la Ley 21/2001.Diario Médico de 23 de octubre de 2002.
(11) La Comunidad de La Rioja manifestó una dura posición negociadora, llegando en diciembre de 2001 incluso a amenazar que no aceptaría el traspaso de la asistencia sanitaria si ésta no se hacía en las condiciones financieras de mínimos que solicitaba.Diario Médico, de 14 de diciembre de 2001.
(12) Quizás porque Murcia explicitó unos mayores deseos de acceder al traspaso que otras Comunidades, lo cual facilitó el cierre de las negociaciones con el Ministerio de Hacienda. Como muestra de estas "prisas" por acceder a la transferencia, fue la única Comunidad que no aplicó el período transitorio durante los primeros meses de 2002, durante el cual el INSALUD todavía se encargo de la gestión administrativa del presupuesto y de los pagos.
(13) Ley 44/2003, de 21 de noviembre, de Ordenación de las Profesiones Sanitarias B.O.E. del día 22.
(14) El caso más evidente es la Comunidad Autónoma de Madrid, cuyo gobierno elegido en las últimas elecciones, celebradas en octubre de 2003, asumió el compromiso de construir durante la legislatura ocho nuevos hospitales, además de cincuenta nuevos centros de salud.
(15) Aunque el acuerdo del Consejo de Política Fiscal y Financiera de 27 de julio de 2001 hacía referencia a que las reglas de aplicación de los convenios serían las acordadas en el seno del referido Consejo en 1997, la Ley 21/2001 no hace ninguna referencia a los principios que se seguirán en la gestión de este Fondo.
(16) Los datos de evolución de los últimos años apuntan la creciente dificultad de obtener incrementos significativos de ahorro en la prestación debido, posiblemente, a que los márgenes de mejora en gran parte se encuentran agotados Diario Médico de 18 de junio de 2003. Quizás por esta razón, entre los Ministerios de Trabajo y Sanidad se ha alcanzado recientemente un acuerdo, por medio del cual los objetivos de reducción del coste por afiliado y mes establecidos en el convenio para 2004 han perdido peso como factor de evaluación para la liquidación del mismo, en beneficio del cumplimiento del programa de actividades relacionadas con la gestión de la prestación. De esta manera se favorece que las CC.AA. puedan acceder más fácilmente a las dotaciones financieras previstas en los convenios Diario Médico de 15 de julio de 2004.
(17) Ley 16/2003, de 28 de mayo, de cohesión y calidad del Sistema Nacional de Salud B.O.E. del 29 de mayo.
(18) Real Decreto 1247/2002, de 3 de diciembre, por el que se regula la gestión del Fondo de cohesión sanitaria B.O.E. del día 4.
(19) Como muestra de ello, por medio de este Fondo se distribuyeron a las Comunidades Autónomas unos recursos limitados, que alcanzaron 55,087 millones de euros en 2002 y 64,734 millones de euros en 2003 (Fuente: Ministerio de Sanidad y Consumo). Para no superar estas restricciones económicas, las compensaciones a las CC.AA. solamente se reconocían para determinados pacientes desplazados aquellos pacientes "derivados" entre CC.AA. con autorización administrativa, y sin cubrir todo tipo de asistencia prestada, ya que la Atención Primaria y la prestación farmacéutica quedaban excluidas de la compensación.
(20) El Consejo Interterritorial del Sistema Nacional de Salud evidencia graves problemas de articulación y funcionamiento, en gran parte debido a que su configuración, estructura y capacidad operativa propician que se convierta en un medio de confrontación política. Los grandes temas que interesan a las CC.AA., como es el de la financiación, no tienen el adecuado marco de decisión en el Consejo, lo que favorece que la exteriorización de los posicionamientos políticos suplante las iniciativas de coordinación y gestión del Sistema Nacional de Salud.
Introducción
Transcurridos poco más de dos años desde su entrada en vigor, el actual sistema de financiación de las Comunidades Autónomas de régimen común, que tiene su soporte normativo en la Ley 21/2001(1), es objeto de controversia, tanto desde diferentes Comunidades Autónomas (CC.AA.), como incluso por el propio Gobierno. Estas críticas, principalmente dirigidas por los gobiernos autonómicos a la insuficiencia económica del modelo, se hacen especialmente llamativas, no solamente por el escaso tiempo transcurrido en la aprobación de un complejo instrumento de asignación como es la financiación territorial, que apenas si ha permitido su evaluación, sino porque éste surgió del acuerdo político alcanzado el 27 de julio de 2001 entre los dos partidos mayoritarios en el Estado en el seno del Consejo de Política Fiscal y Financiera, contando además con la aprobación de las Comunidades afectadas. Este nuevo sistema de financiación nació con una vocación de duración indefinida, lo cual inicialmente apuntaba a la sinceridad en el acuerdo de las partes de apostar por su perdurabilidad. Asimismo, el Gobierno salido de las últimas elecciones generales en marzo de 2004 ha asumido el compromiso de modificar este sistema a lo largo de la presente legislatura.
Varias son las causas que han originado esta situación. Siendo la financiación autonómica uno de los componentes estructurales de la articulación territorial de España, ocupa de manera casi permanente uno los primeros lugares de las agendas de negociación política, de ahí la importancia que tienen las bases técnicas y materiales sobre las que se asienta el correspondiente sistema de financiación. De esta manera, el modelo resultará más o menos "atractivo" para las Comunidades Autónomas en la medida en que, entre otras cosas, les permita alcanzar y sostener en el tiempo la suficiencia financiera. Y es bajo esta perspectiva donde el gasto de la asistencia sanitaria de la Seguridad Social, que se encuentra transferido a todas las Comunidades Autónomas, se ha convertido en el gran protagonista del sistema de financiación, debido a la prioritaria importancia que el mismo tiene en las finanzas autonómicas. La evolución del gasto sanitario en los últimos años se ha convertido en una fuente de creciente preocupación para las Comunidades Autónomas, siendo ésta una de las principales razones que les ha llevado a solicitar la revisión de los acuerdos de financiación territorial.
En primer lugar, el presente artículo centra su análisis de las bases técnicas aplicadas al cálculo de las necesidades de financiación de la asistencia sanitaria, recogidas en el sistema establecido por la Ley 21/2001. Más concretamente se van a estudiar dos hipótesis. Dado que, para determinar las necesidades de financiación de la sanidad para las Comunidades Autónomas, el nuevo modelo partió de los presupuestos liquidados del Insalud, la primera parte del presente artículo consiste en evaluar la hipótesis de si el gasto liquidado en el presupuesto del Insalud en los años anteriores al traspaso de la asistencia sanitaria estaba recogiendo el coste real de los servicios que fueron transferidos en enero de 2002. Se trata de determinar si el presupuesto del Insalud durante el período 1994-2001 disfrutó de la suficiencia dinámica necesaria para adaptarse al crecimiento del gasto sanitario real durante esos años. La respuesta que arrojan los datos manejados es que al final del citado período se encontraba agotada la suficiencia dinámica en la evolución del presupuesto del Insalud, colocándose éste por debajo de los costes reales efectivos que estaban siendo generados por los servicios sanitarios gestionados por la Entidad.
La segunda hipótesis, que está relacionada con las conclusiones que se obtienen de la primera, se propone averiguar si las Comunidades Autónomas habrían alcanzado mayores recursos del sistema de financiación si, en lugar de partir del presupuesto liquidado del Insalud de 2000, se hubiesen utilizado los datos del gasto real del ejercicio 2001. Es decir, se intenta dilucidar si el modelo de financiación autonómica nació en 2002 con una insuficiencia estática de origen, infravalorando el coste real de los servicios sanitarios que fueron objeto de traspaso. La conclusión alcanzada es que los efectos son desiguales según las Comunidades Autónomas consideradas, produciéndose un significativo exceso de financiación en alguna de ellas y un perceptible déficit en otras. No obstante, en términos agregados, el resultado para el conjunto del Insalud Gestión Directa es que se produjo una pequeña infravaloración, en términos relativos pero no así en absolutos, del coste real de los servicios traspasados.
Posteriormente se estudia la capacidad que tiene el sistema de financiación de satisfacer las pretensiones de las CC.AA. de reequilibrio económico en el ámbito de la asistencia sanitaria, sin tener para ello que recurrir a una reforma total de las bases en que se asienta. Para ello, el análisis de centrará en el Fondo del Programa de Ahorro en incapacidad temporal y en el Fondo de Cohesión.
Una precisión importante es que el contenido de este análisis se limita a las 10 CC.AA. que hasta diciembre de 2001 eran gestionadas directamente por el Insalud lo que se denominaba Insalud Gestión Directa. Esto es así porque solamente se ha podido disponer de los datos que han permitido estimar el gasto real para el referido ámbito de gestión del Insalud, cifras éstas que, por otra parte, constituyen una de las principales aportaciones de este artículo.
Análisis retrospectivo de la suficiencia económica dinámica en la financiación del Insalud durante el período 1994-2001
Para los años que se van a estudiar entendemos por suficiencia económica dinámica a la capacidad mostrada a lo largo del tiempo por la financiación asignada al presupuesto del Insalud Gestión Directa para soportar, de forma equilibrada, el gasto del conjunto de las obligaciones económicas originadas por su actividad. Se insiste en señalar que el análisis se limita al territorio gestionado directamente por el Insalud hasta el 31 de diciembre de 2001, más conocido como Gestión Directa, debido la dificultad de obtener las datos necesarios de las CC.AA. transferidas con anterioridad al 1 de enero de 2002. El período seleccionado es el que transcurre entre los años 1994 y 2001, extremos ambos que marcan el período de los dos Acuerdos de Financiación cuatrienales que han estado vigentes hasta el definitivo traspaso del Insalud a todas las Comunidades.
En términos de la financiación presupuestada y del gasto generado por el Insalud Gestión Directa, los resultados que ofrece el período 1994-2001 son los que se muestran en la tabla 1. Tanto en esta tabla como en el resto del presente trabajo, las cifras se encuentran expresadas en pesetas.
En la columna (1), Presupuesto final, se recogen las dotaciones presupuestarias de cada ejercicio asignadas al Insalud Gestión Directa. Respecto de estas cifras es necesario realizar una precisión. Estas no coinciden con los recursos asignados en los respectivos Acuerdos de Financiación vigentes en cada año, ya que sobre las mismas, el Insalud generó o incorporó a lo largo de cada ejercicio diferentes créditos, principalmente por ingresos adicionales procedentes de atención sanitaria a terceros, por lo que el presupuesto final alcanzaba a ser superior al inicialmente dotado a comienzos del respectivo ejercicio.
En la columna (2), Obligaciones imputadas al presupuesto, se contemplan las obligaciones presupuestarias imputadas al respectivo presupuesto a 31 de diciembre de cada ejercicio. Se observa que, para cada año, las cifras recogidas en la columna (2) son inferiores a las de la columna (1). El motivo es porque en la práctica contable de la gestión presupuestaria resulta casi imposible ejecutar el 100 % del presupuesto, ya que el gran número de centros del Insalud, así como la normativa presupuestaria, establecían una serie de reglas cualitativas y cuantitativas en los créditos que impedían optimizar su plena ejecución. Asimismo, la serie no incluye en el presupuesto de 1994 el correspondiente a Canarias, debido a que en marzo de este año se produjo el traspaso de sus centros y servicios a la respectiva Administración Autonómica.
En la columna (3), Compromisos de gasto del ejercicio, se plasman la totalidad de los gastos reconocidos y devengados correspondientes a cada ejercicio, entendiendo por tales al conjunto de obligaciones y compromisos generados durante el mismo imputados al presupuesto o reconocidos contablemente, así como aquellos otros gastos generados en años anteriores los denominados "deslizamientos de gasto" de otros ejercicios que se imputan al ejercicio corriente. Estas cifras recogen, por tanto, los compromisos de gasto generados en el año aunque no existiese crédito suficiente en el ejercicio y posteriormente se tenga que imputar éstos a los ejercicios siguientes los referidos "deslizamientos de gasto" a otros ejercicios futuros.
La columna (4) es la diferencia entre las columnas (2) y (3), y significa la deuda generada en el correspondiente ejercicio, y para cuya financiación existían dos alternativas: bien recurriendo a créditos presupuestarios extraordinarios o imputándola al ejercicio siguiente, que ha sido lo que casi siempre se hizo a lo largo del período.
En la columna (5) se recoge el Gasto real periodificado del ejercicio, esto es, el gasto generado exclusivamente por las obligaciones originadas por la gestión del ejercicio corriente y como consecuencia exclusivamente de la operativa del mismo. Se trata, por tanto, del gasto recogido en la columna (3), depurándolo de las obligaciones generadas en ejercicios anteriores, y añadiendo la deuda que, en su caso se haya originado y que no se haya podido imputar al presupuesto corriente por insuficiencia de éste. Los datos ofrecidos por esta columna pueden considerarse como los más aproximados a lo que cabe entender como coste efectivo de la asistencia sanitaria de la Seguridad Social en el INSALUD Gestión Directa en cada ejercicio. Las cifras obtenidas tienen el carácter de estimación y son el resultado de la identificación y depuración de diversas partidas presupuestarias, si bien las resultados obtenidos, en su conjunto, se ajustan a los criterios de periodificación y devengo utilizados para su adecuada imputación. Es importante señalar que la correcta imputación de los gastos a los años en que éstos son efectivamente generados es una cuestión no exenta de polémica, y que ha propiciado discrepancias entre el Ministerio de Sanidad y Consumo y las Comunidades Autónomas receptoras de las transferencias sanitarias(2). En las cifras que se ofrecen en la tabla 1 el gasto de recetas médicas también se encuentra periodificado, de manera que en cada ejercicio se recoge el gasto de esta naturaleza realizado durante los doce meses del año natural, independientemente de que la facturación del mes de diciembre haya sido imputada, a efectos presupuestarios, al ejercicio siguiente.
La columna (6) es la diferencia entre las columnas (2) y (5), y recoge la capacidad de financiación superávit o necesidad de financiación déficit de cada año, en el supuesto de que únicamente se hubiese imputado al presupuesto el gasto real periodificado expresado como columna (5).
En la columna (7), déficit presupuestario, se detalla el porcentaje de déficit generado en el ejercicio como resultado de imputar al presupuesto, columna (1), el gasto aplicado al ejercicio, columna (3).
La columna (8), déficit o superávit periodificado, detalla el balance del ejercicio en términos de déficit () o superávit (+), como resultado de aplicar al presupuesto, columna (1), el gasto real periodificado del ejercicio, columna (5).
Los resultados que muestra la tabla 1 se aprecian más claramente en la figura 1, obtenido de los datos de aquella.
Como puede observarse, en el año de partida del período analizado, 1994, que es el año de inicio del primer Acuerdo de Financiación de la sanidad 1994-1997, la financiación presupuestaria asignada hubiera arrojado un superávit del 10,62 % de no haber sido porque a ese ejercicio le fueron imputadas deudas procedentes de años anteriores, cuya aplicación también se extendió a los años 1995 y 1996(3), lo cual originó que el resultado en términos de gasto imputado alcanzara un déficit del 3,59 %. Aunque aparentemente durante los años 1994 a 1996 el modelo de financiación asignaba unos recursos más que suficientes para sostener el gasto real periodificado generado en esos ejercicios, este excedente de financiación respondía a la necesidad de cancelar las deudas antes comentadas. Una vez canceladas las mismas, y como puede observarse en los ejercicios siguientes, la tendencia consolidada fue hacia la eliminación de este superávit en términos del gasto real del ejercicio, todo ello dentro la relativa estabilidad mostrada durante estos años del déficit reconocido en términos de gasto imputado, que se mantuvo, con oscilaciones, en cifras situadas entre el 2 % y el 4 %. De esta manera, en el año 1997, el superávit en términos de gasto real desaparece, y el déficit por el gasto reconocido se incrementa respecto de 1996, situándose en casi un 4 %. Debe señalarse que el año 1997 era el último del primer modelo cuatrienal de financiación.
En 1998, que fue el primer año del segundo Acuerdo de Financiación que se extendió a lo largo del cuatrienio 1998-2001, se inyectaron nuevos recursos al presupuesto del INSALUD, lo que propició que la situación mejorara en los dos años siguientes: se obtuvo otra vez un ligero superávit en términos de gasto real, y el déficit por gasto imputado se redujo al 2,63 % en 1999. Sin embargo, a partir de 2000 cambia la tendencia, el superávit en términos de gasto real desaparece en ese año, generándose un déficit del 0,4 % en 2001, iniciándose además una tendencia creciente del déficit en término de gasto imputado al presupuesto, que en 2001 alcanzó el 4,29 %, la más alta de los últimos 6 años.
Como conclusión de la evolución antes expuesta se puede afirmar que el margen de suficiencia financiera que en 1994 proporcionaba el presupuesto final con respecto al gasto real periodificado insistiendo una vez más que siempre y cuando no se hubieran imputado deudas de ejercicios precedentes se ha venido reduciendo durante estos años hasta quedar anulado a partir del año 2000. Es decir, que los dos Acuerdos de Financiación no sirvieron para consolidar una suficiencia dinámica efectiva en los recursos destinados a la financiación de la asistencia sanitaria, por cuanto el gasto real periodificado alcanzó una senda de crecimiento superior a los recursos presupuestarios que los modelos de financiación asignaban al gasto de asistencia sanitaria.
Figura 1.Evolución comparativa del déficit/superávit del Insalud Gestión Directa (1994-2001).
Figura 2. Evolución comparativa entre las obligaciones imputadas al presupuesto y el gasto real periodificado del Insalud Gestión Directa (1997-2001).
Con otro detalle, la evolución antes citada puede observarse en la figura 2, en la cual se ha recogido el período 1997-2001.
Si se analiza la evolución de los incrementos anuales durante el período contemplado, la tabla 2 muestra las cifras comparadas entre el gasto real periodificado y el presupuesto final dotado en cada ejercicio entre los años 1997 a 2001.
Como puede apreciarse, el incremento del presupuesto durante el período 1997-2001 fue un 4,52 % inferior al que experimento la evolución del gasto real periodificado. Asimismo, el crecimiento medio anual durante el período del gasto real periodificado fue un 0,7 % superior al del presupuesto final. También, durante el mismo período, la tasa de crecimiento anual compuesta del gasto real fue un 0,72 % mayor que el presupuesto final. En definitiva, el gasto real periodificado tenía consolidada una tendencia de crecimiento superior al incremento del presupuesto durante el período, que según los Acuerdos de Financiación, se encontraba referenciado al aumento del producto interior bruto (PIB) nominal al coste de los factores, confirmándose una vez más que la elasticidad del gasto sanitario con respecto al PIB fue superior a la unidad1, es decir, que los aumentos del gasto sanitario fueron proporcionalmente mayores que el crecimiento de la riqueza nacional y el nivel de renta, representado por el PIB.
En estas condiciones, la utilización por el nuevo sistema de financiación de las Comunidades Autónomas de las cifras del gasto presupuestario liquidado para determinar las necesidades de financiación de éstas, ocasionaba de partida a las mismas una menor asignación de recursos, inferior al coste efectivo de los servicios traspasados, magnitud representada por el gasto real periodificado. A esta cuestión se dedica el siguiente epígrafe de este trabajo.
Asignación de recursos a las Comunidades Autónomas según la hipótesis del gasto real periodificado: análisis de la suficiencia estática del sistema de financiación
La transferencia del Insalud Gestión Directa no solamente significó el traspaso de los centros y servicios de esta Entidad a las respectivas CC.AA., sino que además ésta se efectuó en el marco de un nuevo sistema de financiación de las CC.AA. de régimen común. Este nuevo marco de financiación irrumpía con notables diferencias respecto de los anteriormente vigentes, siendo dos de ellas las que más nos interesan a los efectos de este análisis. La primera era que la sanidad se integraba en el modelo general de financiación, constituyendo la asistencia sanitaria de la Seguridad Social un componente más de la función de gasto que la respectiva administración autonómica había de financiar con los recursos que proporcionase el modelo. La segunda era que se trataba de un modelo de financiación "generalista", lo cual suponía que,a priori(4), los recursos financieros obtenidos por la Comunidad Autónoma no quedaban específicamente afectados a la financiación de una determinada partida de gasto. De esta forma, la asistencia sanitaria se convertía en una línea de gasto más que debía de ser financiada por el conjunto de los ingresos que el sistema de financiación proporcionase a la Comunidad Autónoma.
De una manera breve y sucinta, puesto que no es el objeto de este artículo profundizar en sus características, el acuerdo de financiación se centraba en la cuantificación y fijación de dos masas diferenciadas de gastos e ingresos. De una parte, se trataba de determinar el coste de los servicios y funciones que, por encontrarse transferidos a éstas, las CC.AA. habían de gestionar. De otra, se debían cuantificar los recursos que, en forma de tributos o de cesión y participación en la recaudación de los mismos(5), era preciso asignar a las CC.AA. para financiar los referidos gastos, calculándose la suficiencia o no de los mismos. Cuando se producía una insuficiencia en los recursos asignados a una CC.AA., el modelo aseguraba inicialmente el equilibrio financiero, por medio de transferencias de nivelación desde el Presupuesto del Estado, denominadas "Fondo de Suficiencia"(6). Adicionalmente, el sistema dotaba otros dos Fondos, uno de ellos para incentivar a las CC.AA. en el control de la prestación económica de la Seguridad Social de incapacidad temporal, y el otro, denominado Fondo de Cohesión, destinado a garantizar la igualdad de acceso de los ciudadanos a los servicios sanitarios.
Para determinar el coste de los servicios sanitarios transferidos, se partió de la cifra del presupuesto liquidado del Insalud en el ejercicio 2000, la cual presuntamente se deflactó(7) al año 1999, que fue el año base que se utilizó para realizar los anteriores cálculos. Es importante señalar que esta fase "técnica" de determinación de las necesidades de financiación se efectuó en medio de una notable falta de transparencia, como tampoco se justificaron los ajustes efectuados sobre las cifras manejadas para la determinación de las necesidades globales. Sea como fuere, obtenida en pts del año 1999 una cifra global de las necesidades de financiación para el conjunto del INSALUD, se seleccionaron tres variables para su distribución entre las diferentes CC.AA.. Las variables elegidas fueron la población total, la población mayor de 65 años y la insularidad. La ponderación que se dio a cada una de ellas fue, respectivamente, de un 75 % para la población, un 24,5 % por el envejecimiento, y un 0,5 % por la insularidad. La elección de estas variables así como su ponderación ha sido ciertamente enigmática, sin que se explicitaran las razones, quizás buscando más unos resultados concretos de asignación empleando procedimientos de "ingeniería inversa"2 que la redistribución de recursos en términos de equidad3. Aplicando este reparto entre CC.AA. se obtuvieron unas asignaciones que eran las que teóricamente correspondían al coste de los servicios sanitarios que les eran transferidos, y cuya financiación había de asumirse en el seno de cada Comunidad con el conjunto de los recursos tributarios que les eran traspasados. No obstante, en el marco de la negociación bilateral que se estableció entre el Gobierno de la Nación y cada CC.AA., algunas de éstas, bien porque no querían perder recursos respecto a los que les proporcionaba el anterior modelo, o bien arguyendo unos presuntos costes efectivos superiores previstos de manera ambigua en el acuerdo adoptado en el Consejo de Política Fiscal y Financiera, consiguieron incrementar las dotaciones obtenidas4. Estas cifras fueron las que finalmente se recogieron en los respectivos Reales Decretos de traspaso del Insalud a cada CC.AA.
El objetivo de esta parte del artículo es valorar la hipótesis de si el nuevo sistema de financiación nació con una insuficiencia estática de origen en la determinación de las necesidades de financiación de la asistencia sanitaria en las CC.AA. del Insalud Gestión Directa. Para ello, se va a proceder a utilizar las cifras del gasto real periodificado de 2001, expuestas en el anterior epígrafe, con las cuantificación de las necesidades de financiación que para la asistencia sanitaria fueron establecidas en el nuevo modelo de financiación de las CC.AA. de régimen común aprobado por medio de la citada Ley 21/2001.
La metodología utilizada ha consistido, en primer lugar, en depurar las cifras del gasto real periodificado de 2001 de aquellos componentes de gasto que no fueron objeto de transferencia a las CC.AA. se trata principalmente de los Servicios Centrales del Insalud, Ceuta, Melilla y el Centro Nacional de Dosimetría así como de los ingresos del Insalud que incrementaron el presupuesto del aquel año y cuya capacidad de recaudación también fue transferida a las Comunidades. Estas cifras son las que se encuentran recogidas en la tabla 3, las cuales, inicialmente obtenidas en pesetas corrientes de 2001 son deflactadas a pesetas de 1999, utilizando el deflactor del PIB entre ambos años.
La razón por la cual se utilizan en el análisis las cifras del gasto real periodificado de 2001 deflactadas a 1999 es porque ese último ejercicio fue el año base que se utilizó para determinar los cálculos en el modelo de financiación. Aplicando a las cifras del gasto real periodificado deflactado a 1999 los criterios de distribución del gasto entre Comunidades Autónomas según las tres variables empleadas por el modelo de financiación población, envejecimiento e insularidad, se obtienen las hipotéticas asignaciones para cada una de aquéllas, que se recogen en la tabla 4.
Con respecto a los datos obtenidos, y como se ha señalado con anterioridad, debe hacerse la salvedad que el reparto solamente se ha efectuado para las CC.AA. del Insalud Gestión Directa, cuando en la metodología seguida por el modelo de financiación se utilizaba el conjunto de la liquidación del presupuesto del Insalud, incluyendo la gestión transferida. No obstante esta limitación, tampoco debe entenderse que se desvirtúan significativamente los resultados obtenidos, por cuanto no cabe pensar, sino más bien al contrario(8), que las Comunidades transferidas con anterioridad a 2001 tuviesen unos niveles de gasto real periodificado comparativamente inferiores al Insalud Gestión Directa. En el caso de Baleares debe hacerse la precisión de que la variable de reparto insularidad del sistema de financiación, que pondera un 0,5 % sobre el total, se encuentra compartida con la Comunidad de Canarias, siendo la participación relativa en la misma de un 22,65 % para Baleares y de un 77,35 % para Canarias. Por esta razón, los datos que arroja la tabla 4 para la Comunidad Balear deben observarse con cautela, puesto que le asigna la totalidad del impacto de la variable insularidad. El alcance de este exceso de asignación no es posible determinarlo, al no disponerse, como se ha señalado, de los datos del gasto real del resto de CC.AA. correspondientes al Insalud Gestión transferida.
Comparando la determinación del coste de los servicios traspasados a las CC.AA. que hace el sistema de financiación, y que se encontraban establecidos en los respectivos Reales Decretos de transferencia a las CC.AA., con los datos recogidos en la anterior tabla 4, se obtienen las cifras que se exponen en lal siguiente tabla 5.
La columna (1) recoge las hipotéticas asignaciones por CC.AA. si se hubiese utilizado el gasto real periodificado de 2001 deflactado a 1999. La siguiente columna (2) registra las cifras del coste de los servicios traspasados según los Reales Decretos de transferencias. La diferencia entre ambas columnas, expresada como columna (3), significa la insuficiencia () o suficiencia (+) de las dotaciones de los Reales Decretos con respecto a la hipótesis del gasto real periodificado. Estas diferencias se recogen en términos relativos en la columna (4).
En la columna (5) consta la distribución entre las CC.AA. del Fondo de Ahorro de Incapacidad Temporal que corresponde a cada CC.AA. según el nuevo modelo de financiación. Es importante precisar que en las cifras del coste de los servicios establecidas por el modelo de financiación, y recogidas en los Reales Decretos de transferencias, y que son las que figuran en la columna (2), se encuentra descontada la dotación de ese Fondo de Incapacidad Temporal que corresponde a cada Comunidad. Por tanto, el coste de los servicios transferidos que proporciona el modelo para cada Comunidad sería la suma de las dotaciones de las columnas (2) y (5), recogidas como columna (6). Sin embargo, es necesario destacar el carácter condicionado de las dotaciones adicionales de financiación del Fondo de Incapacidad Temporal, por cuanto que el acceso a las mismas se encuentra supeditado al logro en su territorio por la respectiva CC.AA. de determinados objetivos en términos de eficiencia en la gestión de la prestación de incapacidad temporal, que de no alcanzarse, minoran la dotación inicialmente prevista(9). Las columnas (7) y (8) arrojan la diferencia, en términos absolutos y relativos, entre la hipótesis del gasto real periodificado del año 2001 y las necesidades de financiación de la sanidad fijadas por el modelo en la referida columna (6).
Como puede observarse, si se aplicase la hipótesis del gasto real periodificado hay CC.AA. que resultarían ganadoras de financiación y otras perdedoras. Esto también puede explicarse de otra manera: si se hubiese considerado el gasto real efectuado en asistencia sanitaria por el INSALUD en cada Comunidad en 2001, el nuevo modelo de financiación hubiese proporcionado mayores recursos para algunas Comunidades, mientras que en otras éstos hubiesen sido menores. Estas cifras se ofrecen en la tabla 6.
La tabla 6 muestra dos posibles resultados: bien contabilizando las dotaciones del Fondo de Incapacidad Temporal que potencialmente corresponden a cada CC.AA. o bien sin considerarlas. Las mayores diferencias se obtienen obviamente en las columnas (1), (2) y (3), que son las que no contemplan el Fondo de Incapacidad Temporal. En este caso son Madrid, Castilla y León, Castilla-La Mancha, Baleares, Murcia y Extremadura las Comunidades que, en términos absolutos y en orden decreciente, tienen pérdidas, por lo que en mayor o menor medida tendrían sus necesidades de financiación infrarreconocidas y minusvaloradas. En términos relativos, en relación con las necesidades de financiación que les atribuyó el respectivo Real Decreto de transferencias, estas pérdidas alcanzan como cifra más significativa el 9,07 % para Baleares. Sin embargo, los datos de esta última Comunidad deben matizarse porque recogen de forma sobrevalorada el impacto de la variable insularidad. Resultan también significativas las pérdidas relativas de Comunidades como Madrid, Castilla y León y Castilla-La Mancha, con porcentajes que superan el 4,5 %. Por el contrario, y en orden creciente, Asturias, Aragón, La Rioja y Cantabria(10), estarían manifestando una dotación de financiación que excedería sus necesidades, que en el caso de La Rioja se colocaría en un 13,56 % por encima de las reconocidas en su respectivo Real Decreto de traspaso.
Aunque las columnas (4), (5) y (6) de la tabla 6 registran unas menores pérdidas de financiación al considerarse el reparto del Fondo de Incapacidad Temporal, no debe olvidarse que ésta es una financiación condicionada, que en modo alguno se encuentra garantizada en su totalidad, y cuyo procedimiento de asignación ha sido fuertemente cuestionado por las Comunidades.
Los resultados obtenidos apuntan una infravaloración de los costes efectivos de traspaso para las Comunidades antes citadas. Contrastando estas Comunidades con aquellas otras que obtienen un sobrerreconocimiento del coste de los servicios, se observa que no existe una homogeneidad determinante de perfiles entre "ganadores" y "perdedores". Está en la lógica que las Comunidades pequeñas y uniprovinciales hayan obtenido mayores ganancias, entre otros factores, por sus menores economías de escala, que hicieron valer en el nivel de negociación "no formal" que se entabló en diciembre de 2001(11) con el Ministerio de Hacienda. Sin embargo, Murcia, que también es uniprovincial, resultó también perjudicada con una menor financiación(12). El caso de Madrid parece albergar la justificación de constituir la pieza imprescindible para el cierre de la negociación. Si la Comunidad de Madrid no hubiese aceptado el traspaso, por su peso específico dentro del Insalud Gestión Directa, que era del 34 %, difícilmente se hubiese producido la transferencia para las restantes Comunidades. De esta manera, puestos a buscar una Comunidad que aceptase "sacrificios" que permitiesen cuadrar el sistema, Madrid posiblemente se convirtió en el cooperador necesario. De cualquier forma, Madrid podía permitirse esta posición desfavorable de partida en el modelo, por cuanto su capacidad dinámica de generar recursos por medio de los tributos en cuya recaudación tiene participación, le proyectaba a una posición más favorable en el medio plazo4. Por otro lado, las pérdidas que acusan las Comunidades de Castilla y León, así como Castilla-La Mancha parecen responder a que los criterios y variables de asignación seguidos por el sistema de financiación les han resultado desfavorables, al no contemplar adecuadamente la dispersión de la población, posición adversa que tampoco parece que tuvo compensación en la negociación bilateral de cierre de cifras efectuada con el Ministerio de Hacienda.
Conclusiones y alternativas
Insuficiencia estática de origen en el sistema de financiación de las Comunidades Autónomas
Llegados a este punto nos encontramos en condiciones de responder a la pregunta planteada al inicio de este artículo: ¿se puede hablar, en lo que respecta a la asistencia sanitaria, de insuficiencia estática de origen en el sistema de financiación de las CC.AA.? ¿Existe base suficiente para sostener que el modelo de financiación de las CC.AA. de régimen común infravaloró el coste real efectivo de los centros y servicios traspasados? La respuesta que se puede dar, si se toman las cifras del gasto real periodificado que arrojó la actividad el Insalud hasta 2001, es parcialmente afirmativa. No obstante, esta aseveración debería relativizarse por la propia magnitud de los resultados. De esta manera, se observa en la tabla 6 que, en términos agregados, lo cual implica que se compensarían los saldos de las CC.AA. excedentarias con las deficitarias, el resultado para el conjunto del Insalud Gestión Directa sería, sin contabilizar el Fondo de Incapacidad Temporal, la obtención de un 2,6 % de menor financiación consolidada, que considerando este Fondo sería solamente del 1,64 % menos. Sin embargo, al descomponer este saldo global entre CC.AA., las Comunidades de Madrid, Castilla y León, Castilla-La Mancha, Baleares, Murcia y Extremadura tendrían, en mayor o menor grado, infradotada su financiación en relación a sus necesidades reales de gasto de asistencia sanitaria. En pesetas de 1999, estas pérdidas alcanzarían cifras significativas de 25.493 millones de pesetas, como es el caso de Madrid, o de 11.889,63 millones y 8.472,96 millones, respectivamente, para Castilla y León y Castilla-La Mancha. Las pérdidas que también manifiesta Baleares, aparentemente muy relevantes, se encuentran en parte distorsionadas en su cálculo por una excesiva valoración del factor insularidad. Por lo tanto, se puede sostener, bajo la hipótesis del gasto real periodificado del Insalud en 2001, que existe un problema de insuficiencia estática del modelo de financiación, que éste afecta desigualmente a las CC.AA., y que si bien en términos agregados relativos no es muy acusado, en términos absolutos para las Comunidades más afectadas sí tiene especial significación.
Se puede oponer como objeción a estos resultados que difícilmente se hubiese podido utilizar el gasto real periodificado del año 2001, por cuanto que este ejercicio no se encontraba cerrado cuando se negoció el modelo de financiación en aquel año. Esto hasta cierto punto puede ser cierto en lo que respecta al ejercicio 2001, aunque el modelo podría haberse cerrado provisionalmente con las cifras del ejercicio 2000, actualizándolas al año 2001 cuando éstas hubiesen estado disponibles. Sin perjuicio del ejercicio escogido, sí hubiese sido posible la utilización de las cifras del gasto real periodificado del Insalud Gestión Directa, datos que, con una previa depuración, se encontraban disponibles en esa Entidad y que hubiesen procurado una mayor aproximación al coste real de la asistencia sanitaria de la Seguridad Social en cada CC.AA. La utilización por el modelo de financiación del dato de obligaciones reconocidas en el ejercicio 2000, seguido de la peculiar deflactación que se hizo en pesetas de 1999, proporcionó una base infravalorada del coste real de los servicios para las Comunidades sometidas a la Gestión Directa del Insalud, justificando de esta manera unas aparentes menores necesidades de financiación. Ni las bases técnicas de determinación de las necesidades de financiación del modelo, ni el procedimiento de negociación bilateral que siguieron las Comunidades con el Ministerio de Hacienda para cerrar las cifras, ofrecieron los mejores resultados para los intereses de estas últimas, colocando a algunas de ellas en una desigual situación de infravaloración de los costes reales de las competencias traspasadas, y por tanto de insuficiencia estática inicial del modelo.
Con todo, tampoco parece que la referida insuficiencia estática de partida puede explicar por completo las actuales necesidades financieras de las Comunidades. La peculiar naturaleza del gasto sanitario público ha evidenciado durante los casi tres primeros años de vigencia del modelo, y como quizás no podía ser de otra forma, sus poderosas fuerzas endógenas para impulsar su crecimiento por encima de otras políticas de gasto. Debe destacarse que, junto a la dificultad manifestada para reconducir el crecimiento del gasto farmacéutico hacia magnitudes sostenibles5, ha surgido un inquietante problema de potencial espiral de incrementos de costes de personal, cuyas bases se asientan en una "homologación retributiva"6 ejecutada en cascada por las CC.AA. desde 2002, y desvinculada de los incrementos de productividad, así como en un incierto desarrollo de la carrera profesional, también impulsora de costes, estimulada esta última por la Ley de Ordenación de las Profesiones Sanitarias(13) recientemente aprobada.
Por otra parte, el sistema de financiación tampoco recogió un tratamiento específico para la financiación de las necesidades de inversión nueva, aspecto especialmente importante porque el acelerado crecimiento del gasto sanitario deja escasos márgenes para que el ahorro corriente financie aquéllas. Estas necesidades se difuminaron dentro del cálculo del coste de los servicios traspasados a las CC.AA., sin considerar el estado delstock del inmovilizado transferido ni las desigualdades territoriales existentes en el momento de la transferencia. Esto tiene especial relevancia si se considera que el control del gasto sanitario en los años previos a los traspasos de 2002 se ejerció con frecuencia en detrimento de la inversión pública7. No obstante, esto no significa que las CC.AA. carezcan de recursos suficientes para dotar las inversiones, sino que éstos proceden de instrumentos de financiación que en parte se derivan del sistema de financiación autonómica ahorro corriente, transferencias de capital o endeudamiento y en parte proceden de los Fondos Estructurales y de Cohesión europeos8. Aunque en este aspecto las consecuencias económicas se manifiestan más a largo plazo, algunas Comunidades, influidas también por los compromisos del ciclo político, se han comprometido a una expansión del gasto sanitario por esta vía(14).
En resumen, existen evidencias que apuntarían a que los problemas de suficiencia dinámica en la financiación que encuentran las CC.AA. de régimen común también tendrían parte de su origen en las decisiones de gestión y de gasto adoptadas por éstas en el ámbito sanitario.
Alternativas de reforma del sistema
Así y todo, y en lo que respecta al sostenimiento de la asistencia sanitaria de la Seguridad Social, ¿significa esto que el actual sistema de financiación de las CC.AA. se enfrenta a dificultades determinantes, que hagan necesaria su sustitución por un nuevo diseño? Aunque la respuesta no es unívoca, existen razones para apostar por la continuidad del actual sistema, bien introduciendo elementos correctores en el mismo, bien desarrollando potencialidades que hasta ahora no han sido practicadas.
Las razones que cabe apuntar para la reforma del sistema y no a su ruptura son de diversa índole. De una parte, el escaso tiempo transcurrido desde su entrada en vigor no invita, por razones de credibilidad entre los agentes intervinientes, a efectuar un "borrón y cuenta nueva". Si así se hiciese ¿qué confianza generaría el nuevo modelo? ¿Por qué habría éste de mantenerse más tiempo que el anterior sin ser cuestionado? Asimismo, ¿cuáles son las razones para su modificación sin que todavía se dispongan de evaluaciones solventes de los resultados que ha ofrecido? Como puede observarse, quizás el sentido de la oportunidad invita más a plantear alternativas de reforma del sistema que de ruptura.
Por otra parte, los instrumentos financieros que brinda el modelo no se encuentran explotados en su totalidad. Se trata de observar qué márgenes de mejora financiera ofrece el mismo sin afectar, en lo sustancial, a la cesta de tributos cedidos o participados, y sin proceder a tensionar la limitada capacidad normativa de que disponen las CC.AA. en la gestión de los tributos. A continuación se va a exponer qué capacidad tiene el sistema de financiación de mejorar la posición de las CC.AA. sin alterar el marco esencial del modelo de distribución de recursos entre las distintas Administraciones.
En lo que respecta a la resolución de las diferencias de cálculo analizadas en este artículo que afectan al coste real de los servicios traspasados, y de alcanzarse el correspondiente acuerdo para su revisión entre las Comunidades y el Ministerio de Hacienda, su corrección debería llevar aparejada la modificación al alza de los Fondos de Suficiencia que tuviesen reconocidas cada una de aquéllas. En el caso de Madrid, significaría la disminución del Fondo de Suficiencia "negativo" a favor del Estado que esta Comunidad Autónoma tiene, al igual que Baleares.
Asimismo, existen otros dos Fondos cuyas posibilidades de gestión merecen estudiarse, como son el Fondo "Programa de ahorro de incapacidad temporal" y el Fondo de Cohesión.
El Fondo de ahorro de incapacidad temporal
El Fondo de ahorro de incapacidad temporal tiene su origen en el anterior modelo de financiación vigente hasta 2001, y respondía a las medidas introducidas en el mismo para estimular comportamientos eficientes en la gestión de las prestaciones. La Ley 21/2001 lo incorporó en el actual sistema de financiación con una dotación inicial de 240,40 millones de euros, que se incrementaría anualmente según se determinase en las leyes de Presupuestos Generales del Estado, y que se distribuiría entre las CC.AA. según su respectiva población protegida. Este Fondo persigue el doble objetivo de controlar el gasto por la prestación económica de Incapacidad Temporal del Sistema de la Seguridad Social y mejorar la gestión de la asistencia sanitaria ofrecida para hacer frente a estas contingencias. La gestión del Fondo se encuentra atribuida por la Ley 21/2001 a la Tesorería General de la Seguridad Social y su aplicación se regula mediante convenios bilaterales entre la Seguridad Social y las CC.AA.(15).
A pesar de la separación de las fuentes de financiación existente entre las prestaciones contributivas y las no contributivas, entre las cuales se encuentra la asistencia sanitaria, continúan existiendo interdependencias, como ocurre con la gestión de este Fondo, entre el ámbito de actuación del Ministerio de Trabajo y Asuntos Sociales y el asignado al Sistema Nacional de Salud, personificado éste último en los Servicios de Salud de las Comunidades Autónomas y en el Ministerio de Sanidad y Consumo. Aunque en el caso del Fondo de Cohesión hasta cierto punto esto puede justificarse, la dependencia que en otras cuestiones tiene el Sistema Nacional de Salud respecto del Ministerio de Trabajo y Asuntos Sociales, como son la gestión, que éste último sigue desempeñando, de los convenios internacionales en materia de asistencia sanitaria, o que el reconocimiento del derecho a la asistencia sanitaria de la gran mayoría de los españoles continúe estando supeditado a su vinculación a alguno de los regímenes de la Seguridad Social9, no resulta congruente, y precisaría de los cambios normativos y organizativos pertinentes.
La prestación de Incapacidad Temporal tiene un doble componente: económico, de sustitución de rentas para el trabajador que pierde temporalmente su capacidad productiva; y recuperadora, de restitución de la salud por medio de las prestaciones sanitarias. El control económico de esta prestación contributiva, financiada a través de cotizaciones sociales, tiene especial interés para la Seguridad Social, en la medida en que contribuye a una gestión más eficiente de la misma. Sin embargo, una parte muy importante de la gestión administrativa de la prestación recae en los servicios de salud de las CC.AA., que además deben de ocuparse, obviamente, de la parte asistencial de la prestación. Hasta el momento, los convenios suscritos entre el Instituto Nacional de la Seguridad Social y los Servicios de Salud de las CC.AA. han generado una clara insatisfacción en éstos, debido a que los objetivos establecidos en los mismos son difícilmente alcanzables, privándoles de parte del Fondo que les correspondería, al no conseguirse plenamente los logros comprometidos en el convenio(16). No obstante, los costes de gestión de la prestación en su mayor parte son soportados por los servicios de salud, que tiene que dedicar parte de la actividad profesional del personal sanitario de atención primaria a la expedición de los partes de alta, baja y de confirmación de la baja. Asimismo, la inspección sanitaria de los servicios de salud también debe aplicar parte de sus esfuerzos al seguimiento y control de esta prestación.
Hasta ahora, los convenios no han reconocido los referidos costes, que respondiendo a la separación de fuentes de financiación consolidada desde los Pactos de Toledo de 1999, deberían de ser asumidos por el Instituto Nacional de la Seguridad Social como Entidad Gestora responsable de las prestaciones económicas contributivas del Sistema de Seguridad Social. Sería para ello preciso determinar qué parte de los costes de actividad de los servicios de salud son originados por las gestiones administrativas necesarias para posibilitar la gestión de la prestación. La compensación por estos costes de gestión, que correspondería a la Seguridad Social, podría ser una financiación adicional que incrementaría la actual dotación del Fondo. De esta manera, el Fondo "Programa de ahorro en incapacidad temporal" estaría compuesto por dos dotaciones diferentes: una de ellas dedicada a compensar a las CC.AA. por los costes de gestión de la prestación, y que se distribuiría incondicionadamente entre aquéllas en función de los costes asumidos por cada una de ellas; la otra dotación mantendría la actual fisonomía y presupuesto, destinándose como incentivo variable y condicionado a las actuaciones de mejora en la gestión económica de la prestación.
El Fondo de Cohesión
En lo que respecta al Fondo de Cohesión, su actual configuración responde a lo establecido en las leyes 21/2001 y 16/2003, ésta última de Cohesión y Calidad del Sistema Nacional de Salud(17). Ambas normas lo caracterizan como una dotación habilitada en el presupuesto del Ministerio de Sanidad y Consumo destinada a garantizar la igualdad de acceso a los servicios de asistencia sanitaria públicos en todo el territorio español, así como a los ciudadanos desplazados procedentes de países de la Unión Europea o de aquellos otros países con los que España tenga suscritos convenios de asistencia sanitaria recíproca.
Resulta enigmática la evolución de contenidos que ha tenido este Fondo. Inicialmente se encontraba contemplado en el acuerdo del Consejo de Política Fiscal y Financiera de 27 de julio 2001, en el cual se hacía referencia a la exigencia de[...] garantizar el acceso de todos los ciudadanos a los servicios sanitarios de todo el territorio nacional, independientemente de la Comunidad Autónoma en la que residan.Pero además de esta mención a los pacientes "desplazados", en el citado Acuerdo también se decía en relación a este Fondo que:[...] el Ministerio de Sanidad y Consumo deberá disponer de un Fondo centralizado para facilitar un funcionamiento coherente y armónico del Sistema Nacional de Salud. La gestión de este Fondo permitirá al Ministerio realizar una política sanitaria global con los objetivos de garantizar la equidad de todos los españoles, facilitar la coordinación entre los diferentes servicios autonómicos de salud y fomentar la cooperación [...] Dicho Ministerio establecerá el procedimiento para compensar con cargo a este Fondo a las Comunidades Autónomas por el saldo neto de la asistencia sanitaria prestada a desplazados, así como los criterios de reparto para el desarrollo de programas de coordinación y cooperación. Sin embargo, en la transposición normativa del citado Acuerdo a la ley 21/2001, las referencias a la equidad, coordinación y cooperación desparecen en relación al Fondo de Cohesión, transmutándose en una suerte de cámara de compensación de saldos por desplazados. A este espíritu respondió el Real Decreto 1247/2002(18), actualmente regulador del Fondo de Cohesión, que no solamente efectuó un desarrollo reglamentario limitado a la compensación del coste por los desplazados, sino que además realizó un diseño de gestión orientado a que los resultados económicos no superasen la dotación establecida en el presupuesto del Ministerio de Sanidad y Consumo(19). La aprobación de la referida Ley de Cohesión ha significado, en cierto modo, una vuelta al planteamiento inicial del Acuerdo de 27 de julio de 2001, al establecer en su disposición adicional quinta que, además de financiar los flujos de desplazados,[...] el Ministerio de Sanidad y Consumo, a través del Fondo de cohesión sanitaria [...] realizará políticas que aseguren la cohesión sanitaria y la corrección de desigualdades. Estas políticas se realizarán mediante planes integrales de salud [...].
A partir de 2004 la nueva configuración adquirida por el Fondo de Cohesión debería posibilitar que un adecuado incremento en su dotación permitiese efectuar políticas activas en la línea antes señalada, de fortalecimiento de la cohesión y corrección de desigualdades. Como estas cuestiones no son en modo alguno ajenas al problema de la financiación autonómica, el Fondo de Cohesión también puede convertirse en un instrumento financiero compensador, tanto para aquellas CC.AA. que hubiesen resultado menos favorecidas por la suficiencia estática de inicio del sistema de financiación, como para aquéllas otras que evidenciasen que la evolución en el tiempo de del sistema de financiación no les resultase propicio.
La capacidad del Ministerio de Sanidad y Consumo para realizar políticas de liderazgo activas que fomenten la cohesión del Sistema, reduciendo los desequilibrios territoriales e impulsando aquellos otros objetivos que en el ámbito de la equidad, la calidad y la seguridad le atribuye la citada Ley de Cohesión y Calidad, se encuentra supeditada a la utilización de sólidos instrumentos que mitiguen las tendencias centrífugas del Sistema Nacional de Salud que actúan en su detrimento. Entre estos instrumentos de coordinación destaca el financiero, si bien no como el único, pero posiblemente sí como el más potente. Resulta por ello indicado dotar al Fondo de Cohesión de la pertinente suficiencia financiera y autonomía de gestión. Con una dotación presupuestaria adecuada, y con un pacto entre la Administración Central y las Comunidades Autónomas que establezca criterios de asignación transparentes y consensuados, se podrían financiar políticas instrumentales que, tanto en el marco de los planes integrales de salud como fuera de ellos, sirvieran adicionalmente para, entre otras cosas, y sin agotar todas las posibilidades, reequilibrar territorialmente las inversiones, estimular la coordinación en la gestión de las políticas de recursos humanos o propiciar el desarrollo de los sistemas de información compartidos en el Sistema Nacional de Salud.
Resulta difícil efectuar una cuantificación de las necesidades financieras del Fondo de Cohesión para esta ambiciosa configuración. No obstante, una propuesta razonable sería que se le dotase con, al menos, el 1 % del actual gasto del Sistema Nacional de Salud. En términos del presupuesto del año 200310 de los agentes que integran el Sistema Nacional de Salud esto hubiese significado 401 millones de euros. Su financiación ofrece distintas alternativas, entre ellas, incrementar la dotación desde el Presupuesto del Estado, o bien destinar con carácter finalista algún tributo, como puede ser asignar a este fin una parte de la recaudación del tramo estatal de los impuestos sobre el tabaco y las bebidas alcohólicas4.
Para finalizar, una última reflexión, relativa a la relación entre los aspectos de gobierno institucional del Sistema Nacional de Salud y los instrumentos de financiación del mismo. Los actuales órganos de coordinación del Sistema Nacional de Salud se encuentran diseñados sin que tengan prácticamente capacidad de gestión directa sobre los instrumentos financieros del mismo. Además de las dificultades de gestión y funcionamiento que por sí mismo, con su actual estructura, tiene el Consejo Interterritorial del Sistema Nacional de Salud(20), la carencia de resortes económicos propios que le permitan desempeñar activamente las políticas de cohesión y coordinación territorial le privan de ejercer un efectivo papel en este ámbito. Un Fondo de Cohesión suficientemente dotado y gestionado desde el Consejo Interterritorial sería un importante factor de legitimidad para el ejercicio por este órgano de funciones ejecutivas en el seno del Sistema Nacional de Salud, además de constituir un estímulo para la coparticipación activa de las CC.AA. en los objetivos de actuación del Fondo.
(1) Ley 21/2001, de 27 de diciembre, por la que se regulan las medidas fiscales y administrativas del nuevo sistema de financiación de las Comunidades Autónomas de régimen común y Ciudades con Estatuto de Autonomía (B.O.E. del día 31).
(2) La reclamación más importante efectuada por las Comunidades Autónomas del antiguo Insalud Gestión Directa ha sido la correspondiente a la facturación por recetas médicas la parte del coste de los medicamentos recetados que no es asumido por los beneficiarios del mes de diciembre de 2001. Según las Comunidades esta facturación se encontraba incluida dentro del cierre del sistema de financiación del Insalud anterior a 2002, y debería de haber sido asumida por el Insalud. Esta discrepancia se ha llevado a los tribunales, dictando la Audiencia Nacional en abril de 2004 una sentencia que señala la obligación de las Comunidades de asumir esta facturación, atendiendo al criterio de "exigibilidad" marcado por la Ley General Presupuestaria, toda vez que las facturas por este gasto fueron presentadas para su pago ante el Insalud con posterioridad al 31 de diciembre de 2001, fecha límite señalada en los Reales Decretos de transferencias para que el Insalud se subrogase en las obligaciones del anterior modelo de financiación. De cualquier forma, esta sentencia se encuentra recurrida ante el Tribunal Supremo, el cual se pronunciará en su momento sobre esta cuestión.
(3) El modelo de Financiación 1994-1997 incorporó las dotaciones necesarias para atender la cobertura de la deuda existente a 31 de diciembre de 1993, cuyo importe ascendió a 290.665 millones de pesetas. Su financiación se realizó en tres años según el siguiente desglose: 149.893 millones de pesetas en 1994, 57.886 millones de pesetas en 1995 y 82.886 millones de pesetas en 1996. Esta financiación se repartió entre el Insalud Gestión Directa y la Gestión Transferida según los coeficientes de participación que cada una de ellas tenían en el momento de originarse el déficit.
(4) La disposición transitoria sexta de la Ley 21/2001 estableció que cada Comunidad Autónoma debía destinar como mínimo a la financiación de la asistencia sanitaria el importe de los recursos que en 2002 le proporcionase el rendimiento de la cesión de la recaudación por el IVA y los Impuestos Especiales. Esta disposición transitoria también mantuvo su vigencia durante el ejercicio 2003. Asimismo, el nuevo impuesto sobre las ventas minoristas de hidrocarburos, conocido como "céntimo sanitario" quedaba afectado en su recaudación en el ámbito de cada Comunidad Autónoma a la financiación de la asistencia sanitaria.
(5) Además de los tributos cedidos a las Comunidades Autónomas, el sistema atribuye a éstas la cesión de la tarifa autonómica del IRPF 33 %, la cesión del 35 % de la recaudación líquida por IVA en su territorio, la cesión del 40 % los Impuestos Especiales sobre cerveza, vino, bebidas fermentadas y alcohol, el 40 % de la recaudación por el Impuesto sobre hidrocarburos y labores del tabaco y el 100 % de la recaudación líquida por el Impuesto sobre la electricidad.
(6) Es significativo señalar que con el nuevo sistema, salvo para Madrid y Baleares, el resto de las Comunidades Autónomas precisan de las dotaciones del Fondo de Suficiencia para equilibrar su financiación. Incluso en varias de ellas La Rioja, Castilla-La Mancha, Castilla y León y Extremadura, el Fondo de Suficiencia es superior a la valoración del coste de los servicios sanitarios traspasados.
(7) Se destaca el término "presuntamente", porque el deflactor utilizado no fue el del PIB o el del consumo final de los hogares, sino la previsión de crecimiento del PIB nominal de 2000 respecto a 1999, que era del 5,8 %, y que fue el utilizado como índice de crecimiento para la aprobación del presupuesto del Insalud en 2000, conforme a lo previsto en los acuerdos de financiación. Si para efectuar los cálculos del coste de los servicios objeto de traspaso a las CC.AA. se tomaron las cifras del presupuesto de 2000, aunque se había fijado como año base 1999, era porque en aquel año se incluían unos fondos adicionales que no estaban recogidos en el presupuesto de 1999. Sin embargo, si lo que se pretendía era eliminar el impacto monetario del crecimiento del presupuesto de 2000 sobre 1999, el coeficiente de deflacción utilizado no fue el correcto, ya que el deflactor del PIB de 2000 respecto a 1999 fue del 3,48 %. La aplicación del referido coeficiente del 5,8 % disminuyó la base cálculo para determinar el coste de los servicios traspasado en un 2,32 %, minorando, por tanto en este porcentaje el cálculo de las necesidades de financiación de las CC.AA.
(8) Sirva como aproximación a las cifras de gasto real de Cataluña que el déficit de la sanidad en esta Comunidad Autónoma en 2003 está calculado por la propia Consejería de Sanidad en más de 500 millones de euros, estimándose según las mismas fuentes que son necesarios 2.300 millones de euros adicionales en el ejercicio para mantener los estándares de calidad con respecto al resto del Estado. DiarioEl Mundo, edición de Cataluña, del 30 de abril de 2004.
(9) La asignación final a cada Comunidad Autónoma del Fondo de Incapacidad Temporal se encuentra sometida a los resultados que ofrece el respectivo convenio que suscribe cada una de ellas con el Ministerio de Trabajo y Asuntos Sociales. En función del logro de los objetivos que en ellos se establecen, fijados en términos de disminución del coste medio de la prestación y de los períodos medios de situación en Incapacidad Temporal, cada comunidad podrá acceder a parte o a la totalidad de la financiación prevista en este Fondo que le correspondería según población protegida. Sin embargo, como se comentará más tarde, tanto la negociación de los convenios como los resultados que hasta ahora han ofrecido, por lo general adversos a los intereses de las comunidades de acceder a la totalidad de los recursos del Fondo, han generado una fuerte polémica entre las dos partes partícipes de los mismos.
(10) Con posterioridad al traspaso del Insalud, la Comunidad de Cantabria, por medio de un convenio suscrito con el Ministerio de Hacienda obtuvo financiación adicional de la Administración del Estado, destinada al Hospital Marqués de Valdecilla. Estos fondos no se encontraban previstos en el sistema de financiación establecido por la Ley 21/2001.Diario Médico de 23 de octubre de 2002.
(11) La Comunidad de La Rioja manifestó una dura posición negociadora, llegando en diciembre de 2001 incluso a amenazar que no aceptaría el traspaso de la asistencia sanitaria si ésta no se hacía en las condiciones financieras de mínimos que solicitaba.Diario Médico, de 14 de diciembre de 2001.
(12) Quizás porque Murcia explicitó unos mayores deseos de acceder al traspaso que otras Comunidades, lo cual facilitó el cierre de las negociaciones con el Ministerio de Hacienda. Como muestra de estas "prisas" por acceder a la transferencia, fue la única Comunidad que no aplicó el período transitorio durante los primeros meses de 2002, durante el cual el INSALUD todavía se encargo de la gestión administrativa del presupuesto y de los pagos.
(13) Ley 44/2003, de 21 de noviembre, de Ordenación de las Profesiones Sanitarias B.O.E. del día 22.
(14) El caso más evidente es la Comunidad Autónoma de Madrid, cuyo gobierno elegido en las últimas elecciones, celebradas en octubre de 2003, asumió el compromiso de construir durante la legislatura ocho nuevos hospitales, además de cincuenta nuevos centros de salud.
(15) Aunque el acuerdo del Consejo de Política Fiscal y Financiera de 27 de julio de 2001 hacía referencia a que las reglas de aplicación de los convenios serían las acordadas en el seno del referido Consejo en 1997, la Ley 21/2001 no hace ninguna referencia a los principios que se seguirán en la gestión de este Fondo.
(16) Los datos de evolución de los últimos años apuntan la creciente dificultad de obtener incrementos significativos de ahorro en la prestación debido, posiblemente, a que los márgenes de mejora en gran parte se encuentran agotados Diario Médico de 18 de junio de 2003. Quizás por esta razón, entre los Ministerios de Trabajo y Sanidad se ha alcanzado recientemente un acuerdo, por medio del cual los objetivos de reducción del coste por afiliado y mes establecidos en el convenio para 2004 han perdido peso como factor de evaluación para la liquidación del mismo, en beneficio del cumplimiento del programa de actividades relacionadas con la gestión de la prestación. De esta manera se favorece que las CC.AA. puedan acceder más fácilmente a las dotaciones financieras previstas en los convenios Diario Médico de 15 de julio de 2004.
(17) Ley 16/2003, de 28 de mayo, de cohesión y calidad del Sistema Nacional de Salud B.O.E. del 29 de mayo.
(18) Real Decreto 1247/2002, de 3 de diciembre, por el que se regula la gestión del Fondo de cohesión sanitaria B.O.E. del día 4.
(19) Como muestra de ello, por medio de este Fondo se distribuyeron a las Comunidades Autónomas unos recursos limitados, que alcanzaron 55,087 millones de euros en 2002 y 64,734 millones de euros en 2003 (Fuente: Ministerio de Sanidad y Consumo). Para no superar estas restricciones económicas, las compensaciones a las CC.AA. solamente se reconocían para determinados pacientes desplazados aquellos pacientes "derivados" entre CC.AA. con autorización administrativa, y sin cubrir todo tipo de asistencia prestada, ya que la Atención Primaria y la prestación farmacéutica quedaban excluidas de la compensación.
(20) El Consejo Interterritorial del Sistema Nacional de Salud evidencia graves problemas de articulación y funcionamiento, en gran parte debido a que su configuración, estructura y capacidad operativa propician que se convierta en un medio de confrontación política. Los grandes temas que interesan a las CC.AA., como es el de la financiación, no tienen el adecuado marco de decisión en el Consejo, lo que favorece que la exteriorización de los posicionamientos políticos suplante las iniciativas de coordinación y gestión del Sistema Nacional de Salud.