Sra. Editora:
Mujer de 39 años de República Dominicana con infección retroviral conocida desde 2006, sin tratamiento. En octubre de 2012, la paciente presentó hemiparesia izquierda y se le diagnosticó toxoplasmosis cerebral, con edema cerebral asociado. Inició tratamiento antirretroviral (TARGA), tratamiento antitoxoplasma (sulfadiazina y pirimetamina) y dexametasona como tratamiento del edema cerebral; con mejoría clínica y radiológica. Luego de tres semanas de tratamiento, sufrió un empeoramiento que consistió en disminución del nivel de conciencia, cefalea, dificultad para la movilización de las extremidades izquierdas, disnea, fiebre de 40°C y náuseas. La paciente, además, presentaba parálisis facial izquierda, signos de irritación meníngea, insuficiencia respiratoria grave, edemas pretibiales y lesiones úlcero-vesiculosas en la región perianal y genitales externos, junto con anemia, plaquetopenia y aumento de la proteína C reactiva. En la radiografía de tórax se vieron infiltrados alveolares y la tomografía axial computarizada (TAC) craneal evidenció una mejoría con respecto a estudios previos: reducción del tamaño de las lesiones y disminución del edema. Ante la sospecha clínica de un cuadro de meningitis/meningoencefalitis de probable etiología bacteriana, se comenzó un tratamiento empírico con ceftriaxona 2g iv/12h y vancomicina 500mg/12h. Se añadió aciclovir 750mg/8h para la cobertura de una hipotética meningoencefalitis herpética y cotrimoxazol 2 × 160/800mg/12 horas iv, ante una posible afectación pulmonar por Pneumcystis jirovecii.
En hemocultivos, líquido cefalorraquídeo y orina se aisló de forma persistente Klebsiella pneumoniae resistente a ampicilina y cotrimoxazol. Se realizó un examen directo microscópico del lavado bronquial y broncoalveolar, donde se observó el microorganismo que permitió hacer el diagnóstico.
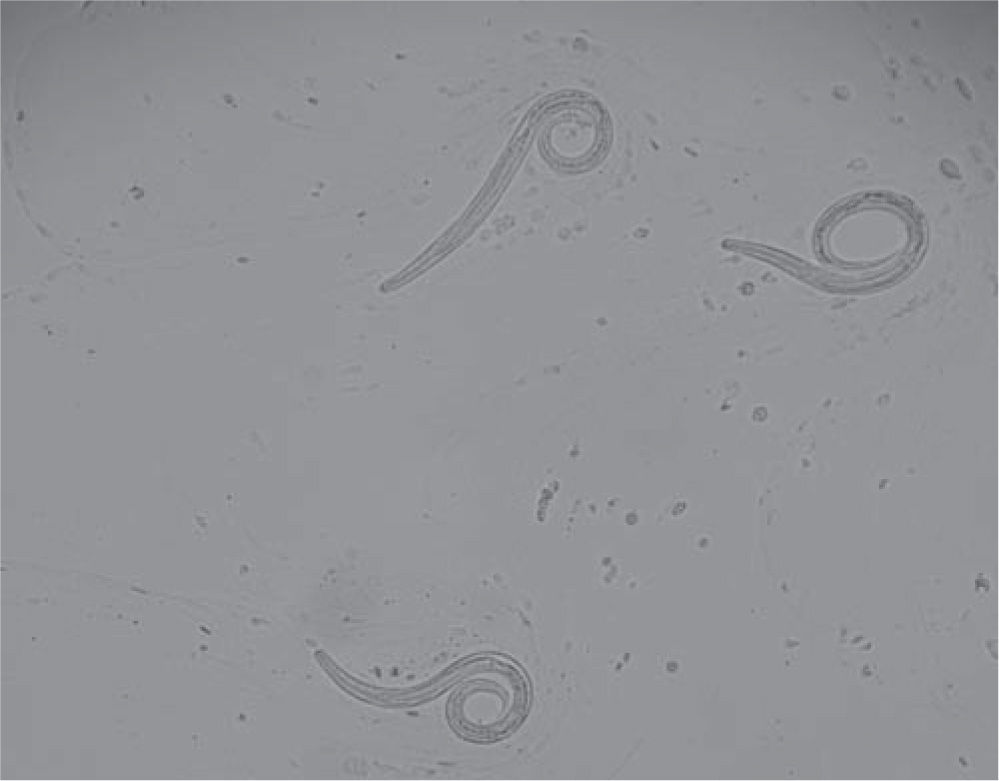
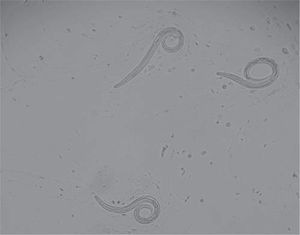
En el lavado bronquial y broncoalveolar se apreciaron larvas filariformes (fig. 1) de tercer estadio de Strongyloides stercoralis por la relación 1:1 entre la longitud del esófago recto y del intestino, y el extremo posterior ligeramente bifurcado, diferencia fundamental con las larvas de uncinarias2. En el Departamento de Anatomía Patológica se estudió material hemático y mucinoso del lavado bronquial y broncoalveolar, y se objetivó la presencia de larvas filariformes de Strongyloides y hongos filamentosos, lo que llevó al diagnóstico de la parasitosis producida por Strongyloides stercoralis. La paciente ingresó en la Unidad de Cuidados Intensivos con falla multiorgánica; se instauró tratamiento oral (sonda nasogástrica) con ivermectina 200μg/kg/día + albendazol 400mg/cada 12 horas, a pesar de lo cual, tras 5 días de tratamiento, falleció.
En conclusión, la paciente presentó falla multiorgánica en el contexto de un síndrome de hiperinfección por S. stercoralis, con cuadro de distrés respiratorio asociado.
Si bien es cierto que es difícil determinar cuál ha sido la contribución directa del parásito en las manifestaciones clínicas de la paciente, puesto que todas ellas son explicables en el contexto de un shock séptico con meningitis debido a la bacteriemia por Klebsiella pneumoniae, la propia bacteriemia está facilitada por la hiperinfección, y es probable que el cuadro de distrés respiratorio haya sido agravado por la presencia de las larvas filariformes en el árbol bronquial. Es igualmente difícil la atribución del cuadro de hemiparesia izquierda, aunque probablemente esté en el contexto de la hipertensión intracraneal (HTIC), secundaria al cuadro de meningoencefalitis por bacilos gram negativos.
Se consideró al síndrome inflamatorio de reconstitución inmune (SIRI) como un diagnóstico menos probable. El diagnóstico diferencial incluyó la sospecha de una criptococosis diseminada; sin embargo, las pruebas realizadas en sangre y LCR no confirmaron dicha sospecha. S. stercoralis es un nematodo de distribución mundial, endémico en las zonas de clima templado. Se transmite por contacto directo de la piel con las larvas filariformes, que habitan en el suelo o en otros materiales contaminados por las heces humanas7. La infección suele ser asintomática, pero pueden aparecer signos de afectación gastrointestinal, cutánea o pulmonar. En estos casos, los pacientes suelen presentar diarrea, náuseas, hemorragias digestivas, obstrucción intestinal, epigastralgia, malabsorción, eritrodermia, urticaria, disnea, sibilancias, hemoptisis o insuficiencia respiratoria aguda.
En la historia natural de la hiperinfección, las larvas filariformes acceden al sistema nervioso central, ganglios linfáticos, pulmón, hígado, bazo, riñones, páncreas y miocardio, y está descrita la autoinfección desde el colon y región perianal1,5. Aunque en pacientes inmunológicamente competentes la infección es autolimitada, esta puede persistir en el tiempo de forma latente. En pacientes inmunodeprimidos puede existir un síndrome de hiperinfección con diseminación de las larvas a múltiples órganos, con la consecuente aparición de fiebre, dolor abdominal, diarreas, shock y bacteriemia persistente por bacilos gram negativos3,6. Las larvas pueden actuar como portadoras de bacilos gram negativos y causar una septicemia mantenida, como ha sido el caso de nuestra paciente. En los casos de strongiloidosis masiva generalizada, puede no haber eosinofilia4. El diagnóstico microbiológico precoz es de vital importancia para establecer un correcto tratamiento y así evitar posibles complicaciones cardíacas, pulmonares, digestivas o neurológicas, además de la elevada mortalidad existente en los síndromes de hiperinfección, que es cercana al 86 %.
El tratamiento con corticosteroides es una de las principales causas de reactivación de la enfermedad y el desarrollo de un síndrome de hiperinfección. Debido a los flujos migratorios actuales, cabe recomendar el tratamiento erradicador (albendazol o ivermectina) de la infección por S. stercoralis en pacientes procedentes de áreas endémicas, antes de un tratamiento prolongado con corticoides.