Nuestro objetivo es describir la técnica y los hallazgos de la enterotomografía (ETC) en la hemorragia digestiva de origen oscuro (HDOO). Esta entidad constituye un sangrado digestivo que persiste o recurre sin una causa identificable tras la realización de una videoendoscopia digestiva alta (VEDA) y una colonoscopia convencional (CC). Se subclasifica en evidente (HDOO-E) u oculta (HDOO-O), según la presencia o ausencia de sangrado visible en la materia fecal. En el 40-70% de los casos el sitio de la hemorragia se encuentra en el intestino delgado. En los jóvenes prevalecen los tumores como etiología, mientras que en los de mayor edad predominan las angiodisplasias intestinales.
La ETC consiste en la administración de contraste neutro de alta viscosidad por vía oral para lograr la correcta distensión de las asas del intestino delgado y/o el colon. El contraste endovenoso permite una correcta valoración y caracterización de las alteraciones con asiento en la mucosa y pared del intestino. La capacidad diagnóstica de la ETC es de aproximadamente el 40%.
The aim of this article is to describe the imaging technique and CT enterography (CTE) findings in obscure gastrointestinal bleeding (OGIB). This condition is defined as the gastrointestinal bleeding of unknown origin that persists or recurs after having performed an upper endoscopy (UE) and a conventional colonoscopy (CC). Considering the presence or absence of visible bleeding in the stool, OGIB is classified as evident (OGIB–E) or occult (OGIB–O). In 40-70% of cases the bleeding source is found in the small bowel. The most common cause in young patients is neoplastic, while they are angiodysplasias in older patients.
The CTE consists of previously administering an oral neutral contrast material, which distends the small and large bowel. Intravenous contrast allows the correct visualization and interpretation of mucosal and parietal lesions. The CTE diagnostic yield is approximately 40%.
Para el abordaje y manejo, las hemorragias digestivas se clasifican en altas o bajas, según su ubicación proximal o distal con el ángulo de Treitz. Estas últimas, a su vez, se subdividen en medias/intestinales y colónicas, dependiendo de su localización proximal o distal con la válvula ileocecal.
La hemorragia digestiva de origen oscuro (HDOO) se define como un sangrado digestivo que persiste o recurre sin causa identificable tras la realización de una videoendoscopia digestiva alta (VEDA) o una colonoscopia convencional (CC). Su presencia se estima en el 5-10% de todos los pacientes con hemorragia digestiva, y se la subclasifica en oculta (HDOO-O) o evidente (HDOO-E), según la ausencia o presencia de sangrado visible en la materia fecal1.
En el 40 al 70% de los casos el sitio de la hemorragia se encuentra en el intestino delgado, siendo los tumores la etiología más frecuente en los pacientes menores de 40 años. Entre los posibles, se mencionan el adenocarcinoma, el linfoma, los tumores carcinoides y los del estroma gastrointestinal (GIST). Mientras, en los pacientes de mayor edad las angiodisplasias constituyen el primer agente etiológico, aunque otras causas a considerar son la fístula aortoentérica y la enfermedad inflamatoria intestinal2.
El equipo de Prakash et al., antes del advenimiento de la videocápsula (VC), realizó un estudio de tipo caso-control para estimar las implicancias económicas que existen entre los sangrados digestivos altos y bajos (colónicos e intestinales). Concluyeron que el subgrupo intestinal requiere, en general, prolongadas hospitalizaciones y múltiples procedimientos diagnósticos, por lo que genera mayores costos3.
La VC es el método de referencia para la detección de la HDOO1. Tiene un 95% de valor predictivo positivo (VPP), un 90% de valor predictivo negativo (VPN), y su capacidad diagnóstica es del 60% aproximadamente. Si bien constituye una técnica segura y relativamente accesible, una de sus posibles complicaciones es la retención de la cápsula en aproximadamente el 5% de los pacientes. Se estima que su tasa de falsos negativos para todas las lesiones del intestino delgado es del 11 al 19%4.
La VC diagnostica lesiones limitadas a la mucosa. Al respecto, Huprich et al. establecieron que los tumores más difíciles de detectar por esta técnica son aquellos que tienen escaso componente mucoso, como los carcinoides o estromales5. Por su parte, Hagahi et al. plantearon que a pesar de su alta sensibilidad para diagnosticar casos de HDOO, la especificidad de la VC es baja, dado que en pacientes y voluntarios sanos se encontraron con similar frecuencia angiodisplasias, úlceras y erosiones. Esta hipótesis es el punto de partida de la discusión sobre si los hallazgos son incidentales o si conforman el verdadero o potencial foco de sangrado6,7.
Para obtener un estudio de calidad diagnóstica hay ciertos factores de la ETC a considerar. El paciente debe realizar previamente una preparación suave con el fin de eliminar restos en la luz intestinal también es útil un ayuno de 6 horas. Alrededor de una hora antes del estudio debe ingerir oralmente 1500ml de contraste neutral (manitol, poli etilenglicol, entre otros), fraccionados en 4 tomas iguales cada 20 minutos. Otra forma de administración es la infusión continua y controlada del material a través de una sonda nasoyeyunal, aunque su colocación genera disconfort. En el caso particular de la HDOO, se prefieren los contrastes neutrales, ya que los positivos pueden enmascarar un sangrado por la superposición de ambas densidades. Dada la alta viscosidad del contraste entérico, se obtiene una correcta distensión de las asas del intestino delgado, permitiendo, junto con la administración de contraste endovenoso, una correcta valoración y caracterización de las alteraciones con asiento en la mucosa y pared intestinal. Minutos antes de comenzar el estudio, también hay que administrar, salvo contraindicación formal, espasmolíticos a fin de evitar artefactos producidos por la peristalsis intestinal. La adquisición debe efectuarse con el paciente en posición decúbito ventral para conseguir una mayor separación y delimitación de las asas intestinales. Una vez realizada la fase sin contraste, y habiéndose constatado la adecuada distensión, se procede a la administración con una bomba de inyección de contraste endovenoso yodado (preferiblemente no iónico) a una dosis de 1ml/kg de peso con un flujo de 3,5ml/s. Se obtiene una fase arterial a los 45 segundos y una venosa a los 70 segundos del abdomen y la pelvis8,9.
En una revisión sistemática de investigaciones científicas relevantes, Wang et al. concluyeron que la capacidad diagnóstica de la ETC es del 40% aproximadamente1. No obstante, este porcentaje varía entre los diversos trabajos, ya que, tras la administración de contraste endovenoso, algunos obtienen una fase arterial y una venosa, mientras que otros agregan una fase tardía. Se considera que la segunda modalidad es la de mayor rédito diagnóstico para detectar lesiones vasculares del intestino delgado. Estas, como se mencionó anteriormente, constituyen una de las principales etiologías, aunque todavía no existen estudios validados que comparen la eficacia de ambas modalidades10,11.
Las neoplasias del intestino delgado representan menos del 25% de los tumores gastrointestinales y tienen una incidencia del 0,5 al 1% cada 100.000 habitantes en el hemisferio occidental. Tal como ya describimos, la ETC permite su caracterización y muestra la extensión local, las adenopatías y las metástasis intraabdominales.
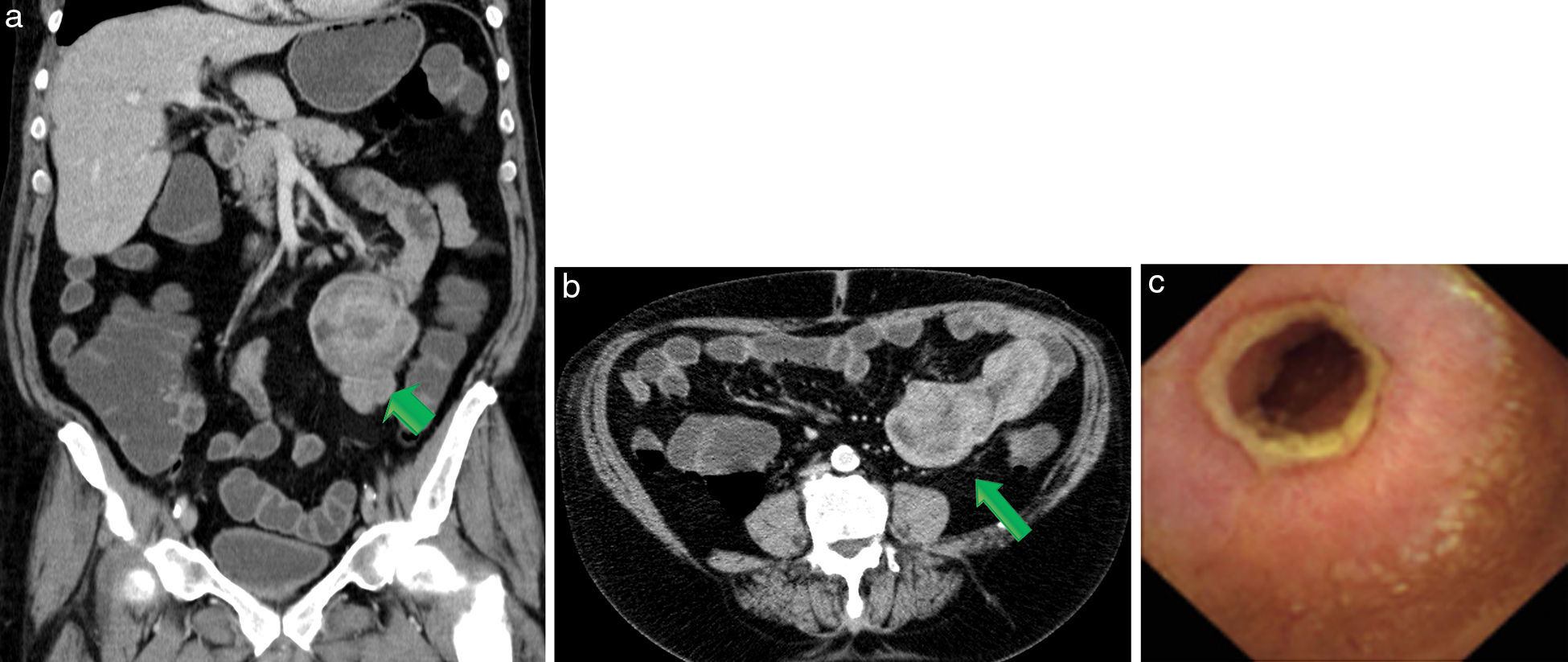
El tumor del intestino delgado más usual es el adenocarcinoma. Este se localiza mayoritariamente en el duodeno y yeyuno proximal, y se muestra generalmente en la ETC como una lesión caracterizada por un engrosamiento parietal asimétrico que genera estrechamiento luminal en forma secundaria (fig. 1). En caso de existir metástasis hepáticas, se comporta de forma hipovascular.
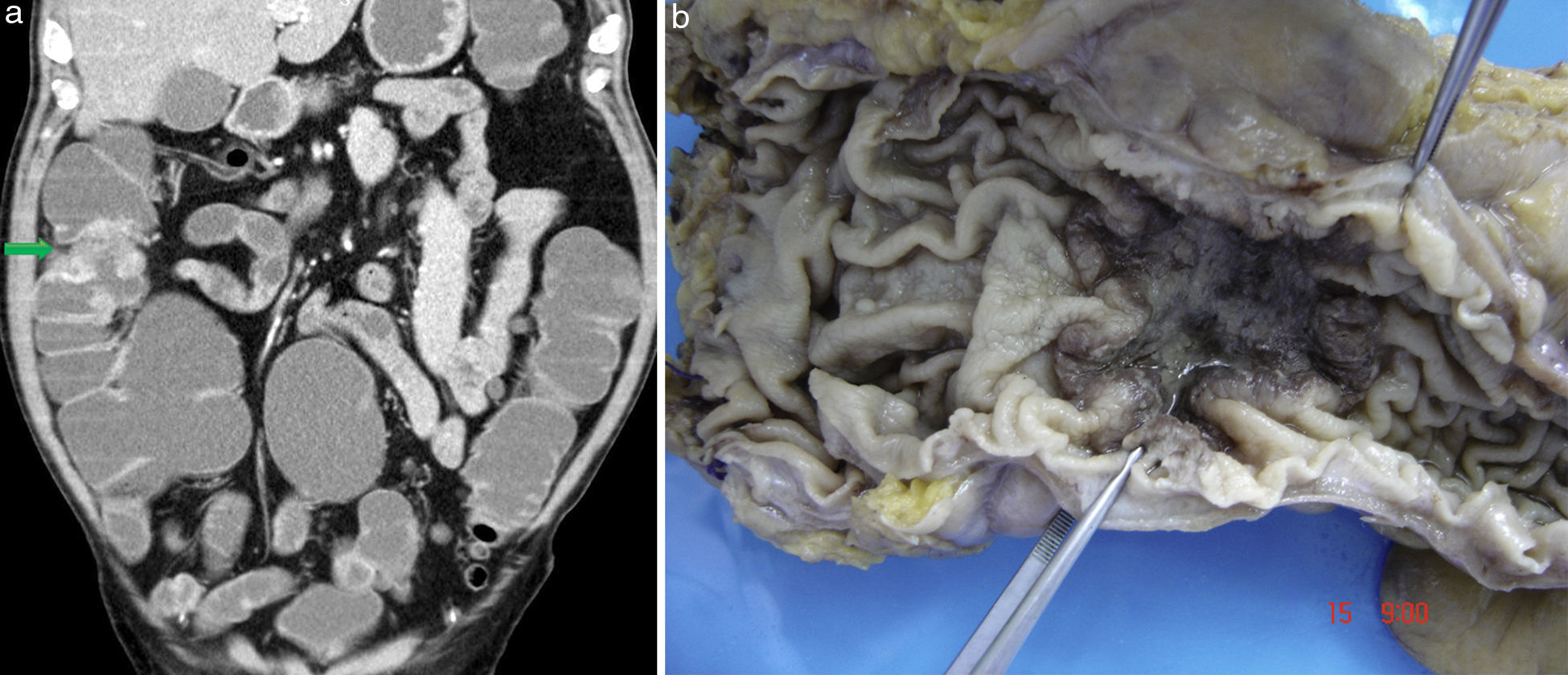
Paciente masculino, de 82 años, en estudio por HDOO-O y síndrome de repercusión general. (a y b) Intususcepción yeyunal (flechas) a expensas de una lesión estenosante que genera dilatación proximal y presenta realce en la fase portal. (c) Correlato endoscópico. Diagnóstico: adenocarcinoma.
En cuanto a los tumores carcinoides, estos representan el 25% de los tumores primarios. Su localización más habitual es el íleon, tienen un crecimiento lento y se caracterizan por ser multicéntricos en el 30% de los casos. En general se identifican como una masa submucosa con realce en la fase arterial, pero también pueden evidenciarse como una masa en el mesenterio con calcificaciones en el 70% de los casos y bordes espiculados por la reacción desmoplásica. Las metástasis hepáticas se distinguen en este caso por ser hipervasculares, pudiendo mostrar necrosis central (fig. 2).
Paciente femenino, de 81 años, en estudio por HDOO-O y síndrome de repercusión general. (a) En la fase arterial se visualiza realce en la adenopatía mesentérica en la fosa ilíaca derecha, con cambios desmoplásicos adyacentes (flecha). (b) Se observan múltiples nódulos asentando en la pared del asa ileal próxima (flecha larga) y en ambos lóbulos hepáticos (flecha corta). (c) Pieza quirúrgica. Diagnóstico: tumor carcinoide metastásico.
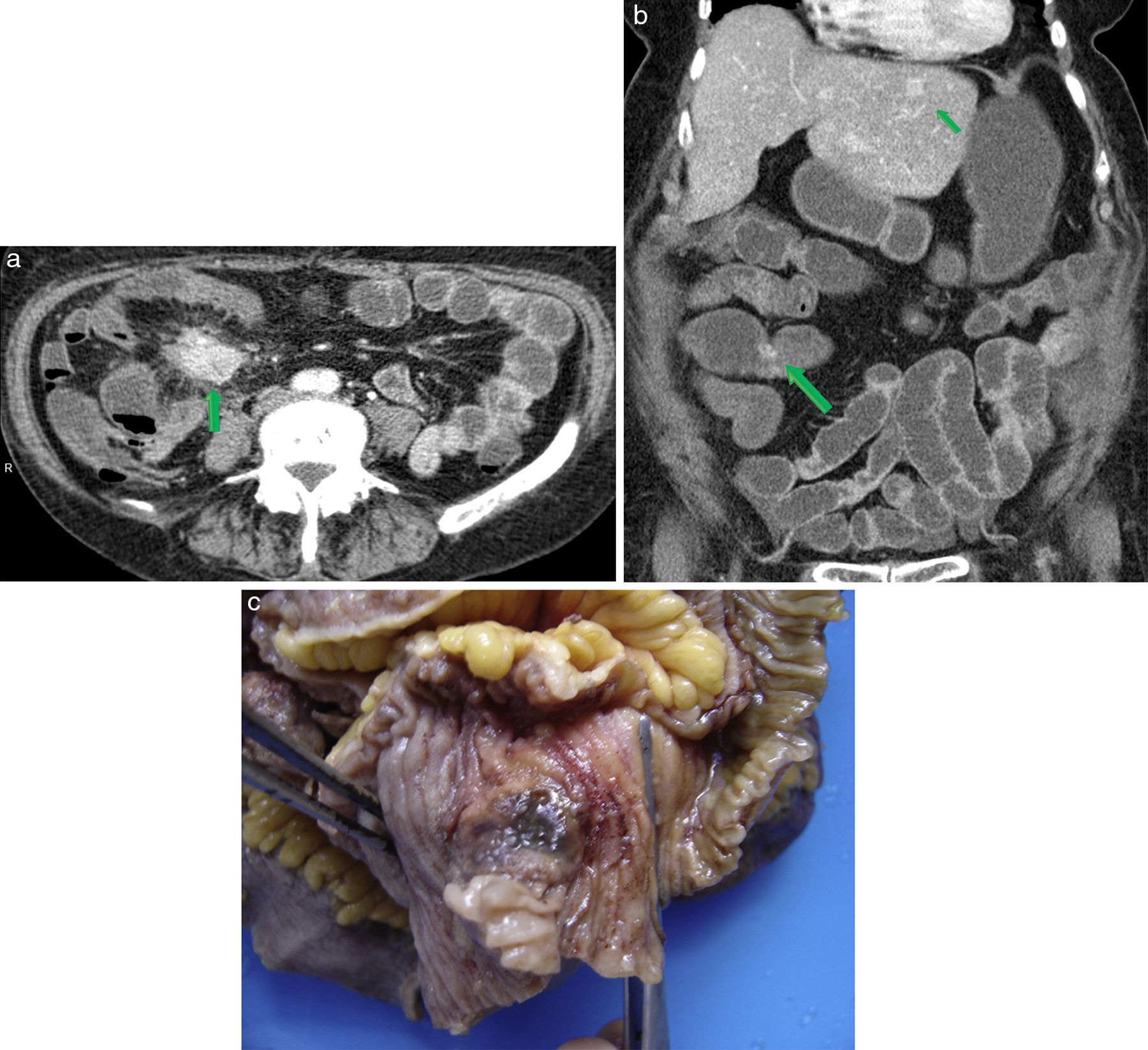
El linfoma no Hodgkin del intestino delgado es el tercero en frecuencia. Entre sus diversos patrones radiológicos, se destacan el engrosamiento parietal con borramiento de los pliegues, que puede generar dilatación de las asas de tipo aneurismático (fig. 3), y la masa exofítica, posiblemente ulcerada.
Paciente masculino, de 55 años, en estudio por HDOO-O con antecedente de celiaquía refractaria a tratamiento. (a) En el flanco izquierdo se aprecia una lesión focal con engrosamiento de sus paredes y realce en la fase portal (flecha larga), en asociación con un aumento de la densidad en el mesenterio y múltiples adenomegalias (flecha corta). (b y c) Correlato endoscópico. Diagnóstico: linfoma no Hodgkin.
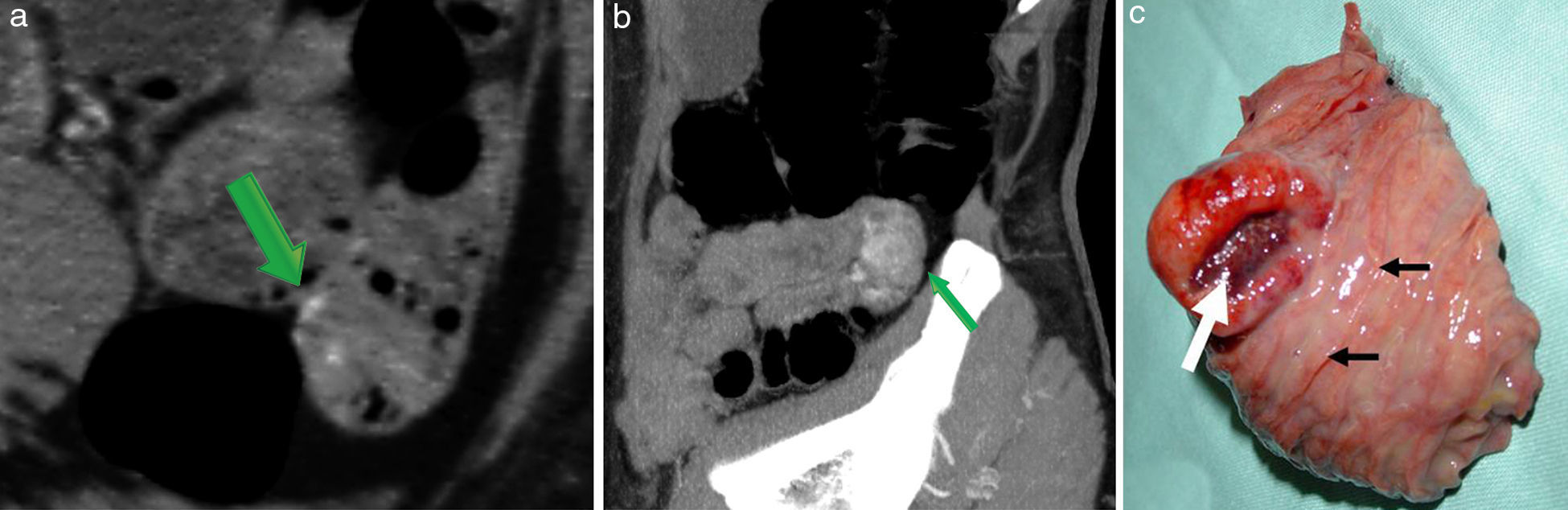
En último lugar, se encuentran los GIST. Estos habitualmente se manifiestan como una masa exofítica y heterogénea de gran tamaño con bordes definidos. Pueden sufrir hemorragia por necrosis o ulceración (fig. 4), y se extienden localmente y/o al hígado como lesiones hipovasculares o quísticas12.
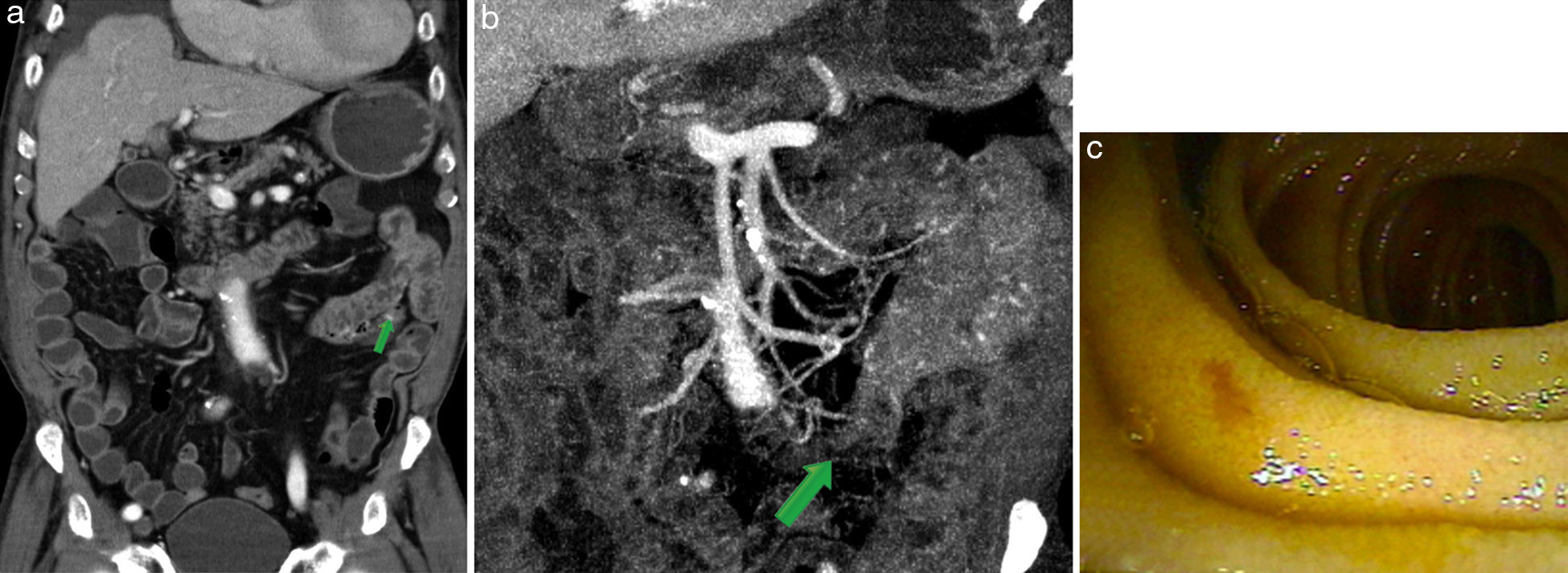
Paciente femenino, de 83 años, en estudio por HDOO-O con antecedente de anemia perniciosa. (a y b) Se evidencia un área focal con realce en la fase arterial (flechas) en un asa yeyunal, y en su vecindad se encuentra una prominencia de ramos yeyunales originados en la arteria mesentérica superior, sugerente de una lesión hipervascularizada con estigma de sangrado activo. (c) Pieza macroscópica: se observa la lesión con asiento en la pared de un asa yeyunal (flechas cortas) y su sector central ulcerado (flecha larga), causal de la HDOO. Diagnóstico: tumor del estroma gastrointestinal.
Al poder también evaluar el colon, la ETC puede contribuir al diagnóstico de la patología colónica (fig. 5).
Paciente masculino, de 71 años, en estudio por HDOO-O. (a) Se detecta una lesión en el colon ascendente (flecha), que presenta engrosamiento parietal asociado a alteración de la superficie mucosa y submucosa, con realce, aumento de los vasos rectos y formaciones ganglionares vecinas. (b) Pieza quirúrgica. Diagnóstico: adenocarcinoma mucosecretor del colon.
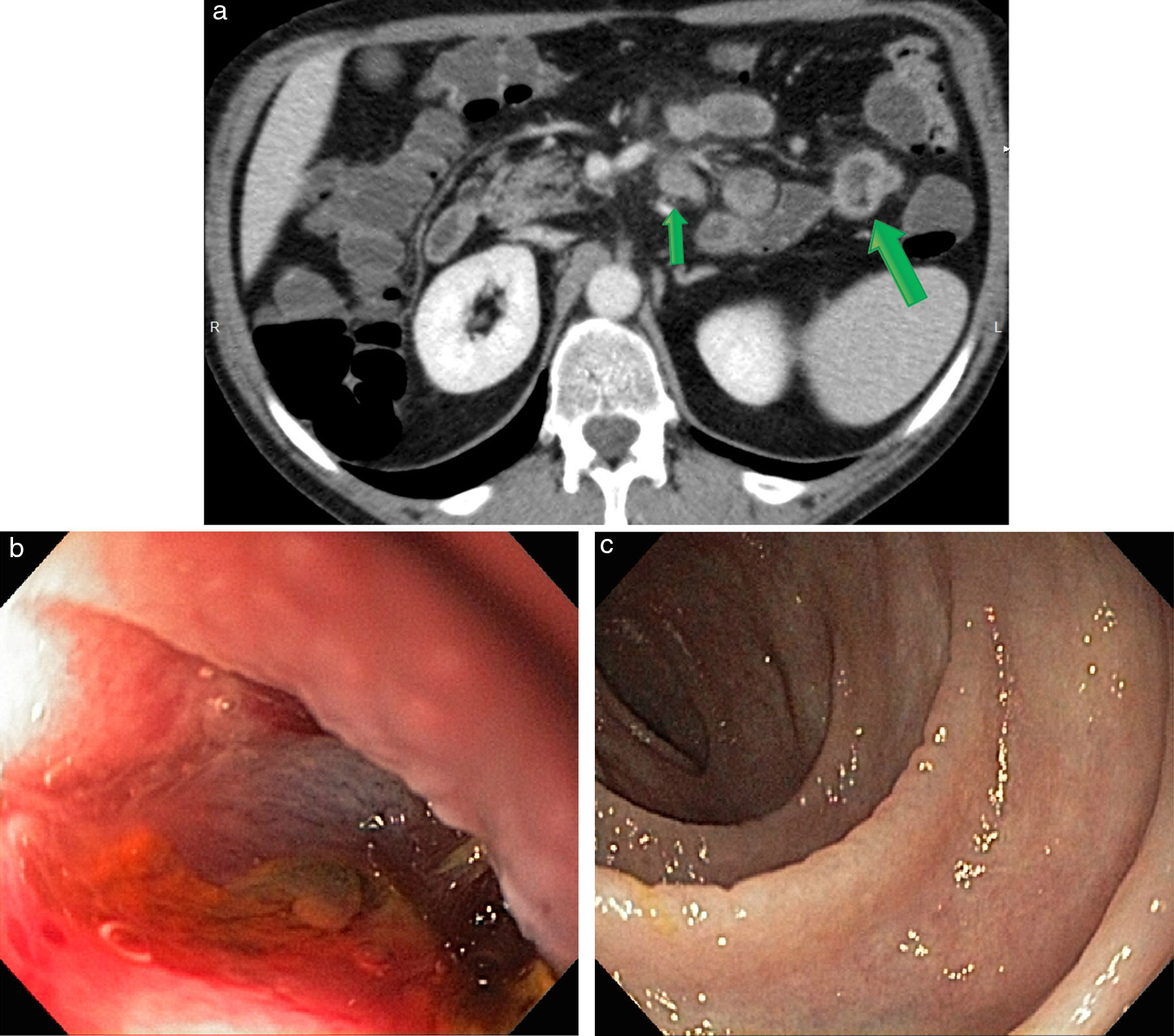
Las angioectasias constituyen la causa más frecuente de HDOO en los pacientes de 70-80 años, por lo que se cree que su origen estaría relacionado con un proceso degenerativo asociado a la edad. Estas lesiones se definen por ser venas tortuosas de paredes finas sin capa elástica interna. Su localización más común en el intestino delgado es el yeyuno y se caracterizan por ser múltiples en el 40-75% de las HDOO. En la VC se visualizan como áreas eritematosas de menos de 10mm con patrón arborizante y fácil sangrado ante el contacto; mientras que en la ETC se objetivan como lesiones focales parietales, puntiformes o discoides, que realzan en la fase venosa y disminuyen en la fase tardía13 (fig. 6).
Paciente masculino, de 87 años, en estudio por HDOO-E con múltiples antecedentes cardiovasculares. (a) Se manifiestan múltiples áreas con realce, visibles en la fase entérica (flecha) en la pared de las asas yeyunales situadas en el flanco izquierdo. (b) Mejor visibilidad en las reconstrucciones con técnicas de reproceso de proyección de máxima intensidad (flecha). (c) Correlato endoscópico. Diagnóstico: angiodisplasias.
Un cuadro de HDOO es una rara forma de presentación de la enfermedad de Crohn. En este caso, el sitio más frecuente de afectación, y único en el 30% de las ocasiones, es el íleon terminal12,14,15. El signo más común es el engrosamiento parietal y las úlceras lineales o transversales de los sectores afectados (fig. 7).
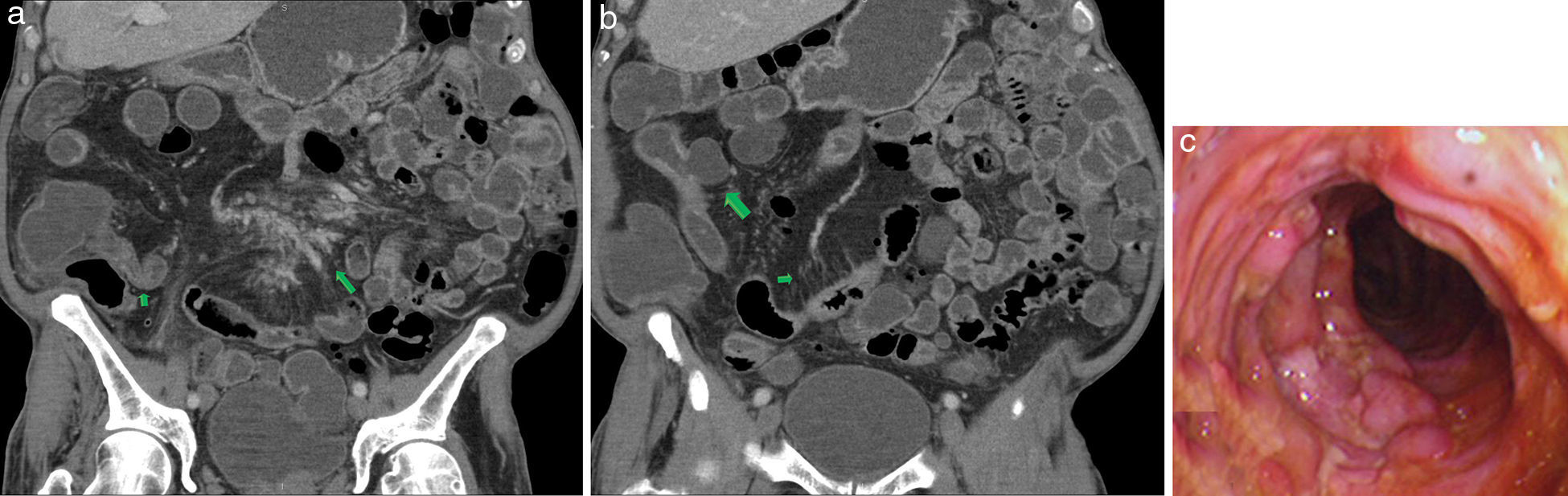
Paciente masculino, de 80 años, en estudio por HDOO-O y diarrea crónica. (a) Se evidencia compromiso del íleon terminal (flecha corta) con engrosamiento mural, edema submucoso y realce, acompañado de proliferación fibroadiposa mesentérica (flecha larga). (b) Se asocia con áreas de estenosis segmentaria y saculación del borde antimesentérico (flecha larga) y aumento del tamaño de los vasos rectos (flecha corta). (c) Correlato con la enteroscopia. Diagnóstico: enfermedad de Crohn.
La ETC es una herramienta útil para la valoración del intestino delgado. En pacientes con HDOO permite encontrar y caracterizar las lesiones que dan origen a esta entidad.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de interés.