Actualmente existe consenso en que la atención a la depresión requiere entender las experiencias, expectativas y preferencias de los pacientes e incorporar la visión de los profesionales implicados en su manejo. El objetivo de este estudio fue explorar y comparar las perspectivas de pacientes, familiares y profesionales respecto de las principales áreas de mejora de la práctica clínica de la depresión.
Material y métodosSe realizaron 4 grupos focales (2 con pacientes con depresión mayor, uno con familiares y uno con profesionales). Para la captación de los participantes se contó con la colaboración del Servizo Galego de Saúde y de la Federación de Asociaciones de Familiares y Personas con Enfermedad Mental. El contenido de las transcripciones se analizó temáticamente.
ResultadosSe identificaron 5 temas principales y 18 subtemas: los retos diagnósticos, la necesidad de un abordaje integral, las mejoras en la coordinación y seguimiento, el establecimiento de un espacio y relación terapéutica adecuados y, por último, el impacto del estigma. Los pacientes, familiares y profesionales aportaron información parcialmente coincidente y complementaria sobre estos temas principales.
ConclusionesEl manejo de la depresión es una labor compleja que requiere la puesta en marcha de medidas de diferente naturaleza. Incorporar las perspectivas de los principales agentes implicados es fundamental y se hace patente la necesidad de seguir trabajando en modelos de atención a la depresión que optimicen las experiencias de los pacientes y que tengan en cuenta sus preferencias y expectativas.
There is currently a consensus that depression care requires understanding the experiences, expectations, and preferences of patients, and incorporating the views of the professionals involved in its management. The aim of this study was to explore and compare the perspectives of patients, families, and health professionals on the main areas for improvement in the clinical practice of depression.
Material and methodsFour focus groups were performed (2 with patients with major depression, one with family members, and one with professionals). Participants were recruited with the collaboration the Galician Health Service and the Federation of Associations of Relatives and Persons with Mental Disease. The content of the transcripts were analysed thematically.
ResultsFive themes and 18 sub-themes emerged, including, diagnostic challenges, the need for a comprehensive approach, improvements in the coordination and monitoring, the establishment of an adequate relationship and therapeutic space and, finally, the impact of stigma. Patients, families and professionals provided partially overlapping and complementary information on these main themes.
ConclusionsThe management of depression is a complex task, which requires the implementation of measures of a different nature. The incorporation of the perspectives of key stakeholders is essential and it is necessary to continue working on models of care for depression that optimise the experiences of patients, and take into account their preferences and expectations.
La depresión es un importante problema de salud pública, al haberse convertido en uno de los trastornos mentales más frecuentes y la principal causa de discapacidad a nivel mundial, debido principalmente a factores como su inicio temprano, el deterioro funcional asociado y la tendencia a la cronicidad1. Además, las personas con depresión presentan una elevada comorbilidad y mortalidad dada su asociación con enfermedades físicas, otros trastornos mentales, abuso de sustancias adictivas y conducta suicida1–4.
A pesar de los avances en el tratamiento de los trastornos afectivos, el manejo clínico de la depresión continúa siendo un desafío. Aunque se sabe de la multiplicidad de factores que afectan al proceso asistencial, para optimizar la práctica clínica es crucial poder conocer de primera mano cómo es percibido y vivenciado dicho proceso por los pacientes que sufren el trastorno, así como por sus familias y los diferentes profesionales que intervienen en este, intentando mejorar con ello no solo su tratamiento, sino la atención sanitaria en sí misma5–7. En consecuencia, no es sorprendente que el volumen de investigación cualitativa en este ámbito haya aumentado casi de forma exponencial desde la pasada década.
Diferentes estudios han puesto de manifiesto cómo la forma en que los pacientes conceptualizan la depresión es de gran relevancia para entender cómo acceden y se relacionan con el sistema sanitario5,8,9. De la misma manera, el papel que otorgan a los diferentes tratamientos es decisivo en su aceptabilidad, adherencia e incluso podría ser un factor fundamental a tener en cuenta al valorar su efectividad8,10–16. Además, se recalca el fuerte impacto negativo de la depresión a nivel individual, familiar y social17–20.
Los estudios cualitativos que han abordado la visión de los profesionales son menos frecuentes y se han centrado fundamentalmente en el ámbito de la atención primaria. Sus resultados muestran que el diagnóstico y el tratamiento de la depresión son considerados complejos7,21–23, y se hace especial énfasis en la necesidad de continuar desarrollando estrategias orientadas a optimizar el proceso de atención7,22,24,25. Además se han descrito diferentes barreras y facilitadores para su adecuado tratamiento22,24–26 y para la implementación de guías de práctica clínica24,27–30.
Teniendo en cuenta la literatura previa, el objetivo de este estudio es explorar y comparar las perspectivas de los pacientes, familiares y profesionales respecto de las principales áreas de mejora de la atención que se presta a la depresión.
Material y métodosEste estudio se ha llevado a cabo con la finalidad de complementar y contextualizar la revisión sistemática de estudios cualitativos llevada a cabo para la actualización de la guías de práctica clínica sobre el manejo de la depresión en el adulto31,32. Para la consecución de los objetivos previamente señalados se optó por la metodología cualitativa orientada a la evaluación de los resultados en salud y servicios sanitarios33.
DiseñoSe ha empleado la técnica de grupos focales, en la medida que favorece la interacción entre las personas y permiten capturar la diversidad de perspectivas u opiniones existentes34–36. Dada la naturaleza de los objetivos planteados, se establecieron tres segmentos de interés diferenciados: 1) pacientes, 2) familiares y 3) profesionales, intentando con ello disponer de tres visiones, a priori parcialmente diferentes aunque complementarias, del fenómeno objeto de estudio.
ParticipantesLos participantes se seleccionaron mediante un muestreo intencional, a través de profesionales del Servizo Galego de Saúde (SERGAS) y de la Federación de Asociaciones de Familiares y Personas con Enfermedad Mental de Galicia. En total se realizaron 4 grupos focales (2 con pacientes, uno con familiares y uno con profesionales), constituido cada uno de ellos por 8 personas. En la tabla 1 se resume la composición y los criterios de inclusión y exclusión empleados.
Composición de los grupos
| Grupo | Criterios de inclusión | Criterios de exclusión |
|---|---|---|
| Pacientes 1 | - Diagnóstico de episodio depresivo en remisión. - Atendidos en unidades de salud mental, no pertenecientes a asociaciones de pacientes | - Menores de 18 años. - Déficit cognitivo - Participantes en los que el profesional responsable consideró inoportuna su participación debido a la fase en el proceso o al potencial efecto negativo de su implicación en las sesiones - Cargo en la asociación de pacientes implicada |
| Pacientes 2 | - Diagnóstico de episodio depresivo asociado a otros trastornos mentales, abuso de sustancias o enfermedad física. - Atendidos en atención primaria y/o unidad de salud mental, vinculados a una asociación de pacientes | |
| Familiares | - Familiares y allegados de pacientes con diagnóstico de episodio depresivo. - Implicación directa en los cuidados | |
| Profesionales | - Experiencia y labor asistencial en el SERGAS - Implicados en el manejo clínico de pacientes con depresión o situaciones de interés para el objetivo del estudio | - Integrantes del grupo elaborador de la GPC de manejo de la depresión en el adulto |
GPC: guía de práctica clínica; SERGAS: Servizo Galego de Saúde.
En el caso de los pacientes se distinguieron dos perfiles diferenciados: en el primer grupo se incluyeron personas con diagnóstico de episodio depresivo en remisión, atendidos en unidades de salud mental del SERGAS. La razón de emplear la remisión como criterio de inclusión fue que, tal y como advierten diferentes estudios, es necesario haber experimentado cierto grado de mejoría para entender y valorar realmente el proceso6. En el segundo grupo se incluyeron pacientes con diagnóstico de episodio depresivo asociado a trastornos mentales, abuso de sustancias, enfermedad física o problemas sociales, debido a la importancia de estos factores frecuentemente asociados a la depresión37. Este grupo de pacientes podía estar en seguimiento en centros de atención primaria o unidades de salud mental del SERGAS, pero todos estaban vinculados a asociaciones de pacientes.
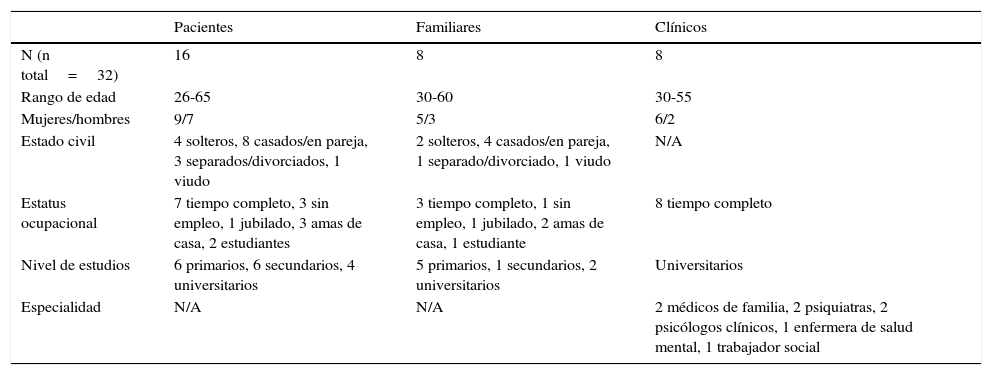
Las principales características de los participantes del estudio se describen en la tabla 2.
Características de los participantes
| Pacientes | Familiares | Clínicos | |
|---|---|---|---|
| N (n total=32) | 16 | 8 | 8 |
| Rango de edad | 26-65 | 30-60 | 30-55 |
| Mujeres/hombres | 9/7 | 5/3 | 6/2 |
| Estado civil | 4 solteros, 8 casados/en pareja, 3 separados/divorciados, 1 viudo | 2 solteros, 4 casados/en pareja, 1 separado/divorciado, 1 viudo | N/A |
| Estatus ocupacional | 7 tiempo completo, 3 sin empleo, 1 jubilado, 3 amas de casa, 2 estudiantes | 3 tiempo completo, 1 sin empleo, 1 jubilado, 2 amas de casa, 1 estudiante | 8 tiempo completo |
| Nivel de estudios | 6 primarios, 6 secundarios, 4 universitarios | 5 primarios, 1 secundarios, 2 universitarios | Universitarios |
| Especialidad | N/A | N/A | 2 médicos de familia, 2 psiquiatras, 2 psicólogos clínicos, 1 enfermera de salud mental, 1 trabajador social |
N/A: no aplicable.
La duración de cada sesión fue de aproximadamente dos horas y fue estructurada en grandes bloques. Además de la correspondiente guía de tópicos, se utilizaron como apoyo diferentes materiales y tareas con los que se pretendió alcanzar una mayor implicación de todos los participantes y favorecer el dinamismo de las sesiones.
Análisis y triangulación de los datosPara hacer posible la posterior transcripción y análisis de la información, las sesiones se grabaron en audio, con la debida aprobación de los asistentes y tras garantizar la confidencialidad de la información.
Se realizó un análisis temático de la información38, para lo que se siguieron los siguientes pasos: familiarización con los datos, generación de los códigos iniciales, búsqueda de temas, revisión, definición y titulación de los mismos y elaboración del informe de resultados. En una primera fase, dos investigadores analizaron individualmente las transcripciones y categorizaron la información de forma independiente. Posteriormente, todos los investigadores participaron en la revisión de los temas establecidos y en su interpretación. Las diferencias se discutieron hasta alcanzar el consenso.
Se empleó una doble estrategia de triangulación, de datos y de investigadores. La triangulación de datos se consiguió a través de la obtención de la perspectiva de los diferentes agentes implicados (pacientes, familiares y profesionales). Por otro lado, investigadores de diferentes disciplinas estuvieron implicados directamente en la moderación de las sesiones y en el análisis de los resultados, dotando así de validez concurrente a los temas y subtemas establecidos39.
Aspectos éticosEl estudio fue aprobado por el Comité Autonómico de Ética de la Investigación de Galicia. Todos los participantes recibieron información oportuna sobre la finalidad y metodología del estudio y se solicitó el consentimiento informado por escrito.
ResultadosLos resultados se acompañan con verbatims ilustrativos (reproducción exacta de una frase), identificados con los siguientes códigos: P (pacientes), F (familiares), ENF (enfermera), MF (médico de familia), PSC (psicólogo), PSQ (psiquiatra) y TS (trabajador social).
Se establecieron 5 temas principales y 18 subtemas (tabla 3).
Principales áreas de mejora desde la perspectiva de pacientes, familiares y profesionales: temas y subtemas
| Perspectiva pacientes/familiares | Perspectiva profesionales |
|---|---|
| Tema 1: los retos del diagnóstico | |
| Subtema: - Facilitar un diagnóstico precoz | Subtemas: - La importancia del diagnóstico diferencial - Los factores subyacentes - Formación de los profesionales |
| Tema 2: necesidad de un abordaje integral | |
| Subtemas: - Abordaje médico, psicosocial y humano - Asociaciones de pacientes como pilar - Importancia de la psicoterapia | Subtemas: - Refuerzo de los vínculos entre el sistema sanitario y los servicios sociales - Garantizar disponibilidad de psicoterapia |
| Tema 3: mejoras en la coordinación y seguimiento | |
| Subtemas: - Mejorar coordinación entre profesionales - Mejorar seguimiento del trastorno, problemas psicosociales y familiares | Subtemas: - Abordaje multidisciplinar - Implementación de modelos de atención colaborativa |
| Tema 4: establecimiento de un espacio y relación terapéutica adecuados | |
| Subtemas: - Actitud empática y humana - Información sencilla y clara - Implicación de la familia en el proceso asistencial | Subtemas: - Favorecer toma decisiones compartidas - El apoyo al paciente y al entorno familiar |
| Tema 5: impacto del estigma | |
| Subtema: - Favorecer desestigmatización con información | Subtema: - Amortiguar estigma social y prejuicios de los profesionales |
Desde la perspectiva de los pacientes y familiares era importante favorecer una labor más activa por parte los servicios de atención primaria, que hicieran posible un diagnóstico precoz de la depresión, debido a las dificultades o resistencias para demandar asistencia sanitaria que a menudo estaban presentes por parte del paciente y/o su entorno familiar. «Mi primer contacto fue hace 25 años con el médico de cabecera, en aquel momento tardamos mucho en valorarlo y yo empeoré mucho porque tardó demasiado el diagnóstico…» (P). «Para mí, la principal barrera para el diagnóstico es el tiempo, si tú no sabes expresar bien lo que te pasa y encima el médico no tiene tiempo ni para una entrevista…» (F).
Por su parte, los profesionales hicieron especial énfasis en la complejidad inherente al diagnóstico de la depresión, lo que suponía un permanente desafío. Entre las principales dificultades y retos se apuntaban, por un lado, llevar a cabo un adecuado diagnóstico diferencial y, por otro, valorar los posibles factores subyacentes. A este respecto la formación continuada de todos los profesionales, pero especialmente en atención primaria, se consideró fundamental. «Yo creo que no se nos prepara realmente para afrontar a un paciente con ideas depresivas, y a veces no tenemos tiempo para profundizar en lo que te dice el paciente, o puedes pensar que hay algún factor estresante detrás que es un trastorno adaptativo…» (MF).
Los pacientes y familiares describieron la necesidad de un tratamiento integral, no enfocado exclusivamente desde una perspectiva médica, sino también psicosocial y humana, intentando proporcionar la ayuda necesaria para la estabilización de la persona. En este punto, el papel de las asociaciones de pacientes se presumió crucial. Por otro lado, el tratamiento exclusivamente farmacológico no respondió a sus necesidades y expectativas, quienes demandaban la psicoterapia como alternativa terapéutica. «A mí me hizo fuerte venir a la asociación y desahogarme con la gente y psicóloga de aquí…Mi problema es muy fuerte pero yo tengo ganas de salir adelante…» (P). «Las asociaciones de pacientes vienen muy bien…Porque mi hijo se dio cuenta de que había gente que estaba mucho peor que el…él sentía que lo suyo no era tan grave…» (F). «Para mí la psicoterapia es la parte fundamental del tratamiento de la depresión…» (P). «El psiquiatra le dijo que podía compartir el tratamiento con antidepresivos con el psicólogo y la verdad es que eso le vino muy bien» (F).
Los profesionales también señalaron la relevancia de la promoción de un abordaje integral de la depresión. Para ello, consideraron que deberían ponerse en marcha todas las intervenciones sociosanitarias pertinentes, siendo necesario reforzar los vínculos entre el sistema sanitario y los servicios sociales. También se aludió a que se debería hacer un mayor uso de la psicoterapia y garantizar su disponibilidad para todos los pacientes que la precisen. «Que al final lo que hacemos mucho es medicar, pero hay una parte importante, que para mí es la parte referida a las depresiones que arrastran algún problema de fondo, donde haría falta alguna intervención psicológica o ayuda social para encauzar el futuro de esa persona» (MF). «¿Y qué pasa con los pacientes que no requieren un tratamiento farmacológico? ¿Qué pueden responder a intervenciones psicológicas?, en estos casos habría que garantizar la disponibilidad de psicoterapia» (PSC).
Para los pacientes y familiares era fundamental optimizar la coordinación entre los profesionales, y con ello conseguir una mejor supervisión y seguimiento de cada caso. Además, para mejorar el seguimiento del trastorno se percibió relevante la monitorización de los posibles problemas psicosociales y familiares asociados. «Lo más importante es que las citas sean más seguidas y que no te den citas tan de vez en cuando, sobre todo cuando estás mal de verdad» (P). «Igual que hay citas para ver cómo va el paciente, debería haber citas para el entorno» (F).
Los profesionales subrayaron que se debería abordar la depresión de forma multidisciplinar y en estrecha colaboración entre atención primaria y especializada. Aunque la percepción general de la coordinación entre los diferentes profesionales y niveles asistenciales no fue negativa, se sugirieron nuevos esfuerzos a este nivel que permitieran la puesta en marcha de modelos colaborativos de atención. «Depende mucho del equipo con el que trabajes. El sistema está pensado para que el médico de familia lleve los casos y el especialista de apoyo. Si lleváramos los pacientes así sería otra cosa» (PSQ). «Yo derivo en circunstancias como por ejemplo cuando hay dudas con los fármacos (polimedicados, embarazadas, cuando hay dudas sobre los fármacos que manejas más) y cuando el paciente no responde después de varios intentos de tratamientos…Y cuando tengo sensación de que a lo mejor estoy diagnosticando mal, que puede haber otra patología y necesito una opinión especializada…Pero bueno en general no sé si esto se hace» (MF).
Los pacientes y familiares plantearon la necesidad de sensibilizar a los profesionales de la relevancia de mantener una actitud empática y humana durante todo el proceso asistencial, fundamentales para que se estableciera la confianza necesaria que debe perdurar a lo largo de todo el proceso y que ha de favorecer una mayor adherencia y eficacia del tratamiento.
Además, era preciso responder a las demandas de información acerca de la enfermedad y su tratamiento de forma sencilla y clara. También consideraron fundamental tener en cuenta a la familia a lo largo del proceso asistencial, no solo por las repercusiones e impacto de la depresión en el entorno familiar, sino también porque desde una perspectiva terapéutica juega un papel importante que debería ser gestionado adecuadamente. «Para mí, en el caso de la depresión, es muy importante que los profesionales se impliquen y te escuchen, que haya una buena comunicación y que te apoyen» (P). «Yo creo que tienes que estar a gusto con la persona que te trata para conseguir un cambio» (F). «A mí no se me presentaron diferentes alternativas de tratamiento ni me explicaron nada…, claramente no» (P). «Si no fuese por mi familia, yo no sé lo que hubiese pasado…» (P). «El impacto en la familia es muy importante y por eso tendrían que tenernos más en cuenta» (F).
Desde el punto de vista de los profesionales, era crucial facilitar más información al paciente y a su entorno familiar acerca de las diferentes alternativas terapéuticas, fomentando una mayor participación en la toma de decisiones. También se señaló la conveniencia de proporcionar el apoyo necesario, tanto al paciente como a la familia. «Yo creo que las alternativas de tratamiento en general no se explican bien actualmente… y estamos frenando las intervenciones terapéuticas cuando son técnicas con eficacia probada» (PSC). «La familia también lo pasa mal, tengo muchos familiares que vienen reclamando apoyo, más que los propios pacientes» (TS).
Los pacientes y familiares destacaron el impacto negativo del estigma que actuaba como una barrera importante a los cuidados y al tratamiento. Por ello se recalcó la importancia de promover, mediante la información y la función pedagógica de los servicios de salud, una desestigmatización progresiva de la depresión. «Hay gente que no valora lo que es la depresión. Hay mucha gente a tu alrededor que no lo entiende…, uno cuando está en casa intenta expresarlo con palabras y no lo entienden. Pero yo en el fondo entiendo que no lo entiendan…» (P). «No se comprende, muchas veces uno comunica que tiene depresión y ni se comprende, eso es un problema grave, y esto afecta a las personas que lo sufren porque encima se sienten incomprendidas…» (F).
Los profesionales, además de reconocer la repercusión del estigma social, hicieron referencia a ciertos prejuicios de los profesionales sanitarios en relación con la depresión que también era necesario detectar y evitar. «En salud mental intentamos no prejuzgar porque es nuestro campo de trabajo, los prejuicios quedan arrinconados…pero sí que creo que cuanto más te alejas de ese campo, en otros campos de la medicina…hablando con otros compañeros veo que hay ideas sobre la depresión que van de la mano, estas atribuciones en los profesionales son un reflejo de las atribuciones prejuiciosas que hay en la calle…» (PSQ). «A mí, sobre todo al principio, no me gusta etiquetar, ni dar mi opinión a los pacientes…Intento ver qué factores ambientales o estresores puede haber, pero sin juzgar…El problema es que creo que muchas veces los profesionales hacemos juicios de valor que no ayudan, en realidad no son más que estereotipos y prejuicios» (ENF).
La importancia de la depresión, tanto desde el punto de vista epidemiológico como por la discapacidad que genera1,6, justifica un estudio más profundo que se traduzca en una mejor comprensión de la vivencia y del proceso en sí mismo, con la finalidad de adaptar la práctica clínica a las necesidades y expectativas de los pacientes y mejorar la atención que se presta. De la misma manera, es fundamental tener en cuenta la perspectiva de los profesionales implicados.
Este trabajo se ha planteado con un doble objetivo: por un lado explorar las principales áreas de mejora relacionadas con el abordaje de la depresión desde el punto de vista de los pacientes, sus familias y los profesionales y, por otro, realizar un análisis comparativo de estas. Tanto los pacientes y sus familias, como los clínicos, han aportado información parcialmente coincidente y complementaria sobre sus percepciones, lo que ha permitido extraer información sobre los retos diagnósticos, la necesidad de un abordaje integral, mejoras en la coordinación y seguimiento, establecimiento de un espacio y relación terapéutica adecuados y el impacto del estigma.
Al igual que en otros estudios cualitativos, se ha puesto de manifiesto que el diagnóstico de la depresión es una labor compleja, tanto desde el punto de vista de los pacientes como desde el de los profesionales6,7,22,40,41. Los pacientes y familiares participantes en este estudio han recalcado la necesidad de favorecer el diagnóstico precoz, mientras que los profesionales mencionan las dificultades relacionadas con el diagnóstico diferencial, la evaluación de los factores subyacentes y el interés de la formación continuada.
El abordaje integral de la depresión también se sitúa como uno de los principales aspectos en los que incidir. A este respecto existe consenso en la importancia del abordaje individualizado y del empleo de forma sinérgica de diferentes estrategias terapéuticas, tanto farmacológicas como psicosociales7,24. En concreto, las intervenciones psicológicas se consideran cruciales tanto por los pacientes6,10–12, como por los profesionales7,22,24. Por otro lado, al igual que se ha descrito en algún estudio previo24, los profesionales también inciden en la necesidad de reforzar los vínculos entre el sistema sanitario y los servicios sociales.
Otro elemento destacado de forma importante en este estudio por todos los participantes es el papel que desempeñan las asociaciones de pacientes, ya que su labor constituye un complemento necesario a los servicios de salud y proporcionan un apoyo social y comunitario de enorme valor.
La mejora de la coordinación entre profesionales y niveles asistenciales también se considera clave en el proceso asistencial, tanto en este estudio como en previos18,41,42, así como la necesidad de mejoras en el seguimiento de los pacientes13.
En cuanto al espacio y relación terapéuticos, los pacientes consideran necesario favorecer un trato empático e implicar a la familia. En esta línea se ha señalado que entre las barreras percibidas por los pacientes en relación con los profesionales destacan el déficit en las habilidades sociales, la falta de sensibilidad y el bajo nivel de confianza médico-paciente6,34. Además, como se ha señalado en estudios previos6, tanto los pacientes como los familiares describen la existencia de falta de información, que se convierte en una barrera importante en la eficacia del tratamiento.
El impacto negativo del estigma se debe tener en cuenta como un factor clave en el manejo de la depresión y puede ser considerado una de las principales barreras en el tratamiento, tanto desde el punto de vista de los pacientes6,12,18 como desde el de los profesionales7,23. En este sentido se debería favorecer una desestigmatización progresiva de la depresión, para lo que se ha apuntado la pertinencia de desarrollar y evaluar programas de sensibilización17.
En cuanto a las limitaciones del presente estudio, no cabe duda de que a nivel muestral el hecho de haber realizado un único grupo focal con el segmento de familiares y de profesionales puede llegar a constituir una carencia. En este sentido, la posibilidad de realizar un mayor número de grupos con todos los segmentos podría dotar de mayor solidez a los hallazgos presentados. Conviene subrayar, no obstante, el carácter exploratorio del presente trabajo y que se ha diseñado para complementar la revisión sistemática de la literatura llevada a cabo como parte de la GPC de la depresión mayor en el adulto31,32. Además, aunque los estudios cualitativos son cada vez más frecuentes en este ámbito, en España siguen constituyendo un hecho excepcional y por otro lado, a nivel internacional existen pocos estudios que hayan comparado e integrado las perspectivas de pacientes/familiares y clínicos.
Futuras investigaciones deberán centrarse en seguir profundizando en la vivencia de la depresión y en la percepción de los diferentes tratamientos e intervenciones, haciendo énfasis al mismo tiempo en los factores que los modulan, como los socioeconómicos, culturales y estructurales. También debieran abordarse de forma paralela la percepción de clínicos y pacientes sobre estos aspectos con el objetivo de conocer potenciales aspectos comunes o discordantes que puedan estar afectando a la atención que se presta o a la relación entre pacientes y profesionales.
En conclusión, el manejo de la depresión es una labor compleja que requiere la puesta en marcha de medidas de diferente naturaleza en aras de mejorar la práctica clínica. Entender la propia depresión y el proceso asistencial desde la perspectiva de los principales agentes implicados resulta fundamental y, por otro lado, refuerza la necesidad de seguir trabajando en modelos asistenciales orientados al paciente, que tengan en cuenta sus vivencias y sus expectativas.
FinanciaciónEste estudio se ha realizado en el marco del desarrollo de actividades de la Red Española de Agencias de Evaluación de Tecnologías Sanitarias y Prestaciones del Sistema Nacional de Salud, financiadas por el Ministerio de Sanidad, Servicios Sociales e Igualdad.
Autoría/colaboradoresTodos los autores de este manuscrito han participado en:
- •
La concepción y el diseño del estudio y en el análisis e interpretación de los resultados.
- •
La escritura del artículo y su revisión crítica, con importantes contribuciones intelectuales.
- •
La aprobación de la versión final para su publicación.
Los autores declaran no tener ningún conflicto de intereses.
Los autores desean mostrar su agradecimiento al grupo de trabajo de la Guía de Práctica Clínica de Manejo de la Depresión en el Adulto y a Raquel León Lamela de Federación de Asociaciones de Familiares y Personas con Enfermedad Mental de Galicia por su colaboración en la captación de la muestra y por sus aportaciones en la concepción de este estudio. También nos gustaría agradecer a todos los pacientes, familiares y profesionales que han participado.