Un proceso asistencial integrado (PAI) es una herramienta cuyo propósito es aumentar la efectividad de las actuaciones clínicas a través de una mayor coordinación y garantía de continuidad asistencial. Los PAI sitúan al paciente como el eje central de la organización asistencial. Se definen como el conjunto de actividades que realizan los proveedores de la atención sanitaria con la finalidad de incrementar el nivel de salud y el grado de satisfacción de la población que recibe los servicios. La elaboración de un PAI precisa analizar el flujo de actividades, la interrelación entre profesionales y dispositivos asistenciales y las expectativas del paciente. En este artículo se presenta y se discute la metodología para la elaboración de un PAI, así como los factores de éxito para su definición y su efectiva implantación. Se explica también, a modo de ejemplo, el reciente PAI para hipoglucemias en personas con diabetes mellitus tipo 2 elaborado por un equipo multidisciplinar y avalado por varias sociedades científicas.
An Integrated Healthcare Pathway (PAI) is a tool which has as its aim to increase the effectiveness of clinical performance through greater coordination and to ensure continuity of care. PAI places the patient as the central focus of the organisation of health services. It is defined as the set of activities carried out by the health care providers in order to increase the level of health and satisfaction of the population receiving services. The development of a PAI requires the analysis of the flow of activities, the inter-relationships between professionals and care teams, and patient expectations. The methodology for the development of a PAI is presented and discussed in this article, as well as the success factors for its definition and its effective implementation. It also explains, as an example, the recent PAI for Hypoglycaemia in patients with Type 2 Diabetes Mellitus developed by a multidisciplinary team and supported by several scientific societies.
Recientemente se publicaba un editorial de Rafael Bengoa1 en el cual se insistía —y con razón— acerca de la absoluta necesidad y manifiesta dificultad de nuestro sistema sanitario para adaptarse a la atención de las enfermedades crónicas. En efecto, a lo largo del período 2009-2013 —últimos datos publicados— el número de camas hospitalarias en España ha pasado de 146.310 (3,19 por 1.000 habitantes) a 154.856 (3,32 por 1.000 habitantes)2,3, y si bien ciertos dispositivos asistenciales tales como los hospitales de día y los servicios de hospitalización a domicilio son cada vez más frecuentes, es un hecho que los hospitales se organizan por servicios que se corresponden a las distintas especialidades médicas. Se trata, pues, de un modelo que en su conjunto es mucho más adecuado para atender los procesos agudos que los crónicos, cuando, de hecho, las 3/4 partes del gasto sanitario se dedican a atender a la cronicidad4,5, siendo la diabetes mellitus tipo 2 (DM2) una de las enfermedades crónicas más frecuentes. En concreto, el estudio di@bet.es, llevado a cabo por CIBERDEM6, estima la prevalencia total de DM2 en España en el 13,8% (más de 5,3 millones de personas), en tanto que las crisis hipoglucémicas son la complicación aguda más frecuente y potencialmente grave del tratamiento farmacológico de la DM2. Distintos estudios revisados por Miramontes et al.7 han estimado que la prevalencia media de hipoglucemia leve sintomática oscila entre 16-20% de los pacientes tratados con sulfonilureas, en tanto que se sitúa entre el 30-50% en los pacientes tratados con insulina. De ahí el interés de elaborar un proceso asistencial integrado (PAI) que optimice la contribución de los diversos profesionales asistenciales que concurren en el seguimiento de los pacientes con DM2.
Porter y su equipo, de la Universidad de Harvard5, llevan años postulando que para mejorar la atención a la cronicidad es necesario: a) definir los servicios de modo que proporcionen valor a los pacientes y no solo a la reducción de costes; b) medir los resultados obtenidos para incentivar el aprendizaje de los profesionales; c) la competencia debe basarse en los resultados y el éxito financiero debe alinearse con el éxito médico para incentivar los buenos resultados; d) la competencia debe centrarse en el proceso asistencial en su conjunto; esto es, crear equipos interdisciplinarios que agrupen a todas las especialidades y profesiones involucradas en un problema de salud, y así organizar la prestación de atención en torno a las mejores soluciones clínicas disponibles; e) la competencia debe circunscribirse al ámbito regional y nacional, no solo local, y la información en que se basa la medición de los resultados debe ser accesible; y f) las innovaciones que generan valor añadido deben incorporarse lo antes posible a la práctica clínica habitual.
El proceso asistencial integrado como herramienta para mejorar la atención de las enfermedades crónicasExisten diversos instrumentos que, utilizados adecuadamente, nos permitirán avanzar en la buena dirección. Entre ellas los PAI destacan por su simplicidad. Los PAI nacen con el objetivo de consensuar entre las distintas especialidades, profesionales y niveles asistenciales involucrados en un problema de salud, cuál es el rol de cada quien para lograr una atención de calidad y formalizar el acuerdo en un proceso asistencial único y compartido por todos ellos. Un PAI se define como el conjunto de actividades que realizan los proveedores de la atención sanitaria (estrategias preventivas, pruebas diagnósticas y actividades terapéuticas) cuya finalidad es incrementar el nivel de salud y el grado de satisfacción de la población que recibe los servicios8. Un PAI detalla el itinerario de los pacientes y el conjunto de actuaciones, decisiones, actividades y tareas que se encadenan de forma secuencial para atender un problema asistencial específico con la máxima calidad9. Se trata pues de proporcionar a cada paciente el ciclo de atención integral que requiere para la atención de su situación clínica o problema de salud en las mejores condiciones posibles. Es decir, un PAI no solo debe contemplar la enfermedad propiamente dicha, sino también las condiciones relacionadas, complicaciones y las circunstancias concurrentes, tales como trastornos renales e hipoglucemias para los pacientes con diabetes, los cuidados paliativos para las personas con cáncer, actividades de educación para la salud, fomento de la adhesión a los protocolos de tratamiento y prevención, y el apoyo a los cambios de comportamiento necesarios, tales como dejar de fumar, perder peso, etc.9,10. Un PAI es, por tanto, una herramienta de mejora de la calidad en la que el paciente es el eje central de la organización asistencial, y un instrumento para profesionales que permite aumentar la efectividad de las actuaciones clínicas a través de una mayor coordinación y garantía de continuidad asistencial.
Así, la elaboración de un PAI precisa analizar: a) el flujo de actividades que concurren en la prevención, diagnóstico y tratamiento —preventivo, curativo o paliativo— de una enfermedad dada; b) la interrelación entre profesionales y dispositivos asistenciales y las expectativas del paciente9; es decir, el primer componente metodológico de un PAI reside en una técnica procedente del mundo de la ingeniería: la organización por procesos. Un proceso se define como un «conjunto de actividades secuenciadas que realizan una transformación de una serie de entradas —inputs— (material, mano de obra, capital, información, etc.) en los resultados —outputs— deseados (bienes y/o servicios) añadiendo valor»11.
Escenario de los procesos asistenciales integrados en España: el ejemplo andaluzDesde hace años en España se han formalizado algunos PAI, entre los cuales destacan por pioneros los impulsados por el Sistema Andaluz de Salud (SAS) en Andalucía a partir del 1.er Plan de Calidad de la Consejería de Salud en el año 2000. Tal como relata Del Moral Campaña12 en este documento «se desarrolla un modelo de gestión por procesos asistenciales integrados como parte central de una estrategia para garantizar la calidad de las prestaciones en el sistema sanitario público (…) buscando eliminar actuaciones que no aporten valor añadido». Inicialmente, el modelo andaluz consideraba que para realizar un PAI debía procederse de la manera siguiente: 1) explicitar la definición global del proceso precisando su definición funcional, sus límites (entrada, marginal y final) y su responsable; 2) identificar los destinatarios y objetivos del proceso incluyendo las expectativas del proceso, los flujos de salida y sus características de calidad; 3) determinar los componentes del proceso; estos son los elementos que intervienen, los recursos que utiliza, las actividades componentes y las características de calidad que se pretenden; 4) representar gráficamente el proceso mediante el correspondiente diagrama de flujos; y 5) definir los indicadores que evalúen el proceso8. Posteriormente, en una segunda revisión de la misma guía13 se hace hincapié, entre otros aspectos, en la necesidad de basarse en una revisión bibliográfica explícita y reproducible, y tener en cuenta criterios de efectividad clínica y de uso racional de los medicamentos.
El ejemplo del proceso asistencial integrado para hipoglucemias en personas con diabetes mellitus tipo 2A la vista de que la prevalencia de la diabetes mellitus estimada para España por la International Diabetes Federation es del 8,1% y que, debido al incremento de la obesidad y la vida sedentaria, las previsiones para las próximas décadas calculan que para 2030 uno de cada 10 adultos tendrá diabetes14, la Sociedad Española de Diabetes, la Sociedad Española de Endocrinología y Nutrición, la Sociedad Española de Medicina Geriátrica, la Sociedad Española de Médicos de Atención Primaria, la Sociedad Española de Medicina de Familia y Comunitaria, la Sociedad Española de Médicos Generales y de Familia, la Sociedad Española de Medicina Interna y la Fundación Red de Grupos de Estudio de la Diabetes en Atención Primaria de la Salud, han elaborado un PAI para optimizar la atención de las hipoglucemias en personas con DM215. Este PAI intenta seguir con la tercera línea estratégica de la citada «visión esquemática de la actualización de 2012 de la estrategia en diabetes del Sistema Nacional de Salud» sobre asistencia integrada de las personas con diabetes, así como continuar con las recomendaciones de la American Diabetes Association y de la American Association of Clinical Endocrinologists acerca de la importancia del control de los episodios de hipoglucemia para mejorar el pronóstico y calidad de vida de estos pacientes16.
A diferencia de los PAI elaborados por el SAS en un entorno organizativo-asistencial muy concreto, este ha requerido tener en cuenta los diversos modelos asistenciales que se han desarrollado en las diversas comunidades autónomas. Es por ello que para su implantación efectiva será necesario realizar adaptaciones a las especificidades de cada área de salud y/o institución que lo aplique.
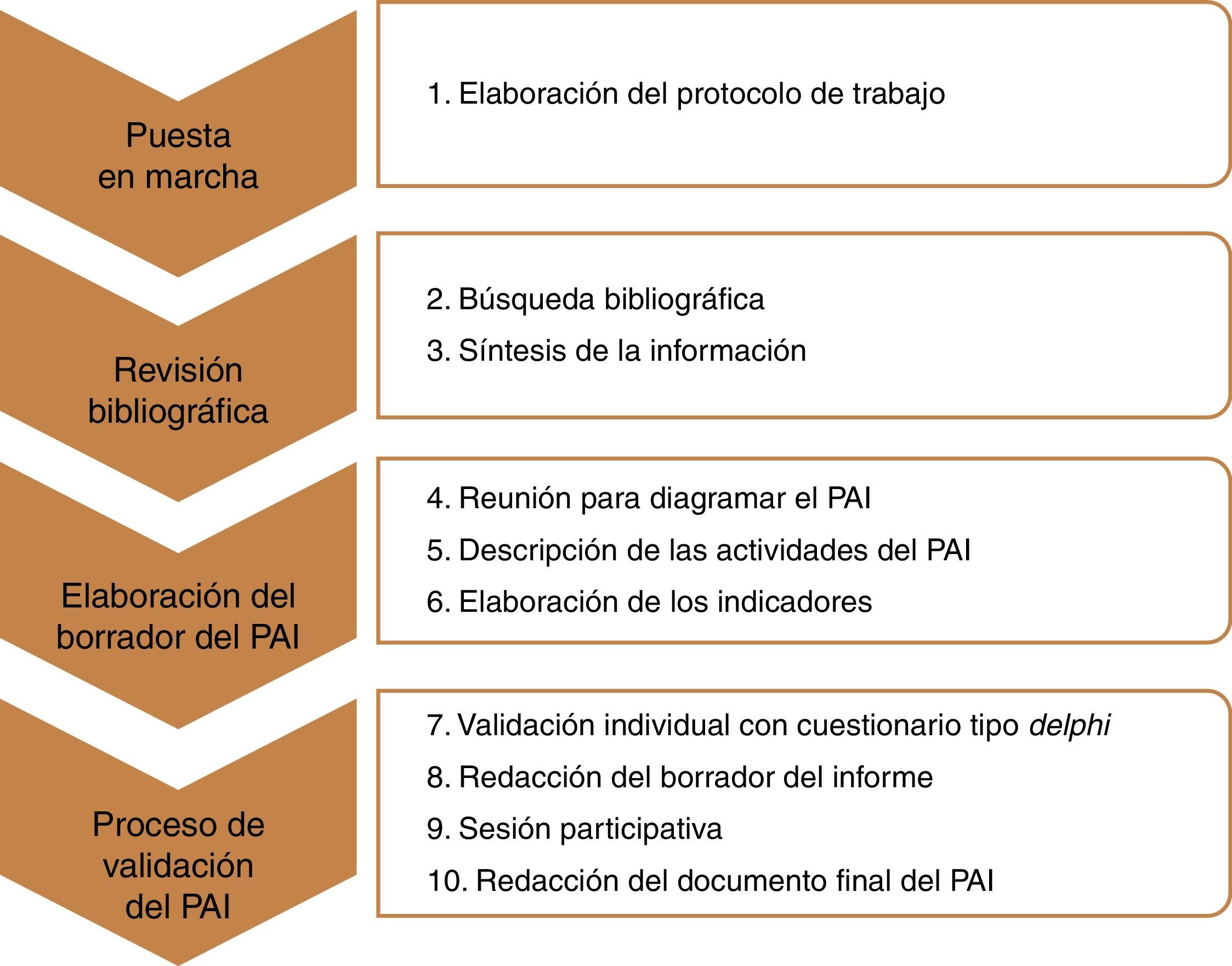
Tal como resume de forma esquemática la figura 1, para la realización de este PAI, en el que participaron los autores de esta publicación, se ha seguido un proceso que ha permitido alcanzar el consenso deseado mediante la secuencia de actividades previstas inicialmente y que se resume a continuación: 1) elaboración del protocolo de trabajo y la metodología del proceso, incluyendo el índice de temas a abordar, los pacientes a los que se dirige el PAI y los ámbitos asistenciales que comprende —en este caso prevención, diagnóstico y tratamiento de las hipoglucemias—; 2) revisión no sistemática de la literatura focalizada en los costes y el impacto en la calidad de vida por la descompensación de la hipoglucemia en pacientes diabéticos tipo 2; 3) síntesis de las publicaciones seleccionadas; 4) reunión presencial para definir la misión, el alcance y los límites del PAI, formalizar un primer mapa de procesos y subprocesos asociados (flujograma) y detectar puntos críticos del proceso; 5) descripción de las actividades incluidas en el proceso y cada subproceso del PAI, con especial atención a los pacientes ancianos y con insuficiencia renal; 6) elaboración de una propuesta de indicadores de evaluación del PAI; 7) primera valoración del PAI y sus indicadores de evaluación mediante un formulario tipo Delphi a través del cual cada experto expresó su grado de acuerdo o desacuerdo a cada una de las propuestas realizadas (consenso=acuerdo≥80%); 8) elaboración de un borrador del PAI con los acuerdos alcanzados; 9) celebración de una segunda sesión de trabajo para validar el documento final y debatir los disensos restantes; y 10) elaboración del documento final del PAI.
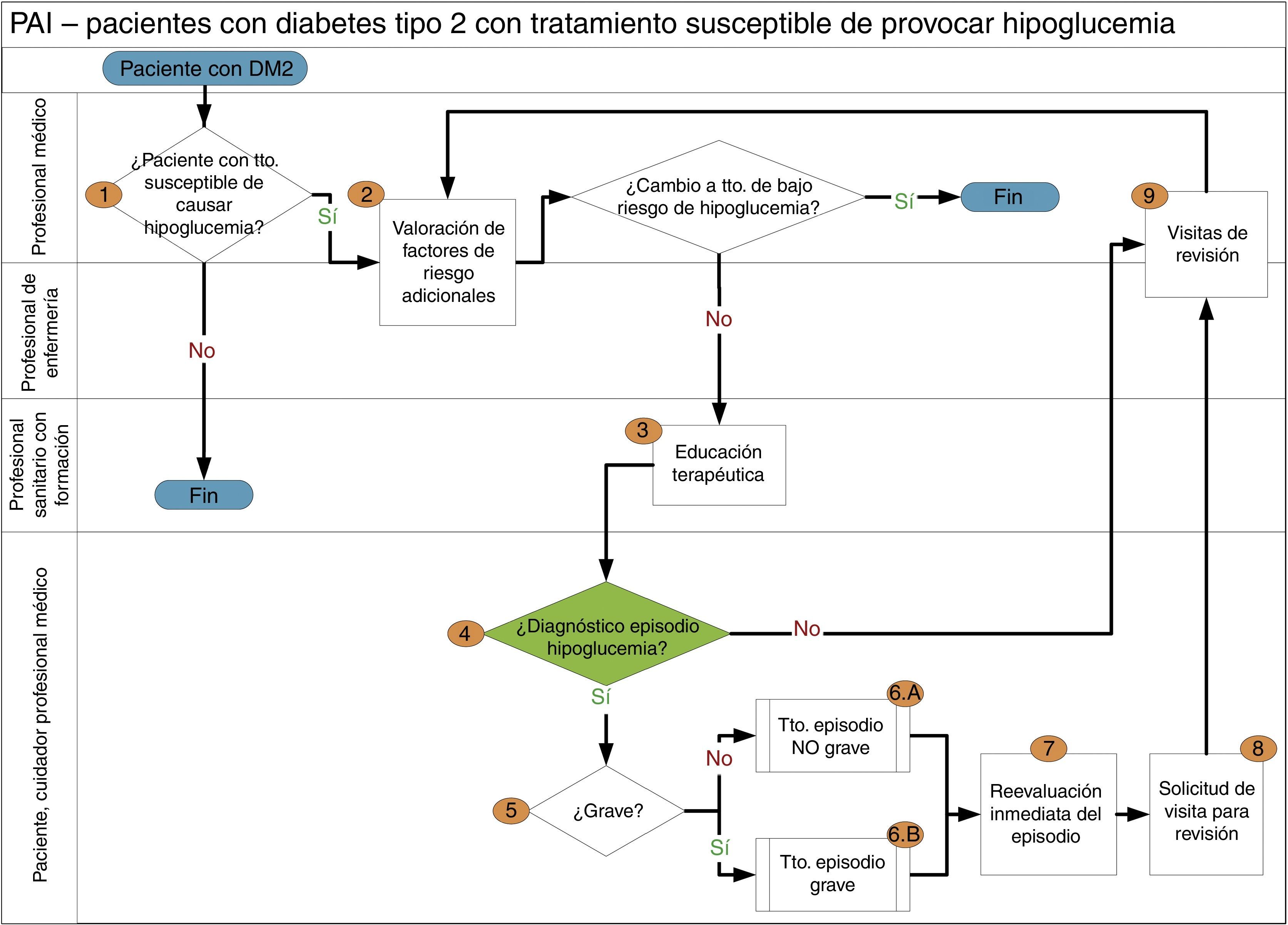
Uno de los flujogramas que ha sido elaborado es el de la atención al paciente en tratamiento con un fármaco susceptible de provocar hipoglucemia, y se muestra en la figura 2. Para la elaboración del PAI se han tenido en cuenta las recientes recomendaciones publicadas por la American Diabetes Association17 y por la Sociedad Española de Endocrinología y Nutrición18, según las cuales las personas con diabetes deben ser atendidas por un equipo integrado por médicos, enfermeras y otros profesionales de la salud con experiencia en diabetes; si bien las personas con diabetes también deben asumir un papel activo en su cuidado.
Principales factores de éxito para la definición e implantación efectivas de un proceso asistencial integradoFinalmente, merece destacarse que los principales factores de éxito para la definición e implantación efectiva de un PAI son: a) obtener una definición precisa del problema de salud que se pretende abordar; b) disponer de guías de práctica clínica suficientemente aceptadas por parte de todas las especialidades concurrentes en dicho problema de salud, ya que, en caso contrario, resultará extremadamente difícil que los diversos profesionales implicados lleguen a acuerdos efectivos; c) diseñar y realizar un proceso participativo bien estructurado en el que intervengan y compartan la metodología todos los proveedores asistenciales involucrados, puesto que, de hecho, se trata de un proyecto que por su propia naturaleza es imposible llevar a cabo desde la imposición; d) crear un equipo que lidere la definición e implantación del PAI contando con calendario de trabajo explícito y realista; e) asumir que todo cambio organizativo supone un esfuerzo, en general mayor del previsto inicialmente, que requiere la voluntad y el compromiso de todos los participantes y de la dirección del centro en especial; f) monitorizar el proceso mediante indicadores que objetiven específicamente las mejoras logradas; g) disponer de los recursos necesarios para impulsar los cambios acordados; y h) establecer un proceso de mejora continua para el PAI.
Sin embargo, tal como señalan Heyeres et al. en una revisión publicada recientemente19, en el momento actual no existe un enfoque único para la integración de los servicios de salud y, en consecuencia, tampoco existe un modelo de evaluación explícito que proporcione a los PAI sustento empírico consistente en términos de eficacia, coste-eficacia y coste-efectividad.
ConclusionesLos PAI son herramientas que describen el itinerario de los pacientes y el conjunto de actuaciones, decisiones y actividades secuenciales que deben realizarse a la hora de atender un problema asistencial específico con la máxima calidad posible. Por este motivo, el reciente PAI para hipoglucemias en personas con DM215 se propone contribuir a mejorar la calidad de la atención en los pacientes en riesgo de padecer hipoglucemias. Para ello, todo PAI debe consensuarse entre las distintas especialidades, profesionales y niveles asistenciales involucrados. No obstante, el carácter multiterritorial de este PAI requerirá que durante su implementación se realicen adaptaciones a las especificidades de cada área de salud y/o institución que lo aplique.
FinanciaciónFerrer Internacional. Avinguda Diagonal, 549; 08029 Barcelona.
Ferrer Internacional ha financiado la logística necesaria para la elaboración de documento, pero en ningún caso han participado en los debates o decisiones.
Conflicto de interesesRamón Gomis de Bárbara ha recibido honorarios por ponencias y/o consultoría de Merck y Boerhinger.
Manel Mata Cases ha recibido honorarios por ponencias y/o consultoría de AstraZeneca, Bayer, BMS, Boehringer, GSK, Lilly, Menarini, Merck, MSD, Novartis, Novonordisk, Sanofi y Servier.
Dídac Mauricio Puente ha recibido honorarios por ponencias y/o consultoría de AstraZeneca, GlaxoSmithKline, Lilly, Ferrer, Menarini, Merck Sharp & Dohme, Novartis, Novonordisk y Sanofi.
Sara Artola Menéndez ha recibido honorarios por ponencias y/o consultoría de AstraZeneca, Boehringer Lilly, Ferrer, Menarini, Merck Sharp & Dohme, Novartis, Faes y Sanofi.
Javier Ena Muñoz ha recibido honorarios por ponencias y/o consultoría de AstraZeneca, Boehringer, Lilly, Ferrer, Menarini, Merck Sharp & Dohme, Novo Nordisk y Sanofi.
José Javier Mediavilla Bravo ha recibido honorarios por ponencias y/o consultoría de AstraZeneca, Boehringer, Faes, Ferrer, Janssen, Lilly, Menarini, Merck Sharp & Dohme, Novartis y Sanofi.
Carlos Miranda Fernández-Santos ha recibido honorarios por ponencias y/o consultoría de AstraZeneca, Boehringer Lilly, Menarini, Merck Sharp & Dohme y Sanofi.
Domingo Orozco Beltrán ha recibido honorarios por ponencias y/o consultoría de AstraZeneca, Lilly, Ferrer, Menarini, Merck Sharp & Dohme, Novartis, Novonordisk y Sanofi.
Leocadio Rodríguez Mañas y Carme Sánchez Villalba no tienen conflicto de intereses.
Josep Andrés Martínez trabaja para una consultora que de forma habitual ha colaborado y colabora con la industria farmacéutica, y en particular con Ferrer.
Los autores quieren agradecer a Ferrer Internacional su apoyo y a GOC Networking el soporte técnico y metodológico.