COMUNICACIONES PÓSTERS
GUÍA DE ACTUACIONES DEL SERVICIO DE FARMACIA ANTE UNA SITUACIÓN DE EMERGENCIA DERIVADA DE UN ATENTADO TERRORISTA
J.M. Izquierdo, A. García, I. Escobar, J.M. Ferrari y A. Herreros de Tejada
Palabras clave: Emergencia, Terrorismo.
Objetivos: Describir el procedimiento de actuación del Servicio de Farmacia ante una situación de emergencia sanitaria provocada por un atentado terrorista que origina un elevado número de ingresos hospitalarios (más de 200) en un corto periodo de tiempo (2-3 horas).
Métodos: Experiencia basada en las acciones llevadas a cabo por el Servicio de Farmacia tras el atentado terrorista del día 11 de marzo de 2004.
Resultados: Ante una situación declarada de emergencia sanitaria con las características de la sucedida el 11-M, la actuación del Servicio de Farmacia debe basarse en las premisas siguientes: 1) Garantizar la disponibilidad de medicamentos necesarios para el tratamiento de los heridos: 1.1) Reposición inmediata hasta stock máximo de: Expansores plasmáticos. Fluidoterapia básica. Albúmina y otros hemoderivados. Analgésicos centrales. Formas farmacéuticas de antiinfecciosos (parenterales, tópicas, vacunas). Miorrelajantes de acción central y periférica. Antisépticos y desinfectantes. 1.2) Contacto permanente con los laboratorios proveedores para acortar los tiempos de demora. 1.3) Simplificación de los circuitos de distribución de medicamentos intrahospitalarios. 1.4) Control de existencias del resto de medicamentos. 2) Establecer mecanismos de comunicación permanente con el personal facultativo y de enfermería del Servicio de Urgenciasmientras dure la situación. 3) Mantener, asimismo, un contacto permanentecon la Dirección del Hospital y las personas encargadas de la coordinación de la emergencia.
Conclusiones: El Servicio de Farmacia, como cualquier otro del hospital, debe estar preparado para afrontar con rapidez y eficacia cualquier situación de emergencia. Disponer de un protocolo que establezca las principales normas de actuación resulta útil y conveniente para disminuir los tiempos de reacción, adelantarse a las posibles complicaciones y solventar de manera efectiva este tipo de situaciones.
APLICACIÓN DE LA VÍA CLÍNICA DE NEUMONECTOMÍA. TRES AÑOS DE EXPERIENCIA FRENTE A LA VARIABILIDAD
P. Martínez-Vallina, J.J. Riva, J.R. García, F. García, I. Crespo
y F. Martínez
Palabras clave: Vía Clínica. Variabilidad.
Objetivos: Las vías clínicas sobresalen en la práctica médica como una potente herramienta para disminuir la variabilidad. Definen como, cuando y en que secuencia se han de proporcionar específicamente los cuidados de cada fase del proceso. En el 2001, y desde el grupo de mejora de calidad de nuestra unidad, se implanta esta vía elaborada con protocolos y literatura basada en los principios de la evidencia científica y consensuada entre los servicios de Cirugía Torácica, Anestesia y Cuidados Intensivos. Comentaremos el grado de aceptación, consolidación y eficiencia de la vía clínica de neumonectomía en nuestro Hospital.
Métodos: Se valora, durante el año 2003, la monitorización de los 11 indicadores más importantes de la vía, junto al grado de satisfacción y estancias inadecuadas (medido por AEP). Indicadores estudiados: 1) Alta al 7º día o antes posquirúrgico. 2) Colocación de catéter epidural en quirófano. 3) Analgesia por c. epidural en UCI. 4) Extubación en quirófano. 5) Estancia no superior a 48 horas en UCI. 6) Retirada de la sonda vesical a las 24 horas. 7) Profilaxis tromboembólica. 8) Protección gástrica. 9) Profilaxis antibiótica. 10) Retirada del drenaje torácico antes de 48 horas. 11) Rx de tórax y hemograma al 6º día posquirúrgico.
Resultados: Durante el año 2003 se practicaron 22 neumonectomías, y se cumplimentó de manera adecuada la vía clínica en 13 pacientes (59%). Resultados por criterios: 1) 69,23%. 2) 46,15%. 3) 23,08%. 4) 92,31%. 5) 92,31%. 6) 38,46%. 7) 100%. 8) 100%. 9) 100%. 10) 100% y 11) 100%. El índice de estancia inadecuada fue del 0%. El grado de satisfacción referido por el paciente con la información recibida fue del 92,3%.
Conclusiones: Nuestra vía clínica se ha comportado como una excelente herramienta de trabajo y cuidados, al facilitar de forma diaria, la toma de decisiones adecuadas en cada momento. Igualmente ha actuado como una buena herramienta de gestión al eliminar las estancias inadecuadas. Ha incrementado el grado de satisfacción del paciente y su familia al mejorar la información recibida y disminuir la incertidumbre. No obstante, entre las limitaciones encontradas para su implantación y cumplimiento al 100% hemos encontrado: rotación en plantilla de enfermería y alto número de eventualidad. Escaso/moderado interés por los otros servicios médicos que comparten la vía clínica.
EL PROGRAMA DE GUÍAS CLÍNICAS VALL D'HEBRON.
LA EFECTIVIDAD BASADA EN LA EVIDENCIA
J. Pérez-Bartolí, C. Abelló, C. Alerany, B. Almirante, A. Junoy
y J.L. de Sancho
Palabras clave: Guías Clínicas, Efectividad.
Objetivos: De acuerdo con uno de los objetivos del nuevo Plan de Calidad del Hospital Universitario Vall d'Hebron, que se enuncia como: Disminuir la variabilidad y fomentar la práctica clínica basada en la evidencia científica, la Gerencia impulsó un programa para el desarrollo de Guías de Práctica Clínica (GPC), con un modelo y un procedimiento de elaboración uniformes para todo el hospital.
Métodos: La tradición entre los clínicos de nuestro centro era la de disponer de gran cantidad de instrumentos para asistir y homogeneizar la práctica clínica. Sin embargo, las características de estos documentos eran dispares. Por ello se planteó la metodología en cuatro fases: 1ª fase: elaborar un censo de los documentos: se identificaron 254 documentos con las más variadas características, desde alguna GPC, protocolos, procedimientos. 2ª fase: evaluar la calidad de las 14 GPC de que se disponía. Se utilizó un modelo con 5 variables y los resultados fueron: presencia de algoritmo de decisión (85%), año de edición (71,4%), relación de los profesionales implicados (64,3%), fuentes de documentación (28,6%), gradación de la evidencia (0). 3ª fase: constituir un Grupo Impulsor de Guías formado por los responsables de las áreas implicadas en el Programa de Guías Clínicas Vall d'Hebron, que a su vez constituyó el Grupo para el Desarrollo de Guías, compuesto por expertos que redactaron la "Metodología de Elaboración de GPC", que describe el contenido de las GPC, su proceso de elaboración, la escala de la evidencia, la gradación de las recomendaciones y todo el proceso de diseminación, implementación y actualizaciones. 4ª fase: diseminación del documento de metodología e inicio de la etapa piloto de utilización
Resultados: La puesta en marcha del programa ha permitido disponer de una metodología, confeccionada por expertos, para la elaboración de GPC en un modelo avalado por nuestro hospital. Siguiendo este modelo, se ha elaborado la "GPC sobre la prevención, el diagnóstico y tratamiento de las infecciones relacionadas con el uso de los catéteres".
Conclusiones: El desarrollo de los objetivos del nuevo Plan de Calidad y la detección de una oportunidad de mejora en la diversidad e irregular calidad de las GPC disponibles, han inducido a la Gerencia a promover un programa para el desarrollo de GPC según un modelo propio y con el aval del hospital. Este modelo permitirá incluir en las GPC los procedimientos de cuidados de hospitalización.
UTILIZACIÓN DE UN INDICADOR COMPUESTO PARA MEDIR LA CALIDAD DE LA SOLICITUD DE INTERCONSULTAS
I. Lanzeta, F. Repáraz, J. Lobo, F. Lozano, J.M. Ablitas
y M. Etchegion
Palabras clave: Indicador Compuesto.
Objetivos: Nuestro objetivo es medir la calidad de la solicitud de interconsultas evaluando la cumplimentación del volante existente en nuestro hospital mediante la utilización de un indicador compuesto.
Métodos: Para la medición de la calidad de la solicitud utilizamos un sólo indicador: Porcentaje de ítems del apartado de solicitud del volante de interconsultas bien cumplimentados. Se trata de un indicador compuesto ya que éstos indicadores agrupan en un solo número las mediciones de varios indicadores o criterios, que vamos a llamar subindicadores. El indicador compuesto se propone como una interesante herramienta para la práctica diaria de la evaluación y monitorización de la calidad. Su principal ventaja radica en la posibilidad de resumir en un solo valor varios problemas o aspectos de una actuación facilitando la toma de decisiones. Medimos la cumplimentación SI/NO de los siguientes subindicadores en forma de porcentaje: Identificación del paciente (presencia de pegatina), servicio solicitante, médico solicitante, fecha, tipo de interconsulta (normal/preferente/urgente), motivo. Medimos la legibilidad SI/NO de los ítems: Servicio y Médico solicitante, Tipo y Motivo de interconsulta.
Resultados: Nº de interconsultas analizadas: 132. Subindicador 1: Pegatina: Presente: 116 / Ausente: 16. Subindicador 2: Servicio: Presente legible 100 / Presente ilegible: 20 / Ausente: 12. Subindicador 3: Médico solicitante: Presente legible: 83 / Presente ilegible: 29 / Ausente: 20. Subindicador 4: Fecha de solicitud: Presente legible: 91 / Presente ilegible: 10 / Ausente: 31. Subindicador 5: Tipo de interconsulta: Indicado: 61 / No indicado: 71. Subindicador 6: Motivo: Presente legible: 89 / Presente ilegible: 9 / Ausente: 34. Total resumen de indicador compuesto: Porcentaje de ítems del apartado de solicitud del volante de interconsultas bien cumplimentados: 68,2%.
Conclusiones: El indicador compuesto permite medir la calidad de la cumplimentación de las solicitudes de interconsulta en un hospital, de forma ágil. Este indicador compuesto se propones como herramienta para la monitorización de esta actividad.
SISTEMA DE INFORMACIÓN DE LA LISTA DE ESPERA QUIRÚRGICA
M. Aranguren, I. Lanzeta, F. Repáraz y M. Garciandia
Objetivos: Describir, desde un punto de vista práctico la aplicación de la normativa del Real Decreto 605/2003 de 23 de mayo, que determina los criterios, indicadores y requisitos mínimos, básicos y comunes que conforman un sistema de información sobre listas de espera, en un hospital comarcal.
Métodos: Los componentes del sistema son: a) Condiciones generales: Registro individualizado, codificación de diagnósticos principal y procedimiento principal, base de datos centralizada por admisión, puntos de entrada periféricos, garantías de tiempos máximos de espera, b) Fuentes de datos: Base de datos sanitaria, CIE-9, Bases de datos auxiliares: médicos, especialidad, consulta, tipos de intervención, c) Informes: Variables a analizar: *Información dirigida a los ciudadanos: al paciente en concreto, a los que van a entrar en una lista de espera. *Información a los médicos: especialistas y de Atención Primaria. *Información para el centro: nº de pacientes, tiempo medio de espera.
Resultados: Se presentan los modelos de los informes dirigidos a los profesionales del centro, así como a los médicos de Atención Primaria.
Conclusiones: El Real Decreto establece unas condiciones mínimas y propone unos indicadores que permitirán una comparación homogénea de los datos de listas de espera quirúrgica.
FIABILIDAD DE LA MEDIDA DE LA CALIDAD DEL INFORME DE ALTA HOSPITALARIA
J. Alcaraz, M.D. García, M.D. del Baño, P. Guzmán
y Comisión de Historias Clínicas
Palabras clave: Fiabilidad, historia clínica.
Objetivos: La calidad del informe de alta hospitalaria es uno de los parámetros que tradicionalmente se monitorizan en nuestro Hospital. Los criterios utilizados en su medida se basan en la orden de 6 de Septiembre de 1984 del Ministerio de Sanidad y Consumo. Estos criterios enuncian que elementos deben constar en la historia, pero no se especifica claramente que se considera válido. Nosotros nos planteamos la tarea de medir si había diferencias de interpretación entre los componentes de la Comisión de Historias Clínicas.
Métodos: Se tomaron 5 historias que se pasaron a evaluar por todos los componentes de la Comisión de forma individual. Se detectaron donde había discrepancias. Seguidamente se acordó redactar aclaraciones en los puntos de desacuerdo y en una fase posterior, con las aclaraciones en la mano se pidió de nuevo a los miembros que evaluasen los 5 casos iniciales.
Resultados: Se evidenciaron diferencias en 18 de los 23 criterios en la evaluación preliminar. De ellos en 7 había discrepancias solo en un caso; en tres de ellos dos discrepancias; en 4 casos 3 discrepancias; un criterio con 4 discrepancias y 3 casos con diferencias en los 5. Tras la intervención, los criterios 4 y 5 se unificaron y quedaron en 22. En estos encontramos discrepancias en 11 de ellos; 4 con 1 discrepancia, 4 con dos y 3 con tres discrepancias. En total se pasó de 44 discrepancias a 21.
Conclusiones: Se ha constatado una baja fiabilidad de la evaluación del informe de alta. Esta fiabilidad aumenta tras la elaboración de aclaraciones pero aun hay margen de mejora.
SEGURIDAD CLÍNICA: PREVENCIÓN DEL RIESGO DE LA INFUSIÓN INTRAVENOSA DEL CLK
L. Jabalera Mesa, A. Chica Rama, M.A. Barco Molina,
B. Quirós-García y M.D. Santos Rubio
Palabras clave: Seguridad Clínica, Prevención.
Objetivos: Garantizar la seguridad clínica de los pacientes mediante estrategias de mejora en prevención de accidentes asistenciales, relacionados con la alerta sanitaria del riesgo de la infusión intravenosa del cloruro potásico.
Métodos: Se constituye un grupo de trabajo integrado por tres enfermeras de las unidades de hospitalización, la responsable de unidad enfermera del área de Medicina Interna y la farmacéutica responsable de dicha área. Posteriormente, se procede a definir el cronograma de reuniones, fijándose una semanal, y los objetivos a conseguir. Se establecen líneas de mejora definiendo el circuito de unidosis y los filtros de control de detección de errores de medicación, realizándose un doble control, pues la prescripción médica es revisada y validada por el farmacéutico responsable de la unidad, a la que es remitida vía informática, siendo ésta cotejada nuevamente, con el tratamiento médico, por la enfermera responsable.
Resultados: Los principales resultados obtenidos son los siguientes: a) Se adopta en el hospital la presentación del inyectable que contiene menor cantidad de potasio (10 mEq), lo que diminuye el efecto en caso de administración errónea del producto, b) Se implanta el sistema de unidosis y se establece la apertura del servicio de farmacia durante las 24h, lo que permite erradicar el almacenamiento de las ampollas de potasio en los botiquines de las unidades de hospitalización. c) Se presentan sueros con diluciones estándares de cloruro potásico y, se establece como medida de seguridad, ante la realización de diluciones con distintas concentraciones, la firma de dos enfermeras para administrar el producto.
Conclusiones: La seguridad clínica como garante de calidad asistencial, no es viable sin una gestión del riesgo que identifique los errores más significativos, analice sus causas y establezca un sistema de prevención de estos sucesos como una cultura intrahospitalaria arraigada con la que el profesional se sienta comprometido. El aumento de la seguridad de la medicación de alto riesgo, como el cloruro potásico, pasa por la implantación de alertas sanitarias como sucesos centinela y, la adopción de estrategias de mejora que garanticen la prevención de los accidentes asistenciales.
INDICADORES Y ESTÁNDARES DE CALIDAD EN EL LABORATORIO DE URGENCIAS
A. Aloy, I. Caballé, E. Capdevila, J. Massa, U. Gutiérrez
y F. Castillo
Palabras clave: Laboratorio, Indicadores, Urgencias.
Objetivos: Elaborar, analizar y estudiar los Indicadores de Calidad (IC) de los Servicios de Urgencias y del Servicio de Laboratorio de Urgencias (SLU) y proponer estándares (ES) para los mismos.
Métodos: Realizar un estudio basal, transversal, observacional y retrospectivo de los IC elaborados describiendo los resultados de cada indicador evaluado. Los IC se han distribuido en dos ámbitos, el del SLU (1º cumplimentación incorrecta de las peticiones de urgencia, 2º muestras incorrectas, 3º muestras hemolizadas, 4º tiempos de respuesta intra laboratorio en pruebas urgentes) y en hematología (5º tiempos de respuesta en pruebas cruzadas urgentes). Además, se propone un 6º IC para evaluar el número de IC que se cumplen globalmente por año. El estudio, que se practicó en tres períodos de 14 y 7 días en abril, julio y septiembre del 2003, se realizó en dos hospitales con un total de 230 camas que pertenecen a la que Corporació de Salut del Maresme i la Selva en Cataluña de ámbito comarcal.
Resultados: Para el 1º IC, se analizaron 143 peticiones resultando un 82% con una o más incorrecciones de cumplimentación y se propone un ES < 10%. Para el 2º IC, con 143 muestras se encontraron un 17,5% de muestras incorrectas (coagulada, insuficiente) para un ES propuesto < 1%. Para el 3º IC, sobre 2565 muestras se detectó un 3,76% de muestras hemolizadas para un ES ya publicado < 5%. Para el 4º IC, con 1483 muestras el tiempo de respuesta intralaboratorio fue de 29,59 minutos con un ES propuesto ¾ 45 minutos. Para el 5º IC, con 121 muestras, el tiempo de respuesta intralaboratorio fue de 71 minutos para un ES propuesto ¾ 60 minutos y el global (desde la extracción hasta la recogida de la bolsa de sangre) fue de 166 minutos para un ES propuesto de ¾ 90 minutos. Para el 6º, durante el año 2003 de 38 IC propuestos se han cumplido un 58,9%, el laboratorio ha cumplido el 87% de los IC propios y los IC extralaboratorio en el 41,6%.
Conclusiones: Todos los tiempos de respuesta del SLU han cumplido con los estándares, excepto los del ámbito de hematología (pruebas cruzadas urgentes) que no han superado los propuestos aconsejables, siendo ésta el indicador multidisciplinar y clave con más oportunidades de mejora en los diferentes servicios asistenciales implicados. Se han detectado, así mismo, áreas con porcentajes deficientes donde se precisará estudiar cómo ajustarse en el futuro a los estándares que no dependen del propio laboratorio.
GESTIÓN POR PROCESOS EN ENFERMERÍA PSIQUIÁTRICA: DIAGNÓSTICOS, INTERVENCIONES Y RESULTADOS EN LA U.M.E. "REY ARDID"
E. Samaniego, S. West, P. Martínez, A. Querol y R. Nadal
Palabras clave: Procesos Enfermería Psiquiátrica.
Objetivos: Mejorar las acciones de enfermería a través de los procesos asistenciales enfermeros que determinan la atención recibida por los pacientes y que constituyen la Historia de Enfermería: entrevista, exploración, registro, diagnóstico, control y seguimiento, intervenciones enfermeras, resultados en Rehabilitación Psiquiátrica, etc. Dentro de éste, cobra especial relevancia el siguiente objetivo rehabilitador: conseguir que el paciente entienda cómo cuidar mejor de sí mismo, e incorpore estrategias para saber qué y cómo hacer para sentirse mejor en su enfermedad. Adaptar al ámbito de la rehabilitación psiquiátrica procedimientos para la realización del diagnóstico (NANDA), las intervenciones y los resultados en enfermería.
Métodos: Para la realización del trabajo se sigue la metodología del tipo de los ciclos de mejora continua de la calidad (Ciclo PDCA de DEMING).
Resultados: Trasladar el sistema de Gestión por procesos implantado en la RPRA al departamento de enfermería, diseñando, implantando y monitorizando los procesos de ingreso (acogida y valoración de cuidados de enfermería), rehabilitación (planificación, ejecución y evaluación de cuidados en un marco multidiciplinar) y alta (continuidad de cuidados comunitaria). Revisión bibliográfica de metodología diagnóstica de enfermería. Definición y selección de diagnósticos de enfermería (NANDA) de aplicación en rehabilitación psiquiátrica (hemos concluido las dos primeras fases del ciclo PDCA). Selección de intervenciones de enfermería en rehabilitación psiquiátrica. Diseño o modificación de la documentación. Diseño e implantación de una base de datos en acces.
Conclusiones: Al implantar en el trabajo diario de enfermería la gestión por procesos, con el soporte de la documentación generada (diagramas de flujo, iniciadores, etc.) hemos conseguido redefinir y mejorar la actividad asistencial de enfermería en el ingreso rehabilitación y alta. La aplicación directa al trabajo diario de enfermería del ciclo Deming y grupos de mejora ha permitido mejorar la organización del departamento de enfermería y la actividad asistencial en la resolución de problemas. Hemos hecho una selección inicial, tras la revisión y análisis de la bibliografía, de 14 diagnósticos NANDA de enfermería aplicables a la rehabilitación psiquiátrica. La implicación de los distintos profesionales en la realización del proyecto ha permitido mejorar el trabajo en equipo.
¿CONOCEMOS A LOS PACIENTES CON RIESGO CARDIOVASCULAR EN ATENCIÓN PRIMARIA? CUANTIFICANDO UNA OPORTUNIDAD DE MEJORA
J.J. Lopez-Picazo, A.J. Barragan, M.R. Hernández, M.E. Villaescusa, F. Agullo y P. Alarcon
Palabras clave: Atención Primaria, Cardiovascular.
Objetivos: La enfermedad cardiovascular supone la primera causa de muerte en nuestro medio. Conocer cuáles de nuestros pacientes están en riesgo (RCV) y controlarlos debe ser entonces una actividad prioritaria desde Atención Primaria. No obstante, y a pesar de existir programas de detección y seguimiento para estos factores de RCV desde la creación de los Equipos de Atención Primaria (EAP) hace unos 25 años, es probable que muchos de estos pacientes no estén identificados ni controlados. Pretendemos estimar el número de pacientes mayores de 14 años con factores de RCV no conocidos por los EAP a fin de priorizar actuaciones de mejora.
Métodos: Estudio descriptivo transversal. Emplazamiento: Región de Murcia, que cuenta con 997.920 personas mayores de 14 años distribuidos en 6 Áreas de Salud. Utilizando todos los registros existentes de pacientes diagnosticados de Hipertensión Arterial (HTA), Diabetes (DM) e Hipercolesterolemia (HCT) en los EAP de la Región de Murcia, tanto manuales como informatizados (OMI-AP), se estimó la proporción de pacientes con RCV desconocidos en cada Área de Salud considerando los factores RCV como independientes. Se valoró su importancia relativa global y por área de salud.
Resultados: Pacientes conocidos (mínimo y máximo por Área): HTA 11,9% (9,4-15,9). DM 5,3% (3,9-6,8). HCT 6,5% (4,2-10,9). Pacientes desconocidos por RCV y área: HCT 133.721, 67% (46% Área II 79% Área V), HTA 79.834, 40% (28% Área II 47% Área I), DM 7.185 12% (0% Áreas II y IV 35% Área V). Se priorizan áreas de intervención mediante gráficos de Pareto.
Conclusiones: Sólo en el caso de la DM conocemos un porcentaje elevado de pacientes, mientras que no conocemos a las 2/3 partes de los posibles HCT de nuestra Región. La HTA adopta valores intermedios. Según esto podemos estimar que desconocemos el RCV de aproximadamente el 20% de las personas mayores de 14 años de nuestra Región (unos 200.000 individuos). El área II (Cartagena) conoce mejor que el resto el RCV de sus pacientes. Es imprescindible concienciar a los profesionales de los EAP del total del RCV no diagnosticado y emprender acciones tendentes a su mejora.
MONITORIZACIÓN DE LA ATENCIÓN AL HIPERTENSO EN ATENCIÓN PRIMARIA: UNA EVALUACIÓN INFORMATIZADA CENTRADA EN RESULTADOS
J.J. López-Picazo, A.J. Barragan, M.R. Hernández, M.E. Villaescusa, F. Agullo y F. Marin
Palabras clave: Monitorización, Hipertensión, Resultados.
Objetivos: La evaluación de la atención a crónicos en Atención Primaria (AP) suele centrarse en cobertura y proceso. Exige gran esfuerzo de muestreo que dificulta su repetición rutinaria. La informatización permite diseñar y aplicar un sistema automatizado que dé una visión global del seguimiento de los pacientes. Pretendemos comprobar la factibilidad del sistema de monitorización informatizado en la atención a hipertensos (HTA), realizar una primera evaluación para conocer la situación y priorizar intervenciones de mejora.
Métodos: Estudio descriptivo transversal (oct-03). Emplazamiento: Todos los equipos de atención primaria (EAP) de Murcia (993.290 h > 14 años). Fuente de datos: Todas las historias informatizadas (OMI). Indicadores: Uso OMI (IO): Individuos en OMI/total. Accesibilidad (IA): % Individuos OMI diagnosticados HTA (estándar, 20%). Proceso (IP): %HTA con >= 3 tomas de TA en último año. Resultado: %HTA (IR1) o HTA con >= 3 tomas de TA en último año (IR2) cuyo promedio (n>2) sea ¾ 140 de sistólica y ¾ 90 de diastólica. Analizamos por Área, EAP y Médico y priorizamos oportunidades de mejora con Pareto. Difundimos resultados a interesados.
Resultados: IO: 77,1%, Máx Área V 100%, Mín Área I, 69%. IA: 10,8%, Máx Área II 13%, Mín Área I, 8%. IP: 40,9%, Máx Área V 63%, Mín Área VI, 31%. IR2: 20,6%, Máx Área V 33%, Mín Área VI, 13%. IR1: 50,4%, Máx Área III (59%) Mín Área VI (42%). Priorización: Globalmente el no-registro de revisiones (IP) e inadecuado control de TA (IR2) agrupan el 61% de las desviaciones. Por área, la VI ocupa el 21% del espacio de mejora, seguida de las I y III. El principal defecto es el no-registro de revisiones excepto en la V, donde es el control y la accesibilidad. El área III ofrece peor accesibilidad. Se desagregan datos por EAP y Médico.
Conclusiones: OMI demuestra ser una fuente viable para conocer aspectos esenciales de accesibilidad, proceso y resultado. Su alto uso en la Región permite implantar actividades ágiles de monitorización de servicios basadas en la totalidad de datos sin estimaciones por muestreo. La cumplimentación de los registros es todavía escasa. Aún así el empleo rutinario de indicadores como éstos en éste y otros servicios permite detectar, cuantificar y priorizar estas situaciones y adaptar intervenciones a las necesidades de cada área de salud, EAP o profesional. En esta evaluación el no-registro de revisiones es el principal problema. La accesibilidad debe mejorar en algunas zonas/médicos, sobre todo en área III. El control es adecuado en más del 50% de los HTA.
AUDIT DE HISTORIAS CLÍNICAS
F. Repáraz, I. Lanzeta, M. Aranguren, I. Juanena, A. López de Goikoetxea y N. López
Objetivos: Medir la calidad del contenido de la Historia Clínica mediante un audit de contenidos.
Métodos: Muestra: Selección aleatoria de una muestra representativa de las 90.000 historias que componen el archivo. Análisis: En las historias analizadas se identificarán los documentos que corresponden a un paciente distinto de aquel al que corresponde la historia. Entre las historias en las que se detectan errores, se analiza las causas de los mismos, en base a: consultas comunes, ingresos coincidentes en el tiempo, casuística de urgencias y errores producidos por el personal de Archivo.
Resultados: Se han auditado 4844 historias y se han detectado 27 errores (0,56%), lo que equivale a un error entre 178 historias. Se presentan los errores clasificados por causas.
Conclusiones: El índice de error detectado es bajo, y las causas de los errores son diversas, por lo que no parece que se puedan hacer recomendaciones concretas para minimizar este problema. De cada 178 historias que sirve el Archivo, al menos una tiene documentación de un paciente que no le corresponde, por lo que si los usuarios de las historias realizasen una supervisión de las mismas, nos permitiría mejorar la calidad del contenido de las historias.
AUDITORIA DE LA CALIDAD DE LAS HISTORIAS CLÍNICAS DE DOS HOSPITALES CONCERTADOS
A. Arizti, R. Díaz, J. Álvarez, F. Camino, F. Marín y J. Villar
Palabras clave: Calidad, Historias, Auditoria.
Objetivos: Las auditorias clínicas sirven para análisis y comparación de resultados, utilizan datos retrospectivos, se aplican para aspectos que están bien delimitados y en función de sus resultados puede decidirse una reevaluación o no. Conscientes de la importancia de una historia clínica (HC) bien cumplimentada para la adecuada atención sanitaria de los usuarios, en el Equipo de Inspección de Prestaciones y Servicios Sanitarios de Sevilla, se decidió realizar una auditoria externa para la evaluación de la calidad de las HC de dos Hospitales concertados, uno denominado A homologado dentro del grupo III, y otro denominado B, homologado dentro del grupo II, con 50 camas cada uno.
Métodos: Selección de una muestra de HC, mediante técnica de muestreo sistemático, de pacientes con procesos asistenciales que cursaron con ingreso en el año 2003, para ser intervenidos y/o atendidos en diferentes servicios clínicos, de dos hospitales concertados de la provincia de Sevilla. En cada HC se aplicaron los criterios de valoración específicos de 16 ítems en relación con: ordenación general de la HC, sus diferentes hojas de registros, informes de alta, etc. puntuándolos según su grado de cumplimentación, con 3 puntos de estimarse bien, 2 si regular, 1 si mal, 0 si no se ha cumplimentado y "NA" si no es aplicable. Tras sumar las puntuaciones de cada ítem por HC y las puntuaciones de todas las HC evaluadas en cada centro, se calculó el valor de la puntuación promedio de las HC evaluadas por hospital, procediéndose a su valoración en función de la siguiente escala: Excelente, >= a 42 puntos. Buena calidad, entre 41 y 32 puntos. Calidad mejorable, entre 31 y 15 puntos. Calidad deficiente, ¾ a 16 puntos.
Resultados: En el Hospital A se evaluaron 347 HC y en el B, 315 HC. El valor de la puntuación promedio total de HC evaluadas mediante la escala, fue del 33,5% en el Hospital A y del 29,6% en el B, resultando en ambos, con los mejores resultados, los servicios de Medicina Interna, Pediatría (sólo en A) y Cirugía, alcanzando puntuaciones comprendidas en el rango entre 32 y 35 puntos. Los ítems peor calificados fueron: ordenación general de la HC, hoja de exploración física por aparatos, hoja de evolución clínica y consentimiento informado. Los ítems mejor calificados fueron los registros de enfermería, informes prequirúrgicos de anestesia y el informe de alta.
Conclusiones: En el Hospital A las historias clínicas fueron calificadas de buena calidad y en el Hospital B de calidad mejorable, lo que supondrá una reevaluación en 6 meses.
VALIDEZ Y UTILIDAD DE UN CUESTIONARIO SOBRE SATISFACCIÓN DEL PACIENTE EN ENDOSCOPIA GASTROINTESTINAL
A.L. Sánchez del Río, O. Alarcón, J.S. Baudet, M.C. Dorta, M. Rivas
y M. Romero
Palabras clave: Satisfacción Endoscopia Digestiva.
Objetivos: Estudiar la fiabilidad de un cuestionario breve sobre satisfacción en endoscopia digestiva. Conocer la satisfacción del paciente en aspectos concretos.
Métodos: Como parte de un programa de mejora progresiva de la calidad en endoscopia gastrointestinal basado en cuatro dimensiones básicas (calidad científico técnica, seguridad, accesibilidad interna y satisfacción del paciente) se tradujo al castellano un cuestionario recomendado por la ASGE (American Society for Gastrointestinal Endoscopy). Este cuestionario incluye siete cuestiones sobre satisfacción evaluadas mediante escala ordinal (excelente, muy bueno, bueno, regular, malo) sobre fecha de citación, espera en sala, atención del médico, atención del personal, molestias, explicaciones e impresión general; y, dos cuestiones sobre aceptabilidad del mismo médico y hospital (Sí/No). 485 pacientes consecutivos (57% mujeres, edad media 51+16) fueron entrevistados telefónicamente a las tres semanas de realización de una gastroscopia o una colonoscopia. La consistencia interna de las cuestiones sobre satisfacción fue evaluada mediante test de la alfa de Cronbach y la correlación total-ítem corregida media (CTICM); y, de las cuestiones de aceptación con la alfa de Kuder-Richardson. La consistencia externa de las cuestiones ordinales se evaluó mediante correlación entre cuestionario telefónico y postal completados por 185 pacientes mediante Kappa ponderada. Se determinaron los porcentajes de puntuación "excelente" para cada una de las siete cuestiones ordinales y de aceptabilidad para la misma clínica y médico.
Resultados: La alfa de Cronbach para las cuestiones ordinales fue de 0,82 y la CTICM de 0,59. La alfa de Kuder-Richardson para las cuestiones de aceptabilidad fue de 0,88. La kappa ponderada para las cuestiones de 5 ítems varió entre 0,65 y 0,82. Los tiempos de espera para la cita, en sala de espera y las explicaciones fueron los aspectos que generaron mayor insatisfacción (20,5, 26,2 y 21,6 de respuesta excelente, respectivamente). El trato del médico, del personal y las molestias de la prueba dieron lugar a los porcentajes de puntuación excelente más altos (55,3, 46,6 y 46,7%).
Conclusiones: Existe una buena fiabilidad global (consistencia interna y externa) entre los ítem del cuestionario. Los aspectos de accesibilidad interna y las explicaciones sobre las exploraciones ofrecen las mayores oportunidades de mejora.
FICHA PERSONAL
G. Irimia, B. Guerra, T. Guerra, M. Quintana, J. de Cara
y D. Varea
Objetivos: La política de recursos humanos en sanidad, adolece de herramientas modernas y eficaces en la gestión de los servicios de enfermería, que ayudarían además de identificar los puestos de trabajo necesario, ofertar una asistencia de calidad, una base fundamental para establecer las plantillas orgánicas y los ratios más eficientes en cada servicio asistencial. Los objetivos a alcanzar con la utilización de esta ficha del profesional de urgencias son: 1) Identificar, clasificar y adecuar el perfil del profesional de urgencias. 2) Desarrollar y utilizar planes de formación y desarrollo a la organización. 3) Diseñar y fomentar aprendizaje a nivel individual y colectivo. 4) Evaluar nivel del profesional. 5) Utilizar la información para planes de estrategia. 6) Identificar al profesional del servicio de urgencias.
Métodos: La metodología consiste en la cumplimentación de la ficha del profesional de urgencias con un contenido de datos de su curriculum vitae, incluyendo foto y firma personal.
Resultados: El análisis de todas las fichas por parte del supervisor de enfermería da como fruto la visión del conjunto e individualidad de la plantilla orgánica del servicio de urgencias y alcanzar los objetivos marcados.
Conclusiones: La valoración de los profesionales asistenciales en los servicios de urgencias es imprescindible para poder describir las necesidades cualitativas de la plantilla de enfermería.
ROTACIÓN NUMÉRICA
G. Irimia, D. Varea, B. Guerra, M. Quintana, J. de Cara
y T. Guerra
Objetivos: Los Servicios de urgencias y emergencias son lugares complejos y difíciles a la hora de establecer una metodología en la gestión de los recursos humanos. La asignación de pacientes al personal de enfermería se establece en relación a una atención que esta basada en la prestación de cuidados de enfermería de alta calidad, y en la mejor distribución del personal con labor asistencial por las diversas áreas que componer nuestro servicio de urgencias hospitalario en relación a su cualificación profesional. Los objetivos a alcanzar con la rotación numérica y asignación individual y personalizada de las áreas son: 1) Desarrollar una política de estrategia y planes de recursos humanos. 2) Alinear los planes de recursos humanos. 3) Gestionar la selección de nuevos profesionales y su desarrollo profesional. 4) Garantizar la imparcialidad y justicia en el proceso asistencial. 5) Utilizar metodología organizativa innovadora para mejorar la labor del profesional asistencial.
Métodos: La metodología consiste en la asignación numérica al profesional del área de trabajo en cada turno de su horario laboral.
Resultados: Los resultados a obtener son la visión vertical y horizontal en el mes laboral de las ubicaciones asignadas en base a su curriculum vitae del profesional de urgencias de enfermería, alcanzando los objetivos establecidos.
Conclusiones: La valoración e utilización del planing de trabajo nos facilita un mejor manejo en la gestión de los recursos humanos en labores asistenciales.
GESTIÓN POR PROCESOS Y MODELO EFQM EN EL HOSPITAL GENERAL DE L'HOSPITALET
C. Mompó, J. Vilarasau, J. Casademont y L. Ferrús
Palabras clave: Procesos, Radar, Efqm.
Objetivos: Describir la aplicación de la lógica RADAR del Modelo EFQM en el proyecto de implantación de un sistema de gestión por procesos (SGPP) del Hospital General de l'Hospitalet.
Métodos: Uso de la lógica RADAR para asegurar el ciclo de mejora continua en el proyecto: a) determinar resultados a conseguir, b) enfoques sólidos e integrados, c) despliegue sistemático de los enfoques para asegurar una implantación completa, d) evaluar y revisar los enfoques basándose en los resultados alcanzados y en actividades de aprendizaje, e) establecer las mejoras necesarias.
Resultados: Enfoque: Implantar un SGPP para toda la organización que permita extender la mejora continua y la autonomía de las personas. Despliegue: a) Formación. b) Definición del modelo de procesos. c) Establecimiento de un equipo de soporte a la implantación. d) Identificación de los procesos clave. e) Prueba piloto de tres procesos y el resto de forma progresiva. f) Descripción y evaluación (DAFO) de cada proceso. g) Definición y evaluación semestral de acciones de mejora. Evaluación y revisión: a) El modelo se revisa y actualiza durante la puesta en control de los procesos. b) El gerente y los directivos correspondientes revisan y validan tanto las misiones de los procesos, para asegurar su coherencia con la del Hospital, como los DAFO; y aprueban las acciones de mejora para valorar su viabilidad e impulsarlas. c) Cada propietario revisa dos veces al año los resultados del proceso y las acciones de mejora; y, anualmente, el DAFO. d) Jornada de propietarios de proceso para evaluar los beneficios y dificultades, proponiéndose acciones de mejora en el proyecto. e) Encuesta de evaluación de la formación. Plan de acción: a) Incluir ejercicios prácticos en la formación. b) Incluir, si es posible, indicadores para medir el resultado obtenido de cada acción de mejora. c) Incrementar la implicación de los directivos en el seguimiento de las acciones de mejora. d) Incorporar un equipo de proceso para trabajar con el propietario. e) Poner en control procesos "laterales" a los ya desplegados, para trabajar problemas de interfase.
Conclusiones: El despliegue de un sistema de gestión por procesos permite extender la mejora continua y la autonomía de las personas a toda la organización. Para que ello sea posible debe realizarse de una forma planificada, sistemática y revisando periódicamente su implantación. La matriz REDER permite una evaluación integral y sistemática de los proyectos puestos en marcha en la organización, en especial de aquellos de gran complejidad como es el caso analizado.
ELABORACIÓN DEL MAPA DE PROCESOS: UNA HERRAMIENTA QUE PERMITE MEJORAR
M.S. Palenzuela, M. Robles, J. Hernández y F. Uribe
Palabras clave: Procesos, Mapa-procesos.
Objetivos: La Gestión por Procesos constituye una de las líneas de abordaje de la Mejora Continua en la Dirección General de Desarrollo Sanitario de la Gerencia de SACYL. El objetivo consiste en diseñar el Mapa de Procesos como primer paso hacia la correcta implantación de la Gestión por Procesos.
Métodos: Las fases para la realización del Mapa de Procesos han sido: 1) Presentación del proyecto y sesión formativa dirigida a los profesionales implicados. 2) Análisis de la documentación generada (memorias, procedimientos, indicadores). 3) Entrevista con los responsables. 4) Identificación y definición de los procesos que integran la totalidad de las tareas que realiza la Dirección General. 5) Clasificación de los procesos en estratégicos, operativos y de apoyo. 6) Asignación de un propietario a cada proceso. 7) Identificación de las interrelaciones entre procesos.
Resultados: A lo largo del segundo trimestre de 2004 se ha diseñado el Mapa de Procesos de la Dirección General que incluye a los Servicios de Inspección, Coordinación Asistencial, Programas Especiales, Emergencias, Coordinación Autonómica de Trasplantes, Centro Regional de Medicina Deportiva, Tecnologías de la Información, Sistemas de Información, Evaluación y Estadística, Infraestructuras Telemáticas. Se han reflejado los principales servicios prestados, se han definido los procesos de prestación del servicio a clientes externos e internos. Se ha explicitado la estrategia (misión, visión), y aclarado los objetivos de los Servicios y los resultados alcanzados La difusión del Mapa de Procesos se ha realizado a todos los trabajadores de la Dirección General.
Conclusiones: La elaboración del Mapa de Procesos ha facilitado la comprensión de la Misión de la Organización y ha favorecido la visión de gestión integral a todos los profesionales. El Mapa clarifica la ubicación de todos los procesos que integran la organización y las interrelaciones que guardan entre si y con el exterior. La identificación del Mapa de Procesos constituye una herramienta de gestión muy útil basada en la Mejora Continua.
PUESTA EN MARCHA DE LA GESTIÓN POR PROCESOS EN UN ÁREA DE SALUD
J. Gonzálvez, C. Trescoli, M. Peris, V. Bigorra, M. Solera
y E. Segarra
Palabras clave: Process Assessment.
Objetivos: Diseñar un proyecto para la puesta en marcha del modelo de gestión por procesos en un Área de Salud.
Métodos: Contamos con la participación de un médico coordinador del proyecto con dedicación a tiempo completo y un grupo de trabajo formado por tres médicos, dos enfermeros y un ingeniero técnico informático con dedicación a tiempo parcial. Todos ellos habían recibido formación en gestión por procesos. Se llevaron a cabo reuniones quincenales en las que el grupo fue desarrollando los distintos contenidos del proyecto. El plazo del que se disponía hasta la finalización del mismo fue de 6 meses.
Resultados: Se elaboró un documento donde fundamentalmente se desarrollaron los siguientes apartados: 1. Beneficios esperados: Mayor satisfacción de sus clientes al mejorar la calidad, disminuir la variabilidad en la asistencia prestada e incorporar actividades adicionales de servicio de valor fácilmente percibido por el cliente. Incremento de productividad al reducir los costos internos innecesarios y los tiempos de ciclo. 2. Fases del proyecto: Elaboración del mapa de procesos: Creación de una Comisión de Procesos, priorización de procesos clave, identificación y formación del líder de cada proceso, creación de un equipo de trabajo para cada proceso y elaboración de los procesos priorizados. Implantación de la gestión por procesos: Automatización de los procesos (creación y puesta en marcha de un sistema informático que permita la automatización de los procesos), difusión de los procesos implantados a todos los trabajadores del Área, gestión de los procesos mediante ciclos de mejora continua, apoyos para la implantación de los procesos (sistema de información adecuado, comunicación periódica, agentes de enlace entre atención primaria y el hospital). 3. Recursos necesarios: Materiales y tecnológicos: principalmente un sistema de información compatible con la infraestructura necesaria. Humanos: Coordinador de Procesos, Comisión de Procesos, líder y grupo de trabajo para cada proceso priorizado, equipo de mantenimiento del sistema de información, médicos de enlace hospital-primaria. Económicos: fundamentalmente determinado por el presupuesto del proyecto del sistema de información y sus necesidades.
Conclusiones: Con la implicación de un equipo de trabajo cualificado ha sido posible la elaboración de un proyecto que permite implantar de forma progresiva la metodología de gestión por procesos en nuestra Área de Salud. De este modo proponemos el cambio a una forma de trabajar que apuesta por la calidad total. No hay conflicto de intereses.
PRIORIZACIÓN DE LOS PROCESOS ASISTENCIALES EN UN ÁREA DE SALUD. ¿QUIÉN Y COMO?
J. Gonzálvez, C. Trescolí, M. Peris, V. Bigorra, M. Solera
y E. Segarra
Palabras clave: Process Assessment.
Objetivos: Elaborar el procedimiento por el cual se priorizarán los procesos asistenciales en un Área de Salud, dentro de la organización de gestión por procesos.
Métodos: Contamos con la participación de un médico que coordinará el proyecto con dedicación a tiempo completo y un grupo de trabajo formado por tres médicos, dos enfermeros y un ingeniero técnico informático todos ellos con dedicación a tiempo parcial. Todos los integrantes del equipo han recibido previamente formación en gestión por procesos. La metodología a seguir será realizar una reunión quincenal, en la que el grupo irá desarrollando los distintos contenidos del proyecto. El plazo del que se dispone hasta la finalización del mismo es de 6 meses.
Resultados: Queda elaborado un documento en el que se indica la necesidad de crear una Comisión de Procesos, integrada por un Coordinador de Procesos y por representantes del Área de la Dirección de Calidad, Dirección Médica, Dirección de Enfermería, Dirección de Sistemas, Dirección de Servicios Centrales, Dirección Económica, Atención Primaria, Área de Hospitalización y Área de Admisión. Todos los miembros deben haber recibido formación en gestión por procesos. Una de las funciones de esta Comisión será definir periódicamente cuáles son los procesos prioritarios. Para ello, se tendrá en cuenta fundamentalmente requisitos de oportunidad de mejora, datos sobre casuística y opiniones de los diversos clientes tanto internos (trabajadores) como externos (pacientes) implicados en el proceso. Quedan definidos como requisitos para que un proceso pueda priorizarse los siguientes: describirse de forma clara su misión o propósito, las entradas y salidas sean claras, se pueda medir la cantidad, cualidad, tiempo y coste del proceso, abarque los diferentes niveles de intervención que precise, guarde una relación directa con las expectativas y satisfacción de nuestros clientes, tanto externos como internos, sea de interés para el funcionamiento del servicio sanitario como empresa de servicios, conlleve un consumo de recursos relevante, sea multifuncional y multidisciplinario, y la responsabilidad del cumplimiento de la misión principal del proceso se pueda asignar a una persona (líder o propietario del proceso).
Conclusiones: La priorización de los procesos asistenciales puede realizarse desde una Comisión de Procesos en función de unos criterios específicos que aseguren una correcta metodología de trabajo basada en la gestión por procesos dentro del marco de las líneas estratégicas de la organización. No hay conflicto de intereses.
SISTEMA DE INCENTIVACIÓN PARA LA ELABORACIÓN Y MEJORA CONTINUA DE LOS PROCESOS ASISTENCIALES CLAVE DE UN ÁREA DE SALUD
J. Gonzálvez, M. Peris, M. Solera, V. Bigorra, E. Segarra y C. Trescoli
Palabras clave: Process Assessment.
Objetivos: Elaborar el sistema de incentivación para el líder y los grupos de trabajo de cada proceso asistencial clave dentro del modelo de gestión por procesos en un Área de Salud.
Métodos: Contamos con la participación de un médico que coordinará el proyecto con dedicación a tiempo completo y un grupo de trabajo formado por tres médicos, dos enfermeros y un ingeniero técnico informático todos ellos con dedicación a tiempo parcial. Todos los integrantes del equipo han recibido previamente formación en gestión por procesos.
Resultados: Queda elaborado un documento en el que se especifican como incentivos para el líder y su equipo de trabajo los siguientes: a) Misión y objetivos claros. b) Autoridad y responsabilidad bien delimitadas. El líder de un proceso debe ser el máximo responsable del mismo, y al menos en lo que a ese proceso se refiere, debe tener autoridad sobre los coordinadores departamentales. El rol de cada miembro del equipo debe estar bien identificado, debiendo establecerse una organización horizontal para el grupo salvo el líder del proceso. c) Incentivos económicos de carácter general. Por su propia vinculación al proyecto deberá establecerse una cuan tía económica para el líder y otra para su equipo de trabajo. Se fomentará de esta forma la permanencia en el grupo, combatiendo la tendencia natural a la disgregación. d) Incentivos económicos individuales, para el líder y cada uno de los miembros del equipo de trabajo de forma diferenciada, en función de los logros del proceso y de su mantenimiento y del desempeño de cada cual, con la finalidad de recompensar al más eficaz, premiar el esfuerzo, reforzar la conducta favorable al objetivo final y estimular la creatividad. Por su capacidad para estimular un rendimiento tendente al máximo, pensamos que esta porción debe ser la principal. e) Potenciación de la contribución científica original y reconocimiento de la propiedad intelectual sobre los diversos aspectos del proceso y sus resultados. f) Promoción de la formación continuada, priorizando la asistencia a Cursos y Congresos relacionados con el proceso que representan.
Conclusiones: Tal como quedan documentados, hay suficientes métodos de incentivación para que los grupos de trabajo y líderes de cada uno de los procesos clave conserven el estímulo de una labor continuada de mantenimiento y apoyo a la gestión por procesos. No hay conflicto de intereses.
COMO ADAPTAR LA HISTORIA CLÍNICA INFORMATIZADA CON EL MODELO DE ACREDITACIÓN SEGÚN LA JCI (JOINT COMMISSION INTERNACIONAL)
M. Gens, F. Bobé, T. Anglés, M. Maxenchs, E. Lorente y L. Palacios
Palabras clave: Acreditación, Historia, Informatización.
Objetivos: Adaptar la historia clínica informatizada al modelo de acreditación según la JCI en relación a la función de gestión de la información.
Métodos: Nuestro centro de salud trabaja desde año 1999 utilizando la historia clínica informatizada. Des del inicio de la informatización de la historia clínica han surgido problemas que hemos ido solucionando. En el 2002 nuestro centro de salud inicia un proceso de mejora de calidad para optar a la acreditación internacional según la JCI. En una función del manual de acreditación hace referencia a la gestión de la información. Se nos plantearon problemas y se creó un grupo de mejora formado por profesional sanitario y responsables de informática de nuestra SAP (servicio de atención primaria). Se iniciaron reuniones mensuales y por consenso se aplicaron soluciones a los problemas que se nos planteaban para pasar la acreditación.
Resultados: Soluciones a los problemas claves: 1) ¿Como registrar en el ordenador los informes de altas hospitalarias y exploraciones complementarias de los pacientes? Se optó en escanear los documentos, quedando registrado como un documento asociado dentro de la HCAP del paciente, se asignó a un administrativo para realizar dicha tarea, 2) Confidencialidad: cambios de pasword periódicamente tanto para el acceso al ordenador como al programa informático de gestión de la HCAP, 3) Derivaciones: hojas de derivación a los especialistas de referencia informatizadas, 4) Informe de enfermería informatizado, 5) Correcta difusión de toda la informatización que se ha protocolizado: creación de carpetas de protocolos de médicos y enfermería, consejos educativos y dietas, "waiting testing" instalados en el escritorio del ordenador, 6) Creación de diferentes procedimiento y 7) Registro de no hábitos tóxicos mediante la activación de factores de riesgo dentro de la HCAP.
Conclusiones: Pensamos que para que haya una buena atención al paciente es preciso que el centro disponga de un buen sistema de información. El hecho de informatizar las consultas es una mejora para la gestión de la información. Con el proceso de acreditación y la adaptación que hemos realizado del sistema informático nos ha permitido gestionar y utilizar la información para así mejorar los resultados de los pacientes y también la actuación tanto individual como global de la organización.
CONTAMINACIÓN FÚNGICA CERO EN EL AIRE DEL BLOQUE QUIRÚRGICO DE UN HOSPITAL EN OBRAS: UN OBJETIVO ALCANZABLE
A. Blanco-Galán, P. Martín-Martín, I. Sánchez-Romero, A. Molina, J. Jimeno
y E. Granado
Palabras clave: Calidad, Ambiente, Quirófanos.
Objetivos: Conseguir niveles de hongos oportunistas ambientales < 0,1 UFC/m3, incluso 0 UFC/m3 en el bloque quirúrgico de nuestro Hospital, inmerso en obras de remodelación desde el año 2000 hasta hoy.
Métodos: Creación de grupo de mejora multidisciplinar con personal técnico y sanitario para la detección de factores que inciden en la contaminación ambiental, y prevención de la infección asociada a dicha contaminación. Se revisan mensualmente resultados de los controles microbiológicos del aire, y las condiciones estructurales, de limpieza (registro en fichas específicas),disciplina intra-quirófano, etc.,aplicando normativa legal vigente (recomendaciones para mantenimiento de bioseguridad ambiental en hospital en obras del INSALUD hasta el 2002 y desde 2003 "guía para la buena práctica en prevención en micosis invasoras nosocomiales" de la Consejería de Sanidad de la CAM),y se aplican las medidas correctoras procedentes. Las tomas de aire ambiental se hacen por el método volumétrico tanto en el centro de quirófano como en las 2 entradas de aire a la sala (rejilla de impulsión).Por cada toma de muestras se ha cumplimentado una ficha con los parámetros y características del proceso empleado y posteriormente se introduce en sistema informático para tratamiento de datos. Los datos de temperatura, humedad, recambios de aire por hora, cambios de filtros, etc. son registrados en programa informático específico por el servicio de mantenimiento del hospital.
Resultados: 1) Desde enero 2002 a octubre 2003 se detectaron en dos quirófanos, de nueve en funcionamiento, niveles sostenidos de contaminación fúngica, con incremento en el último semestre del 2003:niveles medios 2,2 UFC/m3, y máximos 4,7 UFC/m3. 2) Tras medidas de mejora sucesivas (cambio por puertas herméticas, eliminación de cubre radiadores que actuaban de reservorios, desinfección conductos aire, etc.), que implicaron sobre todo adecuación de infraestructura de los dos quirófanos, más seguimiento del estricto cumplimiento de protocolos de limpieza y disciplina intra-quirófano, etc., se consiguió pasar a 0 UFC/m3 desde febrero de 2004 hasta el día de hoy (mayo-04).
Conclusiones: El trabajo coordinado y constante de todos los profesionales que intervienen en el mantenimiento de las condiciones ambientales del quirófano: mantenimiento, limpieza, enfermería, cirujanos, microbiología, medicina preventiva, etc. puede hacer que dichas condiciones se mantengan óptimas, incluso en situaciones adversas como obras, consiguiendo el objetivo propuesto de contaminación fúngica 0.
CUIDADOS ENFERMEROS EN LAS PRUEBAS ENDOSCÓPICAS BAJAS REALIZADAS EN EL HOSPITAL
M.C. Plaza-Gómez, P. Martín-Martín, M. Blanco-Galán
y P. Cayón-Cuarental
Palabras clave: Cuidados Enfermeros, Endoscopias.
Objetivos: El objetivo es evaluar la calidad de los cuidados enfermeros, definidos como actividades propias que se realizan dentro del protocolo existente para la prueba diagnóstica de Endoscopias de vías bajas.
Métodos: El método es mediante audit, retrospectivo y descriptivo. Se evalúan 6 criterios que recogen la actividad de los cuidados en la prueba. La muestra es aleatoria y el estudio se realiza durante el año 2002-2003 haciendo dos cortes sobre todos los pacientes que se les realiza endoscopia baja. El grupo de pacientes evaluado es de un 80% anual sobre 1000 pacientes atendidos por año. Los criterios que se definen son: a) Información al paciente de lo que implica la prueba (tacto rectal, introducción del tubo, etc.) b) Identificación de las muestras para su análisis en caso de biopsia. c) Preparación del material de forma correcta. d) Lubricación de la parte distal del tubo antes de su introducción por vía rectal. e) Comprobar que el consentimiento informado está firmado por el paciente. f) Asegurarnos de que el paciente ha realizado correctamente la preparación. Los indicadores de cumplimiento se evalúan mediante la constancia específica de la realización de cada ítem en la hoja de registro creada para este fin, incluida en la historia clínica del paciente, y que es firmada por la enfermera que ha realizado dichas actividades y que las registra.
Resultados: El índice global de cumplimiento de actividades fue de un 95,6% en el año 2002 y un 97,6% en el 2003. El criterio con peor resultado fue el relacionado con la información al paciente, que sólo se cumplimentó en 90'4% de las veces. En el resto de los criterios se ha obtenido en ambos años un 100% de cumplimiento.
Conclusiones: Se puede verificar un aumento del porcentaje de cumplimiento de criterios en el 2003, aunque no se alcanza el objetivo que sería el 100%, debido a que sólo consta la información al paciente en el 90% de los casos a los que se ha realizado la prueba. Como área de mejora se decide facilitar al usuario desde la consulta una información por escrito con la descripción de todas las actividades de las que consta la prueba diagnóstica, como apoyo a la información verbal.
APLICACIÓN DE MEDIDAS DE SEGURIDAD EN LA RECEPCIÓN DE MEDICAMENTOS CITOSTÁTICOS
J. Quero, M.J. Rodríguez, V. Llodra, M.A. Maestre, F. Perello
y J. Burrueco
Palabras clave: Citostáticos, Recepción, Protocolo.
Objetivos: Los medicamentos citostáticos al ser productos cancerígenos, terátogenos y mutágenos requieren unas medidas de seguridad para su manipulación. El objetivo del Servicio de Farmacia es formar al personal implicado en la recepción de estos fármacos para minimizar los riesgos tanto ambientales como de los profesionales.
Métodos: a) Respecto a los medicamentos citostáticos el servicio de farmacia ha establecido un protocolo específico para la recepción, transporte y almacenaje de los mismos. Dicho protocolo incluye: 1) Listado de medicamentos citostáticos incluidos en la Guía Farmacoterapéutica. 2) Listado de laboratorios farmacéuticos que comercializan estos fármacos, haciendo especial incidencia en aquellos laboratorios que no identifican los medicamentos citostáticos en sus embalajes externos. 3) Registro de incidencias, para determinar cualquier alteración de la integridad del embalaje o del producto. 4) Medidas de actuación ante derrames o medicamento roto a la recepción. Kit de derrames. 5) Listado de neutralizantes específicos. Toda esta información esta a disposición del personal implicado en la recepción de estos fármacos. b) Formación específica al personal de enfermería: 1) Sesión clínica sobre medicamentos citostáticos. 2) Programa de formación ante situaciones como derrames, roturas etc.
Resultados: Aumento de la seguridad de todos aquellos profesionales que realizan la recepción, transporte y almacenaje así como del resto de profesionales del servicio de farmacia.
Conclusiones: La implantación del protocolo, la realización de las sesiones clínicas y del programa de formación realizados en el servicio han repercutido en un estricto control de estos medicamentos, minimizando con ello los riesgos asociados a los mismos, tanto a nivel ambiental como personal.
ADAPTACIÓN DE LOS REGISTROS DE ENFERMERÍA SEGÚN LOS ESTÁNDARS DE LA JCI (JOINT COMMISION INTERNACIONAL)
E. Lorente, N. Hernández, M. Baiges, M. Gens, F. Bobé y J. Sánchez
Palabras clave: Enfermería, Actividad, Registro.
Objetivos: Estandarizar los registros de enfermería de modo que las actuaciones de este colectivo queden reflejados en las historias clínicas y puedan ser consultados por todo el personal sanitario del centro favoreciendo así la mejor asistencia al usuario.
Métodos: Nuestro centro de salud está en proceso de acreditación de calidad según la JCI. En diferentes funciones del modelo de acreditación hacen referencia a los registros de enfermería sobretodo en la evaluación y asistencia a los pacientes. Para ello se ha creado un equipo de mejora formado por diferentes enfermeras del centro de salud y se han realizado sesiones periódicas analizando los diferentes problemas clave mediante "brainstorning" y posterior consenso determinándose los parámetros acciones y maneras de registrarlos.
Resultados: 1) Registro de la evaluación del paciente según las 14 necesidades de Virginia Henderson. 2) Registro por procedimientos de actuaciones realizadas: Programa de actividades preventivas y promoción de la salud, educación del paciente con "diabetes mellitus", educación del riesgo cardio-vascular, obesidad, rehabilitación domiciliaría, deshabituación tabáquica, plan de cuidados individualizados. 3) Elaboración del informe de enfermería. 4) Elaboración del informe de alta de enfermería de urgencias. 5) Homogeneidad en la información relacionada con los protocolos de enfermería, dietas y consejos educativos.
Conclusiones: El hecho de optar a una acreditación de calidad ha impulsado a todo el equipo de enfermería a mejorar y estandarizar los registros obteniendo una mejor calidad en la asistencia al paciente y una mayor satisfacción profesional. Dichos registros facilitan la evaluación constante del trabajo realizado creando una manera de mejora continua.
IMPLANTACIÓN DE UN PLAN DE MEJORA EN LA GESTIÓN DE AISLAMIENTOS DE CONTACTO EN UNIDADES DE HOSPITALIZACIÓN
E. Goti, O. de La Huerga, A. Arteta, S. Azkona, A. Dilla y F. Martínez
Palabras clave: Mejora, aislamiento, hospitalización.
Objetivos: Disminuir la incidencia y prevalencia de los aislamientos de contacto. Concretar medidas de prevención útiles y eficaces. Determinar actuaciones para la ubicación y tratamiento de los casos detectados.
Métodos: La Metodología utilizada ha sido la de Gestión por Procesos con: Descripción básica del Proceso, Flujograma, Entradas y Salidas del Proceso, Objetivos de resultado y de control, Listado de instrucciones/procedimientos/documentos del Proceso y Registro de Revisión del proceso.
Resultados: Debido a la juventud del proyecto, de momento los resultados son Áreas de Mejora detectadas así cómo pequeñas mejoras introducidas cómo consecuencia de la utilización de herramientas de resolución de problemas. Áreas de mejora detectadas: a) Necesidad de que los pacientes sean puntualmente informados por el facultativo antes de que se produzca el aislamiento. b) En el informe de alta del paciente figuren los últimos datos referentes a la situación de aislamiento. c) Importancia de que exista un protocolo consensuado por las partes implicadas con el fin de adjudicar al paciente una cama adecuada. d) Elaboración de carteles informativos de medidas de aislamiento. -Necesidad de incidir en la utilización de mascarilla en los casos en que esté indicado. Mejoras introducidas: a) Colocación de baldas en las habitaciones para dejar el material. b) Manguitos de T/A desechables. c) Sacos de ropa de uso individual específicos para las habitaciones de aislamiento. d) Gel antiséptico que no precisa agua.
Conclusiones: Detección eficaz y un mayor control de los aislamientos de contacto. Disminución del riesgo de contagio cómo consecuencia de las medidas de prevención adoptadas. Optimización en la gestión de los aislamientos, debido a las normas, procedimientos y mejoras establecidas. Sensibilización de los profesionales a través de medidas de información. Determinación de un área concreta para aislamientos en el Hospital, con las barreras arquitectónicas y medidas específicas.
SEGUIMIENTO DE LOS HEMOCULTIVOS
T. Vidal, M. Cisnal, I. Grau, F. Llopis, M.J. Argerich y A. Hornero
Palabras clave: Hemocultivos Contaminados.
Objetivos: Introducción: En el Hospital Universitario de Bellvitge desde el año 2000 llevamos a cabo el seguimiento de los Hemocultivos contaminados; esta actividad se realiza a través de la Comisión de Infecciones y la Dirección de Enfermería, que acuerdan y fijan los objetivos anuales a cumplir por todas las unidades del Hospital (hospitalización, área de críticos y urgencias). La contaminación de hemocultivos es un indicador de cal idad de cada núcleo funcional. Conocer las tasas de contaminación en las distintas áreas asistenciales. Disminuir la contaminación mediante la aplicación de un protocolo actualizado de la extracción de la muestra, haciendo énfasis en los puntos clave como: Lavado de manos s.p., antiséptico s.p., tiempo de exposición del antiséptico en la zona de extracción y técnica estéril.
Métodos: Diariamente varios miembros de la Comisión de Infecciones realizan sesiones conjuntas con el servicio de Microbiología, donde se informa de los resultados microbiológicos mas relevantes (hemocultivos, líquidos pleurales, catéteres etc. La recogida de datos se realiza mediante una hoja elaborada con todos los criterios a tener en cuenta. Cada trimestre se informa de los resultados globales obtenidos y anualmente se entregan a cada una de las unidades. Se han realizado sesiones formativas e informativas en cada una de las áreas del Hospital, haciendo énfasis en aquellas unidades en que el índice de contaminación es superior al estándar marcado.
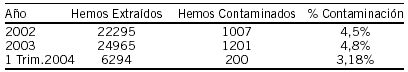
Resultados: Los resultados globales obtenidos en los tres últimos años son:
La referencia estándar de contaminación de hemocultivos según la American Society of Microbiology (ASM) es del 3%.
Conclusiones: El seguimiento de hemocultivos contaminados ha permitido identificar problemas y conocer el nivel de calidad en nuestro hospital. La discusión de los resultados obtenidos en cada unidad ha supuesto una mayor implicación del personal de enfermería, permitiendo la aplicación inmediata de estrategias de mejora.
HOMOGENEIZACIÓN DE INDICADORES DE ENFERMERÍA: CAÍDAS EN PACIENTES HOSPITALIZADOS
B. Garitano, C. Navas, A. Bidea, J. Azcárate, B. Asensio
y N. Martínez de Aguirre
Palabras clave: Caída, Indicador, Prevención.
Objetivos: El Objetivo 3.3 del Plan Estratégico de Osakidetza/S.V.S. pretende "mejorar los sistemas de evaluación de la calidad de servicio, estableciendo indicadores y objetivos, haciendo el seguimiento y análisis y divulgación de las mejores prácticas". En esta línea, la Organización Central de Osakidetza, planteó para el año 2004 la Homogeneización de indicadores de enfermería con el fin de mejorar y documentar el sistema de evaluación de la Calidad del Servicio enfermero dentro del ámbito de la atención especializada y de Salud Mental. Uno de los indicadores trabajados, ha sido el de Caídas en pacientes hospitalizados. Se estableció un subgrupo de trabajo. Los objetivos de este subgrupo han sido: a) Conocer la mejor evidencia disponible respecto a valoración de factores de riesgo de caídas, medidas de prevención de caídas en pacientes hospitalizados, cálculo de indicadores de caídas en pacientes hospitalizados. b) Revisión de los protocolos de prevención existentes en Osakidetza en función de los hallazgos bibliográficos. c) Revisión del indicador de caídas empleado en la organización.
Métodos: Revisión bibliográfica de la evidencia disponible respecto a: a) Factores de riesgo de caídas, b) Escalas de valoración del riesgo de caídas, c) Medidas de prevención, d) Indicadores de caídas, e) Revisión de los protocolos de caídas de todos los hospitales de Osakidetza (agudos y media-larga estancia), f) Establecimiento de un protocolo general de caídas para todos los centros de la red con criterios de evidencia científica.
Resultados: Concordancia de la mayor parte de los factores de riesgo encontrados en la bibliografía y los de la red de Osakidetza: marcha inestable, confusión-agitación, frecuencia de micción-incontinencia, edad superior a 65 años, historia de caídas. Hallazgo de factores de riesgo no contemplados en Osakidetza e introducción de los mismos en la valoración del riesgo: pacientes con medicaciones especiales, enfermedades neurológicas, síndrome de seno carotídeo. Ausencia de escalas de valoración del riesgo validadas en el medio hospitalario. Poca diferencia de las utilizadas respecto a la nuestra.
Conclusiones: Medidas de prevención no relacionadas con el nivel de riesgo determinado en la valoración. Se propone la de eliminación de la escala utilizada en la red y determinación de medidas de prevención respecto a factores de riesgo detectados en la valoración. Propuesta de nuevos indicadores: incidencia de caídas en pacientes sin riesgo e incidencia de pacientes con más de una caída.
EVALUACIÓN DE UN PROTOCOLO DE TRATAMIENTO DE ARTRITIS REUMATOIDE CON ETANERCEPT
M.T. Ortega, T. Salvador, J.I. Barrasa, P. Astier, R. Mareca
y F. Montis
Palabras clave: Etanercept, Evaluación, Protocolos.
Objetivos: Evaluar el grado de cumplimiento del protocolo de administración de Etanercept que la Comisión de Farmacia estableció como requisito imprescindible para la utilización de este fármaco en el hospital.
Métodos: Estudio retrospectivo de los 11 pacientes en tratamiento con Etanercept, a partir de los datos de las historias clínicas. Cada historia fue examinada simultáneamente por dos personas expertas. Previamente a la revisión, se definieron a partir del protocolo de administración de Etanercept que el Servicio de Reumatología había hecho, los 7 criterios explícitos de evaluación (3 de indicación, 1 de respuesta y 2 de evaluación y seguimiento). Además de los criterios, se recogieron las variables: edad, sexo, diagnóstico reumatológico, fecha inicio tratamiento, dosis, médico prescriptor, tratamientos antiinflamatorios concominantes y retirada del Etanercept.
Resultados: De los pacientes en tratamiento, 7 eran hombres y 4 mujeres, su edad media era de 50,81 ± 21,05 años. Fueron diagnosticados de artritis reumatoide 7 (seropositiva 6 y 1 seronegativa), 3 de artritis psoriásica y 1 de artritis idiopática juvenil. La dosis administrada en el 100% de los casos fue la adecuada. El 100% llevaban otros tratamientos antiinflamatorios concomitantes. En cuanto a los criterios de evaluación del tratamiento, en 11/11 el diagnóstico se correspondía con los señalados en el protocolo, la enfermedad cumplió criterios de actividad en 5/11 de los casos. Había criterios de refractariedad en 5/11. Se reevaluó la respuesta en los períodos indicados en 7/10. Se mantuvieron los criterios de mejoría clínica en 3/10. Cumplían los 3 criterios de indicación del tratamiento el 27,27% de los pacientes, el de respuesta al tratamiento el 30% y los 2 de evaluación y seguimiento el 20%. Los 7 criterios de evaluación no se cumplían simultáneamente en ninguno de los casos.
Conclusiones: 1) Los criterios de indicación y respuesta al tratamiento señalados en el protocolo se cumplían en un bajo porcentaje de casos, fundamentalmente debido al bajo cumplimiento de los registros de actividad y refractariedad. 2) Pese a que había referencias de la mejoría clínica subjetiva en un número importante de casos, sólo en un pequeño porcentaje de ellos había constancia documental objetiva de dicha mejoría, lo cual es de suma trascendencia en un tratamiento de tan alto coste y larga duración. 3) Aunque el protocolo había sido elaborado por el Servicio que administró el tratamiento, el grado de cumplimiento del mismo era bajo.
PROCESO DE MEJORA EN DOCUMENTACIÓN CLÍNICA: ANÁLISIS DE DOCUMENTOS EXTRAVIADOS
F. Repáraz, I. Juanena, M. Fonseca, T. Atondo, J. Ugedo
y N. Navarro
Objetivos: Es habitual en los hospitales que numerosos documentos relacionados con la atención prestada a los pacientes no se incorporen al soporte físico en papel de la historia clínica durante el episodio de ingreso. Esta información se recibe, posteriormente, en los servicios de Archivo, donde se procede a su incorporación a la historia clínica. Como consecuencia, es posible que se cometan errores en el proceso asistencial debido a esta falta de información. Con el objetivo de minimizar este efecto, se presenta el resultado de un proceso de mejora realizado en un hospital de 100 camas realizado durante el primer semestre del año 2004.
Métodos: Análisis de la documentación clínica recibida en el Archivo fuera de la historia clínica. Se realizan dos audits de toda la documentación aportada desde una planta de Medicina Interna y Ginecología con 44 camas. El primer audit. se realiza en el mes de enero para valorar la situación al inicio del proceso. Durante el mes de febrero se realizaron distintas actuaciones para sensibilizar a los agentes implicados en el uso de la historia clínica con el objetivo de minimizar el efecto. A continuación se realizó una re-evaluación con la misma metodología para medir el cambio y comprobar la estabilización de los resultados obtenidos durante los meses de marzo, abril y mayo.
Resultados: Primer análisis: Se identifican 190 documentos, de los cuales un 33,7% son documentos procedentes de exploraciones realizadas fuera del hospital. Se identifican las causas de demora en los documentos tanto internos como externos. Intervención: se realizan reuniones con el personal implicado, se analizan y mejoran los circuitos de la documentación de las historias clínicas. Segundo análisis: Se identifican 181 documentos. En esta segunda medición se comprueban las siguientes mejoras: a) La mayoría de la documentación sobre placas y scanner desaparece. b) Se observa un descenso en el volumen global de la documentación. c) Todos los informes hospitalarios se incorporan a tiempo a la historia clínica.
Conclusiones: Se ha conseguido mejorar la calidad de contenido de la historia clínica minimizando el riesgo de extravío de la documentación clínica. Se minimiza el riesgo de errores en la calidad asistencial que se pudieran deber a falta de la información facilitada por los documentos extraviados.
MAPA DE PROCESOS EN ONCOLOGÍA RADIOTERÁPICA
R. Mareca, R. Bellosta, I. Barrasa, R. Escó, J. Valencia
y N. Bascón
Palabras clave: Gestión procesos.
Objetivos: Desarrollar e impulsar la implantación del Programa de Garantía de Calidad en Radioterapia mediante un Sistema de Gestión por Procesos.
Métodos: A raíz del RD 1566/1998, por el que se establecen criterios de calidad en radioterapia, se formó la Comisión de Calidad en Radioterapia del HCU que redactó y aprobó un Programa de Calidad en Radioterapia, siguiendo el esquema de los Sistemas de Gestión de Calidad de la ISO 9000, consistente en un Manual de Calidad y una serie completa de Procedimientos Documentados. Tras una nueva fase de reactivación de dicha Comisión y aprovechando los conocimientos adquiridos de algunos de sus miembros en diversas áreas de calidad, como el modelo EFQM y la Gestión por Procesos, se constituyen varios grupos de trabajo, coordinados por el responsable de calidad del servicio de Radioterapia y se diseña el Mapa completo de Procesos de la Atención y Tratamiento Radioterápicos, integrando de forma natural en dicho esquema el anterior programa de calidad y todos sus procedimientos documentados.
Resultados: Los principales logros del nuevo enfoque son los siguientes: a) Se ha dinamizado el trabajo de la Comisión de Garantía de Calidad en Radioterapia (5 reuniones en lo que va de año y 20 nuevos procedimientos documentados aprobados). b) Hemos integrado y situado gráficamente en el Mapa de Procesos todos los 58 procedimientos documentados del Programa de Calidad, lo que ha permitido comprender de forma global y rápida todo su funcionamiento a la Comisión y al propio servicio de OR. c) Se ha determinado de forma explícita el valor que se añade en cada fase de la atención y de cómo interaccionan los diversos procesos asistenciales. d) Mediante los diagramas de nivel 2 de proceso se han determinado y comunicado las responsabilidades individuales dentro del servicio de OR a todos sus miembros. e) Hay una mayor implicación del personal con lo realizado. f) Hemos identificado indicadores para monitorizar la evolución de cada fase de la atención de los pacientes de OR.
Conclusiones: El Mapa de Procesos está sirviendo para impulsar la implantación del Programa de Calidad en Radioterapia, lo que repercutirá en un mejor servicio al paciente y a la sociedad, así como un mayor grado de satisfacción del personal. La disponibilidad de indicadores de los diferentes procesos y subprocesos sirve para nutrir a la Comisión de Garantía de Calidad en Radioterapia de un sistema de información importantísimo para poder monitorizar el Programa de Calidad y para poder identificar con agilidad las oportunidades de mejora que sean necesarias.
ALERGIA AL LÁTEX: PROFESIONALES BIEN INFORMADOS, PACIENTES MÁS SEGUROS
P. García, S. Cortijo, J.M. Ferrari, I. Escobar
y A. Herreros de Tejada
Palabras clave: Látex, Alergia, Seguridad.
Objetivos: El considerable aumento en los últimos años de la alergia al látex unido a la dificultad del manejo de esta patología, dada la ubicuidad del látex en nuestro entorno, hace necesario establecer procedimientos de actuación en los pacientes alérgicos o con sospecha de alergia a este material. En este sentido, el Servicio de Farmacia se planteó la distribución de información sobre el manejo de forma segura de estos pacientes y sobre la utilización de los medicamentos que contienen látex en su material de acondicionamiento (viales y jeringas).
Métodos: Se realizó una búsqueda bibliográfica para obtener información sobre la prevención, tratamiento y modo de actuación ante una posible reacción anafiláctica al látex. Asimismo, se contactó con todos los Laboratorios fabricantes de las especialidades farmacéuticas disponibles en el Hospital con el fin de verificar la presencia de látex y su localización concreta en el material de acondicionamiento.
Resultados: Se editaron dos Boletines Informativos de difusión interna en el Hospital. En el primero de ellos se expone la relevancia del problema y aspectos generales sobre el látex y la alergia a este compuesto (prevalencia y grupos de riesgo, vía de sensibilización, tipos de reacciones alérgicas y su diagnóstico). Se establece el manejo del paciente alérgico al látex, mediante un algoritmo de actuación, y se describen las medidas a seguir en este tipo de pacientes durante su estancia hospitalaria y ante una intervención quirúrgica. Se describen además, un posible régimen profiláctico y un protocolo de actuación en caso de reacción alérgica. Se incluyen también recomendaciones para el paciente así como tablas dónde se enumeran los materiales a evitar, tanto de uso cotidiano como en el medio sanitario, y las alternativas recomendadas. En el segundo Boletín se describen los procedimientos de utilización de los fármacos que contienen látex, en los pacientes de riesgo, esquematizado en forma de algoritmo. Se adjunta una tabla con todos los medicamentos incluidos en la Guía Farmacoterapéutica del Hospital (GFT) que contienen látex en su material de acondicionamiento, especificando: nombre comercial, Laboratorio, principio activo y localización exacta de dicho material.
Conclusiones: Elaborar y difundir información escrita, mediante Boletines Informativos, dirigidos a todo el personal sanitario del Hospital, es un medio sencillo y práctico de contribuir a una mayor seguridad en la atención al paciente alérgico al látex.
ESTUDIO DE LISTA DE ESPERA DE CONSULTAS MEDIANTE ANÁLISIS DE SUPERVIVENCIA
M. Ugalde y F. Lameiro
Objetivos: Describir mediante análisis de supervivencia la demora entre solicitud y realización de consulta de atención especializada.
Métodos: Se incluyen los registros anotados en lista de espera de consultas no preferentes entre el 1/4/03 y el 31/10/03. El estado final se define como: Visto, si la persona fue vista; pendiente, si a fecha de cierre continuaba en lista y perdido, si no acudió a la cita. Se estiman las funciones de supervivencia, de densidad de probabilidad y de riesgo mediante método actuarial, desde el día 0 hasta el 105 por intervalos de 7 días.
Resultados: Registros: 7.924; tiempos incompletos 34%. Mediana de demora: 40 días. 99 pacientes continúan esperando el día 105. La probabilidad de esperar más de 35 días es del 56%; más de 70 días del 15%; más de 105 días del 6%. Máximo valor de la función de densidad: 2%, observado en el intervalo 49-56.
Conclusiones: La demora es alta. Las probabilidades de esperar son mayores que por el cálculo habitual de pacientes vistos/anotados, (ejemplo: día 105 = 99/7924 = 1%). Ello se debe a la inclusión de los tiempos de espera incompletos (pacientes que no acudieron a la cita o que a fecha de cierre continúan esperando). La proporción de tiempos incompletos observada muestra la conveniencia de incluirlos para conocer la experiencia real de espera de los pacientes. El pico de la función de densidad indica que la actividad máxima se demora 8 semanas. Un desplazamiento del pico a la izquierda podría tener más impacto sobre la demora total que actuaciones sobre los que sobrepasan ciertos límites de demora.
ANÁLISIS DE SUPERVIVENCIA APLICADO A LOS TIEMPOS DE ESPERA EN CONSULTAS PREFERENTES
F. Lameiro y M. Ugalde
Objetivos: Describir mediante análisis de supervivencia la variable "demora entre entrada en lista de espera y realización de consulta preferente de atención especializada". Explorar posibles indicadores para monitorizar la garantía de atención preferente en 15 días.
Métodos: Se incluyen los registros anotados en lista de espera de consultas preferentes entre el uno de abril y el 31de octubre de 2003. El estado final se define como: Visto, si la persona fue vista; pendiente, si a fecha de cierre continuaba en lista y perdido, si no acudió a la cita. Se estiman las funciones de supervivencia, de densidad de probabilidad y de riesgo mediante método actuarial, desde el día 0 hasta el 30 por intervalos de 5 días.
Resultados: Registros: 1275; tiempos incompletos 247 (19%). Mediana de demora: 18 días. Pacientes que entran al intervalo 15-20: 675; al intervalo 30+: 85. Probabilidad acumulada de supervivencia al final del intervalo 10-15: 60%; al final del intervalo 30+: 1%. Máximo valor de la función de densidad: 5%, observado en el intervalo 10-15.
Conclusiones: No se cumple la garantía de demora. La probabilidad de continuar en espera más de 15 días (60%) es mayor que la obtenida considerando solo las salidas de lista de espera (675/1275 = 53%) debido a la inclusión en el cálculo de los tiempos incompletos. El pico de la función de densidad - en el intervalo 10-15 - debe desplazarse a la izquierda para cumplir la garantía de demora. Estimaciones de las funciones de supervivencia, densidad y/o riesgo podrían predecir demoras mayores de 15 días al final del mes siguiente.
GESTIÓN DE LA SATISFACCIÓN DEL CLIENTE EN 3 PROCESOS SUJETOS A SISTEMAS ESTANDARIZADOS EXTERNOS (ISO 9001-2000)
E. Lamiquiz, B. Garitano, C. Zugaza, J.L. Mirabel, C. Martínez e I. Paniagua
Palabras clave: Procesos, Iso.
Objetivos: Presentar el sistema de gestión de la satisfacción del cliente en 3 procesos certificados con ISO 9001-2000: Laboratorio de Urgencias, Laboratorio de Bioquímica, Consulta externa de Farmacia.
Métodos: Laboratorio de urgencias: 1) Identificación de clientes: Médicos Urgencias, Otros médicos, 2) Identificación de necesidades y expectativas: Tiempo de respuesta corto, Fiabilidad de resultados, Adecuación cartera deservicios, 3) Percepción de satisfacción: Encuesta, Incidencias, quejas, reclamaciones, Reuniones pautadas con clientes. Laboratorio de bioquímica: 1) Identificación de clientes: Médicos Hospital, Centros Externos, 2) Identificación de necesidades y expectativas: Adecuación cartera de servicios, Fiabilidad de resultados, Tiempo de respuesta según necesidades, 3) Percepción de satisfacción: Encuesta, Incidencias, quejas, reclamaciones. Consulta externa de farmacia: 1) Identificación de clientes: Paciente, Médicos, 2) Identificación de necesidades y expectativas: Seguridad (según prescripción), Precisión (cumple criterios de entrevista, dispensación, información), 3) Percepción de satisfacción: Encuesta a pacientes y médicos, Sugerencias, quejas, reclamaciones.
Resultados: Laboratorio de urgencias: 1) Valoración positiva >= 85%: Cartera de servicios, Tiempo de respuesta, Claridad de informe, Fiabilidad de resultados, Comunicación con profesionales. 2) 0,17% quejas reclamaciones. 3) Realizadas 2 reuniones/año. Acciones correctoras: Introducción de Carboxihemoglobina en cartera de servicios, revisión de sistema de entrada de solicitudes, creación de página web. Laboratorio de bioquímica: 1) Valoración positiva >= 95%: Cartera de servicios, Tiempo de respuesta, Claridad de informe, Fiabilidad de resultados, Comunicación con profesionales. 2) 0,02% Informes de resultados reclamados. Acciones correctoras: Mejoras en registro de incidencias y sistema de envío de informes a centros externos. Creación de página web. Consulta externa de farmacia: 1) Encuesta a pacientes: Valoración positiva de: Información recibida: 83%; Satisfacción general: 94%. Sugerencias para aumentar el grado de intimidad. 2) Encuesta a médicos: Conoce funcionamiento = 88%; Comunicación PRM = 59%; Apoyo = 82%; Satisfacción general = 82%. Acciones correctoras: Mejorar información sobre medicamentos, aumentar grado de intimidad: uso de bolsas opacas, bajar tono de voz. Reunión con servicio médico que valoró peor.
Conclusiones: La identificación clara de los clientes y la alineación de sus necesidades y expectativas con la misión del proceso produce un alto grado de satisfacción.
METODOLOGÍA Y EVOLUCIÓN DE LA GESTIÓN DE PROCESOS EN EL HOSPITAL TXAGORRITXU
E. Lamiquiz, B. Garitano, M. Bacigalupe, C. Saiz, M. Barriola
y A. Gubía
Palabras clave: Procesos.
Objetivos: Presentar la metodología de gestión de procesos, su evolución y los resultados de la misma.
Métodos: Metodología de diseño de procesos: Nombrar responsable, definir límite inicial y final, describir actividades y flujograma, definir clientes y grupos de interés, describir entradas, salidas, documentación relacionada, indicadores. Metodología de puesta en marcha de mejoras en procesos: Identificación de ámbitos de mejora. Realización de propuesta de mejora. Si para acometer la/s mejora/s se requieren recursos, la/s mejoras interaccionan con otros procesos o se requieren importantes cambios estructurales y/o organizativos, son analizadas por el equipo directivo, que prioriza según criterios establecidos. Las mejoras se introducen en el Plan de Gestión Anual (objetivos, acciones, responsable, cronograma), se procede a su implantación y comunicación. Si no, se realiza una implantación directa por parte del responsable del proceso.
Resultados: a) Hasta 1999 la dinámica de trabajo incidía en áreas de actividad estratégica señaladas por objetivos de la Organización Central y Departamento de Sanidad, e indicadores propios. Se comenzó a trabajar con: Parto, Catarata, Cuidados Paliativos, Paciente Anciano, UCSI. b) 2000: 30 personas (gestores y clínicos) elaboran el mapa de procesos mediante metodología IDEF. El nivel 0 del mapa representa los macroprocesos clasificándolos en Procesos estratégicos (12), Operativos: (9), y de Apoyo: (12). c) 2001: 1) A partir del mapa y mediante una matriz de priorización se seleccionan los procesos críticos valorando el impacto que todos los procesos tienen sobre los factores críticos de éxito (FCE): 3 estratégicos (Satisfacción del cliente, Voz de los profesionales, Plan Estratégico); 4 operativos (Hospitalización, Urgencias, CCEE, Exploraciones Complementarias) y 1 de apoyo (SIS). 2) Redefinición y agrupamiento de los FCE. Revisión de criterios de priorización, introduciendo un coeficiente de ponderación de cada uno de los FCE. d) 2002: ampliación del despliegue: 20 nuevos procesos. e) 2003: ampliación del despliegue: 2 nuevos procesos (Formación continuada, Investigación). Realización del Catálogo de Procesos (50 procesos). f) 2004: ampliación del despliegue: 3 nuevos procesos (Gestión de Nóminas, Oculoplástica, Vitrectomía). Certificación ISO (5 procesos).
Conclusiones: Este diseño abarca todos los procesos y permite dedicar especial atención a los procesos críticos, asegurando el alineamiento con la estrategia del hospital, y contribuye a la participación de las personas en la mejora continua.
GESTIÓN PROCESOS: PROCESO PARA LA OBTENCIÓN Y DISTRIBUCIÓN DE MUESTRAS EN U.C.L. DEL HCU LOZANO BLESA
M. Cervera, R. Escartín, T. Letamendi, P. Millan, E. Altarribas e I. Barrasa
Palabras clave: Gestión, Procesos.
Objetivos: Diseñar y poner en marcha el proceso de obtención y distribución de muestras en la Unidad Central de Laboratorios del Hospital Clínico (U.C.L.).
Métodos: Con el fin de desarrollar el programa de Garantía de Calidad de Laboratorios y tras la puesta en marcha de la Comisión de Garantía de Calidad de Laboratorios se decide impulsar el sistema de Gestión por Procesos. Para ello, desde dicha comisión decide constituir un equipo de mejora multidisciplinar formado por enfermeras, auxiliares de enfermería, celador, auxiliares administrativos, supervisoras, subdirectora de enfermería, médico y coordinadores de calidad que se reunió de forma periódica durante el segundo trimestre del 2004 con el fin de elaborar el proceso para la obtención y distribución de muestras en la U.C.L, ya que dicho proceso implicaba a todos laboratorios y podía servir de referente para posteriores diseños de procesos en otros laboratorios.
Resultados: Elaboración de la ficha del proceso. Diagramas de flujo del proceso para obtener muestras en U.C.L de pacientes de consultas externas, hospitalización y centros de Atención Primaria. Definición de las características de calidad de las actividades del proceso. Determinación y descripción de Indicadores para el control del proceso: 72% (estándar 95%) volantes correctamente cumplimentados. 2,3% (estándar > 4%) sueros hemolizados y/o presencia de coágulos. 82% (estándar 100%) rutas de transporte que tardan < de 2 horas en su llegada a la U.C.L. 87,1% (estándar 90%) muestras recibidas en el H.C.U antes de las 13h. 70,8% (estándar 90%) satisfacción de los pacientes con la atención recibida en la U.C.L.
Conclusiones: El Proceso para la obtención y distribución de muestras en U.C.L está sirviendo de motor para la puesta en marcha del Sistema de Gestión por Procesos desde la Comisión de Garantía de Calidad de Laboratorios. Favorece la participación e implicación y satisfacción de los profesionales. Permite detectar oportunidades de mejora y planificar medidas correctoras.
CONSULTA DE ENFERMERÍA EN RADIOTERAPIA: MEJORAR LA CALIDAD DE LA ATENCIÓN AL PACIENTE ONCOLÓGICO
J. Hernández, N. Cases y R. Sanz
Palabras clave: Cuidados, Radioterapia, Evaluación.
Objetivos: En un servicio de Radioterapia de un Hospital de tercer nivel, durante el año 2002, se detecta la falta de conocimientos del paciente que va a ser sometido a tratamiento de Radioterapia. Nace la necesidad de brindar educación sanitaria, recomendaciones higiénico-alimenticias, identificar los pacientes con riesgo de desnutrición, evaluar el dolor, aspectos emocionales y sociales, para prevenir o minimizar los efectos secundarios agudos, detectar necesidades no cubiertas que van a interferir a la adherencia al tratamiento. Promover la mayor independencia del paciente. Ante estos hechos, se plantea como objetivo la elaboración de un protocolo y plan de cuidados estandarizado de las intervenciones de enfermería La función de enfermería será asistir a la persona enferma en la realización de aquellas actividades que contribuyen a la salud, aumento de calidad de vida y recuperación, por lo que se empieza a diseñar la consulta de enfermería.
Métodos: Se adopta el modelo conceptual de cuidados de "Virginia Henderson", es un modelo humanista: centrado en la persona y no en la enfermedad (situación). Se aplica el método científico del Proceso de atención de enfermería (PAE) Valoración, diagnóstico, planificación, ejecución y evaluación. Se elabora una base de datos (Access de Microsoft). El dolor, ansiedad y depresión se miden con (EVAs); riesgo nutricional con cribaje según protocolo. Se establecen protocolos de colaboración con: Nutrición, Psico-oncóloga y Asistenta Social. En esta primera fase se incluyen pacientes diagnosticados de tumor de mama, cabeza -cuello y esófago.
Resultados: Del 3.5.04 al 31.5.04 (período preliminar) se han visitado n = 50 pac.; 34 T. mama; 15 T. Cabeza y cuello; 1 T. esófago. Intervenciones de enfermería: 68% Educación Sanitaria, prevención sobre piel y valoración nutricional, dolor, ansiedad, depresión. El 32% además prevención de mucosas. Dolor: media (EVA: 2), Ansiedad: media (EVA: 3) Depresión: media (EVA: 3) Derivación a Unidades de Soporte: Nutrición: 36% Psico-oncóloga: 4% Asistenta Social: 4% En octubre se podrán presentar resultados de seguimiento de estos pacientes.
Conclusiones: El desarrollo de planes de cuidados estandarizados, son garantía de calidad para las intervenciones de enfermería. La puesta en marcha de la consulta implica un esfuerzo de organización y coordinación con otros profesionales del equipo multidisciplinar del Servicio de Radioterapia y las unidades de soporte, pero sin duda redundará en ofrecer al paciente una mejor atención sanitaria.
MONITORIZACIÓN DEL RENDIMIENTO EN LA LABORATORIO DE ANATOMÍA PATOLÓGICA EN EL HOSPITAL MORALES MESEGUER DE MURCIA
R. Martínez, F.T. Moreno, R. Gomis, C. Herrero, C. Sánchez y V. Martínez
Palabras clave: Bloques Parafina, Técnicos.
Objetivos: Identificar la variabilidad y monitorizar la producción por parte de los técnicos, respecto al número de "bloques" cortados en los años 2002-2003.
Métodos: Estudio retrospectivo, iniciativa interna y autoevaluación. Las variables del estudio son: Número de bloques cortados por los técnicos en el Laboratorio de Anatomía Patológica. Fuente de datos: Registro informático del Laboratorio de A.P. Marco Muestral: 2002-2003. Número de casos evaluados: Universo. Análisis estadístico: Comparativo por días, semanas, meses, años y técnicos. Análisis gráfico: Gráficos del control estadístico de la calidad.
Resultados: No se detectan variaciones estadísticamente significativas al valorar la producción por días de la semana. Si aparecen situaciones fuera de control al analizar mediante monitorización, identificando causas "Asignables" (Ej. Prolongaciones quirúrgicas, etc.) y "No Asignables" (Ej. Periodos vacaciones, etc.).
Conclusiones: El proceso ha permitido situaciones potencialmente problemáticas para analizar las causas de su origen. Ha permitido conocer tanto los niveles de producción como las variaciones esperables, lo que posibilitará una mejor gestión tanto de los recursos como de los objetivos a establecer.
ADECUACIÓN DEL CONSENTIMIENTO INFORMADO EN EL HOSPITAL DE MOLINA
A. Marín, F. Guirado, E. Sánchez, M.J. Gómez, M.O. Robles
y A. Gómez
Palabras clave: Consentimiento Informado, Adecuación.
Objetivos: Conocer el nivel de adecuación del consentimiento informado en los pacientes intervenidos en el Hospital de Molina.
Métodos: El Hospital de Molina está situado en el municipio de Molina de Segura en la provincia de Murcia. Es un centro de titularidad privada, pero en intima relación con la sanidad pública. El 90% de nuestra actividad se realiza para el Servicio Murciano de Salud, (SMS), bajo distintas formas de relación administrativa, régimen de concierto, gestión de lista de espera. En nuestro hospital se realizan unas 4000 intervenciones al año entre cirugía ambulatoria en torno al 50% y con ingreso. Nos proponemos establecer el nivel de adecuación del consentimiento informado durante el año 2004. Establecemos los criterios de adecuación del consentimiento informado, en base a la Ley General de Sanidad, y a la Ley Básica de Autonomía del paciente 14/2002, los requisitos contemplados son: 1) Requisitos de Sujetos: los referidos al médico y al paciente. 2) Requisitos de Contenido: 1, consecuencias seguras 2, riegos relacionados con las circunstancias personales o profesionales del paciente. 3, riesgos probables en condiciones normales. 3) Requisitos de Modo: Ausencia de tecnicismos 4) Requisitos de Forma: Documento escrito. Se realiza un estudio observacional, descriptivo y retrospectivo de las historias de pacientes i ntervenidos durante el año 2004, se analizan los consentimientos informados para ver si reúnen los criterios de adecuación establecidos.
Resultados: Los resultados preliminares, indican que existe entorno a un 56% de consentimiento adecuado, y que la razón de la no inclusión cómo consentimiento adecuado es por una parte la ausencia de los riesgos relacionados con las circunstancias personales y laborales del paciente, y la existencia en el documento del consentimiento de "tecnicismos". Dados estos resultados hemos puesto en marcha una encuesta de conocimiento de la información real que los pacientes verdaderamente obtienen del documento de consentimiento de la que tendremos resultados más adelante.
Conclusiones: 1) El estudio de adecuación del consentimiento informado que casi la mitad de los consentimiento informados que se otorgan son no adecuados, y que la razón está en la presencia de "tecnicismos" 2) Vemos como necesario, estudiar el grado de información verdadera, que aportan los documentos de consentimiento informado, que hemos puesto en marcha y que está pendiente de los primeros resultados.
INFLUENCIA SATISFACCIÓN: LA ANTELACIÓN CON LA QUE SE LE AVISA QUE YA PUEDE INGRESAR O EL TIEMPO EN LISTA DE ESPERA
A. Villanueva, M. Cervera, I. Ferrer, J.J. Mira, V. Pérez-Jover y O. Tomas
Palabras clave: Humanización, Encuesta, Atención.
Objetivos: Determinar los efectos de la premura del aviso de ingreso (menos de 24 horas) a pacientes programados y de la lista de espera en la satisfacción del paciente.
Métodos: Estudio descriptivo en el que se encuestó un total de 7437 pacientes ingresados en Cirugía. Muestreo sistemático de los sujetos. Mediante análisis multivariante (UNIANOVA) se analizan los posibles efectos de cada variable y de la interacción en función del género del paciente. Se presentan resultados de 3675 pacientes programados (el 59% del total de ingresos).
Resultados: El 38% de los pacientes esperan menos de un mes. El 9% son avisados para el ingreso con una antelación de 24 horas. Se observan efectos significativos en el nivel de satisfacción atribuibles al tiempo en lista de espera (F = 7,24, p = 0,0001). Satisfacción de 4,32 (IC 95% 4,22-4,43) versus 4,02 (IC 95% 3,92-4,11). No se observa ningún efecto asociado a la antelación del aviso (p = 0,225) o la interacción del género en ninguno de los casos analizados (espera p = 0,858, antelación p = 0,883).
Conclusiones: Los pacientes que esperan ingresar para intervención quirúrgica no consideran negativamente la atención cuando coinciden tiempos mínimos de antelación para avisarles para acudir al hospital e ingresar para intervención quirúrgica. En cambio, tiempos de espera para cirugía superiores a seis meses se relacionan con niveles inferiores de satisfacción.
¿TRANSFUNDIR MENOS ACORTA LA VIDA DE LOS PACIENTES CON FRACTURAS DE CADERA?
P. Garrido, C. Muñoz, B. Erostarbe y L. Sanado
Palabras clave: Hip-fractures.blood-transfusion. Survivo.
Objetivos: Conocer los niveles de hemoglobina (Hb) y hematocrito (Hto), al ingreso y al alta, en pacientes con fracturas de cadera, así como las unidades de sangre transfundidas y su evolución en el tiempo. Establecer la supervivencia de dichos pacientes. Determinar si una política transfusional restrictiva, acorde a las nuevas tendencias ( <8 5 g dl hb influye positiva o negativamente sobre la supervivencia de los pacientes afectos fracturas cadera
Métodos: Estudio retrospectivo controlado aleatoriamente con casos control por edad y sexo. Recogidas todas las fracturas de cadera dadas de alta en nuestro hospital durante los años 2001, 2002 y 2003. Analizadas la Hb y Hto al ingreso y alta, el sexo y la edad de los pacientes, el tipo de fractura de cadera y el procedimiento quirúrgico empleado y la supervivencia de dichos pacientes. Para esto último se ha utilizado la base de datos del hospital y se han hecho llamadas telefónicas para comprobar la situación actual. Corte efectuado a final de mayo de 2004. Análisis estadístico con Rsigma de Horus Hardware.
Resultados: 136 pacientes con distribución ('01:37, '02: 51, '03: 48). Edad media 82,2 años. Relación hombre/mujer: 1/3. Hb al ingreso- alta en los 3 años: 12,83-11,88 g/dl ('01), 13,37-11,10 g/dl ('02), 12,38-10,54 g/dl ('03). Unidades de sangre transfundidas: 1,72('01), 1,49('02), 1,20('03). Las mujeres tenían una Hb al ingreso significativamente más baja que los hombres, se les transfundía más y se iban al alta con cifras similares a los varones: Mujeres 12,73 g/dl Hb al ingreso, 1,58 unidades transfundidas y 10,93 g/dl Hb al alta. Hombres 13,43 g/dl de Hb al ingreso, 1,12 unidades transfundidas y 11,03 g/dl de Hb al alta. Existían diferencias altamente significativas con los casos control en la Hb y Hto al alta, mucho más bajo en fracturados de cadera. Los exitus en el primer año han sido de 12,82%, al segundo año 36,58% y al tercer año 48,6%. El análisis estadístico efectuado no encuentra diferencias significativas en los niveles de sangre al ingreso. Si ha habido significación en las unidades transfundidas y en las cifras de Hb y Hto al alta. Sin embargo, esto no ha influido en la supervivencia de los pacientes.
Conclusiones: Los pacientes con fracturas de cadera llegan al hospital con cifras más bajas de sangre que la población normal, especialmente las mujeres. El ahorro de sangre efectuado con una política restrictiva transfusional (< 8,5 gr/dl de Hb) no ha influido en la supervivencia de los pacientes afectos de fractura de cadera.
INFLUENCIA DE LOS TIEMPOS DE ESPERA Y DE CONSULTA EN LA SATISFACCIÓN DE LOS PACIENTES DE ATENCIÓN PRIMARIA
A. Villanueva, G. Gómez, I. Ferrer, J.J. Mira, V. Pérez-Jover y O. Tomas
Palabras clave: Encuestas, Satisfacción, atención.
Objetivos: Determinar si influyen en la satisfacción del paciente, y estimar la magnitud de su efecto, los tiempos de espera y de consulta.
Métodos: Estudio descriptivo en el que se encuestó un total de 31.123 pacientes atendidos en centros de salud. Para el cálculo del tamaño muestral se fijo un error inferior al 1% para un nivel de confianza del 95%. Los encuestados han sido clasificados como supersatisfechos (valor d.t. por encima media valor global) o superdescontentos (valor d.t. por debajo media). Se analiza mediante Chi-Cuadrado la asociación entre tiempo transcurrido desde la solicitud de la consulta (lista espera medido en días), tiempo de espera en sala para entrar a la consulta (minutos) y duración de la consulta (minutos) con la pertenencia al grupo de elevada satisfacción o al de descontento.
Resultados: Aproximadamente se pierde un 20% de pacientes satisfechos con el incremento de 1 día en la espera para consulta. Cuando la consulta se celebra en el día, o día siguiente, que se solicita, el porcentaje de pacientes supersatisfechos es del 67% y el de superdescontentos del 32%, tres días de espera suponen un 29% de supersatisfechos y un 71% de superdescontentos (c2 = 602,7, p < 0,0001). Esperas hasta 15 minutos para entrar en consulta maximizan el número de supersatisfechos hasta el 80% y minimizan el de superdescontentos (c2 = 1013,8, p < 0,0001). Cuando la espera sobrepasa los 45 minutos, el porcentaje de supersatisfechos cae al 20%. El tiempo de consulta ideal para maximizar el número de pacientes satisfechos, se sitúa entre 11 y 20 minutos (72% de supersatisfechos). Tiempos inferiores a 10 minutos o superiores a 20 minutos coinciden con un 56% de superdescontentos (c2 = 385,7, p < 0,0001).
Conclusiones: Se produce un incremento del 20% de pacientes insatisfechos conforme el tiempo de espera se incrementa en un día. Para maximizar la satisfacción del paciente, la espera no debe sobrepasar los 30 minutos. El tiempo de consulta que es vivido como más positivo por los pacientes se encuentra entre 10 y 20 minutos. Un tiempo de consulta mayor no contribuye a la satisfacción del paciente.
QUÉ OPINAN LOS PACIENTES DE LOS SAIP (SERVICIOS DE ATENCIÓN E INFORMACIÓN AL PACIENTE)
O. Tomas, V. Saur, I. Ferrer, A. Villanueva, J.J. Mira
y V. Pérez-Jover
Palabras clave: Humanización, Encuesta, Atención.
Objetivos: Conocer la opinión de los usuarios de los Servicios de Atención e Información al Paciente diseñando y validando una encuesta específica para ello, que se ha administrado en oleadas sucesivas a un amplio número de pacientes.
Métodos: Estudio descriptivo basado en una encuesta de 18 preguntas dicotómicas y 10 de respuesta múltiple. Alfa de Cronbach de la escala 0,94. Muestreo sistemático de los sujetos. Estudio de campo en diciembre (2002 y 2003) y enero (2003 y 2004.Segundo, estudio de campo basado en encuestas para conocer la opinión de los pacientes respecto del funcionamiento de los nuevos SAIP.
Resultados: 2.781 encuestas válidas. 55,6% mujeres. 25% más de 60 años. 14% solicitó cambio de cita, 11% presentó reclamación y 10% realizó queja verbal. En 2003 se declaran muy satisfechos el 40% (3 puntos porcentuales más que el año anterior). El índice de satisfacción (IS) de quienes solicitaron cambio de cita fue de 8,30 puntos. IS gestión administrativa 7,45, reclamación 7,23, queja verbal 7,08, informarse sobre pruebas o tratamientos 6,48 y petición ayuda 5,95. Un 98% fue informado correctamente, 97% entiende que en el SAIP han hecho lo posible por solucionar su petición, y un 90% reconoce haber sido informado adecuadamente de sus derechos. El 78% consideró correcta la respuesta a su reclamación (79% en 2003 recibió respuesta a su reclamación en menos de 30 días, 78% cree que sí sirve de algo presentar reclamaciones). Los varones (61%) confían menos que las mujeres (80%) en la eficacia de las reclamaciones (p = 0,004). Una mayor confianza se asocia directamente a recibir respuesta en un plazo inferior a 30 días (81% vs. 39% p = 0,0001). La satisfacción se asoció a una rápida respuesta (p = 0,001) y, como cabe esperar, a que la reclamación se resolviera satisfactoriamente (p = 0,001). El IS se asocia (R2=0,72, p = 0,0001) al resultado de la atención (p = 0,002), a la disposición personal para ayudar al paciente (p = 0,005) y a la correcta respuesta a una reclamación (p = 0,003).
Conclusiones: El cumplimiento del compromiso de respuesta a una reclamación incrementa la satisfacción del paciente. Los pacientes valoran positivamente la atención recibida en los SAIP y la disposición personal para ayudarles.
SISTEMA DE INFORMACIÓN DE LA LISTA DE ESPERA DE CONSULTAS DIRIGIDA A ATENCIÓN PRIMARIA
I. Lanzeta, F. Repáraz, P. Zugarramurdi, M. Palos, A. Oyarzabal y A. Calvo
Objetivos: Como estrategia básica frente a las listas de espera se proponen, cada año con más protagonismo, las estrategias dirigidas a la atención de la demanda dentro de un planteamiento de abordaje integral del problema. Recientemente se ha propuesto como herramienta de gestión clínica la utilización de sistemas de información con indicadores que permitan evaluar de forma objetiva las necesidades y prioridades de intervenciones así como garantizar la transparencia informativa. En este sentido, el objetivo de este trabajo es presentar un sistema de información de listas de espera de consulta especializada dirigido a los médicos de Atención Primaria de un Área de Salud.
Métodos: Fuente de datos: Sistema de registro de actividad del servicio de admisión del centro de consultas especializadas. Indicadores propuestos: a) Personas en espera. b) Personas citadas y pendientes de citar. c) Espera media de los pacientes en lista de espera. d) Espera real de pacientes vistos a lo largo de un mes estratificado por tipo de consulta. e) Nº de personas por tramo de días de espera de los pacientes vistos a los largo del mes.
Resultados: Se presentan los modelos de los informes elaborados con los indicadores propuestos, estratificados por especialidades y agendas. La distribución de información se realiza electrónicamente desde el centro de gestión de datos a todos los centros de salud, con periodicidad mensual.
Conclusiones: Se ha logrado elaborar un sistema de información de las listas de espera que garantiza la transparencia informativa de las listas de espera de las consultas de especialidades. Este sistema de información de las listas de espera permite a los médicos de Atención Primaria una adecuada gestión de la solicitud de consultas especializadas basándose en las necesidades y prioridades de los pacientes, teniendo en cuenta los tiempos de espera.
ELABORACIÓN DE UN INDICADOR PARA ANALIZAR LAS DERIVACIONES A CONSULTA ESPECIALIZADA DESDE EL SERVICIO DE URGENCIAS
M. Aranguren, I. Lanzeta, F. Repáraz, J. Sánchez-Villares, A. Calvo
y S. Ainzúa
Objetivos: El equilibrio entre oferta y demanda constituye un elemento fundamental en el control de las listas de espera en consultas. Por otro lado, los servicios de urgencias de los hospitales conforman una vía de acceso habitual a los servicios prestados por la asistencia hospitalizada. Con el objeto de monitorizar y establecer comparaciones, se propone la utilización de un indicador de derivaciones a consulta especializada desde un servicio de urgencias.
Métodos: Se propone como indicador el conciente entre el número de derivaciones a consulta entre el número total de urgencias atendidas. Como subindicadores se proponen los cocientes entre el número de derivaciones a consulta de una determinada especialidad y el número total de urgencias atendidas. Como fuente de datos se utilizan los registros de actividad del servicio de urgencias y para el denominador se utiliza el número de consultas atendidas en el mismo periodo procedentes de urgencias.
Resultados: Se presentan los resultados de aplicar el indicador propuesto durante 12 meses, desde febrero de 2003 hasta febrero de 2004. En este periodo se analizan 1.891 derivaciones realizadas sobre unas 22.500 atenciones prestadas (8,4% de los pacientes, derivados a consulta especializada) y se exponen los resultados por meses y especialidad. Entre un 80 y un 95% de las derivaciones se realizan con carácter preferente.
Conclusiones: La tasa de derivaciones de pacientes a consultas especializadas se propone como un indicador válido y fiable. Es fácil de obtener, robusto y permite su utilización como herramienta de gestión clínica en los servicios de urgencias.
¿QUE PASA CON LOS TRASLADOS DE NUESTROS PACIENTES?
M. Cerradelo, P. Sabaté, S. Campos y N. Guerrero
Palabras clave: Eficiencia, monitorización, equipo mejora.
Objetivos: Monitorizar las incidencias para mejorar la eficiencia del Servicio de Radiodiagnóstico.
Métodos: En el Servicio de Radiodiagnóstico (SR) de un Hospital de tercer nivel, de estructura pabellonar y circuitos complejos, se detectan puntos de ineficiencia secundarios a las demoras generadas por los traslados de los pacientes ingresados y programados. Se crea un grupo de mejora formado por enfermeras y supervisor del SR y una enfermera de procesos y calidad de cuidados: 1º Se realiza un Brain-storming en el que se identifican 15 tipos de incidencias producidas en los 57 lugares de procedencia de los pacientes. 2º Se crea una base de datos con el fin de objetivar y mantener monitorizadas las incidencias. La recogida de datos se inicia en enero del 2002, la realiza la enfermera que recibe al paciente en la estación de enfermería. 3º Feed back de resultados: a) A los 2 meses se informa del estudio y se presentan los resultados generales a todas las supervisoras. b) A los 6 meses se presentan de nuevo resultados generales y también los específicos de cada unidad. 4º El sistema de monitorización queda implementado como indicador de calidad.
Resultados: En el año 2002 se han realizado 19.076 procedimientos programados a pacientes hospitalizados, se han contabilizado 654 casos en los que se han producido demoras (3,3%). Se presentan los resultados a las supervisoras, las cuales internamente en cada Servicio trabajan acciones de mejora con los equipos encaminadas a corregir cada uno de los tipos de incidencias. En el año 2003 se han realizado 24129 procedimientos, se han contabilizado 201 casos en los que se han producido demoras (0,8%), encontrándose diferencias estadísticamente significativas (p < 0,00001) entre los resultados de los años 2002 y 2003. Así mismo se observa que la posibilidad de que un paciente hospitalizado sufra demora en el SR ha disminuido en un año 4 veces (OR = 4,3). Analizando también los porcentajes de cada tipo de incidencias sobre el total, se ha observado una mayor disminución con diferencia significativa (p < 0,011) en las demoras producidas porque al paciente se le estaba realizando otros procedimientos o exploraciones.
Conclusiones: Se observa una disminución estadísticamente significativa en el número de incidencias. El conocer la distorsión que ocasionan las demoras en el Servicio de Radiodiagnóstico ha sido fundamental para que los equipos se implicaran para disminuir el número y tipo de incidencias. Todo ello ha contribuido presumiblemente a mejorar la eficiencia del Servicio.
TOMA DE DECISIONES EN GESTIÓN SANITARIA MEDIANTE INDICADORES
C. Cabezas, M. González-Gallegos, M.J. Faraldo, L. Geremías, A. Marcuño y T. Gozalo
Palabras clave: Gestión, Indicadores, Calidad.
Objetivos: Describir un proceso de toma de decisiones en gestión basado en la utilización de indicadores.
Métodos: Se divide el proceso en 3 apartados de forma que se facilita su descripción: 1) Análisis de situación; 2) Adecuación de recursos humanos y materiales; 3) Toma de decisiones.
Resultados: 1) Análisis de situación: Se describe la actividad que se realiza y cómo se realiza. Los datos se obtienen a través del sistema informático. Se recogen las variables tipo de actividad, horas dedicadas a cada actividad, etc. Con ellas se obtienen indicadores de actividad: estancia media, media de sesiones quirúrgicas planificadas, media de horas de quirófano por médico, media semanal de pacientes consultados, etc; e indicadores de calidad: tiempo medio de espera en urgencias, tiempo medio de espera para primera consulta, etc. Los indicadores de cada servicio son monitorizados continuamente. 2) Adecuación de recursos: Se mide la adecuación de recursos humanos utilizando el cociente entre la capacidad máxima teórica del servicio, calculada mediante el número de médicos del servicio multiplicado por 40 horas de trabajo semanales, y las horas semanales totales de actividad del servicio, calculadas con la actividad semanal multiplicada por el tiempo pactado con el jefe de servicio para cada actividad. Esta relación nos indica la capacidad productiva. Se mide la adecuación de recursos materiales con el tiempo de rendimiento de quirófano, calculado mediante el cociente entre horas de quirófano asignadas a un servicio y horas realmente utilizadas; y el rendimiento de los locales de consultas, calculado de forma similar. 3) Toma de decisiones: Se realiza una valoración de las necesidades detectadas por el análisis: más o menos médicos, más o menos actividad, nuevos locales de consultas, etc. en función de los objetivos de la Gerencia en cada área en concreto: disminuir lista de espera, aumentar intervenciones, etc. y se toman decisiones.
Conclusiones: La toma de decisiones en gestión sanitaria debe estar siempre basada en medidas objetivas (indicadores) de actividad, calidad y adecuación de recursos, lo que permite eliminar los errores por valoraciones subjetivas y/o por sesgos en caso de utilizar un solo tipo de indicadores. El proceso de toma de decisiones presentado configura una herramienta de ayuda a la gestión mediante la integración de información procedente de diferentes indicadores. Además, permite evaluar el impacto de la decisión tomada.
MODELO DE IMPLEMENTACIÓN DE LA GUÍA DE ACTUACIÓN ANTE EL PACIENTE CON EPOC EN ATENCIÓN PRIMARIA
M.A. Moros, M. Carpintero, F. Teruel, A. Colomo, A. Eugui
y M. Nuin
Palabras clave: Epoc, Guías, Primaria.
Objetivos: Actividad de diseño de calidad que permita a los profesionales de Atención Primaria (AP) proporcionar una atención adecuada a los pacientes con enfermedad obstructiva crónica (EPOC), con un enfoque integral y multidisciplinar que explicite las normas de actuación, proponiendo como criterio de calidad el realizar la espirometría basal para el diagnóstico y seguimiento de la EPOC.
Métodos: Dentro del Plan de coordinación AP-Especializada en el área de Neumología, el Comité de Mejora creó un grupo de trabajo multidisciplinar para el diseño de la Guía EPOC que cuenta con un plan personal-protocolo- en historia clínica informatizada OMI. Las actividades ofertadas a los 54 equipos de Atención Primaria (EAP) de nuestra Comunidad, en relación con la implementación de la Guía han sido: a) Una sesión de formación en los EAP para la presentación y trabajo práctico de los aspectos que propone la Guía de actuación, de 2horas de duración, impartida por profesionales (Médico y enfermera) que pertenecen al grupo de trabajo EPOC. b) Un curso básico de realización de espirometrías dirigido a los profesionales de enfermería de 7 horas de duración, y cuya asistencia se considera obligatoria para al menos dos personas de cada EAP. c) Talleres de formación en los EAP de 1,5 horas de duración para enfermería con los siguientes temas: a) Abordaje al paciente EPOC b) Tratamiento con broncodilatadores, c) Fisioterapia respiratoria, c) Abordaje cese tabaco, d) Talleres de interpretación de espirometrías para Médicos de 2 h de duración a cargo de los Neumólogos que colaboraron en la Guía.
Resultados: De los 54 EAP han solicitado las distintas actividades en las siguientes proporciones: a) Sesión de formación de la Guía: 47 EAP (87%). b) Curso básico de realización espirometrías: 47 EAP (87%). c) Talleres de enfermería, d) Abordaje al paciente EPOC: 45 EAP (85%). e) Tratamiento con broncodilatadores: 44 EAP (82%). f) Fisioterapia respiratoria: 43 EAP (81%). g) Abordaje cese tabaco: 42 EAP (78%). h) Talleres de interpretación espirometrías: se han realizado 9 talleres con la asistencia de 225 médicos (68,60%). Este taller ha sido acreditado por la Comisión de formación continuada de Navarra con 0,46 créditos.
Conclusiones: Se observa un gran interés en los EAP hacía la patología EPOC. Se espera que tras la realización de las actividades diseñadas se logre una mejora en la calidad asistencial y evaluarla en función de los indicadores establecidos en la Guía al finalizar la implementación.
PROCESO DE SELECCIÓN DE PERSONAL EN EL HOSPITAL DE MOLINA
A. Marín, F. Guirado, E. Gomariz, E. Rodenas, M.J. Gómez
y M.I. Guillén
Palabras clave: Selección Personal.
Objetivos: Establecer un proceso de selección del personal sanitario estandarizado y estable adaptado a los principios de calidad que rigen el Hospital de Molina.
Métodos: El Hospital de Molina está situado en el municipio de Molina de Segura en la provincia de Murcia. Es un centro de titularidad privada, pero en intima relación con la sanidad pública, el 90% de nuestra actividad se realiza para el Servicio Murciano de Salud, (SMS). Es un Hospital nuevo y moderno, que funciona desde hace 4 años. Durante este periodo de tiempo, hemos aumentado nuestra cartera de servicios y aumentando la plantilla paralelamente. Con el fin de que el personal sea lo más adecuado a nuestros principios hemos definido un proceso de selección de personal que tiene los siguientes pasos: 1) Establecer el perfil ideal de nuestro trabajador: El equipo directivo, basados en el contexto de nuestro hospital, de acuerdo con nuestros principios de trato personalizado, calidad científico-técnica, satisfacción de nuestro cliente, estableció unos criterios de aptitud basados en la formación, actitud, conocimientos y disponibilidad, que se reflejan en un formulario de 16 ítems, que se valoran entre excelente, bueno, normal. Se recogen explícitamente criterios de no exclusión por razones de sexo, aspecto físico, y otros. 2) Entrevista semi-estructurada: Mediante entrevista personal con los candidatos, realizada sistemáticamente por el director asistencial, la directora de enfermería y el supervisor de cada área asistencial a la que vamos a incorporar personal, se valoran estos aspectos, mediante 6 preguntas previstas, puntúan los tres evaluadores por separado, la formación se valora mediante su currículum, y posteriormente se establece un orden de preferencia para la selección. 3) Fase de adaptación laboral: Los candidatos, realizarán prácticas de duración variable, en función de las necesidades, de hasta 1 mes. 4) Contratación: Se proponen al director gerente la contratación.
Resultados: Se realiza la selección de personal sanitario de la unidad de hospitalización y urgencias.
Conclusiones: 1) El proceso de selección del personal, permite establecer criterios de selección objetivos, estables, que facilitan la elección de personal que se identifica con los principios de calidad de nuestro centro. 2) Es una forma de participación de los cargos intermedios en los procesos de gestión. 3) Como objetivo de este proceso establecemos el porcentaje de reclamaciones y el porcentaje de sugerencias negativas, relacionadas con el personal del total de reclamaciones y sugerencias negativas recibidas.
MEJORA DE LA GESTIÓN DE CONSULTA EXTERNA MEDIANTE EL DISEÑO Y APLICACIÓN DE INDICADORES
M. Martín, B. López de Aguileta, R. López, Ma. L. Soria,
L. Aleñá y B. Ramos
Palabras clave: Bloque Horario, Dpo.
Objetivos: Con la implantación de las DPO se hace necesario gestionar la consulta externa de especialidades en un Hospital de nivel 3 para optimizar los recursos disponibles que permitan generar información fidedigna e introducir medidas correctoras.
Métodos: Se efectúa la revisión de las 317 agendas de consulta externa y se procede a su rediseño pasando a 280 agendas, 16 gabinetes y 27 agendas de pruebas. Se analizan las incidencias detectadas a lo largo del año 2003 y se diseñan dos bloques de indicadores: 1º bloque: gestión del bloque horario 1. Mantenimiento de solicitudes {MS} 2. Programación repetida de visitas {PRV}. 2º bloque: registro de actividad 1. Visitas no presentadas {VNP} y visitas no confirmadas {VNC}. Todo ello nos permite el seguimiento y evaluación de las mencionadas incidencias.
Resultados: La valoración de indicadores: Mantenimiento de solicitudes y visitas programadas repetidas permite la ocupación de los bloques horarios con un rendimiento del 100% y una ocupación del 92%. El análisis de los indicadores de visitas no presentadas y visitas sin confirmar permite el registro de la actividad de los facultativos al 100%.
Conclusiones: El diseño de indicadores, su difusión entre los profesionales implicados (facultativos, administrativas y enfermería) y su aplicación seguimiento y valoración permiten optimizar los bloques horarios de consulta externa, los espacios físicos disponibles y el registro riguroso de la actividad de los facultativos necesaria para el seguimiento de DPO.
¿QUÉ APORTA A LA CALIDAD DE LA INFORMACIÓN LA CENTRALIZACIÓN DE LOS CONSENTIMIENTOS INFORMADOS EN LA UNIDAD DE DOCUMENTACIÓN CLÍNICA?
M.C. Martínez-Ortega y A. Martínez-Menéndez
Palabras clave: Consentimiento Informado, Legislación.
Objetivos: 1) Normalizar y centralizar el Consentimiento Informado. 2) Revisar y Actualizar los CI conforme a la legislación vigente. 3) Asegurar la disponibilidad y la introducción de posibles cambios. 4) Facilitar la Información y comprensión del CI.
Métodos: Recopilación de CI de las diferentes unidades y servicios (formato papel y versión electrónica). Actualización progresiva de CI por parte de los Servicios Clínicos. Adquisición de papel específico y de impresora láser para la Unidad de Documentación Clínica. Revisión de la legislación y de la práctica asistencial al dar CI.
Resultados: Se recopilaron 81 CI en formato papel y 52 versiones electrónicas. Los Servicios de Cirugía Vascular, Oftalmología, Ginecología, Radiología ya han revisado sus CI, incorporando la revocación del mismo donde era necesario y añadiendo las modificaciones en relación al Banco de Tumores o a la posible filmación de imágenes, aspectos no considerados en anteriores ediciones. El resto de Servicios están en proceso de revisión. Todos los CI informados revisados han precisado cambios. La revisión se realiza atendiendo a criterios legales y de mejora de la información del documento (información clara además de completa). Se han unificado los formatos. Se ha centralizado la petición e impresión de CI en la Unidad de Documentación facilitando el control de versiones y el seguimiento de uso y/o incidencias por parte de la misma. Existe una base de datos única con las versiones actualizadas.
Conclusiones: Resulta útil centralizar el CI por parte de la Unidad de Documentación Clínica. Existe mayor implicación por parte de los clínicos en la revisión y actualización de CI asegurando el cumplimiento de la Legislación, la homogeneidad de información y la difusión de versiones en vigor, además de poder planificar un cronograma de revisiones periódicas y analizar el 'uso y consumo' de CI. La necesaria revisión de los CI queda asegurada por la facilidad de cambio en las versiones electrónicas. Se clarifica la información facilitada al paciente, al revisar el contenido de los CI. Deberemos evaluar si los pacientes están satisfechos con la información recibida y si a los clínicos les reporta beneficios este sistema. No existe conflicto de intereses.
ANÁLISIS DE INTERVENCIONES FÁRMACO-TERAPÉUTICAS DEBIDAS A PRESCRIPCIÓN DE FÁRMACOS NO INCLUIDOS EN GUÍA DE UN HOSPITAL GENERAL
A. Aranda, M.D. Nájera, R. Gomis, J. Calle, C. Matoses y M.D. Iranzo
Palabras clave: Drugs Availability.
Objetivos: Analizar las intervenciones fármaco-terapéuticas debidas a prescripción de fármacos no incluidos en la Guía Fármaco-terapéutica (MNIGF) en un Hospital General de 450 camas. El análisis de los MNIGF contribuye a garantizar la disponibilidad de los medicamentos y evitar errores por omisión o duplicidades.
Métodos: Se realizó un registro y análisis de las notificaciones fármaco-terapéuticas enviadas desde el servicio de farmacia en impreso normalizado, relacionadas con los MNIGF. La respuesta del médico se valoró por medio de la prescripción médica de cada paciente durante las 48 horas posteriores al envío de la notificación fármaco-terapéutica.
Resultados: Durante el año 2003 se registraron 2627 notificaciones de MNIGF (54% del total de notificaciones realizadas). Se enviaron 0,023 notificaciones por estancia a especialidades médicas y 0,013 a las quirúrgicas, siendo Urología y Medicina Interna los servicios que mayor número de intervenciones por estancia generaron. Un 88% de las notificaciones correspondió a fármacos susceptibles de sustitución por un medicamento incluido en la guía fármaco-terapéutica del hospital. La proposición de sustitución fue aceptada en un 33%, no obstante en un 33% el paciente continuó con su medicación domiciliaria. Los grupos B01AC (Sangre y órganos hematopoyéticos), C07AB, C09CA (Aparato cardiovascular) y N06AB (Sistema nervioso) fueron los principales implicados, siendo bisoprolol (6,6% del total) y torasemida (4,8%) los principales principios activos. En estos dos casos se aceptó la sustitución por un fármaco incluido en la Guía Farmacoterapéutica (GFT) en un 47% en el primero de ellos y en un 41% en el caso de la torasemida.
Conclusiones: 1) Los MNIGF generan un alto número de notificaciones, siendo la respuesta a la proposición de sustitución positiva en un alto porcentaje de casos (33%), lo que sugiere que sería interesante una mayor difusión de la Guía de Equivalentes, llegando a la sustitución directa y por tanto mejorando el circuito relacionado con el tratamiento que recibe el paciente, así como optimizando el trabajo de enfermería. 2) Los principios activos que generan más notificaciones, como bisoprolol y torasemida, son los más indicados para iniciar una intervención, sobre todo en aquellos servicios principalmente implicados: Medicina Interna junto con Cardiología en el caso del bisoprolol.
DISEÑO DE UNA VÍA CLÍNICA PARA VERTEBROPLASTIA/CIFOPLASTIA PERCUTÁNEA
V. Pérez-Blanco, I. González, A. Fernández, J.M. Muñoz,
F. Gayá y J. García-Caballero
Palabras clave: Vía Clínica, Vertebroplastia.
Objetivos: Diseño e implantación de una vía clínica (VC) para la Vertebroplastia/Cifoplastia en el Hospital La Paz para conseguir el consenso entre todos los profesionales implicados en el proceso, definir indicaciones y competencias y disminuir la variabilidad observada.
Métodos: Coordinación por parte de la Unidad de Calidad de un grupo de trabajo con representantes de, al menos un facultativo de los servicios implicados, a petición de la Gerencia del Hospital. Dichos servicios fueron: Radiodiagnóstico, Anestesia y Reanimación, Rehabilitación, Reumatología, Traumatología, Oncología y Neurocirugía. Búsqueda de la mejor evidencia científica publicada. Diseño de los documentos mediante consenso en diversas reuniones de trabajo durante el mes de Junio de 2003.
Resultados: Algoritmo de actuación frente al dolor vertebral, con entrada a los procedimientos de refuerzo vertebral. Matriz científico-técnica con evaluaciones, determinaciones, asistencias y tratamientos en consultas externas del servicio clínico que indica el procedimiento, en la sala de radiología y en la sala de reanimación u hospital de día; incluye los criterios de indicación alcanzados por consenso y según la evidencia científica publicada, así como las contraindicaciones y criterios de alta. Además incluye evaluaciones y pruebas de imagen en las revisiones de consultas externas. Hoja de información iconográfica para el paciente con los cuidados, actividad, dieta y con las recomendaciones al alta. Hoja de registro de tratamientos para Anestesista, Neurorradiólogo y profesionales de enfermería. Indicadores y estándares para la evaluación. Encuesta de satisfacción y cuestionario para la evaluación de la calidad de vida SF-36 al mes y a los 6 meses del procedimiento. Modificación y mejora del consentimiento informado.
Conclusiones: La incorporación de la medicina basada en la evidencia científica para determinar indicaciones de un proceso, mejora la calidad asistencial en sus dimensiones de adecuación, efectividad y seguridad. La realización de la VC ayuda a la coordinación y consenso entre los profesionales implicados. Evita la duplicidad de pruebas, simplifica los trámites y disminuye el número de consultas previas. Mejora la información al paciente.
LA CENTRALIZACIÓN DEL PREOPERATORIO COMO HERRAMIENTA DE GESTIÓN LISTA DE ESPERA QUIRÚRGICA. PROTOCOLOS DE ACTUACIÓN
A. Broto, R. Peinado, A. Jiménez, M.A. Bielsa, T. Ramírez y J. Cuartero
Palabras clave: Protocolo Centralización Adecuación.
Objetivos: Centralizar la gestión de preoperatorios de los pacientes incluidos en lista de espera quirúrgica (LEQ) en el Servicio de Admisión. Establecer protocolos de evaluación preoperatorio en pacientes de cirugía programada y pautas de actuación en el caso de pacientes en tratamiento con dicumarínicos y antiagregantes plaquetarios y diabéticos.
Métodos: Creación de un grupo de trabajo constituido por Admisión y Dirección Médica y facultativos de los Servicios de Anestesia, Cirugía, Hematología, Endocrinología, Radiología y Oftalmología para establecer pautas uniformes de actuación. Además, se ha establecido la metodología de solicitud del preoperatorio basado en el riesgo ASA, adecuación de la cita preanestésica a la prioridad quirúrgica y demora real por patologías. La captura de actividad desde la propia consulta de anestesia y la elaboración y difusión a los servicios quirúrgicos de listados de pacientes aptos y con consentimiento informado anestésico cumplimentado facilita su programación.
Resultados: Se han realizado protocolos de evaluación preoperatoria en cirugía programada, pacientes con diabetes mellitus, paciente anticoagulado y profilaxis de riesgo tromboembólico y han sido difundidos a todos los servicios quirúrgicos. De las 2294 consultas realizadas por el Servicio de Anestesia desde que se han implantado los protocolos, 1584 han sido gestionadas por lista de espera (69,05%), en 339 de estos (21,40%) figura cumplimentado el riesgo ASA (ASA I: 182, ASA II: 118, ASA III: 35, ASA IV: 4). En 526 (32,21%) se ha utilizado el campo de observaciones para realizar anotaciones de interés clínico. Se han evitado las interconsultas de anestesia que se generaban al ingreso del paciente para valoración preanestésica y firma de consentimiento informado.
Conclusiones: La clasificación ASA permite una más adecuada utilización de exploraciones preoperatorios. La gestión centralizada en Admisión de los preoperatorios de LEQ permite adecuar la fecha de realización a la demora de cada servicio, reduciendo el número de caducidades y duplicidades, y evita al paciente gestionar su citación. Los servicios quirúrgicos no precisan citar una consulta sucesiva para la recepción del preoperatorio, ya que son informados a través de listados de pacientes aptos para la intervención facilitados a las secretarías de servicio. La certeza de existencia de preoperatorio vigente y consentimiento informado anestésico, así como de protocolos consensuados reduce las estancias prequirúrgicas y suspensiones.
LOS PACIENTES QUE SUFREN CAÍDAS DURANTE LA HOSPITALIZACIÓN. INCIDENCIA, CONOCIMIENTO Y CULTURA DE LA INSTITUCIÓN
D. Morán, P. González y P. Gómez
Palabras clave: Caídas, Monitorización, Incidencia.
Objetivos: Conocer la incidencia de pacientes que sufren caídas. Conocer las circunstancias en que se producen las caídas. Conocer los factores asociados. Redefinir el perfil del paciente de riesgo. Mantener actualizado el Procedimiento de prevención.
Métodos: El H.U. Marqués de Valdecilla estableció la monitorización de caídas en el año l987, como actividad voluntaria. En el año 1998, la prevención y monitorización se incorpora a los objetivos del Contrato de Gestión de cada unidad y se inicia el Ciclo de Evaluación. Todas las unidades disponen de la Hoja de Recogida de datos. La enfermera cumplimenta la Hoja en el momento de la caída y la remite a la Unidad de Calidad, que anualmente obtiene la incidencia, analiza los datos y remite resultados. Cada unidad conoce la incidencia de caídas propias y la incidencia global del centro, así como las circunstancias, los factores asociados y la aplicación de medidas preventivas. La Dirección del centro conoce la incidencia y los recursos necesarios para la prevención. En la actualidad un Grupo de Trabajo compuesto por enfermeras expertas, impulsan y difunden la importancia de las caídas, el perfil del paciente, las medidas preventivas y la actitud hacia la monitorización.
Resultados: La incidencia anual de caídas presenta gran variabilidad, dependiendo básicamente del número de unidades que participan en la monitorización. En el primer periodo se obtuvieron incidencias desde el 0,96% al inicio (1987), hasta el 0,12% al final (1997). En el segundo periodo, la incidencia en el año 1998 fue del 0,10% (37 caídas) y 6 unidades participando, aumentando hasta el año 2003 en el que la incidencia fue del 0,36% (126 caídas) participando 42 unidades. El número de pacientes monitorizados durante este periodo fue de 549, siendo de riesgo el 65%, de los que el 67% tenían aplicadas medidas preventivas. El 64% se cayeron de la cama y el 34% deambulando. El 64% se cayeron por la noche. El 51% sufrieron alguna lesión. La cabeza, 51% y el tronco, 34%, fueron las zonas más afectadas.
Conclusiones: Las caídas, se entienden como un Indicador de Calidad relacionado con la Seguridad, y competencia de las enfermeras tanto en su prevención como monitorización. Los resultados obtenidos en el primer periodo, hacen referencia exclusivamente a una declaración voluntaria. En el segundo periodo, la aplicación del ciclo de evaluación, influye directamente en la cultura de los profesionales, mejorando su participación en términos de monitorización e incidencia, así como en el aumento del conocimiento en relación a este problema.
VÍA CLÍNICA DE DOLOR TORÁCICO
R. Tejido, N. Royuela, O. Acha, F. Novo, L. Friera
y A. Sánchez-Bravo
Palabras clave: Clinical Pathways, Angina.
Objetivos: Realización de una vía clínica del dolor torácico para homogeneizar la asistencia y evitar estancias inadecuadas. Evaluación de los resultados de la vía.
Métodos: Realización de una guía de practica clínica. Posteriormente diseño de una vía clínica de aplicación en la Unidad de Alta Resolución Implantación de la vía clínica. Valoración de los resultados.
Resultados: El dolor torácico es un motivo frecuente de asistencia en Urgencias. Ante un paciente con dolor torácico típico (DT) es preciso descartar cardiopatía isquémica (CI). Esto genera un número importante de ingresos hospitalarios y de estancias inadecuadas. En la Unidad de Alta Resolución (UARH) hemos diseñado una vía clínica para la asistencia a pacientes con DT. Tiene como objetivos la homogenización de la asistencia, la utilización adecuada de pruebas diagnosticas y la mejora de la eficiencia evitando estancias inadecuadas. Además de la UARH participan los Servicios de Urgencias, Cardiología y de Medicina Nuclear. La duración de la vía se estima en un máximo de 48 horas. Criterios de inclusión: pacientes con DT que precisen ingreso para despistaje de CI. Criterios de exclusión: pacientes con inestabilidad hemodinámica o clínica, alteraciones ECG en más de 3 derivaciones o con elevación de ST, elevación enzimática. Día 1 (Ingreso): Se inicia antiagregación. Monitorización continua del ritmo cardiaco. Enzimas y ECG seriados a las 4-8-12 horas desde el inicio del dolor. Si tuviera dolor se realiza un protocolo establecido. Día 2: a criterio del especialista de Cardiología se decide prueba de esfuerzo, ecocardiograma o gammagrafía de perfusión miocárdica. En función de los resultados se decide el destino, trasladándose a Planta de Cardiología los pacientes con prueba de esfuerzo positiva en estadios precoces. Análisis de 65 casos: el 95% de los casos de los ingresos se ajustaron a las indicaciones del protocolo. La estancia media fue de 1,81 (0,6). En el 52% se confirmó que el dolor era de origen coronario. El factor predictor más importante fue que tuviera antecedentes de cardiopatía isquémica (en estos casos se confirmó síndrome coronario agudo en el 75% de los pacientes). Más del 90% de los pacientes fueron dados de alta, realizándose traslado en 6 casos (3 IAM, 1 para estudio coronariográfico, 1 por brocoespasmo, 1 por abdomen agudo).
Conclusiones: La utilización de una vía clínica para el DT es útil para despistar enfermedad. Aunque aproximadamente en la mitad de los enfermos el dolor fue de origen coronario, sólo un 10% no son altas a su domicilio.
MONITORIZACIÓN DE LA INCIDENCIA DE CAÍDAS EN HOSPITALIZACIÓN
E. Abad, J. Leal, A. Paredes, P. López, M.A. Aznar y A. García
Palabras clave: Monitorización, Incidencia, Caídas.
Objetivos: Monitorizar la incidencia de caídas de los pacientes ingresados en las unidades de hospitalización.
Métodos: Diseño: estudio descriptivo, longitudinal, prospectivo. Ámbito: Unidades de hospitalización del Hospital Morales Meseguer de Murcia. Periodo de estudio: Enero-Diciembre 2003. Población: Pacientes ingresado en unidades de hospitalización. Fuente de datos: Pacientes que sufren una caída durante su hospitalización. Instrumento de recogida de datos: Registro de incidencia de caídas en hospitalización. Análisis estadístico: SPSS 11.0.
Resultados: Durante el periodo de estudio se han producido 20 caídas lo que supone una incidencia global del 0,12%. El 60% se producen en la habitación y el 35% en el baño. Respecto a las consecuencias que se produjeron, el 50% produjeron ninguna alteración, el 45% produjo alguna contusión o herida y hubo una caída que produjo una fractura de clavícula y otra produjo perdida de conciencia.
Conclusiones: La monitorización de la incidencia de caídas aporta información sobre la situación del proceso y nos identifica un área donde establecer acciones de mejora.
VÍA CLÍNICA PARA LA RETIRADA DE CATÉTER EN DIÁLISIS PERITONEAL: EVALUACIÓN TRAS 16 MESES DE IMPLANTACIÓN
V. Pérez-Blanco, N. Fernández, A. Martín, M. Martín, S. Maeso
y J. García-Caballero
Palabras clave: Diálisis Peritoneal.
Objetivos: Evaluar los resultados clínicos y la satisfacción de los pacientes en vía clínica (VC) para la retirada del catéter para diálisis peritoneal del Servicio de Nefrología del Hospital La Paz.
Métodos: Estudio transversal descriptivo, analizando la matriz temporal donde se registran los tratamientos realizados desde la consulta previa al proceso hasta la primera visita de revisión. Análisis de la encuesta de satisfacción de la VC. Dicha encuesta constaba de preguntas sobre variables socio-demográficas, 9 ítems valorables según escala del 1 al 10 que interrogaban sobre aspectos de la atención y preguntas abiertas para sugerencias. Los 23 pacientes analizados corresponden al periodo de implantación de la VC durante el año 2002 y el primer cuatrimestre de 2003. Los datos fueron procesados y analizados con el programa SPSS.10.
Resultados: Causa de retirada de catéter: 69,5% transplante; 21,7% hemodiálisis y 4,3% mal funcionamiento del catéter. Tiempo medio transcurrido entre la primera visita y la retirada del catéter: 9,85 días. Acudieron a revisión a los 7 días: 82,6%. Firmaron el consentimiento informado: 34,5% firmados por el médico y el paciente; 65,5% únicamente por el paciente. Presentaron variaciones de la VC: 21,7%; Recibieron profilaxis antimicrobiana: 78,2%. Recibieron analgesia: 60,8%. La cobertura de la encuesta fue 95,6%. El 54,5% pertenecían al grupo de edad de entre 41 y 60 años. El 62% eran varones y 38% mujeres. En las preguntas más relevantes de la encuesta se obtuvieron las siguientes puntuaciones: "¿Cómo cree que le han informado sobre el proceso de retirada del catéter?" Media: 9,00; desviación típica (d.e): 1,4; "¿En qué grado mejoró su preocupación con la información?": Media: 7,38; d.e: 2,2; "el tratamiento analgésico fue adecuado" Media: 9,05; d.e: 1,4; "recomendación del servicio de Nefrología a un familiar" Media: 9,73; d.e: 0,5. "¿En qué grado se ajustó la atención que recibió a la que esperaba?": Media: 9,48; d.e: 1,24; El 68,2% consideran controlado el dolor y el 31,8% "dolor no controlado". El 22,7% han realizado sugerencias: "mejorar las instalaciones" y "tener más personal".
Conclusiones: 1) Existe una correlación adecuada entre lo programado en la VC y lo realizado. 2) Las variables sobre información han sido muy bien valoradas, lo que se correlaciona con una alta puntuación en la satisfacción global. 3) El trato recibido por los profesionales es lo más apreciado por los pacientes.
DISEÑO DE UN REGISTRO DE INTERCONSULTAS HOSPITALARIAS
F. Repáraz, I. Lanzeta, J. Lobo, J.R. Mozota, M. Etchegion
y J.M. Ablitas
Objetivos: Las interconsultas suponen un porcentaje relevante de los procesos que se realizan diariamente en un hospital. A diferencia de otros procesos, como las intervenciones quirúrgicas o las exploraciones complementarias, resulta un problema frecuente la falta de un sistema de registro y de definiciones de circuitos pertinentes que permitan organizar este tipo de procesos. Con el objetivo de normalizar las actividades de interconsulta, se presenta el resultado del trabajo realizado por un equipo de mejora en un hospital comarcal de 100 camas.
Métodos: Desde octubre de 2003 se crea un grupo de mejora con el objetivo anteriormente descrito. Se realizan diversas actuaciones para determinar el problema y sus causas: tormenta de ideas, diagrama de Ishikawa, diseño de indicadores, etc. Para completar el ciclo de calidad iniciado, se diseña una actuación de mejora que comprende la elaboración de un manual de gestión de interconsultas (definiciones, usos, circuitos, compromiso de respuesta, indicadores de gestión, objetivos por servicio).
Resultados: Se han realizado un total de 8 reuniones con una participación >80% de los miembros del grupo. Se presentan los gráficos de las técnicas utilizadas (descritas en la metodología). Se describen gráficamente los circuitos propuestos y un resumen de las definiciones y compromisos de calidad adquiridos (interconsultas urgentes, preferentes y ordinarias). Se propone como sistema de registro de interconsultas la Historia Clínica Informatizada implantada en el hospital.
Conclusiones: El grupo de mejora ha funcionado de forma satisfactoria, logrando poner en marcha la normalización de un importante problema de calidad de nuestro hospital.
EVALUACIÓN DE LA VÍA CLÍNICA DE INMUNOTERAPIA TRAS UN AÑO DE SU IMPLANTACIÓN
E. Martínez, S. Duque, L. Fernández, T. Dierssen-Sotos,
M.L. Fernández y J. Barrenengoa
Palabras clave: Inmunoterapia, Vía-clínica.
Objetivos: Evaluar la efectividad, seguridad y satisfacción de la vía clínica de Inmunoterapia.
Métodos: Se realiza la primera evaluación de la vía clínica de la inmunoterapia desde su implantación por el Servicio de Alergología en enero de 2003. El periodo de estudio comprende 12 meses (enero-diciembre 2003). Se calculan indicadores específicos de efectividad (cumplimiento del proceso), seguridad (aparición de incidencias) y satisfacción. Se han analizado la hoja de variaciones y la encuesta de satisfacción.
Resultados: Se incluyeron en vía 62 pacientes con una edad media de 18 años (IC95% [14,5-21,9]) y predomino de hombres (62,9%). El 56% con un proceso de moderada gravedad, no incluyéndose pacientes con proceso grave. El 90,3% recibieron tratamiento por Rinoconjuntivitis. La vía consta de 6 visitas, separadas las 4 primeras 1 semana, la 5ª a los 15 días y la 6ª al mes de la 5ª. Efectividad: La efectividad se valoró con el indicador de adecuación del global del seguimiento temporal de las consultas considerando buen cumplimiento el seguimiento de 4 o más de las consultas en los lapsos establecidos. Nº de pacientes que cumplen lapsos de seguimiento en al menos 4 de las consultas (61)= 98,4% Total pacientes evaluados (62). Seguridad: Se han recogido 13 efectos adversos en 10 pacientes a lo largo de las 6 consultas, todos considerados menores. Nº pacientes sin incidencias en la asistencia en vía clínica de inmunoterapia (52) = 83,9% Total pacientes evaluados (62). Satisfacción: Se han recogido encuestas del 37,1% de pacientes incluidos. Todos recomendarían los servicios del Hospital, recibieron explicaciones del proceso a través del pictograma informativo y consideraron que el proceso coincidió con lo establecido. El 93,1% conocían el nombre del médico que les atendió. El 60,9% valoró muy positivamente la información sobre las atenciones que recibirá. Más del 80% consideraron la información recibida sobre su enfermedad completa o muy completa. Los aspectos valorados positivamente fueron el trato y atención recibida por el personal, y negativamente problemas de accesibilidad geográfica y organizativa.
Conclusiones: Aunque el cumplimiento de la vía ha sido muy bueno en todos sus indicadores consideramos interesante mejorar algunos aspectos para permitir mayor agilidad en la emisión de los informes de seguimiento, como confeccionar un programa informático que capture las variables básicas de los pacientes incluidos en vía para calcular el indicador de cobertura y disponer de los lapsos entre consultas de forma directa.
CREACIÓN DE UN EQUIPO MULTIDISCIPLINAR PARA EL DESARROLLO E IMPLANTACIÓN DE UN PROTOCOLO DE MANEJO DE CITOSTÁTICOS
C. Folguera, A. Torralba, A. Sainz, B. Rodríguez, E. García y A. Sánchez
Palabras clave: Extravasación, Derrame, Citostáticos.
Objetivos: Existen numerosas guías de preparación y administración de Medicamentos Citostáticos, las cuales son mayoritariamente desarrolladas por los Servicios de Farmacia. El carácter especial que requiere el manejo de este tipo de fármaco, hace necesario el desarrollo de un protocolo en el que participen todos los servicios relacionados con su utilización.
Objetivos: Revisión y actualización de las normas de manipulación y administración de medicamentos citostáticos en un Hospital Universitario siguiendo criterios de calidad, realizado por un equipo multidisciplinar formado por profesionales implicados en su manejo. Edición y difusión del Protocolo para la implantación de normas de actuación común en el uso de los medicamentos citostáticos.
Métodos: Revisión bibliográfica de normas, protocolos, guías y artículos de referencia sobre el manejo de citostáticos por cada uno de los integrantes del equipo multidisciplinar compuesto por representantes de: Servicio (Serv.) de Farmacia, Dirección de Calidad, Salud Laboral, Medicina Preventiva, Serv. de Oncología Medica, Supervisoras de planta y de Hospitales de Día implicados. Adaptación de las normas y procedimientos con mayor evidencia científica a las características particulares de nuestro centro hospitalario.
Resultados: El protocolo consta de diferentes partes que integran todo el circuito que realizan los citostáticos en el Hospital, desde su adquisición y almacenamiento hasta el tratamiento y manipulación de los residuos, pasando por los posibles daños derivados de su manejo. Se describen las técnicas de administración, el tratamiento de una extravasación, actuación en exposiciones agudas y derrames, vigilancia de la salud del personal expuesto, la eliminación de residuos y el tratamiento de excretas. La elaboración de una Hoja de Registro para el control de las incidencias relacionadas con la utilización de estos fármacos. Se realizaron sesiones informativas a los servicios implicados donde se dio difusión a todo el personal de la importancia de un manejo seguro de los medicamentos citostáticos. El protocolo se puede consultar en la página Web del hospital, facilitando la accesibilidad al mismo, además de su publicación en formato papel distribuido a todas las unidades.
Conclusiones: En el proceso de elaboración del Protocolo se han puesto en común los distintos puntos de vista de los profesionales implicados en el manejo de citostáticos. Las actuaciones frente a estos incidentes serán comunes en todas las unidades del Hospital con la implantación del Protocolo.
LA SEGURIDAD DEL MEDICAMENTO EN LA OFICINA DE FARMACIA: EL SISTEMA DE CALIDAD DEL C.O.F. DE NAVARRA
C. Rodríguez, E. Imaz y S. Carballo
Objetivos: El COF de Navarra era consciente de la necesidad de realizar una adaptación realista de las exigencias del decreto foral 197/2001, relativo a la Atención Farmacéutica. El D.F. ocupa una parte en describir las exigencias relativas a la calidad deseable en una oficina de farmacia, entre las que, como no podía ser de otra manera, se incluye lo relativo a la seguridad (farmacovigilancia y atención farmacéutica) El reto era conseguir un sistema eficaz y eficiente que dando todas las respuestas necesarias, tanto legales como morales con el paciente, encajara con la oficina de farmacia media, en la que los recursos no sobran. También pretendía el Colegio sentar las bases de un sistema de calidad más completo en la línea de la norma ISO 9001.
Métodos: El sistema se desarrolló mediante un grupo piloto compuesto por titulares de oficinas (grandes, pequeñas, rurales y urbanas), técnicos del C.I.M. del Colegio y consultores de PSN Prevención y Calidad. Se examinaron en un estudio bibliográfico previo la mayoría de los sistemas de calidad publicados y conocidos en este sector.
Resultados: En primer lugar se descartaron los modelos casi todos por las mismas razones: son documentos excesivamente largos y confusos, con múltiples responsabilidades difícilmente compatibles con los recursos humanos de una oficina tipo. En segundo lugar el grupo trabajó en un modelo propio a partir de los esquemas básicos El trabajo se centró en que los requisitos del D.F. 197/01 se encajaran en dar respuesta a los requisitos del apartado 7 de la norma ISO 9001/00 y a parte del 6 y del 4, de tal manera que el camino fuera sencillo para quien quisiera seguir la senda del sistema de calidad completo.
Conclusiones: Se desarrollaron dos procedimientos (con apoyo SW) uno con las metodologías oficiales, para la realizar la comunicación voluntaria de una reacción adversa a un medicamento (RAM). Es importante el apoyo del colegio a la instalación en las oficinas de nuevas tecnología de la información que agilicen las comunicaciones. El segundo es un procedimiento más proactivo que el anterior, ya que se activa no cuando existe un problema ya declarado, sino que lo hace en un proceso preventivo como es la atención farmacéutica. Esta actividad, independientemente de polémicas, tiene una existencia real y un indudable valor en la prevención de la salud de los ciudadanos. Dentro de este proceso de revisión de la relación medicamento-paciente, entendiendo a éste como un todo, con o sin historia clínica, derivado de un conocimiento, en muchísimos casos, profundo de la salud de éste.
APLICACIÓN DEL PROGRAMA DE GARANTÍA DE CALIDAD EN LA UNIDAD ASISTENCIAL DE RADIAGNÓSTICO DENTAL DE UN ABS RURAL
E. Artiga, J. Valero, M. Cots, N. Figols y F. Celma
Palabras clave: Radiodiagnóstico, odontología, Primaria.
Objetivos: Con la puesta en marcha de la consulta de odontología en un área básica de salud rural y siguiendo la normativa vigente, debíamos aplicar los criterios de calidad en radiodiagnóstico exigidos. El objetivo del trabajo fue: Cumplir la normativa vigente mediante la aplicación de un programa de calidad.
Métodos: Creación del equipo de mejora. Identificación de la instalación, titular y certificado de formación específica. Elaboración de varios protocolos. Registro del recuento de disparos, incidencias i tasa de rechazo. Circuito de eliminación de residuos. Evaluación anual del servicio de protección radiológica competente.
Resultados: Se realizaron 196 disparos, la tasa de rechazo fue del 2,5%, y se observó una incidencia. Aplicado el protocolo desde Mayo del 2002, nos sometimos a la primera auditoria detectándose los siguientes puntos de mejora: a) Protección de personal. b) Recambio de dosímetro. c) Tiempo de disparo largo. d) Calidad de revelado. e) Circuito de eliminación de residuos. Emprendidas las acciones correspondientes, comprobamos con la auditoria del 2003 que fueron corregidos todos los puntos de mejora.
Conclusiones: 1) Con la aplicación de la normativa y el habernos sometido a los controles del servicio de protección radiológica del organismo competente, nos permitieron encontrar puntos de mejora. 2) Afectaban al usuario, personal y medio ambiente. Su detección precoz previene posibles efectos nocivos. 3) Las auditorias externas son útiles para detectar los problemas que de otro modo pasarían desapercibidos.
MEJORA DE CALIDAD ASISTENCIAL EN EL PROCESO CÁNCER DE MAMA
A. Jiménez, M. Acebal, A. Escobar, A. López, E. Pérez
e I. Rodrigo
Palabras clave: Procesos; Cáncer; Mama.
Objetivos: Evaluar, mediante indicadores clínicos específicos, el impacto de la implantación del proceso asistencial cáncer de mama.
Métodos: La organización de la asistencia basada en procesos asistenciales integrados se inició en el sistema sanitario público de Andalucía a lo largo del año 2002. El proceso cáncer de mama se implantó en nuestro centro en el segundo semestre de 2002. Se revisaron las historias clínicas de todas las pacientes tratadas en nuestro hospital entre Enero de 2002 y Marzo de 2004 para evaluar las proporciones de: pacientes intervenidas en el plazo de 1 mes del resultado de la biopsia, tumores in situ, intervenciones quirúrgicas conservadoras (tumorectomías y cuadrantectomías) y pacientes con mastectomía y reconstrucción plástica en el mismo acto quirúrgico.
Resultados: El número de pacientes con cáncer de mama tratadas en nuestro centro fue de 59 en 2002, 76 en 2003 y 15 en el primer trimestre de 2004. El porcentaje de pacientes intervenidas en menos de 1 mes del resultado de la biopsia aumentó desde el 17,5% en 2002 al 53,3% en 2003 y 60% en el primer trimestre de 2004. El porcentaje de tumores in situ aumentó del 8,7 al 13,3 y 20% en los mismos periodos, el porcentaje de intervenciones conservadoras del 44,6 al 46,7 y 80% y el porcentaje de pacientes mastectomizadas con reconstrucción plástica en el mismo acto quirúrgico del 36 al 80 y 100% respectivamente.
Conclusiones: La implantación del proceso cáncer de mama ha permitido acortar las demoras de diagnóstico y tratamiento, realizar intervenciones más conservadoras e iniciar las reconstrucciones plásticas que no se venían realizando previamente en nuestro centro.
CREACIÓN DE UN CIRCUITO SEGURO PARA LA TRANSFUSIÓN DE SANGRE Y DERIVADOS
A. Gallart, M. Gallard, M. Isart, M. Vélez, D. Barcia e I. Mas
Palabras clave: Blood Safety.
Objetivos: Unificar el procedimiento que debe seguirse ante una transfusión de sangre o derivados con el objetivo de lograr la máxima seguridad posible en el proceso consiguiendo una mejora en: cumplimentación de consentimiento informado, correcta identificación de la bolsa de sangre y del paciente antes de la transfusión y asegurar la vigilancia y detección precoz de reacciones transfusionales.
Métodos: Se elaboró en colaboración con los responsables de enfermería y banco de sangre una guía que establecía el procedimiento a seguir y que incluía los siguientes aspectos: a) Modificación del consentimiento informado que se adjunta a la petición. b) Administración de la sangre: en el estudio previo realizado se detectó como área prioritaria de mejora el momento del proceso en el que el técnico de Banco de Sangre entregaba la bolsa en planta y ésta era transfundida al paciente. Se modificó el circuito de manera que: el técnico del Banco debe entregar personalmente a la enfermera responsable del paciente la bolsa a transfundir, en la cabecera del paciente se comprueba la identidad del mismo, verifica la bolsa y el grupo sanguíneo y una vez todo concuerda se inicia la transfusión. c) Reacción transfusional: la enfermera responsable comprueba las constantes vitales: temperatura, tensión arterial, frecuencia respiratoria y frecuencia cardíaca al inicio, a los 15', cada hora hasta el fin de la misma y una hora después de finalizar. Se creó una hoja de trabajo de enfermería "Control Desarrollo Transfusión" que debe ser cumplimentada y firmada por la enfermera que realiza la transfusión. La hoja se diseñó como un "check-list" que resume todo el proceso. Esta hoja, junto con el consentimiento informado y la tarjeta de comprobación de grupo sanguíneo son incorporados a la historia clínica del paciente.
Resultados: El nuevo circuito de trabajo ha sido muy bien aceptado por parte del personal implicado de manera que en cerca del 95% de las transfusiones se encuentra en la historia la tarjeta de comprobación ABO y la correspondiente hoja de trabajo de enfermería.
Conclusiones: El nuevo protocolo evaluado está funcionando desde Octubre del 2003 y debemos destacar la gran aceptación que ha tenido por parte de todos los colectivos implicados. Su puesta en marcha no ha generado conflictos importantes y cabe destacar la mayor percepción de seguridad por parte del personal que administra la sangre. La adhesión al protocolo por parte de los médicos también ha sido positiva pasando de un 17% a un 76% en el porcentaje de consentimientos informados cumplimentados.
APRENDER PARA ENSEÑAR. PROTOCOLO PARA EL BUEN USO DE LOS INHALADORES
R. Tejido, B. Trueba, S. Alonso-Pascual,
M.J. Rodríguez-Martínez, M. Quintana y Gómez
Palabras clave: Clinical Pathways.
Objetivos: 1) Educar a los pacientes en el correcto uso de los sistemas de inhalación. 2) Promover la formación continuada del personal sanitario en este campo.
Métodos: Realización de un protocolo y un tríptico con divulgación de los mismos entre personal sanitario y pacientes respectivamente. Educación de los pacientes y evaluación de los resultados. Talleres formativos para el personal sanitario.
Resultados: La EPOC y la infección respiratoria con broncoespasmo son motivos frecuentes de ingreso hospitalario. El tratamiento se basa en la utilización de broncodilatadores por vía inhalatoria. En este sentido hay numerosos trabajos que recogen la mala utilización de los mismos, incluso en pacientes con enfermedad crónica y que lo usan en su domicilio. Existen numerosos factores que influyen en la eficacia de la vía inhalatoria: 1. El sistema de liberación: nebulizadores, cartuchos presurizados, inhaladores de polvo seco y cámaras. 2. El flujo inspiratorio. 3. Factores anatómicos: edad, enfermedad previa del árbol respiratorio. 4. Técnica de inhalación. En la Unidad de Alta Resolución (UARH) hemos desarrollado un protocolo de utilización adecuada de los broncodilatadores. Acciones de mejora en el usuario: a) Se decide el sis tema adecuado en función de la edad y el flujo inspiratorio, medido por un inspirómetro. En los pacientes con tratamiento previo se intentará mantener el sistema que utilizaba en su domicilio. En los casos de uso incorrecto se aconsejará el cambio a otro sistema en función de los criterios descritos, b) Valoración del uso adecuado por 2 observadores independientes: a través de una escala que mide 3 parámetros: el manejo del dispositivo, la etapa espiratoria, y la etapa inspiratoria. Se puntúa como bien, mal, regular, c) Al día siguiente se valorará la mejora por la misma escala, por una encuesta al paciente y por la medición del flujo espiratorio máximo. Acciones de mejora en el personal sanitario: a través de talleres cuatrimestrales con 3 etapas: 1) Evaluación de los conocimientos previos, a través de una encuesta y de un examen práctico, 2) Demostración práctica del correcto uso. Charla y documentación informativa, 3) Reevaluación de los conocimientos. Divulgación de los protocolos al personal de la Unidad y de trípticos informativos a los pacientes.
Conclusiones: Hemos desarrollado un protocolo sobre el uso correcto de inhaladores, que abarca tanto al usuario como al cliente interno. Creemos que la mejora en el tratamiento implicará una mejora en la calidad de vida y un menor número de descompensaciones de su enfermedad.
MEJORAR LA ORGANIZACIÓN O MEJORAR LA ATENCIÓN O DISMINUIR LA VARIABILIDAD: ¿EL PACIENTE ES EL CENTRO?
E. Lamote, A. Cisneros, J.C. García-Aísa, R. Garuz y V. Pico
Palabras clave: Procesos. Primaria.
Objetivos: La Dirección de Atención Primaria del Servicio Aragonés de Salud (SALUD) planteó en los contratos de gestión de 2004 mejorar la atención y disminuir la variabilidad de los servicios que reciben los usuarios en el nivel de atención primaria de la Comunidad Autónoma de Aragón, mediante el diseño y la utilización de un "manual de procedimiento" de los procesos que tienen lugar en el ámbito de los Equipos de Atención Primaria (EAP).
Métodos: Mediante técnicas cualitativas, varios grupos de profesionales junto con técnicos de SALUD detectaron y analizaron los principales problemas sentidos por los EAP, señalando las correspondientes oportunidades de mejora e identificando las principales funciones que se desarrollan en ese nivel de atención y sus características de calidad.
Resultados: Se ha elaborado una primera propuesta del modelo de procesos que desarrolla un EAP. Se han diseñado los procesos que tienen que ver con el clásico ámbito de atención al usuario, definiéndose sus características principales e indicadores. Se ha elaborado el manual de procedimiento de los procesos más "sensibles" de entre los diseñados.
Conclusiones: Las personas que participaron valoraron positivamente la metodología y detectaron como principales problemas la falta de objetivos comunes así como un déficit respecto a la definición de las funciones de los profesionales en atención primaria. La definición de los procesos y su control puede mejorar la organización de los EAP; y la descripción de sus procedimientos puede disminuir la variabilidad de los mismos y, por consiguiente mejorar la calidad de la atención que reciben los usuarios. Es necesario generalizar entre los EAP el uso de los manuales consensuados y evaluar los resultados de su utilización. Hay que valorar la conveniencia de utilizar la certificación ISO 9000 para asegurar la gestión de los procesos y garantizar su calidad.
INFORMATIZACIÓN SERVICIO DE URGENCIAS
M. Vélez, P. Pavón, A. González, A. Arnau, I. Mas y J. Sapena
Palabras clave: Emergency Unit, Computerize.
Objetivos: Uno de los objetivos de la reingeniería informática de nuestro servicio de urgencias fue poder seguir el proceso asistencial del paciente desde el ingreso hasta el alta o ingreso en planta de hospitalización así como establecer una serie de parámetros que permitieran la monitorización de indicadores, tiempos de espera y cargas de trabajo.
Métodos: Se creó un grupo de trabajo en el que se analizaron los circuitos y los diferentes problemas y puntos críticos existentes. De este análisis multifactorial en el que estuvieron implicados responsables asistenciales y administrativos surgió un documento de requerimientos informáticos que fue la base para el desarrollo del programa informático de urgencias.
Resultados: El programa de urgencias se puso en marcha el día 1 de Julio del año 2002 y tiene ya dos años de vigencia y evolución. El personal dispone en cada box así como en los controles de enfermería de un ordenador con pantalla táctil que evita el uso de teclado y mouse. La finalidad es facilitar y hacer atractivo el uso del programa por parte de los diferentes usuarios. Se ha establecido un mecanismo de control y registro de usuarios mediante "password" y control biométrico de la huella dactilar. Ello permite establecer niveles de usuario, asegurar la confidencialidad de los datos y saber en todo momento el nombre del "usuario" que ha intervenido en un proceso asistencial. En el programa existen tres "rols" diferenciados: médico, enfermera y administrativo. Se definieron una serie de parámetros cuya no cumplimentación no permite seguir adelante por ejemplo: toma de constantes en enfermería o la imposibilidad de dar el alta si hay órdenes médicas pendientes. Se establecieron motivos de consulta a los que se asociaron diferentes niveles de criticidad lo cual permite a la enfermera de triage saber en todo momento quién está ingresando y valorar inmediatamente al paciente crítico. Existen diferentes controles horarios: al ingreso, entrada en box, entrada enfermera, entrada médico, solicitud de prueba, traslado a diagnósticos, validación de la prueba, reentrada en box, informe médico, tratamiento y alta.
Conclusiones: El programa ha permitido un mayor control de la sala de espera que se ha traducido en un descenso de las quejas de los pacientes. Hemos podido estudiar las cargas de trabajo por horas pudiendo reajustar las plantillas en función de las horas más críticas. Ha mejorado la calidad de los informes médicos incorporando la asistencia de urgencias completa a la historia clínica.
GUÍA DE FUNCIONAMIENTO DEL ARCHIVO DEL HOSPITAL DE MOLINA
M.J. Gómez, F. Guirado, A. Marín, J.J. Baeza, A. Gómez
y M.J. Gómez
Palabras clave: Archivo, Organización Historia.
Objetivos: Establecer la Guía de funcionamiento del archivo del hospital de Molina.
Métodos: El hospital de Molina inaugurado en el año 2000, ha ido incrementando su cartera de servicios y con ello el número de altas por año. Tiene unos 8000 movimientos de historias clínicas al año, con un servicio constituido, tan sólo, por una documentalista en horario de mañana y tarde, y que se encarga también de la codificación y generar el cmbd. Dada esta situación se hace imprescindible que el resto de personal del hospital conozca el archivo, por lo que realizamos esta guía de funcionamiento del archivo del Hospital de Molina que consta de las siguientes partes: 1.- introducción: Concepto de historia clínica del Hospital de Molina según la LOPD. 2.- Organización del archivo: Método de ordenación de las historias clínicas. Gráfico estructural del archivo. Archivo pasivo. Excepciones de archivo del Hospital de Molina: Cirugía máxilo-facial, Urgencias, Exitus 3.- Derecho de acceso a la historia clínica: Respecto a) al propio paciente, b) a pacientes fallecidos, c) a terceros, d) a profesionales asistenciales, e) a personal asistencial: Personal de administración y gestión y personal sanitario en función de inspección, acreditación y planificación, f) con fines judiciales, epidemiológicos, salud pública, de investigación, y de docencia. 4.- Secreto de información. 5.- Plazos de conservación de las historias clínicas.
Resultados: 1) Regula de nuevo, el acceso a la historia clínica de las personas, conforme a la Ley 41/2002 de la autonomía del paciente. 2) Con la guía hemos obtenido una disminución en el requerimiento del personal de archivo para la localización de las historias clínicas. 3) Hemos observado una disminución en los errores de ubicación de las historias clínicas.
Conclusiones: 1) La Guía de funcionamiento del archivo del Hospital de Molina facilita el uso correcto del archivo al personal del hospital. 2) Constituye un elemento del Plan de formación del personal favoreciendo la satisfacción del cliente interno.
EVALUACIÓN DE ENFERMERÍA: ASPECTOS CUANTITATIVOS Y CUALITATIVOS
M. Velez, M. Gallardo, A. Gallart e I. Mas
Palabras clave: Riesgo, Evaluación, Enfermería.
Objetivos: Dentro de la revisión y actualización de los registros de enfermería se planteó la necesidad de modificar la hoja utilizada para la evaluación inicial de los pacientes. El objetivo era mejorar la calidad de la valoración de enfermería al ingreso, incorporando además de los parámetros habituales, toda una serie de riesgos que el paciente podía presentar e iniciar precozmente acciones preventivas.
Métodos: Para la valoración de enfermería al ingreso del paciente se elaboraron dos hojas. Una, llamada Hoja de Evaluación, tipo formulario y estructurada en las 14 necesidades del modelo de V. Henderson, con la inclusión de la valoración de los riesgos funcional, nutricional, de caídas, riesgos asociados a la edad, así como el riesgo a desarrollar úlceras por presión. Asimismo se incluyó la valoración del dolor y si el paciente necesitaría de una planificación precoz del alta. Todos estos parámetros aparecen en rojo, lo que significa, según el protocolo asociado, que son de valoración obligatoria. Una segunda hoja llamada Hoja de Riesgos en la que se consensuaron con los diferentes profesionales implicados (fisioterapeutas, nutricionistas) los criterios necesarios para valorar los diferentes riesgos, además de estos criterios se reflejaron las escalas que debían ser utilizadas para valorar el dolor, las caídas, las úlceras y los parámetros para valorar la necesidad de planificación precoz del alta.
Resultados: Desde la implementación del nuevo registro de enfermería (Octubre del 2002) se observa una mejoría progresiva en su cumplimentación. En los diferentes estudios de adhesión que se han realizado no se observa dificultad en la valoración de ningún parámetro. Asimismo se observa una mayor planificación de acciones preventivas y éstas además quedan más frecuentemente reflejadas.
Conclusiones: Los registros creados para la evaluación del paciente constituyen un elemento facilitador para la valoración de las manifestaciones de salud tanto cualitativas como cuantitativas. Permiten planificar mejor los cuidados, actuar de forma precoz ante la detección de riesgos y potenciar la seguridad de los pacientes.
INTEGRACIÓN DE SISTEMAS DE CONTROL DE CALIDAD Y GESTIÓN EN UNIDADES DE HOSPITALIZACIÓN DOMICILIARIA
S. Mazo, B. Salazar y C. Emparan
Palabras clave: Cmi, Calidad, Gestión.
Objetivos: Delimitar los indicadores establecidos en un plan de implantación de una Unidad de Hospitalización Domiciliaria empleando dos herramientas de gestión de calidad: el Cuadro de Mandos Integral (CMI) y el Procesos Asistencial siguiendo normativa ISO: 9002 (PA).
Métodos: Durante el proceso de creación de una nueva Unidad de Hospitalización a Domicilio en nuestro centro se ha procedido a alinear los indicadores de calidad establecidos por el PA y los objetivos estratégicos establecidos por la dirección para esta Unidad incluidos en su mapa estratégico diseñado siguiendo un modelo de CMI. Como norma general se ha buscado que los indicadores asistenciales y los de gestión estuviesen incluidos en datos parametrizables recogidos de bases de datos exportadas de los sistemas de información HP-HIS, Gacela, Doctor y Navisión.
Resultados: Se seleccionaron 15 indicadores estratégicos en el cuadro de mandos (los siete asistenciales del PA, 6 indicadores de gestión asistencial y dos económico-financieros) y 10 indicadores del PA (8 asistenciales y 2 de gestión). La concordancia entre los indicadores estratégicos fue estandarizada para poder implicar los indicadores de calidad asistencial puros con los de gestión económica.
Conclusiones: El hecho de que los datos incluidos en los cuadros de mandos puedan ser exportados mensualmente a los cuadros de mandos permite imbricar el proceso de gestión con el asistencial de forma coordinada permitiendo asimilar los flujos de demanda asistencial con refuerzos de recursos logísticos y humanos.
DOCUMENTO DE INGRESO. CONTINUIDAD DE LA ASISTENCIA Y CONSENTIMIENTO INFORMADO QUIRÚRGICO Y DE ANESTESIA
A. Gallart, M. Gallardo, D. Barcia, J. Bofill y C. Mestre
Palabras clave: Consentimiento Informado.
Objetivos: Centro Médico Teknon es un hospital privado de tercer nivel. Nuestro cuerpo facultativo está integrado por unos 450 profesionales entre activos y asociados. Si bien abarcamos todas las especialidades médicas y quirúrgicas, más del 75% de nuestra actividad asistencial corresponde a éstas últimas. Desde sus inicios, el centro ha apostado por ofrecer una asistencia ética y de calidad. La correcta cumplimentación de los diversos CI ha sido uno de los objetivos de nuestro programa de calidad siendo en los CI de cirugía y anestesia donde habíamos encontrado mayores dificultades no logrando superar el 45% de CI en la HC en diversas monitorizaciones. Así, nos planteamos elaborar un instrumento de trabajo en forma de documento de HC que nos permitiera lograr diversos objetivos: conseguir la cumplimentación de los CI de anestesia y cirugía, asegurar la continuidad asistencial entre la consulta privada del médico y el centro y facilitar una serie de informaciones que considerábamos relevantes para el paciente.
Métodos: Para elaborar este documento se creó un grupo de trabajo integrado por facultativos de diversas especialidades médicas y quirúrgicas el cual consensuo una HC ambulatoria que se debía aportar al ingreso. Se redactó también una hoja informativa de anestesia que acompaña al CI y un CI quirúrgico personalizable. Asimismo, se decidió incorporar una hoja de órdenes de enfermería al ingreso. Por otro lado, se elaboraron documentos informativos sobre los derechos y deberes del paciente en relación a la salud y los documentos de voluntades anticipadas y se creó una hoja con recomendaciones y servicios que nuestro centro ofrece a sus pacientes. Toda esta documentación se integró en un formato que buscamos atractivo y que facilitara su entrega al paciente. Finalmente, se creó un circuito de trabajo por el cual el médico cumplimenta los apartados correspondientes del documento y se lo entrega al paciente, el cual lo debe aportar en el momento del ingreso.
Resultados: Tras un primer periodo de prueba, en Mayo del 2003 se implementó la carpeta de ingreso. Esta se encuentra en el 90% de las HC quirúrgicas. El CI de cirugía ha pasado del 43% hasta el 86% actual si bien en los momentos de máxima presión el índice llegó hasta el 96%. El CI de anestesia se ha incrementado desde el 20% hasta el 74% actual.
Conclusiones: Si bien todavía debemos mejorar en nuestros indicadores y afianzar lo ya conseguido, la carpeta de ingreso ha sido en general, muy bien aceptada y ha conseguido concienciar de la importancia de aportar los documentos para una HC completa.
SISTEMA DE GESTIÓN AMBIENTAL Y LABORAL DE CENTRAL DE ÓXIDO DE ETILENO
A. Hita y M.L. López
Palabras clave: Etileno, Ambiental, Laboral.
Objetivos: El estudio pretende comprobar si se cumplen las especificaciones de la normativa que regula las condiciones de trabajo y protección de la salud en Centrales de óxido de etileno e implantar un sistema de gestión de calidad ambiental y laboral en la Central de oxido de etileno.
Métodos: El estudio se ha realizado en la Central de esterilización del Hospital Santa Bárbara, se ha efectuado un seguimiento de las dosis de exposición individual de los 3 trabajadores desde noviembre de 2003 a mayo de 2004 y procedimientos ante una situación de emergencia. El sistema de Gestión de Calidad ambiental y laboral ha seguido los siguientes pasos: 1) Evaluación. 2) Planificación. 3) Comunicación e Información. 4) Documentación. 5) Vigilancia 6) Auditoria externa de Calidad. < P> Resultados: Evaluación: 1) Ventilación general: Correcto. 2) Extracciones: Incorrecto. 3) Protección individual: Incorrecto. 4) Vigilancia médica: Correcto. 5) Dosimetría ambiental: Correcto. 6) Mantenimiento preventivo: Incorrecto. 7) Dosimetría individual media: 3,1 ppm (STEL-TWA = 5ppm) en noviembre 2003, 6,29 ppm en enero de 2004, 0,64 ppm en marzo de 2004 (pendiente datos de mayo). Planificación: a) Corto-medio plazo: Se suministra equipos de protección individual (mascarillas con filtros de carbón activado), se realiza vigilancia complementaria para situaciones de exposición, revisión y reparación extractores. b) Medio-largo plazo: Programa de mantenimiento preventivo, documentación y formación de trabajadores en riesgo por óxido de etileno, control metrológico y acreditación siguiendo procedimientos por Auditoria externa.
Conclusiones: 1) Se ha solucionado el problema dosimétrico con la revisión y reparación del extractor. 2) Se realizan todas las pruebas necesarias a los trabajadores expuestos, según los informes técnicos y expertos, aunque éstos han seguido reclamando mayor número de controles por la alarma social creada. 3) La Auditoria por un tercero puede ser el mejor medio para resolver el conflicto de intereses entre los trabajadores y la institución.
EVALUACIÓN DE UNA MEDIDA DE MEJORA PARA AUMENTAR LA CUMPLIMENTACIÓN DE LOS CONSENTIMIENTOS INFORMADOS PARA LOS PROCEDIMIENTOS QUIRÚRGICOS
N. Bañón, R. Hernández, E. Navarro, T. Rufino, E. Caraballero y S. Díaz
Palabras Claves: Consentimientos Informados, Auditoria, Servicios Quirúrgicos.
Objetivos: Evaluar el cumplimiento del objetivo de calidad para los consentimientos informados del área quirúrgica. Observar si la efectividad de una misma intervención se mantiene a lo largo de los años.
Material y método: En un hospital de tercer nivel, durante dos semanas de abril de 2002, 2003 y 2004 se auditaron todas las historias clínicas de los pacientes programados para una intervención quirúrgica. Se comprobaba si constaba el consentimiento informado por escrito y en el caso de una respuesta afirmativa, se verificaba si éste estaba bien cumplimentado. Los parámetros que se utilizaron para objetivar la cumplimentación fueron: la firma del médico y del paciente, el nombre y el nº de historia clínica del paciente. Se realizó una intervención que consistía anualmente en comunicar por escrito, una semana antes, a los jefes de los Sº quirúrgicos que se iba a realizar la auditoria y, posteriormente, el informe con los resultados, se remitía a los diferentes servicios de las áreas quirúrgicas. Al final del proceso, se publicaban resúmenes del informe en la revista de la Unidad de Calidad, la cual se difunde a todo el hospital. El análisis estadístico para valorar la evolución de la intervención se realizó con el cálculo de prevalencias e IC 95% y, se utilizó el test de *2 para el contraste de hipótesis. Se contrastó bianualmente y los tres años conjuntamente. Programa estadístico: SPSS v 11.5.
Resultados:
Los consentimientos informados estaban presentes en la historia clínica de 507 pacientes a lo largo de los 3 años (60%). Los parámetros evaluados estuvieron por encima del 90%, salvo el de la firma del médico, que fluctuó entre un 81,6, 89,7, 80,6% respectivamente cada año. Las diferencias no alcanzaron la significación estadística, salvo para la firma del médico p = 0,039.
Conclusiones: En los años evaluados no se ha cumplido el objetivo de calidad del hospital en lo que respecta al cumplimiento de los consentimientos informados para los procedimientos quirúrgicos (estándar = 100%). La efectividad de la intervención es positiva la primera vez y, mejoró de forma significativa la cumplimentación de los consentimientos informados. La misma intervención aplicada por segunda vez no modificó los resultados del año anterior de forma significativa.
REFLEXIONES EPISTEMOLÓGICAS SOBRE LOS DATOS EN CALIDAD
C. Gonzalez y D. Ponce
Palabras clave: Quality, Objective, Subjective.
Objetivos: Analizar los diferentes tipos de conocimientos con los que trabajamos en calidad asistencial. Reflexionar sobre los tipos de conocimientos existentes y su aplicabilidad en la evaluación de una organización, viendo la relevancia que implica ello en la calidad asistencial. Reflexionar sobre la importancia del consenso y del disenso con respecto a la mejora de una organización. Meditar sobre el saber convertido en mercancia informacional, como fuente de ganancias y medio de decidir y controlar. Aliviar el horror-error de la subjetividad como un tipo de conocimiento espureo.
Métodos: Introducción histórica de los diferentes pensadores relevantes en la epistemología y su relación con la filosofía de esos autores. Desde Platón y la problemática sofística, a Kant y su división de los diferentes tipos de conocimientos posibles, hasta el enfoque lógico-analítico del positivismo de principio del siglo XX con Rusell y Wigensttein, para finalizar con el pensamiento postmoderno de Lyotard y el círculo hermnéutico de Gadamer. Discusión de las ideas principales expuestas por estos pensadores y análisis reflexivo de la importancia de estas ideas en el marco de un programa de calidad. La importancia de reconocer los diferentes tipos de conocimientos en los programas de calidad asistencial. Exposición y análisis de la disensión como puerta de la invención versus el consenso como homologación del conocimiento. Reflexión crítica del mercantilismo informacional actual y su corrupción con el poder y la manipulación.
Resultados: La distinción fundamental entre la objetividad y la subjetividad marcan los resultados de las reflexiones epistemológicas. La separación entre los hechos, la episteme, y las opiniones, la doxa, es una barrera insalvable. La validación de los datos no puede disolver la distinción entre un tipo de conocimiento y otro. A la hora del análisis de los datos debemos exigirnos una reevaluación continua de los datos para lograr un programa de calidad total.
Conclusiones: En calidad asistencial trabajamos con dos tipos de datos. Algún serán objetivos, como el número de camas que tiene un hospital, otros serán subjetivos, como el grado de satisfacción de los usuarios de dicho hospital. De estos dos tipos de datos surgen dos tipos de conocimientos diferentes. Por un lado tenemos el conocimiento exacto, matemático, lógico y positivista de los datos objetivos, y por otro el conocimiento hermenéutico, postmoderno e inexacto pero relevantes para nuestros resultados. El primer tipo describe el mundo, el segundo tipo nos lo desvela, es la alezeia.
NORMAS DE USO DE LA HISTORIA CLÍNICA EN CENTROS EXTRAHOSPITALARIOS. PROBLEMAS A SOLVENTAR
M. Estébanez, J. Muñoz, R. Sánchez, M. Izquierdo,
A. del Olmo y P. Díaz
Palabras clave: Extrahospitalario, Reglamento, Historias.
Objetivos: La ley 41/2002 del 14 de Noviembre uno de sus grandes pilares es el desarrollo de una normativa sobre la Documentación Clínica. En su Capitulo V se define la Historia Clínica y se regula el archivo, el contenido, el uso, la conservación, el derecho de acceso y el derecho a su custodia (artículos: 14, 15, 16, 17, 18, 19). Por vez primera los centros extrahospitalarios se ven reflejados en una normativa general que regula aspectos concernientes a la historia clínica. Con anterioridad a esta Ley nuestra organización de servicios decidió crear una Comisión de Documentación Sanitaria en donde estuvieran representados médicos, enfermeras, trabajadores sociales y administrativos, tanto del Hospital Psiquiátrico, como de los Centros de Salud Mental Extrahospitalarios. Nuestro objetivo fue actualizar el reglamento de uso de la historia clínica del hospital siendo preceptiva su reglamentación y a la vez crear el reglamento de uso de la historia clínica para todos los centros extrahospitalarios.
Métodos: La Comisión de Documentación Sanitaria por medio de reuniones mensuales y trabajo individual fue conformando un Documento de Reglamento de Uso de la Historia Clínica. Este Documento contempla todos los aspectos normativos, administrativos y éticos de la historia clínica siendo único en la CAV puesto que procedimentaliza el uso de la Historia Clínica en todos los Centros de Salud Mental de Álava así como en sus Estructuras Intermedias. El documento fue presentado para su corrección al Comité de Ética Asistencial de Salud Mental. El Departamento de Sanidad del Gobierno Vasco nos ha otorgado el informe de idoneidad.
Resultados: Cada centro sabe como actuar en el manejo y tratamiento de los documentos que componen la historia clínica. La respuesta a cualquier solicitud va a ser tratada de igual forma en todos los centros de salud mental de Álava. Se han puesto medios técnicos para preservar más activamente la confidencialidad. Este documento ha servido como base para organizar actividades de formación con respecto a la confidencialidad y acceso a la historia clínica.
Conclusiones: Respaldarnos únicamente en la Ley 41/2002 para saber como actuar ante las cada vez más frecuentes demandas en materia de información sanitaria no es suficiente. Un documento que procedimentalice todos los aspectos concernientes al uso, acceso y archivo de la historia clínica es fundamental, tanto en cuanto, los centros no hospitalarios tienen mucha información sanitaria que no ha sido nunca suficientemente regulada quizás por la dispersión de los centros y su pequeño tamaño.
BROTE EPIDÉMICO DE INFECCIÓN NOSOCOMIAL EN SERVICIO GINECOLÓGICO
A. Hita y M.T. Arroyo
Palabras clave: Epidemia, Coli, Ginecológico.
Objetivos: El fin del estudio es investigar un brote epidémico ocurrido en un Servicio Obstetrico-Ginecológico, realizar un trabajo conjunto de Microbiología y Epidemiología y valorar las medidas de protección para mejorar el control de calidad de brotes en quirófanos.
Métodos: Se efectúa un estudio observacional de tipo retrospectivo de pacientes intervenidos en el periodo marzo y abril en el quirófano 2 del Hospital Santa Bárbara. Se realiza investigación de pacientes: definición de casos, búsqueda de casos, cultivos microbiológicos de muestras de pacientes, aire y superficies, comparación de tasas de enfermas intervenidas en el Q2 por servicios y periodos de tiempo, desarrollo de hipótesis y medidas preventivas, seguimiento de nuevos casos y evaluación de la efectividad de las medidas de prevención y control.
Resultados: Se descubren en el periodo de estudio 7 infecciones nosocomiales (5 de saco vaginal, 1 septicemia y 1 infección urinaria). Se comprueba en dos casos un E. coli resistente a ampicilina-sulfametoxazol, que presentan el mismo antibiograma y pruebas químicas. El odd ratio para las pacientes intervenidas del Servicio Ginecológico es 9,15 (1,15-75,85). Los resultados de los cultivos volumétricos del quirófano 2 y superficies son negativos, por ello se desarrolla la hipótesis del origen del brote en la transmisión humana o cruzada y se comunican las medidas de prevención y de mejora de la calidad en el quirófano.
Conclusiones: 1) La importancia de la existencia de un Observatorio de indicadores clínicos de mejora de la calidad. 2) La necesidad de recordar las medidas de protección y prevención efectivas en el cuidado del huésped. 3) Hacer hincapié en la presencia de gérmenes E. coli resistentes en el Hospital y Comunidad como origen de brotes epidémicos. 4) El conflicto de intereses con los cirujanos por su negativa a realizar muestras de portadores.
COMO EVALUAR UN PÓSTER PARA PREMIO
L. Ballesteros, J. Hernández, A. Valenzuela y L. Zambrana
Palabras clave: Cuestionario, Evaluación, Póster.
Objetivos: 1) Elaboración de un método para la evaluación de la calidad de los póster presentados al certamen anual celebrado en el hospital. 2) Aplicación de la metodología en el certamen del año 2003.
Métodos: A partir de una revisión, se creó un cuestionario de chequeo en el que se incluían criterios que se relacionaban con cada una de las categorías a la que los pósters optaban a premio. Para la categoría calidad científico-técnica se incluyeron 5 ítems, para la categoría diseño 7 ítems y para la categoría innovación se valoró la pertinencia del mismo de acuerdo a las líneas estratégicas del hospital. Se realizó una valoración cualitativa de niveles en escala de cuatro posibilidades: Si, Parcialmente, No y No Procede. A cada uno de los niveles se hizo corresponder un valor numérico adimensional para obtener una puntuación de cada póster (Si = 10, Parcialmente = 5, no = 0 y NP sin puntuación). Se hizo una primera selección con los pósters que obtenían un valor superior al 75% de la puntación total para cada categoría a premio. En las categorías Diseño e Innovación además se exigió SI en los ítems 3 y 4 de la categoría científico técnica (las comunicaciones científicas deben guardar unos criterios mínimos de estructura y contenido científico).
Resultados: Al certamen se presentaron 27 póster. Uno de ellos fue rechazado por realizarse con población diferente a la que atiende el hospital. La distribución de los póster según líneas Asistenciales y de gestión fue: L.P. Ginecológicos y Materno-Infantil 30,7%, L.P. Adulto 34,6%, L.P. Críticos y Urgentes 11,5%. L. P. Radiodiagnóstico 1,5%, M. Preventiva 7,6% y el A. de Gestión 3%. Por categoría profesional: 76,9% facultativos, 19% enfermeros y 3,8% de A. Gestión. Con la primera selección quedaron 5 póster en la categoría Científico-técnica (19,2%), en Diseño el 46,1% de los póster era > P75, pero solo dos. Para Innovación el 50% de los póster seguían alguna línea estratégica marcada por el hospital, pero solo tres de ellos (23%) cumplían los ítems 3 y 4. Se volvió a pasar el cuestionario y se decidieron los pósters ganadores.
Conclusiones: El rigor en la evaluación de las comunicaciones científicas que optan a premio mediante la aplicación de una metodología dota de transparencia y fundamento la elección del premiado. La rapidez y facilidad de aplicación permite la evaluación de los pósters sin propiciar diferencias y diversidad de criterios en la elección. Nuestra experiencia comparada con años previos ha sido muy satisfactoria tanto para el comité evaluador como para los participantes.
COMPARACIÓN DE LA EFICACIA DE LA COLONOSCOPIA DE SCREENING VERSUS LA COLONOSCOPIA EN ASISTENCIA ESPECIALIZADA
F. Repáraz, L. Galdeano, A. Otamendi, T. Rubio, I. Lanzeta y M. Aranguren
Palabras clave: Screening Colonoscopia.
Objetivos: Analizar la casuística obtenida de la realización de colonoscopias de un programa de detección precoz frente a las realizadas dentro de una unidad hospitalaria.
Métodos: Diseño del estudio: Se analizan los resultados obtenidos en una población de 1414 personas invitadas a participar en un programa de detección precoz del cáncer colorrectal, frente a los resultados obtenidos de las exploraciones realizadas en una unidad de colonoscopia que atiende a una población de 60.000 habitantes de un Área de Salud de Navarra. Marco temporal: Enero-Mayo de 2002. Análisis previsto: Se comparan las características socio-demográficas de las poblaciones analizadas, se comparan los hallazgos clínicos obtenidos en ambas poblaciones mediante comparación de proporciones y Chi cuadrado. Se presentan las estimaciones realizadas y los intervalos de confianza.
Resultados: Sobre 32 colonoscopias realizadas dentro del programa de screening se detectaron tres tumores en estadío A de Dukes y 4 pacientes con pólipos adenomatosos con displasia epitelial leve. En el mismo período se realizaron 200 colonoscopias de origen ambulatorio. Del análisis realizado se observan diferencias entre las patologías diagnosticadas en ambas poblaciones.
Conclusiones: Los casos de patología oncológica encontrados en el programa de screening, frente a los obtenidos en la unidad ambulatoria, orientan a la necesidad de aumentar los recursos disponibles en este tipo de programas.
DISEÑO DE UN MODELO PARA EL CONTROL DE LA INFEC CIÓN POSTALTA Y SU APLICACIÓN EN EL PROCEDIMIENTO COLECISTECTOMÍA
M.G. Arocena, M. Viciola, M. Galdiz, C. Muñoz y S. Rabanal
Palabras clave: Infección, Colecistectomía.
Objetivos: Diseñar y poner en marcha un sistema de vigilancia de la infección nosocomial durante los 30 primeros días de postoperatorio, que sea reproducible y fácilmente asumible por el personal implicado.
Métodos: Se trata de un estudio prospectivo que incluye todos los pacientes sometidos a colecistectomía como único procedimiento quirúrgico (códigos CIE-9-MC: 5122 y 5123), durante 4 meses (n = 44) y se estudia la incidencia de infección nosocomial durante el ingreso y postalta (30 días).Para el diagnóstico de infección, se han seguido los criterios de la CDC. La recogida de datos durante el ingreso hospitalario se ha realizado según ficha epidemiológica de la Comisión IN0Z. El circuito para el control postalta se inicia con el informe de alta, que incluye cita a los 7 días en cta de enfermería de Cirugía del Ambulatorio, donde se cumplimenta la ficha diseñada para el control de la infección de herida quirúrgica y cita a los 30 días en cta de Cirugía del Hospital, donde el cirujano responsable del Proceso controla la infección no quirúrgica, con la colaboración del Médico de Familia. El análisis de los resultados se ha realizado según programa informático INOZ (resultados durante el ingreso) y programa EPI-INFO versión 6 (datos postalta).
Resultados: De las 44 colecistectomías practicadas, se ha podido controlar 42 (95,4%).La incidencia de infección nosocomial (ingreso y postalta) fue del 19% (8/42) siendo de 4,7% la infección de herida quirúrgica (2/42); durante el ingreso la incidencia de infección total ha sido del 11,9% detectándose la infección de herida quirúrgica al alta, en todos los casos y 1 infección no quirúrgica. El tipo de infección postalta, ha sido el siguiente: 1) Una infección de herida quirúrgica por E. Colli en el 8º día postoperatorio en colecistectomía abierta, detectada en cta de enfermería; 2) Una infección de herida quirúrgica profunda en el 4º día en colecistectomía laparoscópica, detectada por el Médico de Familia; 3) Una infección urinaria por Enterobacter en el 12º día postoperatorio en colecistectomía laparoscópica, informada por el Médico de Familia.
Conclusiones: Los resultados obtenidos confirman que la vigilancia postalta es determinante para conocer la incidencia real de la infección nosocomial en procedimientos quirúrgicos que actualmente requieren estancias hospitalarias cortas.
EXPERIENCIA PILOTO EN GESTIÓN DE RIESGOS EN LA UNIDAD DE TRANSICIÓN DE ACV DEL HOSPITAL MONTE NARANCO
M. Vázquez, M.C. González, E. Pintado, I. Pérez, M. Cima y F. Vázquez
Palabras clave: Gestión Del Riesgo.
Objetivos: La asistencia sanitaria es un sistema compuesto de miles de procesos interrelacionados en el que las cosas pueden hacerse de forma equivocada. La gestión del riesgo es una estrategia de calidad para la mejora y prevención de los sucesos adversos/ casi perdidas en el ambiente hospitalario. Nuestro objetivo fue implantar y desarrollar un sistema de gestión de riesgos clínicos en la Unidad de Transición de ACV del Hospital Monte Naranco de Oviedo.
Métodos: Se utilizó el sistema de gestión de riesgos del "National Health Service" inglés que cuantifica el riesgo mediante un sistema de códigos (verde, amarillo y rojo) y que define el riesgo como el producto del impacto real del incidente por la probabilidad de recurrencias con un formulario de recogida de datos. Se cuantificó los incidentes/ casi pérdidas, las causas raíz y las acciones de mejora implantadas y/o en estudio.
Resultados: Incidentes/ casi pérdidas: Errores de medicación (18,2%), caídas (18,2%), accidentes laborales (13,6%), accidentes pacientes y familiares (9,1%) y casi pérdidas (40,9%). Causas raíz: Tareas (30,4%), ambiente de trabajo (26,1%), paciente (17,4%), personal (17,4%), equipo de trabajo (8,7%). Oportunidades de mejora: Formación (31,8), Guías y protocolos (27,3%), comunicación (4,5%), rediseño de tareas (4,5%) y otros (31,8%).
Conclusiones: La gestión del riesgo permite cuantificar y priorizar los incidentes/ casi pérdidas en la Unidad de Transición de ACV del Hospital Monte Naranco. El 18,2% de los incidentes/ casi perdidas fueron debidos a errores de medicación y caídas de pacientes respectivamente, siendo las causas raíz mas importantes las tareas (30,4%) y ambiente de trabajo (26,1%) y las oportunidades de mejora relacionadas a formación (31,8%) y guías y protocolos (27,3%). El análisis de incidentes/ casi pérdidas permite establecer y solucionar los problemas estructurales y organizativos del hospital.
TRANSPORTE SANITARIO DE PACIENTES EN TRATAMIENTOS DE HEMODIÁLISIS, QUIMIOTERAPIA Y RADIOTERAPIA EN EXTREMADURA
M.A. Ruiz y T. Quintana
Palabras clave: Transporte Enfermos Ambulancia.
Objetivos: Mejora del transporte sanitario de pacientes renales en tratamiento de Hemodiálisis y de pacientes oncológicos en tratamientos de quimioterapia y/o radioterapia, debido a las especiales características de estos pacientes, sometidos a tratamientos periódicos, prolongados y muy agresivos. El objetivo es conseguir un transporte de ida y vuelta en una ambulancia segura, moderna, rápida, bien equipada, confortable, con mucho espacio y en compañía de algún familiar o amigo si el paciente así lo desea. Hay que tener en cuenta la extensión de Extremadura y la baja densidad y dispersión de la población, así como la procedencia de los pacientes, la mayoría del medio rural. La situación anterior era un transporte en ambulancias colectivas, con una capacidad máxima de 8 pasajeros. Ello implicaba rutas de transporte largas para llenar la ambulancia, y en ocasiones impedía al paciente ir acompañado. Además, mezclaba pacientes de patologías variadas, y las esperas a la finalización del tratamiento eran habituales por la distinta duración de los tratamientos.
Métodos: 1) Se implanta el transporte sanitario singularizado para estos dos colectivos desde el 15/3/2002: ambulancias colectivas, pacientes de la misma patología, con un máximo de 2 pacientes por ruta, excepcionalmente 3 si el tercer paciente es de la misma localidad o de otra que esté en la trayectoria hacia el Centro de tratamiento. Para ello, se contratan 50 vehículos colectivos más, por un montante de 2.884.346,29 euros. 2) Se firma un nuevo contrato de transporte sanitario, vigente desde el 1/10/2003. Mantiene los 2 pacientes por ruta (excepcionalmente 3), aumenta el número de vehículos destinados al transporte colectivo, aumenta las exigencias técnicas y la dotación de material de las ambulancias, así como la exigencia de formación de los conductores.
Resultados: Las rutas son más cortas, las esperas se han reducido, siempre hay espacio para el acompañante, las ambulancias están mejor equipadas y son más cómodas, potentes y seguras. En junio de 2003 se realizó una encuesta de satisfacción entre los pacientes de diálisis, que arrojó la siguiente valoración (de 1 a 10) de los factores que intervienen en el transporte: Horario: 7,66; Ruta: 7,74; Conductor: 8,80; Vehículo: 7,58. La encuesta se realizó por carta. Se envió a 431 pacientes, de los cuales respondieron 201.
Conclusiones: Ha habido una indudable mejoría en la calidad del transporte sanitario de los pacientes en tratamientos de diálisis y oncológicos.
IMPLANTACIÓN DE CRITERIOS DE CALIDAD EN BIOSEGURIDAD AMBIENTAL EN HOSPITAL EN OBRAS
C. Castillo, M.L. López y M. Alcaraz
Palabras clave: Bioseguridad Ambiental.
Objetivos: 1) Implantación de un método de gestión de control ambiental para prevención de infecciones nosocomiales. 2) Verificar el grado de cumplimentación del protocolo de limpieza quirúrgica y elementos de barrera.
Métodos: 1) Protocolo de bioseguridad ambiental en área quirúrgica 2) Implementación de un protocolo de limpieza (hoja de verificación). 3) Registro de resultados biológicos. 4) Registro de elementos de barrera. A) Control ambiental y estudio de la calidad del aire: 1. Muestreo no volumétrico: Recogida del aire por impacto y sedimentación con doble recogida de muestras en cada punto. Se muestrea el aire con placas de agar dextrosa de sabouraud cloramfenicol durante 60 minutos. Por impacto: Dos placas en la entrada de aire y en posición invertida y otras dos placas en la salida de aire. Por sedimentación: Dos placas en los cuatro puntos cardinales de enfermo. 2. Indicador: Nº de ufc de hongos/placa; calificándose como no bioseguridad: Crecimiento fúngico en alguna de las placas de entrada de aire al quirófano.
3. En las restantes placas: Un Nº medio de ufc de hongos /placa mayor de 1. Más de 8 ufc de hongos en alguna de las placas. Se redacta un informe con las recomendaciones a seguir y medidas correctoras. B) Seguimiento exhaustivo: mediante implantación de una hoja de verificación de todos los parámetros físicos de quirófano (humedad, temperatura, presurización y filtrado de aire). C) Implantación de una hoja de verificación de adecuación de la limpieza: basada en el protocolo específico de limpieza quirúrgica (6 criterios). D) Implantación: de registro de adecuada utilización de elementos de barrera (sellado de puertas, ventanas, trampillas de techos y pared, falsos techos).
Resultados: De los 17 controles se obtuvieron un total de 11 positivos (64,7%). Tras las acciones correctoras se negativizaron 9 (82%) necesitando el resto una segunda acción correctora. Los parámetros físicos estaban dentro de los límites normales, excepto la humedad relativa. Cumplimiento de protocolo de limpieza del 100%. Elementos de barrera: cumplimiento del 87,5%.
Conclusiones: Consideramos la monitorización ambiental como una herramienta facilitadora para la implementación de medidas correctoras, así como un indicador de calidad del grado de limpieza del área quirúrgica. Es importantísimo la concienciación de todos (directivos, personal responsable del área quirúrgica, mantenimiento, limpieza, etc.) para conseguir mantener niveles adecuados de bioseguridad ambiental.
OBJETIVOS DE CALIDAD DE UN SERVICIO DE CARDIOLOGÍA: PERÍODO 2000-2003
J. Rayo, E. Fuentes, R. González, V. Millán y A. Merchán
Palabras clave: Cardiología, Calidad, Gestión.
Objetivos: El contrato de gestión de los hospitales incluye desde hace varios años un Plan de Calidad que tiene por finalidad impulsar un cambio cultural en los hospitales que estimule el liderazgo de los equipos directivos y la implicación de los profesionales, permitiendo mediante la autoevaluación obtener los mejores resultados posibles en términos de efectividad, eficiencia y satisfacción del usuario. El objeto del presente trabajo es presentar los resultados de los Objetivos de Calidad (OC) de un Servicio de Cardiología (SC) durante el periodo comprendido entre 2000 y 2003.
Métodos: En el primer trimestre del año se pacta con la Gerencia los objetivos de calidad, previo conocimiento y discusión por parte de todos los facultativos del SC. En el segundo y tercer trimestre se realizaron los planes, manuales y protocolos. En el cuarto trimestre se evalúan los OC. Los resultados de los OC están ligados a la productividad variable del SC.
Resultados: Reclamaciones (85%, 86%, 100% y 67% respectivamente para los años 2000, 2001, 2002 y 2003), consentimientos informados y la implantación del mismo (78-92%), encuesta de satisfacción del usuario (70-97%) demora y calidad del informe de alta (83-100%). El SC debe autoevaluar una serie de protocolos (ecocardiografía, cardiología nuclear, marcapasos tricamerales, DAI) y realizar unos objetivos específicos del SC (plan estratégico, Web, adecuación de la estancia).
Conclusiones: Los Programas de Calidad contribuyen a crear y extender entre los profesionales la necesidad de disponer de pautas de actuación concretas, evaluar su aplicación y contrastar sus resultados a lo largo del tiempo y con otros hospitales, favoreciendo la mejora continua de la Calidad Asistencial que prestamos a nuestros pacientes.
EVALUACIÓN DE LA IMPLANTACIÓN DEL PROGRAMA CENTROS LIBRES DE HUMO EN CENTROS SANITARIOS
DE ANDALUCÍA
R. Díaz, A. Arizti, J. Álvarez, F. Camino, F. Marín y J. Villar
Palabras clave: Centros, Libres, Humo.
Objetivos: Gracias al programa Centros Libres de Humo, los centros sanitarios se transforman en espacios libres de humo, pudiendo solicitar acreditarse como tales, a los Servicios Centrales del Servicio Andaluz de Salud (SSCC), si siguen las siguientes fases: 1) Compromiso: Con aprobación del proyecto en Comisión de Dirección, nombramiento de Responsable y Comité de seguimiento; elaboración del plan (con colaboración de Medicina Preventiva/ Coordinador de Epidemiología) y encuesta para valorar trabajadores fumadores. 2) Sensibilización: Campaña informativa a trabajadores y usuarios; difusión de carteles y oferta de formación al personal. 3) Implantación y desarrollo: Retirada de elementos relacionados con el hábito de fumar (de ceniceros y máquinas expendedoras, colocación de ceniceros grandes en los accesos); señalización corporativa y oferta de terapias de deshabituación tabáquica a trabajadores. 4) Seguimiento: Vigilancia del cumplimiento normativo; creación de buzón de sugerencias vía "intranet"; evaluación continua y feedback de resultados. 5) Evaluación final: Remisión de resultados a SSCC; encuesta a profesionales y a usuarios, y valoración de señalización del Centro. El programa fue incluido entre los objetivos del Contrato Programa 2002 y 2003 del SAS con sus Distritos y Hospitales, y en la Subdirección de Inspección de Servicios Sanitarios se decidió evaluar su implantación en centros sanitarios de Andalucía.
Métodos: Realización de dos evaluaciones, en el 2º semestre del 2002 a 136 Centros de Salud (CS) y a 37 centros hospitalarios (19 Hospitales + 18 Centros de especialidades-CPE), y en el 1º semestre del 2003, a 143 CS y 25 centros hospitalarios (15 Hospitales + 10 CPE), por equipos inspectores, que mediante encuestas a los responsables del programa y visitas a los centros, constataron el grado de desarrollo del mismo.
Resultados: En la 1ª evaluación, habían iniciado el programa el 68,4% de los CS y el 90% de los centros hospitalarios visitados, objetivándose el 60% de los CS en fase 1 y el 22% en la 2, mientras que el 32, 20 y 30% de los centros hospitalarios se encontraban en las fases 2, 3 y 4, respectivamente. En la 2ª evaluación, un 90% de los CS y el 100% de centros hospitalarios tenían el programa iniciado. El 69% y 12% de los CS se encontraban en fases 1 y 2, mientras que el 32% y 36% de los Hospitales habían llegado ya a las fases 3 y 4. En algunos centros se fumaba aún, informándose a la Dirección de los mismos.
Conclusiones: El programa tuvo una implantación más efectiva en Hospitales que en C. de Salud.
¡BIENVENIDOS! EXPERIENCIA DE UN PLAN DE MEJORA DE LA ACOGIDA DEL CLIENTE INTERNO
F. Gallego, M. Gens, E. Lorente, A. Bordalba, M. Capafons
y M. Matamoros
Palabras clave: Manual Acogida Profesional.
Objetivos: Comunicar la experiencia de implantación de un plan de mejora en la acogida del cliente interno que llega por primera vez a trabajar al Área Básica de Salud (ABS).
Métodos: Discusión consensuada en equipo (personal de enfermería, médico, administrativo y recursos humanos). Restructuración del Manual de Acogida previo, siguiendo directrices marcadas por la Joint Commission Internacional (Proyecto de acreditación Cualitativa), adaptándolo a nuestro centro, ubicado en zona de afluencia turística variable estacional y que recibe trabajadores nuevos sustitutos o de refuerzo.
Resultados: Elaboración del Manual de Acogida adaptado con información general y estamental, que se otorga al personal variable o nuevo, (más de 15 días): 1. Bienvenida firmada por la dirección, destacando la importancia de los Valores y la Misión propios. 2. Recursos disponibles del centro: Físicos (estructura), Humanos (organigrama del personal), organización, horarios y responsabilidades extra y asistenciales. 3. Díptico plastificad o de bolsillo con teléfonos relevantes y la Misión. 4. Parrilla de directrices (Qué debe saberse) sobre funcionamiento interno. 5. Descripción exhaustiva de los conocimientos, actitudes y habilidades de cada puesto de trabajo. 6. Manejo del sistema informático propio (Siap-Win). 7. Documentos que deben firmarse por el trabajador: Confidencialidad. Conflictos Éticos. Código de acceso (Password). Entrega de llaves de vestidores y estupefacientes. Equipo de protección individual. Tarjeta identificativa.
Conclusiones: El Manual de Acogida atiende necesidades adaptativas básicas de funcionamiento específico del cliente interno y ayuda a compartir el trabajo asistencial, lo que revierte sin duda positivamente sobre el servicio al usuario. En nuestra experiencia este documento facilita la tarea informativa y de cumplimiento normativo, acercando necesidades propias organizativas a las de los nuevos trabajadores.
INFORME DE ALTA EN LOS CENTROS EXTRAHOSPITALARIOS DE ESPECIALIDADES. EXPERIENCIA EN LOS CENTROS DE SALUD MENTAL DE ÁLAVA
M. Estébanez, J.M. Mongelos, J.M. Jiménez, C. Ballesteros, F. Murua
y J. Muñoz
Palabras clave: Informe, Extrahospitalario, Evaluación.
Objetivos: La Ley 41/2002 de 14 de Noviembre en su Capitulo VI art. 20 indica que una vez finalizado el proceso asistencial el paciente tendrá el derecho a recibir del centro o servicio sanitario un informe clínico de alta. A pesar de que el artículo 15: Contenido de la Historia Clínica dice: que el informe clínico de alta solo será exigible en procesos de hospitalización o cuando así se disponga, parece obvio que en servicios especializados como son los centros de salud mental, sea necesario un informe clínico tras la finalización de un proceso asistencial. El paciente tiene derecho a conocer el diagnóstico, la evolución y tratamiento y si él lo considera necesario compartir con otros profesionales sanitarios esta información. Nuestro objetivo es conseguir que en los Centros de Salud Mental de Álava, al alta médica, el paciente disponga de un informe clínico en al menos el 70% de los casos para el año 2005 y que la calidad de cumplimentación supere el 90%.
Métodos: La comisión de calidad en el año 1999 decidió poner en marcha el informe de alta para los centros de salud mental. Para agilizar el proceso se creo una hoja autocopiativa para entregar al paciente y poder guardar otra copia en la historia clínica. Antes de ponerlo en marcha se informó a todos los centros, se repartieron ejemplares del impreso y se estableció una evaluación bienal sobre su grado de cumplimentación y la calidad del mismo.
Resultados: Durante este periodo se han realizado dos evaluaciones sobre el grado de cumplimentación y su calidad. En ambas ocasiones se recogieron de forma aleatoria el 30% de las historias clínicas de los pacientes que habían sido dados de alta medica por cada uno de los ocho centros de salud mental. Para valorar la calidad del informe de alta en ambas ocasiones se utilizaron los mismos criterios y se puntuaron estos de igual forma. Los Miembros de la Comisión de Calidad comprobaron la existencia del informe de alta y valoraron cada criterio de calidad del mismo. Comparando la primera evaluación del año 2001 con respecto a la segunda realizada en el año 2003, podemos decir que ha disminuido su cumplimentación (58,6% frente a 53%) pero el nivel de calidad del informe de alta ha mejorado (93,2% frente a 88,8%).
Conclusiones: Debemos incidir sobre todo en el grado de cumplimentación para lo cual, lo primero es conocer los motivos de su no cumplimentación y facilitar esta tarea. La Administración Sanitaria debe reglamentar el derecho de los pacientes a obtener información escrita sobre su proceso aunque no haya tenido que ser hospitalizado.
ERRORES EN MEDICACIÓN: ANÁLISIS Y EVALUACIÓN
G. Ramos, M.J. Castro, A. Raya, M. Mohedo y M. Ortiz
Palabras clave: Adverse Errors Medication.
Objetivos: Valorar los errores que se producen en las prescripciones tras las indicaciones manuscritas de los médicos y su paso al sistema informático por parte del personal de enfermería del hospital. Evaluar el impacto de la información recogida sobre los profesionales.
Métodos: Análisis retrospectivo de las incidencias detectadas en 2003, con evaluación de incidentes críticos en todos los pacientes ingresados en el hospital, siendo partícipes tanto el personal facultativo en su totalidad, así como el colectivo de enfermería. Se utiliza tabla ACCESS para recogida de datos paralela al programa informático del centro que facilita la valoración efectos adversos utilizando el método diseñado por Barker y McConell.Medidas recogidas son cualitativas y cuantitativas sobre: medicamento correcto, paciente correcto, dosis correcta, vía de administración correcta y horario correcto.
Resultados: Los errores más frecuentes han sido: discrepancias y errores de registro en administración. Se evalúan los datos de errores que llegan con mayor frecuencia a pacientes y definen índices globales de errores de medicación para su aplicación como indicador de calidad.
Conclusiones: Es necesario enfatizar el cumplimiento y revisión de los parámetros antes mencionados. Debe existir una cultura de seguridad en la administración de medicación. Sustituir la hoja de administración de enfermería manual por la informática minimiza errores en la trascripción. El tiempo invertido por farmacéutico/a en comparación entre datos manuales e informáticos se optimiza. Mejora la seguridad de los pacientes. La divulgación de errores entre los profesionales minimiza los mismos.
CONSULTA DE ORIENTACIÓN DIAGNOSTICA: CONSULTA DE TRIAJE. EXPERIENCIA DE TRIAJE DE PATOLOGÍA NEUROLÓGICA POR INTERNISTA
P. Rodríguez, J. García, E. Pujol, J.A. Otero y B. Barón
Palabras clave: Consultas Triaje.
Objetivos: En respuesta a una excesiva demanda de atención especializada a consultas de Neurología de nuestra área sanitaria y para paliar las necesidades asistenciales de una demora superior aun año, nuestra consulta, oferta una apuesta amplia para evaluar a los pacientes en lista de espera de esta consulta.
Métodos: Conjuntamente con la Sección de Neurología, realizamos un primer triaje administrativo de las derivaciones preferentes a Neurología realizadas en el último trimestre del año 2001 y primer del 2002. Tras el cual, los pacientes se remitieron a Consulta de Neurología para cita preferente, y el resto de pacientes, que por las razones que se exponían en la derivación o la escasez de datos clínicos, no justificaba claramente una evaluación por dicha especialidad, eran citados en la COD. Tras la 1ª visita en la COD, los pacientes eran resueltos en esta, o en una visita sucesiva, para ser dados de alta.
Resultados: Se triajearon 600 derivaciones preferentes. 20% se citaron en Neurología (120 pacientes), el resto en COD (480 pacientes), un 2% se habían filtrado por error. 480 pacientes valorados por la COD, tras análisis SPSS: Edad media: 56 años. Relación mujeres/hombres: 3/1. La procedencia de los pacientes: 384 AP (80%). 64 Interconsultas (Traumatología, ORL, Psiquiatría) un 13% y 32 pacientes procedían de urgencias (7%). Absentismo: 33% (160 pacientes). Los 5 motivos de consulta más frecuentes fueron: Cefalea sin signos de organicidad (168 pacientes), Mareos, vértigos y presincope (72 pacientes) Cervicobraquialgia/Lumbalgia (60 pacientes), Trastornos de memoria (48 pacientes), Los destinos al alta. MAP 73% (352), otra consulta (traumatología, Neurocirugía, 18% (81 pacientes). Neurología 8% (40 pacientes). La exploración neurológica no se especificaba en el 85% de las derivaciones. El 90% de las derivaciones no iba acompañados de exploraciones complementarias.
Conclusiones: 1. Las derivaciones a consultas especializadas deben ser supervisadas y priorizadas por los especialistas que las componen. 2. La colaboración que los especialistas en Medicina Interna podemos ofrecer en este campo, está siendo demostrada por nuevas fórmulas de consultas externas, como es nuestra consulta. 3. Las patologías subsidiarias de ser valoradas por un Neurólogo, denominadas "neurológicas" no están bien establecidas, y además no iban acompañadas de una orientación ni de una exploración neurológica en la mayoría de los casos, por lo que deben trabajarse en este sentido.
HOJA DE VALORACIÓN DE CUIDADOS
S.R. Tomás y C. Gloria
Palabras clave: Gestión de Cuidados.
Objetivos: Elaborar hoja de cuidados en base a las necesidades de la paciente obstétrica.
Métodos: Documentación de varias hojas de valoración de cuidados de distintos hospitales.
Resultados: No se encontró documentación referente a las pacientes obstétricas en cuanto a hojas de valoración de cuidados.
Conclusiones: Elaboración de hoja de cuidados para pacientes obstétricas.
IMPORTANCIA DEL INFORME DE ALTA EN LA EVALUACIÓN DE UN PROTOCOLO DE AISLAMIENTO
J. García, M. Lizán, A. Ferrer, C. Gallego y J. Cano
Palabras clave: Multirresistentes, Alta, Reingreso.
Objetivos: Los informes de alta de los pacientes que sufren una infección colonización por gérmenes resistentes a antibióticos (GMR) deben reflejar este hecho en el informe de alta, para que si estos pacientes reingresaran en el Hospital, pudieran tomarse las medidas de aislamiento oportunas. El objetivo del estudio es averiguar la frecuencia de citación en el informe de alta de la presencia de infección colonización por gérmenes multirresistentes.
Métodos: Se trata de un estudio descriptivo en el que seleccionamos del total de pacientes que han sufrido una infección colonización por GMR en el año 2003 una muestra de pacientes con criterios de normalidad para averiguar la frecuencia de citación en el informe de alta y la distribución por Servicios. Estos datos se comparan con los obtenidos por un estudio similar realizado entre los pacientes con infección colonización por GMR del año 2000.
Resultados: Hemos seleccionado 85 casos de pacientes con infección colonización por GMR. La frecuencia de citación en el informe de alta ha sido del 68.2% en el global del Hospital, encontrándose en los Servicios Pediátricos el mayor número de incumplimientos (frecuencia de citación 25%). Si consideramos el global del Hospital sin los Servicios Pediátricos tenemos una frecuencia de citación del 81,5%. En el estudio realizado en el año 2000 la frecuencia de citación en el informe de alta fue del 72,31%, si excluimos los Servicios Pediátricos es del 85,71%, y en los Servicios Pediátricos es del 47,82%. Las diferencias con los resultados del año 2003 no son estadísticamente significativas, salvo en el caso de la frecuencia de citación en los Servicios Pediátricos en que sí son significativas.
Conclusiones: La frecuencia de citación en el informe de alta se ha mantenido en unos niveles similares en los dos últimos años, por lo que es necesario tomar medidas para mejorarla, sobre todo en los Servicios Pediátricos.
EVALUACIÓN DE HADO A PARTIR DE CALIFICACIONES OTORGADAS POR CUIDADORES EN PACIENTES UROLÓGICOS CON CÁNCER AVANZADO
M.J. Menor Rodríguez, L. Amador Barciela y C. Lamas Meilán
Palabras clave: Hado, Cuidador, Cáncer.
Objetivos: El objetivo de este póster es hacer una aproximación y evaluar la unidad de Hospitalización a Domicilio (HADO) del Hospital do Meixoeiro en pacientes urológicos con cáncer avanzado mediante calificaciones otorgadas por los cuidadores (un cuidador principal por cada paciente) detalladas en trato, información y grado de cualificación del personal de HADO.
Métodos: 31 Pacientes con cáncer urológico avanzado durante los años 2001-2002 y 2003, 26 hombres y 5 mujeres con una edad media de 67,50 años. 3 cánceres renales, 13 de próstata, 2 epidermoides, 2 adenocarcinomas y 12 carcinomas vesicales. El estado de los pacientes el 01-01-2004 fue: 27 pacientes habían fallecido, en 22 el éxitus tuvo lugar en el Domicilio, 5 fallecieron en el Hospital, 2 se encuentran a cargo de Atención Primaria y 2 continúan en HADO.
Resultados: El 88% de los cuidadores dio muy altas calificaciones en Trato, el 22,5% dio bajas calificaciones en Información y el 77% dio muy altas calificaciones en cualificación del Personal.
Conclusiones: HADO puede proporcionar cuidados en casa similares a los recibidos en una cama hospitalaria. Su eficacia está ligada a la humanización de la salud y al establecimiento de alianzas a todos los niveles asistenciales.
ACCESIBILIDAD GEOGRÁFICA: UNA OPORTUNIDAD DE COLABORACIÓN DE LOS HOSPITALES CON SU ÁREA SANITARIA
M. Robles, E. Martínez, A. Carazo, P. Herrera, C. Muñoz y A. Díaz
Palabras clave: Accesibilidad, Encuesta, Mejora-continua.
Objetivos: Evaluar a través de la opinión de usuarios, la accesibilidad al Hospital Sierrallana mediante el transporte público. Detectar oportunidades de mejora. Planificar acciones de mejora.
Métodos: El Hospital Sierrallana se sitúa en Ganzo, municipio localizado a 5 kilómetros de Torrelavega lo que hace necesario la utilización de algún medio de transporte para su acceso. Con el objetivo de analizar la opinión de nuestros usuarios sobre las condiciones actuales de accesibilidad al hospital se ha realizado una encuesta a pacientes (ingresados, atendidos en hospital de día y en consulta del hospital) y a sus acompañantes, a lo largo de una jornada de mañana del mes de diciembre. La encuesta se ha estructurado con 12 preguntas cerradas, 7 de las cuales se complementan con sugerencias de los usuarios. Paralelamente se ha remitido una segunda encuesta a los 259 profesionales del centro residentes en Torrelavega. Tras el análisis de resultados y detección de oportunidades de mejora se planificaron las correspondientes acciones de mejora.
Resultados: Se obtuvo colaboración de 183 pacientes, un 65% reconocieron la ausencia de buena comunicación, aumentando a 79% cuando se considera el transporte urbano. El transporte público constituye el medio menos usado (18%) frente al vehículo propio (58%) El 50% considera las comunicaciones deficientes, el 56% insuficiente número de paradas y el 70% los horarios. Reconociendo el 82% la necesidad de instalar sistemas adaptados para personas con movilidad limitada. En el apartado sugerencias destaca la necesidad de ampliar el recorrido a los barrios y extenderlo a pueblos de alrededor, aumentar el número de paradas en el centro de Torrelavega y respecto a los horarios la mayoría de los usuarios que opinan coinciden en la necesidad de aumentar la frecuencia del servicio especialmente en fin de semana. En relación con los 39 profesionales sanitarios encuestados, el 72% utilizaba el transporte diariamente y el 56% turno de noche. Las quejas más frecuentes se centraron en la inadecuación de horarios, la falta de puntualidad y las dificultades de combinaciones y escasez de paradas. Se remitió informe al servicio responsable de transporte público insistiendo en la necesidad de ampliar el recorrido, aumentar el número de paradas, ampliar la frecuencia del servicio especialmente fines de semana.
Conclusiones: La vigilancia y continua evaluación de los obstáculos a los que tienen que hacer frente los pacientes, familiares y profesionales permite detectar carencias en la accesibilidad desde el área sanitaria.
EFICACIA NORMATIVA DE LA NUEVA LEGISLACIÓN EN MATERIA SANITARIA SOBRE LA POBLACIÓN INMIGRANTE
F. Losana-Perales, M.P. Rodríguez-Martínez y A. Cánovas-Inglés
Palabras clave: Ética, Calidad, Inmigración.
Objetivos: Determinar la eficacia normativa de la Ley 41/2002 y la Ley 16/2003 ante el fenómeno de la inmigración. Buscar mecanismos que garanticen sus derechos y hagan efectivas sus obligaciones a través de una mejora de la información que reciben tanto en calidad de usuarios como de pacientes.
Métodos: Estudio de las normas referidas y de las memorias de los servicios sanitarios a fin de determinar acciones administrativas a realizar, por el incremento que ha supuesto el porcentaje de usuarios y pacientes extranjeros, sobre todo de extracomunitarios, de distintas lenguas y enfoques culturales. Fuentes de financiación: a través de partidas presupuestarias específicas de los servicios sanitarios o a través de subvenciones a colectivos de integraci&oacu te;n que presenten proyectos viables en consonancia con los objetivos de políticas sanitarias previstos.
Resultados: Promover la información por los servicios sanitarios, la creación de programas de información y promoción de la salud que expliquen los modos de acceso a los circuitos asistenciales y reconduzcan conductas para optimizar la asistencia sanitaria a estos pacientes.
Conclusiones: La mejora a través de estas medidas daría cumplimiento a lo que disponen las leyes referidas en cuanto a derechos y deberes de los extranjeros extracomunitarios. Con todo ello se facilitaría su integración en el servicio sanitario, así como la racionalización del uso por los inmigrantes referidos.
PASADO, PRESENTE Y FUTURO DE LA ENFERMERÍA EN CÓRDOBA
J. Castro-Gonzalez y L. Martos-Soto
Palabras clave: Proceso Enfermero. Calidad.
Objetivos: Describir los distintos aspectos, conceptuales e instrumentales, que identifican los cambios vividos en los últimos años en el Hospital Universitario Reina Sofía de Córdoba.
Métodos: Realizamos, en primer lugar, un análisis cualitativo de las experiencias vividas. Para la definición del momento actual y futuro hemos revisado directrices institucionales y buscado artículos de interés en bases de datos bibliográficas. Los grupos o categorías creadas para identificar cambios han sido definidos tras la recogida de información y en función de ésta.
Resultados: Pasado: cuidar para ayudar a curar. Se cubrían necesidades de carácter fisiológico básicamente. Los cuidados eran dependientes; y el fin de los cuidados era la recuperación del "enfermo", desde el punto de vista de la salud como ausencia de enfermedad. Presente: cuidamos atendiendo necesidades. Buscando la atención integral a la persona (enferma o sana), familia y entorno. Satisfaciendo las Necesidades básicas, según Henderson, ayudando a la persona a independizarse lo más rápidamente posible. Realizamos cuidados Independientes, interdependientes y dependientes. El fin de los cuidados se centra en conseguir el mejor estado de bienestar físico, mental y social, mediante el restablecimiento de la salud, la prevención de la enfermedad, así como la promoción y educación de la Salud. Reconocemos como herramientas fundamentales: la Formación continuada, la investigación, la actuación mediante el método científico, con Planes estandarizados e individualizados que manejamos con un sistema informático (FLOR) que trabaja con el concepto de actividades. Se establecen, por primera vez, nexos con Atención Primaria por medio de los informes de Enfermería al alta y la enfermera comunitaria de enlace. Futuro: cuidaremos con criterios de resultados basados en la calidad y la satisfacción. Tomamos como referencia todos los puntos tratados en el "presente". Se trabaja con el proceso enfermero y utilizando las taxonomías NANDA, NIC y NOC con un programa informático que permite reconocer cada una de las fases. Potenciamos la implicación de la persona y familia en la planificación de los cuidados, la personalización es fundamental; y se crea la figura de enfermera de enlace hospitalaria para completar una información bidireccional.
Conclusiones: El análisis de nuestra realidad nos ha permitido comprobar que los continuos cambios vividos siguen un camino que acerca nuestros cuidados a las expectativas de calidad y satisfacción de nuestros ciudadanos.
ESTRATEGIAS DE MEJORA EN EL CUMPLIMIENTO DEL CONSENTIMIENTO INFORMADO
A. Giménez-Requena, F. Font, J.L. Montfort, M. Suárez, L. Vilar y E. Jaurrieta
Objetivos: Mejorar el cumplimiento del Consentimiento Informado (CI) cubriendo las necesidades de información de los pacientes ante actuaciones clínicas de riesgo.
Métodos: En 1996 se inició un programa especial para el CI, pero su uso no mejoró lo suficiente y cada especialidad seguía utilizando documentos distintos al CI del Hospital. A finales de 2002 se creó un grupo de trabajo con representantes de especialidades quirúrgicas, médicas y de diagnóstico, para proponer acciones de mejora. Con la legislación vigente (Llei 21/2000; DOGC 3303 11/01/2001), y el análisis de problemas, se diseñó el nuevo documento y la normativa del proceso de información y firma del CI. El grupo propuso: un nuevo documento único para todos los supuestos en los que es necesario y otro específico para anestesia; entregar información escrita (formato y contenido según normativa) que refuerce a la verbal en la firma del CI; uso obligatorio en todas las cirugías y sólo en las pruebas que se acuerde por criterios de riesgo.
Resultados: Acciones: elaboración de un documento cuyo diseño facilita el cumplimiento del médico y la comprensión del paciente; elaboración de la normativa con las pautas de diseño de información escrita y el circuito (lugar, momento y responsabilidades) en cada supuesto (cirugía/prueba ambulatoria; cirugía/prueba en ingresado; prueba indicada por otro Centro, y cada uno con/sin anestesia); difusión del programa desde la Dirección al personal, tras aprobación por Comité de Ética y Junta Clínica; realización de una sesión clínica general sobre el CI; elaboración del inventario de pruebas en las que se necesita CI (no finalizado); inclusión de las hojas de información en la Intranet garantizando su acceso y distribución en Consulta o Planta; además de pactar en las DPOs de los Servicios el cumplimiento del CI desde 1997, en el 2003 se incluyó como objetivo individual para cada médico. Puesta en marcha en marzo-2003.
Conclusiones: Disponer de un documento consensuado y de una normativa clara que especifique el circuito y las responsabilidades del proceso de información, junto con el compromiso explícito de las personas implicadas, facilita el cumplimiento del CI. La información escrita como ayuda a la verbal, agiliza el proceso de información, garantiza la homogeneidad y exhaustividad del contenido, mejora su comprensión y permite que el paciente pueda consultarla en cualquier momento.
ENCUESTA DE SATISFACCIÓN SOBRE EL USO DEL TRANSPORTE SANITARIO EN EL SERVICIO SANITARIO PÚBLICO DE EXTREMADURA (SSPE)
J. Benegas, J. Fernández, J. Pajuelo, M. Enciso, F. Vizcaino y J. Sánchez
Palabras clave: Transporte Sanitario, Encuestas.
Objetivos: En el Ámbito del SSPE conocer el grado de satisfacción de los usuarios de la prestación de Transporte Sanitario Terrestre (TST), así como posibilitar la identificación de disfunciones y por tanto, oportunidades para mejorar el servicio.
Métodos: Entrevista telefónica mediante cuestionario de respuestas cerradas a 50 usuarios aleatorios de la prestación durante el mes de Octubre de 2003, en cada una de las 8 Áreas de Salud de la Comunidad, distribuidos proporcionalmente según modalidad del mismo e identificados a través de las órdenes de transporte emitidas por facultativos del Servicio Extremeño de Salud.
Resultados: Pregunta. Porcentaje global Comunidad Autónoma. ¿Atendieron la llamada correctamente cuando solicitó el transporte? 97,4 SI. 2,6 NO. ¿Se demoró la llegada de la ambulancia en el viaje de ida? 89,5 NO. 10,5 SI. ¿Se demoro la llegada de la ambulancia en el viaje de vuelta? 79,2 NO. 20,8 SI. ¿Le acompañó algún familiar? 78,5 SI. 21,5 NO. ¿El vehículo iba limpio y en orden? 99,65 SI. 0,35 NO. ¿Fumó el conductor en el trayecto? 98,2 NO. 1,8 SI. ¿El trato personal fue correcto ?99,65 SI. 0,35 NO. ¿En general quedó satisfecho con el servicio? 97,2 SI. 2,8 NO. 1) Los traslados con demora en la llegada en el trayecto de vuelta, son aproximadamente el doble que en los de ida. (20,8%/10,5%). 2) Casi en el 80% de los casos los usuarios van acompañados de familiares o allegados, lo que plantea un reto sobreañadido en cuanto a la capacidad de transporte del parque de ambulancias. 3) La percepción positiva del trato recibido, así como del estado del vehículo supera el 99% de los casos. 4) En el 1,8% de los casos el conductor fumaba durante el trayecto. 5) La satisfacción en general de los usuarios con la prestación en el SSPE es alta, 97,2 (Rango 90,9-100).
Conclusiones: La utilización de encuestas de satisfacción sigue siendo una herramienta útil que nos ayuda a revelar tanto la aceptabilidad del sistema sanitario en su conjunto, como ciertos aspectos particulares en la gestión de las prestaciones. La prestación de transporte sanitario terrestre en el SSPE resulta satisfactoria a la mayoría de los usuarios, pero a través de la encuesta realizada se demuestra que existen aspectos a mejorar y corregir.
LA GESTIÓN DE LOS CIRCUITOS DE INFORMACIÓN EN EL ÁREA DE LOS SERVICIOS CENTRALES
M.C. Plaza-Gómez, P. Martín-Martín, M.A. Blanco-Galán
y P. Cayón Cuarental
Palabras clave: Circuitos De Información.
Objetivos: Conocer si la información que recibe el paciente es clara y satisfactoria en función de su demanda respecto al funcionamiento y la estructura de nuestro Hospital.
Métodos: Se realiza un estudio descriptivo de corte transversal mediante encuestas al 33% de los 1500 pacientes que fueron atendidos del 12 al 16 de abril'04 en los Servicios Centrales. La encuesta consta de 12 ítems, cuatro e refieren a indicadores de estructura, cuatro a funcionamiento general de servicios centrales y otros cuatro a información directa y trato, todos con dos posibles respuestas (SI, NO). Con ello hemos querido recoger la percepción del usuario con respecto a: satisfacción, cuidados, recursos, funcionamiento de los distintos espacios (consultas, pruebas diagnóstica, etc.), intimidad y trato.
Resultados: Durante el período de estudio, se repartieron 500 encuestas de las cuales tuvimos una respuesta de 390 pacientes, que supone el 78% de los pacientes encuestados. Los resultados de satisfacción respecto a los criterios que investigamos superaron, superaron el 80% en todas los indicadores, salvo en el referido a la información sobre el tiempo de permanencia en el Centro para la realización de sus pruebas, dando un 52,8% de pacientes que refieren no tener la información que demandan para que se cumplan sus expectativas sobre ese ítem. En la valoración realizada por los pacientes uno de los aspectos mejor valorado fue el trato recibido por el personal del Hospital (con un 92,2%). El índice de satisfacción global fue de un 89'6%, después de haber realizado la media de los 12 ítems con las encuestas recibidas.
Conclusiones: Este estudio nos sirve como herramienta para poner áreas de mejora que nos permitan reforzar la calidad de nuestro trabajo y poder resolver la problemática que surge sobre información clínica-diagnóstica al igual que de estructura. Se proponen como áreas de mejora: 1º Señalización que permita la localización de los espacios sin dificultad agilizando el desplazamiento en el Centro para que se realicen las pruebas diagnósticas. 2º Realización de trípticos informativos dirigidos a familiares y pacientes, dando el tiempo de permanencia en el Centro para la realización de su prueba/consulta para poder cumplir con sus expectativas.
DEL TECLEO AL PUNTEO. CAMBIO DE ETIQUETADO Y ENSOBRADO EN UN ARCHIVO DE HISTORIAS CLÍNICAS
P. Jiménez, M. Oiarbide, M. Rada y A. Personal
Palabras clave: Historia, Código, Archivo.
Objetivos: Descripción de la implantación de un nuevo modelo de sobre y etiqueta para la historia clínica.
Métodos: Las historias que integran el Archivo de Historias del Centro de Consultas "Príncipe de Viana" provienen de la unificación de los archivos de dos hospitales con historias en formatos diferentes (480.000 historias carpeta papel y sobre de radiografías separados, y 380.000 con documentación en un mismo sobre), en los cuales sólo se registraban informáticamente los movimientos de la historia papel. La ordenación era secuencial. Los inconvenientes: no disponer de inventario real, poca fiabilidad de la aplicación informática, falta de control de movimientos, aumento de errores de archivado, deterioro de la documentación y aumento de trabajo (comprobar la existencia de radiografías en la estantería). Se diseñó una nueva aplicación informática con impresión de etiquetas en color y lector óptico asociado para la lectura de código de barras. Se procedió a implantar un sistema de etiquetado y ensobrado para carpetas de Historia (Hª) y para sobres de radiografías (Rx) utilizándose un modelo de sobre de plástico de galga 400 gr. La etiqueta incluye: número de historia (reflejado en número, código de barras y código de colores), tipo de sobre (Hª/Rx), número de sobre, nombre y dos apellidos, número de tarjeta individual sanitaria y número de historia anterior en el hospital de procedencia. Las historias se ensobraron, se etiquetaron y se clasificaron por triple dígito terminal.
Resultados: El tamaño de la etiqueta es 10x13 cm. El código de colores refiere los tres últimos dígitos del número de historia. Se sitúan verticalmente en la parte inferior derecha y se visualizan tanto en la cara anterior como en la posterior. El sobre de historia es de 26x37 cm. y el de radiografía de 44x48 cm. En estos momentos existen 437.784 sobres de Hª y 286.103 de radiografías con el nuevo etiquetado.
Conclusiones: Este nuevo sistema implantado presenta muchas ventajas: existencia de un inventario real, seguridad en el control de movimientos y en la actividad diaria, disminución del tiempo empleado en el registro de movimientos, rapidez en la preparación de solicitudes, disminución del número de errores de tecleo y archivado, fácil identificación visual de errores, mayor protección de la documentación, mejora de las condiciones laborales, gestión independiente del papel y de las radiografías, menor peso, archivado más cómodo y fácil, ágil sistema de impresión de etiquetas fácil y cómodo dentro del propio archivo e incorporado a la aplicación.
LA UNIDAD DE CORTA ESTANCIA DE URGENCIAS Y SU RELACIÓN CON OTRAS ALTERNATIVAS A LA HOSPITALIZACIÓN CONVENCIONAL
A. Juan, J.R. Pérez, J. Guillamont, A. de la Hera, R. Casas y A. Salazar
Palabras clave: Hospitalización no Convencional.
Objetivos: Valorar el impacto en la gestión clínica de la Unidad de Corta Estancia (UCEU) del Hospital Universitario de Bellvitge (HUB)del seguimiento por Hospitalización a Domicilio (HAD) o del traslado a Centro de Subagudos (CS) de pacientes dados de alta de la unidad.
Métodos: Estudio retrospectivo sobre pacientes ingresados en la UCEU del HUB durante el período 1997-2003. Se comparan parámetros de gestión clínica: nº total de altas, nº total de estancias, estancia promedio, e índice de rotación por cama, entre dos períodos (desde 1997 hasta 2001, grupo control) y tras la introducción de la HAD y el CS (2002 a 2003, grupo intervención). Se calcula el nº de estancias ahorrado aplicando la diferencia de la estancia promedio del grupo control (GC) y del grupo intervención (GI) al total de pacientes del GI.
Resultados: El GC está formado por un total de 3441 pacientes frente a 2225 en el GI (nº total de estancias/año de 2970 -GC- frente a 3141,86 -GI-). Fueron seguidos por HAD 104 pacientes en 2002 y 86 en 2003 y traslados a CS 68 pacientes en 2002 y 52 en 2003. La estancia promedio descendió de 3,43 días (GC) a 2,83 días (GI). El índice de rotación por cama aumentó de 7,12 (GC) a 8,4 (GI). En cuanto al índice de ocupación se mantuvo en parámetros semejantes (75,1% frente a 76,2%). El nº total de estancias ahorrado mediante la intervención del alta a HAD y a CS en nuestra UCEU es de 1335 en dos años.
Conclusiones: La relación entre los diversos recursos alternativos a la hospitalización convencional permite mejorar la eficiencia de las UCEU, mejorando los parámetros de gestión clínica directamente relacionados con el tiempo de permanencia del paciente en el hospital (estancia promedio e índice de rotación por cama) con el consiguiente ahorro de estancias hospitalarias.
ELABORACIÓN DE LOS DOCUMENTOS RELACIONADOS CON LOS DERECHOS DEL PACIENTE Y ÉTICA DE LA ORGANIZACIÓN EN UN PROCESO DE ACR
T. Anglés, M. Gens, F. Bobé, E. Lorente, L. Palacios y N. Hernandez
Palabras clave: Acreditación, Ética, Derechos.
Objetivos: Elaboración e implantación de una serie d e documentos relacionados con la función de derechos de los pacientes y ética de la organización, según el modelo de acreditación americana de la Joint Commission Internacional (JCI).
Métodos: Una de las once funciones del manual de acreditación está relacionada con los derechos del paciente y ética de la organización. Se crea un equipo de mejora formado por responsables de la unidad de atención al usuario de nuestra SAP (servicio de atención primaria), responsable de UAU (unidad de atención al usuario), dirección y personal sanitario del centro. Se realizaron reuniones periódicas con todos los integrantes del grupo.
Resultados: Los documentos elaborados son: 1- Dípticos informativos para los pacientes relacionados con el documento de voluntades anticipadas (DVA), 2- Elaboración de las carteras de servicios en diferentes idiomas dada la diversidad geográfica de nuestros usuarios. 3- Comunicación: Traducción de las carteras de UAV a las lenguas más prevalentes, traducción de algunas patologías más frecuentes en el servicio de urgencias, hoja de antecedentes médicos y recogida de muestras para analíticas y otras pruebas de laboratorio, 4- Dípticos de derechos y deberes de los pacientes y pósters informativos, 5- Documento de consentimiento informado para el odontólogo, 6- Documento de compromiso de confidencialidad que se hace firmar a todo el personal del centro de salud, 7- Documento relacionado con posibles conflictos éticos que puede tener el profesional ante una situación determinada y que se le hace firmar, 8- Mejoras arquitectónicas con relación a la intimidad del paciente (Box urgencias todos individuales, atención a la mujer "problemas ginecológicos" en una zona específica del área administrativa, sala para los exitus), 9- Elaboración de un código ético adaptada al código ético de nuestra empresa que incluye los valores y la misión del centro.
Conclusiones: Para promover los derechos de los pacientes en una organización hemos definido en primer lugar los derechos y a continuación se ha informado a los pacientes y personal sanitario. El hecho de someternos a un proceso de acreditación nos ha permitido tomar conciencia y a partir de aquí elaborar una información que muchas veces se descuida en cualquier organización orientada a la atención del cliente.
UNIDAD DE CONTROL DE LA INFECCIÓN NOSOCOMIAL COMO HERRAMIENTA DE CALIDAD ASISTENCIAL
G. Mestre, M. Comellas, M.A. León, I. Arbusa y J.J. Martínez
Palabras clave: Calidad Infección Nosocomial.
Objetivos: Recalcar la importancia de la infección nosocomial en el ámbito hospitalario, siendo especialmente relevante en aquellos que disponen de Unidades de Cuidados intensivos, dónde su prevalencia, el impacto sobre la morbimortalidad y la estancia hospitalaria son más evidentes. Asegurar el establecimiento de parámetros de control de la infección que garanticen el cumplimiento de los estándares de calidad.
Métodos: Se exponen las diferentes fases de implantación de un sistema de control de la infección nosocomial. En la primera se contempla la revisión y elaboración de protocolos de actuación. En la segunda fase se implantaría un sistema de vigilancia epidemiológica, con estudios observacionales y prospectivos que proporcionen información en tiempo real para actuar de manera rápida. La tercera fase incluiría la elaboración de un plan de política antibiótica que contemple la adecuación de los tratamientos antibióticos y la lista de antibióticos de uso restringido. En la cuarta fase, se elaborarían sistemas de autocontrol y evaluación continua del sistema con el fin de asegurar, y mejorar, el correcto funcionamiento del sistema. El sistema propuesto está diseñado para un hospital general de 300 camas, con un 10% de ellas de críticos.
Resultados: La obtención de indicadores de incidencia de la infección tanto en las UCI (neumonía por días de ventilación mecánica, bacteriemias por catéter-día) como a nivel hospitalario (tasas de infección de herida quirúrgica, tasas de infección urinaria asociada a la utilización de sonda vesical, tasa de infección de prótesis articulares) nos permiten obtener información en tiempo real de la infección hospitalaria, permitiendo una rápida actuación en tales situaciones; de todo ello se deriva la elaboración de planes de actuación ante eventualidades y la garantía de calidad en la asistencia continuada. La elaboración de estudios observacionales que valoren el cumplimiento adecuado de los protocolos realizados permiten conocer el estado real del grado de cumplimiento de las normas establecidas, reforzando el control de calidad.
Conclusiones: Los indicadores de control de la infección nosocomial son herramientas útiles y contrastadas en cualquier plan de calidad hospitalaria. Establecer como principio básico la importancia de la prevención de situaciones potencialmente evitables y no asumir la infección nosocomial como algo inevitable, ya que ello vulnera todo sistema de calidad. La disminución de la estancia hospitalaria, de la morbimortalidad y del consumo de antibióticos garantizan su viabilidad económica.
ERRORES DE ARCHIVADO EN UN ARCHIVO DE HISTORIAS CLÍNICAS DESPUÉS DE UNA UNIFICACIÓN
P. Jiménez, M. Oiarbide, A. Esparza y A. Personal
Palabras clave: Indicador de Calidad.
Objetivos: Desarrollar y evaluar la puesta en marcha de un indicador de calidad, índice de errores de archivado, tras la unificación de historias y cambio de ubicación y analizar la influencia que la altura de las estanterías tiene sobre los errores de archivado.
Métodos: Se verificó la totalidad de las historias existentes en el archivo activo y 1) Se diseñó el método para llevarlo a cabo (listados, personal dedicado, tiempo, nº de terminaciones revisadas, diseño de la hoja de recogida de datos). 2) Se definieron las diferentes posibilidades de error (ubicación activo/pasivo, no devueltas, traspapeladas, perdidas, inexistentes). 3) Se preparó una hoja de cálculo Excel. 4) Se comparó estadísticamente el índice de errores de archivado utilizando la prueba z de comparación de proporciones.
Resultados: Se revisaron 184.367 historias y 311.660 sobres (185.210 de historias -Hª- y 126.450 de radiografías -Rx-), la totalidad del archivo activo. El nº total de errores detectados fue de 5.178, 59% corresponde a sobres de Hª. El índice de errores de archivado ha sido del 1,8%. Se tardaron 168 días laborables en la revisión, comprobando 7 terminaciones diarias en dos horas. No se observaron diferencias significativas entre los errores de archivado de sobres de Hª y de Rx pero sí se encontraron diferencias significativas en función de la altura para los sobres de Hª (entre las estanterías superiores e inferiores respecto a las de altura media). Se corrigieron los errores detectados y se colocó material de apoyo para facilitar el archivado.
Conclusiones: La revisión efectuada demuestra que estamos lejos del estándar del índice de errores de archivado (inferior al 0,011%) y que ha podido ser debido a: 1. El volumen de historias movidas a raíz de la unificación y cambio de ubicación. 2. El nº de personas que intervienen en el archivado. 3. Los movimientos diarios de historias con el archivo pasivo. 4. La dificultad de archivar en estantes altos y bajos. El indicador valorado mide la incidencia de un problema de calidad que afecta tanto a los profesionales como a los pacientes y a partir de ahora se continuará monitorizando para ser reevaluado y contribuir así a una mejora del servicio prestado.
EVALUACIÓN DE LA CALIDAD ASISTENCIAL DEL SERVICIO DE URGENCIAS: ADECUACIÓN DE LAS READMISIONES
I. Lanzeta, J.R. Mozota, J. Roca, T. Rubio, J. Lobo y M. Pinós
Objetivos: Analizar las readmisiones en el servicio de urgencias en el año 2003: Según edad y sexo. Patología que presentan. En función del destino al alta de las mismas. Comparar la tasa de ingresos de las readmisiones con la global de urgencias. Comparar la tasa de traslados de las readmisiones con la global de urgencias.
Métodos: Análisis del total de atenciones en el servicio de urgencias durante el año 2003. Fuente de información: base de datos de admisión del servicio. Nº de readmisiones: Casos de urgencias readmitidos en el mismo servicio de urgencias en menos de 48 horas desde el alta del proceso anterior. Tasa de readmisiones: Nº de readmisiones frente al total de atenciones en el servicio. Análisis estadístico: Epidat. Variables: Porcentaje de ingresos de las readmisiones. Porcentaje de ingresos de las atenciones totales. Porcentaje de traslados de las readmisiones. Porcentaje traslados total del servicio.
Resultados: El servicio de urgencias atendió 22.522 casos. Ingresos 15%, traslados 2,.5%. Tasa de readmisiones: 4,4% (984). Ingresos 22,7%, traslados 2%. No hay diferencias estadísticamente significativas en las readmisiones según el sexo. Dividiendo en 5 grupos de edad, el grupo 46-65 años tiene menos readmisiones (p < 0,001). El 64% de los motivos de readmisión corresponden a procesos obstétricos, patología digestiva, patología respiratoria, traumatismos, patología urológica y patología ocular No consta el diagnóstico en el 8,8%. La tasa de ingresos de las readmisiones es significativamente superior a la global de urgencias (p < 0,001). No hay diferencias estadísticamente significativas entre la tasa de traslados de las readmisiones y del global de urgencias.
Conclusiones: Los hombres de 46-65 años presentan menos readmisiones. En el resto del análisis por edad y sexo no hay diferencias. Existe un nivel de agregación en la patología que se asocia al hecho de la readmisión. La mitad se concentra en procesos obstétricos, digestivos, respiratorios y traumatismos. Las readmisiones presentan un patrón de destino al alta diferente del total de atenciones del servicio. La tasa de ingresos de las readmisiones es significativamente superior a la del total de atenciones, lo que permitiría decir que la calidad asistencial de la atención que generó la readmisión no fue la adecuada. Aunque no hay diferencias entre las tasas de traslados, cabría suponer que si la calidad asistencial de la primera atención hubiera sido la adecuada, la readmisión no debería de generar traslado.
PLANIFICACIÓN DE LA FORMACIÓN EN LA GESTIÓN AVANZADA DE RESIDUOS HOSPITALARIOS
L. Ballesteros, C. Recuerda e Y. Rustarazo
Palabras clave: Formación, Residuos.
Objetivos: 1) Implicar a todos los trabajadores relacionados directamente con la eliminación de residuos en la gestión avanzada de los mismos. 2) Adecuar la formación al nivel de conocimientos en materia de residuos, para conseguir un servicio de Calidad al usuario, respetando el medioambiente.
Métodos: 1) Estrategia planificada para la gestión de residuos hospitalarios mediante la evaluación de las competencias del personal diana de la formación. 2) Conocer cuáles son las necesidades formativas de la población diana mediante la elaboración de una encuesta anónima con ítems cerrados y codificados con variables: la categoría profesional, edad, lugar de trabajo y formación previa, además de nueve preguntas de tipo teórico y diecinueve preguntas de tipo práctico relacionadas con el tema.
Resultados: 1) Asistencia del 100% del personal diana. 2) n = 46. La edad media fue 30 años. El 65% no tenía formación previa frente al 23,3%. El 19% no respondió a la pregunta. La muestra se distribuyó: Enfermería 26%, A. de enfermería 18%, T.E.R 34% y T.E.L 50%. Según Área de trabajo: Hospitalización el 21,7%, Biotecnología 15,2%, Bloque Quirúrgico 15,2%, Consultas externas 17,4%, Unidad. Especial 19,6% y Radiodiagnóstico 19,9%. Las preguntas del cuestionario se valoraron como 1 pto. acierto-0 puntos error, de 9 aciertos para la parte de conocimientos Generales y 19 aciertos para la parte específica Se consideró un nivel de conocimientos aceptable el puntuar por encima del 70% sobre 100. La parte teórica fue >70 en el personal de hospitalización y U. Especial/Urgencias. La parte práctica fue >70 en hospitalización, U. Especial/Urgencias, Quirófano y Radiodiagnóstico. Las preguntas teóricas que tuvieron un índice más bajo de respuesta ( <20 fueron las relacionadas con la clasificación de los residuos y su almacenaje preguntas prácticas que tuvieron un nivel bajo <20 se relacionaron con el concepto de residuos biológicos peligrosos tbc y vih eliminación medicación
Conclusiones: Para obtener el máximo rendimiento en el plan gestión de residuos, es primordial la implicación y participación de todos los trabajadores del hospital. Sin un análisis de la situación de partida es difícil adecuar las necesidades de información y formación para obtener resultados efectivos. El alto interés despertado en el personal del hospital esta formación, así como las inquietudes y curiosidades planteadas por todos ellos en las sesiones, nos hace pensar que la planificación de la formación en gestión de residuos en nuestro hospital ha sido todo un éxito.
EXPERIENCIAS EN LA IMPLANTACIÓN DE UN SISTEMA DE GESTIÓN DE CALIDAD. CLÍNICA CENTRAL CIRA GARCÍA. CUIDAD HABANA, CUBA.
F. Izquierdo
Palabras clave: Gestión de Calidad.
Objetivos: Describir como hemos implantado y desarrollado nuestro Sistema de Gestión de la Calidad hasta el momento actual. Describir las principales experiencias acumuladas y los principales beneficios del mismo.
Métodos: Estudio descriptivo retrospectivo donde se evaluaron los diferentes aspectos de nuestro sistema de gestión de calidad desde su implantación el año 1998 hasta la fecha, valorando su impacto en el mejoramiento de la calidad asistencial y satisfacción de nuestros pacientes.
Resultados: Acreditación de la Clínica en el año 1996 por el Ministerio de Salud Pública de Cuba. Ordenamiento general del trabajo en los diferentes Servicios y Comités Hospitalarios. Mejoramiento progresivo de la Calidad de la atención médica y gestión administrativa. Obtención de niveles de satisfacción del 96,7% en los pacientes egresados vivos y de 98,5% en el área ambulatoria. Obtención del Premio Nacional de la Calidad de Cubanacan.
Conclusiones: Consideramos que la aplicación del SGC en nuestra Institución ha sido decisivo en el mejoramiento de la calidad asistencial y satisfacción de nuestros pacientes, permitiéndonos además ser más eficientes en nuestra gestión y lograr reconocimiento Internacional.
CALIDAD DE LA GASTROPROTECCIÓN EN PACIENTES A LOS QUE PRESCRIBIMOS AINES
I. López, B. Ríos, J. Alcaraz, C. García, D.J. Rubira e I. Romero
Palabras clave: Aines, Ulcera, Urgencias.
Objetivos: El objetivo de este trabajo es analizar la adecuada indicación de gastroprotectores (GP) en pacientes con factores de riesgo para desarrollar patología gastrointestinal secundaria a antiinflamatorios no esteroideos (AINEs) en nuestro Servicio de Urgencias.
Métodos: Se determinaron los criterios de indicación de gastroprotección y los fármacos indicados para realizarla, basándonos en la bibliografía. Mediante muestreo aleatorio sistemático se analizaron 100 entre los pacientes atendidos en enero del 2004 en nuestro Servicio de Urgencias a los que se prescribieron AINEs en su tratamiento de alta. La fuente de datos fue el archivo de historias de urgencias y se recogió información sobre la edad del paciente, historia de gastropatías, factores de riesgo y uso de gastroprotectores.
Resultados: El 38% presentaba algún factor de riesgo para gastropatía, siendo la edad (24%) y las enfermedades graves (20%) los más frecuentes. En ellos se pautó gastroprotectores adecuados en el 34,2% (IC ± 9,3%). Entre los pacientes sin factores de riesgo, no se prescribió gastroprotección en el 91,9% (IC ± 3,4%). De los fármacos utilizados el 73,7% eran eficaces para gastroprotección. En el resto de casos (6) se utilizó ranitidina como protector gástrico. La adecuación global del uso de gastroprotectores fue del 70% (IC ± 8,9%).
Conclusiones: Se evidenció una alta adecuación global del uso de gastroprotectores en urgencias, aunque en un 63% (IC ± 9,4%) de pacientes que con factores de riesgo no se indicó un gastroprotector correcto.< /FONT>
LA ANIMACIÓN SOCIO-CULTURAL EN EL COMPLEJO HOSPITALARIO UNIVERSITARIO DE ALBACETE
J.A. Requena, L. Ávila, F.J. Lucas y V. Cencerrado
Palabras clave: Animador, Calidad.
Objetivos: 1) Crear un equipo multidisciplinar en el S.A.U. 2) Mejorar el Ocio y Tiempo Libre de los pacientes. 3) Coordinar todas las prácticas socio-culturales de los trabajadores del Centro. 4) Incidir directamente en la mejora de la calidad.
Métodos: Un equipo formado por un profesional (animador socio-cultural) y un celador dentro del SAU. Responsable de la Biblioteca de Pacientes y de todo tipo de planes y proyectos encaminados a la mejora de la hostelería, la cultura, las prácticas sociales, el tiempo libre de los pacientes adultos, niños ingresados y acompañantes, así como a la mejoría de todas las instalaciones del Centro relacionadas con estos temas.
Resultados: 1) Biblioteca de Pacientes con secciones: Libros de Adultos; Libros Infantiles y Cómics; Acceso a Internet; Juegos; Revistas; Prensa Diaria, Compacteca. 2) En Pediatría: Internet; Publicación de Revista Infantil; Videojuegos; Aula Hospitalaria; Fiestas señaladas y Navidades; Payasos; Biblioteca Infantil. 3) Exposiciones: Culturales/divulgativas; Pintura/escultura; Fotografía. 4) Plan especial de Ocio en Oncología. 5) Decoración zona hospitalaria. 6) Salas de TV. 7) Tablones de anuncios. 8) Campaña iniciación a la lectura. 9) Coordinación con Gabinete de Prensa y Relaciones Públicas. 10) Coordinación con Voluntariado. 11) Proyectos sobre mejora de Servicios e instalaciones. 12) Comisiones Varias: Antitabaco, elaboración de folletos informativos de Urgencias, Admisión; etc. 13) Plan de los Pequeños Detalles.
Conclusiones: 1) El SAU ha mejorado en torno a la calidad y ha ampliado sus servicios a los usuarios. 2) El Área de pediatría es multifuncional y con servicios tan variados que ayudan a mejorar sensiblemente la estancia de los pequeños pacientes. 3) La Dirección del Complejo delega este tipo de preocupaciones "de orden secundario" para concentrar toda su energía en la tarea socio-sanitaria y médica, sin descuidar la parte socio-cultural del Centro y de todos los pacientes ingresados. 4) El Servicio de Animación Socio-cultural lleva funcionando 15 años con una optimización de recursos y totalmente afianzado en el proyecto del Centro.
LA MAYORÍA DE EDAD EN LAS ACTUACIONES SANITARIAS
M.P. Rodríguez-Martínez, J.A. Fernández-Campos, B. Andreu, P. Vigueras y A. Cánovas
Palabras clave: Consentimiento; Mayoría Edad.
Objetivos: Determinar si la Ley estatal 41/2002 reguladora de la Autonomía del Paciente ha fijado una mayoría de edad sanitaria en 16 años, frente a la general de 18 años; y analizar las excepciones a la propia mayoría de edad sanitaria de 16 años
Métodos: Analizar la Ley 41/2002, y las leyes reguladoras de ciertos actos jurídicos en el ámbito sanitario que la propia ley 41/2002 menciona, y otras no mencionadas expresamente.
Resultados: Hay una mayoría de edad general para todos los actos jurídicos fijada en 18 años; una mayoría de edad propia de los actos sanitarios, fijada en 16 años; y excepciones a esta última para ciertos actos sanitarios de especial trascendencia, con regulación propia en otras leyes específicas.
Conclusiones: La Ley 41/2002 reguladora de la Autonomía del Paciente ha rebajado hasta 16 años, la mayoría de edad para las actuaciones sanitarias, para propiciar que las personas tomen decisiones propias y no por sus padres o representantes legales sobre los actos que afectan a su esfera privada. Pero existen notables excepciones a este régimen (cuando se trata de actuaciones de gran trascendencia o que comporta grave riesgo) que merman considerablemente la regla general de la mayoría de edad sanitaria a los 16 años.
EL CONSENTIMIENTO INFORMADO DE LOS MENORES DE EDAD. REGULACIÓN EN LA LEY ESTATAL Y EN LAS LEYES AUTONÓMICAS
M.P. Rodríguez-Martínez, J.A. Fernández-Campos, M.L. Mestre P. Vigueras
y A. Cánovas
Palabras clave: Consentimiento.
Objetivos: Determinar si la regulación en ciertas leyes autonómicas sobre el consentimiento informado prestado por los menores de edad han seguido el modelo fijado por la Ley estatal 41/2002 o han incorporado alguna diferencia.
Métodos: Analizar la Ley básica estatal 41/2002 reguladora de la Autonomía del Paciente, y las leyes que ciertas Comunidades Autónomas han aprobado sobre la misma materia en ejercicio de sus competencias.
Resultados: Aunque en la esencia las leyes autonómicas han seguido el modelo fijado en la Ley estatal 41/2002, ésta al tener carácter de "básica" propicia la aprobación de leyes regionales que introducen matices y particularidades que la diferencia de la ley estatal.
Conclusiones: La Ley estatal 41/2002 ha rebajado hasta los 16 años, la edad para que los menores y no sus padres puedan prestar consentimiento informado personal sobre los actos que afectan a su esfera privada, pero señalando algunas excepciones. ¿Pueden las leyes autonómicas fijar un régimen diferente, o se trata de una cuestión básica que exige uniformidad en toda el territorio español para no contradecir lo dispuesto en el art. 149.1.1ª de la Constitución Española?.
IMPACTO DE LA FORMACIÓN EN GESTIÓN DE RESIDUOS SANITARIOS
M. Domínguez, I. Gallego, S. Castelo, F. Rico, M. García
y A. Goikouria
Palabras clave: Segregación, Residuos, Gestión.
Objetivos: Mejorar los resultados de la gestión de residuos sanitarios desplegando un plan de formación específico.
Métodos: Tras un primer análisis general para conocer el grado de implantación del proceso de gestión de residuos sanitarios, se detectaron necesidades de formación/información por parte del personal identificándolo como un área de mejora. La Comisión para la Gestión de Residuos del centro decidió elaborar un plan de formación con el objetivo de transmitir el plan de gestión de residuos a todo el personal del centro. Las acciones formativas consistentes en exposiciones orales apoyadas con medios audiovisuales, son impartidas en cada unidad en grupos reducidos; previamente se comprueba "insitu" el tipo de residuos generado y su manipulación para adaptar la exposición a las necesidades de cada unidad. Durante la exposición se hace hincapié en las partes de la gestión donde se han observado más carencias, contando siempre con la experiencia y opinión del personal, y teniendo en cuenta la minimización de los riesgos de enfermedad por contagio o tratamiento inadecuado. Se informa además, de la puesta en marcha de una recogida mas selectiva con la incorporación de nuevos envases y colores identificativos para cada tipo de residuo. Se evalúa el nivel de aprendizaje adquirido, mediante un pequeño test donde además se recogen observaciones y sugerencias, así mismo se evalúa la transferencia del aprendizaje al puesto de trabajo mediante la realización de visitas guiadas con una lista de chequeo. Como apoyo a la formación se reparte un resumen del plan de gestión de residuos y se colocan carteles ilustrativos de una correcta segregación de residuos.
Resultados: La recogida de los datos correspondientes a las cantidades mensuales de residuos nos sirven de indicador para evaluar el impacto de dicha formación en la organización.
Conclusiones: La formación ha servido para dar a conocer la situación actual del centro, ver cuales son las áreas de mejora y la posibilidad de actuar sobre ellas. Se han aclarado las dudas sobre la asociación de envases y colores a los distintos tipos de residuos, de esta forma se mejora la segregación y se incrementa el porcentaje de residuos reciclados. Se ha introducido además la recogida selectiva de plástico en bolsa amarilla, la bolsa verde para la recogida del vidrio y la bolsa roja para la recogida de residuos sanitarios específicos del grupo II que no sean cortantes ni punzantes.
CALIDAD Y ASEGURAMIENTO: REGISTRO DE ERRORES MÉDICOS Y PROTECCIÓN DE DATOS
A. Cristina López
Objetivos: La implantación de una correcta política de calidad en las institución sanitarias exige tener en cuenta las necesidades de seguridad del paciente evitando al máximo la presencia de factores inesperados que puedan interferir en la actividad asistencial y cuyo análisis obliga a habilitar una forma de objetivar las circunstancias que rodearon a un fallo médico para facilitar su seguimiento y corrección.
Métodos: La creación de un registro de errores médicos es la manera más directa y eficaz de disponer de información sobre las circunstancias que los rodean, identificar casos de responsabilidad patrimonial y en lo sucesivo adoptar las medidas oportunas en todos los niveles de decisión que eviten un nuevo fallo. La supervisión de ese registro desde la Dirección-Gerencia de cada centro responde a las exigencias legales de la Ley Orgánica de Protección de Datos 15/1999: puesto que numerosos datos de usuarios quedan reflejados en él, su plena operatividad hace necesaria una aproximación tanto jurídica como gestora-sanitaria al contenido de éstos.
Resultados: Sin perjuicio de que el art. 18.4 de la Constitución protege el derecho fundamental a la intimidad del paciente frente al uso de sus datos por medios telemáticos, la consideración de la historia clínica del paciente como "máxima información relativa a cada paciente" (Ley General de Sanidad, art. 61) y el manejo de un concepto unitario de asistencia, que abarque todos los grados de decisión dentro de la Institución Sanitaria, permite el acceso a aquélla del personal asistencial con las condiciones de la LO 15/1999. Esto es, con base en su art. 7, Apdo. 3 y 6, se admite el acceso del personal a los datos clínicos del paciente bajo la finalidad de prestación de asistencia sanitaria o la gestión de servicios sanitarios, siempre que sea por "un profesional sujeto a secreto profesional". Denominación esta que bien puede abarcar a cualquier trabajador, no necesariamente facultativo, con la condición de que los datos manejados sean concretos, pertinentes y ajustados al fin asistencial o gestor correspondiente.
Conclusiones: La operatividad del registro de errores médicos es un valor añadido a los sistemas de calidad hospitalarios y a la ética de su gestión, en la medida en que, con las salvaguardas establecidas, el personal hospitalario puede acceder al control de errores médicos y llevar un seguimiento preciso y fiable de éstos con el fin de evitar su reproducción; o incluso, prever la aparición de otros nuevos con origen en fallos similares en los procesos.
UNIDAD DE ALTA RESOLUCIÓN. UN MODELO NUEVO DE GESTIÓN
R. Tejido, F. Novo, L. Iglesias, E. Pérez-Llantade, A. Andueza
y D. Sierra
Palabras clave: Hospital Units.
Objetivos: Descripción de la estructura organizativa y de los objetivos asistenciales de una Unidad de Alta Resolución. Discusión comparativa con otros modelos de gestión (Unidades de Corta Estancia, Unidades de Observación).
Métodos: Discusión de algunos modelos de hospitalización no convencional.
Resultados: La Unidad de Alta Resolución (UARH) nace en Abril 2002. El Hospital Marqués de Valdecilla es un hospital de tercer nivel que ha sufrido un importante descenso de camas (aproximadamente 300 de un total de 1200) como consecuencia de la caída de una pared y de las obras generadas. Por todo ello se creó la UARH para mejorara la resolutividad y disminuir la estancia media hospitalaria. La UARH es una Unidad Asistencial para la atención de enfermos durante una estancia igual o menor a 72 horas, con 3 objetivos fundamentales: 1) Atención Continuada, de 8 a 22 horas, durante todos los días del año. 2) Atención Precoz, pues el propio médico de la Unidad ingresa al paciente desde Urgencias evitando la demora. 3) Atención Multidisciplinaria, compartiendo la asistencia el médico de la Unidad y el especialista consultor. La UARH es una unidad pionera en nuestro país, pues tiene algunos aspectos que lo diferencian de otra unidades similares: 1) Respecto a las Unidades de Observación (UO) dependientes de los Servicios de Urgencias: las UO pretender evitar ingresosinadecuados de pacientes "poco graves", con una asistencia de 24-36 horas. La UARH pretende evitar estancias de pacientes "ya ingresados", de mayor peso (GRD) y con estancias casi siempre mayores de 24 horas. 2) Respecto a las Unidades de Corta Estancia (UCE) dependientes de los Servicios de Medicina Interna: la UARH no depende de ningún Servicio (directamente e la Dirección Médica) con el objetivo de que todos especialista puedan participar y de esta forma se asegure la asistencia multidisciplinaria. 3) Otros aspectos diferenciales: además de funcionar como una Corta Estancia, la UARH abarca otros 2 perfiles: 1. Unidad de Atención Precoz, para enfermedades con "tiempo ventana de tratamiento". 2. Unidad Semiintensiva, para pacientes "inestables" que precisen monitorización hemodinámica.
Conclusiones: La UARH es una unidad de Hospitalización no convencional para la atención de pacientes con procesos que puedan resolverse en menos de 72 horas, o que tengan una ventana terapéutica o que precisen monitorización continua de sus constantes hemodinámicas. La UARH no depende "de nadie" para que participen "todos".
DETECCIÓN DE LAS NECESIDADES DE LOS FAMILIARES DE UCI DEL H. MEIXOEIRO
M.D. Fernández y M.J. Menor
Palabras clave: Necesidades Familiares.
Objetivos: Conocer: 1) las necesidades de los familiares de pacientes ingresados en UCI, 2) la percepción de los familiares respecto a la calidad asistencial recibida; 3) las deficiencias ó carencias relacionadas con la atención prestada a los familiares; 4) la identificación de los factores relacionados con las necesidades descubiertas.
Métodos: Estudio transversal de 2 meses de duración (marzo-abril 2003) mediante encuesta anónima realizada a familiares de pacientes ingresados en UCI cuyo papel sea el de interlocutor habitual con el equipo asistencial. Se han medido las siguientes variables: 1. Necesidad de seguridad y confianza. 2. Participación en los cuidados. 3) Accesibilidad del personal. 4) Valoración del trato personal recibido. 5) Comodidad física. 6) Satisfacción con la organización de la visita. 7) Comprensión lingüística.
Resultados: De 83 encuestas entregadas, contestaron 36 (43,37%) resultando: 1) satisfacción de seguridad y confianza: 86,50%, 2) satisfacción con la información: 65,8%, 3) satisfacción en la participación de cuidados: 45,83%, 4) satisfacción con la accesibilidad: 57,44%, 5) valoración del trato personal: 75,92%, 6) comodidad de la sala de espera: 65,27%.
Conclusiones: La relación con los familiares de los pacientes críticos sea probablemente la de mayor importancia dentro del ámbito hospitalario por lo que resulta imprescindible lograr un buen nivel de satisfacción de los mismos lo que se consigue entre otros aspectos con información comprensible, adecuada, en tiempo y espacio de forma que pueden entenderla, lo que les permitirá tomar las decisiones más adecuadas para su ser querido.
LA INFORMACIÓN COMO ARMONIZADOR EN EL CONFLICTO ÉTICO AUTONOMÍA-NO MALEFICENCIA EN AISLAMIENTOS
M. Viciola y S. Rabanal
Palabras clave: Conflicto Ético Aislamientos.
Objetivos: Los cuatro principios de la bioética médica son Beneficencia, Autonomía, No-maleficencia y Justicia. La prevención y el control de la Infección Nosocomial constituye un objetivo prioritario de Calidad Asistencial. Dentro de estas actividades se encuentran las Precauciones de Prevención de Transmisión sobre pacientes colonizados o infectados. Estas medidas que en principio favorecen las actuaciones que reafirman el Principio de "No maleficencia" plantean conflicto al Principio de Autonomía del individuo. Nuestro objetivo es identificar aquellos aspectos de este dilema ético que nos permitan alcanzar un equilibrio entre el bien colectivo (otros pacientes y personal sanitario) y el bien individual (paciente infectado).
Métodos: Se ha trabajado en la identificación-reflexión sobre las medidas de prevención en relación a aspectos éticos y la repercusión de estas medidas para el propio paciente-familia como para ot ros pacientes-usuarios y el personal sanitario.
Resultados:
La medida introducida fue la elaboración de una guía de comunicación personal sanitario-paciente. La información tanto verbal como escrita en estos pacientes se ha demostrado fundamental para alcanzar un equilibrio en la balanza que le permita al paciente adoptar voluntariamente el comportamiento propuesto, mejorando la adherencia de los pacientes a las medidas y facilitando el trabajo del personal sanitario.
Conclusiones: El hecho de que la Autonomía de los pacientes tenga que ceder ante peligros para terceros o para la salud pública pone en evidencia que la autonomía unilateral del enfermo en algunas ocasiones puede ser difícilmente sostenible. La autonomía del individuo como principio supremo de la ética, deberá admitir como contrapeso la coexistencia de otros principios éticos como la No maleficencia. La comunicación como paso de información de unas personas a otras, es capaz de armonizar los principios en conflicto. La información, al no tener carácter impositivo, se estima como oportuna para un correcto enfoque sobre medidas de precaución aplicadas que redunde en una mayor calidad técnica y percibida de la Atención Sanitaria.
PLAN DE CALIDAD TOTAL: PROYECTOS DE MEJORA (EFQM) ESQUEMA DE REUNIONES DEL HOSPITAL DE LA RIBERA
D. González, M. Bosch, M. Silvente, C. Valldecabres, A. Huguet y C. Calatayud
Palabras clave: Total Quality Management.
Objetivos: En la autoevaluación según del modelo de excelencia EFQM (realizada en el Hospital de la Ribera durante el año 2002), se ha resaltado la importancia de las reuniones que se celebran dentro de la organización, pero también se han detectado áreas de mejora con respecto a estas. Los objetivos del proyecto son: a) Identificar las reuniones que se celebran en el Hospital. b) Elaborar un procedimiento de reuniones con el fin de reglamentarlas y hacerlas más eficaces. c) Publicar el esquema de reuniones existentes dentro de la organización, reconociendo a sus participantes y brindando a la organización información sobre funcionamiento y objetivos de las mismas.
Métodos: Formamos de un grupo de trabajo, constituido por profesionales de distintos departamentos y servicios del Hospital, quienes trabajamos sobre los objetivos del proyecto, con una perspectiva multidisciplinar, estableciendo un consenso mediante el trabajo en equipo. La coordinación y seguimiento de la actividad del grupo fue llevada por el Comité de Calidad, quién mantuvo la comunicación a través de la designación de un líder.
Resultados: Identificamos las reuniones que se celebran en el Hospital de la Ribera. Tipificamos las reuniones de acuerdo a sus características, según una clasificación que acordamos atendiendo a la bibliografía y nuestras necesidades. Elaboramos un Procedimiento de reuniones en el Hospital de la Ribera. Definimos los recursos humanos y materiales necesarios para puesta en marcha del procedimiento. Elaboramos los indicadores de implantación y seguimiento. Gestión del conocimiento.
Conclusiones: En el Hospital de la Ribera se realizan distintos tipos de reuniones, con diferentes finalidades, participantes, periodicidad, lugares de encuentro, forma de actuar, etc. Contamos con un Procedimiento de Reuniones con el fin de normalizarlas, y lograr la mayor productividad de estas, Estableciendo un sistema de comunicación donde la información generada pueda ser transmitida al resto de la organización de acuerdo con unos criterios y normas de seguridad previamente establecidas.
VARIABILIDAD EN LAS CONSULTAS DE ALTA RESOLUCIÓN DE UNA UNIDAD DE ALERGIA DE UN HOSPITAL GENERAL
M.A. Tejedor, S. Lorenzo, M.D. Alonso, Fernández-Rivas,
E. González y M.S. Hernández-Quiles
Palabras clave: Variabilidad, Pruebas, Alergia.
Objetivos: La variabilidad de la práctica médica se ha estudiado sobre todo en los productos finales de la asistencia hospitalaria, sin que existan muchos datos sobre la variabilidad de la actividad de consultas externas. Objetivo: Determinar el grado de variabilidad en la solicitud de las pruebas complementarias realizadas durante las consultas de alta resolución (CAR) de una Unidad de Alergia de un Hospital General Público de la Comunidad Autónoma de Madrid.
Métodos: Periodo de estudio: octubre 2002- abril 2004. Una CAR en la Unidad de Alergia de nuestro centro incluye: entrevista al paciente, realización de las pruebas complementarias y entrega del informe con juicio diagnóstico y tratamiento en la misma cita. Las pruebas complementarias consisten en la realización de diferentes tipo de pruebas cutáneas, en la realización de diversas formas de espirometrías y en el adiestramiento de la técnica del/de los inhalador/es. Se presentan datos de las 11.649 peticiones realizadas durante el periodo de estudio. Dichas peticiones han sido realizadas a través de una aplicación informática construida a partir de ACCESS (Microsoft®).
Resultados: Observamos una diferencia significativa en la distribución de los las solicitudes entre los médicos de la Unidad (hasta 8 diferentes) de cada una de las tres pruebas analizadas (*2 p < 0,001). Así por ejemplo en la solicitud de pruebas cutáneas la petición de neumo-alergenos habituales supuso entre el 62,5% al 77,7% todas las pruebas cutáneas, mientras que la petición de pruebas cutáneas para el parásito anisakis supuso entre el 4,3 al 15,2%. En las peticiones de enseñanza de la técnica de inhalación de los medicamentos probadas, fue pedida entre el 6,6 al 51,2% de las solicitudes. Por otra parte la petición de espirometrías varió entre el 39,2% al 54,8%. Cuando los médicos fueron agrupados por procedencia de formación (3 orígenes diferentes) hubo diferencias también significativas (*2 p < 0,001) entre los 3 grupos en cada una de los estudios analizados. Sin embargo cuando se comparó el comportamiento de cada uno de los médicos de cada uno de los grupos con los médicos del mismo grupo también las diferencias fueron significativas (*2 p < 0,001).
Conclusiones: Aunque las diferencias son modestas en la mayoría de las pruebas, hemos encontrado variabilidad significativa en la solicitud de pruebas en las CAR en nuestra Unidad. Estas diferencias pueden ser explicadas por diferencias en la formación recibida por los especialistas, pero también por razones individuales, que deberían ser estudiadas.
ANÁLISIS DE CORRESPONDENCIA DE LA VARIABILIDAD EN LAS CONSULTAS DE ALTA RESOLUCIÓN DE UNA UNIDAD DE ALERGIA DE UN HOSPITAL GENERAL PÚBLICO DE LA COMUNIDAD AUTÓNOMA DE MADRID
M.A. Tejedor, S. Lorenzo, A. Rosado, C. Vila, M. Moro e Y. Gómez
Palabras clave: Variabilidad, Alergia, Correspondencia.
Objetivos: En un estudio previo observamos que en las peticiones de pruebas de consultas de alta resolución (CAR) de una consulta de Alergia de un Hospital General Público de la Comunidad Autónoma de Madrid, existía variabilidad entre los médicos que realizaban dichas peticiones. Hemos valorado, realizando un análisis de correspondencia, el patrón de prescripción de diferentes pruebas diagnósticas y terapéuticas.
Métodos: Periodo de estudio: octubre 2002- abril 2004. Una CAR en la Unidad de Alergia de nuestro centro incluye: entrevista al paciente, realización de las pruebas complementarias y entrega del informe con juicio diagnóstico y tratamiento en la misma cita. Las pruebas complementarias consisten en la realización de diferentes tipo de pruebas cutáneas, en la realización de diversas formas de espirometrías y en el adiestramiento de la técnica del/de los inhalador/es. Se presentan datos de las 11.649 peticiones realizadas durante el periodo de estudio. Dichas peticiones han sido realizadas a través de una aplicación informática construida a partir de ACCESS (Microsoft®). Para observar las diferencias que se producían entre los médicos peticionarios realizamos un análisis de correspondencia por cada una de las pruebas complementarias realizadas, con la intención de establecer perfiles de peticiones según grupos de médicos, y si estos perfiles se repetían en cada una de las pruebas solicitadas.
Resultados: Hubo diferencias significativas entre los médicos estudiados (hasta 8) en las pruebas cutáneas, modalidad de espirometría y tipo de inhalador enseñado (para todos chi cuadrado, p < 0,001). El análisis de correspondencia mostró diferentes agrupaciones de médicos según la prueba estudiada, basados en la proximidad de las inercias de cada uno de los médicos. Así para las pruebas cutáneas los médicos se agruparon en 4 grupos (identificados con un número): {1, 4, 6 y 8} {2} {3,7} {5}; para la modalidad de espirometría {1, 8, 7} {2} {3} {4,5} {6}; y para enseñanza de modalidad de técnica de inhalación {1,4} {2} {3, 6, 7, 8} {5}. En consecuencia 2 de los médicos (2 y 5) no pudieron asignarse a ningún grupo en el 100% y 66% respectivamente de las pruebas pedidas. Los médicos 1 y 4, 1 y 8 y 3 y 7 coincidieron en el mismo grupo en 2 de las pruebas pedidas.
Conclusiones: No ha sido posible obtener perfiles de médicos que se agrupan en los mismos conjuntos en todas las pruebas solicitadas. Sin embargo uno de los médicos (2) no pudo asignarse a ninguno de los grupos obtenidos por los análisis de correspondencia realizados.
EVALUACIÓN DE LA EFECTIVIDAD DE LAS INTERVENCIONES FARMACÉUTICAS REALIZADAS A TRAVÉS DE LA PRESCRIPCIÓN MÉDICA
A.R. Rubio, J.J. Cia, M. Fernández, P. Moya, J. Mateos y J.M. Martínez
Objetivos: Evaluar la efectividad de las intervenciones farmacéuticas (IF) realizadas a través de la prescripción médica.
Métodos: Se realizó un estudio prospectivo de una semana de duración con el siguiente diseño: 1) Se editaron las Órdenes de Tratamiento (original y copia) de cada paciente proporcionadas por la aplicación informática Farmacia Hospitalaria LANTOOLS v. 3.2 utilizada en el Servicio de Farmacia (SF) para la gestión de la farmacoterapia de los pacientes ingresados, donde quedaban reflejadas las IF realizadas diariamente. 2) Se editaron diariamente las "Hojas de Observaciones" (HO) proporcionadas por una aplicación informática realizada sobre la base de datos que contenía las Ordenes de Tratamiento (OT) actualizadas. Dichas Hojas se envían a cada Unidad de Enfermería con los carros de dispensación de medicamentos y contienen solamente información de las IF realizadas. 3) Se analizaron las copias de las OT de cada paciente actualizadas por el facultativo responsable al día siguiente para comprobar el grado de aceptación de las intervenciones reflejadas en las Hojas de Observación. 4) Se registró la información obtenida en cada categoría de intervención evaluada y se procesó a través de una aplicación informática realizada en una hoja de cálculo.
Resultados: Durante el período de estudio se registraron una media de 445,5 pacientes ingresados, de los cuales 61 (13,75%) fueron sujeto de algún tipo de intervención por parte del SF. Se realizaron un total de 93,5 intervenciones (23,38 IF diarias). De ellas, 45 (48,13%) eran referidas a MNIGFT, 26 (27,81%) a datos sobre posología, 17,5 (18,72%) a especificaciones sobre indicación, 3 (3,21%) a vía de administración y 2 (2,14%) a una categoría denominada "otros" (en su mayoría referentes a continuación de tratamiento). Del total de IF realizadas, 41 (44,12%) fueron aceptadas, 11 (11,76%) fueron no aceptadas y en 41 de ellas (44,12%) no se obtuvo respuesta alguna.
Conclusiones: Se obtiene un grado aceptable de aceptación de las IF (44,12%), aunque se obtiene también un elevado porcentaje en IF no contestadas, siendo éste el punto sobre el que deben incidir futuras acciones de mejora. La intervención farmacéutica ha supuesto, en términos generales, una mejora de la calidad de la prescripción quedando, además, reflejada en las órdenes de tratamiento que se archivan en la Historia Médica, siendo éste un paso importante en el papel del farmacéutico como parte integrante del equipo multidisciplinar que proporciona al paciente una atención sanitaria eficiente.
QUÉ PIENSA EL PACIENTE HOSPITALARIO DE LA PRÁCTICA MÉDICA EN EL TRATAMIENTO DEL DOLOR
A. Villanueva, M. Cervera, I. Ferrer, J.J. Mira, V. Pérez-Jover
y O. Tomas
Palabras clave: Encuestas, Satisfacción, atención.
Objetivos: Identificar la percepción que tiene el paciente ingresado en un centro hospitalario) de la práctica médica en el tratamiento del dolor.
Métodos: Estudio descriptivo en el que se encuestó a 14.752 pacientes ingresados en salas de Obstetricia, planta de Medicina y de Cirugía. El tamaño muestral se estimó para un error de ± 1 (nivel confianza del 95%).
Resultados: Un 32% de los pacientes declararon que el abordaje del dolor fue mucho mejor de lo que esperaban, un 30% que fue mejor, 2,6% peor o mucho peor. Cuando se analizan los datos en función de la planta de ingreso, se aprecia una clara diferencia siendo las mujeres en Obstetricia quienes peor percepción del abordaje del dolor tienen (6% no ven superadas sus expectativas, frente al 4,6% de pacientes de cirugía y el 1,6% de pacientes de planta de medicina, c2 = 232,8, p < 0,0001). Al analizar la percepción de cómo se aborda el dolor en función del género, el porcentaje de mujeres que no ven superadas sus expectativas es mayor tanto en cirugía (2,3% vs. 1,7%), como en planta de medicina (1,9% vs. 0,9%) (c2 = 23,8, p < 0,001). La percepción del abordaje adecuado del dolor se asocia, sobre todo entre pacientes varones, a una peor percepción del resultado del tratamiento (c2 = 1729,1, p < 0,0001); y a un menor nivel de satisfacción del paciente (c2 = 1402,1, p < 0,0001).
Conclusiones: El porcentaje de pacientes que consideran adecuado el tratamiento del dolor en los hospitales es muy elevado. Es entre las mujeres, especialmente aquellas que han sido madres, donde encontramos mayor proporción de pacientes que no ven satisfechas sus expectativas a este respecto. Ahora bien, es entre los hombres donde se aprecia un mayor efecto de una percepción inapropiada del dolor, en términos de valorar más negativamente el resultado del tratamiento y declararse más insatisfecho con la atención sanitaria recibida.
EL BURNOUT: RIESGO LABORAL EMERGENTE EN TRABAJADORES DEL SERVICIO DE URGENCIAS
M. Muñoz, M.C. Guirao, I.J. Miñano, M.E. Merino,
E. Guillamón y M.I. Martínez
Palabras clave: Burnout, Risk Factors.
Objetivos: Detectar y medir la incidencia de Burn Out profesional Reducir y prevenir factores de riesgo profesional Minimizar el riesgo de daño para pacientes Controlar cualquier riesgo asociado de responsabilidad civil o penal.
Métodos: Estudio epidemiológico transversal descriptivo. Población: 40 sujetos. Muestra válida: 37 sujetos (mujeres: 65%, hombres: 35%); Medias-Edad: 35 años (rango 23-46); años en la empresa: 9 (rango 1-24); años en el puesto: 7 (rango 0-24); Profesión: 32% médico, 44% enfermero/a, 24% auxiliar.
Resultados: Incidencia media: Puntuaciones: Muestra total: 31,41 (dt: 13,9; rango: 5-63) Según profesión: médicos 32,08 p.; Enfermería 35,64 p. y Auxiliares 23,00 p. Prevalencia: Distribución de porcentajes por nivel de Burn Out: Bajo: 26,5%. Medio-alto: 50,5%. Muy alto: 24%.
Conclusiones: El nivel medio-alto de Burn Out detectado conlleva un deterioro del Bienestar y Salud Laboral que deriva en síntomas somáticos, ansiedad, disfunción social y estados depresivos. No aparecen diferencias significativas de género ni de profesión. Factores de riesgo de Burn out: sobrecarga de trabajo, falta de espacio físico, cuidados de pacientes y trato con familiares de pacientes. La insatisfacción laboral emergente produce riesgos de bajo rendimiento laboral y disminución de calidad de servicio a corto plazo. Tratamiento: Formación en Inteligencia Emocional para dotar de habilidades personales y sociales al profesional, que facilite la identificación de síntomas y proporcione destrezas necesarias para adoptar la mejor medida de tratar esos riegos.
SISTEMA DE GESTIÓN DE LA CALIDAD ISO 9000:2000: GESTIÓN DEL APROVISIONAMIENTO EN LA UNIDAD DE ANÁLISIS URGENTES
M. Latorre, I. Imaz, M.C. López del Estal, M.M. González, B. Varela
e I. Martínez
Objetivos: El mapa de procesos de la U.A.U. recoge cuatro procesos de gestión que van a apoyar la consecución de su Misión: aprovisionamiento, mantenimiento, sistemas de información y personas. La Misión del proceso de gestión del aprovisionamiento es "equilibrar la cantidad de material fungible que se almacena en la U.A.U., previniendo su falta e impidiendo su caducidad". El objetivo de este trabajo es mostrar las mejoras introducidas en el sistema de gestión del aprovisionamiento de la U.A.U.
Métodos: 1. Grupo de trabajo: se crea un grupo de trabajo compuesto de cuatro técnicos de laboratorio, el gestor del proceso y el responsable de la Unidad de Calidad. 2. Recogida de datos: se analizan el formato de los registros actuales y la información que proporcionan. 3. Propuestas de mejora: se contrasta la información que se obtiene actualmente con la que se debería obtener a la luz de la Misión del proceso. 4. Nuevo sistema de gestión: se diseña el nuevo Sistema de Gestión, introduciendo las mejoras propuestas.
Resultados: Recogida de datos: se clasifican los registros actuales en tres grupos: a) registros de bajas de productos, b) registros de solicitud de material a los proveedores, y c) albaranes de entrega del material solicitado. Propuestas de mejora: se ha elaborado un registro informático, para cada uno de los productos, en el que se recoge la fecha en la que se acaba, la fecha de solicitud y la fecha en la que se recibe el producto. Nuevo Sistema de Gestión: con el registro anterior, se ha elaborado una base de datos de la que se extraen, mensualmente y para cada producto, el consumo y el tiempo medio y máximo de demora entre la solicitud del pedido y su entrega. Se ha elaborado una base de datos para controlar la eficacia de las propuestas de mejora.
Conclusiones: 1) El diagrama de flujo, que recoge la secuencia de actividades del proceso, permite obtener una perspectiva global e identificar así fácilmente las oportunidades de mejora. 2) La participación del personal técnico en la organización del proceso de aprovisionamiento proporciona una visión práctica, lo que facilita la selección de las propuestas más eficaces y fáciles de implantar. 3) Las mejoras introducidas permiten conocer la capacidad y eficacia del proceso de aprovisionamiento, así como elaborar objetivos de mejora anuales y los recursos necesarios para alcanzarlos. 4) La sistematización permite comparar el método descrito con el utilizado en otras Unidades con el fin de mejorar continuamente la eficiencia del proceso de gestión del aprovisionamiento.
SISTEMA DE GESTIÓN DE LA CALIDAD ISO 9000:2000: OBJETIVO DE CALIDAD: MEJORAR LA RAPIDEZ DEL PROCESO OPERATIVO
M. Latorre, A. Tejada, L. Sanz, C. Mendoza, I. Argote y E. Alonso
Objetivos: La Misión de la Unidad de Análisis Urgentes (U.A.U.) es: 1. Proprocionar una información fiable y rápida al facultativo de Urgencias, con el propósito de ayudarle en el diagnóstico y control del paciente. 2. El objetivo de este estudio es mostrar el sistema de gestión de las demoras en la U.A.U. del Hospital de Basurto.
Métodos: 1. Equipo de trabajo: se crea un equipo con cuatro técnicos de laboratorio, un facultativo y el responsable de la Unidad de Calidad. 2. Recogida de datos: desde enero de 2.004 se clasifica el tiempo para cada cliente/servicio solicitante y por capítulo -bioquímica sanguínea y de orina, hematimetría, coagulación, gasometría y plasma-. 3. Registros de causas: las causas de las demoras se clasifican en cuatro grupos: a) Analizadores: demoras ocasionadas por el fallo en alguno de los analizadores. b) Aprovisionamiento: demoras ocasionadas por la falta de reactivos. c) Sistema informático: demoras ocasionadas por "caídas" de la red informática. d) Organización: demoras ocasionadas por la falta de organización de las personas o del trabajo para satisfacer la demanda. 4. Estimadores: Demora media y Percentil 90 de la demora.
Resultados: Recogida de datos: se registran mensualmente la demora media y el percentil 90 de las demoras de cada uno de los capítulos, y para cada uno de los clientes. Se identifican seis capítulos y nueve clientes. Se tiene información del 91% de la actividad y del 90% de los clientes de la U.A.U. Se elaboran los gráficos que permiten visualizar las tendencias en cada uno -capítulos y clientes-. Registro de causas: se han elaborado registros nuevos para conocer las averías de los analizadores, del sistema informático y del aprovisionamiento. Se ha desarrollado el registro de Organización -informatización del Libro de Incidencias y Buzón de Sugerencias-. Comité de Calidad: un miembro del Comité realiza el seguimiento mensual de demoras y analiza las causas. El comité consensua las acciones correctoras y preventivas de las desviaciones que se hayan encontrado.
Conclusiones: 1) La mejora introducida en el año 2004 ha permitido aumentar la eficacia de las acciones correctoras al pasar de acciones generales a acciones específicas para cada cliente. 2) La implicación del personal técnico en la reflexión de los motivos de las demoras aumenta su motivación y favorece la consecución del objetivo fijado. 3) Las causas más frecuentes de demoras son las averías en los analizadores y la deficiencia en la organización del trabajo.
ANÁLISIS DE LOS TRASLADOS INTERNOS DE PACIENTES INGRESADOS EN UN HOSPITAL
A. Sáinz-Rojo, J.R. Martínez, C. Caamaño, M. Alonso,
A. García-Sanguino y J. Carro
Palabras clave: Traslados-internos, Indicadores, gestión.
Objetivos: Medir la complejidad de los traslados internos del hospital y de cada unidad de enfermería definiendo indicadores para valorar las cargas de trabajo, analizar la posibilidad de algún problema en la gestión de las camas y poder ser utilizados en estudios que incluyan este concepto.
Métodos: La información de partida está constituida por los registros de ocupación de las camas del hospital durante el año 2003 obtenidos por el Sistema de información del Hospital. Las variables del registro son número de historia clínica, cama, servicio asignado y fechas de entrada y salida. El archivo maestro ha sido analizado con programación personalizada en diversas fases que incluyen una organización previa por pacientes, episodios y estancias y procesos discriminantes referentes a traslados dentro de la misma unidad, originados por envío a unidades especiales y realizados de forma directa entre unidades de enfermería. El tratamiento estadístico de los grupos ha sido realizado con el programa SPSS.
Resultados: La información de partida contenía 24.242 registros referida a 16.364 altas hospitalarias. El traslado ha afectado en alguna ocasión a 5.902 pacientes (36,06%). De los 4.108 traslados dentro de la misma unidad, que afectaron a 3.109 pacientes (18,99%), sólo 1.119 señalan cambio de servicio y el 63,3% fueron hechos en el mismo día. Los traslados entre unidades (3.771) afectan a 3.152 pacientes (19,26%), de los cuales 1.397 han sido realizados a través de una estancia intermedia en UCI o RECU (en 1.213 casos con vuelta a la misma unidad) y los 2.374 restantes son traslados directos de una unidad a otra que afectan a 2.073 pacientes (178 traslado doble, 51 triple y 7 cuádruple) y en los que sólo el 2,0% se correspondían con el mismo servicio. La distribución por meses es uniforme y no se observa ningún cambio apreciable ni siquiera en los meses de verano.
Conclusiones: Sin haber analizado todavía con detalle suficiente los resultados obtenidos pensamos que son cifras importantes a considerar el 36,06% de altas que han requerido algún traslado a lo largo de la hospitalización (que merecería poder ser comparada con hospitales de la misma complejidad), el 24,74% de pacientes que se han trasladado dentro de una misma unidad y para un mismo servicio (que probablemente esté relacionado con el esfuerzo del personal de enfermería para adecuar la compañía de los pacientes) y los 47 traslados potencialmente evitables que puede indicar una incorrecta ubicación el día del ingreso y una gestión de camas mejorable.
IMPACTO DE UNA UNIDAD DE ALTA RESOLUCIÓN EN LOS ÍNDICES DE ACTIVIDAD HOSPITALARIA. ¿SOMOS ÚTILES?
R. Tejido, C. Escalada, E. Pérez-Llantada, I. Sanpedro
y F. Novo Fernández
Palabras clave: Hospital Unit, Stay.
Objetivos: Valorar la eficiencia y rentabilidad de una Unidad de Alta Resolución en la actividad global del Hospital.
Métodos: 1) Comparar la estancia media de los GRD mas frecuentes de la Unidad de Alta Resolución frente a la actividad global hospitalaria. 2) Los datos se obtienen a partir de los CMBD del hospital recogidos por el Servicio de Admisión. 3) No se realizan test estadísticos por ausencia de datos de la población hospitalaria.
Resultados: La Unidad de Alta Resolución (UARH) nace en Abril del 2002. El Hospital Marqués de Valdecilla ha sufrido un importante descenso de camas como consecuencia de las obras que se están realizando desde finales de 1999. Por esto se creó la UARH para disminuir la estancia media y mejorar la resolutividad. La UARH tiene actualmente 19 camas. Se decide ingresar pacientes con procesos frecuentes en el Hospital y que puedan ser subsidiarios de una estancia corta. La asistencia se realiza de forma continuada, en turnos de mañana y tarde y durante todos los días del año. Es una atención multidisciplinaria por la corresponsabilidad de los propios médicos de la Unidad (Especialistas de M. Interna) y los médicos especialistas de los servicios colaboradores, que actúan como consultores. La asistencia se basa en la utilización de protocolos y en algunos casos vías clínicas. Con el Servicio de Cardiología se decidió ingresar pacientes con insuficiencia cardiaca (GRD 127), dolor torácico (150) y angina de pecho (140). Con el Servicio de Neumología se protocolizaron los siguientes procesos: neumonías comunitarias (89), EPOC (88), e infecciones respiratorias con broncoespamo (542). Con el Servicio de Digestivo se incluyeron pancreatitis (204) y HDA (174) en pacientes sin antecedentes de hepatopatía. Con el Servicio de Neurología los ictus (14) y los AIT (15). Con el Servicio de Urología las pielonefritis (321) En todos los casos la estancia en la UARH fue menor que en el resto del Hospital, y las diferencias fueron más notables en los GRD de mayor peso y en los procesos de estancia media más prolongada.
Conclusiones: La Unidad de Alta Resolución acorta de forma muy significativa la estancia media en los procesos más frecuentes de ingreso hospitalario. Probablemente se debe a la atención continuada en jornadas de mañana, tarde y días festivos, a la protocolización y al desarrollo de vías clínicas de estos procesos.
ESTANDARIZACIÓN DE CONSUMO DE PROCEDIMIENTOS QUIRÚRGICOS EN UNA UNIDAD DE CIRUGÍA MAYOR AMBULATORIA
S. Delgado-Sánchez, M. Alonso, J.R. Martínez, G. Marinoff, A. Saínz y J. Carro
Palabras clave: Estandarización; Bases-datos; Cma.
Objetivos: Crear un sistema de información de los pacientes asistidos en la unidad de Cirugía Mayor Ambulatoria del hospital, con el fin de organizar conjuntos de consumible básico por grupos de procedimientos quirúrgico, determinar estándares por tipo de intervención de material utilizado, fungible y protésico y controlar el stock de material protésico almacenado en la CMA.
Métodos: Diseño de una hoja de recogida de datos incluyendo procedimiento, tiempos de intervención y de estancia en la unidad y descripción de material utilizado. Creación de una base de datos en Microsoft Access. La determinación de estándares de cada procedimiento quirúrgico se realiza de forma paulatina y dinámica a medida que se va incluyendo información, ajustando frecuencias de consumo a partir del valor medio del error relativo y media de tiempo utilizado, controlado mediante una variación aceptable de dispersión de los datos. La aplicación de estándares estimados se hace en un proceso posterior formando grupos de consumo y de tiempos de utilización. Uso del programa SPSS para tratamiento estadístico.
Resultados: En 5 meses se han intervenido a 494 pacientes de 80 intervenciones quirúrgicas distintas, por 4 Servicios clínicos. Los procesos de estandarización son automáticos, pero hasta el momento sólo han sido significativos en 2 de las intervenciones quirúrgicas más frecuentes: Hernioplastia (104), y C.A.R. (59) han sido estandarizadas. Concretamente la estandarización de C.A.R. se fija en 15 artículos de material fungible que han sido utilizados en más del 80% de intervenciones y no determina el material protésico que es variable según los casos particulares.
Conclusiones: La estandarización de material fungible de cada intervención quirúrgica es muy útil para el trabajo de preparación de quirófanos en la CMA. Su utilización de tiempos y valoración a nivel de costes permite acercarse a un aprovechamiento óptimo de sus disponibilidades de la Unidad. El sistema permite ser utilizado de forma residual para controlar el stock de material protésico en depósito y valorar la utilización repetida del material considerado como desechable.
IMPLANTACIÓN DEL DOCUMENTO DE VOLUNTADES ANTICIPADAS (DVA) EN UN CENTRO DE SALOU
T. Anglés, Y. Mengibar, M. Gens, F. Bobé, L. Palacios
y N. Hernández
Palabras clave: Mejora, voluntades Anticipadas.
Objetivos: Modificar, simplificar e implantar el protocolo y díptico del DVA, ya que el texto de la Ley 21/2000 del 29 de Diciembre, pensamos que tiene un lenguaje poco claro, demasiado largo y denso. En definitiva poco práctico.
Métodos: En lo que respecta a los usuarios: Era necesario dar una información clara y concisa del significado del documento, donde localizar la información, a quien y donde presentarlo, así como otras cuestiones de orden práctico. En lo que respecta a los profesionales sanitarios: Era necesario garantizar el conocimiento de la existencia del DVA y su contenido. Era necesario facilitar su utilización, en el circuito: su implantación, aceptación, incorporación a la historia clínica (HCAP), validación, registro en el Registro Central de Voluntades Anticipadas (RCVA), renovación-revocación, ayuda de los comités de ética asistencial, donde y como buscar la información de los DVA al RCVA, etc. En lo que respecta a los profesionales de la UAAU: Informar sobre el DVA y su circuito, para conocer los documentos que se deben aportar conjuntamente al DVA, como enviarlo al RCVA.
Resultados: 1) Elaboración de un manual de procedimientos para los profesionales de todo el ABS de Salou. 2) Difusión del manual de procedimientos del DVA a los profesionales en sesiones informativas. 3) Implantación del mismo el 7 de Julio de 2003 en sesión clínica. 4) Difusión de los dípticos del DVA a los usuarios y al resto de las ABS. 5) Elaboración de un comité de evaluación para hacer un seguimiento de la implantación en el (Servei d'Atenció Primària) SAP.
Conclusiones: 1) El trabajo realizado parece útil para ayudar a los usuarios y profesionales en este tema. 2) Los profesionales sanitarios han asumido los conceptos básicos del proceso del DVA y por lo tanto están en condiciones de aconsejar a sus usuarios, ello ha de posibilitar una relación más transparente y de mayor confianza entre pacientes y profesionales sanitarios. 3) Se concluye que es necesaria su difusión a las demás ABS del SAP. A través de los dípticos el usuario toma conciencia de lo que representa el DVA, haciendo así posible, la reflexión personal. La utilización del DVA debe entenderse como un proceso positivo de responsabilidad de los usuarios en las decisiones relativas a su salud.
PROGRAMA DE DETECCIÓN DE ERRORES DE MEDICACIÓN. PUESTA EN MARCHA INCIDENCIA Y RESULTADOS
A. Gallart, M. Gallardo, M. Vélez, E. Martínez, D. Barcia
y S. Roig
Palabras clave: Error de Medicación.
Objetivos: Centro Médico Teknon es un hospital privado de tercer nivel situado en Barcelona. Desde sus inicios, hace ahora diez años, una de nuestras metas ha sido el lograr una asistencia de calidad a todos nuestros pacientes. Así, nuestro centro consiguió la acreditación de la Joint Comission International en Febrero del año 2003. Uno de los principales objetivos de nuestro programa de calidad ha sido el desarrollo de sistemas y procedimientos que nos permitan garantizar la seguridad de la asistencia. Por ello se puso en marcha un programa que nos permitiera monitorizar los errores de medicación. Los objetivos de este programa son tres: detectar situaciones de riesgo, establecer acciones de mejora y facilitar la coordinación y comunicación entre los diferentes departamentos implicados.
Métodos: Nuestro programa se basa en la comunicación voluntaria y anónima por parte de los profesionales implicados de los errores de medicación, sean éstos reales o potenciales. A tal efecto se diseñó una hoja de comunicación, la hoja azul, que está disponible en todas las unidades asistenciales, farmacia, consultas externas. Una vez se comunica un error, esta hoja es remitida al Departamento de Calidad. Quincenalmente, un grupo de trabajo formado por personal médico, de enfermería y de farmacia analiza todas las comunicaciones, investiga aquellos casos que lo requieren y los clasifica. Dicha información se remite al Comité de Farmacia de CMT.
Resultados: Durante el año 2003 se comunicaron un total de 676 incidencias relacionadas con la medicación de las que 606 se consideraron errores. El 86% fueron errores potenciales, 11% llegó al paciente sin lesionarlo, 1,8% precisó observación sin consecuencias, el 0,5% fue causa de lesión temporal y precisó tratamiento y finalmente un 0,17% (1 caso) precisó traslado a UCI. En el 64% de los casos el punto de error fue la prescripción seguido en un 22% de errores de dispensación, un 6,3% de transcripción y un 5% fueron errores de administración. Al analizar las causas de los errores el comité consideró que en un 37,8% de los casos se trataba de "olvidos-despistes" seguido de errores de dispensación en el 19%.
Conclusiones: El programa ha tenido un seguimiento importante por parte del personal de enfermería y farmacia mientras que todavía debemos implicar más al colectivo médico. La comunicación de los errores nos ha permitido detectar una serie de áreas de mejora y la puesta en marcha de acciones correctoras.
EVOLUCIÓN DE INDICADORES DE CALIDAD. ¿MEDIR POR MEDIR?
M.C. Martínez-Ortega, A. Martínez-Menéndez y A. Riera
Palabras clave: Indicadores, Objetivos, Efectividad.
Objetivos: 1) Analizar la evolución de los Indicadores de Calidad propuestos por el Servicio de Salud de la Comunidad Autónoma para el centro. 2) Establecer el impacto de los indicadores en la práctica clínica.
Métodos: Análisis de resultados de los Indicadores de Calidad años 2002 y 2003. Áreas revisadas (establecidas por el Programa de Mejora Continua de la Asistencia Sanitaria de la Administración Sanitaria del Principado de Asturias): accesibilidad, evaluación de la práctica clínica, Información y Uso racional de recursos.
Resultados: Accesibilidad. Demora en la atención en urgencias: 29,7 minutos. Duración de la fase diagnóstica en cáncer de mama: 15,9 días. Evaluación de la práctica clínica. Nuevos casos de cáncer de mama diagnosticados en estadios 0 ó 1 en el momento del diagnóstico: 44,6%. Aspirina a la llegada al hospital en pacientes con IAM: año 2002: 92,3%; año 2003: 97,7%. Prescripción de aspirina al alta en pacientes con IAM: año 2002: 97,4%; año 2003: 98,5%. Consejo o acción programada para dejar de fumar en pacientes con IAM: año 2002: 10%; año 2003: 28,5%. Prescripción de beta-bloqueantes al alta en pacientes con IAM: año 2002: 53,1%; año 2003: 80,8%. Tiempo de respuesta para trombolisis en pacientes con IAM: año 2002: 46,9 minutos; año 2003: 40,9 minutos (ambos años mediana 30 minutos). Mortalidad en pacientes con IAM: año 2002: 17,5%; año 2003: 11,8%. Instrucciones al alta en pacientes con IC: año 2002: 56,2%; año 2003: 60,9%. Información. Cumplimiento del Consentimiento Informado: 100%. Porcentaje de GRD inválidos: año 2002: 0%; año 2003: 0%. Porcentaje de codificación: año 2002: 100%; año 2003: 100%. Uso racional de recursos. Consumo de medicamentos genéricos: 5,7%. Novedades terapéuticas sin aportación relevante: año 2002: 0,06%; año 2003: 0,07%.
Conclusiones: A pesar de que la recogida de datos para la elaboración de estos indicadores se realiza, en ocasiones, de forma aislada -sin estar integrada en un plan de calidad global- los servicios implicados han realizado acciones correctoras de los resultados obtenidos en el primer año. Podemos compararnos con los hospitales de nuestro entorno en algunos aspectos de la práctica clínica. Sabemos el punto de partida desde el que establecer áreas de mejora. No se trata, por tanto, de medir por medir sino de tener en cuenta la máxima de que "la información que no se tiene no se puede mejorar, ni utilizar". No existe conflicto de intereses.
PREVENCIÓN DE LA INFECCIÓN ASOCIADA AL MANTENIMIENTO DE VÍAS INTRAVENOSAS INTERMITENTES
M. Gallardo, E. Martínez, A. Gallart, D. Barcia, P. Alonso
y S. Roig
Palabras clave: Safety, Nosocomial Infection.
Objetivos: Unificar el mantenimiento de catéteres de uso intermitente mediante el uso de suero fisiológico monodosis en adultos y pediatría evitando la utilización de viales multidosis de heparina que se han identificado como fuente de transmisión de la infección por el virus hepatitis C entre pacientes.
Métodos: Los servicios de Farmacia y Control de Infecciones elaboraron el protocolo de mantenimiento de los catéteres intermitentes, centrales y periféricos, con suero fisiológico el cual se sometió a la aprobación de los responsables médicos y de enfermería aceptándolo excepto para el mantenimiento de los "porth-a-cad" al carecer de bibliografía. La implementación se realizó en dos fases: en una fase inicial de un mes de duración se realizó un seguimiento de todos los catéteres mediante unas hojas de registro cumplimentadas por enfermería. En una segunda fase y una vez evaluados los resultados se aceptó para su uso en el Centro.
Resultados: Durante el mes de estudio se registraron un total de 187 catéteres, 15% centrales y 85% periféricos. Él catéter fue retirado por obstrucción en el 4% de los casos siendo todos ellos periféricos. Se observó que en estos casos no se habían seguido las instrucciones del protocolo. No se registraron incidencias ni complicaciones relacionadas con el uso de suero fisiológico de mantenimiento.
Conclusiones: El protocolo de mantenimiento de vías intermitentes periféricas y centrales está vigente desde hace dos años. El grado de adhesión al mismo es del 99% y hasta la fecha no se ha detectado ninguna complicación asociada al mismo. Con la utilización de los viales monodosis de SF evitamos el riesgo de infecciones cruzadas que existían con la utilización de preparaciones multidosis de heparina. Si bien ya hay en el mercado preparaciones monodosis de heparina no creemos que la relación coste-beneficio justifique su utilización frente al SF en el mantenimiento de los catéteres intermitentes. Los viales monodosis de heparina podrían ser una alternativa útil en el mantenimiento de los dispositivos centrales tipo "porth-a-cad". Esta es una opción que se está valorando, la cual nos permitirá eliminar definitivamente la utilización de diluciones multidosis y con ello una práctica clínica que conlleva un importante riesgo infeccioso.
BENEFICIOS DE LA CONSECUCIÓN DE LOS ESTÁNDARES ÉTICOS DE LA ACREDITACIÓN JCI EN UNA ÁREA BÁSICA DE SALUD
M.J. Bueno, A. Ibiricu, A. Grifoll, E. Vallejo y F. Celma
Palabras clave: Ética, Acreditación, Atención primaria.
Objetivos: La acreditación de centros sanitarios por la Joint Commission International (JCI) representa una evaluación externa de la institución sanitaria pero además aporta un compromiso por la mejora continua de la atención al paciente aplicando estándares de consenso internacional, con beneficios para el paciente, los profesionales y la empresa.
Métodos: En el año 2001 el ABS Hospitalet-Vandellós es acreditada por la JCI. En el 2004 el ABS Cambrils se encuentra en el proceso de acreditación. El estándar Derechos del Paciente y Familia (DPF) expresa: "cada paciente es distinto y tiene un carácter, necesidades, creencias y valores propios, las organizaciones de atención sanitaria deben establecer una comunicación de confianza con los pacientes para proteger cada uno de los valores culturales, psicosociales y espirituales", se enmarca dentro de los principios bioéticos fundamentales: no maleficencia, autonomía y justicia.
Resultados: Los procedimientos elaborados por los profesionales del centro fueron los siguientes: Código ético del centro Espacio de Bioética. Carta de derechos y deberes de los ciudadanos. Reconocimiento del derecho de la asistencia sanitaria pública Primera visita del adulto Primera visita del inmigrante. Custodia de los objetos personales Contención y medidas de seguridad física en pacientes vulnerables. Traslado de historias clínicas. Normativa de confidencialidad Sistemática de recogida de resultados de análisis Recogida de ITs en admisiones. Directrices de registro y almacenaje de pruebas complementarias Normativa de utilización de datos: informes y plantillas Implicación de la familia en el proceso asistencial. Documento de voluntades anticipadas Circuito de seguimiento del paciente Protocolo paciente terminal Circuito de actuación en caso de un éxitus. Protocolo informatizado "Detección de Necesidades-Evaluación inicial" Protocolo informatizado "manejo del dolor" Consentimiento informado.
Conclusiones: La elaboración de los procedimientos ha sensibilizado a los profesionales sobre los derechos y deberes del paciente y su familia. Hemos contemplado dentro de algunos protocolos asistenciales la vertiente bioética Esta acreditación tiene como eje central al paciente y su familia y nos ha hecho reflexionar sobre la falta de procedimientos de cuestiones éticas relacionadas con los profesionales y organización La experiencia obtenida en cada área básica es exportada al resto de los centros con los consecuentes beneficios.
INDICADORES INTERNOS: MEJORA DE LA CALIDAD EN PROCEDIMIENTOS DE ENFERMERÍA
O. Doblado, E. Olmedo, L. Fornos, L. Rios L y A. Ibiricu
Palabras clave: Monitorizar, Indicadores, Enfermería.
Objetivos: Monitorizar periódicamente indicadores de calidad que evalúen procedimientos de enfermería. Detectar errores y proponer mejoras. Completar el cuadro de mandos de nuestro centro de salud.
Métodos: 1. Se elabora un listado de los procedimientos de enfermería que necesitan una monitorización para poder detectar posibles errores: Entrega de tiras de glicemia, Control temperatura neveras medicación, Servicio de Extracciones de Análisis Clínicos y Box de críticos. 2. Para cada procedimiento se diseñan uno o más indicadores. 3. Periodicidad: mensual. 4. Se obtienen los datos de diferentes fuentes: Base de datos informatizada OMI-AP, Registro manual y base de datos específica. 5. Los resultados se presentan a la Dirección del centro en formato Excel 97.
Resultados: 1. Período estudiado: Mayo 2002-Abril 2004. 2. Tiras glicemia entregadas: 2002 = 12.000, 2003 = 13.741, 2004 = 14.850; Porcentaje de diabéticos con entrega de tiras: 2002 = 12%, 2003 = 15%, 2004 = 12%. 3. Controles efectuados de las temperaturas de las neveras: 2002 = 82%, 2003 = 91%, 2004 = 88%; Lecturas fuera del estándar de conservación del medicamento: 2002 = 50%, 2003 = 35%, 2004 = 28%. 4. Porcentaje de errores en extracciones: 2002 = 0,7%, 2003 = 0,3%, 2004 = 0,5%. 5. Revisiones de control del box de críticos realizadas: 2002 = 33%, 2003 = 67%, 2004 = 50%; Con déficits: 2002 = 37,5%, 2003 = 31%, 2004 = 41%; Con material/medicación caducada: 2002 = 14,3%, 2003 = 10,5%, 2004 = 0%.
Conclusiones: Se ha mejorado notablemente la conservación de la cadena del frío de las neveras del centro gracias al seguimiento del indicador diseñado que ha dado lugar a varias propuestas de mejora para el control en la refrigeración. Hemos reducido errores en extracciones, implantando nuevas mejoras en el preparado y etiquetado de los tubos, y una nueva organización del circuito. Destaca la sensibilidad de los indicadores llegando a reflejar la incorporación de nuevo personal en extracciones en los resultados del último trimestre. Los indicadores del Box de críticos muestran la necesidad de reforzar la informatización del registro de revisiones del carro de paros y aumentar la dedicación y utilización del protocolo. Se evidencia la eficacia del indicador centinela, en el caso de las caducidades en el carro de paros, nos condujo a implantar un sistema específico para el control de la caducidad del material del box de críticos mejorando los resultados. La monitorización periódica de los indicadores nos ayuda a detectar precozmente errores en los diferentes procedimientos de enfermería, facilitando la mejora continua.
ESTUDIO SOBRE LA UTILIZACIÓN DE GUANTES DE PROTECCIÓN INDIVIDUAL
A.M. Cunillera, A. Martín, R. Simón y M. Briansó
Palabras clave: Profesionales, guantes, Protección.
Objetivos: Evidenciar el uso que se hace de los guantes de protección frente al riesgo biológico. Analizar los colectivos que, por categorías profesionales, tienen más tendencia al uso de guantes y si el uso que se hace de los mismos es correcto con el fin de implantar acciones de mejora.
Material y métodos: Se ha realizado un estudio observacional de dos cortes transversales que comprenden desde el día 28-01-04 al 05-02-04 realizando una observación a un grupo diana de 50 profesionales de 2 categorías, 20 Auxiliares de Enfermería y 30 Diplomadas de Enfermería. Los servicios determinados para el estudio son: 33 profesionales de Cirugía, y 17 de Medicina Interna. Posteriormente hemos pasado una encuesta con las 27 variables que hemos analizado mediante la observación directa para hacer un estudio comparativo.
Resultados: Los resultados de la observación directa (N = 50) son: 1. Los profesionales del turno de tarde creen que la ubicación de los guantes podría mejorar para hacerlos más asequibles. (P = 0,001). 2. Los que trabajan en el turno de tarde son los que realizan correctamente el lavado de manos después de cada atención (P = 0,000). 3. Los profesionales del turno rotatorio son los que utilizan menor número de guantes (P = 0,005). Resultados de la encuesta: 1. El colectivo de Auxiliares de enfermería acostumbra a llevar siempre guantes en los bolsillos (87%). 2. El colectivo enfermero casi nunca los lleva (P = 0,003). 3. Las enfermeras acostumbran a realizar un lavado de manos menos correcto en relación con el colectivo Auxiliar.
Conclusiones: Los profesionales de la sanidad, debido quizás a un exceso de confianza, no tienen asumido que el uso de los guantes, se ha convertido desde la Ley 31/1995 de Prevención de los Riesgos Laborales en un EPI, es decir en un Equipo de Protección Individual. El estudio va a ser una herramienta para establecer un protocolo de actuación para el lavado de manos. También es importante crear un calendario de formación / información sobre diferentes tipos de guates, características y problemas de sensibilización al látex que pueden conducir a la enfermedad profesional. El control de índice de la enfermedad nosocomial mediante cultivos y seguimiento también nos ayudará a comprobar que nuestro plan de formación es efectivo. Los resultados de este plan se evaluaran dentro de tres meses mediante estudio observacional de las mismas variables que tuvimos en cuenta la primera vez y los presentaremos en el Congreso.
IMPLANTACIÓN DE UN CUADRO DE MANDO DE PROCESOS ASISTENCIALES EN ATENCIÓN ESPECIALIZADA
A. Jiménez, M.A. García Díaz, T. García Ortega,
J.A. García Ruiz, A. Lara y E. Pérez
Palabras clave: Procesos; Monitorización.
Objetivos: Describir el desarrollo de un cuadro de mando de indicadores de calidad de procesos asistenciales integrados a nivel hospitalario.
Métodos: La organización de la asistencia basada en procesos asistenciales integrados se inició en el sistema sanitario público de Andalucía a lo largo del año 2002, con un primer mapa de 18 procesos asistenciales de los que se especificaban 67 criterios de calidad, 43 de los cuales correspondían principalmente al nivel hospitalario y un segundo mapa, desarrollado a lo largo de 2003, que incluía 21 procesos con 63 criterios de calidad, 34 de ellos hospitalarios. Nuestro centro ha ido adaptando su sistema de información a la evaluación de dichos criterios y, al terminar 2003, disponía de un cuadro de mando de procesos asistenciales.
Resultados: El cuadro de mando de procesos de nuestro hospital recogía, al terminar 2003, la situación de 43 criterios de calidad, 32 corr espondientes a 11 procesos asistenciales del mapa I (ACV, cáncer de mama, cáncer de útero, cataratas, colelitiasis, embarazo, EPOC, fractura de cadera, patología prostática, insuficiencia cardíaca y VIH-sida) y 11 criterios correspondientes a 6 procesos asistenciales del mapa II (amigdalectomía-adenoidectomía, arritmias, artroplastia de cadera, cáncer de colon, cáncer de piel y hernias abdominales). Dicha información está disponible para todos los profesionales a través de la Intranet del hospital.
Conclusiones: El desarrollo de un cuadro de mando de procesos y su difusión dentro del centro aporta a los profesionales información valiosa de su propia actividad y les recuerda la apuesta estratégica del hospital por la organización de la asistencia en base a procesos asistenciales.
SALUD E INTERCULTURALIDAD. ACUERDO DE ACTUACIÓN CON LA ETNIA GITANA
M. Iloro y F. Padilla
Palabras clave: Acuerdo, Gitano, Interculturalidad.
Objetivos: Acercar la Sanidad a las minorías marginadas, facilitando el entendimiento entre los actores de la relación sanitaria, evitando así comportamientos poco éticos.
Métodos: Detección de algunos problemas de relación en el ámbito sanitario con minorías culturales marginadas. Creación un Grupo de Trabajo (GT) para estudiar las raíces del problema y tratar de solventarlos. Se decide comenzar el estudio y las posibles actuaciones por la problemática de la Comunidad Gitana, por ser éste un colectivo más conocido y de más fácil acceso.
Resultados: De las distintas reuniones mantenidas por el GT, del que forman parte miembros del HCSC y de la Fundación Secretariado General Gitano (FSGG) se concluye que la etnia gitana, en su mayoría, tiene dificultades de acceso y comprensión del mundo sanitario, en parte por sus presupuestos culturales y, fundamentalmente, porque la sociedad mayoritaria la ha relegado a una situación de estigmatización y marginalidad. Condiciona esto una ruptura de la equidad que caracteriza al Sistema Sanitario Público que hay que corregir.
Conclusiones: Siendo el HCSC un Centro con vocación de universalidad y con criterios de calidad orientados a obtener la satisfacción del ciudadano, es obligado, que una vez detectadas situaciones de inequidad se establezcan vías de actuación. El GT elabora un borrador de Acuerdo de Colaboración entre el HCSC y FSGG que se presenta a la Gerencia, quien, tras revisarlo, impulsa su puesta en marcha, proponiendo su firma en el seno de una Jornada de Sensibilización bajo el título Salud y Comunidad Gitana, celebrada con gran éxito el 15/6/04, en la que participan profesionales del Centro y representantes gitanos y en la que se buscan puntos de encuentro y se dan a conocer los términos del Acuerdo: Objetivos: 1. Fomentar la convivencia intercultural en el medio hospitalario. 2. Mejorar el conocimiento y uso de la sanidad por parte de la etnia gitana. 3. Capacitar y apoyar a los profesionales para que mejoren la atención a los pacientes gitanos y sus familias. 4. Avanzar en la promoción de la salud y mejora de la calidad de vida de los gitanos. Formación: Programada desde el HCSC y de la FSGG. Otros: 1. Creación de equipo de referencia de apoyo a las decisiones adoptadas en la atención sanitaria, que actuará como mediador y favorecedor de la convivencia intercultural. 2. Apoyo técnico a profesionales. 3. Acogida en acompañamiento, acogida y seguimiento en pacientes gitanos hospitalizados. 4. Intervención en conflictos. Creación de un comité de seguimiento y evaluación: Vía a la esperanza.
RIESGO PERCIBIDO, LA OTRA CARA DE LA EVALUACIÓN DE RIESGOS
R.M. Gil, M. Portell, J. Inglés y R. Casas
Palabras clave: Percepción De Riesgo.
Objetivos: Evaluar cuantitativamente el riesgo percibido por los profesionales sanitarios ante tres factores de riesgo seleccionados por su puntuación en la evaluación técnica y su representatividad en tres de las categorías más relevantes del sector: Agentes biológicos, Carga física y Organización del trabajo.
Métodos: Se aplica el procedimiento de "Evaluación dimensional del riesgo percibido" (Portell y Solè, 2001) por su flexibilidad y adaptabilidad tanto a los diferentes riesgos como a los centros de trabajo. Para cada factor de riesgo esta herramienta aporta una valoración del riesgo global percibido y nueve datos sobre la percepción de las siguientes características del riesgo: conocimiento, temor, vulnerabilidad, gravedad, control, potencial catastrófico y demora. La evaluación se realiza desde la U.V.S. del Grupo Sagessa mediante un cuestionario EDRP adaptado y auto administrado. Los cuestionarios se pasan durante los meses de mayo a julio del 2003 a 850 profesionales de las categorías con mayor índice de accidentalidad laboral (DUE, Aux, Técnico y celador) con relación contractual en ese periodo y pertenecientes a los tres niveles asistenciales. El índice de respuesta fue del 40%.
Resultados: Los resultados muestran discrepancias entre la priorización de los tres riesgos basada en la evaluación técnica (agujas = cargas > turnos) y la que se desprende de la percepción de los profesionales. Así se observan diferencias estadísticamente significativas entre el riesgo global percibido para agujas y cargas en asistencia primaria (t = 2,98, gl = 28, p < 0,01) y en Socio sanitario (t = 2,09, gl = 54, p = 0,04) En ambos casos deja de observarse la equivalencia entre los riesgos que se establece desde un punto de vista técnico y, además, varía el riesgo prioritario. Los datos derivados del EDRP permiten profundizar en la manera como se percibe cada factor de riesgo. Un primer nivel de análisis descriptivo se basa en la construcción del perfil característico de cada riesgo, en los cuales se representan las valoraciones medias obtenidas de cada característica(los perfiles se presentaran de manera gráfica en el congreso).
Conclusiones: Es posible obtener información cuantitativa sobre el riesgo percibido. Esta permite detectar las discrepancias que se producen en relación con los criterios técnicos de evaluación usados por los SP. Se recomienda recabar información sobre otras características del riesgo, ya que de ellas pueden derivar inferencias valiosas para diseñar información y formación adaptada a las necesidades cognitivas y motivacionales de nuestros profesionales.
CONSENTIMIENTOS INFORMADOS EN ENFERMERÍA Y SU PUESTA EN MARCHA EN L A FUNDACIÓN HOSPITAL CALAHORRA
M.V. Musitu, M.B. Arancón, C. Gorricho y E. Urquiza
Palabras clave: Consentimientos Informados Enfermería.
Objetivos: Los consentimientos en enfermería es un campo a nuestro criterio muy poco estudiado y creemos que necesario dada la importancia de dicho documento a nivel legal, puesto que como profesionales de enfermería nos vemos implicados directamente en la realización de técnicas derivadas de órdenes médicas ante las que el propio paciente solicita información acerca del motivo de dicha acción, de su puesta en marcha y complicaciones derivadas de la misma. Es por todo ello que creemos necesaria la incorporación a nuestro quehacer diario de un documento que por un lado nos obligue a informar al paciente de la técnica a realizar y a la vez de que aún sin eximirnos de responsabilidad en la mala realización de las mismas tengamos autorización escrita del consentimiento que se nos da, ya que en ocasiones la enfermera se ve en la tesitura de tener que escuchar de pacientes y familiares la duda sobre lo que es nuestra obligación.
Métodos: Se comentó la posibilidad de realizar dicho documento con todas las enfermeras de la unidad y con la dirección de enfermería, planteándolo como un objetivo de calida a alcanzar en corto plazo. Se han empleado para la creación de dicho documento la asesoría legal de licenciados en derecho, así como bibliografía. Con todo ello fuimos realizando el documento y hasta su finalización fue consensuado por las mismas personas y colectivos de los que habíamos pedido asesoría. Ante la falta de comité ético en el momento de su creación (posteriormente y en estos momentos ya lo tenemos), la propia directora de cuidados y organización asumió la responsabilidad y posteriormente se puso en marcha.
Resultados: La creación y puesta en marcha del documento, no solo no presentó problemas, sino que se contó con el apoyo tanto del paciente por sentirse informado de aquellas técnicas que conllevan cierto riesgo, como del personal de enfermería que se ve amparado con dicho documento.
Conclusiones: Cada vez de forma más fehaciente aumenta la demanda social en temas sanitarios, por otro lado la ley Gral. de Sanidad obliga a que el paciente reciba información sobre ttºs, etc. y por otro enfermería es un colectivo que por un lado debe cumplir con las órdenes médicas prescritas y en cambio muchas veces los propios pacientes y familiares se niegan a que los podamos aplicar, produciendo todo ello situaciones repetidas de estrés entre el personal de enfermería y repercutiendo todo ello en la calidad asistencial.
CONSENTIMIENTOS INFORMADOS EN ENFERMERÍA
M.V. Musitu, M.B. Arancón, C.A. Gorricho y E. Urquiza
Palabras clave: Consentimientos Informados Enfermería.
Objetivos: Visualización directa por parte de los asistentes de los modelos confeccionados.
COMPARACIÓN DE LAS DISCREPANCIAS PRE Y POSTMORTEN ENTRE PACIENTES DE UMI Y RESTO DEL HOSPITAL
L. González, J. Cáceres, J. Quintana, A. Marcos, R. Camacho y D. Medina
Palabras clave: Discrepancias Clínico-anatomopatológicas.
Objetivos: Comparar discrepancias clínico-anatomopatológicas entre pacientes fallecidos en la Unidad de Medicina Intensiva (UMI) y el resto del hospital.
Métodos: Análisis retrospectivo comparando las historias clínicas con los informes anatomopatológicos de 168 pacientes fallecidos en el hospital desde Enero 1999 a Octubre 2002 a los que se les realiza autopsia clínica. Asignación de la clasificación de Goldman a las discrepancias encontradas para la causa fundamental de muerte y enfermedad fundamental: Tipo I si conocido en vida hubiese cambiado el pronóstico o tratamiento y Tipo II si no lo hubiese hecho. Datos en Access y análisis estadístico con SPSS y 11.0.
Resultados: Revisadas 76,3% de las necropsias. Se solicitaron desde la UMI 95 (56,5%), desde Urgencias 22 (13,1%), desde M. Interna 20 (11,9%) y desde otros Servicios 31 (18,5%). Hombres 114 (68%) y Mujeres 54 (32%). Edad media 63 años. Estancia hospitalaria media 11,3 días. Fueron pacientes médicos 132 (78,6%) y quirúrgicos 36 (21,4%). Se encontraron discrepancias para la causa fundamental en 52 (31%), con 36 (21%) Goldman I y 14 (8%) Goldman II. En 26 (15,5%) casos la discrepancia se produjo por una causa infecciosa. En 15 (8,9%) por cobertura inadecuada de un foco conocido y 10 (6%) por infección no sospechada. Las discrepancias por infecciones no se asociaron a una mayor estancia, mayor número de pruebas diagnósticas, o estar ingresado en UMI. En 77 (58,7%) casos se encontró, al menos, un hallazgo inesperado que podría hacer contribuido a la causa fundamental. En las necropsias solicitadas por UMI se encontraron 22 (23,2%) discrepancias, frente a 30 (41%) en el resto del hospital (p = 0,018). Para la enfermedad fundamental se encontraron 19 (11,3%) casos discrepantes.
Conclusiones: La UMI es la principal fuente de necropsias en nuestro hospital y el Servicio con menos discrepancias diagnósticas. Se produce un elevado porcentaje de discrepancias diagnósticas para la causa fundamental de muerte, siendo muy frecuente la tipología infecciosa. Confirmamos la necropsia como un valioso instrumento para el control de calidad.
ABORDAJE ESTRATÉGICO DE UN SERVICIO DE ATENCIÓN AL PACIENTE
L.C. Martínez, C. Vázquez, C. Martín, M. García, F. Medel
y P. Zamarrón
Palabras clave: Comunicación, Salud, Relación paciente-p.
Objetivos: Nos planteamos varios objetivos estratégicos de prevención y anticipación a los conflictos a corto, medio y largo plazo, según los resultados a obtener: A) CORTO: 1. Organizar la atención a la demanda social. 2. Mejorar gestión informática de Sugerencias, quejas, reclamaciones. 3. Apoyar a servicios y dirección. 4. Facilitar el acceso a documentación clínica. B) MEDIO: 1. Aplicar el Programa Marco de Voluntariado. 2. Participar en Comisión de Riesgos sanitarios. 3. Asesorar ético-legalmente las consultas al SAP. 4. Colaborar en el CAE. C) LARGO PLAZO: 1. Desarrollar línea de formación: Escuela de Comunicación Ramón y Cajal. 2. Desarrollar línea de publicaciones informativas en forma de dípticos. 3. Dirigir el Título de Experto Universitario en Comunicación en Salud por la Universidad de Alcalá de Henares.
Métodos: A través de la estructura del SAP del Hospital Ramón y Cajal, reorganizada en el 2003, se trata de efectuar un apoyo a los servicios asistenciales clínicos y no clínicos, que este Servicio puede proponer: Unidades: 1. Unidad de Atención al Paciente. 2. Unidad de Información: creación de "chaquetas verdes". 3. Unidad de Trabajo Social. 4. Unidad de Asesoría en Bioética y Bio-derecho. Programas: 1. Escuela de Comunicación Ramón y Cajal (Programa de Formación Continuada y Título de Experto en Comunicación en Salud por la UAH). 2. Programa Marco de Voluntariado: Oficina del Voluntariado. 3. Programa Omega. 4. Programa de Estudios de Opinión. 5. Programa de Desarrollo Social.
Resultados: En el momento actual se ha reorientado la actividad del SAP hacia un modelo en donde se busca la satisfacción del ciudadano en aquellos aspectos propios de Información, Comunicación y Apoyo a los servicios asistenciales y de enfermería, en la función clínica que es el objeto fundamental del Centro. Se ha abierto la actividad del SAP tanto hacia dentro como hacia las entidades sociales y comunitarias de nuestra área de salud.
Conclusiones: Al año de la puesta en marcha de este modelo de SAP, nos sentimos muy satisfechos de los resultados obtenidos, al haber mejorado los indicadores de respuesta de reclamaciones, conocimiento del SAP entre los profesionales y una mejor respuesta a las demandas de la población, además de la línea formativa en Comunicación que se ha consolidado en este plazo de tiempo.
LA COMUNICACIÓN INTEGRAL: TITULO POSTGRADO DE EXPERTO EN COMUNICACIÓN EN SALUD POR LA UNIVERSIDAD DE ALCALÁ DE HENARES
L.C. Martínez, J. Júdez, C. Vázquez, M. García, M.D. López y M. Plaza
Palabras clave: Comunicación, Salud, Relación.
Objetivos: Es necesario desarrollar proyectos curriculares que promuevan las técnicas y habilidades necesarias para una óptima relación con el ciudadano. Por ello se estructuran una serie de materias troncales para que el profesional de la salud pueda acercarse en profundidad a todos los conocimientos necesarios en materia de Comunicación, Relación interpersonal y Ética del diálogo.
Métodos: Se propone al Rectorado de la Universidad de Alcalá de Henares un título dada la vinculación de esta Universidad al Hospital Ramón y Cajal, de intensa capacidad docente e investigadora. El título es aprobado a partir de sus contenidos docentes, de utilidad en la práctica clínica, por su orientación ciudadana, por su objetivo en la calidad y como base de una "excelente" relación paciente-profesional. No en vano la demanda social cada vez más frecuente es la mejora de la calidad en la relación de comunicación con el Ciudadano. Los contenidos formativos se estructuran en módulos teórico-prácticos, talleres y seminarios, configurándose una acción formativa muy práctica y completa que reúne todos los contenidos posibles en torno a la Comunicación global en el ámbito de la salud, con los siguientes temas: 1. Módulo de Comunicación Centrada en el Paciente. 2. Módulo de Habilidades de comunicación en clínica. 3. Taller de Apoyo psicoemocional en la práctica clínica. 4. Taller de Aspectos psicosociales en comunicación asistencial. 5. Taller de Resolución de conflictos y situaciones difíciles en clínica. 6. Taller de Comunicación en el final de la vida. 7. Módulo de Relación clínica. 8. Módulo de Deliberación clínica. 9. Taller de manejo de la información clínica. 10. Taller de toma de decisiones de sustitución. 11. Seminario de Bio-derecho. 12. Taller de planificación anticipada de las decisiones sanitarias. 13. Módulo de A tención socio-sanitaria. 14. Módulo de Didáctica de la comunicación. 15. La opinión del Paciente: metodología y sistemas. 16. Taller de Manejo de Rol-Play, Pacientes Simulados y Vídeos. 17. Evaluación de la formación y la gestión. 18. La Sociedad Intercultural.
Resultados: Los resultados que se han obtenido hasta el momento han sido excelentes cuando se han impartido de forma individual cada una de las materias. Su integración responde a una necesidad constatada que la Universidad de Alcalá de Henares ha acogido de manera óptima.
Conclusiones: Con la oferta formativa que se presenta esperamos dar respuesta a esta necesidad ya comentada, siendo un objetivo a medio-largo plazo que pretende con ello mejorar nuestro sistema sanitario y la satisfacción de los ciudadanos.
HACIA EL CUADRO DE MANDO INTEGRAL POR EL CUADRO DE MANDO POSIBLE
M. Martínez-Pillado, E. Temes, M. Romero, T. Soto, J. Grandes y J. Rosales
Palabras clave: Sistemas De Información.
Objetivos: Elaboración de una serie de indicadores clínicos de funcionamiento del hospital para la evaluación de los objetivos del Plan Anual de Gestión entre los Servicios y la Gerencia del Hospital. Realización gráfica de un benchmarking para evaluación la situación del Servicio en relación con el resto de especialidades afines y del Hospital en general.
Métodos: A través de un grupo de mejora se realizó una propuesta de indicadores para la evaluación del PAG y la realización del benchmarking. Se presentó el documento a los jefes de servicio y responsables de objetivos de los Servicios y se utilizó para la evaluación mensual.
Resultados: Se describen y definen los indicadores de servicio por líneas de actividad (consultas externas- % de consultas de alta resolución sobre total de primeras consultas; demora media; demora máxima; % pacientes no acuden a primera consulta, entre otros-, lista de espera - demora media, máxima,$ urgencias diferidas; %salida LEQ sin intervención; índice de sustitución; % cirugía ambulatoria programadas sobre total de cirugía programada, entre otros; actividad quirúrgica -índice de suspensión, %rendimiento quirúrgico; diagrama de Pareto sobre causas de suspensiones quirúrgicas, entre otros; hospitalización- estancia media, estancia media por GRD, estancia media con menos de 3 casos, % ingresos de menos de 24 horas; % reingresos en 30 días, entre otros; calidad -%adecuación de la hospitalización; protocolización de al menos 6 procesos asistenciales; implementación de un plan de información a los usuarios; % reclamaciones usuarios; % GRD inespecíficos, entre otros) que forman parte del cuadro de mandos. Se estableció un benchamrking interno, con la evolución del propio servicio, y con el conjunto del hospital, con el fin de recoger gráficamente la situación del servicio en el conjunto de resultados del centro.
Conclusiones: La implementación de un Cuadro de Mandos para la gestión clínica debe recoger indicadores realizados con los implicados en su evaluación y seguimiento. La formalización de un benchmarking lleva hacia una cultura de comparación con el entorno que no existía previamente y que allana el camino hacia la implementación de un Cuadro de Mandos Integral (CMI). Sin este paso previo, es posible que el CMI sea sentido como un ejercicio de gestión académico.
ANÁLISIS DE LAS RECLAMACIONES PRESENTADAS EN LOS CENTROS DE ATENCIÓN PRIMARIA DE LA REGIÓN DE MURCIA
M.P. Rodríguez-Martínez, A. Cánovas-Inglés, A.J. Barragán-Pérez
y J.M. Ruiz-Ortega
Palabras clave: Reclamaciones, Satisfacción, Gestión.
Objetivos: Evaluar y analizar las reclamaciones presentadas en los Centros de Atención Primaria.
Métodos: Estudio observacional y retrospectivo. Ámbito y emplazamiento: Centros de Salud y consultorios de la Región de Murcia, distribuidos en la siguiente organización administrativa: Gerencia de AP de Murcia (4 áreas y 49 zonas de salud), Gerencia de AP de Cartagena (1 área y 19 zonas de salud) y Gerencia de AP de Lorca (1 área y 8 zonas de salud). Se recogieron todas las reclamaciones escritas presentadas en todos los Centros de Salud y Consultorios durante el año 2003. Variables estudiadas: Gerencia de AP, número de Tarjetas Sanitarias Individuales (TSI) adscritas a cada Gerencia de AP, motivo de la reclamación según la Clasificación del Sistema de Información del Servicio Murciano de Salud (34 posibles de los que sólo 24 tienen relación con Atención Primaria), fecha, gerencia de AP de procedencia, existencia de respuesta y tiempo en su tramitación desde la recepción de la reclamación. Se realiza análisis descriptivo obteniendo medidas de tendencia central y dispersión de variables cuantitativas y distribución de frecuencias para las cualitativas.
Resultados: Nº de reclamaciones recogidas en las Gerencias de AP y Hospitales: 11.731, con la siguiente distribución: 3.490 (30%) en AP y 70% en Hospitales. Tasas porcentuales por Gerencia de AP: 71% Murcia, 20% Cartagena y 9% Lorca. Tasas de cada Gerencia de AP por 1000 TSI: 3,21 Murcia, 2,19 Cartagena y 2,03 Lorca. El bloque más frecuente fue el de "proceso asistencial" (1743, 50%) y el grupo "planificación, organización y coordinación" (1510, 43%). Los motivos de reclamación más frecuentes fueron: por referencias a "insuficiencia de personal" (24,27%), "organización y normas" (14,36%), por "disconformidad con la asistencia recibida" (11,43%), por "demora en la asistencia" (10,20%), por "cita previa" (7,65%) y por "cambios de médico" (6,07%). Todas las reclamaciones tuvieron respuesta antes de los 30 días posteriores a su recepción.
Conclusiones: El número de reclamaciones presentadas en los centros de AP (24%) es muy inferior al recogido en hospitales (76%). La tasa más alta en AP corresponde a la Gerencia de AP de Murcia (p
Algunos motivos de reclamación (cambios de médico), obedecen a reestructuraciones organizativas (redistribución de TSI por aumentos en la plantilla).El conocimiento de los factores que influyen en las reclamaciones, suponen una buena estrategia de gestión para mejorar la satisfacción del usuario.
DIFERENTES MOTIVOS DE RECLAMACIONES ENTRE LOS HOSPITALES PÚBLICOS, ATENCIÓN PRIMARIA Y SERVICIOS CENTRALES EN LA REGIÓN
M.P. Rodríguez-Martínez, A. Cánovas-Inglés, J.M. Ruiz-Ortega,
y D.A. Miñano-Sarabia
Palabras clave: Usuarios; pacientes; Derechos.
Objetivos: Evaluar las reclamaciones presentadas en los hospitales, centros de atención primaria y servicios centrales de la región de Murcia.
Métodos: Diseño: estudio observacional, transversal y retrospectivo. Ámbito: atención especializada y primaria y, servicios centrales de la región de Murcia. Emplazamiento: Servicios de Atención al Usuario de 8 Hospitales públicos, y 76 zonas de salud (que conforman el mapa sanitario de la Región de Murcia) más los Servicios Centrales de la Consejería de Sanidad. Se contemplan las 1.246.114 tarjetas sanitarias individuales (TSI) a 31-12-2003. Muestra: se recogieron todas las reclamaciones presentadas en todos los Servicios de Atención al Usuario durante el año 2003. Variables estudiadas: motivo de la reclamación (según clasificación del sistema de información del servicio murciano de salud), fecha, procedencia, existencia de respuesta y tiempo en su tramitación desde la recepción de la reclamación.
Resultados: El número total de reclamaciones recogidas fueron 14.368, con la siguiente distribución: 8.241 (57%), en Atención Especializada; 3.490 (24%), en Atención Primaria y 2.637 (18%), en Servicios Centrales de Consejería de Sanidad. Los bloques más frecuentes fueron Acceso a la Asistencia (71%), Proceso Asistencial (50%) y Entorno Asistencial (70%) respectivamente por tipos de asistencia. Por grupos fueron Demora de la Asistencia (25%), Planificación, Organización y Coordinación (43%) y Recepción, Acogida y Actividades (70%) respectivamente por tipos de asistencia. Por motivos fueron Cita Previa (21%), Insuficiencia de personal (24%), Información de la Organización (61%), respectivamente por tipos de asistencia.
Conclusiones: Los hospitales continúan con sus reclamaciones de accesibilidad sobre todo en "demora de la asistencia" y "listas de espera".En atención primaria, una vez superada la fase de accesibilidad, se presentan reclamaciones mas de proceso y resultado asistencial, sobre todo en planificación, organización y coordinación. En los servicios centrales las reclamaciones mas frecuentes fueron las relacionadas con los bloques de entorno asistencial y sobre todo en información de la organización. El conocimiento de los diferentes factores que afectan a las reclamaciones es una estrategia de gestión para mejorar el grado de satisfacción del usuario.
RECLAMACIONES PRESENTADAS EN LOS HOSPITALES PÚBLICOS DE LA REGIÓN DE MURCIA
M.P. Rodríguez-Martínez, A. Cánovas-Inglés, J.M. Ruiz-Ortega, D.A. Miñano-Sarabia
Palabras clave: Reclamaciones; Hospitales; Gestión.
Objetivos: Evaluar las reclamaciones presentadas en los hospitales de la Región de Murcia.
Métodos: Diseño: estudio observacional, transversal y retrospectivo. Ámbito: atención especializada de la región de Murcia. Emplazamiento: 8 hospitales públicos. Muestra: se recogieron todas las reclamaciones presentadas en todos los hospitales públicos durante el año 2003. Variables estudiadas: los motivos de las reclamaciones se codifican en bloques, grupos e ítems de motivos. Son 5 bloques (bloque de acceso, entorno, proceso, resultado y otros), que a su vez, se dividen en 18 grupos y estos últimos dan lugar a los 65 motivos de reclamación propiamente dichos. El número de Tarjetas Sanitarias Individuales (TSI) adscritas al total de hospitales estudiados es de 1.246.114 a 31/12 del 2003.
Resultados: Número total de reclamaciones recogidas: 8.241. Los grandes bloques fueron: por "acceso a la asistencia" 5.884 (71%); "proceso asistencial" 870 (11%); "prestaciones y otros" 622 (8%); "entorno asistencial" 490 (6%) y "resultado asistencial" 375 (5%). El 80% de los grupos de reclamaciones corresponden a: "demora en la asistencia" (25%); "lista de espera" (24,6%); "administrativas de acceso a la asistencia" (19%); "prestaciones sanitarias" (7%) y planificación y organización (6%). Los motivos más frecuentes fueron: por "cita previa" (21%), por "lista de espera consulta" (20%), por "extravíos de documentos" (19%), por "sin clasificar" (6%), por "disconformidad de asistencia recibida" (5%) y por "demora en la asistencia" (4%). Por hospitales: H. Virgen de la Arrixaca de Murcia (8%). H. J. M. Morales Meseguer de Murcia (8%). H. General universitario de Murcia (45%). H. Santa Ma del Rosell de Cartagena (31%). H. los Arcos de San Javier (2%). H. Comarcal del Noroeste de Caravaca (2%). H. Rafael Méndez de Lorca (4%). H. Virgen del Castillo de Yecla (2%).
Conclusiones: Las reclamaciones más frecuentes en los hospitales son de accesibilidad sobre todo en listas de espera y en cuestiones administrativas. El conocimiento de los diferentes factores que afectan a las reclamaciones es una estrategia de gestión para mejorar el grado de satisfacción del usuario. El cambio actual de clasificación de motivos de las reclamaciones se adapta mas al tipo de asistencia prestada en el ámbito hospitalario.
EVALUACIÓN DE LOS DIFERENTES MOTIVOS DE RECLAMACIONES REGISTRADAS EN LOS SERVICIOS CENTRALES DE LA REGIÓN DE MURCIA
M.P. Rodríguez-Martínez, A. Cánovas-Inglés, J.M. Ruiz-Ortega
y D.A. Miñano-Sarabia
Palabras clave: Reclamaciones; Satisfacción, Gestión.
Objetivos: Evaluar y analizar las reclamaciones registradas en los Servicios Centrales.
Métodos: Diseño: estudio observacional, transversal y retrospectivo. Ámbito: Servicios Centrales de la Región de Murcia. Emplazamiento: servicio de atención al usuario de la Consejería de Sanidad de la Comunidad de Murcia; con 1.246.114 tarjetas sanitarias individuales (TSI) a 31-12-2003. Muestra: se recogieron todas las reclamaciones presentadas en los Servicios Centrales durante el año 2003. Variables estudiadas: motivo de la reclamación (según la Secretaria Sectorial: son 5 bloques (bloque de acceso, entorno, proceso, resultado y otros), que a su vez, se dividen en 18 grupos y estos últimos dan lugar a los 65 motivos de reclamación propiamente dichos.), fecha, procedencia, existencia de respuesta y tiempo en su tramitación desde la recepción de la reclamación.
Resultados: Número total de reclamaciones recogidas: 2.637. Los grandes bloques fueron: por "entorno asistencial" 1855 (70%); "acceso a la asistencia" 305 (12%); "prestaciones y otros" 249 (9%); "proceso asistencial" 200 (8%); y "resultado asistencial" 28 (1%). De los grupos de reclamaciones destaca sobre todo el de "Recepción y actividades de Atención" con 1849 (70%), cuyo motivo de reclamación "información de la organización" fue de 1604 (61%). También a destacar el grupo de "prestaciones sanitarias" con 226 reclamaciones (9%) cuyo motivo más frecuente de reclamación fue "organización administrativa interna en torno a las prestaciones" 113 (4%). Todas las reclamaciones tuvieron respuesta antes de los 30 días posteriores a su recepción.
Conclusiones: En los Servicios Centrales las reclamaciones que más se presentan son de entorno asistencial y sobre prestaciones sanitarias reconocidas y no reconocidas. La actividad de información sobre la organización ocupa un lugar relevante en la atención al usuario en los servicios centrales. El conocimiento de los diferentes factores que afectan a las reclamaciones es una estrategia de gestión para mejorar el grado de satisfacción del usuario.
LENGUAJE COLOQUIAL DE USUARIOS EN LOS CENTROS DE ATENCIÓN PRIMARIA Y ESPECIALIZADA DEL SERVICIO MURCIANO DE SALUD
M.P. Rodríguez-Martínez, A. Cánovas-Inglés, A.J. Barragán-Pérez,
J.P. Paredes-Martínez, J.M. Ruiz-Ortega y D.A. Miñano-Sarabia
Palabras clave: Comunicación; Lenguaje, Asertividad.
Objetivos: Describir las palabras y frases empleadas por los pacientes que acuden a los Centros de Atención Especializada y Atención Primaria del Servicio Murciano de Salud.
Métodos: Diseño: estudio retrospectivo y descriptivo. Fuente de casos: Recopiladas las frases, palabras y barbarismos de los profesionales en contacto con pacientes de los Hospitales y Centros de Atención Primaria del Servicio Murciano de Salud. Criterios de inclusión: Todas las palabras, modismos, simbolismo y frases con vulgarismos recopiladas de los últimos 2 años.
Resultados: Tamaño de la muestra n = 50 palabras del lenguaje peculiar; 20 frases de uso cotidiano en las consultas; 10 barbarismos y errores conceptuales. Frases: No he venido antes porque estaba enfermo. Vengo a ponerme la inyección del tuétano y la antibritánica. Vengo a que me llame la atención. Me come el régimen. Mi azúcar es de los nervios. Yo misma me estoy matando. Me "quedao" inútil del remo derecho. Me duele la caña del pie. Tengo más salud que la que traía. Me han "fumigao" la herida. Déme las pastillas que fomentan. Tengo un dolor que me arranca en el anca, me engancha la corva y me paraliza el remo. Me duele el "terrao". Se me ha "recalcao" la mano. Me he "retorcio" el pie. Palabras: trastorno, colaso, galápago, estornino, mocorrera, empreño, brótola, revuelar, zancarrón, anca, raspa vertical, colodrillo, escalfao, raspera, platicante, pasmico, pasmo; obrar, dodotil, rasquija. Barbarismos: Anciana en estado vegetal. El dolor de la pierna es por los gases. No estoy de acuerdo con la suspensión del sintrón porque soy sintronista. Solicito pruebas médicas en centro medico neutral. La limpiadora ha dejado sordo a mi padre, (le ha tirado a la basura el audífono). Mi padre esta "ingresao" en insectos. Pendiente de pruebas del carótido. Tengo mucho ácido único.
Conclusiones: Este lenguaje nativo y peculiar tiene la ventaja de ser descriptivo, claro y cercano y forma parte de nuestra idiosincrasia. La comprensión del lenguaje coloquial por parte de los profesionales transmite más confianza y seguridad favoreciendo la comunicación médico-paciente.
CÁLCULO DE LA CAPACIDAD LOGÍSTICA DE REALIZACIÓN DE CONSULTAS EXTERNAS
F. Lameiro, M.T. Jiménez-Buñuales, M. Chivite, C. Sivestre,
E. Layana y J. Gost
Objetivos: Contrastar el máximo teór ico de consultas externas que podría realizar nuestro centro con la actividad de 2003.
Métodos: Se calculó un promedio mensual de consultas de cada agenda. Del sumatorio de las 12 capacidades mensuales se sustrajeron 34 días, por vacaciones y formación. El contraste se realizó por diferencia y cociente. No se cuestionó la previsión de las agendas ni los tiempos asignados por consulta.
Resultados: Jornada anual: 207 días. Distribución de los indicadores de contraste:
Conclusiones: La dispersión de los indicadores muestra que no se puede calcular un "porcentaje de ocupación" de consultas análogo al de camas. La actividad realizada puede ser mayor que la prevista, o sea, el tiempo dedicado a consulta se ocupa según las necesidades, y no según las previsiones. La estructura de las agendas no se adecua a la demanda que reciben los servicios. El ajuste de las agendas a la demanda exige que se consideren no solo los recursos asignados a consulta (punto excluido expresamente en este estudio), sino también las demás actividades (hospitalización, interconsultas, quirófano, pruebas diagnóstico-terapéuticas, docencia, investigación y gestión del propio Servicio), y, por lo tanto, no puede emprenderse globalmente, sino caso a caso. Los resultados permiten priorizar los servicios con mayor desajuste entre capacidad y actividad para reestructurar las agendas.
ESTUDIO DE REVISIÓN DE LA ADECUACIÓN HOSPITALARIA MEDIANTE EL AEP EN LA FUNDACIÓ HOSPITAL/ASIL DE GRANOLLERS
F. Martínez, R. Julià, V. Nortes, J.M. Ibáñez, E. Martín y R. Lledó
Palabras clave: Appropriateness Evaluation Protocol.
Objetivos: 1) Estimar la proporción de estancias y de ingresos hospitalarios agudos inadecuados. 2) Identificar las causas de inadecuación más importantes. 3) Identificar los factores predictivos de hospitalización inadecuada.
Métodos: Revisión retrospectiva de una muestra representativa de 275 días de hospitalización. Para cada día de estancia de la muestra se revisó también la adecuación del ingreso correspondiente. La revisión de la adecuación se realizó por parte de tres revisores, siguiendo los criterios del AEP. Se seleccionó una muestra independiente de 20 historias clínicas obtenidas al azar, correspondientes a 20 episodios de hospitalización. Se revisaron de forma independiente tanto el día como el ingreso seleccionado. Se calcularon el índice de acuerdo observado (Io), el índice de acuerdo específico (Ie), y el estadístico kappa de Cohen. El análisis realizado incluyó: a) análisis descriptivo univariable; b) análisis bivariable; c) regresión logística simple para estimar la odds ratio de cada una de las variables consideradas a priori con potencial explicación sobre la proporción de uso inadecuado y d) regresión logística multivariable para estimar la odds ratio de cada variable explicativa de uso inadecuado, una vez ajustada para el resto de variables.
Resultados: Respecto a la concordancia en la evaluación de las estancias, el nivel de acuerdo fue bueno (Io 87,9%, Ie 69,2%, k = 0,732). Para la adecuación de los ingresos, el nivel de acuerdo se consideró perfecto (100%) La proporción de estancias innecesarias fue del 30,5%, con predominio en los servicios médicos. La proporción de ingresos innecesarios hallados en la muestra fue del 11,9%. Se analizan los motivos de inadecuación de estancias e ingresos y los determinantes de éstos.
Conclusiones: 1) Los niveles de inadecuación observados son del orden de los publicados en nuestro país. 2) Las pautas de comportamiento de los médicos y las demoras en el alta derivadas de problemas de organización aparecen como las causas evitables más frecuentes de estancia inadecuada. 3) Las pruebas diagnósticas y los tratamientos que podrían realizarse de forma ambulatoria y la admisión prematura por intervención aparecen como las causas más frecuentes de ingreso innecesario. 4) El AEP da una idea aproximada del comportamiento del centro y de los diversos servicios, ya que ayuda a detectar situaciones sobre las cuales intervenir con estrategias correctoras.
CONSTITUCIÓN DE UN GRUPO DE BIOÉTICA A PARTIR DE LA ELABORACIÓN DE UN PROCESO SEGÚN EL MODELO EUROPEO DE CALIDAD TOTAL
M.J. Virgós Soriano
Introducción: La utilización del Modelo Europeo para la Gestión de la Calidad Total, puesta en marcha en el Hospital Monte Naranco como herramienta de gestión, ha permitido realizar una planificación participativa en la cual la elaboración de los procesos resultaba un aspecto esencial.
Objetivo: Desarrollar una oportunidad de mejora detectada en el proceso de Cuidados Paliativos.
Material y métodos: Un equipo multidisciplinar realizó el proceso de Cuidados Paliativos según la metodología de Calidad Total desarrollada en nuestro Hospital. La elaboración de este proceso sirvió como punto de reflexión sobre nuestra actividad, que se encuentra estrechamente relacionada con la bioética. Se consideró una oportunidad de mejora prioritaria, la creación de un Grupo de Bioética no solo para éste, sino para el resto de los procesos del Hospital como paso previo a la formación de un Comité de Bioética Asistencial, en espera de la normativa que establezca los requisitos legales para su constitución. Se solicitó la colaboración a una Magíster en Bioética del Hospital de referencia del área para asesoramiento tanto de la estructura como del objetivo y contenidos del grupo de trabajo y se propuso la participación a diferentes trabajadores del Hospital que pudieran estar interesados.
Resultados: Creación del Grupo Promotor de Bioética (Julio 2002). Sesión constitutiva: Se establecieron las bases de funcionamiento, periodicidad y duración de las sesiones. Se eligió una secretaria y un coordinador. Estructura de las sesiones: Orden del día, desarrollo de contenidos y acta resumen. Composición del grupo: 10 personas (trabajadora social, psicóloga, economista, ATS, experta en documentación clínica, coordinadora de calidad, médicos clínicos y quirúrgicos). Objetivo prioritario: Formación del Grupo en Bioética Asistencial. Contenidos de las sesiones: Conocimientos básicos de bioética y aprendizaje de método (5 sesiones, dirigidas por la Magíster en Bioética), sesiones bibliográficas, análisis y resolución de supuestos prácticos, estudio y discusión de la normativa vigente. Actividades desarrolladas: Se han realizado 20 sesiones de 90 minutos, con una participación media del 80%, periodicidad mensual, además de la asistencia a Congresos y Jornadas relacionadas con la Bioética. Proyectos pendientes: Conseguir la formación de Magíster requisito imprescindible para la constitución de un Comité de Bioética.
Conclusiones: La implementación del proceso de Cuidados Paliativos ha originado la constitución de un Grupo Promotor de Bioética de la que podrán beneficiarse otros procesos del Hospital, facilitando el paso de la Bioética como disciplina a la Bioética integrada en la práctica clínica de los profesionales de este Centro. Binomio ética y calidad. Ética y gestión asistencial.
EVALUACIÓN DE UN SISTEMA DE GESTIÓN DE INCIDENCIAS
M. de la Vega, M.J. Medrano, A. Miquel y C. Jiménez
Palabras clave: Incidencias Seguimiento Mejora.
Objetivos: Evaluar el Sistema de Gestión de Incidencias (SGI) implantado en el SUMMA 112 en julio de 2003.
Métodos: El Sistema pretendía ser una vía de comunicación para la gestión y resolución de incidencias ocurridas diariamente en el SUMMA 112. Se estableció durante los dos primeros meses, un seguimiento quincenal para comprobar la eficacia de su funcionamiento, elaborando unos parámetros de control que serían analizados para poner en marchas las mejoras pertinentes.
Resultados: El SGI ha resultado ser un perfecto sistema de comunicación interna en la organización, permitiendo la transparencia en las actuaciones, la participación de los profesionales, así como la implicación del equipo directivo. Por otro lado, se ha conseguido una trazabilidad de las acciones. Se ha establecido un canal de comunicación bidireccional entre los distintos niveles jerárquicos de la organización gracias a esta automatización de procesos.
Conclusiones: La realización de seguimientos quincenales ha resultado ser muy efectiva, puesto que se han detectado áreas de mejora en los inicios de la implantación del sistema. Dado que está englobado en el Sistema ISO, permite identificar áreas de mejora. Ha mejorado la seguridad en el acceso al contenido de las incidencias, estableciendo permisos de usuarios por niveles. Sería necesario un seguimiento periódico para realizar revisiones del SGI que sirvan para dar una respuesta más adecuada a las necesidades de la organización.
EL "FOCUS GRUP" PARA EVALUAR LA SATISFACCIÓN EN CENTROS SOCIOSANITARIOS
I. Bañol, M. Lozano, G. Guirao, S. Salmeron, L. Alfaro
e I. Arbusa
Palabras clave: Focus Grup Sociosanitarios.
Objetivos: Establecer una política y un método de evaluación de la satisfacción en residentes y familiares que sea útil y facilite la interacción entre los entrevistados y el entrevistador. Evaluar la satisfacción de los residentes y familiares en una residencia de gestión integral y de residencia de gestión de personal auxiliar. Poner en marcha acciones de mejora como consecuencia de los resultados.
Métodos: 1. Elaboración de un procedimiento corporativo para la evaluación de la satisfacción en los centros de idc. 2. Consultar estándares de calidad para residencias en donde se expliciten los aspectos de evaluación más importantes. 3. Elaborar una entrevista semiestructurada que sirva de guía para el focus grup y que incluya: a) sistema de puntuación y b) evaluación cualitativa. 4. Disepar el método de ejecución del "focus grup". 5. Organización de los grupos focales en cada residencia: 5.1. Grupo focal de residentes: a) selección de residente según capacidad cognitiva (test minimental). b) Propuesta a residente. c) Formación de grupo con adscripción voluntaria. d) Elección de día y hora de reunión. 5.2 Grupo focal de familiares: a) Elección de día y hora de reunión. b) Realizar carta de invitación a todos los familiares de residentes o tutor o persona responsable. 6. Realización de reuniones. 7. Tabulación de datos y oportunidades de mejora. 8. Reunión de núcleo promotor de calidad para decidir oportunidades de mejora y plan de acción.
Resultados: Se obtienen resultados de residentes y familiares en base a su satisfacción utilizando una valoración de 1 a 4 siendo 1 (mal), 2 (regular), 3 (bien), 4 (muy bien), a cerca de asuntos importantes del entorno sociosanitario como son la potenciación de la autonomía, el trato del personal, la preservación de la intimidad, la higiene además de una valoración global. Se obtienen pues datos medibles y comparables. También aparecen puntos débiles a partir de los cuales se pueden emprender acciones de mejora.
Conclusiones: El "focus grup" permite y estimula a los residentes y familiares opinar sobre aspectos clave de la asistencia y el entorno relacional. El "focus grup" es un método útil para la evaluación de la satisfacción en centros sociosanitarios. El "focus grup" permite secundariamente establecer planes de acción para mejorar la satisfacción de los residentes y familiares en los centros sociosanitarios.
MEJORANDO LA CALIDAD "ON-LINE"
A. Noriega, E. Martínez, A. Díaz y P. Herrera
Palabras clave: Formación, Intranet.
Objetivos: Mejorar la formación continuada de los profesionales de nuestra organización ofreciendo nuevas vías que permitan adaptarse a la actividad laboral del Personal del Centro.
Métodos: Desde enero de 2004 se ha incluido en el programa de formación de nuestro hospital una oferta de cursos on-line. A través de Erudinet, nuestra intranet corporativa, todo el personal del Centro puede acceder mediante un código de identificación al área de formación personalizada y específica del curso al que se han inscrito. Esta iniciativa se enmarca dentro de las acciones planteadas a partir de los resultados de la encuesta de clima laboral (Noviembre 2003) que identifica la formación como uno de los puntos débiles de la organización.
Resultados: Se ha elaborado un proyecto en el que la formación on-line se estructura en los siguientes apartados: 1) Documentación del Curso: disponibilidad de toda la información del curso en formato electrónico. 2) Trabajos a realizar: cada curso incluirá los trabajos a realizar y presentar (vía electrónica) en un tiempo delimitado. Estos trabajos serán evaluados necesariamente para superar el curso. 3) Foro de discusión / Consultas: Se establece un área de consultas y un foro de debate para la resolución de las dudas y la expresión de opiniones relacionadas con el tema, moderado por el responsable del curso. De esta forma se realiza una oferta de cursos de formación on-line tutorizados en los que establecen fechas límite de realización y entrega de trabajos relacionados sin necesidad de asistencia física. A lo largo de 2004 está prevista la realización de dos cursos formativos on-line: Curso de Introducción a la calidad y Curso de actualización en infección nosocomial.
Conclusiones: Con la incorporación en el Hospital de la Intranet corporativa contamos con los medios técnicos para llegar a todos los empleados del Centro, ofreciendo la posibilidad de una alternativa de formación adaptada a las necesidades de tiempo y de trabajo del personal.
ENCUESTA DE CLIMA LABORAL: APLICANDO UN TERMÓMETRO A LA ORGANIZACIÓN
T. Dierssen, E. Martínez, M. Robles, R. González, C. Muñoz
y A. Díaz
Palabras clave: Clima-laboral, Satisfacción-profesional.
Objetivos: Conocer el clima laboral de nuestra organización identificando puntos fuertes y áreas de mejora.
Métodos: Se ha diseñado un estudio de corte transversal mediante la aplicación del cuestionario de clima organizacional elaborado en el Servicio Vasco de Salud, que consta 30 preguntas cerradas que permiten explorar todos los aspectos contenidos en los criterios 3 "Personas" y 7 "Resultados en las personas" del modelo EFQM y 1 pregunta relativas a la satisfacción general con el trabajo realizado (en una escala de 0 a 10). La encuesta se remitió por correo postal a todo el personal de plantilla del hospital. En el análisis se han considerando (siguiendo la estrategia propuesta en Osakidetza) áreas excelentes aquellas con más del 65% de satisfechos, fuertes (50-65%), con oportunidades de mejora (35-50%) y que requieren mejorar (< 35%).
Resultados: Se han enviado 767 encuestas alcanzándose una tasa de respuesta del 39,8%. Globalmente, los aspectos mejor considerados fueron: el plan medioambiental (un 87,3% de los encuestados manifestó una implicación alta o muy alta con el mismo), el trato personal con el superior directo (adecuado o muy adecuado en el 83,2%) y la satisfacción con el trabajo realizado (alta o muy alta para el 76,5%). Los apartados peor valorados han sido: la retribución, cuyos 3 ítems han presentado el menor porcentaje de trabajadores satisfechos (sólo el 9,1% consideró su salario igual o superior al de categorías profesionales equiparables), el conocimiento e identificación con los objetivos (sólo el 20,5% considera su nivel de conocimiento de los objetivos alto o muy alto) (20,5%) y la formación (sólo el 25,1% considera satisfactoria / muy satisfactoria la respuesta a las peticiones de formación). En cuanto a la satisfacción general medida en una escala de 0 a 10 la puntuación media fue de 5,95 (DE: 2), presentando los facultativos y el personal administrativo una puntuación casi un punto superior a la media global, siendo enfermería y celadores los colectivos con peores resultados.
Conclusiones: La medición del Clima Organizacional constituye una herramienta de diagnóstico e identificación de los aspectos más significativos de la empresa con el fin de mejorar su funcionamiento interno. Nuestros resultados muestran que las dos acciones prioritarias sobre las que debemos incidir son potenciar la política de formación y establecer políticas de reconocimiento en nuest ra organización.
MEJORANDO LO PRESENTE
I. Ruiz, M. Carreras, C. Eguizabal, J. Maiso y P. Rodeles
Palabras clave: Calidad, Satisfacción, Imagen.
Objetivos: Promover la mejora continua de los Servicios Sanitarios, buscando la satisfacción del paciente y de los trabajadores. Fomentar la implantación de sistemas de gestión basados en modelos de excelencia, potenciar la utilización de sistemas que favorezca la gestión de riesgos, apoyar la puesta en marcha de normas que hagan compatibles su función con el respeto al medio ambiente. Observar las condiciones hosteleras de los centros y hacer propuestas de mejora de imagen. Fomentar y dar apoyo metodológico para la implantación y desarrollo de procesos.
Métodos: Realización de auditorias al 100% de Centros de Salud de Logroño para valorar puntos fuertes y áreas de mejora de aspectos relacionados con la calidad percibida, imagen, seguridad, mantenimiento y estructura organizativa. Una vez valorados fueron validados con los responsables y se realizó un informe señalando las áreas a mejorar. Posteriormente se elevó el informe a la Gerencia del Servicio Riojano de Salud y a la Consejeria.
Resultados: Tras el estudio realizado hemos observado una serie de carencias comunes a todos los centros y otras específicas de cada uno. Como ejemplos señalamos: Carecen de procedimientos de acogida al paciente, citación, información, urgencias y emergencias en el centro. Así como de circuitos organizativos. Carecen de planes de mantenimiento preventivo, de prevención de riesgos laborales, de catástrofes, incendios, planes de emergencia y evacuación. No existe plan de gestión de residuos ni auditorias de segregación. La limpieza, el orden y en general la imagen podría mejorarse.
Conclusiones: Creemos sería necesario establecer un sistema de gestión integral de la calidad para mejorar los aspectos de gestión, organización, recursos y procesos. Esta es la propuesta que desde la Unidad de Calidad se ha elevado a los responsables sanitarios.
FORMACIÓN DE GRUPO DE TRABAJO DE ENFERMERÍA PRIMARIA-ESPECIALIZADA
E. Mata, M. García y F. Alonso
Palabras clave: Información, Continuidad.
Objetivos: Formación de un grupo de trabajo de enfermería por parte de 3 Centros de Salud y su Hospital de referencia, para conseguir una continuidad en el trabajo de enfermería sobre el paciente y realizar documentación sobre consejos a determinado tipo de pacientes (encamados, con sonda vesical).
Métodos: Reuniones mensuales desde Enero de 2004 entre los responsables de enfermería del área y de los Centros de Salud con profesionales del Hospital (Dirección de Enfermaría, enfermera de Calidad y enfermería especializada en el tema a tratar).
Resultados: Se ha realizado una hoja de alta de enfermería del Hospital consensuada entre ambos niveles, para que los profesionales de Primaria tengan información sobre la evolución del paciente durante el ingreso hospitalario y los cuidados de enfermería que precisa al alta, y que éstos tengan una continuidad. Elaboración de documentación que se dará a los pacientes en ambos niveles sobre cuidados en determinados procesos. Se ha comenzado con el paciente portador de sonda vesical permanente y pacientes que precisen sondaje intermitente.
Conclusiones: La continuidad y el consenso en los cuidados de enfermería entre Atención Primaria y Especializada repercute en una mayor calidad asistencial al paciente.
DESARROLLO DE UN PROGRAMA INSTITUCIONAL DE FORMACIÓN EN CALIDAD ASISTENCIAL. LA EXPERIENCIA DE BALEARES
L. Bernácer, X. Barceló, I. Borrás, J. Corcoll y J. Orfila
Palabras clave: Calidad, Formación, Gestión.
Objetivos: En la estrategia de implantación de un programa de calidad es esencial la formación e impregnar a los profesionales la cultura de la mejora continua. La formación en calidad es una herramienta básica y necesaria para instaurar un cambio cultural en profesionales y gestores sanitarios que ayuden a implementar el Plan de Calidad Asistencial (CA). Una vez asumidas las transferencias sanitarias la Consejería de Salud y Consumo ha afrontado la calidad de la asistencia sanitaria tanto desde el punto de vista del modelo de gestión como de la metodología a desarrollar, sobre la base de la participación del profesional, el paciente, comunidad científica y sociedad. El objetivo del trabajo es ilustrar el proceso de desarrollo de un programa institucional de formación en calidad asistencial.
Métodos: Los recursos de los que consta el Servicio Balear de Salud para atender a una población de 916.968 hab. son de 5 hospitales, 47 equipos de atención primaria y la asistencia sociosanitaria (GESMA), 1.800 médicos y 2.500 enfermeras. En septiembre 2003 se creó el grupo de trabajo multidisciplinar de las dos direcciones generales. En marzo 2004 se constituye la base de la Comisión Asesora de CA con el compromiso de participación de representantes de la Consejería de Salud y Consumo, Servicio Balear de Salud, GESMA, Centros Hospitalarios, Atención Primaria, Colegios profesionales, Asociaciones pacientes y Sindicatos. Dentro de esta comisión se constituyen varios grupos de trabajo, estableciéndose como una de las áreas prioritarias el desarrollo del Plan de Formación en CA.
Resultados: Se realiza un Plan de Formación en CA sobre la base del modelo de gestión de Calidad EFQM. Se han diseñado 11 actividades formativas que engloban desde aspectos de sensibilización hasta los distintos elementos que conforman el modelo EFQM. Para cada actividad formativa se realizan 6 ediciones: 2 ediciones para hospitales de la isla de Mallorca y Gesma, 2 ediciones para los equipos de atención Primaria de la isla de Mallorca, 1 edición para Primaria y Especializada de la Isla de Ibiza y 1 edición para Primaria y Especializada de la Isla de Menoría. Para cada una de las actividades se ha desarrollado un perfil de participante. En total son 76 ediciones, 1.520 participantes y 18.240 horas lectivas.
Conclusiones: El esfuerzo formativo asumido desde la Consejería de Salud y Consumo para impulsar el cambio cultural ha permitido implicar a los profesionales como elemento cardinal en el desarrollo del Plan de Calidad.
IMPLANTACIÓN DE UN PLAN DE ACOGIDA PARA EL PERSONAL DE ENFERMERÍA DE NUEVO INGRESO EN EL HOSPITAL
P. Martín-Martín, M.C. Plaza-Gómez, M.A. Blanco-Galán, M.J. Buezo
y P. Cayón
Palabras clave: Acogida, Personal Sanitario.
Objetivos: 1) Evaluar mediante encuesta el grado de comprensión y la valoración subjetiva acerca de la utilidad de realizar el plan de acogida para el personal de nuevo ingreso en el Centro sobre todo en los períodos estivales. 2) Detectar que áreas del plan de acogida habría que cambiar para mejorar la satisfacción del nuevo personal.
Métodos: Se elabora una "guía de acogida" por un grupo de trabajo donde se recogen aspectos de actividad asistencial, estructuras del Hospital, información de carácter laboral, uniformidad. Esta guía es presentada en una reunión conjunta al personal de nueva incorporación donde además se le da información de la política y la estrategia del Hospital y de los Objetivos del mismo marcados por la Dirección de Enfermería y pactados por los propios profesionales de las Unidades. Se les facilita en el mismo acto el Dossier de cuidados y procedimientos implantados en las distintas unidades, presentándoles por ultimo, a la supervisora de la unidad donde el profesional se va integrar. Esta guía se ha facilitado a 180 personas entre los años 2002 y 2003, se ha hecho una encuesta grupal antes de la integración de este personal en el centro. Obteniendo índices generales de satisfacción muy buenos con este plan de acogida. Posteriormente queremos recogerlo de forma objetiva.
Resultados: Se ha obtenido unos índices generales de satisfacción muy buenos respecto a este plan que superan el 90%.
Conclusiones: 1) A juicio del personal encuestado de nueva incorporación, deducimos que la integración es más rápida y permite mayor eficacia y satisfacción en su trabajo. 2) La evaluación de esta "guía de acogida" nos ha permitido elaborar una encuesta, personalmente dirigida, que en año 2004 se pasara a todo el personal de enfermería que se integre en el centro, para detectar los puntos dentro de la propia guía y del plan que a juicio de los nuevos trabajadores pueden mejorarse para favorecer su integración en el centro.
¿APLICAMOS DE FORMA ADECUADA EL PROTOCOLO DE DETECCIÓN DEL CÁNCER DE CÉRVIX?
M.A. Pardo, V. López, A. Aller, D. Escribano, C. Grimal
y C. Martín
Objetivos: Queremos conocer en qué grado solicitamos y registramos las citologías de acuerdo con el Protocolo de Detección Precoz del cáncer de cérvix (PAPPS). Recomendación PAPPS (actualización 2003): "se recomienda citología, inicialmente 2 tests con periodicidad anual y después cada 5 años, en las mujeres sexualmente activas de 35 a 65 años".
Métodos: Tras obtener un listado de las 2935 mujeres de 35 a 65 años pertenecientes a nuestro Centro de Salud, elegimos una muestra de 60 Historias Clínicas, recogiendo los siguientes datos: 1) Edad de la paciente; 2) ¿Tiene citologías realizadas?, ¿cuántas?; 3) ¿Cumple recomendación PAPPS?.
Resultados: En nuestra muestra poblacional, la edad media de las mujeres seleccionadas ha sido de 47,48 años (desviación típica de 7,6). La media de citologías realizadas es de 1,3 (desviación de 0,4), aunque un 40% (IC (25,5-51,6)) no tenía registrada ninguna citología. Analizando por grupos de edad tenemos 37 mujeres (63,8%) entre los 35 y los 50 años, y 21 mujeres (36,2%) entre 50 y 65 años. En el grupo de 35-50 años hay un 7,72% más de mujeres con alguna citología realizada, pero esta diferencia no es significativa (p = 0,339). Las mujeres entre 35-50 años presentan una media ligeramente superior en el número de citologías (1,2 frente a 1) que las mujeres entre 50-65 años, pero la diferencia tampoco es significativa (p = 0,394). Ninguna de las mujeres cumplía la recomendación PAPPS.
Conclusiones: Según este estudio, la media de citologías realizadas es baja, y además no aplicamos el Protocolo de Detección Precoz del cáncer de cérvix siguiendo la recomendación del PAPPS. Por un lado solicitamos las citologías sin seguir un criterio, posiblemente cuando las pacientes nos lo solicitan. Y por otra parte, hay muchas mujeres que nunca se han realizado una citología, siendo preciso intensificar nuestros esfuerzos en una captación activa de las mismas, informando de la recomendación preventiva. No obstante, pensamos que habrá un número no despreciable de mujeres que acudan a consultas privadas de Ginecología, sin que este dato conste en sus Historias Clínicas.
GESTIONANDO UNOS CUIDADOS INTEGRALES
F. Domínguez, A. Pérez, M. Membrillo, J. Toro, E. Villalba
e I. Ruiz
Palabras clave: Calidad, Cuidados, Continuidad.
Objetivos: Describir la respuesta integral, coordinada y eficiente que se llevó a cabo en la gestión de los cuidados de una paciente hospitalizada con una importante ansiedad (relacionada con un fuerte sentimiento de abandono familiar).
Métodos: La paciente ingresa diagnosticada de quiste ependimario posterior del tercer ventrículo cerebral y pendiente de craneotomía parietal derecha. A su ingreso se realiza Acogida y Valoración Inicial de Enfermería, analizando las necesidades básicas según el Modelo de Virginia Henderson. Se detecta en la paciente una gran preocupación y sentimientos de abandono familiar debido a que es ella la cuidadora principal de su marido, diagnosticado de esclerosis múltiple y con grandes déficit de cuidados. Antepone este problema a su situación de salud. La enfermera responsable contacta telefónicamente con la enfermera de enlace comunitaria y le explica el problema, pidiéndole que realice una valoración de la situación familiar en el domicilio de la paciente. En el proceso se ha utilizado: Hoja de Valoración Inicial de Enfermería. Plan de Cuidados para el Proceso Expansivo Cerebral. Test de Barthel (dependencia). Test de Pffeifer (cognitivo). Test de Goldberg (ansiedad y depresión). Taxonomías NANDA, NOC y NIC. Informe de Enfermería de Alta.
Resultados: Después de sucesivas visitas para seguimiento, en la actualidad Isabel maneja perfectamente la situación familiar con apoyo formal y familiar. La ansiedad ha disminuido. Se encuentra feliz y satisfecha de poder hacer una vida como antes de su enfermedad. Sigue controles en el hospital y sigue su trabajo de monitora en la Asociación de Esclerosis Múltiple.
Conclusiones: Con el estudio de este caso hemos comprobado la importancia de: Centrar nuestras actuaciones en el paciente mediante el conocimiento y comprensión de sus necesidades, expectativas y grado de satisfacción. Avanzar en el desarrollo de un sistema de información integrado que permita evaluar las intervenciones realizadas y proporcione información necesaria sobre las actividades que se realizan, para quién, en qué momento y cuál es su efectividad. Garantizar la continuidad asistencial y liberar al paciente de las consecuencias de una atención fragmentada y compartimentada. Optimizar la utilización de recursos.
ACTUALIZACIÓN MANUAL DE PROCEDIMIENTOS SOBRE CITOSTÁTICOS Y FORMACIÓN DEL PERSONAL DEL PERSONAL DEL SERVICIO DE FARMACIA
M.J. Rodríguez, J. Quero, F. Perello, M.A. Maestre, M. García y J. Burrueco
Palabras clave: Citostáticos Formación Accidentes.
Objetivos: El Servicio de Farmacia dentro de las actuaciones de mejora continua de la Calidad se ha fijado como objetivo mejorar la formación de los profesionales implicados en la manipulación de medicamentos citostáticos.
Métodos: Se realiza una actualización del manual de procedimientos en la preparación de medicamentos citostáticos y se imparte en la sesión formativa a los profesionales del Servicio. En el protocolo se incluye: 1. Medidas de actuación ante un derrame accidental. 2. Contenido y Ubicación de un Kit antiderrames. 3. Listado de neutralizantes. 4. Tabla de medidas específicas de actuación. La sesión formativa se plantea para reforzar estos puntos y para que la información llegue a todo el personal del Servicio.
Resultados: Se aprecia un aumento de la Seguridad e implicación del personal al verse como las preguntas constantes sobre seguridad y toxicidades de los medicamentos citostáticos disminuyen. También podemos apreciar una mayor satisfacción a la hora de realizar la preparación.
Conclusiones: Las medidas tomadas tras la modificación de preparación y manipulación de citostáticos aumentan la seguridad de los profesionales del Servicio, así como disminuyen los riesgos que pueden presentar. La implicación en la realización de estas modificaciones en el Manual de Procedimientos y las sesiones formativas de los diferentes estamentos de que consta un Servicio de Farmacia hace que las medidas adoptadas sean mejor aceptadas e integradas en el plan de trabajo diario efectivo y eficiente.
ESTUDIO SEMESTRAL DE LA EVOLUCIÓN INTRA-EXTRAHOSPITALARIA DE ÚLCERAS POR PRESIÓN
B. García y E. Mata
Palabras clave: Úlceras por Presión.
Objetivos: Intercomunicación entre Hospital y Centro de Salud en cuidados de úlceras por presión.
Métodos: Estudio semestral prospectivo en una Unidad de Hospitalización de Medicina Interna con un total de 16 casos. Evaluación al ingreso mediante escala de Norton modificada. Informe de cuidados de enfermería al alta hospitalaria y contacto telefónico al mes con enfermería de Atención Primaria.
Resultados: Seguimiento positivo por parte de Atención Primaria. Continuidad en el tratamiento de las úlceras por presión por parte de Atención Primaria partiendo del informe de alta de enfermería del Hospital.
Conclusiones: Inicio de comunicación entre Enfermería de Atención Primaria y Especializada.
ESTUDIO POR MEDIO DE UN GRUPO DE DISCUSIÓN DE LA CALIDAD PERCIBIDA POR LOS USUARIOS DE UNA PLANTA DE CIRUGÍA GENERAL
L. Herrero, M.J. Colomina, T. Molina, J. Almela, J.F. Navarro y A.M. Haro
Palabras clave: Cualitativa, Calidad, cirugía.
Obje tivos: Conocer, en un formato no cuantitativo, las opiniones, expectativas, percepciones y sugerencias de los pacientes y sus acompañantes en torno a la calidad asistencial en una planta de Cirugía General.
Métodos: Se forman 4 grupos de discusión (GD) con enfermos y acompañantes, seleccionados aleatoriamente, que hayan estado ingresados en 2003 en la 3ª planta del H. G. U. de Elche. Se graban con su permiso, en vídeo y magnetófono, las reuniones. Los moderadores tienen un guión para que se traten los temas de forma uniforme.
Resultados: Se extractan, resumen y entrecomillan las opiniones más destacables por secciones: Profesionalidad: "Confianza plena" en los profesionales que les atienden. Demandan "más información al ingreso y durante el periodo de estancia". Mala identificación de los profesionales que les atienden, excepto médico y limpieza. Relación o trato recibido: Trato satisfactorio, mejor por parte de enfermería que por parte de los médicos de quienes opinan no hacen un seguimiento personalizado y les dedican poco tiempo. Hay "cierta desorganización" en los cambios de turno, fines de semana y en relación con personal nuevo o en prácticas. En la tarde y noche reclaman mayor celeridad para la movilización de enfermos y cambios de pañal. Bienestar: Unanimidad sobre el grave deterioro de instalaciones y materiales del hospital. Quejas por la noche para dormir por demasiados ruidos. Comidas: Comidas frías, secas y "poco apetecibles". Higiene y limpieza: Unanimidad en valorar los aseos para acompañantes como "muy sucios, inutilizables". Deterioro en la limpieza los fines de semana y los olores de las papeleras de los aseos de las habitaciones. Fuera de contexto: Se habló de forma espontánea de las reclamaciones por escrito, de su utilidad o no, con diversidad de criterios pero concluyendo en que "hay que hacerlo así" y la opinión casi unánime de que "si acuden a los medios de comunicación es más efectiva". Surgió el tema de las visitas, con gran disparidad de opiniones, desde restringir las visitas a estar de acuerdo con el actual "puertas abiertas".
Conclusiones: Se ha recogido, con esta nueva metodología de los GD, una valiosa e importante información que era poco objetivable en las encuestas de satisfacción. Las opiniones de enfermos y familiares reflejan importantes áreas de mejora en las áreas de: comunicación y trato con el enfermo y familiares, información sanitaria, hostelería, limpieza, instalaciones y materiales y otras áreas de interés, como reclamaciones y visitas.
OPORTUNIDADES PARA MEJORAR LA SATISFACCIÓN CON LA FORMACIÓN CONTINUADA A PARTIR DE UNA ENCUESTA AL PERSONAL
J.I. Barrasa, R. López, V. Aznar y R. García
Comisión de Formación Continuada del HCU.
Palabras clave: Formación Continuada, Satisfacción.
Objetivos: Conocer el grado de satisfacción del personal del hospital con la formación continuada, identificar los principales problemas e inconvenientes percibidos y marcar los objetivos de trabajo de la Comisión de Formación Continuada (CFC) a partir de esos resultados.
Métodos: Cuestionario por correo interno a una muestra aleatoria de 1.250 personas del Hospital El cuestionario se diseñó específicamente para el estudio y su grado de comprensión se validó previamente. A los 15 días del envío se hizo un refuerzo de recuerdo mediante carteles en las plantas y en lugares estratégicos de paso. La CFC analizó los datos recibidos, extrajo conclusiones e identificó sus objetivos y estrategia de actuación futura. Los resultados y conclusiones fueron presentadas en una sesión hospitalaria abierta a todo el personal.
Resultados: Respondieron 374 de los encuestados (30%), siendo la respuesta mayor entre médicos, personal no sanitario, fijos y menores de 50 años (p < 0,05). El 54,3% de los encuestados estaban insatisfechos o muy insatisfechos con las oportunidades de formación y aprendizaje que les ofrecía el hospital, alcanzando dicho porcentaje el 68,2% entre los médicos, el 79,3% entre el personal con 6-10 años de antigüedad, el 65% entre los menores de 30 años y el 63% entre el personal contratado. Los principales problemas identificados fueron: 1. Desajustes entre oferta y demanda de cursos (el 53,8% no había sido admitido en algún curso). 2. Mala información en las convocatorias de cursos (el 40% se quejaba de este hecho) y del sistema de selección usado. 3. Problemas de acceso a los cursos, por horario inapropiado (20%), o por necesidades de servicio (63%) y 4. Mala identificación de las necesidades reales de formación (para el 22,4 % no se programaban cursos de interés).
Conclusiones: Tras la encuesta, la CFC se planteó como objetivos aumentar la satisfacción del personal con la formación hasta el 45% y con la información sobre los cursos hasta el 60%. Las oportunidades de mejora identificadas han sido: 1. Incluir los cursos de alta demanda como criterio a considerar en la elaboración de los programas de formación; 2. Difundir el calendario anual de cursos en el primer trimestre del año; 3. Potenciar el uso del enlace de formación en la Intranet; 4. Difundir los criterios de selección de cada curso; 5. Adecuar horarios de programación en función de alumnado; 6. Desarrollar el procedimiento para la detección de necesidades de formación y 7. Difundir los criterios utilizados para priorizar las necesidades de detectadas.
CONSULTA ANTITABACO: UNA OPORTUNIDAD DE MEJORA
D. Sanz, L.A. Hijós, F. Aranguren, A. Mendoza, M.J. Andrés
e I. Abadia
Palabras clave: Tobacoo Quality Circles.
Objetivos: Dentro del ciclo de mejora continua de la calidad en el Programa de actividades preventivas y promoción de la salud (PAPPS). La prevención-deshabituación del tabaquismo fue una de las oportunidades de mejora detectadas. Fomentar la prevención del tabaquismo: ofrecer consejo antitabáquico breve; captar y ayudar a aquellos fumadores que deseen dejarlo. Creación de una consulta específica de deshabituación tabáquica (CEDT). Consolidar el trabajo sobre tabaquismo dentro del grupo de calidad.
Métodos: El grupo de trabajo detectó las siguientes áreas de mejora: a) Formar y motivar a enfermeras y médicos para la actuación ante el habito tabáquico. b) Captación de fumadores que soliciten ayuda para dejar de fumar. c) En la CEDT se harán las siguientes actividades: 1ª visita: a) Información sobre tabaquismo. b) Anamnesis: datos demográficos, antecedentes generales, habito tabáquico, estadio del cambio -modelo de Prochaska-, dependencia Fagerström-, motivación -Richmond- y cooximetría. c) Acordar tratamiento y fijar Día D. 2ª 3ª y 4ª visita (mantenimiento): Valoración abstinencia, tolerancia del tratamiento farmacológico, refuerzo e intervención motivacional. Contactos telefónicos (seguimiento), refuerzo e intervención motivacional para la prevención de las recaídas. La valoración de las actividades preventivas realizadas (PAPPS) se realizo con una muestra de 100 historias. La valoración de la CEDT se realizo con un registro de las actividades.
Resultados: La evaluación del PAPPS (2003), muestra que las actividades de prevención del tabaquismo se realizan en el 83,7% de las historias. En la CEDT se atendieron a 32 pacientes con las siguientes características: 77,14% hombres; edad 48 ± 13,52; 74,28% en fase de preparación; 77,14% con tentativas previas; nº cigarrillos/día: 32,82 ± 12,2; tiempo en fumarse el 1º cig.: 15 minutos; cooximetría: 35 ± 15,39; dependencia: 6,35 ± 2,22; motivación: 7,05 ± 1,51. Los abandonos tras la primera consulta son del 15,28%, los porcentajes de abstinencia a 1, 3, 6 y 12 meses fue del 54,29, 37,14, 28,57 y 22,86, respectivamente.
Conclusiones: El impulso de este nuevo servicio se ha basado en el trabajo del grupo de calidad y su propuesta de mejorar en el área del tabaquismo. Tanto las actuaciones de captación y ayuda al fumador como las desarrolladas en la CEDT se han implantado adecuadamente, siendo asumidas por el equipo. En nuestras datos la tasa de abandonos del tabaco son coincidentes con varios estudios, aun así, deberemos mejorar en la actuación de la prevención de recaídas.
VARIABILIDAD EN EL USO DE LA LAPAROSCOPIA EN UN SERVICIO DE CIRUGÍA
V. Soria, B. Flores, M. Carrasco, M.F. Candel, A. Campillo
y J.L. Aguayo
Palabras clave: Variabilidad, Laparoscopia, Urgencias.
Objetivos: La laparoscopia se ha ido introduciendo progresivamente para tratar o diagnosticar diversas patologías abdominales urgentes. Sin embargo su implantación en los diversos servicios y cirujanos ha sido variable. El objetivo de esta comunicación es estudiar la variabilidad en la utilización de la laparoscopia en un servicio "homogéneo" de cirujanos.
Métodos: Nuestro servicio está compuesto por 17 cirujanos con un período de formación en el mismo hospital. Hemos estudiado una serie de pacientes intervenidos de forma urgente en los últimos 5 años a los que se podría haber aplicado la laparoscopia con los diagnósticos de apendicitis aguda y colecistitis aguda. Se ha analizado la proporción de pacientes intervenidos mediante laparoscopia o mediante laparotomía por cada cirujano del servicio. Además se ha realizado una encuesta a cada miembro del servicio para identificar las causas por las que se utiliza o no la técnica laparoscópica y para contrastar la intención de los cirujanos con la realidad de sus actuaciones.
Resultados: En los últimos 5 años se ha incrementado la proporción de la laparoscopia en urgencias en pacientes con diagnóstico de colecistitis aguda (23% en 1999, frente a 40% en 2003). Con respecto a los cirujanos se diferencian tres grupos; el grupo A que realiza menos del 20% de las intervenciones por laparoscopia, el grupo B con una proporción entre el 20 y el 50% y el grupo C que realizan >50% de las intervenciones por laparoscopia. Con respecto a los pacientes con diagnóstico de apendicitis aguda se diferencian tres grupos más marcados; el grupo A formado por cirujanos que no utilizan nunca la laparoscopia, el grupo B que la utilizan entre un 5 y un 15% de los casos y el grupo C que la utilizan en más del 40% de los casos. Con respecto al resultado de la encuesta, hay una alta predisposición de los cirujanos a utilizar la laparoscopia que no coincide con la utilización real de la misma. Las causas identificadas que justifican esta desproporción son la mayor duración de la intervención y problemas técnicos en el quirófano de urgencias.
Conclusiones: Existe una variabilidad muy significativa en los cirujanos de un mismo servicio en la utilización de la laparoscopia como forma de tratamiento de dos procesos agudos. El análisis de este hecho, así como el resultado de la encuesta de opinión ha sido útil para elaborar una guía de práctica del uso de la laparoscopia en el abdomen agudo.
CONTRIBUCIÓN DE LA CIRUGÍA GENERAL A LA CIRUGÍA MAYOR AMBULATORIA EN UNA UNIDAD INTEGRADA DE UN HOSPITAL GENERAL
J.L. Aguayo, B. Flores, V. Soria, S. Sánchez, J. Miquel y A. Campillo
Palabras clave: Cirugía Ambulatoria.
Objetivos: Valoración de la contribución relativa de la Cirugía General a la actividad quirúrgica ambulatoria programada en una unidad de tipo integrado.
Métodos: Se ha analizado la actividad en CMA del Hospital Morales Meseguer de Murcia entre los años 1995-2002. El centro es un Hospital general de adultos que atiende una población de 250.000 habitantes. Dispone de un Hospital de Día Quirúrgico de tipo integrado (comparte los quirófanos con la cirugía de ingreso) para las especialidades: Cirugía General, Traumatología, ORL, Oftalmología, Urología y Dermatología. Se ha estudiado: número de pacientes programados/año y porcentaje de ambulatorización global/año para todas las especialidades. También la contribución relativa a la CMA de las diferentes especialidades. En el caso de la Cirugía General se analiza la curva evolutiva del número de pacientes intervenidos, el porcentaje creciente de ambulatorización y se identifican los GRD mayoritarios.
Resultados: A lo largo del período analizado, se intervinieron de forma programada 51.132 pacientes, de los que 21.933 (43,75%) lo fueron en régimen de CMA. El porcentaje de ambulatorización ha evolucionado desde el 31,5% de 1992 al 62,31% de 2002. Sobre el conjunto de pacientes intervenidos en CMA, la contribución relativa de las diferentes especialidades, el liderazgo lo ocupa Oftalmología (38,1%), seguido de la Cirugía General (20,58%). La Cirugía General ha evolucionado de porcentajes de ambulatorización globales del 13,48% en 1995 a 51,50% en 2002. Los GRD principales en Cirugía General son, por orden decreciente: 162 (hernia inguinal), 158 (ano), 270 (otros procesos), 107 (varices), 262 (biopsias y nódulos mamarios), 267 (sinus) y 160 (otras hernias); todos ellos muestran unos índices de sustitución en 2002 entre el 67-95%.
Conclusiones: La Cirugía General ha alcanzado una posición preponderante en la CMA. Un Hospital de Día Quirúrgico integrado es una solución arquitectónica y funcional sencilla que no requiere grandes recursos o modificaciones, excepto la Sala de Readaptación al medio. A estas unidades se les ha achacado una baja eficiencia. Sin embargo, nuestros datos apuntan en sentido contrario. La mayor parte de cirugía general del Área se realiza ya en el circuito ambulatorio y no ha sido preciso recurrir a Unidades satélite ni conciertos. En el caso de la Cirugía General, el índice de sustitución de los principales procesos alcanza el 67-95%, que consideramos excelente.
GESTIONANDO LA DEMANDA AUMENTAMOS
LA ACCESIBILIDAD
M.A. Nadal, E. Cano, C. Aguilar, R. Siurana e I. Carles
Palabras clave: Demanda Atención Primaria.
Objetivos: Analizar la evolución de la actividad asistencial de una Unidad Básica Asistencial (UBA) en un Centro de Salud después de detectar una oportunidad de mejora, de compararnos con otro centro de características similares e introducir una serie de medidas correctoras.
Métodos: Diseño: Estudio pre-post intervención. Ámbito de estudio: Atención primaria. Sujetos: Pacientes atendidos en la consulta de medicina general y enfermería durante una semana en horario asistencial en el año 2002 y al cabo de un año después de la intervención. Mediciones: La fuente de información ha sido datos obtenidos sobre la actividad asistencial, mediante el sistema informático (SIAP), reinformados para cada profesional. Se estudian: edad, sexo, día de la semana, profesional, tipo de visita (administrativa o asistencial) y si la demanda era previsible o no.
Resultados: Disminución del número de visitas respecto al período inicial (del 32%). De toda la actividad asistencial, el 62,2% la realizó el médico (período inicial fue de 77,3%) y el 37,8% la realizó enfermería (período inicial fue del 22,7%). Dentro de la actividad de enfermería un 100% fue por demanda asistencial y un 89,2% fue previsible; con un aumento significativo de los domicilios que pasa de un 3,9% a un 12,4%. Dentro del a actividad del médico el 67,2% fue asistencial (período inicial fue de 36,8%) y un 73,2% fue imprevisible (período inicial fue de 31,7%). Respecto al tipo de visita del médico hubo un aumento en cita previa (del 21,8% al 25,9%), incidencias (del 13,2% al 25%), programada (del 18% al 43,5%) y domicilios (del 1,4% al 5,1%).
Conclusiones: Disminución del número absoluto de visitas respecto al período inicial del estudio debido a la exclusión de las recetas de crónicos en el tipo de visita. Mayor equilibrio en el número de visitas de la consulta de medicina y enfermería, probablemente por una mejor coordinación médico-enfermera. Aumento del número de visitas del médico por motivo asistencial en todas sus variedades y aumento del número de visitas de enfermería sobretodo a expensas de la atención domiciliaria. Reparto más homogéneo de las visitas por día de la semana. Disminución de la demanda previsible y administrativa (desburocratización) y aumento de las consultas imprevisibles y asistenciales (por patología aguda y subaguda). Aproximación a los resultados de la UBA con la que nos comparamos y realizamos beechmarking. Todos ello indica que dando respuesta al aumento de la demanda mejoramos la accesibilidad al sistema sanitario.
¿ES SUFICIENTE ACTUAR SOBRE LOS "PUNTOS NEGROS "PARA AUMENTAR LA SATISFACCIÓN DEL USUARIO?
M.I. Iloro y A. Palomo
Palabras clave: Satisfacción, Actuaciones Correctoras.
Objetivos: Se trata de comprobar la efectividad de las actuaciones correctoras sobre problemas previamente detectados en la medida indirecta de la satisfacción que proporcionan los datos recogidos en la actividad de un Servicio de Atención al Paciente de un hospital.
Métodos: Estudio comparativo de la actividad del primer trimestre de los años 2003/2004 del Servicio de Atención al Paciente del Hospital Clínico San Carlos de Madrid.
Resultados: Concebido el Servicio de Atención al Paciente del Hospital Clínico San Carlos, además de como medio de intermediación y acercamiento entre los pacientes/usuarios y el sistema Sanitario, como un detector inmediato de los deseos y necesidades de los ciudadanos en el ámbito de la Sanidad, así como de los posibles "puntos negros" de ineficiencia en sus fases o momentos iniciales, en los que son más fácilmente corregibles mediante las actuaciones oportunas. En tal sentido se establecen reuniones periódicas con la Dirección y la Gerencia del Centro. De esta forma se identificaron durante el primer trimestre del año 2003 varios puntos sobre los que actuar, a saber, las Listas de Espera, tanto de Consultas, como de Hospitalización o Pruebas Diagnósticas, problemas de Masificación (fundamentalmente en el Área de Urgencias), Suspensiones de Actividad y las Incidencias Surgidas en la Práctica Clínica. Estableciendo un Orden de Prioridades, desde la Dirección del Centro se efectúa un gran esfuerzo y se consigue disminuir importantemente las Listas de Espera en todas sus vertientes, así como, con la introducción de un ambicioso Programa de Captación de Donantes de Sangre se logran disminuir las suspensiones quirúrgicas. Una mejor gestión de los pacientes de Urgencias permite que aumente su confortabilidad. Cabría esperar, por tanto, que la satisfacción del usuario, medida indirectamente por la disminución del número de Reclamaciones, se incrementara en la misma proporción. Se aprecia un discreto descenso, quizá menor del esperado. Si se analizan los motivos de la actividad registrada en el SAP, se comprueba que, junto a la bajada en las quejas por Lista de Espera, Suspensión o Masificación, se han incrementado los que corresponden a Incidencias en la Actividad Clínica y a las Gestiones que corresponden en su gran mayoría a solicitud de Informes Clínicos para segundas consultas o tramitación de Órdenes de Canalización.
Conclusiones: La sola actuación sobre "puntos negros" no se acompaña de incremento en la satisfacción medida de forma indirecta, siendo necesarias actuaciones paralelas para mejorar la práctica clínica.
CATÁLOGO DE PRESTACIONES EN FISIOTERAPIA. UN CAMINO HACIA HACIA LA NORMALIZACIÓN
F. Morales, A. Bernal, J. Manrique, J. Pascual, A. Fuentes
y L. Aguiran
Palabras clave: Fisioterapia, Normalización, Catalogo.
Objetivos: Normalizar la actividad de fisioterapia en atención especializada mediante la elaboración de un catálogo de prestaciones.
Métodos: Se ha elaborado un grupo de expertos compuesto por y medico rehabilitador, 7 diplomados en fisoterapia y 1 auxiliar administrativo, pertenecientes a 8 hospitales del Servicio Murciano de Salud (SMS). El grupo de trabajo ha desarrollado 6 reuniones entre los meses de enero, febrero y marzo de 2004, donde se reviso la bibliografía existente sobre el tema, se expusieron las experiencias previas de los hospitales participantes, se consensuo la unidad de monitorización y por ultimo se establecieron los procedimientos terapéuticos a incluir en la cartera de servicios tomando como referencia la CIE-9 modificada.
Resultados: Tras realizar 6 reuniones de trabajo por el grupo de expertos se ha conseuado que la mejor unidad de monitorización de la actividad del fisioterapeuta era la unidad de tiempo. A partir de este consenso se normalizaron 42 procedimientos terapéuticos a los que se les asigno un tiempo de ejecución, así como diversos factores de corrección en función de la disponibilidad de auxiliar de enfermería y la ubicación del paciente (unidad de fisoterapia o unidad de hospitalización).
Conclusiones: La normalización y estandarización de los procedimientos terapéuticos del catalogo de servicios de las unidades de fisioterapia nos permitirá monitorizar las actividades y detectar posibles oportunidades de mejora.
ÁREAS DE ACTUACIÓN DEL VOLUNTARIADO EN EL COMPLEJO HOSPITALARIO UNIVERSITARIO DE ALBACETE (CHUA)
L.A. Avila, J.A. Requena, F.J. Lucas y V. Cencerrado
Palabras clave: Calidad, Voluntariado.
Objetivos: 1) Cubrir aspectos de la atención al paciente que aún no están cubiertos por la Sanidad Pública. 2) Mejorar la Calidad Asistencial de los usuarios de la Sanidad Pública. 3) Ofrecer espacios a ONG y personas que quieran ayudar y ser útiles a los demás.
Métodos: Coordinación de ONG por el SAU y firma de acuerdos, incluidos seguros de responsabilidad civil, entre el CHUA y las ONG que quieran trabajar en las instalaciones del Complejo. Hacer un programa de actividades y más protocolos de actuación. Seguimiento de las actividades programadas y evaluación.
Resultados: A) Proyecto TROYA con el VAS (Voluntarios Acción Social: 1. Atención a niños/asingresados: ludoteca, videoteca infantil, videojuegos, talleres plástica y biblioteca infantil. Tanto en la sala de juegos como a pie de cama. 2. Ampliación horario de biblioteca de pacientes: biblioteca, comiteca, prensa diaria, Internet, videoteca y juegos de mesa. Tanto en biblioteca cómo en habitaciones. 3. Atención a ancianos, aislados y marginados ingresados de larga estancia: acompañamiento. 4. Colaboración con trabajadores sociales: ayuda domiciliaria (acompañamiento y salidas), ayuda con inmigrantes, otro tipo de ayuda coordinada por trabajadores sociales del CHUA. B) Voluntarios del cáncer: 1. Servicio de catering en Hospital de Día. 2. Acompañamiento en planta de Oncología. 3. Servicio a Domicilio. 4. Proyecto de Ocio y Talleres en planta de Oncología. C) Distintas asociaciones relacionadas con la salud (alzheimer, esclerosis multiple, deficientes, etc.): 1. Actos conmemorativos del "Día de...". 2. Actos reivindicativos y peticiones sobre los colectivos concretos a los que representan y mejoras que representan sobre dichos colectivos de afectado.
Conclusiones: 1) Se completa la atención al paciente en su más amplio sentido. 2) Se amplían los horarios sin coste adicional para la Institución, consiguiendo mejorar la oferta de ocio y tiempo libre. 3) Se humaniza la estancia de los pacientes. 4) Se crean plataformas donde los voluntarios se sienten y son útiles y queridos. 5) Se contribuye en la humanización del CHUA. 6) Se incide en la recomendación de la OMS de cuidar la salud física de los usuarios sin discriminar otros factorespsico-socio-sanitarios.
ANÁLISIS DE LA VALIDEZ DEL INDICADOR "PARTOS VAGINALES CON ANESTESIA EPIDURAL"
M.A. García-Moncó, M.A. Blanco-Galán, M. de Vicente,
T. Tijero, B. Calderón y E. Granado
Palabras clave: Indicador, analgesia Obstétrica.
Objetivos: Analizar si el indicador pactado anualmente entre la administración sanitaria y los hospitales "porcentaje de partos con anestesia epidural" cumple los criterios de especificidad, validez y universalidad, y por tanto resulta útil para medir la actividad de los anestesiólogos en el alivio del dolor en el trabajo de parto, mejorando la satisfacción de la paciente.
Métodos: Revisión de datos de actividad asistencial del S. Anestesia-Reanimación en el área obstétrica durante los años 2000 a 2003 ambos inclusive proporcionados por el S. Documentación Clínica. Análisis descriptivo del número de técnicas analgésicas locorregionales (A. epidural, A. intradural) realizadas para el trabajo del parto, así como las forma de terminación del mismo (vaginal o cesárea).
Resultados: 1) El indicador propuesto al contabilizar sólo la A. epidural en parto vaginal representa sólo el: 82%, 80%, 78% y 78,8% respectivamente en los años mencionados, del total de la actividad real de ayuda a la mujer para el control del dolor del parto. 2) Dicho indicador no refleja la actividad analgésica intradural, ni técnicas combinadas, ni las epidurales que finalizan en cesáreas, lo que representa el 18%, 20%, 22% y 21% anual respectivamente.
Conclusiones: 1) El indicador estudiado no cumple las características básicas de sensibilidad, universalidad y utilidad, por lo que sería recomendable cambiar su denominación como objetivo asistencial al de "analgesia locorregional para el trabajo de parto" que definiría mejor toda la actividad. 2) Debería definirse un nuevo código de procedimientos que incluyese toda la actividad de los GRDs 370,371 correspondientes a cesáreas con el código de procedimiento 03.91.
CONSULTA DE ENFERMERÍA EN EL HOSPITAL DE DIA: INCIDENCIA EN LA INFORMACIÓN Y MEJORA DE LA SENSACIÓN DE CALIDAD PERCIBIDA
F. Rubio, R. Blat y M. Forner
Hospital del Mar.
Palabras clave: Consulta Enfermería. Oncología.
Objetivos: Elaboración de un nuevo circuito de acogida al enfermo en tratamiento con quimioterapia en el Hospital de día de Oncohematologia. Con este nuevo circuito y sus modificaciones se deba garantizar la continuidad asistencial y asegura una mejor integración del enfermo en su proceso de curación.
Métodos: Descripción del proceso: a) Instauración de diferentes Consultas de Enfermería en el Hospital de día, y como estas ayudan a una mejor comprensión, por parte del enfermo, tanto el tratamiento médico como de los posibles efectos secundarios provocados por la medicación. b) Análisis de los cambios producidos en la dinámica de acogida al enfermo en el Hospital de Día de Oncohematología, y las modificaciones en los circuitos establecidos hasta el momento del inicio de la puesta en marcha de las Consultas de Enfermería. c) Propuestas de mejora. d) Descripción de circuitos y flujos. e) Número de enfermos que entran en programa y población diana beneficiaria de los cambios. f) Propuestas de aumento y mejora de la información recibida por parte del enfermo. g) Modificaciones en los registros de Enfermería para un mejor seguimiento de los Esquemas administrados así como de los efectos secundarios ocasionados y el modo de solucionarlos o paliarlos. h) Presentación de los nuevos registros instaurados: Hoja de acogida al enfermo, Trayectoria Clínica de tratamiento con Quimioterapia, Hoja de Información y Recomendaciones para el enfermo. i) Durante la fase intermedia de tratamiento se realizará entrevista personalizada, que valorará el grado de satisfacción del enfermo.
Resultados: Impacto producido sobre la dinámica habitual del Servicio, así como de las modificaciones en circuitos de acogida, aumento del grado de confianza e información que deben traducirse en un mejor abordaje del enfermo respecto al tratamiento.
Conclusiones: La visita previa al inicio del tratamiento con Quimioterapia es útil como ayuda al afrontamiento y mejora las perspectivas y preparación del enfermo ante los efectos secundarios, derivados del tratamiento con Quimioterapia.
MOTIVOS POR LOS QUE NO SE VACUNA DE GRIPE EL PERSONAL SANITARIO DE UN HOSPITAL DE TERCER NIVEL
A. González, M.D. Galicia, M.T. Gea, J. Sánchez, C. García
y M. Fuster
Palabras clave: Gripe, Vacunación, Sanitario.
Objetivos: Conocer los motivos por los que el personal sanitario no se vacuna de gripe. Analizar si se trata de razones susceptibles de ser modificadas o no mediante algún tipo de intervención.
Métodos: Durante el mes de marzo de 2004 se envió un cuestionario a todo el personal del hospital preguntando sobre antecedentes de vacunación en la campaña previa y en otras, así como sobre las posibles razones para no vacunarse.
Resultados: Se enviaron 2300 cuestionarios. La tasa de respuesta global fue del 43,7%.
Los motivos potencialmente modificables aparecen en las celdas sombreadas de la tabla anterior.
Conclusiones: Motivos más frecuentes para no vacunarse: evitar medicación, confiar en los propios mecanismos de defensa del organismo, temor a los efectos secundarios y temor a que la vacuna cause gripe. La mayoría de los motivos alegados con mayor frecuencia son potencialmente evitables. Se deben tomar medidas dirigidas a informar al personal sanitario sobre la eficacia de la vacuna y la importancia del sanitario como transmisor de gripe a los pacientes, así como intentar adaptar en lo posible la Campaña de Vacunación para que llegue a todo el personal del hospital.
¿QUÉ OPINAN LOS NIÑOS DE LAS ACTIVIDADES LÚDICO EDUCATIVAS QUE REALIZA EL VOLUNTARIADO EN EL HOSPITAL NIÑO JESÚS?
M. Bes-Sevil y J.C. López-Robledillo
Palabras clave: Voluntariado, Niños, Satisfacción.
Objetivos: 1) Describir las actividades lúdico-educativas que realiza el voluntariado en nuestro hospital. 2) Evaluar la opinión de los niños y/o padres sobre las citadas actividades para detectar oportunidades de mejora.
Métodos: 1) Se realizarán informes descriptivos de las principales actividades lúdico educativas que realiza el personal de voluntariado del Hospital contempladas en la memoria de actividades del centro. 2) La valoración de la opinión de niños y padres se realizará mediante cuestionario autoadministrado a una muestra de 60 niños o adolescentes ingresados en el mes de marzo de 2004.
Resultados: El Hospital Infantil Universitario del Niño Jesús realiza de forma sistemática actividades lúdico educativas consistentes en: proyección de películas, representaciones escénicas (teatrales, malabares, magia, payasos, guiñol etc.) actividades en talleres, baile, préstamo de libros y publicación de la revista para niños ingresados "La Tirita". Los pacientes que participan en las actividades tienen una edad de 9,4 años +- 4,51; y están adscritos mayoritariamente a las áreas de Psiquiatría, Oncohematología y Cirugía y permanecen ingresados en promedio 13,9 días (mediana de 7). La mayoría de los niños ingresados conoce la existencia del programa de actividades (88,1%) y la participación en los talleres es muy elevada (85%). La satisfacción general del programa de actividades es muy elevada (el 75% puntúa por encima de 8) y el 80% recomendaría estas actividades. Las oportunidades de mejora encontradas.
Conclusiones: La oferta de actividades lúdico-educativas que realiza el personal de voluntariado del Hospital se puede considerar muy amplia y satisfactoria para la gran mayoría de los niños ingresados. Sin duda este tipo de actividades deben valorarse periódicamente para detectar oportunidades de mejora que contribuyan a satisfacer las necesidades psicosociales de los niños ingresados y sus familiares.
SERVICIO DE MEDIACIÓN SANITARIA INSTITUTO MUNICIPAL ASISTENCIA SANITARIA (IMAS) PARA INMIGRANTES
A. Sancho, F. Choye, C. Iniesta, R. Manaut y M. Pérez
Palabras clave: Salud, Interculturalidad, Mediadores.
Objetivos: Fomentar la comunicación y conocimiento recíproco, usuario inmigrante / profesional de la salud, eludiendo las barreras lingüísticas y culturales, las cuales dificultan las tareas de los profesionales. Colaborar en el entendimiento entre paciente y facultativo para: mejora de la anamnesis, comprensión del diagnostico y posología del tratamiento Facilitar la comprensión mutua mediante la traducción de protocolos y guías al árabe, urdu, francés, ingles y rumano.
Métodos: El equipo multidisciplinar compuesto por: responsable Servicio Atención al Usuario Hospital del Mar, coordinadora mediadores interculturales (Salud y Familia) y mediadores se reúnen mensualmente para análisis, evaluación de intervenciones y necesidades detectadas. Implantación sistemas de evaluación que permiten examinar el grado de consolidación de los objetivos establecidos (monitorización de acciones realizadas, encuestas de satisfacción).
Resultados: Usuarios atendidos, periodo junio 2003-junio 2004: 720. Intervenciones realizadas: 2164. Traducciones realizadas: tríptico informativo maltratos mujer, protocolo anestesia, guía Unidad Cirugía Sin Ingreso (UCSI), guía urgencias pediátricas (consejos para los padres: fiebre, resfriado, diarrea, vómi tos y traumatismos). Organización: I Jornada "la mediación intecultural y la salud" Julio-2004.
Conclusiones: Incorporar el elemento de la diversidad cultural en el contexto de la sanidad es imprescindible para abordar "el día a día". La participación de los profesionales mediadores en el ámbito sanitario, consolida un servicio asistencial integral de calidad y un mayor grado de satisfacción de la población inmigrante y de los profesionales sanitarios.
REORIENTACIÓN DE UN HOSPITAL DE AGUDOS HACIA LA GERIATRÍA. IMPLANTACIÓN DE UNA UNIDAD DE GERIATRÍA DE AGUDOS
O. Sabartés, M.A. Márquez, M. Arellano, A. Aguilera, M. Moreno y A.M. Cervera
Palabras clave: Unidad Geriatría Agudos.
Objetivos: Creación de una unidad hospitalaria específica para ancianos frágiles y geriátricos.
Métodos: Se consideran 4 aspectos fundamentales en la creación de la UGA: establecer criterios de ingreso específicos, dimensionar la unidad, asignación de personal específico y creación de circuitos de actuación interna y valoración y coordinación de recursos al alta.
Resultados: Se definieron como criterios de ingreso ser mayor de 75 años, presentar patología que requiera ingreso hospitalario y la presencia de síndromes geriátricos, elevada comorbilidad (índice de Charlson) o cierto grado de dependencia funcional (índice de Barthel, Lawton) o mental (índice de Pfeiffer). Se calculó una necesidad de 30 camas en base a una estancia media prevista de 10 días para dar respuesta al total de pacientes con criterio de ingreso, en una primera etapa se habilitaron 14. De acuerdo con el concepto de equipo multidisciplinar se consideró necesaria la siguiente dotación inicial de personal: un coordinador geriatra, un médico internista, un equipo de enfermería entrenado, un trabajador social propio, soporte de fisioterapia del hospital y el equipo de UFIS (Unidad Funcional Interdisciplinar Sociosanitaria). Se programan sesiones interdisciplinares de actuación interna y valoración y coordinación de recursos al alta.
Conclusiones: El 15 de Diciembre de 2003 se puso en funcionamiento la UGA del Hospital del Mar como alternativa a la hospitalización convencional para la atención integral del paciente anciano. Se ha establecido un programa de crecimiento progresivo hasta la implantación definitiva así como programas de seguimiento y control de calidad.
PROGRAMA DE EQUIVALENTES TERAPÉUTICOS: EVALUACIÓN
C. Vidal, L. Santos, A. Mejias, M. Saavedra, M. Lafuente
y A. Diez
Palabras clave: Programa Equivalentes Terapéuticos.
Objetivos: Evaluar la aplicación de un Programa de Equivalentes Terapéuticos (PET) en la adaptación de la prescripción médica a la Guía Fármaco-terapéutica del Hospital (GFT).
Métodos: 1) Implantación de un PET, documento consensuado por distintos profesionales sanitarios, a través de la Comisión de Farmacia y Terapéutica. El PET consiste en una guía para la sustitución de medicamentos, por sus equivalentes terapéuticos incluidos en el formulario del hospital, aplicable tanto en la prescripción médica (por el médico) como en la dispensación (por un farmacéutico). 2) Recogida de datos, durante 1 mes, de los medicamentos no incluidos en la GFT solicitados al Servicio de Farmacia y la aplicación del PET, durante el acto de la dispensación.
Resultados: Se registraron 179 medicamentos solicitados no aprobados en el hospital (5 en ausencia de farmacéutico y en consecuencia, no se aplicó el PET). De los 174 medicamentos, 126 (72,4%) fueron sustituidos por un equivalente terapéutico y en otros 7 medicamentos, el PET desaconseja el cambio. Los restantes 41 fármacos (23,5%) no pudieron sustituirse porque no estaban contemplados en el PET. De los 179 fármacos solicitados, 77 (43%) pertenecen al grupo C de terapia cardiovascular y 22 (12%) al subgrupo de hipolipemiantes del grupo B. El resto de medicamentos pertenece a los demás grupos de la clasificación ATC. De los medicamentos evaluados, 143 eran tratamientos domiciliarios y 36 prescritos en el hospital. Durante el periodo del estudio hubo 9.112 prescripciones médicas, lo que indica que el 0,4% de estas no se ajustaban a la Guía Farmacoterapéutica del hospital.
Conclusiones: 1) La aplicación del PET supone evitar suspensión y retrasos en la administración de un medicamento, dado que no es necesario contactar con el prescriptor para efectuar la sustitución lo que contribuye de forma significativa a la mejora de la calidad en la atención al paciente. 2) Aunque un gran número de pacientes se han beneficiado del mismo, es necesario hacer actualizaciones periódicas del Programa sobre todo en lo que se refiere a las terapias cardiovascular e hipolipemiante, dado que originan aproximadamente la mitad de las solicitudes de medicamentos que no figuran en la Guía fármaco-terapéutica. 3) Sería necesaria una mayor disponibilidad y difusión del PET entre el personal facultativo, al igual que de la Guía Fármaco-terapéutica, para reducir los retrasos en el inicio de la administración de medicamentos por esta causa.
EVALUACIÓN DEL PLAN DE CALIDAD DEL SESCAM MEDIANTE UNA ENCUESTA A LOS COORDINADORES DE CALIDAD
I. González, J. Fernández, R. Gutiérrez, M. Rubio, B. Parra y S. Cortés
Palabras clave: Autoevaluación, Clima Laboral.
Objetivos: El SESCAM cuenta con una red de Coordinadores de Calidad en todos sus hospitales y Áreas de Atención Primaria. El presente trabajo se planteó para: a) Conocer la opinión de estos Coordinadores acerca de la situación del Plan de Calidad y su trabajo en los centros. b) Recabar propuestas de mejora para rediseñar el Plan de Calidad del SESCAM.
Métodos: En el mes de febrero de 2004 se envió, mediante correo electrónico, una encuesta a todos los Coordinadores de Calidad. Contestaron 12 de los 19 (63%). Algunas de las preguntas fueron: ¿Cómo describirías la evolución de la calidad en tu centro en los últimos años?. ¿Crees que los diferentes profesionales sanitarios están bien informados del Plan de Calidad de tú centro?. ¿Consideras adecuada tu formación en calidad?. ¿Consideras adecuada la formación de los profesionales de tu centro en calidad?. ¿Cuáles son las principales dificultades para desarrollar el Plan de Calidad en tu centro?. ¿Qué potenciarías para el Plan de Calidad de los próximos años?.
Resultados: Los Coordinadores consideran que el Plan de Calidad es adecuado, pero falta desarrollar más la parte de Atención Primaria. Los profesionales sanitarios de los centros no están bien informados sobre el Plan de Calidad: no participan en las comisiones, les parece relativamente complejo, y la información no se transmite adecuadamente en ambas direcciones. Se consideran insuficientemente formados para cumplir con su función. Quisieran que se complementara en diferentes aspectos: dinámica de grupos, resolución de conflictos, acreditación, modelos de calidad, etc. Señalan tres grandes problemas a la hora de desarrollar el Plan de Calidad de su centro: 1. Relativa falta de liderazgo de las direcciones hospitalarias. 2. Falta de colaboración por las demandas previas no satisfechas de los profesionales. 3. Falta de motivación, en parte, por sus escasos conocimientos en materia de calidad.
Conclusiones: Para potenciar el desarrollo del Plan de Calidad del SESCAM, será necesario en los próximos años: Planear actividades de difusión y formación en toda la organización. Mejorar la participación en su elaboración, potenciando la comunicación interna entre Servicios Centrales y Coordinadores. Formar y consolidar la estructura de Servicios Centrales y Coordinadores. Implicar más activamente a los Directivos en la mejora. Introducir la autoevaluación EFQM. Establecer más Grupos de Mejora. Estudiar la posibilidad de acreditación de Servicios. Incluir indicadores a todos los niveles de la organización.
"POBLACIÓN PSIQUIÁTRICA Y SUS EXPECTATIVAS ANTE EL PLAN DE CALIDAD DEL C. A. SAN JUAN DE DIOS (MÁLAGA): NUESTRO RETO"
S. Valverde, D. Arenas, M. León, J. Meléndez, J. Ruiz y J.M. Quintero
Palabras clave: Psiquiatría, Calidad Asistencial.
Objetivos: Evaluar las expectativas de dos tipos de población psiquiátrica, la primera de corta-media-estancia (n = 15) y la segunda de larga-estancia (recurso residencial-rehabilitador) (n = 15) ante la implementación del Plan de Calidad del C.A. San Juan de Dios (Málaga). Se estudia el concepto de Calidad Asistencial y las expectativas generadas ante el Plan de Calidad, así como otras cuestiones más específicas, sobre aspectos, que en reuniones con los usuarios se ha comprobado que despiertan significativamente su interés, como son: Garantía de sus Derechos y Deberes, Privacidad, Tabaco y Comidas. Se justifica teóricamente todo el trabajo.
Métodos: Mediante la administración de un cuestionario ad-hoc con respuestas de tipo likert, dirigidos a medir las variables a estudiar. Se aplican los métodos correlacionales óptimos al caso.
Resultados: En forma de gráficas explicativas, se presentan los resultados y las diferencias más significativas obtenidas en ambos grupos. Así como las características principales de las poblaciones descritas, las fases de implementación de estudio y el cuestionario utilizado. Se justifica teóricamente todo el trabajo.
Conclusiones: Se corrobora la necesidad de poner en marcha programas de información específicos para las diferentes poblaciones descritas y atendidas en nuestro Centro. Para esto, resulta imprescindible formar al personal que trabaja directamente con ellos. Paralelamente, se comprueba la importancia de involucrar a usuarios y familiares en la implementación del Plan de Calidad en un Centro de nuestras características.
ES POSIBLE MEJORAR LA FORMACIÓN MIR DE PEDIATRÍA ESCUCHANDO LA VOZ DE LOS RESIDENTES DEL HOSPITAL NIÑO JESÚS
J.C. López-Robledillo
Palabras clave: Education, Pediatrics, Questionnnaires.
Objetivos: 1) Valorar la opinión de los MIR del Hospital sobre los principales aspectos relacionados con su formación como médicos especialistas durante un periodo de cuatro años consecutivos. 2) Evaluar la calidad de las rotaciones contempladas en el plan general docente de la especialidad. 3) Identificar puntos fuertes y áreas de mejora.
Métodos: La población a estudiar es la totalidad de MIR con plaza en el Hospital. Primer objetivo: El estudio es observacional descriptivo con cortes transversales realizados anualmente mediante cuestionario autoadministrado en el que se valoran aspectos estructurales como la tecnología y recursos físicos del Hospital y la organización de las actividades asistenciales, docentes y de investigación. Los recursos humanos docentes: el jefe de estudios, tutores y el personal facultativo en general. Por otro lado se valoran la calidad de las sesiones clínicas, la accesibilidad a los órganos de participación del Hospital, a la producción científica y la asistencia a cursos y congresos. Para el segundo objetivo se utilizaron los cuestionarios de valoración de las rotaciones del plan general docente. El tratamiento estadístico de los datos se realizó mediante el paquete SPSS v10.
Resultados: Los MIR valoran positivamente tanto los recursos físicos como los humanos en general, con excepción del sistema de tutorías. También tienen una valoración positiva de los aspectos organizativos con excepción del grado de equilibrio entre asistencia y docencia que reciben. Por lo que respecta a su integración en órganos de participación, producción científica y asistencia a cursos y congresos la tendencia es favorable aunque todavía mejorable. Las sesiones clínicas han mejorado en los últimos años con excepción de las sesiones propias de los servicios que se valoran negativamente. La satisfacción general es elevada (mediana de 7) y con tendencia al alza y el 95% recomendaría este Hospital para realizar la residencia de Pediatría. En la comunicación se detalla la valoración por parte del residente de cada rotación específica y la puntuación que recibe cada servicio en base a los estándares del plan general docente.
Conclusiones: La valoración secuencial del plan general docente de la formación MIR permite identificar puntos fuertes y áreas de mejora para su incorporación a planes de acción que permitan la mejor