Implementar un circuito de conciliación de la medicación interniveles, integral y multidisciplinar en una organización sanitaria integrada. Medir las discrepancias detectadas en cada uno de los pasos estudiados.
MétodoEstudio de intervención, prospectivo y de un año de duración. La medicación se concilió en 3 momentos distintos del paso del paciente por el sistema sanitario: al ingreso en el hospital, al alta y cuando el paciente acudió a su médico de Atención Primaria. Se recogieron y resolvieron las discrepancias detectadas cada vez que se concilió la medicación, y se cuantificó el número total de medicamentos antes y después de cada proceso de conciliación.
ResultadosEntre el 1 de noviembre de 2013 y el 30 de octubre de 2014 se concilió la medicación a 77 pacientes, 63% hombres, con una media de edad de 69,5 años. La media de discrepancias por paciente fue de 7,85 al ingreso, 3,67 al alta y 2,19 en Atención Primaria.
ConclusionesEste programa de conciliación de la medicación, además de detectar y resolver las discrepancias, ha sido un punto de partida para establecer nuevas vías de comunicación entre los diferentes profesionales sanitarios que han intervenido en el programa y difundir la cultura de seguridad dentro de la organización.
To implement a medication reconciliation circuit of inter-level, comprehensive and multidisciplinary approach in an integrated health organization. To measure the discrepancies detected in each of the steps studied.
MethodA prospective intervention study of one-year duration. The medication is reconciled at admission to the hospital, at discharge and when the patient goes to his Primary Care physician. The number and type of discrepancies detected each time the medication is reconciled are collected and resolved, as well as the total number of drugs before and after each reconciliation process quantified.
ResultsBetween November 1, 2013 and October 31, 2014 the medication had been reconciled to 77 patients, 63% male, mean age 69,5 years. Mean admission discrepancy per patient was 7,85, 3,67 at discharge and 2,19 at Primary Care.
ConclusionsThis program of medication reconciliation, in addition to detect and resolve discrepancies, has been a starting point for establishing new channels of communication between the different health professionals who have participated in the program and disseminate the safety culture within the organization.
Las transiciones asistenciales, tanto el ingreso como el alta hospitalaria, ponen a los pacientes en riesgo de sufrir un error de medicación debido a la falta de comunicación interniveles y a la potencial pérdida de información1.
En términos generales, la conciliación de la medicación se define como un proceso formal consistente en comparar la medicación habitual del paciente con la medicación prescrita después de una transición asistencial o de un traslado dentro del propio nivel asistencial, con el objetivo de analizar y resolver las discrepancias detectadas. Sin embargo, en el año 2010, Greenwald2 puntualizó que el término «conciliación de medicamentos» en su forma más simple implicaba el proceso de verificación de la lista actual de medicamentos de un paciente (incluyendo dosis, vía y frecuencia) analizando si era correcta y si cada medicamento era clínicamente necesario y seguro. Además, propuso un proceso de conciliación que, por necesidad, podía variar en función del contexto clínico y del ambiente, y enfatizó la necesidad de llevarlo a cabo utilizando los principios de seguridad de los pacientes con un enfoque centrado en el paciente y la familia. En el presente estudio, acogiéndonos a la acepción que propuso Greenwald, utilizaremos el término conciliación sin que sea necesaria una transición asistencial.
Este proyecto está enmarcado en la Patient Safety and Quality of Care (PaSQ) o Red Europea de Seguridad y Calidad en la Atención al paciente, dentro de la línea de «Implantación de iniciativas de seguridad».
Su objetivo principal fue implementar un circuito de conciliación de la medicación entre distintos niveles asistenciales, integral (desde el ingreso hasta la primera consulta en Atención Primaria [AP]) y multidisciplinar, en una organización sanitaria integrada (OSI). Se midieron asimismo, el número y tipo de discrepancias detectadas en cada conciliación.
Material y métodosSe trata de un estudio transversal de intervención desarrollado en la OSI Bidasoa, de un año de duración. La OSI Bidasoa está constituida por 3 centros de salud y un hospital comarcal, que atiende las necesidades de salud de una población aproximada de 86.500 habitantes. En el estudio participaron farmacéuticas, enfermeras de enlace y médicos internistas y de AP de la OSI. Los pacientes incluidos fueron aquellos con edades comprendidas entre 65 y 74 años, en cuyo historial farmacoterapéutico (HFT) figurasen 6 o más medicamentos, que ingresaran en el Hospital Bidasoa a cargo del Servicio de Medicina Interna entre el 1 de noviembre de 2013 y el 31 de octubre de 2014, y que cumplieran determinadas condiciones según la pirámide de estratificación de la población que se llevó a cabo en 2011.
La enfermera de enlace recogía cada mañana de lunes a viernes la relación de los ingresos de la víspera a cargo del Servicio de Medicina Interna y seleccionaba a aquellos que cumplían los criterios de inclusión. Durante las primeras 24 h tras el ingreso se realizó una entrevista clínica estandarizada al paciente, o a los familiares o cuidadores, para obtener el mejor historial farmacoterapéutico posible (MHFT). Después se entregaba a las farmacéuticas del hospital, que conciliaban la medicación al ingreso (comparando el MHFT y las órdenes médicas al ingreso). Al alta, las farmacéuticas de AP (FAP) conciliaban la medicación (comparando el MHFT, el informe de alta y el nuevo HFT), tras lo cual elaboraban un informe de conciliación que enviaban a su médico de AP (MAP) para que este, a su vez, conciliase la medicación en AP (comparando el informe de conciliación y el HFT).
Las discrepancias detectadas durante la conciliación, tanto al ingreso como al alta, eran analizadas y resueltas, cuando era necesario, con los médicos de Medicina Interna. Las FAP comprobaban si la conciliación en AP se efectuaba en un tiempo máximo de 15 días tras el alta, y todas aquellas discrepancias que requerían aclaración se resolvían con los MAP.
Para cada paciente ingresado se registraron las discrepancias observadas en cada una de las 3 conciliaciones efectuadas y el número de medicamentos antes y después de cada conciliación de medicamentos. Las discrepancias se clasificaron en discrepancias intencionadas (documentadas y no documentadas) y no intencionadas. Los análisis estadísticos se realizaron con la prueba no paramétrica de Wilcoxon signed-rank.
El HFT se refiere a la hoja de tratamiento del paciente, donde se muestra toda su medicación activa. El MHFT es el que se obtiene tras la entrevista personal, que especifica lo que el paciente realmente está tomando en ese momento, incluidos medicamentos no financiados, plantas medicinales, homeopatía, etc.
La entrevista clínica estandarizada consistió en una entrevista al paciente/cuidador utilizando un proceso sistemático para identificar lo que toma actualmente el paciente. Durante este proceso, se comparaba y verificaba la información que se obtenía en la entrevista con al menos otra fuente de información (generalmente el HFT).
Se consideraron discrepancias no documentadas las detectadas cuando el prescriptor tenía la intención de añadir, quitar o cambiar alguna medicación, pero no lo expresaba por escrito. Se calificaron como discrepancias no intencionadas aquellas que ocurrían cuando el prescriptor añadía, cambiaba o quitaba una medicación de forma no intencionada.
ResultadosEn el periodo de estudio ingresaron en el Hospital Bidasoa un total de 63 pacientes que cumplían los criterios de inclusión, 63% hombres, con una media de edad de 69,5 (±2,9) años. Varios pacientes ingresaron en más de una ocasión, por lo que el total de ingresos fue de 77.
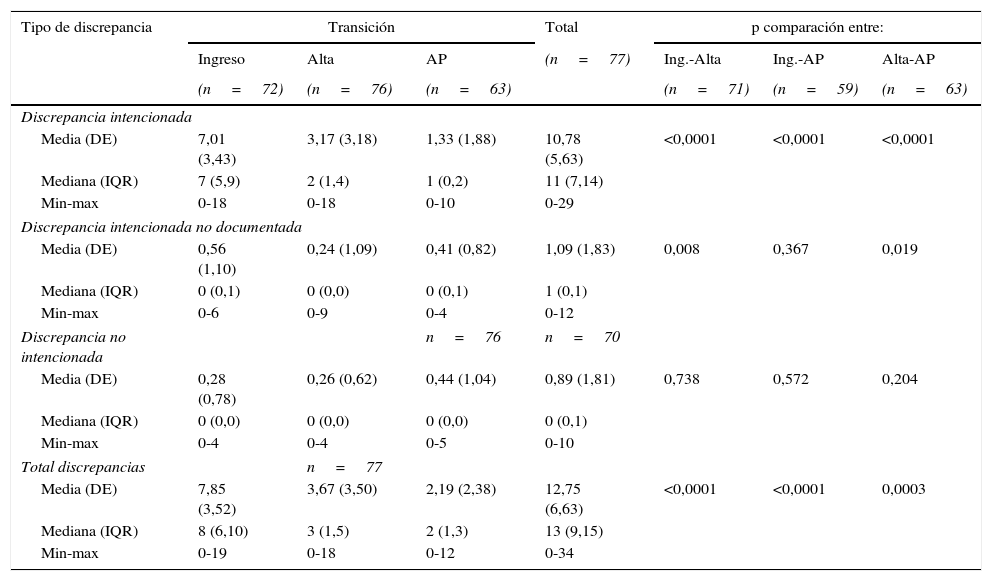
El total de discrepancias por paciente en los 3 momentos del estudio de los 77 ingresos fue 12,7 (±6,6), repartidas en discrepancias intencionadas documentadas 10,8 (5,6), discrepancias intencionadas no documentadas 1,1 (±1,8) y discrepancias no intencionadas 0,9 (±1,8). Se pueden consultar las discrepancias en cada conciliación en la tabla 1.
Discrepancias en las 3 fases de la conciliación de la medicación
| Tipo de discrepancia | Transición | Total | p comparación entre: | ||||
|---|---|---|---|---|---|---|---|
| Ingreso | Alta | AP | (n=77) | Ing.-Alta | Ing.-AP | Alta-AP | |
| (n=72) | (n=76) | (n=63) | (n=71) | (n=59) | (n=63) | ||
| Discrepancia intencionada | |||||||
| Media (DE) | 7,01 (3,43) | 3,17 (3,18) | 1,33 (1,88) | 10,78 (5,63) | <0,0001 | <0,0001 | <0,0001 |
| Mediana (IQR) | 7 (5,9) | 2 (1,4) | 1 (0,2) | 11 (7,14) | |||
| Min-max | 0-18 | 0-18 | 0-10 | 0-29 | |||
| Discrepancia intencionada no documentada | |||||||
| Media (DE) | 0,56 (1,10) | 0,24 (1,09) | 0,41 (0,82) | 1,09 (1,83) | 0,008 | 0,367 | 0,019 |
| Mediana (IQR) | 0 (0,1) | 0 (0,0) | 0 (0,1) | 1 (0,1) | |||
| Min-max | 0-6 | 0-9 | 0-4 | 0-12 | |||
| Discrepancia no intencionada | n=76 | n=70 | |||||
| Media (DE) | 0,28 (0,78) | 0,26 (0,62) | 0,44 (1,04) | 0,89 (1,81) | 0,738 | 0,572 | 0,204 |
| Mediana (IQR) | 0 (0,0) | 0 (0,0) | 0 (0,0) | 0 (0,1) | |||
| Min-max | 0-4 | 0-4 | 0-5 | 0-10 | |||
| Total discrepancias | n=77 | ||||||
| Media (DE) | 7,85 (3,52) | 3,67 (3,50) | 2,19 (2,38) | 12,75 (6,63) | <0,0001 | <0,0001 | 0,0003 |
| Mediana (IQR) | 8 (6,10) | 3 (1,5) | 2 (1,3) | 13 (9,15) | |||
| Min-max | 0-19 | 0-18 | 0-12 | 0-34 | |||
Los totales de las filas representan la suma de cada tipo de discrepancia en los 3 momentos de la conciliación de la medicación. Para estos cálculos se consideran los 77 registros. Los totales de las columnas representan todas las discrepancias en cada conciliación de la medicación.
DE: desviación estándar; IQR: rango intercuartil.
La media de medicamentos por paciente de los 77 ingresos fue 11,5 (±4,7) en el MHFT, 11,4 (±4,6) en el HFT, 12,2 (±3,8) al ingreso, 12,1 (±4,7) al alta y 11,1 (±4,2) tras la primera consulta en AP.
Las diferencias resultaron significativas entre el MHFT-HFT, MHFT-ingreso, MHFT-alta, HFT-ingreso, HFT-alta, ingreso-AP y alta-AP; el resto de comparaciones no alcanzaron significación estadística.
Los datos, tanto del número y tipo de discrepancias como de la media de medicamentos por paciente, apenas varían si se considera únicamente el primer ingreso de cada paciente (n=63).
DiscusiónEl presente estudio analiza la conciliación de la medicación al ingreso, al alta y cuando el paciente llega a AP tras el alta hospitalaria.
Habitualmente, se considera conciliación únicamente cuando existe una transición asistencial (en este caso al ingreso y al alta). En este estudio, por las razones ya señaladas en la introducción, se concilia la medicación también cuando el paciente acude por primera vez a su MAP, para detectar aquellas discrepancias debidas a la ausencia de la utilización del HFT único al alta hospitalaria (de hecho, al alta se daban 3 casos: el paciente recibe el alta únicamente con el informe de alta, con el informe de alta y las modificaciones de la prescripción realizadas electrónicamente, o con el informe de alta y algunas modificaciones de la prescripción actualizadas electrónicamente y otras no). Por este motivo, estudiamos las discrepancias de la medicación en 3 momentos distintos del paso del paciente por el sistema sanitario.
Las discrepancias resultan más frecuentes al ingreso, sobre todo las intencionadas, hecho que se justifica por la situación clínica de los pacientes cuando ingresan. Cuando la historia clínica del paciente justificaba la modificación de la medicación, se consideraron estas discrepancias como documentadas.
Las discrepancias no intencionadas son menos numerosas, pero tienen mayor potencial para provocar daño en el paciente. La conciliación de la medicación permite detectar a tiempo estas discrepancias y corregir los errores de medicación que podrían causar daño al paciente3. A este respecto, en nuestro estudio las discrepancias con mayor capacidad de provocar daño, como son las intencionadas no documentadas y las no intencionadas, se presentaron con parecida frecuencia al ingreso y en la conciliación en AP (43,1 y 42,9%), mientras que al alta su frecuencia fue menor (22,4%).
Estos datos son comparables con los de estudios anteriores que notificaron discrepancias al ingreso entre el 10 y el 67% de los pacientes4-7 y, al alta, entre el 14 y el 41%8–11.
Por otra parte, el número de medicamentos en cada listado anterior y posterior a las conciliaciones realizadas reflejan diferencias significativas en varias de las comparaciones. No resulta significativa la diferencia entre el HFT previo al ingreso y el listado tras la conciliación en AP; consideramos un dato positivo que tras su ingreso hospitalario estos pacientes, ya de por sí polimedicados, no incrementen el número de medicamentos en su HFT.
En la OSI se está trabajando para que aumente la utilización de la prescripción electrónica, sobre todo por parte de los médicos especialistas, para que el HFT esté siempre actualizado, y se han puesto en marcha nuevos programas de conciliación de la medicación para reducir en lo posible los errores de medicación.
Conflicto de interesesLas autoras declaramos no tener ningún conflicto de intereses para la realización de este estudio.
Las autoras queremos agradecer a la Unidad de Investigación de Atención Primaria-OSI de Guipúzcoa su inestimable colaboración en la elaboración de este documento.