Describir las características y metodología del estudio IBEAS: prevalencia de efectos adversos en hospitales de Latinoamérica, que persigue realizar una aproximación a la magnitud, trascendencia e impacto de los eventos adversos (EA); identificar áreas y problemas prioritarios de la seguridad del paciente; incrementar la masa crítica de profesionales involucrados en la seguridad del paciente e incorporar a la agenda de los países objetivos y actividades para mejorar la seguridad del paciente.
MétodoEstudio sobre la seguridad de los pacientes. Ámbito: 35 hospitales de 5 países: Argentina, Colombia, Costa Rica, México y Perú, a través del análisis de los efectos adversos identificados. Diseño de prevalencia utilizando la revisión de la historia clínica.
ResultadosSe describen las implicaciones en el uso del diseño transversal en el estudio de EA, tanto en los recursos necesarios como en la validez interna y en la utilidad para la gestión de riesgos sanitarios.
ConclusionesEl diseño transversal es eficiente en tiempo y recursos y fácil de realizar, y aunque no permite estudiar la totalidad del episodio de hospitalización, ha demostrado ser capaz para sostener un sistema de vigilancia. Debido a un posible sesgo de supervivencia, los EA que ocasionen un ingreso se verán sobrerrepresentados, y también aquellos relacionados con la infección nosocomial o los que sean difícilmente identificables si no se ve al paciente. La comunicación con el personal de planta (mientras el paciente está hospitalizado) favorece el juicio de la causalidad del efecto adverso y de su evitabilidad.
To describe the methodological characteristics of the IBEAS study: adverse events prevalence in Latin American hospitals, with the aim of analysing the magnitude, significance and impact of adverse events (AE); to identify the main problems associated with patient safety AE; to increase the capacity of professionals involved in patient safety; and the setting up of patient safety agendas in the participating countries.
MethodsA patient safety study launched in 35 Latin American hospitals through the analysis of AE in 5 countries: Argentina, Colombia, Costa Rica, Mexico and Peru, using a cross-sectional study using a review of clinical records as the main method.
ResultsThe implications of using a cross-sectional design when studying AE are described, in terms of resources required, internal validity and usefulness related to risk management.
ConclusionsThe cross-sectional design seems an efficient methodology in terms of time and resources spent, as well as being easy to carry out. Although the cross-sectional design does not review the all hospital episodes, it is able to provide a reliable estimate of prevalence and to support a surveillance system. Because of a possible survival bias, it is likely that the AE which led to hospital admissions will be overestimated, as well as the health related infections or those adverse events which are difficult to identify if the patient is not examined (e.g. contusions). Communication with the ward staff (if the patient is still hospitalised) help in finding the causality and their prevention.
Esencialmente, la asistencia que proporciona cualquier organización sanitaria consiste en tratar de alcanzar la curación o paliar las dolencias y los problemas de salud de la población de su entorno. En este complejo intercambio interviene gran número de bienes y servicios, desde administración, hostelería y material médico hasta los cuidados médicos y de enfermería. La integración de todos estos elementos en la organización sanitaria debe aspirar a ofrecer una asistencia de la mayor calidad posible, en la que el paciente que busca un tratamiento médico tiene la garantía de un procedimiento correcto y seguro en aras del resultado deseado. Sin embargo, la creciente complejidad de los sistemas sanitarios puede favorecer la proliferación de errores y sucesos adversos. Del conocimiento de ellos dependerá que se pueda establecer las medidas necesarias para evitarlos y minimizarlos en la medida que sea posible.
Tomando como definición de evento adverso (EA) el daño no intencionado relacionado con la atención sanitaria más que por el proceso nosológico en sí, se han realizado varios estudios1–7, de cohortes históricas (retrospectivas), con una metodología similar mediante la revisión de historias clínicas, en una primera fase por personal de enfermería, que detectaban posibles alertas en pacientes que podían haber padecido un EA. Posteriormente, en una segunda fase, los pacientes que habían sido detectados por la guía de cribado eran reevaluados por médicos para decidir si se trataba verdaderamente de un EA o no. De esta manera, el estudio más importante fue el que se desarrolló en 1984 en Nueva York, conocido como Harvard Medical Practice Study (HMPS)1, que estimó una incidencia de EA del 3,7%. En el 70% de estos pacientes el suceso adverso condujo a discapacidades leves o transitorias, pero en el 3% de los casos las discapacidades fueron permanentes y en el 14% de los pacientes, contribuyeron a la muerte. El motivo de la revisión era establecer el grado de negligencia en la ocurrencia de estos EA y no para medir la posibilidad de prevenirlos. Las reacciones a los medicamentos eran el EA más frecuente (19%), seguido de infecciones nosocomiales de herida quirúrgica (14%) y de las complicaciones técnicas (13%).
En 1992, utilizando métodos similares a los del HMPS1, un estudio en los estados de Utah y Colorado4 encontró una incidencia anual de sucesos adversos del 2,9% en las 15.000 historias revisadas. Al igual que en el estudio de Harvard1, sólo informaban de un EA por cada paciente y, en el caso de que un paciente tuviera más de un EA, sólo tuvieron en cuenta el que más discapacidad le produjo. Además, como en el estudio anterior, no midió EA prevenibles y la perspectiva de revisión era médico-legal.
La tasa de sucesos adversos en ambos estudios1,4 contrasta con las encontradas en otros estudios que utilizan una metodología similar, aunque en estos las motivaciones fueron diferentes, inferir políticas nacionales para mejorar la seguridad de la atención sanitaria del país conociendo los errores, su gravedad y su importancia. Así en el Quality in Australian Health Care Study (QAHCS)3, estudio realizado en 28 hospitales del sur de Australia y de Nueva Gales del Sur, se encontró una tasa de EA del 16,6%, siendo un 51% de ellos prevenibles. Los sucesos altamente prevenibles fueron asociados con los que produjeron mayor discapacidad.
Las razones que se podrían argumentar para explicar las diferencias obtenidas en las tasas entre los estudios de Nueva York1 y el de Australia3 serían las siguientes: a) diferente definición de EA: en el HMPS el EA sólo se consideraba una vez (se descubriese antes o durante la hospitalización a estudio), mientras en el QAHC el EA se incluía tantas veces como admisiones produjera; b) las motivaciones de los estudios eran diferentes, y c) los dos estudios se hicieron según la información registrada en las historias médicas (estudios retrospectivos), pero en periodos de estudio bien distintos.
En el estudio de Vincent et al5, realizado en dos hospitales de Londres, hallaron una incidencia de EA del 10,8% en 1.014 pacientes hospitalizados entre 1999 y 2000, siendo prevenibles un 48% de ellos. La especialidad con más EA fue cirugía general, con un porcentaje de pacientes con EA del 16,2%.
Otros estudios que se podrían destacar son los de Davis et al6, realizado en Nueva Zelanda en 1995, y el de Baker et al7, en Canadá en 2000, que obtuvieron unas tasas de EA del 12,9 y el 7,5% respectivamente, siendo el servicio de cirugía el responsable del mayor número de EA.
Además de estudios de cohortes retrospectivos, se han realizado estudios de carácter prospectivo entre los que destacan los dos siguientes: el realizado por Andrews8 en un hospital de Chicago (en dos unidades de cuidados intensivos y una unidad de cirugía general) entre 1989 y 1990 con 1.047 pacientes, en el que 4 investigadores entrenados previamente recogieron diariamente datos de EA de las tres unidades, registrando una descripción del EA, quién lo había identificado, cuál podía haber sido la causa, efectos en el paciente, posibles daños y si había habido algún tipo de respuesta al EA. Estos investigadores no preguntaban nada a los profesionales ni emitían juicios médicos, pero estaban con ellos en todas las reuniones de equipo y conferencias que realizaban. Obtuvieron que el 45,8% de los pacientes presentaba EA, siendo grave en el 17,7% de los pacientes. Hay que tener en cuenta que, según González-Hermoso9, se ha demostrado que las sesiones de morbimortalidad y las sesiones clínicas recogen una parte menor de los EA ocurridos, por lo que no sirven como control interno de la seguridad del paciente. El estudio de Healey10, realizado en Vermont entre 2000 y 2001 sobre 4.743 pacientes seguidos de una manera prospectiva, halló un 31,5% de EA (el 48,6% prevenibles). Justifican que obtengan unas tasas de EA 4 a 6 veces más altas que las del estudio de Harvard por lo siguiente: a) los dos estudios (Harvard y Utah y Colorado) no eran exclusivos de pacientes quirúrgicos; b) en ambos estudios se utiliza una definición más estricta para las complicaciones, de manera que su definición de EA se corresponde con la de complicaciones mayores de este estudio (ignora las complicaciones menores); c) en el de Harvard y Utah sólo se analizaba la tasa de complicaciones del paciente en vez de la tasa de complicaciones total, y d) el estudio estaba integrado dentro de la política del hospital que proporcionaba una cultura de mejora de la calidad continua, facilitaba el desarrollo de propuestas de mejora de la calidad y proporcionaba un fórum para la formación médica continua que asegurase una óptima calidad en la atención sanitaria.
Progresando en ese afán por mejorar la seguridad del paciente, el Institute of Medicine (IOM) en los Estados Unidos inició en 1998 un proyecto denominado: Quality of Health Care in America, con el objetivo de desarrollar una estrategia que diera lugar a una mejora significativa en la calidad de la sanidad en los Estados Unidos a lo largo de la siguiente década. Dentro de este amplio proyecto, se inscribe en una fase inicial el informe: «To Err is Human: building a Safer Health System»11, que examina los problemas de seguridad del paciente en los Estados Unidos, y es una llamada a la acción para hacer los cuidados sanitarios más seguros para los pacientes.
También en el Reino Unido la preocupación por la seguridad del paciente ha llevado a promover la política de identificación y reducción de fallos de la atención; así, tras la publicación del informe del National Health Service británico (NHS): «An organisation with a memory»12, se ha puesto en marcha un plan de gobierno con el objetivo de promover la seguridad del paciente que queda recogido en el programa: «building a safe NHS»13. Este programa se ha beneficiado de intensos contactos e intercambios entre representantes del Reino Unido, Australia y Estados Unidos y, entre otras, ha llevado a la creación de un sistema obligatorio para notificar los sucesos adversos y complicaciones derivados de la asistencia sanitaria, que es gestionado por la National Patient Safety Agency.
Recientemente, ha surgido en Europa la necesidad de conocer y cuantificar los eventos adversos, entendiendo como tales todo suceso que ha causado daño al paciente, ligado a las condiciones de la asistencia sanitaria y no al proceso nosológico de base. Se ha cuestionado la necesidad de ampliar esta definición a los sucesos (siempre ligados a condiciones de la asistencia), que no producen daño en el paciente, aun cuando sean difíciles de identificar, sobre todo a través de la historia clínica. Han merecido particular interés los sucesos adversos que contribuyen a alargar la estancia hospitalaria (por su repercusión en los costes) o a la aparición de secuelas que ocasionan algún tipo de discapacidad, ya sea temporal o definitiva, o incluso la muerte del paciente.
El Proyecto IDEA14 (Identificación De Eventos Adversos) constituye el primer estudio de cohortes en España diseñado para conocer la incidencia de sucesos adversos tanto en servicios quirúrgicos, médicos como médico-quirúrgicos de 8 hospitales de cinco comunidades autónomas diferentes. Pretendía analizar las características del paciente y las de la asistencia que se asocian a la aparición de sucesos adversos, así como estimar su impacto en la asistencia, distinguiendo los evitables de los que no lo son. Este proyecto fue financiado por el Fondo de Investigaciones Sanitarias del SNS español, y constituyó un excelente banco de pruebas para el Estudio Nacional sobre Sucesos Adversos (ENEAS)15. El modelo teórico del Proyecto IDEA trata de ser explicativo, evidencia que la barrera que separa los sucesos adversos evitables de los que no lo son es tenue, de tal modo que es difícil diferenciar los EA ligados a la asistencia sanitaria de aquellos que vienen condicionados por las características, comorbilidad y/o factores de riesgo intrínsecos del paciente16.
En el ENEAS17,18, se estimó la incidencia de pacientes con EA relacionados directamente con la asistencia hospitalaria (excluidos los de atención primaria, consultas externas y los ocasionados en otro hospital) en un 8,4% (IC del 95%, 7,7%-9,1%). La incidencia de pacientes con EA relacionados con la asistencia sanitaria en un 9,3% (IC del 95%, 8,6%-10,1%). La densidad de incidencia fue de 1,4 EA por cada 100 días de estancia-paciente (IC del 95%, 1,3-1,5). La densidad de incidencia de EA moderados o graves fue de 7,3 EA por cada 1.000 días de estancia (IC del 95%, 6,5-8,1). El 42,8% de los EA se consideró evitable.
Solamente hemos identificado tres estudios19–21 de prevalencia de EA; en el primero, el objetivo era comparar la eficacia de distintos métodos para el abordaje de los EA, y encontró una prevalencia del 9,8% en 778 pacientes, el segundo analiza la evolución de la prevalencia de EA hallada en 4 cortes transversales realizados con periodicidad anual por el proyecto EPIDEA, una iniciativa institucional llevada a cabo en varios hospitales de la Comunidad Valenciana, y encuentra una prevalencia en torno al 6%, y el tercero se realiza en un hospital de enfermedades respiratorias, que si bien habla de prevalencia, utiliza la misma metodología que el estudio de Harvard1, se trata, por lo tanto, de un estudio con seguimiento, más próximo a los estudios de incidencia, y encuentra un 9,1% de EA. De ellos, se deduce que es razonable esperar una prevalencia próxima al 10%.
La experiencia descrita muestra la importancia de la investigación epidemiológica sobre la magnitud de los problemas ligados a la atención sanitaria como un desencadenante de políticas de seguridad en el ámbito institucional y nacional. Esta motivación fue la desencadenante del estudio IBEAS22, una investigación que aglutinó a 5 países latinoamericanos, Argentina, Colombia, Costa Rica, México y Perú, junto al Ministerio de Sanidad y Protección Social de España, así como a la Organización Panamericana de la Salud y la Alianza Mundial por la Seguridad del Paciente. El estudio IBEAS persigue mejorar el conocimiento en relación con la seguridad del paciente, por medio de la aproximación a la magnitud, trascendencia e impacto de los EA, y análisis de las características de los pacientes y de la asistencia que se asocian a la aparición de EA evitables; identificar áreas y problemas prioritarios de la seguridad del paciente para facilitar y dinamizar procesos de prevención para minimizar y mitigar los EA; incrementar la masa crítica de profesionales involucrados en la seguridad del paciente y, finalmente, incorporar a la agenda de todos los países, en los diferentes niveles organizativos y asistenciales, objetivos y actividades encaminadas a la mejora de la seguridad del paciente. El desarrollo de un estudio de estas características entre países con gran heterogeneidad en la organización de la asistencia sanitaria requería el diseño de una metodología específica que es el objeto de descripción del trabajo que aquí se presenta.
Material y métodoDiseño: estudio observacional de tipo transversal. Complementariamente, estudio de seguimiento retrospectivo para estimar la incidencia de EA en una muestra de los sujetos del estudio.
Ámbito: 58 hospitales de cinco países de Latinoamérica: Argentina, Colombia, Costa Rica, México y Perú. La elección de los hospitales fue por conveniencia.
Muestra: se seleccionó a todos los pacientes de cualquier edad ingresados en el momento del estudio (una semana del mes de septiembre), independientemente de la causa del ingreso o la especialidad o el servicio.
Adicionalmente, sobre una muestra del 10% de los sujetos incluidos en el estudio de prevalencia, seleccionados aleatoriamente, se repitió el estudio utilizando un diseño de cohortes retrospectivo.
Recogida de datos: la metodología fue similar a la utilizada en los estudios retrospectivos, salvo que se estudiaban únicamente las 24 horas anteriores al proceso de revisión, independientemente del tiempo de duración del ingreso, buscando EA prevalentes. El método fundamental consistía en la revisión de la historia clínica del paciente, pero en caso de duda, podía consultarse al equipo asistencial.
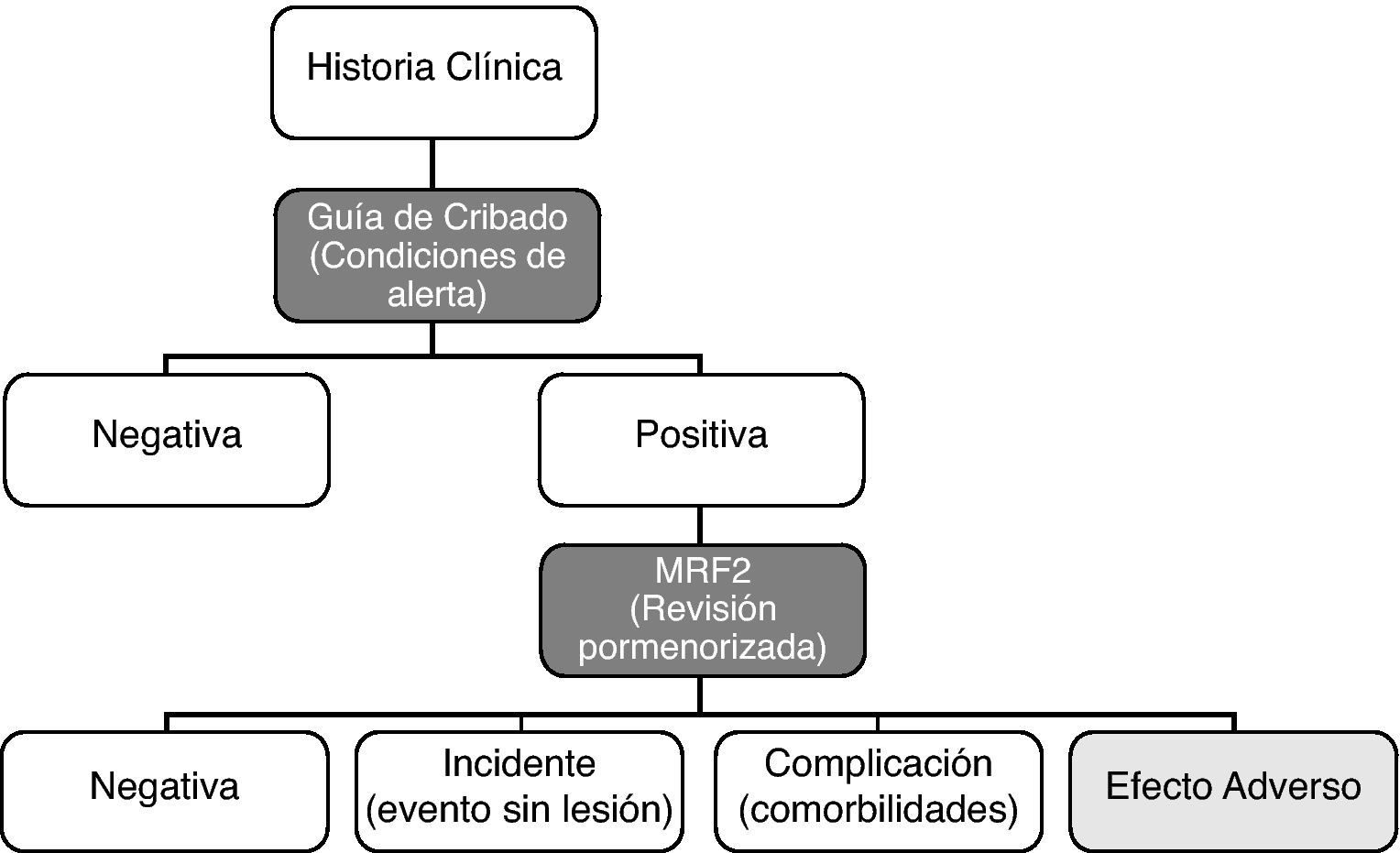
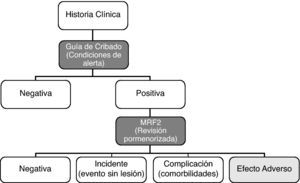
Instrumentalización: los formularios (fig. 1) y aplicación para el estudio de los efectos adversos en el hospital fueron:
- 1.1.
Guía para el cribado de eventos adversos, adaptada del estudio IDEA.
- 1.2.
Versión en español del cuestionario modular para revisión de casos MRF215, adaptado tras la experiencia del estudio ENEAS.
- 1.3.
Aplicación informática para la gestión de los datos: Sistema de Vigilancia y Control de eventos adversos. Base de datos SIVCEA 1.0-IDEA 4.0.
Tras el cribado, se realiza una evaluación más pormenorizada y específica en la valoración de si ha ocurrido un evento adverso o no. Para considerar que ha ocurrido un efecto adverso, la lesión debe juzgarse como más relacionada con la asistencia que con las características propias del paciente o su enfermedad.
Determinaciones: frecuencia de EA (prevalencia e incidencia). Proporción de EA evitables. Las definiciones operativas clave se presentan en la tabla 1.
Definiciones operativas clave
| Evento adverso (EA): suceso aleatorio imprevisto e inesperado que produce daño al paciente o pérdidas materiales o de cualquier tipo. Puede ser debido al manejo del paciente por parte de la asistencia o a las condiciones que le son propias o a su enfermedad. Se define CASO para este estudio aquel EA que se considera más ligado al manejo del paciente que al proceso de su enfermedad o a sus condiciones propias |
| Evento adverso grave: ocasiona fallecimiento, incapacidad residual al alta o requiere intervención quirúrgica |
| Evento adverso moderado: ocasiona una prolongación de la estancia hospitalaria de, al menos, 1 día |
| Evento adverso leve: lesión o complicación que no prolonga la estancia hospitalaria |
| Suceso sin daño (I): suceso aleatorio imprevisto e inesperado que no produce daño al paciente ni pérdidas materiales o de cualquier tipo. También puede definirse como un hecho que, no descubierto o corregido a tiempo, puede implicar problemas para el paciente |
Para determinar que el evento adverso se debía a la asistencia los revisores puntuaron en una escala de 6 puntos (1, sin evidencia o pequeña evidencia; 6, evidencia muy consistente) el grado de confianza que tenían de que el EA pudiera ser debido a la asistencia sanitaria y no al proceso patológico, considerando positiva una puntuación ≥ 4.
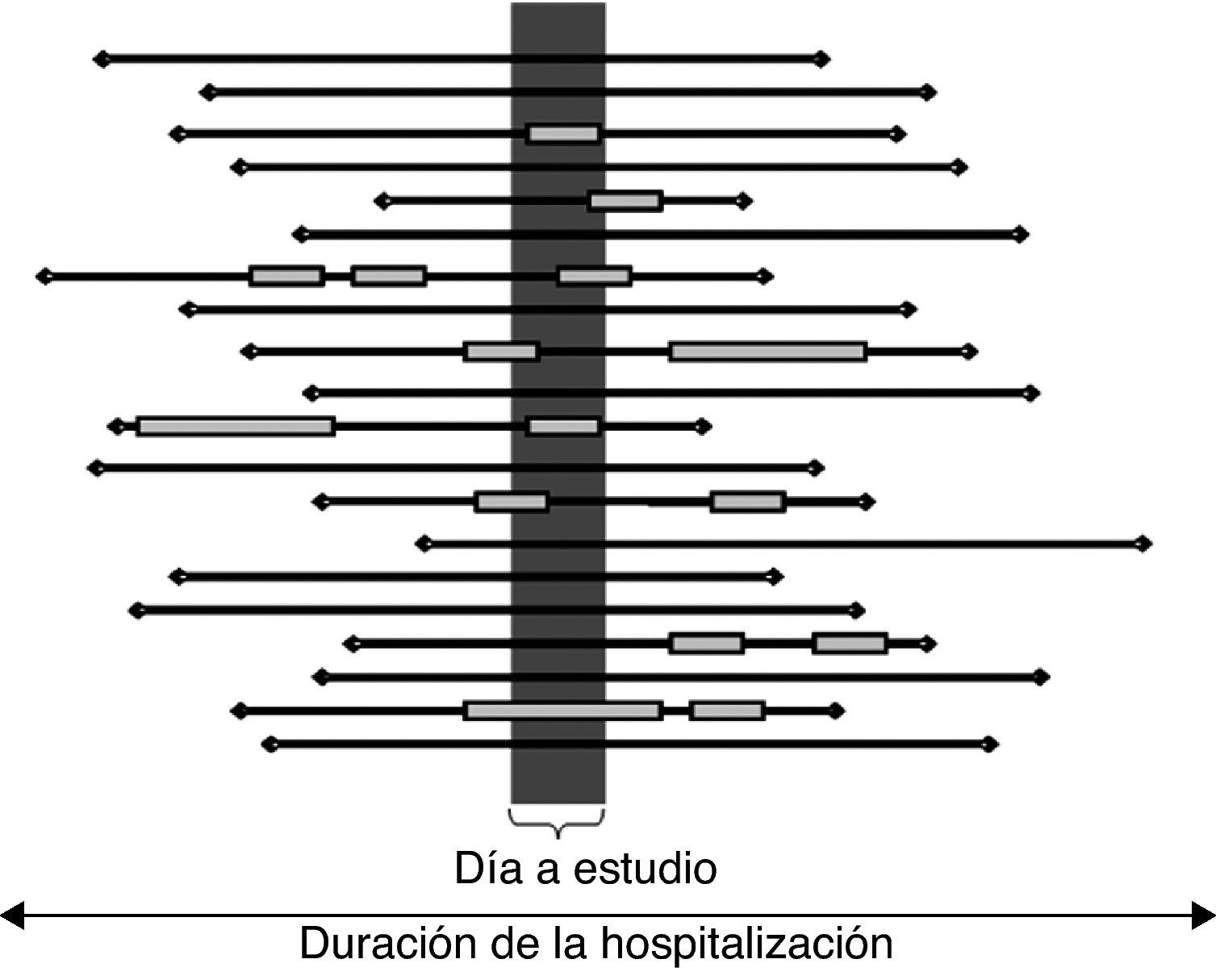
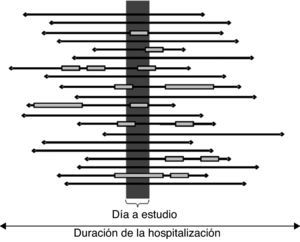
Se incluyeron los EA activos o en fase de secuelas presentes en el momento de realización de la encuesta o si habían precisado un tratamiento que mantenían en el momento de recogida de los datos (fig. 2).
Este ejemplo ilustra la diferencia de captación de EA según el método epidemiológico elegido. En la figura, cada línea negra representa la hospitalización (duración de la estancia) de un paciente. El cuadro representa un evento adverso (la longitud representa la duración en tiempo). El rectángulo gris vertical representa el corte transversal (prevalencia) de un día. Un estudio de prevalencia (P) detectaría 7 EA en 20 pacientes (P=35%; 47% de casos detectados). Pero podría detectar 6 de 20 si en el paciente 2, a pesar de ocurrir el día del estudio, no se anotara en la historia clínica hasta el día siguiente, por ejemplo (P’=30%; 40% de casos detectados). Un estudio tradicional de revisión retrospectiva (incidencia: I), que sólo considera el EA más grave que ha tenido el paciente, detectaría 8 en 20 (I=40%; 53% de casos detectados). Si utilizáramos la metodología del estudio ENEAS, detectaríamos 15 en 20 (I=75%; 100% de casos detectados). En el ejemplo presentado, el estudio de prevalencia perdería respecto de los estudios tradicionales de revisión retrospectiva un 6% de los casos. Todo ello en el supuesto de que toda la información estuviera recogida en la historia clínica y, además, disponible.
Para determinar que el evento adverso era evitable los revisores puntuaron en una escala de 6 puntos (1, sin evidencia o pequeña evidencia; 6, evidencia muy consistente) el grado de confianza que tenían de que el EA pudiera ser evitable, considerando positiva una puntuación ≥ 4.
La formación de los revisores se llevó a cabo en dos etapas. En un primer momento, se organizó un taller de formación de los equipos coordinadores del estudio por parte del equipo de la dirección técnica. Y en una segunda fase, los coordinadores del estudio y su equipo en cada país formaron a los investigadores que iban a realizar el trabajo de campo. Se realizó un estudio de concordancia con historiales clínicos propios del país, en el que los equipos coordinadores nacionales constituían el estándar de referencia. Se exploraba la sensibilidad en la detección de las alertas de cribado, el grado de asociación de la lesión con la asistencia y la evitabilidad del EA. El índice kappa se calculó para el acuerdo interobservador y no ponderado frente al estándar de referencia del equipo técnico. Un valor por debajo de 0,4 en la valoración de la causalidad o la evitabilidad requería un refuerzo de formación.
Hipótesis: basándose en los antecedentes expuestos, nuestra hipótesis de trabajo era que los sucesos adversos pueden presentarse en alrededor de un 10% de los sujetos internados en el hospital, y que al menos un 40% de ellos pueden ser evitados.
Análisis de los datos: los datos se introdujeron en la base de datos de la aplicación informática para la gestión de los datos: Sistema de Vigilancia y Control de eventos adversos, en la que se hizo la depuración de datos mediante intervalos y cruce de campos lógicos.
Se realizó un análisis descriptivo, presentándose el porcentaje correspondiente para las variables cualitativas, mientras que las variables cuantitativas se presentan a través de medidas de centralización y dispersión según proceda. Para el análisis bivariable se utilizó la prueba de la χ2 o el test exacto de Fisher para las variables cualitativas y la t de Student o la U de Mann-Whitney para las variables cuantitativas (según se cumplan o no criterios de normalidad), así como el análisis de varianza para la comparación de varias medias, considerando significativos valores de p < 0,05. Para conocer la influencia de las diferentes variables en la presencia de eventos adversos se utilizó el análisis de regresión logística. Este análisis permitió, además, controlar los fenómenos de confusión e interacción. Se utilizó una regresión logística binaria (método hacia atrás por razón de verosimilitud) para las variables dependientes «paciente con EA» y «evitabilidad del EA» y una regresión logística multinomial ordinal para explicar la «gravedad del EA». Se utilizó un valor de p de 0,05 para la inclusión de las variables explicativas en el modelo y de 0,10 para su exclusión. Se realizó un análisis estratificado por país para comparar las diferentes relaciones halladas en el análisis bivariado.
Los análisis estadísticos se realizaron mediante el programa estadístico SPSS versión 16.0.
Confidencialidad y aspectos éticos: el Comité de Dirección del estudio estableció las condiciones necesarias para garantizar el cumplimiento de las leyes/normas correspondientes de los países sobre protección de datos de carácter personal, manteniéndose su anonimidad y confidencialidad, así como los principios éticos recogidos en la Declaración de Helsinki en el Convenio del Consejo de Europa (Oviedo) y en la Declaración Universal de la UNESCO. La recogida inicial de datos fue nominal, pero se mantuvo la identificación individual exclusivamente hasta superar los controles de calidad de la base de datos. Si se detectaba un problema durante el trabajo de campo que pudiera ser resuelto mediante la intervención de los revisores, debía avisarse al equipo de cuidados del posible EA. El estudio fue aprobado por el Comité de Ética e Investigación de OPS y de los correspondientes comités de ética de los países participantes.
ResultadosSe describen las implicaciones en el uso del diseño transversal en el estudio de EA, tanto en los recursos necesarios como en la validez interna y en la utilidad para la gestión de riesgos sanitarios.
DiscusiónLa elección del método epidemiológico más apropiado para el estudio de los EA no es una cuestión trivial. Diferentes trabajos han analizado este punto y sus conclusiones se podrían resumir en que la elección del método hay que hacerla en función de los objetivos del estudio, intentando conjugar la minimización de sesgos y la validez de la identificación de EA con la reproducibilidad del juicio de valor sobre su carácter iatrogénico y/o su evitabilidad23–26.
El estudio de los EA aplicando un diseño retrospectivo sería el método de elección desde el momento en que todos los estudios nacionales se han realizado mediante esta sistemática, pero es un método cuyos resultados pueden verse muy influidos por la calidad de la documentación clínica.
Un estudio prospectivo, aunque presente virtudes pedagógicas y comunicativas y permita un análisis concomitante de las causas raíz que favorecen la aparición de los eventos adversos, no sólo sería quizá demasiado costoso, sino que además supondría una carga de trabajo elevada y excesiva complejidad.
El diseño transversal, sin embargo, es más eficiente en tiempo y recursos y fácil de realizar, y aunque no permite estudiar la totalidad del episodio de hospitalización, ha demostrado ser suficientemente capaz para sostener un sistema de vigilancia (más estable en el tiempo). Se ha de tener presente que, debido a un posible sesgo de supervivencia, los EA que ocasionen un ingreso se verán sobrerrepresentados, y también aquellos relacionados con la infección nosocomial o los que sean difícilmente identificables si no se ve al paciente (como las contusiones), debido a la sistemática propia del estudio de prevalencia. Al igual que el prospectivo, la comunicación con el personal de planta (el paciente está hospitalizado en ese momento) favorece el juicio de la causalidad del efecto adverso y de su evitabilidad.
En este caso, se estudiaría a todos los pacientes hospitalizados durante una semana (revisando cada cama una sola vez; una estancia para cada paciente). Sin embargo, se estudiaría la hospitalización completa al alta de los pacientes que presenten EA (también se registraría la duración de la hospitalización de los pacientes sin EA —sólo fecha de ingreso y fecha de alta— para hacer comparaciones); esta estrategia nos permite estudiar el impacto del EA salvando las particularidades de este diseño. Por otra parte, si lo repetimos en el tiempo (una vez al año, por ejemplo), el estudio se convierte en sistemático de la prevalencia de EA (estudios en panel) y se transforma en una herramienta pertinente para la monitorización y la evaluación de programas de mejora de la calidad y la seguridad.
A la hora de elaborar un sistema de vigilancia, y debido a que la estimación de la incidencia real no es objetivo prioritario ni estrictamente necesaria para evaluar un programa de control de riesgos, se plantea la conveniencia de utilizar el método transversal para el análisis de EA.
Para avanzar en la seguridad del paciente es necesario poner en marcha mecanismos que permitan la identificación de errores humanos y fallos de sistema desde dos aspectos distintos. En primer lugar, desde el punto de vista político, desarrollando políticas que incidan en el carácter preventivo y no punitivo de la identificación de eventos adversos. En segundo lugar, en el ámbito local-hospitalario, mediante el desarrollo de programas de gestión de riesgos y la inclusión de tecnología adecuada que permita detectar los problemas e implementar las soluciones.
Una ventaja adicional del estudio transversal, como es el estudio IBEAS, es su mayor facilidad para establecer sistemas de vigilancia (al repetirlo con la misma metodología al menos una vez al año) para valorar la evolución temporal de la prevalencia de EA en los hospitales, con el fin de conocer la epidemiología de EA, lo que facilitará desarrollar estrategias y mecanismos de prevención para evitarlos, o al menos para minimizarlos.
Entre las dificultades y limitaciones del estudio destaca que la identificación del EA se realizará mediante la información recogida en la historia clínica. Una mala calidad de esta podría llevarnos a subestimar la prevalencia. Sin embargo, el estudio de corte permite la consulta con el equipo médico en el momento de la recogida de los datos, para aclarar cualquier incertidumbre o duda relacionada con el evento adverso.
La caracterización de EA producido por la asistencia más que por el proceso nosológico en sí es un juicio de valor del encuestador, por lo que para aumentar la confianza de que así sea se pide al encuestador que puntúe de 1 a 6 la probabilidad de que se deba a la asistencia, requiriéndose un valor ≥ 4 para ser considerada como tal. El mismo criterio se utilizará para evaluar el evento adverso como evitable. Por otro lado, se ha visto que la concordancia en estas valoraciones normalmente no supera un 0,5 en el índice kappa, hecho relevante a la hora de planificar la formación y en la valoración de la validez interna del estudio.
La guía de cribado se ha utilizado en los estudios de cohorte americanos y australiano, y en distintos países europeos. Presenta una alta sensibilidad (84%) para la detección del EA, por lo que asumimos que el número de falsos negativos debe ser pequeño, si bien el número de falsos positivos podremos detectarlo con la revisión del segundo cuestionario (MRF2). Esta valoración permitirá adecuar las condiciones de alerta para los estudios transversales.
La versión española del cuestionario modular para revisión de casos MRF2ha sido adaptada en España para la realización del Proyecto IDEA, y modificada después del estudio ENEAS. Se trata de un cuestionario en que el investigador debe realizar algunos juicios de valores, por lo que debe ser una persona experta en el tema, capaz de detectar los EA mediante criterios implícitos en la mayoría de las ocasiones. Aunque a priori esto supone una limitación importante, puede ser útil para que el experto se implique y participe en el proceso de análisis del problema y, a posteriori, colabore en la propuesta de medidas preventivas. La fiabilidad evaluada del cuestionario en otros estudios ha sido caracterizada como moderada.
Las características en la selección de la muestra y las peculiaridades de los diferentes sistemas de registro impiden establecer inferencias y comparaciones estadísticas tanto dentro de cada país como entre los países incluidos en el estudio.
Respecto a la aplicabilidad práctica, debe destacarse que una metodología de evaluación de la seguridad del paciente eficiente, efectiva y adaptada a las características asistenciales de los hospitales de Latinoamérica contribuirá al conocimiento de la frecuencia, naturaleza y factores predisponentes y contribuyentes de los EA; a planificar estrategias de monitorización y vigilancia, y a orientar las políticas y actividades dirigidas a su prevención.
A los revisores y colaboradores de los diferentes países.
El estudio IBEAS es fruto de la colaboración entre los gobiernos de Argentina, Colombia, Costa Rica, México y Perú, el Ministerio de Sanidad y Política Social de España, la Organización Panamericana de la Salud (OPS) y la Alianza Mundial para la Seguridad del Paciente de la Organización Mundial de la Salud (OMS). Fue aprobado por el Comité Ético de OPS y por el de cada uno de los países implicados.