Evaluar la efectividad de un programa formativo, para la prevención de las infecciones relacionadas con la asistencia sanitaria (IRAS), basado en la difusión de recomendaciones de eficacia probada en formato Bundles.
Material y métodosEstudio cuasiexperimental desarrollado en un hospital universitario entre mayo de 2011 y febrero de 2012. Se realizó una intervención formativa, donde se impartieron 21 sesiones docentes en los distintos servicios; en ellas se explicaba el contenido de un díptico, que incluía medidas de alta evidencia científica, en formato Bundles, para prevenir las diferentes IRAS; posteriormente, se distribuyó dicho díptico por todo el centro. Se evaluaron los conocimientos de los trabajadores sanitarios (TS) antes y después de cada sesión mediante un cuestionario autocumplimentado; además, se estudió la frecuencia de pacientes con IRAS en el hospital antes y después de la intervención.
ResultadosEl 41,5% (165/398) de los TS asistieron a las sesiones. Sus conocimientos mejoraron significativamente, principalmente en cuanto a conocer frente a qué microorganismos presentan buena/excelente actividad los preparados de base alcohólica, saber una serie de medidas para prevenir infecciones de orina asociadas a sonda vesical y conocer el lugar preferente para insertar un catéter venoso central, aspectos donde el porcentaje de respuestas correctas aumentó en 53,1, 29,7 y 28,2 puntos, respectivamente. Asimismo, hubo una disminución no significativa en la incidencia de pacientes con IRAS causadas por microorganismos multirresistentes, y un incremento no significativo en la prevalencia de pacientes con IRAS.
ConclusionesEl programa formativo mejoró los conocimientos de los TS, mientras que la prevalencia de pacientes con IRAS no mostró cambios significativos en el periodo de estudio.
To evaluate the effectiveness of an educational program for the prevention of healthcare-associated infections (HCAIs), based on Care Bundles.
Material and methodsA quasi-experimental study conducted in a university hospital from May 2011 to February 2012. An educational intervention (21 training sessions) was carried out in all Departments with the support of the contents in a leaflet, which included evidence-based Care Bundles for prevention of different HCAIs. The leaflet was also distributed through all Hospital Departments. We assessed the knowledge of health care workers (HCWs) as regards preventive measures before and after each training session using a self-administered questionnaire, and we studied the frequency of patients with HCAIs before and after the intervention.
ResultsOne-hundred-and-sixty-five out of 398 HCWs (41.5%) attended the training sessions. Their knowledge improved significantly, mainly in terms of: a) antimicrobial activity of alcohol-based solutions, b) preventive measures for cathether-associated urinary tract infections, and c) best place to insert a central venous catheter. These areas increased after training by 53.1, 29.7, and 28.2 points, respectively. There was a non-significant decrease in the incidence of patients with HCAIs by multiresistant microorganisms, and a non-significant increase in the prevalence of patients with HCAIs.
ConclusionsThe educational program improved the knowledge of the HCWs about preventive measures for HCAIs, whereas the prevalence of patients with HCAIs did not show significant changes in the period of study.
Las infecciones relacionadas con la asistencia sanitaria (IRAS) constituyen un problema de salud pública, al ser una de las principales complicaciones que sufren los pacientes hospitalizados. En Estados Unidos se estima que se producen cada año 2 millones de IRAS, causando entre 60.000 y 90.000 muertes anuales y un coste adicional de al menos 17.000 millones de dólares1. Por su parte, en nuestro país, la prevalencia de IRAS en el año 2010 fue del 7,8%2; en particular, su incidencia en determinados servicios, tales como unidades de cuidados intensivos (UCI), se ha cuantificado en un 17,5%3.
Al igual que otros efectos adversos asociados a la asistencia sanitaria, las IRAS se pueden prevenir y controlar de manera efectiva; para ello, se han elaborado recomendaciones que clásicamente se han recogido en amplias guías, como las de los Centers for Disease Control and Prevention (CDC)4, o más recientemente en los denominados Care Bundles o paquetes de medidas5. Estos Care Bundles han sido objeto de estudio en servicios muy específicos para prevenir determinadas IRAS, describiéndose, tras la difusión de los mismos, reducciones significativas en la incidencia de neumonías asociadas a ventilación mecánica (NAVM) de un 44,5%6 y de bacteriemias asociadas a catéter intravascular de hasta un 66%7 en las UCI, mientras que en servicios de cirugía la disminución correspondiente en la frecuencia de neumonías postoperatorias alcanzó el 81%8.
Dado que la difusión global de los Care Bundles en todo un hospital no ha sido aún llevada a cabo, decidimos realizar esta investigación con el objetivo de evaluar la efectividad de un programa formativo sobre la prevención de IRAS en un centro hospitalario, basado en la difusión de recomendaciones de eficacia probada en formato Care Bundles, en términos de mejora de conocimientos de los trabajadores sanitarios (TS) y frecuencia de IRAS.
Material y métodosEstudio cuasiexperimental de tipo antes/después, desarrollado en el Hospital Virgen de la Vega, del Complejo Asistencial Universitario de Salamanca (CAUSA). Dicho centro posee 172 camas de hospitalización, con 11 controles de enfermería repartidos entre diferentes servicios médicos, quirúrgicos y una UCI; en él trabajan 90 médicos adjuntos, 18 médicos internos residentes, 166 enfermeras y 124 auxiliares de enfermería.
Descripción del programaDurante el mes de noviembre de 2011 se llevó a cabo un programa de intervención para prevenir las IRAS, en el que se impartieron 21 sesiones formativas dirigidas a todo el personal médico, de enfermería y auxiliar de enfermería del centro, en las que se distribuía y explicaba el contenido de un díptico. En dicho díptico (fig. 1) se especificaban los 5 momentos en los que la Organización Mundial de la Salud recomienda hacer la higiene de manos (HM)9, señalándose cómo podía hacerse con agua y jabón, o con un preparado de base alcohólica siempre que las manos no estuvieran visiblemente manchadas. En el díptico también se explicaban las indicaciones para utilizar los métodos de barrera, y 4 «Care Bundles» específicos para prevenir las IRAS más frecuentes, elaborados según las recomendaciones de mayor evidencia científica de los CDC4 y del Ministerio de Sanidad10,11.
Las sesiones (impartidas por un médico y un enfermero del Servicio de Medicina Preventiva) duraban 45-60min, y se estructuraron de forma que todos los TS de una determinada unidad pudieran asistir. Para ello, se contó con el apoyo de la Dirección, así como con el de supervisoras y jefes de servicio, al ser dichas personas quienes programaron los días y horarios en los que querían que se impartieran las sesiones a su personal.
Por su parte, tras llevar a cabo todas las sesiones de formación se procedió a la difusión masiva del díptico, distribuyendo el mismo por las distintas plantas del centro, a fin de que los TS que no hubieran asistido a las sesiones conocieran el material formativo.
Indicadores sobre el nivel de conocimientosLas sesiones se realizaron en grupos de 4 a 10 personas. Antes de su impartición se pasaba un cuestionario autocumplimentado con 12 preguntas tipo test referidas a las precauciones estándar, así como a medidas correspondientes a los Care Bundles para prevenir NAVM, infecciones en pacientes quirúrgicos, bacteriemias asociadas a catéter vascular central (BACVC) e infecciones de orina asociadas a sonda vesical (fig. 2); tras la realización de la sesión se repetía el mismo cuestionario.
El test era anónimo y voluntario. Previa a su distribución se hizo una prueba piloto con la participación de 4 médicos, 5 enfermeras y 2 auxiliares de enfermería del Hospital Clínico de Salamanca, a quienes se pidió que evaluaran su legibilidad y comprensibilidad, a fin de ratificar que el cuestionario era legible y de fácil comprensión a la hora de ser respondido.
Para cada pregunta se analizó la frecuencia de respuestas correctas; las contestaciones en blanco se consideraron como incorrectas. La existencia de diferencias en el número de respuestas correctas antes y después de la sesión, de manera global y por categoría profesional (médico, enfermera y auxiliar de enfermería) y área (quirúrgica, médica e intensivos), se estudió utilizando la prueba de chi-cuadrado.
Indicadores sobre la frecuencia de infecciones relacionadas con la asistencia sanitariaTales indicadores se subclasificaron en indicadores de prevalencia y de incidencia. Entre los primeros se consideró la prevalencia de IRAS, así como de pacientes con IRAS, infección urinaria asociada a sonda vesical, NAVM, neumonía postoperatoria, BACVC y prevalencia de pacientes con infección quirúrgica. Por su parte, los indicadores de incidencia correspondieron a la de pacientes con infección por Staphylococcus aureus meticilín resistente (SAMR), Acinetobacter baumannii multirresistente y enterobacterias productoras de betalactamasas de espectro extendido, así como a la incidencia de IRAS producidas por cada uno de estos microorganismos.
Para obtener los indicadores de prevalencia en el periodo preintervención se utilizó el Estudio de Prevalencia de la Infección Nosocomial (EPINE) del centro del año 2011, realizado en el mes de mayo; por su parte, para los datos postintervención se hizo otro estudio de prevalencia durante diciembre de 2011. La recogida de datos, en ambos estudios, la efectuó personal entrenado del Servicio de Medicina Preventiva del CAUSA según el protocolo EPINE12; así, se revisaron las historias y los resultados microbiológicos de todos los pacientes ingresados en el momento de realización de cada estudio. Las variables recopiladas incluyeron: datos de identificación del paciente, factores de riesgo extrínseco e intrínseco, características de la cirugía, y presencia de IRAS activas en el momento de la recogida de los datos.
Para estudiar la evolución de los indicadores de prevalencia se utilizó la prueba de chi-cuadrado y se cuantificó la magnitud de la asociación con la odds ratio y su intervalo de confianza del 95%, tomando como estudio de referencia el del mes de mayo. Asimismo, se analizó la existencia de diferencias en la frecuencia de factores de riesgo extrínseco y las características de los pacientes, según el momento de realización del estudio (preintervención versus postintervención), usando la prueba de chi-cuadrado y la U de Mann-Whitney.
Por su parte, se empleó el Sistema de Vigilancia Epidemiológica de microorganismos multirresistentes para obtener los indicadores de incidencia. Para tales indicadores se compararon las cifras de los 6 meses previos a la intervención (mayo-octubre 2011) respecto a las de los 3 meses posteriores a la intervención (diciembre 2011-febrero 2012), utilizando la prueba de chi-cuadrado. La magnitud de la asociación se cuantificó con el riesgo relativo y su intervalo de confianza del 95%; como cifras de referencia se tomaron las del periodo preintervención (mayo-octubre 2011).
El nivel de significación estadística considerado en todos los contrastes de hipótesis fue de p<0,05; el programa de análisis estadístico empleado fue el SPSS v15.0® (SPSS Inc, Chicago, EE. UU.).
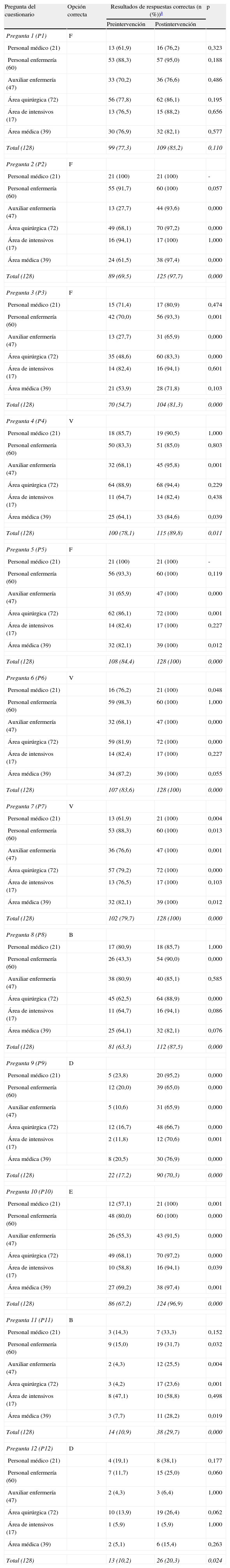
ResultadosEl 41,5% (165/398) de los TS objeto de la intervención asistieron a las sesiones (el 30,6% (33/108) del personal médico, el 44,6% (74/166) del personal de enfermería y el 46,8% (58/124) de auxiliares de enfermería); de ellos, el 77,6% (128/165) respondieron al cuestionario antes y después de la sesión formativa. De manera global, se observó una mejora significativa en sus conocimientos, principalmente en cuanto a conocer frente a qué microorganismos los preparados de base alcohólica presentan una buena/excelente actividad, saber una serie de medidas con las que prevenir las infecciones de orina asociadas a sonda vesical y conocer el lugar preferente para insertar un catéter venoso central, aspectos en los que el porcentaje de respuestas correctas aumentaron en 53,1, 29,7 y 28,2 puntos, respectivamente, tras realizar la formación (tabla 1). La distribución de respuestas correctas según categoría profesional y área mostró cómo los auxiliares de enfermería aumentaron significativamente su nivel de conocimientos en 9 preguntas, mientras que el personal médico y de enfermería lo hizo, respectivamente, en 4 y 6 preguntas; asimismo, en el área quirúrgica fue donde se obtuvo mayor número de incrementos significativos de respuestas adecuadas, al producirse este en 9 preguntas.
Conocimientos del personal sanitario sobre medidas de eficacia probada para la prevención de las infecciones relacionadas con la asistencia sanitaria antes y después de la intervención
| Pregunta del cuestionario | Opción correcta | Resultados de respuestas correctas (n (%))a | p | |
| Preintervención | Postintervención | |||
| Pregunta 1 (P1) | F | |||
| Personal médico (21) | 13 (61,9) | 16 (76,2) | 0,323 | |
| Personal enfermería (60) | 53 (88,3) | 57 (95,0) | 0,188 | |
| Auxiliar enfermería (47) | 33 (70,2) | 36 (76,6) | 0,486 | |
| Área quirúrgica (72) | 56 (77,8) | 62 (86,1) | 0,195 | |
| Área de intensivos (17) | 13 (76,5) | 15 (88,2) | 0,656 | |
| Área médica (39) | 30 (76,9) | 32 (82,1) | 0,577 | |
| Total (128) | 99 (77,3) | 109 (85,2) | 0,110 | |
| Pregunta 2 (P2) | F | |||
| Personal médico (21) | 21 (100) | 21 (100) | - | |
| Personal enfermería (60) | 55 (91,7) | 60 (100) | 0,057 | |
| Auxiliar enfermería (47) | 13 (27,7) | 44 (93,6) | 0,000 | |
| Área quirúrgica (72) | 49 (68,1) | 70 (97,2) | 0,000 | |
| Área de intensivos (17) | 16 (94,1) | 17 (100) | 1,000 | |
| Área médica (39) | 24 (61,5) | 38 (97,4) | 0,000 | |
| Total (128) | 89 (69,5) | 125 (97,7) | 0,000 | |
| Pregunta 3 (P3) | F | |||
| Personal médico (21) | 15 (71,4) | 17 (80,9) | 0,474 | |
| Personal enfermería (60) | 42 (70,0) | 56 (93,3) | 0,001 | |
| Auxiliar enfermería (47) | 13 (27,7) | 31 (65,9) | 0,000 | |
| Área quirúrgica (72) | 35 (48,6) | 60 (83,3) | 0,000 | |
| Área de intensivos (17) | 14 (82,4) | 16 (94,1) | 0,601 | |
| Área médica (39) | 21 (53,9) | 28 (71,8) | 0,103 | |
| Total (128) | 70 (54,7) | 104 (81,3) | 0,000 | |
| Pregunta 4 (P4) | V | |||
| Personal médico (21) | 18 (85,7) | 19 (90,5) | 1,000 | |
| Personal enfermería (60) | 50 (83,3) | 51 (85,0) | 0,803 | |
| Auxiliar enfermería (47) | 32 (68,1) | 45 (95,8) | 0,001 | |
| Área quirúrgica (72) | 64 (88,9) | 68 (94,4) | 0,229 | |
| Área de intensivos (17) | 11 (64,7) | 14 (82,4) | 0,438 | |
| Área médica (39) | 25 (64,1) | 33 (84,6) | 0,039 | |
| Total (128) | 100 (78,1) | 115 (89,8) | 0,011 | |
| Pregunta 5 (P5) | F | |||
| Personal médico (21) | 21 (100) | 21 (100) | - | |
| Personal enfermería (60) | 56 (93,3) | 60 (100) | 0,119 | |
| Auxiliar enfermería (47) | 31 (65,9) | 47 (100) | 0,000 | |
| Área quirúrgica (72) | 62 (86,1) | 72 (100) | 0,001 | |
| Área de intensivos (17) | 14 (82,4) | 17 (100) | 0,227 | |
| Área médica (39) | 32 (82,1) | 39 (100) | 0,012 | |
| Total (128) | 108 (84,4) | 128 (100) | 0,000 | |
| Pregunta 6 (P6) | V | |||
| Personal médico (21) | 16 (76,2) | 21 (100) | 0,048 | |
| Personal enfermería (60) | 59 (98,3) | 60 (100) | 1,000 | |
| Auxiliar enfermería (47) | 32 (68,1) | 47 (100) | 0,000 | |
| Área quirúrgica (72) | 59 (81,9) | 72 (100) | 0,000 | |
| Área de intensivos (17) | 14 (82,4) | 17 (100) | 0,227 | |
| Área médica (39) | 34 (87,2) | 39 (100) | 0,055 | |
| Total (128) | 107 (83,6) | 128 (100) | 0,000 | |
| Pregunta 7 (P7) | V | |||
| Personal médico (21) | 13 (61,9) | 21 (100) | 0,004 | |
| Personal enfermería (60) | 53 (88,3) | 60 (100) | 0,013 | |
| Auxiliar enfermería (47) | 36 (76,6) | 47 (100) | 0,001 | |
| Área quirúrgica (72) | 57 (79,2) | 72 (100) | 0,000 | |
| Área de intensivos (17) | 13 (76,5) | 17 (100) | 0,103 | |
| Área médica (39) | 32 (82,1) | 39 (100) | 0,012 | |
| Total (128) | 102 (79,7) | 128 (100) | 0,000 | |
| Pregunta 8 (P8) | B | |||
| Personal médico (21) | 17 (80,9) | 18 (85,7) | 1,000 | |
| Personal enfermería (60) | 26 (43,3) | 54 (90,0) | 0,000 | |
| Auxiliar enfermería (47) | 38 (80,9) | 40 (85,1) | 0,585 | |
| Área quirúrgica (72) | 45 (62,5) | 64 (88,9) | 0,000 | |
| Área de intensivos (17) | 11 (64,7) | 16 (94,1) | 0,086 | |
| Área médica (39) | 25 (64,1) | 32 (82,1) | 0,076 | |
| Total (128) | 81 (63,3) | 112 (87,5) | 0,000 | |
| Pregunta 9 (P9) | D | |||
| Personal médico (21) | 5 (23,8) | 20 (95,2) | 0,000 | |
| Personal enfermería (60) | 12 (20,0) | 39 (65,0) | 0,000 | |
| Auxiliar enfermería (47) | 5 (10,6) | 31 (65,9) | 0,000 | |
| Área quirúrgica (72) | 12 (16,7) | 48 (66,7) | 0,000 | |
| Área de intensivos (17) | 2 (11,8) | 12 (70,6) | 0,001 | |
| Área médica (39) | 8 (20,5) | 30 (76,9) | 0,000 | |
| Total (128) | 22 (17,2) | 90 (70,3) | 0,000 | |
| Pregunta 10 (P10) | E | |||
| Personal médico (21) | 12 (57,1) | 21 (100) | 0,001 | |
| Personal enfermería (60) | 48 (80,0) | 60 (100) | 0,000 | |
| Auxiliar enfermería (47) | 26 (55,3) | 43 (91,5) | 0,000 | |
| Área quirúrgica (72) | 49 (68,1) | 70 (97,2) | 0,000 | |
| Área de intensivos (17) | 10 (58,8) | 16 (94,1) | 0,039 | |
| Área médica (39) | 27 (69,2) | 38 (97,4) | 0,001 | |
| Total (128) | 86 (67,2) | 124 (96,9) | 0,000 | |
| Pregunta 11 (P11) | B | |||
| Personal médico (21) | 3 (14,3) | 7 (33,3) | 0,152 | |
| Personal enfermería (60) | 9 (15,0) | 19 (31,7) | 0,032 | |
| Auxiliar enfermería (47) | 2 (4,3) | 12 (25,5) | 0,004 | |
| Área quirúrgica (72) | 3 (4,2) | 17 (23,6) | 0,001 | |
| Área de intensivos (17) | 8 (47,1) | 10 (58,8) | 0,498 | |
| Área médica (39) | 3 (7,7) | 11 (28,2) | 0,019 | |
| Total (128) | 14 (10,9) | 38 (29,7) | 0,000 | |
| Pregunta 12 (P12) | D | |||
| Personal médico (21) | 4 (19,1) | 8 (38,1) | 0,177 | |
| Personal enfermería (60) | 7 (11,7) | 15 (25,0) | 0,060 | |
| Auxiliar enfermería (47) | 2 (4,3) | 3 (6,4) | 1,000 | |
| Área quirúrgica (72) | 10 (13,9) | 19 (26,4) | 0,062 | |
| Área de intensivos (17) | 1 (5,9) | 1 (5,9) | 1,000 | |
| Área médica (39) | 2 (5,1) | 6 (15,4) | 0,263 | |
| Total (128) | 13 (10,2) | 26 (20,3) | 0,024 | |
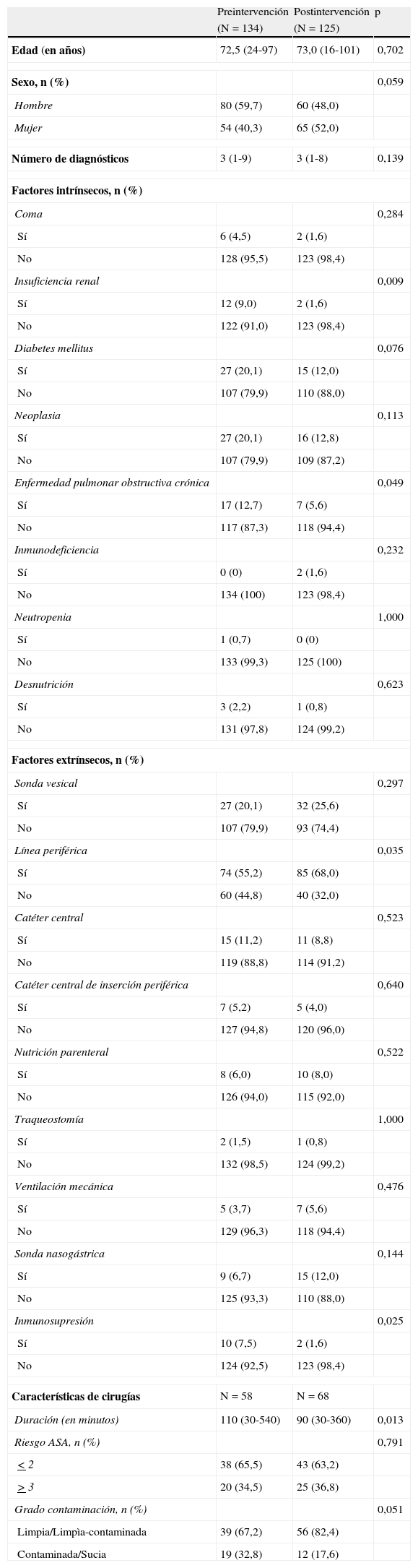
La distribución de los factores extrínsecos y las características de las cirugías y las de los pacientes de sendos estudios de prevalencia se muestran en la tabla 2. En ella se aprecia cómo los pacientes del estudio preintervención presentaban una frecuencia significativamente mayor de algunos factores, como la inmunosupresión, y una mayor duración de cirugías.
Factores extrínsecos y características de las cirugías y de los pacientes estudiados en mayo (preintervención) y diciembre (postintervención) de 2011a
| Preintervención | Postintervención | p | |
| (N=134) | (N=125) | ||
| Edad (en años) | 72,5 (24-97) | 73,0 (16-101) | 0,702 |
| Sexo, n (%) | 0,059 | ||
| Hombre | 80 (59,7) | 60 (48,0) | |
| Mujer | 54 (40,3) | 65 (52,0) | |
| Número de diagnósticos | 3 (1-9) | 3 (1-8) | 0,139 |
| Factores intrínsecos, n (%) | |||
| Coma | 0,284 | ||
| Sí | 6 (4,5) | 2 (1,6) | |
| No | 128 (95,5) | 123 (98,4) | |
| Insuficiencia renal | 0,009 | ||
| Sí | 12 (9,0) | 2 (1,6) | |
| No | 122 (91,0) | 123 (98,4) | |
| Diabetes mellitus | 0,076 | ||
| Sí | 27 (20,1) | 15 (12,0) | |
| No | 107 (79,9) | 110 (88,0) | |
| Neoplasia | 0,113 | ||
| Sí | 27 (20,1) | 16 (12,8) | |
| No | 107 (79,9) | 109 (87,2) | |
| Enfermedad pulmonar obstructiva crónica | 0,049 | ||
| Sí | 17 (12,7) | 7 (5,6) | |
| No | 117 (87,3) | 118 (94,4) | |
| Inmunodeficiencia | 0,232 | ||
| Sí | 0 (0) | 2 (1,6) | |
| No | 134 (100) | 123 (98,4) | |
| Neutropenia | 1,000 | ||
| Sí | 1 (0,7) | 0 (0) | |
| No | 133 (99,3) | 125 (100) | |
| Desnutrición | 0,623 | ||
| Sí | 3 (2,2) | 1 (0,8) | |
| No | 131 (97,8) | 124 (99,2) | |
| Factores extrínsecos, n (%) | |||
| Sonda vesical | 0,297 | ||
| Sí | 27 (20,1) | 32 (25,6) | |
| No | 107 (79,9) | 93 (74,4) | |
| Línea periférica | 0,035 | ||
| Sí | 74 (55,2) | 85 (68,0) | |
| No | 60 (44,8) | 40 (32,0) | |
| Catéter central | 0,523 | ||
| Sí | 15 (11,2) | 11 (8,8) | |
| No | 119 (88,8) | 114 (91,2) | |
| Catéter central de inserción periférica | 0,640 | ||
| Sí | 7 (5,2) | 5 (4,0) | |
| No | 127 (94,8) | 120 (96,0) | |
| Nutrición parenteral | 0,522 | ||
| Sí | 8 (6,0) | 10 (8,0) | |
| No | 126 (94,0) | 115 (92,0) | |
| Traqueostomía | 1,000 | ||
| Sí | 2 (1,5) | 1 (0,8) | |
| No | 132 (98,5) | 124 (99,2) | |
| Ventilación mecánica | 0,476 | ||
| Sí | 5 (3,7) | 7 (5,6) | |
| No | 129 (96,3) | 118 (94,4) | |
| Sonda nasogástrica | 0,144 | ||
| Sí | 9 (6,7) | 15 (12,0) | |
| No | 125 (93,3) | 110 (88,0) | |
| Inmunosupresión | 0,025 | ||
| Sí | 10 (7,5) | 2 (1,6) | |
| No | 124 (92,5) | 123 (98,4) | |
| Características de cirugías | N=58 | N=68 | |
| Duración (en minutos) | 110 (30-540) | 90 (30-360) | 0,013 |
| Riesgo ASA, n (%) | 0,791 | ||
| <2 | 38 (65,5) | 43 (63,2) | |
| >3 | 20 (34,5) | 25 (36,8) | |
| Grado contaminación, n (%) | 0,051 | ||
| Limpia/Limpìa-contaminada | 39 (67,2) | 56 (82,4) | |
| Contaminada/Sucia | 19 (32,8) | 12 (17,6) | |
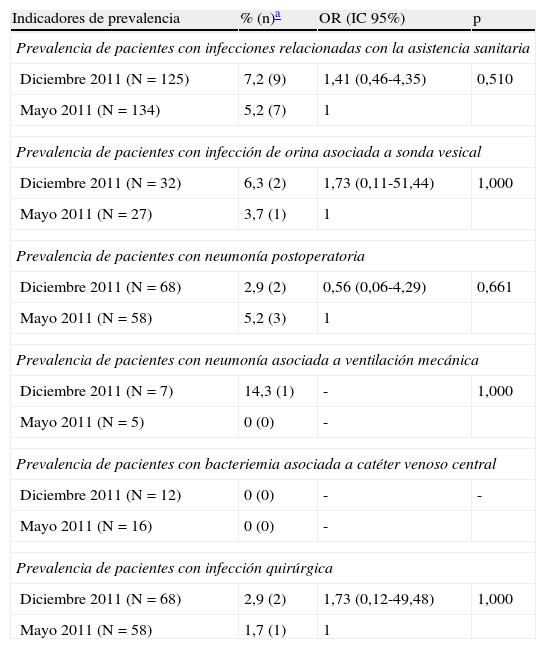
Por su parte, los resultados de los indicadores de prevalencia y de incidencia de IRAS fueron los mismos que los obtenidos para los indicadores de prevalencia de pacientes con IRAS e incidencia de pacientes con IRAS causadas por microorganismos multirresistentes, dado que ningún paciente presentó más de una IRAS. Como se observa en la tabla 3, no existieron cambios significativos en los indicadores tras haber desarrollado la intervención, en la que el número total de dípticos informativos distribuidos en el centro fue de 580.
Resultados de los indicadores de prevalencia e incidencia de pacientes con infecciones relacionadas con la asistencia sanitaria
| Indicadores de prevalencia | % (n)a | OR (IC 95%) | p |
| Prevalencia de pacientes con infecciones relacionadas con la asistencia sanitaria | |||
| Diciembre 2011 (N= 125) | 7,2 (9) | 1,41 (0,46-4,35) | 0,510 |
| Mayo 2011 (N=134) | 5,2 (7) | 1 | |
| Prevalencia de pacientes con infección de orina asociada a sonda vesical | |||
| Diciembre 2011 (N=32) | 6,3 (2) | 1,73 (0,11-51,44) | 1,000 |
| Mayo 2011 (N=27) | 3,7 (1) | 1 | |
| Prevalencia de pacientes con neumonía postoperatoria | |||
| Diciembre 2011 (N=68) | 2,9 (2) | 0,56 (0,06-4,29) | 0,661 |
| Mayo 2011 (N=58) | 5,2 (3) | 1 | |
| Prevalencia de pacientes con neumonía asociada a ventilación mecánica | |||
| Diciembre 2011 (N=7) | 14,3 (1) | - | 1,000 |
| Mayo 2011 (N=5) | 0 (0) | - | |
| Prevalencia de pacientes con bacteriemia asociada a catéter venoso central | |||
| Diciembre 2011 (N=12) | 0 (0) | - | - |
| Mayo 2011 (N=16) | 0 (0) | - | |
| Prevalencia de pacientes con infección quirúrgica | |||
| Diciembre 2011 (N=68) | 2,9 (2) | 1,73 (0,12-49,48) | 1,000 |
| Mayo 2011 (N=58) | 1,7 (1) | 1 | |
| Indicadores de incidencia | % (n)a | RR (IC 95%) | p |
| Incidencia de pacientes con infección por Staphylococcus aureus meticilín resistente | |||
| Diciembre 2011-Febrero 2012 (N=1.494) | 0,07 (1) | 0,39 (0,05-3,32) | 0,671 |
| Mayo 2011-Octubre 2011 (N=2.904) | 0,17 (5) | 1 | |
| Incidencia de pacientes con infección por Acinetobacter baumannii multi-resistente | |||
| Diciembre 2011-Febrero 2012 (n1.494) | 0 (0) | 0 | 0,551 |
| Mayo 2011-Octubre 2011 (n2.904) | 0,07 (2) | 1 | |
| Incidencia de pacientes con infección por enterobacterias productoras de betalactamasas de espectro extendido | |||
| Diciembre 2011 - Febrero 2012 (n=1.494) | 0,07 (1) | 0,39 (0,05-3,32) | 0,671 |
| Mayo 2011 - Octubre 2011 (n=2.904) | 0,17 (5) | 1 | |
OR (IC 95%): odds ratio (intervalo de confianza del 95%); RR (IC 95%): riesgo relativo (intervalo de confianza del 95%).
Las IRAS presentan un componente evitable que, con el paso de los años, se ha incrementado. Así Harbarth et al.13 señalaron cómo al menos el 20% de todas las IRAS eran evitables, cifra que Corrales-Fernández et al.14 cuantificaron en un 60,2%. Estos hallazgos van en consonancia con el hecho de que, recientemente, distintas Instituciones y Sociedades científicas, como los CDC y la Society for Healthcare Epidemiology of America, hayan señalado la necesidad de emprender acciones para eliminar las IRAS, considerando eliminación como la máxima reducción de la incidencia de una infección causada por un microorganismo específico en un área geográfica definida15.
En nuestro país, la prevención de las IRAS constituye un componente esencial de la seguridad del paciente; por ello, desde el Ministerio de Sanidad se está promoviendo el desarrollo de ambiciosos proyectos como el de «Bacteriemia Zero»10 y «Neumonía Zero»11.
De este modo, y dado el actual contexto internacional y nacional sobre exigencia máxima en cuanto a prevención de IRAS, decidimos desarrollar nuestra intervención y evaluar su efectividad midiendo conocimientos de TS y frecuencia de IRAS. La justificación para utilizar estos indicadores, sobre todo en cuanto al de prevalencia de IRAS en el conjunto del hospital, se debió a varios factores: 1) los recursos humanos con los que cuenta el Servicio de Medicina Preventiva, en el centro objeto de estudio, son muy limitados, ya que únicamente dispone de una plantilla formada por un facultativo y un enfermero a tiempo parcial para el desarrollo de programas de control de IRAS, circunstancia que imposibilita realizar un estudio de incidencia en la totalidad del hospital; 2) dado que nuestra intervención era global, al proporcionar formación a todo el personal médico y de enfermería de un centro hospitalario, no habría sido válido medir incidencia de pacientes con IRAS restringiéndola a 2 o 3 servicios, que es lo que podría haberse seguido dada la dotación de recursos humanos de los que disponíamos, pues nos habríamos encontrado con la limitación de que lo acontecido específicamente en tales servicios no necesariamente podría generalizarse al global del hospital; y 3) utilizar prevalencias de IRAS, para medir efectividad de intervenciones, ya ha sido empleado previamente por otros autores en programas sobre mejora de HM16,17.
No obstante, a diferencia de tales autores16,17, nosotros partíamos de frecuencias de IRAS bajas, pues Pittet et al.16 y Sánchez-Payá et al.17 partieron, respectivamente, de prevalencias de IRAS del 16,9% en el año 199416 y del 11,4% en el año 200417, si bien es cierto que, tal como hemos descrito, actualmente vivimos en un contexto diferente, donde se señalan objetivos muy ambiciosos en cuanto a frecuencias de IRAS a alcanzar. Por ello, nos planteamos implementar nuestro programa y evaluar su efectividad, considerando esta como la mejora significativa en los conocimientos de los TS acompañada de una mejora, significativa o no, de la prevalencia de IRAS y de pacientes con IRAS, así como de la incidencia de IRAS y de pacientes con IRAS producidas por microorganismos multirresistentes.
En nuestro conocimiento, este trabajo representa el único estudio que ha evaluado la efectividad de una intervención en la que, de manera global en un hospital, se promovió la realización de medidas de eficacia probada con las que evitar IRAS, pues hasta la fecha las intervenciones6–8,16–19 se han basado en la promoción de medidas muy específicas (como la HM16,17 o determinadas Precauciones Estándar18), o se han centrado en promover la realización de una serie de medidas para evitar infecciones muy concretas en servicios muy señalados, como BACVC7 y NAVM6 en UCI, o neumonías postoperatorias en servicios de cirugía8.
Asimismo, nuestro trabajo constituye la única investigación donde se ha evaluado simultáneamente una serie de conocimientos, en cuanto a precauciones estándar y medidas con las que evitar determinadas IRAS, en TS de todo un hospital, pues hasta ahora dicha evaluación se había desarrollado en determinados servicios20–22, o se había limitado a medidas muy específicas17,23–27 (como HM17 o medidas para prevenir NAVM24 o BACVC26,27).
Desde el punto de vista de los programas de control de IRAS la formación del TS es esencial, pues representa una manera de asegurar que las recomendaciones se trasladen a la práctica diaria y lleguen a ser parte del cuerpo de competencias del personal sanitario28. Para ello es básico que el programa formativo sea accesible, y por este motivo decidimos que la formación se realizara en pequeños grupos, en una amplia gama de horarios a lo largo de todo un mes, en los distintos controles de enfermería o salas de médicos de cada servicio, a fin de facilitar al máximo la accesibilidad a dichas sesiones de cualquier TS. Con ello se consiguió una asistencia del 41,5%, porcentaje mayor que el obtenido en estudios específicamente desarrollados sobre HM17 u otras precauciones estándar18, donde la asistencia no superó el 36,2%17,18 (11,5% de los facultativos, 40,4% de las enfermeras y 55,8% de las auxiliares18).
Un componente básico de todo programa formativo es la evaluación del mismo29; por ello, antes y después de las sesiones se procedió a evaluar una serie de conocimientos. Así, se detectó una mejoría tras impartir la formación, si bien, y al igual que lo descrito en otros trabajos23,27, los resultados son mejorables. En particular, destacan los bajos porcentajes de acierto obtenidos en las preguntas 11 y 12, si bien el hecho de que varios TS nos comentasen, cuando al finalizar les explicamos cuáles eran las respuestas correctas, que habían contestado erróneamente al no haber leído las respuestas hasta el final nos indica la necesidad de que cuando repitamos el programa formativo, y se evalúe el mismo, se inste al trabajador a que lea las respuestas completamente antes de contestar al cuestionario.
Por su parte, el hecho de que, en general, los resultados de conocimientos fueran mejorables, podría explicar, a su vez, por qué los indicadores de frecuencia de IRAS no se modificaron significativamente, si bien, la razón que consideramos más plausible para justificar este hallazgo es la derivada de que en nuestro centro la frecuencia de IRAS preintervención era muy baja. Así, ello pudo condicionar que, pese a detectarse incluso un empeoramiento no significativo en los indicadores de prevalencia, estos puedan considerarse como buenos al hallarse muy cerca de los mejores resultados documentados en nuestro país (donde la menor prevalencia de IRAS y de pacientes con IRAS se ha cuantificado, respectivamente, en un 7,1 y 6,3%2). Por su parte, la explicación anterior puede justificar que la mejora en los indicadores de incidencia no haya sido significativa, pues tanto en la fase pre- como postintervención tales indicadores se situaron próximos a los mejores registros descritos al respecto (0,21 IRAS por Acinetobacter baumannii multirresistente y 0,1 por SAMR/100 ingresos)16,30.
Finalmente, otro motivo para no haber mejorado significativamente la frecuencia de IRAS, pese a haber mejorado los conocimientos de los TS y haberse atendido a pacientes con menos factores de riesgo intrínseco en el periodo postintervención, puede ser el correspondiente a que poseer mejor conocimiento no necesariamente implica un comportamiento más adecuado23,31. Por ello se hace preciso seguir trabajando en este campo para, por un lado, mejorar aún más el conocimiento de los TS (a base de repetir la formación e insistir en los conceptos con peores porcentajes de respuestas correctas) y, por otro, investigar la mejor manera de cambiar los comportamientos de los profesionales.
A este respecto, el comportamiento del TS ha sido ya ampliamente estudiado para una de las medidas incluidas en nuestro programa formativo, como es la HM32–35. En ella, se ha descrito cómo distintos factores, como la falta de tiempo35, la carga de trabajo33,34, el olvido35 o el rol modelo de determinados TS32,35, tienen un papel importante en su cumplimiento.
En nuestro trabajo, la importancia del rol modélico de determinados TS se puso de manifiesto al registrar si las supervisoras y/o jefes de servicio asistieron a las sesiones. Así, todas las supervisoras participaron en dichas sesiones, mientras que no sucedió lo mismo con los jefes de servicio (41,7%); ello conllevó, probablemente, que hayamos percibido un buena asistencia en el personal de enfermería y auxiliar (que estaban a cargo de las supervisoras), al igual que en el personal médico de los servicios en los que su jefe asistió a la sesión formativa. Todo lo contrario sucedió en los servicios cuyo jefe no acudió a la sesión, donde el número de médicos que participaron fue escaso (si bien, no podemos aportar datos para verificar esta percepción, pues para garantizar la confidencialidad no se analizó la variable servicio del encuestado). Por este motivo, cuando se repita el programa de formación, será esencial acceder, entre otros, a todas las supervisoras y jefes de servicio, centrando especial esfuerzo en conseguir el apoyo y la participación de aquellos jefes que no asistieron.
Entre las limitaciones de nuestro trabajo se encuentra la derivada del diseño planteado para responder al objetivo, en el que, por razones éticas, no se incluyó grupo control alguno en los periodos de estudio16. Por otro lado, el utilizar un cuestionario, cuya validez y precisión no se analizaron previamente, pudo haber producido un sesgo, si bien, esta limitación es común a la presentada por numerosos trabajos donde se ha investigado los conocimientos de los TS sobre determinadas medidas con las que prevenir IRAS17,22–24,26,27, como HM17,23 o medidas específicas para evitar NAVM24 o BACVC26,27. En cualquier caso, tal como hicieron otros autores en un intento por minimizar este posible sesgo22,26,27, previamente a la distribución del cuestionario se realizó una prueba piloto para valorar su legibilidad y comprensibilidad.
Otra posible limitación es la derivada del corto periodo de tiempo estudiado, ya que podría condicionar que los resultados sobre la frecuencia de IRAS detectada no fueran válidos; por ello, cuando se vuelva a implementar el programa formativo se evaluará nuevamente la frecuencia de IRAS, al igual que el nivel de conocimientos antes y después de la intervención, pues ello permitirá monitorizar la efectividad de nuestro programa, midiendo además, con los resultados preintervención, la permanencia en el tiempo de los conocimientos adquiridos. Asimismo, se deberá establecer la forma de evaluar el grado de cumplimiento de las medidas incluidas en cada Care Bundle, para determinar si el mejor conocimiento implica una mejor cumplimentación de las medidas y qué factores condicionan su aplicación.
Con nuestro programa conseguimos que los profesionales sanitarios mejorasen y homogeneizasen sus conocimientos por áreas y categoría profesional (principalmente en aspectos relacionados con las preguntas 2 y 4-7), hecho importante pues la formación proporcionada abarcaba conocimientos que deben ser manejados adecuadamente por todos los estamentos del hospital, si bien la prevalencia de IRAS y de pacientes con IRAS empeoraron de forma no significativa.
Mejorar los conocimientos del TS sobre las medidas para prevenir IRAS es factible con la implementación de nuestro programa. Establecer cómo garantizar la aplicación de tales conocimientos puede ser el paso definitivo para alcanzar las mejores frecuencias de IRAS.
FinanciaciónProyecto de investigación financiado por la Dirección General de Salud Pública e Investigación, Desarrollo e Innovación de la Consejería de Sanidad de la Junta de Castilla y León. N.° Expte: GES103/SA05/11.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A todo el personal del Hospital Virgen de la Vega, del Complejo Asistencial Universitario de Salamanca por su colaboración durante el trabajo de campo.