Una preocupación inmediata ante la crisis económica es estudiar su posible impacto negativo en la salud y los servicios sanitarios. Alguna publicación ha caracterizado la experiencia de crisis anteriores en la salud de la población1; hay un documento de la Organización Mundial de la Salud (OMS-Europa) que establece una serie de recomendaciones para minimizar el impacto de la crisis en la salud2; en el caso español, se ha revisado el balance del efecto en salud y servicios3, se han analizado las dificultades estructurales para que el Sistema Nacional de Salud (SNS) pueda responder adecuadamente a la nueva situación4, o se han combinado estos elementos buscando una caracterización más general del problema5; e incluso se ha realizado una encuesta reciente (octubre 2010) en la cual se intenta identificar la evolución de parámetros de bienestar, salud y utilización en función de la crisis económica6. No pretendemos aquí centrarnos en estas líneas de análisis, sino establecer sobre su base alguna reflexión acerca de las implicaciones de crisis económica y calidad asistencial; en esencia: ¿puede esperarse una erosión de la calidad como resultado de los recortes en la financiación pública? Y, de forma consecuente, ¿qué hacer para minimizar el impacto negativo de ésta?
El tamaño de la crisis…Venimos de más de una década de “vacas gordas” y en sanidad anida la conciencia de que aún podemos crecer más que el resto de la economía al compararnos con otros países europeos (UE-15 países); sin embargo, la crisis ha venido a cortar de raíz este discurso expansionista. Veamos brevemente el panorama económico.
Cuando nos creíamos ricos y conseguíamos un superávit en las cuentas públicas de casi 2 puntos del PIB (2007), no podíamos imaginar que en tan sólo dos años nuestros ingresos cayeran 6,5 puntos y los gastos subieran 6,6: de esta forma hemos llegado en 2009 a un déficit de 11,2% del PIB.
Resulta, por lo tanto, que no éramos tan ricos como creíamos, o que lo éramos de forma precaria y vulnerable, o que lo eran (y lo siguen siendo) sólo unos pocos que se han aprovechado de la gran mayoría. Nuestras debilidades principales han sido un modelo económico y productivo intensivo en el uso de mano de obra no cualificada y una burbuja inmobiliaria que muchos veían venir, pero nadie quiso deshinchar; pero también la crisis ha sido propiciada por una conducción temeraria en sus prolegómenos, con rebajas impositivas en impuestos de sociedades, IRPF e IVA; no debemos olvidar tampoco el fraude fiscal masivo con una exagerada tolerancia social: se estima que un 25% del PIB es invisible al sistema tributario y, como pecado de omisión, tanto el oportunismo político procíclico generalizado (no ahorrar cuando se crece, lo que dificulta luego gastar cuando se enfría la economía), como la desidia ante necesidad de cambios estructurales (¡que los haga el siguiente!).
Ha sido obligado aportar financiación para compensar este déficit a través del endeudamiento, lo que nos sitúa en malas condiciones ante los mercados financieros internacionales. La economía española, sin ser de las peores en este tema, debe 2,7 veces su PIB (Estado, empresas y particulares): en particular, el Estado debe un 68,7% del PIB anual (700 mil millones de euros, que equivalen a15.000 #e per cápita), y los intereses de esta cantidad suponen un gran rémora en el presupuesto público anual (aproximadamente, 27 mil millones en 2011, y cantidades crecientes posiblemente hasta 2015).
Tenemos pues un auténtico problema, y de un enorme tamaño; para enmendar la situación, el plan de recortes del Gobierno de España (bajo escrutinio de la Unión Europea y los mercados internacionales de capitales con sus agencias de “rating”) establece tres recetas: reducir la mitad del déficit vía recorte en los gastos (lo que ha incluido, entre otras medidas, la primera reducción de sueldos de empleados públicos de la historia reciente); aumentar los ingresos vía recuperación económica, y mayor presión fiscal.
La cosa no va del todo bien, pues la reducción del gasto se enfrenta con las deudas no contabilizadas que se acumulan en los cajones de municipios y autonomías (generadas éstas en buena parte por el impago a suministradores de los centros sanitarios) y también porque la reactivación económica no ha llegado aún a España; además, porque parece que sólo cuando crezcamos por encima del 2% se empezará a crear empleo neto (y se empezará a ahorrar dinero en subsidios al desempleo y ayudas sociales).
El tamaño de las soluciones…Como se ve, toca tomar medidas realmente extraordinarias. Y la conciencia de que hay que hacerlo no acaba de avanzar de forma consecuente. La gente acepta que hay que hacer ajustes, pero no en el propio sector o actividad específica que realiza (“que se ajusten otros”). Pero el recorte, como se está viendo, llega inevitablemente a todas las actividades de la economía pública.
No son muy relevantes las declaraciones de los políticos sanitarios; a estas alturas ya lo sabemos; enfrentamos un período de 5 a 10 años de vacas flacas para todo lo que depende del gasto público, de esto no hay duda; la pregunta clave es: ¿podremos sostener el SNS en las actuales condiciones de universalidad, amplitud de cartera prestacional, accesibilidad geográfica y temporal, y calidad asistencial? La respuesta es un sí condicionado: si hacemos algunas cosas y dejamos de hacer otras, podremos conseguir garantizar la sostenibilidad sanitaria.
Tres premisas para fundamentar esta afirmación:
- 1.
La primera es ser conscientes de que habitamos en la parte “plana” de la curva de rendimientos marginales: más dinero no reporta mucha más ganancia de salud (a veces casi nada); la mala noticia es lo difícil que resulta mejorar la salud; la buena noticia es que no es previsible que haya deterioros significativos de la salud aunque se estanque el gasto sanitario.
- 2.
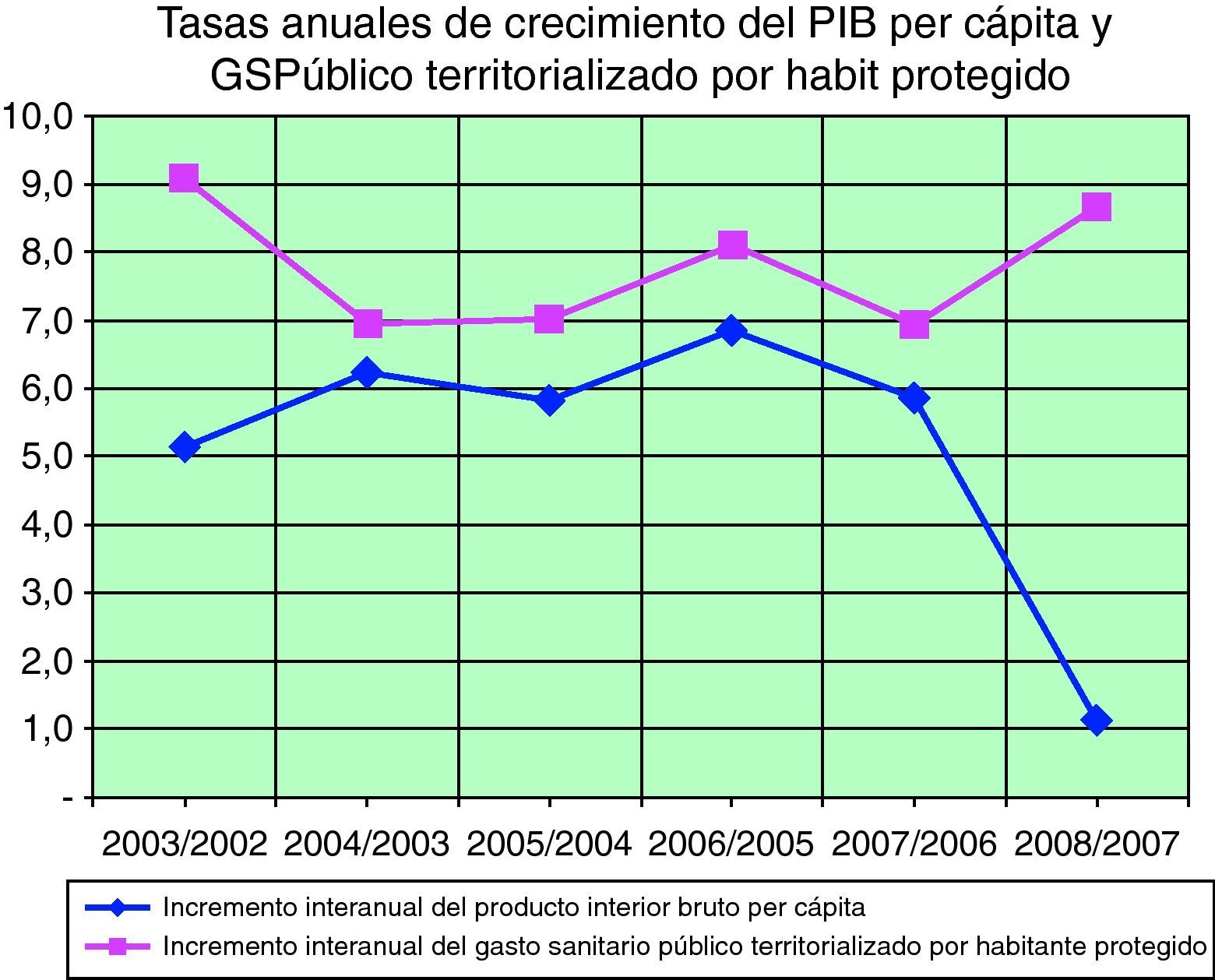
La segunda premisa consiste en constatar que en la década de rápido crecimiento que hemos atravesado, y especialmente desde las trasferencias sanitarias de 2002, la sanidad pública ha crecido a un ritmo muy superior al de la economía; en la figura 1 vemos que las tasas anuales han estado siempre un punto por arriba, que en el año 2003 se creció mucho más (bienvenida transferencial y elecciones autonómicas) y que los ajustes que empezó a hacer la economía en 2008 no fueron seguidos por ningún tipo de ajuste sanitario (casi 8 puntos de divergencia en la tasa de crecimiento). Lo que significa lo anterior es que hemos tenido mucho crecimiento, mayor que el de la economía, y que, por ello, deberíamos tener algún tipo de reservas: hay músculo, pero también debe haber grasa, y mucha de estas reservas adiposas pueden servir para el invierno que se aproxima.
Figura 1.Comparación de las tasas interanuales de crecimiento del PIB per cápita, y del gasto sanitario público (GSPúblico) territorializado por habitante protegido.
Fuentes: INE-Base para datos de PIB y de población oficial; Indicadores Clave del SNS 2010 de la página web del Ministerio de Sanidad, Política Social e Integración, para el gasto sanitario público territorializado por habitante protegido (http://www.mspsi.es/estadEstudios/estadisticas/sisInfSanSNS/inclasSNS_DB.htm).
(0.19MB). - 3.
Y, en tercer lugar, también la constatación de que en la atención sanitaria “normal” que estamos prestando en el SNS existe un amplio margen de mejora de resultados sin merma de la calidad: los servicios inapropiados (innecesarios, inútiles, inseguros inclementes e insensatos, en terminología de Jannett7). La variabilidad en la práctica clínica da pistas. No obstante, debemos ser cautos y no identificar todo el volumen de la variabilidad (que excede a la media) como margen de ganancia de eficiencia, porque al enfrentarse a la incertidumbre y la complejidad de la práctica clínica, se debe contar con suficiente holgura diagnóstica, terapéutica y de cuidados. Pero, incluso siendo muy prudentes, es evidente que existen algunos temas donde se pueden evitar acciones sin merma de valor: reducir la pulsión de reaseguramiento diagnóstico, utilizar la historia clínica para no perder información de anteriores episodios de cuidados, más anamnesis y menos repetición atolondrada, más diálogo y reflexión entre médicos para fijar cursos clínicos razonables, evitar el encarnizamiento insensato al final de la vida…
Para facilitar la sostenibilidad interna, es fundamental identificar algunos reservorios que permitan extraer y reasignar recursos para reinvertir en calidad de servicios.
- 1.
Aumentar la productividad de centros, servicios y profesionales: productividad en términos de más actividad vinculada a la generación de valor; esto implica no sólo cumplir con los tiempos contratados (¡que también!), sino de forma especial utilizar los tres métodos fundamentales para aumentar la productividad de las unidades productivas: delegación, informatización y mejoras en la organización.
- 2.
Movilidad intrasectorial de los recursos para mejorar efectividad, la eficiencia y la calidad: esto implica que el factor humano debe poder moverse mucho más que hasta ahora (no sólo con puesto de trabajo “en propiedad” y vinculado a un lugar físico de trabajo definido por un edificio o establecimiento). Un cambio necesario es pasar del hospital cerrado a las redes hospitalarias abiertas. Un ejemplo: un hospital nodriza con hospitales satélites que cubren un territorio con distintas configuraciones y especializaciones de servicios, pudiendo personas y medios moverse por dicha red. Otro ejemplo de circulación en red sería la reorganización regional de la “alta especialidad” con modelos distribuidos y coordinados, donde puedan circular pacientes y especialistas para obtener las ventajas de efectividad y eficiencia que produce la concentración y fomento de curvas de experiencia en procedimientos, tecnologías, y enfermedades.
- 3.
Redistribución de cargas y ajuste correspondiente de recursos: el cambio en la forma de realizar un proceso clínico (¿dónde tratar a un paciente terminal?, ¿en qué escenario hacer la diálisis?, o ¿cómo y dónde controlar la anticoagulación oral?) suele implicar una secuencia evolutiva: la maduración de la tecnología y las competencias hacen migrar el proceso clínico del hospital terciario al hospital general, y en ocasiones a la atención primaria e incluso al domicilio del paciente (¡como pasó en la diálisis renal!). Esta delegación basada en cambios tecnológicos lleva a mejoras de la calidad y la eficiencia, pero para poder materializarse precisa reasignar recursos desde donde se aminoran cargas (que suele ser donde se acumula mayor poder profesional e influencia institucional), hacia donde se trasladan las nuevas tareas y costes. Sin una gestión activa, inteligente y bien coordinada, este proceso de delegación no se acaba de implementar, o de realizarse convenientemente.
- 4.
Priorizar lo que añade más valor: no siempre los principales esfuerzos se dedican a aquello que añade más valor (se suele decir que es preferible hacer regular algo importante que muy bien algo irrelevante). En nuestra red sanitaria pública toca concentrar los esfuerzos en lo más efectivo (mayor ganancia de cantidad y calidad de vida relacionada con la salud), lo más grave (aquellos cuya calidad de vida es más baja) y lo más práctico (aquellas estrategias preventivas, asistenciales o paliativas que presenten mayor factibilidad en el contexto de nuestras organizaciones).
Dentro de esta priorización, se encuentra claramente la reorientación del sistema hacia los pacientes con enfermedades crónicas: en este campo es donde la racionalidad organizativa y profesional puede aportar una enorme eficiencia y calidad reduciendo los cuidados inapropiados; la atención primaria, con función de “director de orquesta” y la incorporación de estrategias sociosanitarias son dos fortalezas importantes para acometer estas estrategias.
- 5.
Fomentar y desplegar motivaciones intrínsecas y trascendentes: no se avanzará en la reasignación de recursos ni en la necesaria cooperación de los profesionales si no se consigue despertar la motivación por el trabajo bien hecho (intrínseca) y por ayudar a los demás (trascendente). Esta motivación no va a venir de arriba abajo vía incentivos extrínsecos, dado el notable deterioro de la legitimidad de los políticos y gestores; se precisa un liderazgo trasformador anclado en los propios protagonistas del sector sanitario. Esto obliga a una reflexión intraprofesional (médicos, enfermeras, etc., en clave colegial y de sociedades científicas) y también intrasindical (sindicatos generales y sectoriales), que apueste claramente por su pertenencia y lealtad al SNS, acepte la deuda moral contraída con la población a través del mismo y fomente una nueva legitimidad basada en un contrato social renovado. En otras palabras: los sanitarios deben apropiarse en positivo el SNS para defenderlo de todos los que por acción o por omisión lo ponen en peligro (tanto jefes como compañeros, que de todo hay).
Atravesar esta década de desierto requiere mucho reformismo (acometer cambios en la forma de trabajar), pero también buenas dosis de regeneracionismo de la vida pública (reglas de juego basadas en los principios del “buen gobierno”). Porque la década de crecimiento económico ha alentado no sólo una crisis económica, sino también una crisis moral, que ha erosionado los valores de solidaridad y de reciprocidad, y nos ha vuelto más tolerantes con la indecencia.
No vale decir que hay que hacer cambios estructurales y ajustes en todos los lugares menos en nuestra propia esquina. Además, resulta mejor liderar el cambio que verse arrastrado por dinámicas turbulentas. Como decíamos antes, el cambio no puede venir sólo ni principalmente de “arriba abajo”; necesitamos un vigoroso movimiento social, ciudadano y profesional. Y a este esfuerzo de cambio basado en valores es al que debemos apelar para garantizar la sostenibilidad futura de nuestro SNS; en último término, es el compromiso que hemos contraído con la anterior generación (nuestros mayores) y que las siguientes (nuestros hijos y nietos) esperan que revalidemos y cumplamos.
El pesimismo es el arma de los que quieren hacer negocios con la salud, pero el optimismo autocomplaciente y acrítico ha abonado, precisamente, la situación actual; por otra parte, nada más ajeno al mundo de la calidad que la incapacidad de hacer un escrutinio realista y autocrítico de nuestros problemas y condicionantes. Necesitamos, pues, alejarnos de estos dos modelos deletéreos de comprensión de la realidad; en otros términos, abandonar el “confortable estado del malestar” (todos felices echando las culpas a otro de nuestros males) e invertir la senda actual de desorden, abandono y entropía.
La calidad de la atención sanitaria a nuestros pacientes se defiende haciendo buena medicina y enfermería día a día, pero también asumiendo entre todos nuevas iniciativas para hacer más funcionales y eficientes nuestras organizaciones: ensayando modelos de gestión clínica, buscando el trabajo por procesos entre niveles y con las redes sociales, evitando el despilfarro y reorientando los esfuerzos hacia mejoras efectivas de la salud de nuestros conciudadanos. Parafraseando un dicho del viejo y extinto INSALUD, y para combatir el desánimo plañidero y pasivo, cabría decir: al SNS debemos venir cada mañana “llorados de casa”.