Accesibilidad y crecimiento sostenible en medicina
Los médicos y enfermeros en su quehacer diario tienen que practicar una medicina basada en 3 pilares; el primero es la necesidad de que sus intervenciones estén sustentadas en la efectividad y la eficiencia; el segundo pilar es asegurar al ciudadano/paciente la accesibilidad, la equidad y la continuidad de esas intervenciones; y, finalmente, el tercer pilar hace que estas premisas se deban desarrollar en un contexto de crecimiento sostenible, lo que supone que los equipos sanitarios deben ser conscientes de sus limitaciones económicas y, por tanto, buscar siempre el mejor empleo posible de los recursos existentes.
La dificultad para aplicar los 3 eslabones descritos varía con cada uno de ellos. El eslabón inicial, la efectividad y eficiencia, tienen su punto de partida en los ensayos clínicos y en los estudios observacionales que los apoyan. Un médico puede individualmente aplicar estos conceptos en su quehacer asistencial. Sin embargo, cuando entramos en el segundo eslabón, es decir en la accesibilidad, la equidad y la continuidad, no puede ser alcanzado por los médicos aisladamente, ni tampoco por los servicios clínicos tal como son concebidos en la actualidad. La respuesta adecuada a estas 3 premisas tampoco se puede encontrar en la doctrina asistencial de las especialidades médicas por su visión sesgada unilateralmente. La respuesta se encuentra en la necesidad de integrar diversas áreas de conocimiento, la aceptación de que existen actividades asistenciales que pueden ser ofrecidas por diversos especialistas con la misma calidad, junto con la necesidad de simplificar, coordinar y complementar circuitos asistenciales y estructuras intra y extrahospitalarias. Finalmente, el crecimiento sostenible supone un ejercicio de sensatez y racionalidad que evite reduplicar estructuras o incrementos innecesarios de plantillas y tecnologías, no para ahorrar costos sino para permitir que éstos se dirijan hacia las áreas de máxima rentabilidad e innovación. La resistencia para aplicar estos conceptos radica, entre otros aspectos, en la concepción burocrática de la sanidad.
La importancia del ictus isquémico en las sociedades industrializadas
La European Agency for the Evaluation of Medicinal Products (EMEA) aprobó en el primer semestre del año 2003 la indicación de la fibrinólisis en el ictus isquémico en condiciones muy estrictas de aplicación. La importancia de esta aprobación es que puede convertirse en una opción de mejora al ofrecer una oportunidad de llevar a la práctica este pensamiento integrador.
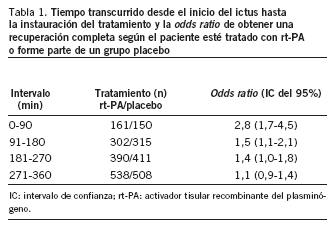
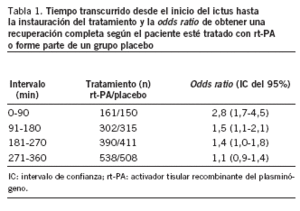
En 1995 el estudio NINS (National Institute of Neurologic Disorders and Stroke) objetivó por primera vez que la trombólisis con activador tisular recombinante del plasminógeno (rt-PA) aplicada en las 3 primeras horas del ictus isquémico era un tratamiento efectivo y eficiente1. La recuperación funcional completa o muy buena a los 90 días del tratamiento fue superior en el grupo tratado con rt-PA comparado con el grupo control. Esto se evidenció por un conjunto de resultados concordantes obtenidos gracias al empleo simultáneo de diversas escalas que median la recuperación funcional y neurológica de los pacientes. Con todas las escalas los resultados del grupo tratado fueron entre un 10 o un 13% superiores respecto al grupo control. La aportación principal de este estudio fue demostrar que por cada 7 pacientes tratados, en 1 se obtenía una recuperación funcional óptima, es decir, un número necesario de pacientes a tratar (NNT) 1/7. Los estudios de farmacovigilancia posteriores a su comercialización, como el estudio STARS2, publicado en el año 2000, y metaanálisis aún mas recientes3 confirmaron estos resultados. Existe una coincidencia en todos estos estudios en señalar que los mejores resultados a los 3 meses se obtienen cuando el tratamiento se instaura lo más tempranamente posible, a ser posible en los primeros 90 min (tabla 1). El resultado analizado en esta tabla es la mejoría completa en las actividades de la vida diaria (escala modificada de Rankin e índice de Barthel)1 y la recuperación del déficit neurológico (escala neurológica NIHSS)1.
Los datos de la tabla corresponden al análisis conjunto3 de los datos aportados por los estudios NIN, ECASS I-II y Atlantis, por ser trabajos prospectivos aleatorizados, en los que se identifica el momento de inicio del ictus y los diversos intervalos transcurridos hasta que se aplicó el tratamiento. Las dosis, la mortalidad y las complicaciones varían entre ellos.
Los 4 estudios coinciden en detectar una franca mejoría en el período que abarca los primeros 180 min, pero es especialmente posible alcanzarla en los primeros 90 min. Actualmente diversos estudios aleatorizados están intentando dilucidar si el intervalo entre 181-270 min también ofrece un razonable margen de probabilidades de éxito.
Otra característica sobresaliente del estudio NINS fue una mortalidad a los 90 días del 20%, similar en ambos grupos, a pesar de que el grupo tratado con rt-PA presentaba un porcentaje de hemorragias cerebrales sintomáticas del 6,4%, muy superior al 0,6% del grupo control1,2,3. La ausencia de influencia de esas hemorragias cerebrales en la mortalidad total a los 90 días del tratamiento con rt-PA constituye uno de los puntos diferenciales del estudio NINS, con respecto a otros estudios realizados, especialmente con estreptocinasa4, en años anteriores. Una relectura actualizada de este trabajo, que ya tiene más de 10 años desde su fase de diseño, revela la existencia de avances importantes desde entonces. Se han identificado más claramente las causas predisponentes de las hemorragias cerebrales, lo que ha permitido delimitar mejor las indicaciones de este tratamiento y, por tanto, disminuir la incidencia de esa complicación e indirectamente de la mortalidad. Así, en el estudio STARS2 las hemorragias sintomáticas cerebrales se redujeron a un 3,4% y la mortalidad a un 13%. Aunque los resultados de este estudio no se pueden comparar con los del NINS por tener diseños distintos, indican una tendencia hacia una mejoría progresiva de los resultados, extremo confirmado por otros estudios recientes. También hay que resaltar que hasta la actualidad ningún estudio aleatorizado ha conseguido demostrar la eficiencia y efectividad de este tratamiento más allá de las 3 primeras horas del inicio del ictus isquémico1,3. Como consecuencia del estudio NINS, la Food and Drug Administration de Estados Unidos aprobó este tratamiento en 1995, mientras que en la Unión Europea (UE), la EMEA retrasó su aprobación hasta mediados del 2003. Paralelamente a su comercialización, la Agencia Eu-
ropea recomendó un estudio de farmacovigilancia, similar al estudio STARS2 realizado en Estados Unidos, para comprobar que el estudio NINS2 puede ser aplicado en el contexto eu-
ropeo, y que esta aplicación se realiza con las máximas garantías de calidad y seguridad para los pacientes. La implantación de la trombólisis en el ictus en los diversos países de la UE está en sus fases iniciales y refleja las diferencias propias de sus sistemas sanitarios.
Para entender la trascendencia de este tratamiento en el ictus isquémico, se debe tener una visión global de la carga sanitaria que representa el ictus cerebral en su conjunto, es decir, tanto la variante isquémica (85%) como la variante hemorrágica (15% de los casos)5. En primer lugar, el ictus cerebral figura entre las 3 patologías prevalentes que afectan a la población de más de 55 años de los países industrializados; su incidencia en los países de la UE oscila entre el 200-300/100.000 habitantes/año, lo que supone unos 600.000 casos anuales. En segundo lugar, se calcula que existen en el entorno de la UE más de 2 millones de pacientes con déficit en sus actividades de la vida diaria causados por esta afección, lo que la convierte en la primera causa de discapacidad de la población anciana. En España se calcula que anualmente alrededor de 64.000 personas se verán afectadas por un ictus6. En la población de nuestro país, con un índice de envejecimiento muy elevado tal como se señala desde la década de los noventa7, reflejado por 111 ciudadanos de más de 65 años por cada 100 jóvenes de menos de 15 años, el ictus emergerá como un problema arrollador en un futuro próximo. En este contexto, evitar las secuelas de discapacidades del ictus isquémico se convierte en un objetivo de primer orden, y el tratamiento trombolítico representa una de las medidas terapéuticas más efectivas en su fase aguda para conseguirlo.
La trombólisis en el ictus isquémico como una opción de mejora integradora
La trombólisis en el ictus supone una oportunidad de llevar a la práctica la accesibilidad, la continuidad, la equidad y afrontarlo dentro del concepto de crecimiento sostenible8. Esto presupone que los equipos médicos/enfermeros deberían estar capacitados para administrarlo las 24 h de los 365 días del año, asegurando que en toda la geografía española existen hospitales que puedan aplicarlo en la ventana terapéutica adecuada. Otra característica a tener en cuenta es que su implementación debería hacerse lo más rápidamente posible. La respuesta afirmativa a estos objetivos es posible si se entiende que tanto los recursos como los equipos humanos adecuados para hacerlo ya existen5,6. Esta respuesta tiene una serie de dimensiones, cada una con sus propias peculiaridades. A su vez, la lectura de estas dimensiones debe hacerse desde un ámbito que va más allá de la lectura que una especialidad aislada puede ofrecer, y teniendo siempre en cuenta las peculiaridades de nuestro sistema sanitario y de nuestro entorno (tabla 2).
La primera dimensión es clínica, y tiene varias vertientes1. Una corresponde al diagnóstico sindrómico inicial y a la interpretación de la tomografía computarizada cerebral sin contraste, única prueba con suficiente sensibilidad y especificidad para diferenciar los ictus isquémicos de los hemorrágicos. La otra vertiente es el manejo de los fibrinolíticos, tanto en la faceta de sus indicaciones, contraindicaciones y dosificación como en la del seguimiento clínico de las posibles complicaciones postratamiento.
La segunda dimensión se centra en conseguir que los pacientes con un ictus puedan entrar en la ventana terapéutica óptima de >= 3 h1,5. Esto requiere la gestión adecuada de los tiempos, mediante la coordinación de los equipos sanitarios que vayan a intervenir en los diversos escenarios. La coordinación de las urgencias extra e intrahospitalarias requiere un sistema de prealerta conocido como código ictus que, a su vez, debe permitir activar un circuito asistencial preferencial que controle los tiempos para mantenerse dentro del período ventana.
La tercera dimensión, tal como señalábamos anteriormente, consiste en asegurar una cobertura asistencial las 24 horas del día, los 365 días al año5,6,8. En muchos hospitales ninguna especialidad médica, con sólo el apoyo de su servicio, está capacitada para dar esta respuesta. Sin embargo, todos los hospitales pueden formar equipos de médicos con acreditación en las competencias que requieren estos pacientes; estos equipos médicos pueden estar formados por los propios médicos de urgencias, intensivistas, neurólogos y, siempre que sea posible, radiólogos. Esto no excluye que el neurólogo, al igual que el cardiólogo en la cardiopatía isquémica, lidere el grupo; sin embargo, es importante diferenciar el liderazgo con la cobertura de guardias por expertos.
La cuarta dimensión es la ubicación adecuada de estos pacientes en las primeras 36 h de su estancia hospitalaria. En nuestro país la opción más aconsejable es ubicarlos en las unidades de cuidados intensivos (UCI) o bien las unidades de cuidados intermedios. Esta aseveración se basa en los siguientes hechos característicos de nuestra red pública hospitalaria: a) la existencia de UCI centralizadas y actualmente también de unidades de cuidados intermedios; b) una especialidad médica, la medicina intensiva, pensada, diseñada y formada para atender este tipo pacientes graves, y con tratamientos complejos; c) no menos relevante es que estas unidades están dotadas con una enfermería entrenada y con una relación camas/enfermera máxima de 1/4; d) su dotación en equipos de monitorización permite seguir la evolución de cualquier tipo de paciente con las máximas garantías de seguridad. Estas últimas características adquieren toda su relevancia cuando se tiene en cuenta que la complicación más temida en el tratamiento trombolítico en el ictus es la hemorragia cerebral sintomática, que requiere una detección inmediata y unas intervenciones a la cabecera que sólo se ejecutan bien cuando se tiene una experiencia permanente en ellas. Paralelamente ha surgido en la bibliografía médica anglosajona el concepto de unidades de ictus8,9. Estas unidades tienen 2 lecturas diferentes. La primera se refiere a una área específica de "encamamiento" que permite agrupar a todos los pacientes con un ictus, indistintamente de que haya sido hemorrágico o isquémico; está dotada con un equipo entrenado de enfermería y médico, y también con rehabilitadores, fisioterapeutas, logopedas u otros especialistas que se crean adecuados. Este tipo de unidades de ictus no sólo disminuye la mortalidad por complicaciones, sino que también mejora la recuperación funcional de los pacientes. La segunda variante de unidades de ictus se refiere a unidades centradas en las primeras 36 h de los pacientes con un ictus isquémico tratados con trombólisis, por el riesgo que presentan de sangrar en general y más específicamente de desarrollar una hemorragia intracerebral sintomática que requiere su detección precoz. Esta segunda variante de unidades de ictus, propuesta en los países anglosajones, se debe a que las UCI centralizadas no son frecuentes, y no existe la especialidad de medicina intensiva. Los estudios en los que se ponderan los beneficios de las unidades de ictus se basan en comparaciones con salas generales, llevadas por médicos generalistas. En ningún estudio, la comparación se hace con médicos intensivistas y UCI, tarea pendiente en nuestro país.
En resumen, creemos que la trombólisis en el ictus isquémico va más allá de una discusión sobre qué especialidad médica lo debe llevar; el argumento central de nuestra exposición se basa en la imposibilidad actual de que ninguna especialidad médica puede dar al ictus isquémico, tratado con fibrinolíticos, la respuesta integral que requiere9. Esto hace necesario un conjunto de pasos que se pueden resumir en: a) definir y acreditar unas competencias clínicas más allá de las especialidades; b) coordinar los recursos necesarios creando circuitos preferenciales basados en alianzas entre diversos colectivos; c) romper las barreras físicas clásicas de servicios, y d) finalmente potenciar la sostenibilidad utilizando adecuadamente los recursos existentes teniendo en cuenta las peculiaridades de nuestro modelo sanitario. Estas acciones deben permitir que la accesibilidad, la equidad y la continuidad se conviertan en una realidad en todo el territorio español en relación con el ictus isquémico, y hacerlo de manera rápida y sin costos añadidos. Los médicos de los servicios de urgencias, los médicos intensivistas, los neurólogos y los radiólogos tienen el reto de saber dar una lectura integradora y horizontal a la trombólisis en el ictus isquémico. Si lo consiguen, habremos dado todos un paso hacia una nueva manera de concebir el quehacer clínico basándolo en alianzas que multiplicaran la eficiencia y la efectividad de nuestro servicio sanitario.