Determinar el porcentaje de nuevas prescripciones procedentes de Atención Especializada recibidas y modificadas por los médicos de Atención Primaria.
DiseñoEstudio descriptivo, transversal y multicéntrico con la participación durante 2 meses de médicos de Atención Primaria de un área de salud de Madrid. Se estableció una metodología de registro del origen de las nuevas prescripciones en la historia clínica informatizada. Para registrar las prescripciones sin cambios respecto a las procedentes de Atención Especializada se marcaba la opción «segundo nivel» al emitir la receta. Se elaboró un protocolo disponible en la historia clínica informatizada para cuando, existiendo una nueva prescripción de Atención Especializada, el médico de primaria no realizara ninguna prescripción o emitiera una receta con modificaciones respecto a la original.
ResultadosUn total de 69 médicos de 15 centros de salud registraron 46.512 nuevas prescripciones, 3.893 (8,4%) procedentes de Atención Especializada. De estas últimas, en el ámbito de Atención Primaria fueron asumidas sin cambios 3.544 (91,0% IC95%: 90,1-91,9), se modificaron 298 (7,7% IC95%: 7,0-8,7) y no se realizó ninguna prescripción en 46 ocasiones (1,2% IC95%: 0,8-1,5). El 51% de los médicos modificó alguna prescripción, siendo la mediana de prescripciones cambiadas o no emitidas de 3. La principal causa de modificación fue la sustitución por genéricos.
ConclusionesLas nuevas prescripciones procedentes de Atención Especializada son asumidas sin cambios en un alto porcentaje por los médicos de Atención Primaria. Los cambios se concentran en la mitad de los médicos participantes, sugiriendo que esta práctica no se asume de forma generalizada por los profesionales.
To determine the percentage of new Specialist Healthcare prescriptions received and modified by Primary Healthcare physicians.
DesignDescriptive, cross-sectional and multi-centre study with the participation of Primary Healthcare physicians from one Madrid Health Area during 2 months. A method was established for registering the origin of the new prescriptions in the Computerised Medical Record System. In order to register new prescriptions without any change from Specialist Healthcare, the «second level» option was marked when the prescription was issued. A protocol was prepared and was available on the Computerized Medical Record System, so for those cases where there was a new Specialist Healthcare prescription, the Primary Healthcare physician would not issue any prescription or issue a prescription with changes as regards the original one.
ResultsA total of 69 Primary Healthcare physicians from 15 Primary Healthcare centres registered 46,512 new prescriptions, 3,893 (8.4%) from Specialist Healthcare. From this number, 3,544 prescriptions (91.0% 95% CI: 90.1-91.9) were issued without changes, and 298 prescriptions were modified (7.7% 95% CI: 7.0-8.7). In 46 cases (1.2% 95% CI: 0.8-1.5) no prescription was issued. Some prescriptions were changed by 51% of Primary Healthcare physicians, and the median of prescriptions changed or not issued was 3. The main reason for the modification was replacement with generics.
ConclusionsA high percentage of new Specialist Healthcare prescriptions are issued without any changes being made by Primary Healthcare physicians. Modifications are concentrated in half of the participating physicians. Therefore, these data suggest that this practice is not generally adopted by the professionals.
La prescripción inducida, entendida como aquella llevada a cabo por el médico de Atención Primaria (AP) pero cuyo origen se encuentra en otro facultativo, generalmente del segundo nivel de asistencia, es un tema que no pierde actualidad. Esto es así no tanto por el número de publicaciones relacionadas como por la presión y el impacto en el día a día percibido en las consultas del médico de familia de nuestro entorno1–4.
De hecho, a lo largo de los años el foco de atención se ha centrado fundamentalmente en la AP, donde mayoritariamente se produce el gasto en medicamentos y ante el reducido número de recetas procedente de Atención Especializada (AE)5. A ello se añade que sobre el médico de AP recaen prescripciones para las que no ha realizado el planteamiento diagnóstico-terapéutico o incluso no lo comparte6. Esto ha generado un malestar en el primer nivel de asistencia, que ha llevado a un debate inconcluso sobre a quién corresponde el gasto, quién debe responsabilizarse de la prescripción o si deben realizarse cambios en caso de discrepancias en la selección de los fármacos3,6,7. A pesar de considerarse la prescripción inducida como un problema estrechamente relacionado con el sistema sanitario español7–9, no faltan publicaciones que reflejan situaciones similares en países de nuestro entorno10–14.
Ante la evidente necesidad de coordinación y continuidad farmacoterapéutica entre ambos niveles asistenciales, se han evaluado diferentes estrategias15. Incluso las administraciones sanitarias de algunas comunidades autónomas, como Madrid, han intentado regular el proceso, estableciendo procedimientos de comunicación y corresponsabilización16.
Los numerosos y heterogéneos estudios llevados a cabo en España arrojan unos datos sobre prevalencia de prescripción inducida que van desde el 25 hasta el 72% de las prescripciones6,9,17–23, siendo menor el número de investigaciones sobre su incidencia3,24–26. Por otra parte, existen estudios que han medido el grado de desacuerdo de los médicos de AP con la prescripción procedente del segundo nivel de asistencia. Sin embargo, son escasos los datos sobre la modificación efectiva de las prescripciones realizada por los médicos de AP. Considerando que las nuevas prescripciones procedentes de AE dibujan el contexto más propicio para que los médicos de AP puedan realizar los cambios correspondientes en caso de desacuerdo, nos planteamos el presente estudio, cuya finalidad es la de determinar el porcentaje de nuevas prescripciones procedentes de AE recibidas y modificadas por los médicos de AP.
Material y métodosSe realizó un estudio descriptivo, transversal y multicéntrico, para el que se solicitó la participación voluntaria de los médicos de AP en el ámbito del Área 7 de salud de la Comunidad de Madrid. En el momento del estudio, dicha área sanitaria presentaba una configuración exclusivamente urbana, atendiendo a una población total de 521.161 habitantes adscrita a 21 centros de salud, atendida por 390 médicos de AP y contando con 2 hospitales de referencia (Hospital Clínico San Carlos para 15 centros y Fundación Jiménez Díaz para los 6 restantes).
Se consideró prescripción inducida aquella que recibía el médico de AP procedente del segundo nivel de asistencia, tanto hospitalario como ambulatorio, independientemente de si se generaba o no una receta en el ámbito de la AP.
Se especificó como muestra todas las nuevas prescripciones financiables registradas durante los 2 meses de duración del estudio (de 15 de marzo a 15 de mayo de 2010), considerándose nueva prescripción aquella que contenía una especialidad farmacéutica no prescrita anteriormente para cada paciente.
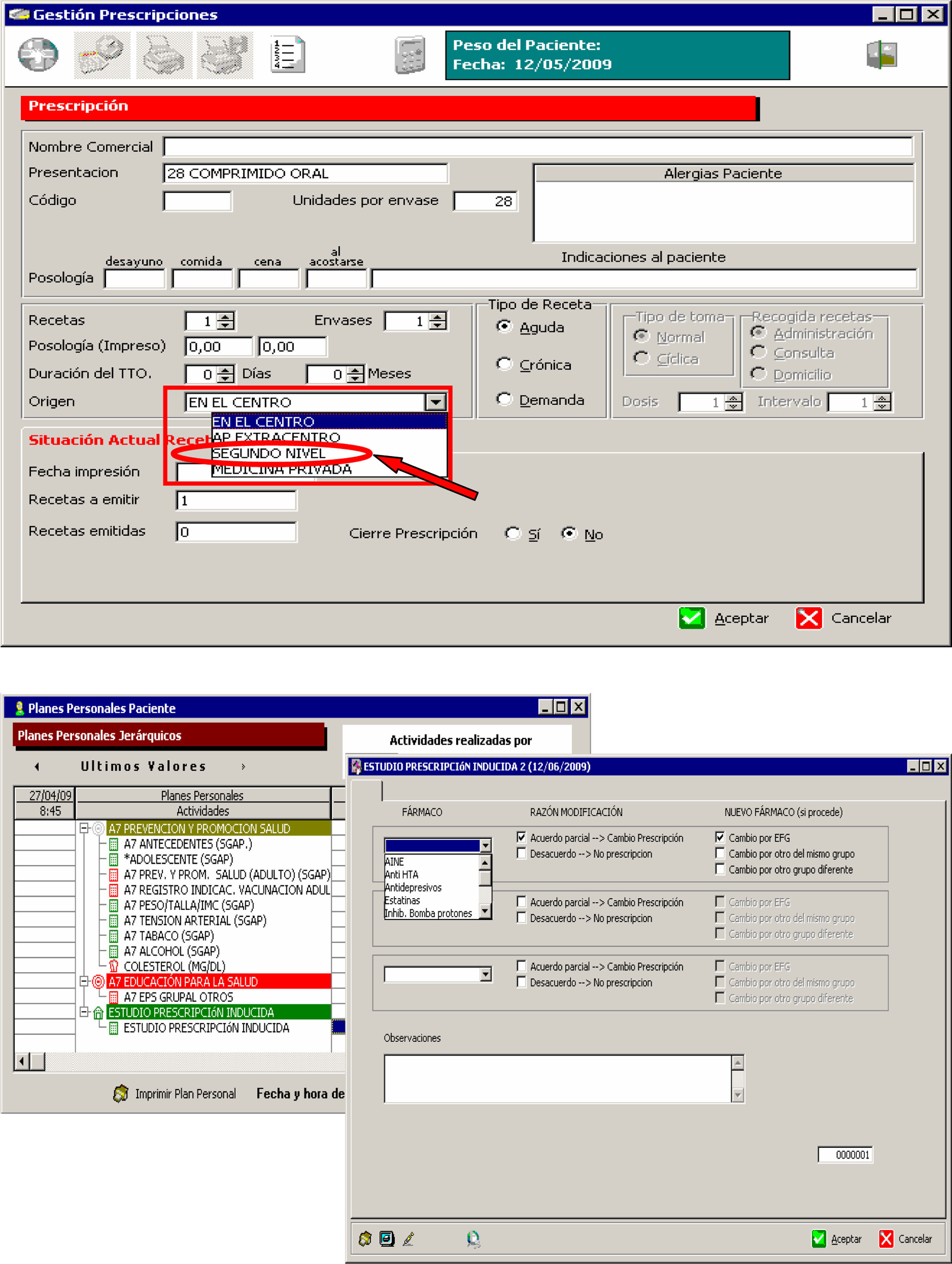
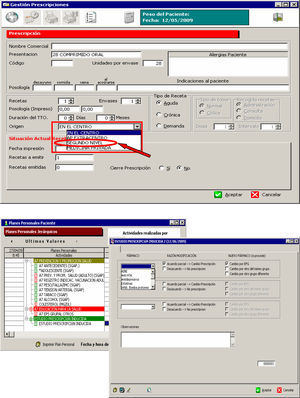
Con la premisa de no entorpecer la labor de los médicos en su práctica clínica habitual y con el objeto de unificar los criterios para consignar la procedencia de las nuevas prescripciones, se estableció la metodología de registro en la historia clínica informatizada (OMI-AP) explicada a continuación (fig. 1).
Para registrar las prescripciones sin cambio respecto a las procedentes de AE se marcaba la opción «segundo nivel» al emitir la receta en OMI-AP desde el módulo Gestión Prescripciones.
Por otra parte, se elaboró un protocolo disponible en OMI-AP para aquellos casos en que, existiendo una nueva prescripción de AE, el médico de primaria no realizara ninguna prescripción (desacuerdo) o emitiera una receta con alguna modificación respecto a la original (acuerdo parcial). Dicho protocolo permitía especificar la causa en caso de modificación y relacionar el fármaco implicado con grandes grupos farmacológicos de alto impacto en la prescripción de AP. Los grandes grupos farmacológicos se seleccionaron por consenso teniendo en cuenta los 10 grandes grupos del perfil del área sanitaria con mayor número de envases prescritos, así como los grupos para los que con mayor frecuencia los médicos de AP manifestaban discrepancia respecto a las prescripciones procedentes de AE.
La metodología anteriormente expuesta fue consensuada y difundida a través de los responsables de «uso racional del medicamento» de cada uno de los centros en los que hubo participación, mediante reuniones y utilizando el correo electrónico.
Se recogieron para su análisis y estudio las siguientes variables primarias:
- -
Origen de la prescripción, tanto si procedía de AE (prescripción inducida según la definición anteriormente expuesta) como si era atribuible a AP (englobando prescripciones propias del médico de primaria, procedentes de otros médicos de AP y del ámbito privado).
- -
Actuación del médico de AP ante una prescripción inducida, tanto si asumía la prescripción sin cambios (a lo que denominamos prescripción de «segundo nivel»), como si la modificaba sustituyéndola por otro medicamento o no generando ninguna prescripción.
- -
Acción realizada en caso de sustitución, registrándose si el cambio se produjo por un genérico, por un fármaco del mismo grupo o de otro grupo diferente.
Asimismo, como variables secundarias se recogieron los grupos farmacológicos de las prescripciones con origen en el segundo nivel de asistencia, con el fin de establecer su perfil, así como los grandes grupos farmacológicos a los que pertenecían los fármacos implicados en las modificaciones. Adicionalmente, se recogieron datos sobre el importe considerando el precio de venta al público de las nuevas especialidades prescritas.
ResultadosParticiparon un total de 69 médicos de AP (67 médicos de familia y 2 pediatras) pertenecientes a 15 centros de salud diferentes, con una distribución por hospital de referencia que se corresponde con la distribución del Área. Esto supone un 17% de los médicos del Área.
De los 69 médicos, 68 utilizaron las herramientas propuestas para la recogida de datos del estudio. La media de los registros de prescripciones de «segundo nivel» (procedentes de AE y asumidas sin cambios por el médico de AP) fue de 51 registros por médico y la mediana de 37. Un total de 35 médicos (51%) cumplimentaron datos en el protocolo creado para los casos en que se realizara alguna modificación en la prescripción procedente de AE, siendo la mediana de las prescripciones cambiadas o no emitidas de 3.
Durante el periodo de estudio se produjeron 46.558 nuevos registros en OMI-AP relacionados con indicación de medicamentos, de los que 46.512 fueron nuevas prescripciones (16 nuevas prescripciones por médico y día). Procedían del segundo nivel de asistencia 3.893 (8,4%). De estas últimas, fueron asumidas sin cambios 3.544 (91,0% IC95%: 90,1-91,9), se modificaron 298 (7,7% IC95%: 7,0-8,7) y no se realizó ninguna prescripción en 46 ocasiones (1,2% IC95%: 0,8-1,5).
El gasto medio por prescripción fue de 24,15€ para las procedentes de AE y de 8,45€ para las de AP. El coste de las prescripciones asumidas sin cambios representaba el 19% del total de las nuevas prescripciones registradas en OMI-AP durante los 2 meses del estudio.
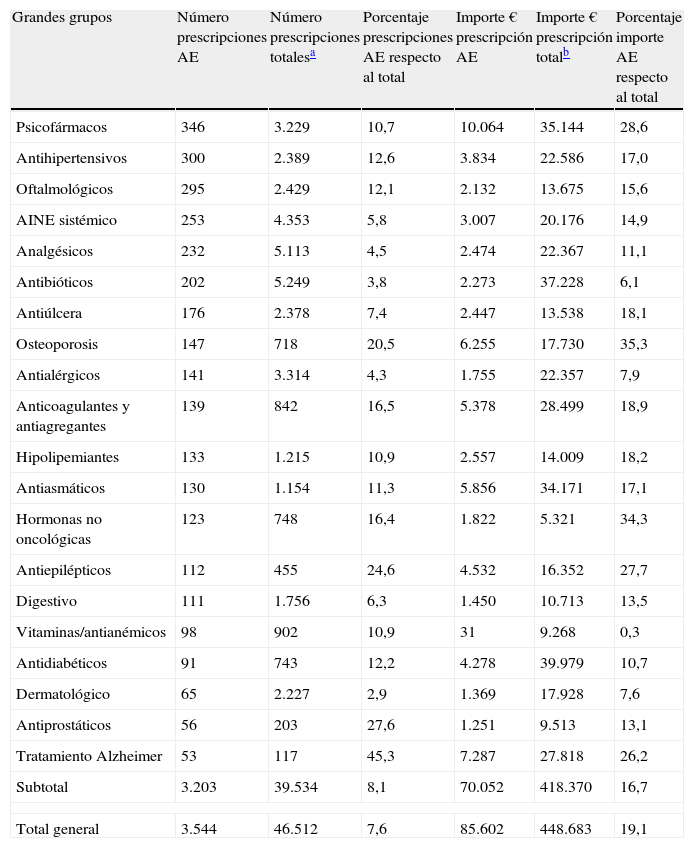
En las tablas 1 y 2 se recoge el perfil de prescripción por grandes grupos procedente del estudio.
Perfil de prescripciones con origen en Atención Especializada sin modificación, por grandes grupos farmacológicos
| Grandes grupos | Número prescripciones AE | Número prescripciones totalesa | Porcentaje prescripciones AE respecto al total | Importe € prescripción AE | Importe € prescripción totalb | Porcentaje importe AE respecto al total |
| Psicofármacos | 346 | 3.229 | 10,7 | 10.064 | 35.144 | 28,6 |
| Antihipertensivos | 300 | 2.389 | 12,6 | 3.834 | 22.586 | 17,0 |
| Oftalmológicos | 295 | 2.429 | 12,1 | 2.132 | 13.675 | 15,6 |
| AINE sistémico | 253 | 4.353 | 5,8 | 3.007 | 20.176 | 14,9 |
| Analgésicos | 232 | 5.113 | 4,5 | 2.474 | 22.367 | 11,1 |
| Antibióticos | 202 | 5.249 | 3,8 | 2.273 | 37.228 | 6,1 |
| Antiúlcera | 176 | 2.378 | 7,4 | 2.447 | 13.538 | 18,1 |
| Osteoporosis | 147 | 718 | 20,5 | 6.255 | 17.730 | 35,3 |
| Antialérgicos | 141 | 3.314 | 4,3 | 1.755 | 22.357 | 7,9 |
| Anticoagulantes y antiagregantes | 139 | 842 | 16,5 | 5.378 | 28.499 | 18,9 |
| Hipolipemiantes | 133 | 1.215 | 10,9 | 2.557 | 14.009 | 18,2 |
| Antiasmáticos | 130 | 1.154 | 11,3 | 5.856 | 34.171 | 17,1 |
| Hormonas no oncológicas | 123 | 748 | 16,4 | 1.822 | 5.321 | 34,3 |
| Antiepilépticos | 112 | 455 | 24,6 | 4.532 | 16.352 | 27,7 |
| Digestivo | 111 | 1.756 | 6,3 | 1.450 | 10.713 | 13,5 |
| Vitaminas/antianémicos | 98 | 902 | 10,9 | 31 | 9.268 | 0,3 |
| Antidiabéticos | 91 | 743 | 12,2 | 4.278 | 39.979 | 10,7 |
| Dermatológico | 65 | 2.227 | 2,9 | 1.369 | 17.928 | 7,6 |
| Antiprostáticos | 56 | 203 | 27,6 | 1.251 | 9.513 | 13,1 |
| Tratamiento Alzheimer | 53 | 117 | 45,3 | 7.287 | 27.818 | 26,2 |
| Subtotal | 3.203 | 39.534 | 8,1 | 70.052 | 418.370 | 16,7 |
| Total general | 3.544 | 46.512 | 7,6 | 85.602 | 448.683 | 19,1 |
AE: Atención Especializada.
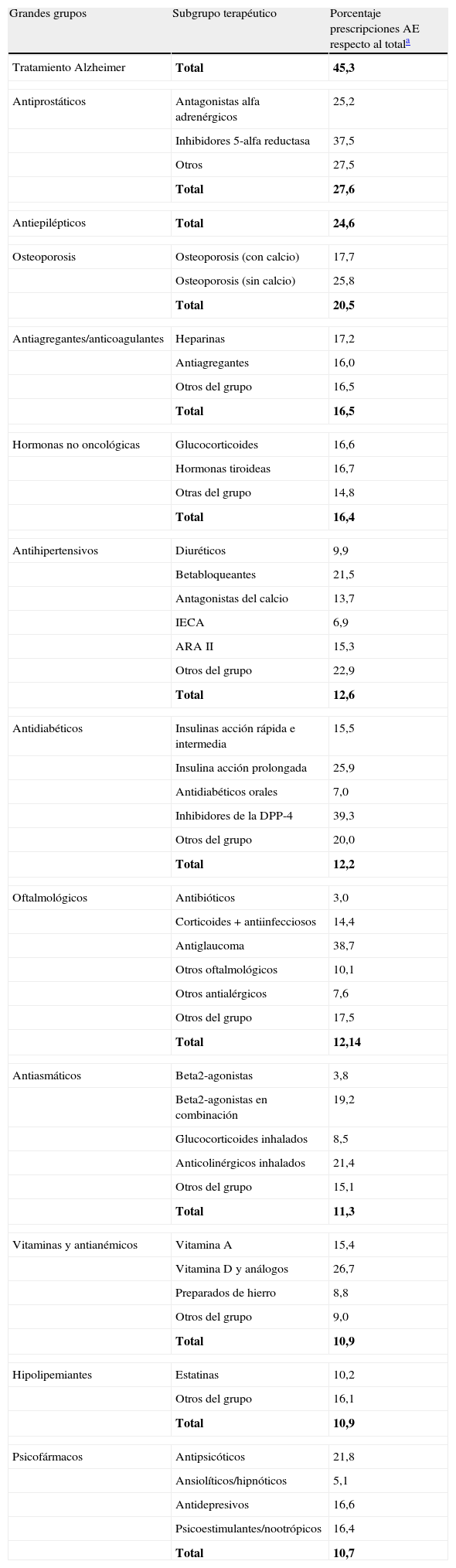
Perfil de prescripciones con origen en Atención Especializada sin modificación, por subgrupos terapéuticos
| Grandes grupos | Subgrupo terapéutico | Porcentaje prescripciones AE respecto al totala |
| Tratamiento Alzheimer | Total | 45,3 |
| Antiprostáticos | Antagonistas alfa adrenérgicos | 25,2 |
| Inhibidores 5-alfa reductasa | 37,5 | |
| Otros | 27,5 | |
| Total | 27,6 | |
| Antiepilépticos | Total | 24,6 |
| Osteoporosis | Osteoporosis (con calcio) | 17,7 |
| Osteoporosis (sin calcio) | 25,8 | |
| Total | 20,5 | |
| Antiagregantes/anticoagulantes | Heparinas | 17,2 |
| Antiagregantes | 16,0 | |
| Otros del grupo | 16,5 | |
| Total | 16,5 | |
| Hormonas no oncológicas | Glucocorticoides | 16,6 |
| Hormonas tiroideas | 16,7 | |
| Otras del grupo | 14,8 | |
| Total | 16,4 | |
| Antihipertensivos | Diuréticos | 9,9 |
| Betabloqueantes | 21,5 | |
| Antagonistas del calcio | 13,7 | |
| IECA | 6,9 | |
| ARA II | 15,3 | |
| Otros del grupo | 22,9 | |
| Total | 12,6 | |
| Antidiabéticos | Insulinas acción rápida e intermedia | 15,5 |
| Insulina acción prolongada | 25,9 | |
| Antidiabéticos orales | 7,0 | |
| Inhibidores de la DPP-4 | 39,3 | |
| Otros del grupo | 20,0 | |
| Total | 12,2 | |
| Oftalmológicos | Antibióticos | 3,0 |
| Corticoides+antiinfecciosos | 14,4 | |
| Antiglaucoma | 38,7 | |
| Otros oftalmológicos | 10,1 | |
| Otros antialérgicos | 7,6 | |
| Otros del grupo | 17,5 | |
| Total | 12,14 | |
| Antiasmáticos | Beta2-agonistas | 3,8 |
| Beta2-agonistas en combinación | 19,2 | |
| Glucocorticoides inhalados | 8,5 | |
| Anticolinérgicos inhalados | 21,4 | |
| Otros del grupo | 15,1 | |
| Total | 11,3 | |
| Vitaminas y antianémicos | Vitamina A | 15,4 |
| Vitamina D y análogos | 26,7 | |
| Preparados de hierro | 8,8 | |
| Otros del grupo | 9,0 | |
| Total | 10,9 | |
| Hipolipemiantes | Estatinas | 10,2 |
| Otros del grupo | 16,1 | |
| Total | 10,9 | |
| Psicofármacos | Antipsicóticos | 21,8 |
| Ansiolíticos/hipnóticos | 5,1 | |
| Antidepresivos | 16,6 | |
| Psicoestimulantes/nootrópicos | 16,4 | |
| Total | 10,7 | |
El 50% de la prescripción no modificada con origen en AE se concentra en 7 grandes grupos, destacando psicofármacos, antihipertensivos y oftalmológicos como los 3 más prescritos (tabla 1). Si se considera el porcentaje de prescripción con origen en AE respecto al total de su grupo farmacológico, destacan los grupos para enfermedades con un claro perfil de seguimiento por AE como Alzheimer (45%), antiprostáticos (28%) o antiepilépticos (25%), a pesar de su menor peso en el global de la prescripción procedente del segundo nivel. El grupo frente a la osteoporosis presenta un 20,5% de nuevas prescripciones «asumidas» por AP respecto al total de este grupo, que asciende a un 25,8% si se excluyen los compuestos con calcio (tabla 2). En el análisis más detallado del perfil por subgrupos destaca, asimismo, el porcentaje de prescripción inducida de los betabloqueantes (22%) dentro de los antihipertensivos, el subgrupo de insulinas de acción prolongada (26%) y de inhibidores de la DPP-4 (39%) dentro de los antidiabéticos, así como el subgrupo de fármacos antiglaucoma (39%) en el de oftalmológicos.
Si se tiene en cuenta el coste de las prescripciones con origen en AE, el grupo de psicofármacos es el de mayor peso, con un 12% del total. El grupo de osteoporosis presenta el valor más elevado en el importe con respecto a su grupo.
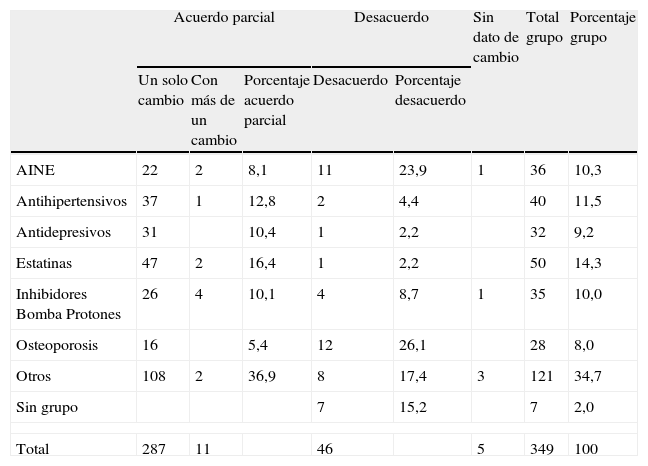
Los detalles de los registros por modificación de la prescripción procedentes del protocolo figuran en la tabla 3.
Datos procedentes del protocolo: prescripciones por grandes grupos farmacológicos con origen en Atención Especializada, modificadas en Atención Primaria
| Acuerdo parcial | Desacuerdo | Sin dato de cambio | Total grupo | Porcentaje grupo | ||||
| Un solo cambio | Con más de un cambio | Porcentaje acuerdo parcial | Desacuerdo | Porcentaje desacuerdo | ||||
| AINE | 22 | 2 | 8,1 | 11 | 23,9 | 1 | 36 | 10,3 |
| Antihipertensivos | 37 | 1 | 12,8 | 2 | 4,4 | 40 | 11,5 | |
| Antidepresivos | 31 | 10,4 | 1 | 2,2 | 32 | 9,2 | ||
| Estatinas | 47 | 2 | 16,4 | 1 | 2,2 | 50 | 14,3 | |
| Inhibidores Bomba Protones | 26 | 4 | 10,1 | 4 | 8,7 | 1 | 35 | 10,0 |
| Osteoporosis | 16 | 5,4 | 12 | 26,1 | 28 | 8,0 | ||
| Otros | 108 | 2 | 36,9 | 8 | 17,4 | 3 | 121 | 34,7 |
| Sin grupo | 7 | 15,2 | 7 | 2,0 | ||||
| Total | 287 | 11 | 46 | 5 | 349 | 100 | ||
En relación con los grupos farmacológicos implicados en las modificaciones de prescripción (tabla 3), el grupo de las estatinas es aquel identificado en el que más se registraron (14,3%), seguido por antihipertensivos, AINE e IBP.
El bajo número de modificaciones relacionadas con fármacos frente a la osteoporosis (8%) (tabla 3) contrasta con el elevado porcentaje de indicaciones procedentes de especializada registradas dentro de este grupo (20%) (tabla 2). No obstante, ocupa la primera posición en cuanto a situaciones en las que hubo desacuerdo y no se realizó ninguna receta.
En cuanto a las modificaciones de la prescripción recogidas en el protocolo, en el caso de prescripción con cambio se mantiene el grupo de estatinas como en el que se produjeron más cambios, seguido de antihipertensivos, IBP y AINE. Sin embargo, en los que no se realizó ninguna receta aun existiendo la prescripción por parte de AE, resalta con diferencia el grupo de fármacos frente a la osteoporosis seguido de los AINE.
Entre las razones registradas en los casos de prescripción con cambio, destaca con amplia diferencia la sustitución por una especialidad genérica, que supone el 54% de los cambios efectuados. Los cambios por un fármaco del mismo grupo farmacológico o de otro grupo diferente suponen un 6 y un 5% respectivamente, no habiéndose registrado la causa de cambio en un 35%. En 11 ocasiones se registró un doble cambio para una misma prescripción, estando el cambio por especialidad farmacéutica genérica implicado en 10 de esos casos.
DiscusiónEn relación con las variables principales arriba descritas, el dato de prescripción inducida encontrado del 8,4% podría considerarse equiparable al recogido en la mayoría de los estudios sobre incidencia del 113, 924 y 5,4%26. No obstante, la gran variabilidad en cuanto a diseño o, incluso, definición de lo que se considera prescripción inducida, hace muy difícil la comparación de los datos.
Por otra parte, los resultados de nuestro estudio ponen de manifiesto la escasa modificación que realizan los médicos de AP participantes sobre las prescripciones procedentes del segundo nivel de asistencia. Hasta la fecha, no hemos encontrado ningún estudio que recoja los datos de modificación efectiva de «nuevas» prescripciones procedentes de AE. No obstante, estos datos concuerdan con los referidos por Barceló et al. con un 8%21 y aun superan los proporcionados por otros autores que oscilan entre el 1,5 y el 3,6%19,22,23, si bien no son del todo comparables y proceden de estudios de prevalencia. Este bajo porcentaje de cambios encontrado contrasta con el malestar que genera en los profesionales de AP la prescripción inducida3,9. En la literatura científica se recogen razones para esta resistencia al cambio, entre las que resaltamos la denominada vuelta del «boomerang» (la prescripción inducida viene precedida por la derivación del médico de AP al especialista para su consulta)9 y los conflictos con los pacientes que entraña una modificación en la prescripción procedente de un «especialista»4,9.
Nuestro estudio no recoge el grado de acuerdo ni, por tanto, tiene en cuenta los casos en los que el médico de AP se ve «forzado» a prescribir aun no existiendo acuerdo (por ejemplo por haber sido adquirida la medicación previamente por los pacientes). Por otra parte, el número de modificaciones efectivas está alejado del grado de desacuerdo o acuerdo parcial del 20% manifestado por los profesionales y referido en un estudio previo sobre incidencia26. Sin embargo, los resultados no dejan de reflejar la situación sobre los cambios efectuados realmente en el primer nivel de asistencia sobre la prescripción inducida, objetivo central de nuestro estudio.
Las nuevas prescripciones fueron la fuente utilizada por considerar que los cambios se registraban en tiempo real y proporcionaban una mayor fiabilidad de los registros. Adicionalmente, las nuevas prescripciones configuran la situación idónea para la realización de cambios por no estar aún consolidadas en la terapia de cada paciente. Este hecho se consideró de especial relevancia y compensaba la posible infraestimación del resultado de prescripción inducida apuntada por diversos autores en la bibliografía7,19,21.
Por otra parte, el 51% de los médicos de nuestro estudio realizó alguna modificación en la prescripción, superando el 37% referido en la literatura que manifiesta modificar las prescripciones recibidas por parte de AE sin consulta previa1.
En cuanto a las razones por las que se produjeron los cambios, destaca la sustitución por un genérico como la principal de ellas. Precisamente la priorización de la marca sobre el genérico es reconocida en otros estudios como una de las causas principales de malestar del médico de familia frente a la prescripción inducida por AE3.
En el análisis por grandes grupos terapéuticos merece mención especial el de los fármacos frente a la osteoporosis, en cuyo manejo preventivo tiene un importante papel la AP, y en el que un 25,8% de nuevas prescripciones respecto al total de este grupo son asumidas sin cambios por AP, excluyendo los compuestos con calcio.
El porcentaje de prescripción inducida por grandes grupos terapéuticos no se puede comparar con trabajos de otros años, no solo por la aparición de nuevos principios activos, sino además porque la utilización de los diferentes grupos farmacológicos se modifica con el tiempo en función de la evidencia científica disponible. No obstante, el perfil procedente de un estudio realizado con proximidad en el tiempo6 se asemeja al encontrado en el nuestro, si bien sus datos proceden de la prevalencia de la prescripción inducida.
La selección de los grupos farmacológicos incluidos en el protocolo ha confirmado la percepción de los médicos de primaria sobre las discrepancias entre los 2 niveles asistenciales, ya que estos 6 subgrupos concentran más del 60% de las modificaciones recogidas en el presente trabajo.
Como limitaciones podemos resaltar el posible sesgo que supone la participación voluntaria de los médicos en el estudio, necesaria para que se registrara el origen de la prescripción y la causa de los cambios. Al tratarse de una muestra no aleatorizada, el error de estimación puede ser mayor que el sugerido por la amplitud del intervalo. Esta limitación se produce igualmente en la mayoría de los trabajos consultados, con la diferencia de que en nuestro caso se recogieron los registros de la propia historia clínica de cada paciente y, por tanto, proporciona una elevada fiabilidad a los datos presentados.
De hecho, una de las principales fortalezas de este estudio la constituye el empleo de OMI-AP como fuente de datos, lo que permitió a los profesionales el registro sin salir de su entorno de trabajo y durante los 2 meses de duración del mismo.
A pesar de la gran variabilidad de los estudios, que hacen difícilmente comparables los resultados, todos los autores coincidimos en la necesidad de establecer unos criterios de prescripción comunes entre los médicos de AP y AE, habiéndose llevado a cabo experiencias con resultados positivos15.
En este sentido, aprovechamos para resaltar las posibilidades de coordinación que ofrecería una historia clínica compartida por ambos niveles asistenciales y que incluyera sistemas de ayuda a la prescripción. Con ello se conseguiría reducir las discrepancias y favorecer la continuidad farmacoterapéutica, imprescindible en la tarea de optimizar la salud de nuestros pacientes.
FinanciaciónEl estudio se ha realizado en el ámbito del Servicio Madrileño de Salud, sin que exista financiación adicional.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Queremos agradecer la participación de los médicos de la antigua Área 7 de Atención Primaria de Madrid, que han hecho posible, con su voluntad y registros, disponer de la información necesaria para la realización de este estudio.