Identificar cuantitativa y cualitativamente el grado de acuerdo de los clínicos de un hospital de alta complejidad con las recomendaciones del National Institute for Health and Care Excellence (NICE) sobre lo que «clínicamente no debería hacerse» y presentar una alternativa estratégica para su aplicación efectiva.
MétodoAplicación de un cuestionario diseñado «ad hoc» que valora grado de desacuerdo clínico, aplicabilidad, utilidad, efectividad y eficiencia de las recomendaciones «do not do» del NICE publicadas hasta junio del 2012, comprobando su estabilidad hasta la actualización de julio de 2014. Descripción del proceso de diseño e implementación de la estrategia para mejorar su cumplimiento.
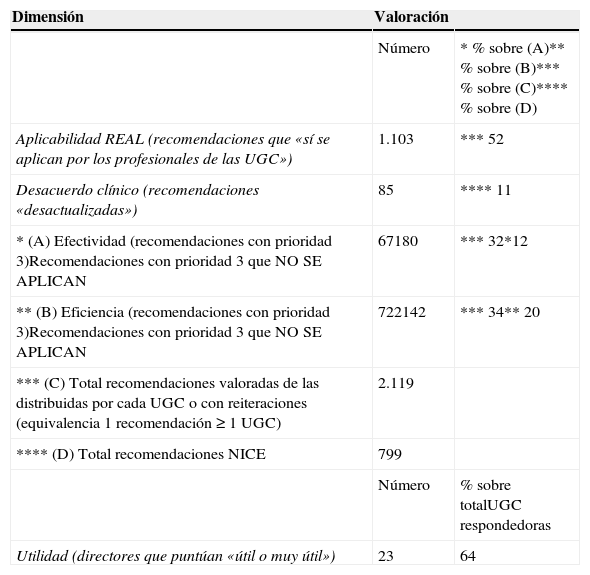
ResultadosEl 90% de los directores de Unidad Clínica del Hospital manifestaron su acuerdo con las recomendaciones del NICE. Un 64% las consideraron útiles o muy útiles, un 52% aplicables, y un 32 y 34% de muy elevada efectividad y eficiencia (respectivamente). No obstante, informaron que el 20% de las consideradas eficientes no se aplicaban. Además, se detectaron discordancias de conocimiento que posibilitaban desacuerdos clínicos. Para el control de estas desviaciones se implementó una intervención estratégica a medio plazo que compaginaba cultura con incentivación del buen hacer clínico.
ConclusionesLa mejora del uso de recomendaciones de buena práctica clínica está directamente relacionada con la concordancia de su definición y de sus evidencias. Una estrategia de evaluación de su aplicación real por los profesionales es imprescindible para lograr un impacto en costes evitables. Para controlar efectos perjudiciales del impacto económico en la seguridad del paciente será necesario evaluar simultáneamente indicadores de resultado clínico/en salud estrechamente vinculados a las recomendaciones aplicadas.
To qualitatively and quantitatively identify the level of agreement between the clinical staff of a quaternary care hospital and the National Institute for Health and Care Excellence (NICE) “do not do” recommendations, and to submit a strategic alternative for effective implementation.
MethodAn ad hoc form was designed to evaluate level of clinical disagreement from the experience and knowledge of the clinical staff, as well as the applicability, usefulness, effectivity and efficiency of all the NICE “do not do” recommendations that had been published up to June 2012, checking their stability up to the July 2014 update. Description of the process of design and implementation of the strategic alternative to improve compliance is presented.
ResultsThe great majority (90%) of Clinical Unit directors agree with the NICE recommendations, with 64% finding them useful or very useful, 52% finding them applicable, and 32% and 34% thinking they are of high effectivity and efficiency, respectively. However, 20% of the efficient ones are not being applied. Moreover, knowledge discordances that might lead to clinical disagreements were detected. A strategic intervention, combining culture and incentives for good clinical practices, has been implemented.
ConclusionsThe improvement in the use of the good clinical practice recommendations is directly related to the agreement of its definition and evidence. An evaluation strategy of its application by the health professionals is essential to achieve an impact in avoidable costs. Moreover, to control for harmful effects of the economic impact on patient safety, it will be necessary to simultaneously evaluate clinical/health outcome indicators tightly linked to the applied recommendations.
En un contexto actual de prolongada falta de crecimiento económico1 y restricciones crecientes en los servicios de salud2–4 se acentúa la necesidad de identificar y reducir el uso de prácticas de cuidados de salud cuyo valor e impacto sea cuestionable5. Los estudios de Berwick6 en EE. UU. mostraron que el 20-25% de la práctica clínica dominante no suponía ningún beneficio para el paciente. Fuera por falta de adopción de iniciativas para la mejora de la calidad asistencial (sistemas de seguridad de pacientes, prácticas de atención preventiva eficaces, uso excesivo y generalizado de pruebas, intervenciones y/o tratamientos) como por escasez, cuando no ausencia, de coordinación en la prestación de cuidados o por fallos en su ejecución, Berwick estimaba que su impacto económico podría superar el 20% del total de los gastos sanitarios en aquel país.
Pero lo más preocupante sería constatar la afirmación de Graham et al.7 de que el 20-25% de las intervenciones diagnósticas y terapéuticas que se realizan y no están basadas en evidencias científicas, producirían perjuicios a la salud de los pacientes. Parece probable que estas afirmaciones puedan ser trasladables a otros entornos8,9, constituyéndose en un problema profesional, ético y social. Su trascendencia ha llevado a afirmar a los autores citados «que los servicios de escaso valor y el uso innecesario de recursos clínicos socavan, aún más, la sostenibilidad del resto y obstaculizan el desarrollo de nuevos servicios e intervenciones». Su capacidad para afectar globalmente la sostenibilidad de los servicios públicos de salud requeriría incorporar también a dichas estimaciones el impacto de la política histórica reciente de inversiones, que se ha basado en una planificación descoordinada, desmesurada e impropia de la aplicación de criterios proporcionados y equitativos en la asignación territorial de recursos y servicios a nivel de todas las CCAA del Estado, como dejó patente el Informe RECALCAR publicado el año pasado por la Sociedad Española de Cardiología10.
Entre las muchas y variadas iniciativas que, para atajar este problema, se han propuesto a nivel internacional11–13 destacan por su aparente sencillez, no exenta de dificultades de aplicación, las do not do recommendations (dndR) del National Institute for Health and Care Excellence (NICE)14.
Estas iniciativas se alinean con otras 2 propuestas audaces, aunque de resultados inciertos. La primera es «Elegir sabiamente» («Chooseling wisely») publicada recientemente por Morden et al.15, que animaban a las sociedades científicas a aceptar su rol en la promulgación de criterios para administrar recursos finitos para la atención sanitaria y a la publicación de listas de cambios concretos y factibles de práctica clínica acordados con los pacientes. La segunda es «Aplicar la prudencia en el cuidado de la salud» («Making prudent healthcare happen»), que recogía las experiencias de profesionales de la salud y de los cuidados sociales en Gales para una mejor atención y uso de recursos y cuyos principios giraban en torno a: no hacer daño, llevar a cabo la intervención mínima apropiada o hacer exclusivamente lo que sabemos y podemos hacer bien, siempre en un contexto de renovación de las relaciones entre profesionales y usuarios basado en la corresponsabilidad para la obtención de los mejores resultados y la atención más equitativa16.
Junto a otras experiencias referentes al abordaje práctico del problema, dichas propuestas han sido recogidas muy recientemente, de forma didáctica y práctica por la Academia de Colegios de Médicos del Reino Unido17. La Academia reclama un giro de actitud en la línea de promover la identificación de pruebas o procedimientos cuya necesidad deba ser objeto de discusión individual entre pacientes y profesionales de la salud de todas las áreas asistenciales y especialidades.
El interés del presente artículo se alinea especialmente con propuestas estratégicas como «incluir las recomendaciones de buena práctica clínica dentro del desarrollo a largo plazo de la organización mediante estructuras de apoyo, que fortalezcan su cumplimiento, al identificar y reconocer los obstáculos para su aplicación y la utilización de métodos que tengan en cuenta las condiciones locales y generen un importante debate sobre la capacidad de las recomendaciones sobre tratamientos para cambiar las prácticas de autogestión de los médicos»18.
Salvo la aproximación de Varela8, basada también en la autopercepción de los clínicos del grado de aceptación de las dndR del NICE en un contexto similar, tras una extensa revisión bibliográfica, solo se encontraron aproximaciones parciales (Mansoor et al.19 en odontología, Raftery20 en oncología, Manson en ginecología21 o Kaló et al. en transferibilidad a entornos locales22) que no respondían a los objetivos planteados en este estudio.
El objetivo del estudio era: Identificar cuantitativa y cualitativamente el grado de acuerdo de los clínicos de un hospital de alta complejidad con las recomendaciones del NICE sobre lo que «clínicamente no debería hacerse» y presentar una alternativa estratégica para su uso y aplicación efectiva.
Material y métodoLos sujetos del estudio fueron las 799 intervenciones de práctica no recomendables (dndR) contenidas en la base de datos del NICE hasta julio del 2012.
Para el desarrollo del estudio se solicitó y recibió por escrito el permiso del NICE. El trabajo se desarrolló en 2 etapas. La primera, entre julio y octubre de 2013, exigió una revisión exhaustiva y cruzada de todas las dndR desarrollada por 2 clínicos del Servicio de Calidad y Documentación Clínica, que concluyó con la clasificación de todas las recomendaciones por áreas de conocimiento clínico, identificando los Servicios o Unidades Clínicas a los que aplicaban de manera aislada (una recomendación se relaciona con un servicio) o simultánea (una recomendación se relaciona con varios servicios). Esta etapa se inició con una reunión de presentación del estudio, su importancia y finalidad, por parte del gerente del Hospital a todos los jefes de Servicio/directores de Unidad de Gestión Clínica (UGC). Posteriormente, se les hizo llegar por correo electrónico las preguntas para la valoración de las recomendaciones asignadas a su Servicio/Unidad. La metodología y grado de participación en la valoración de las recomendaciones por los clínicos de los Servicios o Unidades se dejó a criterio de los jefes de Servicio/directores de Unidad Clínica en el marco de su autonomía organizativa.
En una segunda etapa, que se desarrolló entre septiembre y noviembre de 2014, el estudio amplió el listado de dndR del NICE incluyendo la actualización publicada a julio de 2014 que incrementa el número de recomendaciones a 992, si bien solo se utilizaron para evaluar, por comparación con las recomendaciones incluidas en la lista inicial valorada, si persistían o desaparecían en la actualización.
Las recomendaciones a valorar no se tradujeron del idioma original para evitar sesgos de comprensibilidad inherentes a la complejidad de su interpretación, especialmente cuando hacen referencia a alternativas diagnosticoterapéuticas en función de algoritmos de decisión previos. Para facilitar el acceso al contexto clínico de cada dndR se presentaban acompañadas de 2 enlaces web: al párrafo de la guía de práctica clínica dónde figuraban y a la guía completa del NICE de la que procedían.
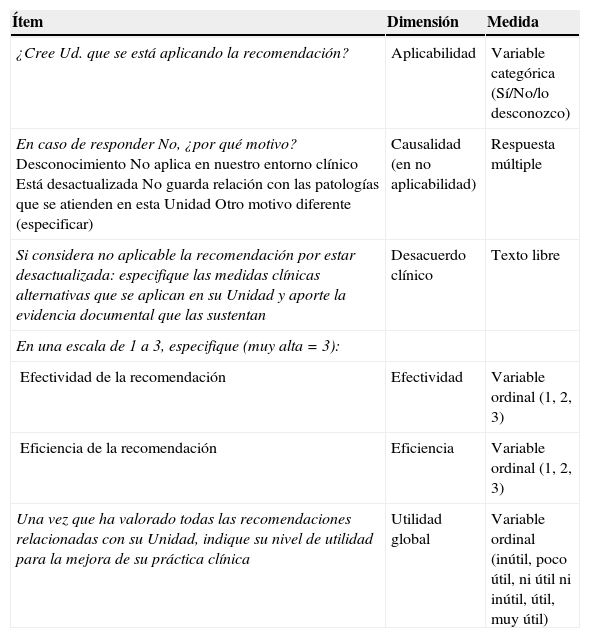
El instrumento de estudio y registro de las valoraciones de las dndR por los clínicos es un sencillo cuestionario de 6 preguntas (tabla 1), en formato Access. Permitió a los profesionales clínicos responder una a una a las recomendaciones, según su conocimiento y experiencia. Contiene las siguientes variables: aplicabilidad en la práctica cotidiana (y causas de no aplicabilidad), existencia de desacuerdo clínico con la recomendación, grado de efectividad de la recomendación (entendido como «capacidad para impactar en mejores resultados clínicos»), grado de eficiencia de la recomendación (entendida como «capacidad para impactar en mejores resultados económicos») y nivel de utilidad global del conjunto de recomendaciones asignadas al Servicio o Unidad Clínica (tabla 2).
Cuestionario de valoración de las do not do recommendations del National Institute for Health and Care Excellence
| Una vez leída la recomendación de lo que clínicamente no debería hacerse y si fuera necesario para mejorar su comprensión, revisado el párrafo y la guía del NICE de la que se extrae (haga clic en los enlaces web que figuran al efecto), responda a las siguientes preguntas: |
| ¿Cree Ud. que se está aplicando esta recomendación en su Unidad Clínica? (Sí □ No □) |
| En caso de haber respondido No, ¿Por qué motivo? (marque todos los que considere necesarios): |
| □ Desconocíamos la recomendación |
| □ La recomendación no es aplicable en nuestro entorno clínico |
| □ La recomendación está desactualizada |
| □ Desconozco si se está aplicando por los profesionales de nuestra Unidad |
| □ No guarda relación con las enfermedades que se atienden en nuestra Unidad |
| □ Por otro motivo. En este caso, especifíquelo: ______________________________________ |
| En el caso de considerar que la recomendación está desactualizada, especifique las medidas clínicas alternativas que se aplican en su Unidad y envíe el artículo(s) que la sustentan (n): ______________________________________ |
| En el caso de desconocimiento de la recomendación: ¿Están dispuestos a aplicarla? (Sí/No). En caso afirmativo, especifique la fecha de implantación aproximada: _______ y lo que necesitaría para implantar la medida:______________________________________ |
| En una escala de 1 a 3 (de menor a mayor), indique su valoración sobre: |
| La eficiencia de la recomendación ___ la efectividad de la recomendación ___ |
| Una vez que haya valorado todas las recomendaciones relacionadas con su unidad, indique elnivel de utilidad de las mismas para la correcta práctica clínica en su Unidad de Gestión Clínica: |
| □ Inútil □ Poco útilL □ Ni útil ni inútil □ Útil □ Muy útil. |
NICE: National Institute for Health and Care Excellence.
Variables del cuestionario de valoración de las do not do recommendations del National Institute for Health and Care Excellence
| Ítem | Dimensión | Medida |
|---|---|---|
| ¿Cree Ud. que se está aplicando la recomendación? | Aplicabilidad | Variable categórica (Sí/No/lo desconozco) |
| En caso de responder No, ¿por qué motivo?DesconocimientoNo aplica en nuestro entorno clínicoEstá desactualizadaNo guarda relación con las patologías que se atienden en esta UnidadOtro motivo diferente (especificar) | Causalidad (en no aplicabilidad) | Respuesta múltiple |
| Si considera no aplicable la recomendación por estar desactualizada: especifique las medidas clínicas alternativas que se aplican en su Unidad y aporte la evidencia documental que las sustentan | Desacuerdo clínico | Texto libre |
| En una escala de 1a 3, especifique (muy alta=3): | ||
| Efectividad de la recomendación | Efectividad | Variable ordinal (1, 2, 3) |
| Eficiencia de la recomendación | Eficiencia | Variable ordinal (1, 2, 3) |
| Una vez que ha valorado todas las recomendaciones relacionadas con su Unidad, indique su nivel de utilidad para la mejora de su práctica clínica | Utilidad global | Variable ordinal (inútil, poco útil, ni útil ni inútil, útil, muy útil) |
Se identificó como «desacuerdo clínico» la situación en la que el respondedor consideró como motivo de no aplicabilidad de la recomendación el que estuviera desactualizada o no se ajustase a la evidencia actual, exigiendo para dar por válida la respuesta la aportación de la evidencia documental alternativa más actualizada.
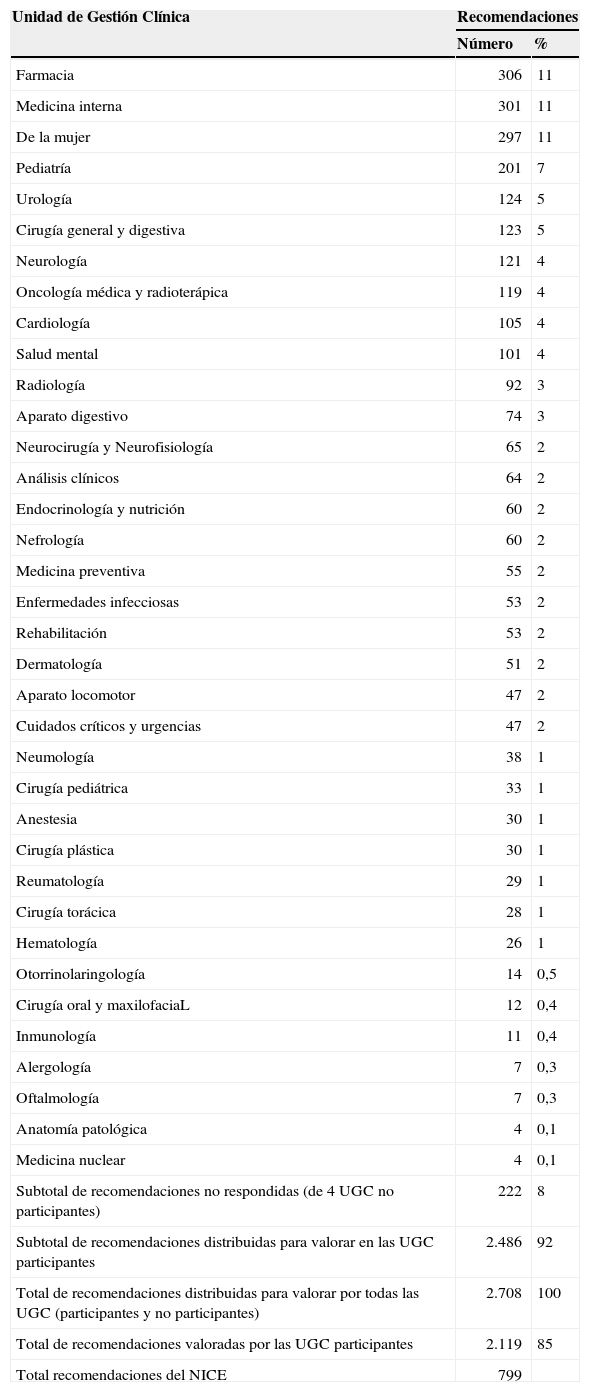
Además de la distribución de las recomendaciones a valorar por Servicio/Unidad Clínica (tabla 3) y de la tasa de respuesta, los indicadores cuantitativos calculados (en valores absolutos y relativos) en cada Servicio/Unidad Clínica y en el total del Hospital fueron: 1) por cada recomendación: aplicabilidad, desacuerdo clínico, grado 3 (máximo) de efectividad y de eficiencia, número y porcentaje de recomendaciones valoradas como de máxima eficiencia o de efectividad que no se aplican; y 2) para el total de recomendaciones: utilidad (respuesta=muy útil+útil) y total de recomendaciones valoradas con y sin (tabla 4).
Unidades de Gestión Clínica participantes en el estudio do not do recommendations del National Institute for Health and Care Excellence
| Unidad de Gestión Clínica | Recomendaciones | |
|---|---|---|
| Número | % | |
| Farmacia | 306 | 11 |
| Medicina interna | 301 | 11 |
| De la mujer | 297 | 11 |
| Pediatría | 201 | 7 |
| Urología | 124 | 5 |
| Cirugía general y digestiva | 123 | 5 |
| Neurología | 121 | 4 |
| Oncología médica y radioterápica | 119 | 4 |
| Cardiología | 105 | 4 |
| Salud mental | 101 | 4 |
| Radiología | 92 | 3 |
| Aparato digestivo | 74 | 3 |
| Neurocirugía y Neurofisiología | 65 | 2 |
| Análisis clínicos | 64 | 2 |
| Endocrinología y nutrición | 60 | 2 |
| Nefrología | 60 | 2 |
| Medicina preventiva | 55 | 2 |
| Enfermedades infecciosas | 53 | 2 |
| Rehabilitación | 53 | 2 |
| Dermatología | 51 | 2 |
| Aparato locomotor | 47 | 2 |
| Cuidados críticos y urgencias | 47 | 2 |
| Neumología | 38 | 1 |
| Cirugía pediátrica | 33 | 1 |
| Anestesia | 30 | 1 |
| Cirugía plástica | 30 | 1 |
| Reumatología | 29 | 1 |
| Cirugía torácica | 28 | 1 |
| Hematología | 26 | 1 |
| Otorrinolaringología | 14 | 0,5 |
| Cirugía oral y maxilofaciaL | 12 | 0,4 |
| Inmunología | 11 | 0,4 |
| Alergología | 7 | 0,3 |
| Oftalmología | 7 | 0,3 |
| Anatomía patológica | 4 | 0,1 |
| Medicina nuclear | 4 | 0,1 |
| Subtotal de recomendaciones no respondidas (de 4 UGC no participantes) | 222 | 8 |
| Subtotal de recomendaciones distribuidas para valorar en las UGC participantes | 2.486 | 92 |
| Total de recomendaciones distribuidas para valorar por todas las UGC (participantes y no participantes) | 2.708 | 100 |
| Total de recomendaciones valoradas por las UGC participantes | 2.119 | 85 |
| Total recomendaciones del NICE | 799 | |
NICE: National Institute for Health and Care Excellence; UGC: Unidad de Gestión Clínica.
Valoración de las recomendaciones por los directores de Unidad de Gestión Clínica (UGC)
| Dimensión | Valoración | |
|---|---|---|
| Número | * % sobre (A)** % sobre (B)*** % sobre (C)**** % sobre (D) | |
| Aplicabilidad REAL (recomendaciones que «sí se aplican por los profesionales de las UGC») | 1.103 | *** 52 |
| Desacuerdo clínico (recomendaciones «desactualizadas») | 85 | **** 11 |
| * (A) Efectividad (recomendaciones con prioridad 3)Recomendaciones con prioridad 3 que NO SE APLICAN | 67180 | *** 32*12 |
| ** (B) Eficiencia (recomendaciones con prioridad 3)Recomendaciones con prioridad 3 que NO SE APLICAN | 722142 | *** 34** 20 |
| *** (C) Total recomendaciones valoradas de las distribuidas por cada UGC o con reiteraciones (equivalencia 1 recomendación≥1 UGC) | 2.119 | |
| **** (D) Total recomendaciones NICE | 799 | |
| Número | % sobre totalUGC respondedoras | |
| Utilidad (directores que puntúan «útil o muy útil») | 23 | 64 |
NICE: National Institute for Health and Care Excellence; UGC: Unidad de Gestión Clínica.
Cualitativamente se listaron nominalmente, desagregadas por Servicio/Unidad Clínica, las recomendaciones con las que hay desacuerdo clínico con el NICE, entre Servicios/Unidades Clínicas (tabla 5) y con otras instituciones o protocolos nacionales o internacionales (tabla 6).
Lista de recomendaciones (n: 32) en las que se documenta evidencia de desacuerdo clínico con el National Institute for Health and Care Excellence
| Recomendación | UGC en desacuerdo clínico con el NICE y entre ellas |
|---|---|
| Sorafenib is not recommended for the treatment of advanced hepatocellular carcinoma in patients for whom surgical or locoregional therapies have failed or are not suitablea | Aparato digestivo, Cirugía general y digestiva(bOncología) |
| Do not routinely offer pharmacological venous thromboembolism (VTE) prophylaxis to patients with cancer having oncological treatment who are ambulanta | Cirugía general y digestiva(bOncología, Cirugía maxilofacial, Cirugía pediátrica, Urología) |
| Do not use enzymatic treatments for debridement in the management of surgical site infectiona | Cirugía general y digestiva, Cirugía plástica(bNeurocirugía, Dermatología, Cirugía torácica, Cirugía pediátrica, Urología, de la mujer) |
| The routine measurement of phosphate levels in people with stage 1, 2, 3A or 3B chronic kidney disease (CKD) is not recommendeda | Nefrología, Pediatría(bMedicina interna, Análisis clínicos) |
| The routine measurement of calcium levels in people with stage 1, 2, 3A or 3B chronic kidney disease (CKD) is not recommendeda | Nefrología, Pediatría(bMedicina interna, Análisis clínicos) |
| The routine measurement of parathyroid hormone (PTH) levels in people with stage 1, 2, 3A or 3B chronic kidney disease (CKD) is not recommendeda | Nefrología, Pediatría(bMedicina interna, Análisis clínicos) |
| Tests for vitamin B12 deficiency should not be carried out unless a full blood count and mean cell volume show a macrocytosisa | Neurología(bAnálisis clínicos) |
| Do not treat people with meningococcal septicaemia with high-dose corticosteroids (defined as dexamethasone 0.6mg/kg/day or an equivalent dose of other corticosteroids)a | Neurología(bInfecciosas, Pediatría y Cuidados críticos-Urgencias) |
| Bevacizumab in combination with 5-fluorouracil plus folinic acid, with or without irinotecan, is not recommended for the first-line treatment of metastatic colorectal cancer | Oncología |
| Cetuximab in combination with irinotecan is not recommended for the second-line or subsequent treatment of metastatic colorectal cancer after the failure of an irinotecan containing chemotherapy regimena | Oncología |
| For patients who are receiving treatment with trastuzumab for advanced breast cancer, discontinue treatment with trastuzumab at the time of disease progression outside the central nervous system. Do not discontinue trastuzumab if disease progression is ….a | Oncología |
| Pemetrexed is not recommended for the treatment of locally advanced or metastatic non-small-cell lung cancer. | Oncología |
| The use of bisphosphonates to prevent or reduce the complications of bone metastases in men with hormone-refractory prostate cancer is not recommended | Oncología, Urología |
| Do not routinely assess progesterone receptor status of tumours in patients with invasive breast cancer | Oncología |
| Do not offer adjuvant tamoxifen after breast conserving surgery to patients with ductal carcinoma in situ (DCIS) | Oncología |
| Do not offer paclitaxel as an adjuvant treatment for lymph node-positive breast cancer | Oncología |
| Cetuximab in combination with platinum-based chemotherapy is not recommended for the treatment of recurrent and/or metastatic squamous cell cancer of the head and necka | Oncología(b Otorrinolaringología, Cirugía maxilofacial) |
| Bevacizumab, sorafenib and temsirolimus are not recommended as first-line treatment options for people with advanced and/or metastatic renal cell carcinoma. | Oncología, Urología |
| Sorafenib and sunitinib are not recommended as second-line treatment options for people with advanced and/or metastatic renal cell carcinoma. | Oncología, Urología |
| Imatinib is not recommended for the adjuvant treatment of gastrointestinal stromal tumours (GISTs) after surgery | Oncología |
| Imatinib at 600 or 800mg/day is not recommended for people with unresectable and/or metastatic gastrointestinal stromal tumours whose disease has progressed after treatment with 400mg/day imatinib | Oncología |
| Bevacizumab in combination with oxaliplatin and either fluorouracil plus folinic acid or capecitabine is not recommended for the treatment of metastatic colorectal cancer | Oncología |
| Bevacizumab in combination with a taxane is not recommended for the first-line treatment of metastatic breast cancer | Oncología |
| Everolimus is not recommended for the second-line treatment of advanced renal cell carcinoma | Oncología, Urología |
| Trabectedin in combination with pegylated liposomal doxorubicin hydrochloride (PLDH) is not recommended for the treatment of women with relapsed platinum-sensitive ovarian cancer | Oncología |
| Fulvestrant is not recommended, within its licensed indication, as an alternative to aromatase inhibitors for the treatment of oestrogen-receptorpositive, locally advanced or metastatic breast cancer in postmenopausal women whose cancer has relapsed on or after adjuvant anti-oestrogen therapy, or who have disease progression on anti-oestrogen therapy | Oncología |
| Cetuximab monotherapy or combination chemotherapy is not recommended for the treatment of people with metastatic colorectal cancer that has progressed after first-line chemotherapy | Oncología |
| Bevacizumab in combination with non-oxaliplatin (fluoropyrimidine-based) chemotherapy is not recommended for the treatment of people with metastatic colorectal cancer that has progressed after first-line chemotherapy | Oncología |
| Eribulin is not recommended, within its licensed indication, for the treatment of locally advanced or metastatic breast cancer that has progressed after at least two chemotherapy regimens for advanced disease | Oncología |
| Cabazitaxel in combination with prednisone or prednisolone is not recommended for the treatment of hormone-refractory metastatic prostate cancer previously treated with a docetaxel-containing regimen | Oncología, Urología |
| Pegaptanib is not recommended for the treatment of wet age-related macular degeneration | Oftalmología |
| Hormonal therapy is not routinely recommended for men with prostate cancer who have a biochemical relapse unless they have: Symptomatic local disease progression, or: Any proven metastases, or: A Prostate-specific antigen (PSA) doubling time of <3monthsa | Urología (bOncología) |
NICE: National Institute for Health and Care Excellence; UGC: Unidad de Gestión Clínica.
Lista de recomendaciones (n: 18) que generan desacuerdo con criterios institucionales (procesos asistenciales integrados o PAI) o protocolos de servicios del Hospital o con Guías internacionales o nacionales (KDOQI CKD, SEPAR, EAU Guide line)
| Recomendación | Contradice el/las… |
|---|---|
| Do not use antibiotic prophylaxis routinely for clean non-prosthetic uncomplicated surgery | … recomendaciones establecidas por la UGC de Enfermedades infecciosas |
| Pregnant women should not be offered routine antenatal screening for group B streptococcus because evidence of its clinical and cost effectiveness remains uncertain | … PAI de embarazo y el criterio de la UGC de Pediatría y sus especialidades (concretamente: Neonatología) |
| Do not use antibiotic prophylaxis routinely for clean non-prosthetic uncomplicated surgery | … las recomendaciones de la Comisión del Hospital |
| Routine antenatal serological screening for toxoplasmosis should not be offered because the risks of screening may outweigh the potential benefits | … PAI de embarazo |
| The routine measurement of vitamin D levels in people with stage 1, 2, 3A or 3B chronic kidney disease (CKD) is not recommended | … Guías KDOQI CKD |
| The routine measurement of phosphate levels in people with stage 1, 2, 3A or 3B chronic kidney disease (CKD) is not recommended | … Guías KDOQI CKD |
| The routine measurement of calcium levels in people with stage 1, 2, 3A or 3B chronic kidney disease (CKD) is not recommended | … Guías KDOQI CKD |
| The routine measurement of parathyroid hormone (PTH) levels in people with stage 1, 2, 3A or 3B chronic kidney disease (CKD) is not recommended | … Guías KDOQI CKD |
| A course of corticosteroid treatment longer than 14 days is not recommended as there is no advantage in prolonged therapy. | … normativa SEPAR |
| Abatacept is not recommended (within its marketing authorisation) for the treatment of people with rheumatoid arthritis | … documento de consenso entre la UGC de Reumatología y la de Farmacia |
| Intra-articular hyaluronan injections are not recommended for the treatment of osteoarthritis | … recomendaciones del panel de expertos de la Sociedad Española de Reumatología |
| The use of chondroitin products is not recommended for the treatment of osteoarthritis | … recomendaciones del panel de expertos de la Sociedad Española de Reumatología |
| The use of glucosamine products is not recommended for the treatment of osteoarthritis | … recomendaciones del panel de expertos de la Sociedad Española de Reumatología |
| Abatacept in combination with methotrexate is not recommended for the treatment of moderate to severe active rheumatoid arthritis in adults whose disease has responded inadequately to one or more conventional non-biological disease-modifying anti-rheumati … | … documento de consenso de la UGC de Reumatología |
| For the small group of women with a clearly defined clinical diagnosis of pure stress urinary incontinence (UI), the use of multi-channel cystometry is not routinely recommended. | … los acuerdos de la Sociedad Científica de Urología y de la propia UGC |
| Bisphosphonates should not be used for the prevention of bone metastases in men with prostate cancer receiving androgen withdrawal therapy | … EAU Guide line 2013 |
| The use of bisphosphonates to prevent or reduce the complications of bone metastases in men with hormone-refractory prostate cancer is not recommended | … EAU Guide line 2013 |
| Do not use antibiotic prophylaxis routinely for clean non-prosthetic uncomplicated surgery | … protocolo de la UGC (Urología) |
| Do not start treatment with opioids (such as morphine or oxycodone) other than tramadol without an assessment by a specialist pain service or a condition-specific service (a specialist service that provides treatment for the underlying health condition th… | … protocolo entre las UGC de Cuidados críticos-Urgencias y de Oncología |
EAU: European Association of Urology; KDOQI: Kidney Disease Outcomes Quality Initiative; PAI: proceso asistencial integrado; SEPAR: Sociedad Española de Neumología y Cirugía Torácica; UGC: Unidad de Gestión Clínica.
Como intervención para la implementación del dejar de hacer lo clínicamente injustificado en base a las recomendaciones del NICE en los Servicios/Unidades Clínicas del Hospital, se diseñó una estrategia corporativa a medio plazo (no inferior a 4 años) de eliminación de dichas prácticas. Se operativizó mediante su inclusión en la evaluación de su grado de cumplimiento en el Acuerdo de Gestión Clínica que cada Servicio/Unidad Clínica firma con el Hospital, específicamente en el apartado de objetivos específicos vinculados al alcance del 5% de retribución variable anual de todos los miembros del Servicio/Unidad.
Esta estrategia se inició en el año 2014 con la evaluación de cumplimiento de, al menos, una dndR que tuviese 2 características. Primero, haber sido valorada por los Servicios o Unidades Clínicas como de máxima efectividad o eficiencia (puntuada en algunos de estos 2 ítems con 3) y segundo, estar valorada como aplicada en el Servicio/Unidad Clínica. Con ello se pretendió reforzar el proceso cultural inicial, aspecto considerado básico por los autores.
La evaluación se realizó normalizadamente aplicando el método de muestreo para la aceptación de lotes, que se centra en el conocimiento de la existencia o no (aceptación/rechazo) de unos niveles de cumplimiento preestablecidos23, bajo la supervisión del Servicio de Calidad. El tamaño del lote seleccionado fue de 19 historias clínicas y se admitió un solo fallo para considerar cumplida la recomendación (supone un 85% de cumplimiento).
La pretensión fue incorporar progresivamente (años 2, 3 y 4) a la evaluación anual todas las recomendaciones de nivel 3 de efectividad o eficiencia y posteriormente las de grado 2.
El apoyo metodológico durante todas las etapas de este complejo proceso (diseño, apoyo en la valoración en caso de dudas, método y proceso de evaluación y obtención de resultados de la misma) fue proporcionado por un médico especialista en gestión clínica, otro médico experto en gestión y análisis de bases de datos y una enfermera especializada en procesos de acreditación, todos pertenecientes al Servicio de Calidad y Documentación Clínica.
A partir de enero del año 2015 esta estrategia fue adoptada por el Servicio Andaluz de Salud para todas las unidades y servicios clínicos tanto de hospital como de atención primaria.
ResultadosLa aceptación de la iniciativa, expresada en la reunión de inicio del estudio por la mayoría de los jefes de Servicio o directores de UGC, fue muy positiva, resaltando especialmente su sentido específicamente clínico. Se concretó en una tasa de respuesta al cuestionario del 90%: 36 de 40 Unidades Clínicas. Las 4 UGC que no respondieron acumulan tan solo el 8% del total de recomendaciones a valorar (tabla 3).
El entusiasmo con la iniciativa decayó en el tiempo, siendo menor tras finalizar el proceso de valoración de las recomendaciones. Según expresaron los clínicos participantes en la valoración al equipo de apoyo del Servicio de Calidad, el declinar fue reflejo de la dificultad de aplicación de algunas recomendaciones a situaciones concretas de la práctica clínica, especialmente cuando su no aplicabilidad era debida a dificultades organizativas o carencia de recursos, tanto de tiempo para la atención ante el exceso de demanda, como de no disponibilidad de los recursos tecnológicos idóneos.
Las recomendaciones validadas distribuidas entre los Servicios o Unidades Clínicas a los que aplicaban simultáneamente (relación 1 recomendación: uno o varios Servicios), elevó el total de recomendaciones valoradas de 799 a 2.119, con una media de 2,7 (tabla 3).
La aplicabilidad real, medida por la respuesta afirmativa al ítem 1 del cuestionario «¿Cree Ud. que se está aplicando esta recomendación en su UGC?», fue del 52% (tabla 4).
El grado de «desacuerdo clínico» con el NICE, medido por el ítem del cuestionario «la recomendación está desactualizada» o «la recomendación no se ajusta a la evidencia actual» fue del 11% del total de recomendaciones valoradas (tabla 4).
La máxima valoración de efectividad y eficiencia (valor 3) superó el tercio de recomendaciones valoradas (tabla 4), obteniendo una cifra importante en números absolutos sobre el total de recomendaciones consideradas aplicables en alguno de los Servicios o Unidades Clínicas del Hospital.
De las 722 dndR valoradas como de máxima eficiencia 142 (20%) se valoraron como no aplicadas.
Doce Servicios/Unidades Clínicas otorgaron prioridad 2 y 3 por efectividad y/o eficiencia a más de un 50% de sus recomendaciones asignadas. En orden decreciente fueron: Medicina nuclear y Enfermedades infecciosas (100%), Cirugía torácica (96%), Aparato locomotor (89%), Hematología, Cuidados críticos-Urgencias y Cirugía pediátrica (85%), Anestesia y Pediatría (más del 80%), Cardiología (alrededor del 80%), Salud mental (74%) y Neumología (58%).
Entre el 40 y el 50% se posicionan 10 UGC: Medicina interna, Neurocirugía y Neurofisiología, Cirugía general y digestiva, Inmunología, Reumatología, Oftalmología, Radiodiagnóstico, Análisis clínicos, Aparato digestivo y Cirugía plástica.
Muy baja o baja valoración en efectividad o eficiencia (entre el 0 y el 16%) merecieron las dndR del NICE para: Farmacia, Anatomía patológica, Alergología, Cirugía oral y maxilofacial, Otorrinolaringología, de la mujer (agrupa a Obstetricia-Ginecología), Urología, Medicina preventiva, Dermatología y, aunque a una cierta distancia porcentual, Oncología médica y Radioterápica (21% en ambos criterios, especialmente condicionada por la muy baja puntuación del Servicio de Radioterapia).
El 64% de los Servicios/Unidades Clínicas considera útiles o muy útiles todas las recomendaciones del NICE valoradas.
Otros resultados destacables fueron que en las 32 recomendaciones sobre las que existe desacuerdo clínico documentado, solo en 3 la lista actualizada al año 2014 por el NICE daba la razón a las UGC del Hospital (tabla 5). Asimismo, en 10 de las anteriores (un tercio del total) se observó la existencia tanto de desacuerdo clínico documentado entre algún Servicio o Unidad Clínica del Hospital y el NICE como desacuerdo clínico entre Servicios o Unidades Clínicas del propio Hospital (tabla 5). También destaca el hallazgo de que 18 recomendaciones NICE contradecían lo explicitado en procesos asistenciales integrados diseñados por el Servicio Andaluz de Salud o en guías y protocolos internacionales o nacionales y/o en consensos intrahospitalarios (tabla 6). Por último, observamos que tan solo se incumplían 2 dndR por causas como la medicina defensiva o el seguimiento de la tradición en la forma de hacer clínica (Do not use cranial computed tomography to decide whether it is safe to perform a lumbar punctur, computed tomography is unreliable for identifying raised intracranial pressure y plain X-rays of the skull should not be used to diagnose significant brain injury without prior discussion with a neuroscience unit. However, they are useful as part of the skeletal survey in children presenting with suspected non-accidental injury.).
DiscusiónLas implicaciones que la eliminación de las prácticas no recomendadas, en particular aquellas consideradas de mayor efectividad, podría suponer para la seguridad del paciente se basarían en el argumento de que, siguiendo las recomendaciones, se evitaría la morbilidad derivada de la realización de prácticas no recomendables. Esto, además, permitiría una evolución libre de la enfermedad que estas intervenciones pretendían atajar.
Por lo tanto, un adecuado seguimiento de los resultados en términos de salud (calidad de vida relacionada con la salud24, análisis de supervivencia25, hospitalizaciones potencialmente prevenibles26, muertes sanitariamente evitables27, reingresos por cualquier causa28) arrojaría luz sobre la historia natural de la enfermedad sobre la que no se interviene.
Como resaltan Mansoor et al.19, la práctica de decisiones clínicas basada en evidencias se apoya en 3 criterios complementarios: los beneficios y daños relativos para el paciente en el contexto de la mejor evidencia de investigación, la experiencia clínica y los valores del paciente.
Por la experiencia de gestión clínica adquirida en el Hospital Universitario Reina Sofía, los beneficios dependen fundamentalmente de la indicación clínica (prevención de un suceso evitable y sus consecuencias asociadas en caso de conseguirlo). Ello ha de conducir a responder, si desea conocerse el impacto de la aplicación de las recomendaciones, a la siguiente pregunta: ¿qué riesgo corre el paciente de desarrollar la enfermedad u otras enfermedades asociadas de realizarle la intervención no recomendada?
Estas reflexiones pretenden alertar del riesgo de desarrollar estrategias de «dejar de hacer» que no vayan acompañadas de una evaluación y seguimiento a medio y largo plazo de resultados sobre morbimortalidad y/o supervivencia, que sean específicos de las enfermedades o problemas de salud en los que la no intervención genera un impacto económico, «a priori», beneficioso.
Con relación a las consideraciones sobre una posible inconsistencia de la metodología y las razones por las cuales pueden ser válidos los resultados, debe comentarse que, en principio, el traslado literal a ámbitos locales de recomendaciones emanadas desde la cultura y entornos clínico y social del Reino Unido y de los rigurosos criterios y límites de balance coste-beneficio utilizados, es de por sí problemático29, controvertido20 y desaconsejado por algunos autores22. Esto es especialmente sensible en las patologías relacionadas con el cáncer y los servicios o UGC implicadas en su atención y, posiblemente, explique los resultados del estudio en Oncología y Urología, dado que son las recomendaciones relacionadas con el cáncer las que mayor nivel de desacuerdo han generado como se recoge en la tabla 5.
De ahí que se haya sido extremadamente cuidadoso en la estrategia de selección de las recomendaciones iniciales que han de aplicarse en el Hospital en función de la realidad de los recursos asistenciales con los que se cuenta y las características de los individuos a los que se han de aplicar, muy especialmente al estudiar el balance riesgo-beneficio en indicaciones a pacientes complejos con dolencias coincidentes, de edad más avanzada o en función de la intensidad de los síntomas o de si se trata de una indicación de tratamiento o de prevención. Aspectos de gran interés resaltados en otras publicaciones19,21 que analizan las dificultades inherentes de aplicación de las recomendaciones NICE.
El restringido ámbito del estudio (un único hospital) y algunas decisiones metodológicas cuestionables (la no traducción de las recomendaciones al español para evitar sesgos de comprensibilidad, la autonomía de los Servicios/Unidades Clínicas en la selección y participación de sus evaluadores o la no validación del cuestionario de valoración bajo el convencimiento de que se dirige a expertos en gestión clínica que, además, contaban con apoyo técnico para la misma) podrían afectar tanto a la validez externa de los resultados como a las diferencias de resultado observadas entre Servicios o Unidades Clínicas.
En relación con publicaciones similares cabe subrayar que el resultado obtenido en aplicabilidad de las recomendaciones es sensiblemente inferior, en 35 puntos porcentuales, al 87% publicado por Varela8 en el año 2012. Al no explicitar suficientemente el estudio citado, no conocemos el impacto de las posibles discrepancias metodológicas en la valoración, por lo que no será posible conocer la relevancia real de esta diferencia hasta que los resultados de la evaluación objetiva de cumplimiento no confirmen y constaten los datos obtenidos, ya que en ambos casos lo han sido desde la percepción subjetiva de los profesionales y directores clínicos. No obstante, los resultados del estudio coinciden en la considerable complejidad que tiene la estrategia de abandonar ciertas intervenciones para reinvertir en otras más efectivas y eficientes30. Más aún, si su éxito a nivel de hospital y de sistema de salud depende de la concordancia en las recomendaciones sobre lo que hay que dejar de hacer entre servicios o unidades clínicas y entre estas con agencias gubernamentales e instituciones y sociedades científicas, algo aún no alcanzado en el entorno local y autonómico del Hospital, como manifiesta el desacuerdo clínico observado entre algunas Unidades Clínicas y el NICE o entre ellas y, también, aunque en menor medida, entre el NICE y el Servicio Andaluz de Salud responsable de elaborar estrategias de gestión por procesos, basadas en evidencias. Al igual que en otros estudios31, los autores del trabajo entienden la necesidad de compartir más y mejor los argumentos clínicos que conducen a la selección demasiado variable e injustificada de las prácticas clínicas habituales. Ha resultado un aspecto positivo constatar que el Hospital está lejos de usos habituales en otros entornos y tiempos en cuanto al impacto de la medicina defensiva o de la costumbre sobre la calidad de la praxis clínica32.
En relación con futuras investigaciones, creemos que el objeto de estudio posee suficiente alcance y complejidad como para repensar con objetividad la suficiencia de las guías y las recomendaciones, de los procesos de actualización de las mismas (tanto en tiempo como en rigor, homogeneidad y fiabilidad) y establecer las directrices que habría que seguir para que todas las macroestrategias se alineen y faciliten su traslado al nivel local. Sería importante investigar también sobre cómo y hasta dónde afecta la ausencia o el cuestionamiento de gold standards de buena práctica clínica, alejados de la influencia de la industria, a la correcta atención a los pacientes, a la mejora de resultados clínicos y a su impacto en costes evitados.
Conseguir que las recomendaciones sobre lo que no ha de hacerse se cumplan constituye un reto de implementación cuyos resultados están pendientes de la evaluación de la estrategia que se ha iniciado en el Hospital Universitario Reina Sofía y por extensión en el resto de los hospitales y centros de atención primaria de Andalucía para lo que habrá que estabilizarlas y ser constantes, al decir de algunos expertos, durante no menos de entre 5 y 10 años33. Desde la óptica de la sostenibilidad de los sistemas de salud cabe preguntarse cuán efectiva sería una estrategia en la que clínicos y gestores realizasen un análisis conjunto y en profundidad de los costes incurridos y los resultados alcanzados en los procesos habituales para tratar cada condición médica34. Para cuantificar el gasto evitable para el Hospital, un buen punto de partida lo puede constituir el estudio econométrico del 20% de recomendaciones valoradas por los clínicos como de muy alta eficiencia y que, no obstante, se reconocen como incumplidas, una vez que ya están identificadas tanto desagregadas como agregadas, según su especificidad, por Servicios o Unidades Clínicas.
Se avista un horizonte apasionante y necesitado de instrumentos consistentes que ayuden a la toma de decisiones compartidas entre profesionales de distintos niveles asistenciales y especialidades, que permita priorizar las intervenciones, especialmente en pacientes con múltiples condiciones de comorbilidad35 de muy elevado impacto en costes evitables y en resultados en salud.
Este primer paso, identificar e implementar lo aplicable en el entorno del Hospital Reina Sofía, ha de dar paso a la evaluación prospectiva sobre su impacto tanto en salud como económico para conseguir romper la espiral de inversión no sostenible.
FinanciaciónLa realización de este estudio original no ha contado con soporte financiero.
Conflicto de interesesLos autores de este artículo declaran no tener conflicto de intereses.
A la Gerencia del Hospital Universitario Reina Sofía y a los profesionales de nuestras Unidades Clínicas por su impulso y su esfuerzo, respectivamente. Al NICE por su desinteresada colaboración.