Analizar la percepción de los resultados alcanzados por el Plan Oncológico de la Comunidad Valenciana (POCV) desde el punto de vista de sus agentes clave: pacientes, familiares de pacientes, ciudadanos y profesionales sanitarios.
MétodosEstudio descriptivo en el que se combinó un análisis cualitativo (2 entrevistas grupales con 34 participantes y 4 grupos focales con 37 participantes) y otro cuantitativo (470 encuestas de opinión).
ResultadosLa propia existencia de un POCV se destacó como factor positivo. Se ha conseguido que, entre la población, se transmita el mensaje de que el cáncer es «curable». Se han definido objetivos clave, unificado criterios y que los comités de tumores y las comisiones contribuyan, en mayor medida, a realizar una asistencia multidisciplinar. Se consideró innovador el POCV especialmente por la introducción del Programa de Consejo Genético. Los representantes de asociaciones ciudadanas y de pacientes consideraron el Programa de Prevención de Cáncer de Mama el más conocido y mejor valorado y el Programa de Cáncer Colorrectal el menos conocido. Tanto en los grupos cualitativos como en la consulta realizada a profesionales, los aspectos mejor valorados fueron los comités de tumores, la recomendación de la citología vaginal para la prevención del cáncer de cérvix o que se haya transmitido a la población que el cáncer puede curarse, son aspectos valorados positivamente.
ConclusionesLas valoraciones del POCV 2007-2010 son positivas en términos generales, con excepciones puntuales claramente identificadas. La información de tipo cualitativo y cuantitativo obtenida en los distintos análisis es prácticamente coincidente.
To assess stakeholders’ perceptions (i.e. patients, relatives, the public, and professionals) about results of the Valencian Community Cancer Plan (POCV).
MethodsQualitative analysis (34 participants in 2 interview groups, and 37 participants in 4 focus groups) and quantitative analysis (470 opinion surveys) was combined in a descriptive study.
ResultsThe POCV's existence is highlighted as a positive factor. It has managed to send the message that “cancer can be cured” to the population. The key aims have been defined, criteria have been unified, and there have been achieved the Tumor Committees contribute most to make a multidisciplinary care. The plan is considered innovative, especially because the Genetic Counseling Program was included. Citizens leaders and patient associations find the Breast Cancer Program as the best known and the most valued, while the Colorectal Cancer Program is the least known. In both methodologies, qualitative groups and the online survey conducted on the professionals, it is concluded that the Tumor Committees, the vaginal cytology recommendation for cervical cancer prevention, and the message transmission that “cancer can be cured” are positively assessed.
ConclusionsPOCV 07-10 assessments are generally positive, with occasional exceptions that are clearly identified. The qualitative and quantitative information obtained in the different analyses is almost coincident.
En la Comunidad Valenciana (CV) se producen anualmente casi 21.000 nuevos casos de cáncer y algo más de 9.500 muertes1. El cáncer sigue siendo la segunda causa de muerte tras las enfermedades cardiovasculares y, aunque la incidencia haya aumentado en algunos tumores, la mortalidad claramente ha disminuido gracias al mejor control de los agentes carcinógenos2, una identificación más temprana3,4 y a tratamientos más específicos y efectivos5.
En la CV en 2003 se creó la Oficina del Plan del Cáncer que, dependiente de la Dirección General de Salud Pública, ha gestionado los sucesivos planes oncológicos de la Comunidad Valenciana (POCV) 2003, 2006 y 2007. Estos planes se diseñaron tomando como referencia, entre otras, las recomendaciones del informe de la OMS sobre programas nacionales de lucha contra el cáncer6, del Libro Blanco de la Oncología en España7, las estrategias del cáncer del SNS8–11 y las aportaciones de profesionales de la CV. Este POCV contemplaba cambios estructurales y organizativos para una mejor atención a los pacientes con cáncer, junto a actuaciones de prevención primaria y secundaria, y para el fomento de la investigación.
La calidad de la atención oncológica desde la perspectiva de los distintos agentes (pacientes, familiares y profesionales) ha sido analizada de forma sistemática12. No obstante, en nuestro país, aunque se ha valorado la efectividad de algunos programas13,14, no se ha analizado la percepción que los agentes involucrados tienen de los planes institucionales de actuación en el cáncer. El objetivo de este estudio fue analizar la percepción sobre los resultados alcanzados por el POCV desde el punto de vista de sus agentes clave: ciudadanos, pacientes, familiares de pacientes y profesionales sanitarios.
MétodoEstudio descriptivo en el que se combinó un análisis cualitativo (2 entrevistas grupales con 34 participantes y 4 grupos focales con 37 participantes) y otro cuantitativo (470 encuestas de opinión online).
Estudio cualitativoSe aplicó la técnica de la entrevista grupal a 2 grupos: uno de 13 representantes de asociaciones ciudadanas (9 de ellos mujeres, con un rango de edad de 40 a 80 años) y otro con 21 representantes de asociaciones de pacientes y familiares (17 mujeres, de 30 a 65 años). Estas sesiones se celebraron en diciembre de 2010. Se seleccionaron las asociaciones participantes teniendo en cuenta su representatividad en la CV, se les cursó invitación y sus representantes pudieron acudir en compañía de algún otro asociado/a.
Para conducir las técnicas se preparó un guión de preguntas a partir del informe del Instituto de Medicina15, el estudio de Wagner et al.12, sobre las perspectivas de los pacientes, familiares, proveedores y expertos sobre la calidad de la asistencia en el cáncer y otras áreas de interés relacionadas. Las preguntas, abiertas y cerradas, se respondieron de forma interactiva merced a un software conectado a un sistema inalámbrico bidireccional, de tal modo que las respuestas (siempre anónimas) podían ser comentadas por los participantes facilitando valoraciones cualitativas de cada una de las áreas exploradas. Se consideraron las siguientes áreas: organización y recursos asistenciales, factores de riesgo y medidas preventivas en el cáncer e investigación (anexo 1). A los representantes de asociaciones ciudadanas no se les preguntó por cuestiones de índole asistencial.
En paralelo, se organizaron 4 grupos focales (2 grupos «espejo» con el mismo número de participantes y composición similar para triangular respuestas). Participaron 37 profesionales: directivos, técnicos de salud pública, personal de unidades de Admisión y profesionales asistenciales (médicos, psicólogos, enfermeros y trabajadores sociales) de atención primaria y especializada (oncología, cirugía, ginecología, urología, etc.). Se incluyó también a profesionales de los comités de tumores, de unidades de consejo genético y prevención del cáncer de mama, hospital de día y cuidados paliativos. Para reclutar a los participantes se consideró el perfil profesional, 2 años de experiencia, relevancia profesional en su ámbito de actuación y disponibilidad de agenda en las fechas requeridas. El guión de trabajo incluyó preguntas clave y racimo acordes al perfil de los participantes sobre las mismas áreas de evaluación del POCV. Se analizaron las aportaciones agrupando las unidades del discurso por categorías. Estas se enumeraron considerando la solidez con que se fundamentaron las ideas debatidas y el interés y consenso que suscitaron en función del número de participantes que comentaron esa idea, el tiempo que invirtieron y otras pistas no verbales, lo que informó sobre las ideas más relevantes para el grupo.
Todos los participantes conocieron los temas de debate paulatinamente conforme se desarrollaron las sesiones grupales. Se consideró como criterio para finalizar el debate grupal la saturación de la información (no se aportaban nuevas ideas y existía acuerdo entre los participantes). Aunque se ha respetado el enfoque metodológico de la técnica, como resulta habitual en la aplicación de las técnicas cualitativas, se han introducido cambios menores para adaptarla a las circunstancias del grupo (perfil de asistentes, nivel de participación y disponibilidad de tiempo). La participación fue voluntaria, por invitación, no contemplándose ninguna compensación. Al inicio de cada sesión se explicaba la dinámica, se les solicitaba permiso para grabarla en audio y se daban instrucciones sobre cómo tenían que proceder para formular sus comentarios. La grabación se iniciaba después de que el grupo se hubiese presentado y aceptado participar, por lo que no se recogían datos personales, garantizando la confidencialidad de las ideas volcadas y respetando el sentido de las intervenciones.
Estudio cuantitativoSe recurrió a un muestreo de conveniencia invitando a participar en la consulta al conjunto de profesionales que, o bien en la génesis del POCV o a lo largo de su vigencia, habían colaborado en algún momento con dicho plan. Inicialmente se invitó a responder a una encuesta online a un total de 510 profesionales: técnicos de salud pública, directivos de departamentos, profesionales implicados en comités y grupos de apoyo al POCV y profesionales de carácter asistencial con implicación en tratamientos a pacientes oncológicos: clínicos, miembros de comisiones de hospitales, personal de enfermería de plantas y unidades, personal de las unidades de prevención, médicos de atención primaria, profesionales de hospitales a domicilio y paliativos. Recibieron la invitación 470 profesionales. No fue posible localizar a 40 a través del correo electrónico ya que era incorrecto, estaba incompleto o tenían el buzón saturado.
Los resultados del estudio cualitativo se tuvieron en cuenta al redactar las preguntas de la encuesta, si bien no se repitieron preguntas cuando las respuestas de las entrevistas grupales o los grupos focales fueron unánimes. Todas las preguntas de la encuesta fueron redactadas de forma similar buscando asegurar la validez facial del instrumento de evaluación. Una primera versión fue revisada por 2 personas ajenas al equipo investigador a fin de identificar errores, dificultades de comprensión, etc. La escala de respuesta contaba con 5 opciones (En absoluto, En parte, Bastante, Casi por completo, Por completo). En los sucesivos análisis se consideró que las distancias entre opciones de respuesta eran equivalentes. El estudio abarcó los siguientes ámbitos de análisis sobre el cáncer: organización de recursos diagnósticos y terapéuticos, información, prevención y diagnóstico precoz e investigación.
En el diseño del sitio web se impidió que alguno de los sujetos participantes pudiera responder más de una vez a la encuesta. El plazo para contestar fue de 4 semanas. En este período se realizaron hasta 3 recuerdos para motivar la respuesta.
En el análisis del instrumento se controló el efecto suelo y techo para evitar que la propia pregunta sesgara la respuesta. Salvo en las preguntas sobre si se había logrado «transmitir a la ciudadanía la idea de que el cáncer puede curarse» (con claro efecto suelo, el 0,5% respondieron la opción En absoluto) y si se había logrado «incrementar el número de proyectos de investigación competitiva en el cáncer» (con claro efecto techo, el 0,7% respondieron la opción Por completo), el resto mostró una distribución adecuada entre las opciones de respuesta. Se consideraron la validez de constructo y la consistencia interna. Se recurrió al análisis factorial de los componentes principales y de la rotación Varimax. En este caso el resultado de la prueba KMO (0,8) y de la esfericidad de Bartlett (p<0,001) sugirió la adecuación de la prueba para analizar la validez de constructo. Este análisis aisló un total de 6 factores que explicaban el 63% del total de la varianza. Todas las comunalidades mostraron valores superiores a 0,5. La estructura factorial resultante se correspondió con la definida a priori. El valor del estadístico Alpha de Cronbach (0,9) confirmó la consistencia del instrumento de evaluación. Se recurrió a estadísticos no paramétricos (test de Kruskal-Wallis) para realizar comparaciones entre los 3 colectivos profesionales participantes (gestores, técnicos de salud pública y personal asistencial).
Por último, los investigadores buscaron, contrastando frases, similitudes en las afirmaciones realizadas por pacientes y familiares y en las preguntas de la encuesta a profesionales a fin de comparar los resultados.
ResultadosLos resultados se presentan organizados en 3 apartados: resultados cualitativos de las entrevistas llevadas a cabo con asociaciones de ciudadanos y pacientes, resultados cualitativos de los grupos de profesionales sanitarios y resultados de la encuesta.
Estudio cualitativo: representantes de asociaciones ciudadanas y pacientesAunque el […] cáncer se sigue asociando aún a la muerte […] la percepción del cáncer entre la ciudadanía ha cambiado gracias a […] gente que se ha operado de cáncer de mama hace 15 años y hoy en día están muy bien. […] esto ha hecho que nos creamos que el cáncer si se puede curar […] (véase la tabla 1).
Resultados de la investigación cualitativa sobre el Plan Oncológico de la Comunidad Valenciana 2007-2010
| Asociaciones ciudadanas y de pacientes y familiares de pacientes oncológicos (N=34) | Personal técnico del POCV, salud pública, gestores de programas, directivos de departamentos, profesionales implicados en los comités de trabajo del POCV (N=18) | Médicos de hospitales, miembros de comisiones de hospitales, personal de enfermería de plantas y unidades, personal unidades de prevención, médicos de atención primaria (N=19) | |
| Organización de recursos asistenciales | Más calidad en la atención, más recursos, pero siguen habiendo necesidades | El POCV ha ampliado las prestaciones, ahora hay que incrementar su calidad | Programas de cribado y comités como mejor activo, pero persisten desigualdades y carencias en la coordinación entre niveles |
| Ha cambiado la percepción ciudadana (asociada al aumento de la supervivencia), aunque se sigue asociando «cáncer y muerte» | El POCV ha conseguido que entre la población se transmita el mensaje de que el cáncer es curable | El Programa de cáncer de mama logra buenos resultados y valoración. Los programas de cribado cumplen su papel con limitaciones puntuales en el caso del cáncer colorrectal y de cérvix | |
| Se reconocen mejoras en la calidad de las atenciones sanitarias | El POCV ha conseguido que exista «más orden» y una importante reducción de la variabilidad innecesaria gracias a las oncoguías | El POCV ha conseguido que los comités contribuyan a una asistencia multidisciplinar. El papel de los comités de tumores clave en la mejora de la atención lograda | |
| Hospitales de día: se visualizan algunas mejoras pero se afirma que siguen masificados, salas espera incómodas y con esperas | Los programas de cribado cumplen su papel con limitaciones puntuales en el caso del cáncer colorrectal y de cérvix | Tiempos de demora están más controlados y se percibe un claro esfuerzo por ajustarse a los estándares de buena práctica | |
| Historia clínica informatizada. Se considera un avance relevante que incrementa calidad en la atención | Tiempos de demora están más controlados y se percibe un claro esfuerzo por ajustarse a los estándares de buena práctica | Se ha avanzado en la atención interdisciplinar, aunque no se ha logrado una asistencia multidisciplinar real | |
| Se aprecian mejoras en el procedimiento del CI para intervenciones, no tanto en el caso de pruebas diagnósticas. En general, se considera que es el médico quien debe decidir qué hacer. Los documentos del CI «generan miedo» aunque se aceptan como inevitables | El papel de los comités de tumores clave en la mejora de la atención lograda | Pacientes no incluidos en programas de cribado con dificultades de acceso a procedimientos diagnósticos | |
| Información sobre segunda opinión y voluntades anticipadas llega puntualmente | Pacientes no incluidos en programas de cribado con dificultades de acceso a procedimientos diagnósticos | Demoras para colonoscopia | |
| Consejo Genético. Las asociaciones de pacientes consideran que se han producido importantes mejoras | Demoras para colonoscopia | Persisten diferencias en los recursos disponibles entre departamentos de salud | |
| Mejoras en atención médica mientras se citan lagunas en atención psicológica y social | Diferencias notables en los recursos disponibles entre departamentos de salud | No se ha conseguido identificar un referente claro para el paciente a lo largo de todo el proceso asistencial | |
| No se identifica médico referente del paciente. Se prefiere como referente, en cualquier caso, al oncólogo | Persistentes dificultades en la comunicación entre la AP y hospital y entre el hospital y la AP | Persistentes dificultades en la comunicación entre la AP y la especializada | |
| Cuidados paliativos sin suficientes recursos | La atención a enfermos paliativos requiere mejoras. Necesidades de atención psicológica y social no siempre atendidas | Necesidades de atención psicológica no siempre atendidas | |
| Información en cáncer | Éxito de BUSSI y todavía ganan los folletos a Internet | Carencias de información sobre los sistemas de información | Primaria y especializada no se comunican |
| Accesibilidad a Internet limitada en los hogares, aunque se reconoce que para los jóvenes puede ser una alternativa de información válida | El POCV ha propiciado mejoras con la creación de la plataforma NEOX | Renovados intentos de mejorar los sistemas de gestión de información clínica | |
| Ni el portal de la Dirección General de Salud Pública ni el portal Cuídate son suficientemente conocidos. Los internautas recurren a otros sitios web específicos de cáncer y a Google | Desconocimiento de los sistemas de información entre profesionales | Desconocimiento de los sistemas de información entre profesionales | |
| Conciencia de que hay mucha información incorrecta e inapropiada en Internet y se valora positivamente información de referencia sobre sitios web de calidad contrastada | Las nuevas aplicaciones todavía no facilitan la toma de decisiones clínicas como se esperaba | Las nuevas aplicaciones todavía no facilitan la toma de decisiones clínicas como se esperaba | |
| Programa BUSSI altamente efectivo | Historia clínica informatizada ha supuesto ventajas pero tiene limitaciones. La principal que ha deteriorado el relato clínico | Historia clínica informatizada ha supuesto ventajas pero tiene limitaciones | |
| Se reconoce que los profesionales informan en casos concretos (elevado colesterol, diabetes) aunque no siempre en relación con el riesgo de cáncer. En consultas de pediatría esta información es más sistemática | Codificación de datos pendiente | La AP y la especializada no se comunican de forma fluida | |
| Carteles y folletos se leen habitualmente. La información sobre riesgos de sobrepeso llega puntualmente | Centros de gestión privada no conectados a centros públicos, lo que limita el intercambio de información | Necesidad de actualizar oncoguías | |
| Obtienen mayor impacto los documentales de TV sobre temas monográficos. Se prefiere información que no induzca al «miedo» | |||
| Prevención primaria/diagnóstico precoz | Mayor conciencia ciudadana. Buenos resultados en escuelas, no tan buenos entre adolescentes. Riesgos ambientales y laborales desconocidos | Estamos en la dirección correcta pero hace falta aún impulso | Éxito con alguna reserva de los programas de cribado |
| Se recuerdan ejemplos de mensajes sobre factores de riesgo asociados al tabaco, alcohol y exposición al sol. Sobre medidas preventivas: dieta mediterránea y programas sobre cáncer de mama y endometrio | El POCV ha propiciado un mayor número de contenidos de información en los medios sobre cómo llevar una vida saludable | El diagnóstico precoz «funciona» correctamente | |
| Impresión generalizada de que los jóvenes fuman más ahora. Se apuesta por medidas más severas para limitar el consumo del tabaco | Se percibe un cambio social con una mayor preocupación por los riesgos de contraer enfermedades por hábitos inadecuados de vida | El programa de cáncer colorrectal requiere de mejoras | |
| Se apuesta por no olvidar el alcohol como factor de riesgo | La integración de la salud laboral es un logro y un elemento diferenciador del POCV | En la AP no siempre se dispone de información sobre los nuevos recursos de los programas de detección precoz | |
| Los riesgos ambientales son desconocidos para la mayoría | Actuaciones en los centros escolares más frecuentes y valoradas positivamente | ||
| Se considera como necesaria una citología anual | Reforzado el papel de las asociaciones, lo que supone una mayor implicación de un número creciente de personas | ||
| Personal sanitario no informa habitualmente de medidas preventivas o hábito saludables | Queda mucha tarea por hacer tanto en tabaquismo como en otros problemas de salud | ||
| Es necesaria una mayor coordinación entre instituciones | |||
| Las medidas preventivas en el ámbito laboral aún se consideran insuficientes | |||
| Sobre cáncer hay mucha (demasiada) información que no siempre es correcta | |||
| Investigación | Más y mejor investigación pero no se invierte lo suficiente | Hay más y mejor investigación traslacional pero deben priorizarse líneas y objetivos para aprovechar recursos y conocimiento | Hay más y mejor investigación traslacional pero el profesional no se considera suficientemente reconocido por su labor investigadora |
| Ambos colectivos reconocen mayor apoyo y dinamismo en la I+D pero no identifican líneas prioritarias ni centros de referencia y consideran que la financiación es insuficiente | Mayor respaldo institucional a la investigación | Se ha conseguido que se sienta un mayor apoyo institucional | |
| Nuevos mecanismos para promover la investigación | Nuevas figuras que descargan al clínico para disponer tiempo para investigar | ||
| Más recursos y más oportunidades. FISABIO como motor de la investigación | Nuevos mecanismos para promover la investigación | ||
| Incremento en el número de ensayos clínicos y proyectos competitivos en curso | FISABIO como motor de la investigación | ||
| El POCV ha dado un paso adelante gracias a los Biobancos | Incremento en el número de ensayos clínicos y proyectos competitivos en curso | ||
| La financiación sigue siendo insuficiente | La financiación sigue siendo insuficiente | ||
| La figura del investigador no es del todo reconocida, pese a que existen muchas menos trabas | La figura del investigador no es del todo reconocida, pese a que existen muchas menos trabas | ||
| Es necesario consolidar líneas y grupos de investigación con actividad investigadora reconocida | Se deben acercar a los clínicos los diferentes tipos de recursos no financieros existentes para que sean conocidos | ||
| Necesidad de captar talento, sobre todo nuevos talentos para la investigación | |||
| No se han definido líneas y objetivos de la investigación en cáncer para aunar esfuerzos y aprovechar recursos |
AP: atención primaria; CI: consentimiento informado; FISABIO: Fundación para el fomento de la Investigación Sanitaria y Biomédica de la Comunitat Valenciana; POCV: Plan Oncológico 2007-2010; Programa BUSSI: información sobre el cáncer en paneles interactivos de los autobuses urbanos de Valencia.
Información en cáncer
El canal de información mejor valorado fue el programa BUSSI* por delante de la TV, prensa y radio. […] es útil porque son mensajes muy claros y cortos y según el trayecto que se haga se puede ver muchas veces […]. La campaña que ha logrado mayor alcance ha sido la del cáncer de mama. La mayoría seguía prefiriendo el material escrito (folletos, dípticos, pósters) por encima de los soportes virtuales (DVD, redes sociales). […] dudo que los jóvenes se hagan amigos en el Facebook de la Conselleria […]. Los asistentes coincidieron al señalar que […] hay mucha gente despistada. […] la gente joven o los familiares se meten en las páginas web y no saben muy bien de dónde se pueden informar […].
Los programas de TV o de radio de carácter divulgativo tuvieron mayor impacto y se recuerdan mejor. Casi 7 de cada 10 recordaron haber leído alguna vez carteles, libros y folletos sobre factores de riesgo y medidas preventivas en el cáncer (alimentación, melanoma, cáncer de mama o de colon).
En opinión de los participantes se debería difundir más información sobre los factores hereditarios en el cáncer y sobre la frecuencia recomendable de los […] controles periódicos de los programas de diagnóstico precoz […]. La mayoría no consideró apropiada la estrategia de comunicación sobre riesgos basada en el «miedo». […] muchas veces son tan crueles que no quieres ver estas campañas […]. Llamó la atención que señalaran que […] no encuentras ni un solo póster dando información sobre prevención en un centro de salud, […] se ven más incluso en farmacias […].
La información sobre los factores de riesgo asociados al tabaquismo, sobrepeso u otros riesgos asociados a la alimentación suele dirigirse a pacientes concretos […] que tienen elevado colesterol o que fuman […]. La información sobre el cáncer de cérvix está limitada. En muchos casos se circunscribe a la que proporciona […] el ginecólogo de la consulta privada […]. Los factores de riesgo ambiental y en el medio laboral son mucho menos conocidos. […] los trabajadores incluso son reacios a utilizar la protección puesto que es incómoda […].
Prevención en cáncer
Mientras que el programa de detección precoz del cáncer de mama es conocido y muy bien valorado, el de cáncer colorrectal no es tan conocido. La frecuencia con la que se recomienda la citología para la prevención del cáncer de cérvix suscitó confusión y la mayoría consideró que era necesario realizar una citología cada año.
Al preguntar sobre las medidas preventivas para evitar el sobrepeso, dirigidas a niños y adolescentes, se señaló a la escuela como un lugar idóneo, poniendo ejemplos como […] tienen un día de la fruta, […] 5 frutas al día, […] tema de los refrescos, […] evitar la bollería industrial, […] las chucherías, […] en los comedores escolares hay mucha concienciación en este sentido […]. La población, sobre todo los más jóvenes, no está suficientemente sensibilizada. La opinión mayoritaria es que la información sobre los riesgos ambientales no es conocida por la población.
Organización y recursos
Aunque se reconocieron avances en hospitales de día se señaló también que en algunos casos estaban masificados. Aunque el programa de Consejo Genético (conocido como «cáncer hereditario») fue bien valorado, se describieron barreras de acceso: […] te lo hacen si hay tercera generación […].
No se […] tiene claro cómo se puede acceder a la segunda opinión médica […]. La información sobre voluntades anticipadas ha llegado puntualmente a todas las asociaciones aunque […] es muy poca gente la que opta […], probablemente porque […] da miedo hacerlas, […] parece que hagas testamento […]. La historia clínica informatizada fue vista mayoritariamente como un avance. […] con la historia clínica informatizada hemos mejorado, […] mucha más rapidez, […] una visión más global del paciente […]. El consentimiento informado […] da pánico. […] cuando van a realizarte una prueba rutinaria casi que no te da tiempo a poderlo leer […]. Aunque se reconoce que […] cuando se trata de grandes intervenciones te lo dan antes para podértelo leer con tiempo, […] es más la información que te dan los médicos que el papel […]. No aparecieron durante las entrevistas demandas explícitas para una participación más activa del paciente en las decisiones o en su autocuidado.
En cuanto a los tiempos de demora en la confirmación diagnóstica se observaron diferencias entre asociaciones de ciudadanos y de pacientes. Mientras que para los primeros […] el diagnóstico inicial es muy lento, te pasas largos 2 meses, […] algo hemos oído de que ha mejorado pero funcionan mal […], para los segundos […] ha mejorado bastante, […] ahora todo es más rápido […]. Entre las asociaciones de pacientes era patente que los comités de tumores funcionan correctamente y habían supuesto una ventaja para los pacientes.
Ambos grupos coincidieron en que la calidad de la atención sanitaria, que ahora reciben los pacientes oncológicos, ha mejorado. Los representantes de asociaciones de pacientes consideraron insuficientes los recursos para cuidados paliativos y señalaron la necesidad de mejorar la coordinación entre atención primaria y atención especializada. No se ha logrado que el paciente tenga un médico referente, aunque se citaron excepciones y se visualizó de forma más clara la figura del referente entre el personal de enfermería. Para la mayoría, aún en el caso de que hubiera concluido el tratamiento en el hospital y la fase aguda de la enfermedad, el médico referente debiera seguir siendo el oncólogo y no el médico de Atención Primaria: […] el paciente oncológico quiere ir al hospital […].
Investigación
La idea mayoritaria entre los representantes de asociaciones ciudadanas es que ahora se investiga más pero aún se invierte poco dinero. Una cuarta parte de los representantes de las asociaciones de pacientes dijeron no disponer de información sobre la investigación que se realiza en el cáncer en la CV.
Estudio cualitativo: profesionales sanitariosSe ha logrado trasladar a la ciudadanía la idea de que el «cáncer puede curarse»: […] hay más sensación de que el cáncer es curable […] (tabla 1).
Organización y recursosSe ha ampliado la cartera de servicios, aunque persisten diferencias en la disponibilidad de recursos entre departamentos para el diagnóstico precoz. […] No es lo mismo lo que tiene un hospital que otro y eso afecta a la equidad de la población […]. En opinión de los profesionales el principal reto no era seguir ampliando las prestaciones sino asegurar e incrementar la calidad de dichas prestaciones.
Las desigualdades en recursos identificadas afectaban al cumplimiento de las referencias de tiempos de demora para la confirmación diagnóstica, especialmente en el caso de colonoscopia y con pacientes no incluidos en programas de cribado, atendidos en consultas de Atención Primaria o en Urgencias.
Aunque se comentó que la calidad de la asistencia había mejorado con las oncoguías, se consideró necesaria su actualización. […] las oncoguías basadas en equipos multidisciplinares crean una cultura de trabajo importante […]. Los tiempos de demora estaban mejor controlados gracias a los contratos de gestión. […] se han corregido los tiempos de espera, sobre todo en el caso del cáncer de mama […]. También se señaló la necesidad de prestar mayor atención a cánceres de menor prevalencia y que podrían quedar más desatendidos por el mayor interés que suscitan, entre el conjunto de profesionales, los programas de cribado puestos en marcha. Por último, se valoró que la mayor supervivencia de los enfermos oncológicos debe invitar a las autoridades sanitarias a replantearse las necesidades que, como enfermos crónicos, tienen estos pacientes (tanto médicas como psicológicas o sociales).
Otro de los aspectos destacados fue que […] no hay referente del proceso de forma general, depende del oncólogo […]. Se afirmó que los cuidados paliativos requerían de recursos y existió amplio consenso en la necesidad de abordar de una forma más integrada la atención de estos pacientes involucrando a la atención primaria. Se abogó por estrechar las relaciones entre la administración sanitaria y los servicios sociales. En el curso del debate no se identificaron barreras en el acceso a recursos diagnósticos o terapéuticos por cuestión de género, edad o país de procedencia.
Información en cáncerSe mostró desconocimiento de los sistemas de información y, por ejemplo, dudas sobre las prestaciones de algunas aplicaciones, cómo localizar determinados inputs de información o cómo aprovechar las herramientas de las nuevas aplicaciones. Se destacó que era necesario mejorar la calidad de los datos epidemiológicos disponibles favoreciendo cambios en las herramientas para apoyar la toma de decisiones clínicas.
La identificación de la necesidad de mejorar la codificación de la información para que esta pueda aprovecharse fue unánime y se plantearon dudas sobre la utilidad de las herramientas informáticas actuales para la toma de decisiones clínicas. […] Hay mucho texto sin tabular y sin conexión entre la información almacenada. […] Hay datos pero no información […]. En el grupo de médicos clínicos, enfermería y unidades de programas se insistió en la importancia de que desde la Administración Sanitaria se informe a los ciudadanos y a los pacientes sobre sitios web de confianza. […] el ciudadano no sabe cómo utilizar los recursos web para obtener información pero este aspecto también crea desigualdades sociales en función del nivel cultural […].
PrevenciónEl programa de cribado de cáncer de mama se citó como […] producto estrella […]. Se señaló la necesidad de mejorar la capacidad de resolución en el caso de sospecha diagnóstica en todos los programas excepto en el de mama. El programa de Consejo Genético se citó como otro de los aspectos más positivos, aunque se detectaron carencias de información sobre su funcionamiento entre los participantes procedentes de hospitales y especialmente de atención primaria.
Se señalaron avances en la promoción de hábitos saludables: […] la gente está más concienciada del riesgo de desarrollar la enfermedad e intenta tomar medidas, […] y se reclamó una mayor coordinación entre las distintas instituciones sanitarias, sociales y educativas. Se citaron las actuaciones en materia de prevención en el ámbito laboral como asignatura pendiente.
A los técnicos de salud les preocupó de forma especial el creciente número de denuncias ciudadanas sobre los posibles riesgos para la salud de torres eléctricas o de comunicaciones, industrias de la zona, etc.: […] No paro de oír que las radiaciones no ionizantes producen cáncer […], abogando por la necesidad de hacer llegar una información clara y puntual sobre posibles riesgos y sustancias carcinógenas ya que observan una importante desinformación entre la población.
InvestigaciónExistió unanimidad a la hora de afirmar el mayor respaldo institucional a la investigación que se aprecia en los centros y que, en la actualidad, existe una investigación de más calidad que además tiene repercusión en la práctica clínica (investigación traslacional). […] hay inversión económica para investigar y cuando hay que recortar presupuesto no lo suelen hacer en temas de investigación del cáncer. […] se nota la cantidad de publicaciones e investigaciones que ha ido aumentando […]. No obstante, se reconocía la necesidad de ordenar el crecimiento de la investigación para aprovechar mejor las inversiones, especialmente del sector privado.
Estudio cuantitativoA la encuesta respondieron un total de 199 profesionales (tasa de respuesta del 42%), 46 (23,1%) gestores, 37 (18,6%) técnicos de salud pública y 116 (58,3%) personal asistencial.
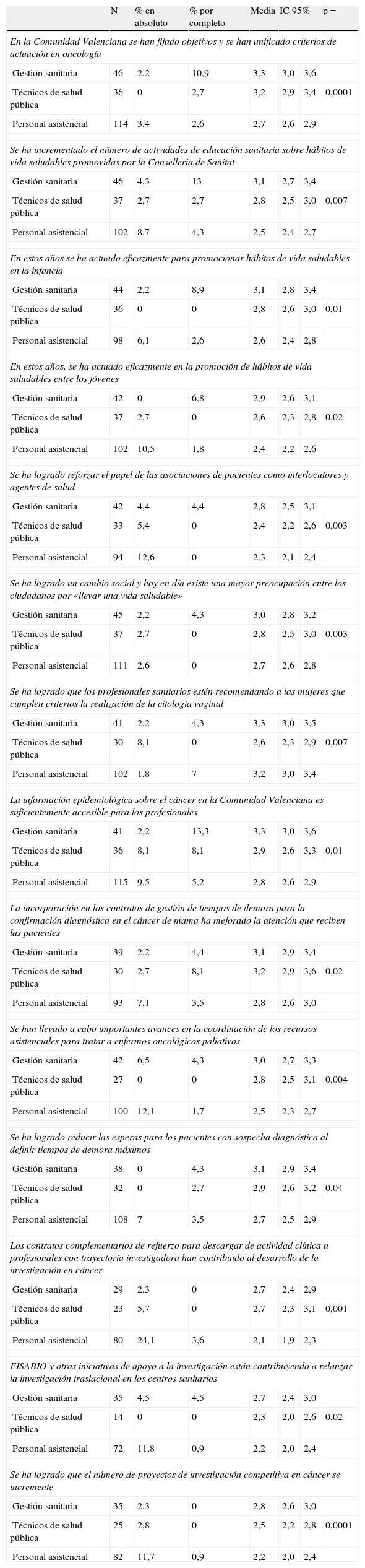
Los comités de tumores, las oncoguías, la recomendación de la citología vaginal para la prevención del cáncer de cérvix o la comunicación a la población de la idea de que el cáncer puede curarse fueron los aspectos mejor valorados. Otros aspectos valorados positivamente fueron que los contratos de gestión hayan permitido reducir los tiempos de demora en caso de sospecha diagnóstica, que haya más información epidemiológica o la mayor accesibilidad al Consejo Genético. Por el contrario, las actividades de promoción de hábitos saludables, especialmente entre los jóvenes, la prevención del cáncer en el ámbito laboral o la cobertura del programa de cáncer colorrectal fueron peor valoradas. En la tabla 2 se presentan los resultados con diferencias de opinión estadísticamente significativas entre los grupos consultados.
Resultados de la encuesta a profesionales sanitarios sobre el Plan Oncológico de la Comunidad Valenciana 2007-2010 (solo valoraciones estadísticamente diferentes entre colectivos)
| N | % en absoluto | % por completo | Media | IC 95% | p = | ||
| En la Comunidad Valenciana se han fijado objetivos y se han unificado criterios de actuación en oncología | |||||||
| Gestión sanitaria | 46 | 2,2 | 10,9 | 3,3 | 3,0 | 3,6 | |
| Técnicos de salud pública | 36 | 0 | 2,7 | 3,2 | 2,9 | 3,4 | 0,0001 |
| Personal asistencial | 114 | 3,4 | 2,6 | 2,7 | 2,6 | 2,9 | |
| Se ha incrementado el número de actividades de educación sanitaria sobre hábitos de vida saludables promovidas por la Conselleria de Sanitat | |||||||
| Gestión sanitaria | 46 | 4,3 | 13 | 3,1 | 2,7 | 3,4 | |
| Técnicos de salud pública | 37 | 2,7 | 2,7 | 2,8 | 2,5 | 3,0 | 0,007 |
| Personal asistencial | 102 | 8,7 | 4,3 | 2,5 | 2,4 | 2,7 | |
| En estos años se ha actuado eficazmente para promocionar hábitos de vida saludables en la infancia | |||||||
| Gestión sanitaria | 44 | 2,2 | 8,9 | 3,1 | 2,8 | 3,4 | |
| Técnicos de salud pública | 36 | 0 | 0 | 2,8 | 2,6 | 3,0 | 0,01 |
| Personal asistencial | 98 | 6,1 | 2,6 | 2,6 | 2,4 | 2,8 | |
| En estos años, se ha actuado eficazmente en la promoción de hábitos de vida saludables entre los jóvenes | |||||||
| Gestión sanitaria | 42 | 0 | 6,8 | 2,9 | 2,6 | 3,1 | |
| Técnicos de salud pública | 37 | 2,7 | 0 | 2,6 | 2,3 | 2,8 | 0,02 |
| Personal asistencial | 102 | 10,5 | 1,8 | 2,4 | 2,2 | 2,6 | |
| Se ha logrado reforzar el papel de las asociaciones de pacientes como interlocutores y agentes de salud | |||||||
| Gestión sanitaria | 42 | 4,4 | 4,4 | 2,8 | 2,5 | 3,1 | |
| Técnicos de salud pública | 33 | 5,4 | 0 | 2,4 | 2,2 | 2,6 | 0,003 |
| Personal asistencial | 94 | 12,6 | 0 | 2,3 | 2,1 | 2,4 | |
| Se ha logrado un cambio social y hoy en día existe una mayor preocupación entre los ciudadanos por «llevar una vida saludable» | |||||||
| Gestión sanitaria | 45 | 2,2 | 4,3 | 3,0 | 2,8 | 3,2 | |
| Técnicos de salud pública | 37 | 2,7 | 0 | 2,8 | 2,5 | 3,0 | 0,003 |
| Personal asistencial | 111 | 2,6 | 0 | 2,7 | 2,6 | 2,8 | |
| Se ha logrado que los profesionales sanitarios estén recomendando a las mujeres que cumplen criterios la realización de la citología vaginal | |||||||
| Gestión sanitaria | 41 | 2,2 | 4,3 | 3,3 | 3,0 | 3,5 | |
| Técnicos de salud pública | 30 | 8,1 | 0 | 2,6 | 2,3 | 2,9 | 0,007 |
| Personal asistencial | 102 | 1,8 | 7 | 3,2 | 3,0 | 3,4 | |
| La información epidemiológica sobre el cáncer en la Comunidad Valenciana es suficientemente accesible para los profesionales | |||||||
| Gestión sanitaria | 41 | 2,2 | 13,3 | 3,3 | 3,0 | 3,6 | |
| Técnicos de salud pública | 36 | 8,1 | 8,1 | 2,9 | 2,6 | 3,3 | 0,01 |
| Personal asistencial | 115 | 9,5 | 5,2 | 2,8 | 2,6 | 2,9 | |
| La incorporación en los contratos de gestión de tiempos de demora para la confirmación diagnóstica en el cáncer de mama ha mejorado la atención que reciben las pacientes | |||||||
| Gestión sanitaria | 39 | 2,2 | 4,4 | 3,1 | 2,9 | 3,4 | |
| Técnicos de salud pública | 30 | 2,7 | 8,1 | 3,2 | 2,9 | 3,6 | 0,02 |
| Personal asistencial | 93 | 7,1 | 3,5 | 2,8 | 2,6 | 3,0 | |
| Se han llevado a cabo importantes avances en la coordinación de los recursos asistenciales para tratar a enfermos oncológicos paliativos | |||||||
| Gestión sanitaria | 42 | 6,5 | 4,3 | 3,0 | 2,7 | 3,3 | |
| Técnicos de salud pública | 27 | 0 | 0 | 2,8 | 2,5 | 3,1 | 0,004 |
| Personal asistencial | 100 | 12,1 | 1,7 | 2,5 | 2,3 | 2,7 | |
| Se ha logrado reducir las esperas para los pacientes con sospecha diagnóstica al definir tiempos de demora máximos | |||||||
| Gestión sanitaria | 38 | 0 | 4,3 | 3,1 | 2,9 | 3,4 | |
| Técnicos de salud pública | 32 | 0 | 2,7 | 2,9 | 2,6 | 3,2 | 0,04 |
| Personal asistencial | 108 | 7 | 3,5 | 2,7 | 2,5 | 2,9 | |
| Los contratos complementarios de refuerzo para descargar de actividad clínica a profesionales con trayectoria investigadora han contribuido al desarrollo de la investigación en cáncer | |||||||
| Gestión sanitaria | 29 | 2,3 | 0 | 2,7 | 2,4 | 2,9 | |
| Técnicos de salud pública | 23 | 5,7 | 0 | 2,7 | 2,3 | 3,1 | 0,001 |
| Personal asistencial | 80 | 24,1 | 3,6 | 2,1 | 1,9 | 2,3 | |
| FISABIO y otras iniciativas de apoyo a la investigación están contribuyendo a relanzar la investigación traslacional en los centros sanitarios | |||||||
| Gestión sanitaria | 35 | 4,5 | 4,5 | 2,7 | 2,4 | 3,0 | |
| Técnicos de salud pública | 14 | 0 | 0 | 2,3 | 2,0 | 2,6 | 0,02 |
| Personal asistencial | 72 | 11,8 | 0,9 | 2,2 | 2,0 | 2,4 | |
| Se ha logrado que el número de proyectos de investigación competitiva en cáncer se incremente | |||||||
| Gestión sanitaria | 35 | 2,3 | 0 | 2,8 | 2,6 | 3,0 | |
| Técnicos de salud pública | 25 | 2,8 | 0 | 2,5 | 2,2 | 2,8 | 0,0001 |
| Personal asistencial | 82 | 11,7 | 0,9 | 2,2 | 2,0 | 2,4 | |
En la tabla 3 se presentan los aspectos del POCV destacados positivamente por los grupos focales de profesionales y su puntación en la encuesta.
Resultados cualitativos y cuantitativos comparados sobre el Plan Oncológico de la Comunidad Valenciana 2007-2010. Grupo de profesionales sanitarios
| Aspectos considerados positivos por los grupos focales | Porcentaje de respuestas positivas en la encuesta (%) |
| Sobre organización y recursos | |
| El PO ha conseguido que entre la población se transmita el mensaje de que el cáncer es «curable» | 73,9 |
| Se han definido objetivos clave y se han unificado criterios | 68,1 |
| Se ha conseguido que los comités de tumores y las comisiones contribuyan en mayor medida a realizar una asistencia multidisciplinar | 82,2 |
| Los tiempos de demora actualmente están más controlados, se están realizando verdaderos esfuerzos por ajustarse a los tiempos estandarizados, incluso el cumplimiento de estos estándares se ha incluido en el contrato de gestión de los hospitales, lo que refuerza la estrategia | 58,1 |
| En cuanto a sistemas de información en cáncer | |
| Se ha intentado mejorar los sistemas de gestión de información clínica en el cáncer | 32,7 |
| En cuanto a prevención/detección precoz | |
| El POCV ha propiciado que en los medios exista un mayor número de contenidos sobre cómo llevar a cabo una vida saludable | 67,8 |
| La salud laboral como logro y elemento diferenciador del POCV | 39,2a |
| Se han hecho actuaciones en los centros escolares de forma frecuente y que son valoradas positivamente | 48,3 |
| El papel de las asociaciones se ha visto reforzado | 40,6 |
| El diagnóstico precoz funciona de forma correcta, siendo las oncoguías el referente de actuación | 78,8 |
| Sobre la investigación en cáncer | |
| Mayores recursos y mayores oportunidades para poder investigar | 24,1 |
| Se ha incrementado el número de ensayos clínicos y los proyectos competitivos en curso | 32,5 |
| La creación de Biobancos ha sido un paso adelante | 53,5 |
| Se ha fomentado la creación de nuevas figuras que descarguen al clínico para disponer de más tiempo para investigar | 30,4 |
Los resultados reflejan la percepción positiva que los colectivos consultados poseen de la calidad de la atención sanitaria que ahora reciben los pacientes oncológicos en coincidencia con otros estudios16,17 y que se ha logrado transmitir a la población la idea de que «el cáncer es curable», disminuyendo el miedo asociado a esta enfermedad. En términos generales, se refleja una percepción positiva entre las personas participantes con respecto a los avances en la capacidad diagnóstica y terapéutica del sistema sanitario. Las percepciones de estos grupos son menos positivas con respecto a los resultados alcanzados en la prevención primaria y secundaria.
En el primer caso las oncoguías, las comisiones de tumores y la capacidad terapéutica constituyen los ejes de esas mejoras. En el segundo, aunque se reconocen avances puntuales (caso del cáncer de mama o de la implantación del Consejo Genético), sigue habiendo un margen para mejorar con respecto a la extensión de los programas de prevención de cáncer colorrectal y de cérvix, la prevención en el ámbito laboral y la información sobre los factores de riesgo medioambientales.
Los estudios que exploran puntos de vista de ciudadanos, pacientes, familiares y profesionales sobre la prevención y el tratamiento del cáncer no son frecuentes12. Más habituales son los estudios sobre las necesidades de los pacientes15, de satisfacción de pacientes oncológicos18–20 o los realizados para conocer los puntos de vista de los profesionales21,22. En este caso, sobre la base del POCV de 2007 a 2010, se analizan los puntos de vista del conjunto de agentes sobre 3 cuestiones relevantes: organización y recursos asistenciales, factores de riesgo y medidas preventivas e investigación en cáncer.
La investigación cualitativa parece idónea para esta finalidad ya que explora puntos de vista sin partir de presupuestos concretos12. La combinación de enfoques de investigación cualitativa y cuantitativa parece aconsejable para este tipo de estudios23. Aun así, este estudio tiene algunas limitaciones: su circunscripción al ámbito de la CV limita la generalización de los resultados; la selección de representantes de asociaciones cuando estos podrían tener mejor información que el resto de asociados; asimismo, los profesionales que respondieron cabe suponer que tengan una mayor información sobre el POCV, por lo que no deben generalizarse ni al conjunto de profesionales de la CV ni al conjunto de profesionales del sistema de salud. Pese a estas limitaciones la valoración de los resultados desde el punto de vista de ciudadanos, pacientes, familiares de pacientes y profesionales sanitarios de la implantación del POCV ofrece información sobre cómo ha evolucionado la atención oncológica en la CV y, en cierta medida, en España.
Puede afirmarse que existe una percepción de mejora significativa de los resultados terapéuticos (supervivencia) y que se han ampliado notablemente las prestaciones. Se dispone de más recursos pero siguen identificándose necesidades de mejora, como es el caso de los cuidados paliativos, de la cobertura de atención psicológica y social a los enfermos oncológicos y de la coordinación entre niveles asistenciales que es cada vez más importante por la cronicidad de estas enfermedades24. Así, por ejemplo, los participantes consideran que se han unificado criterios a la hora de abordar el diagnóstico y el tratamiento del cáncer al tiempo que se ha avanzado en la multidisciplinariedad de estas intervenciones. Consideran que hay ahora un mayor control de los tiempos de demora para la confirmación diagnóstica, aunque estas mejoras no son evidentes en todo tipo de cánceres.
Otros estudios han destacado que se ha avanzado en una atención más centrada en el paciente25, aunque en este caso los participantes (miembros de asociaciones de pacientes o de familiares de pacientes) no reclaman una mayor participación en las decisiones clínicas ni mayor autonomía para llevar adelante cuidados. También se constató que los pacientes participantes en este estudio prefieren seguir siendo atendidos por «su oncólogo» y que es a este a quien consideran como médico referente26. Este estudio, en línea con otros17, pone de manifiesto que es necesario fortalecer una cultura de evaluación de resultados de las intervenciones diagnósticas y terapéuticas entre todos los agentes.
El programa de prevención de cáncer de mama, en línea con lo sugerido por otros estudios22, es el más conocido y del que mayor información dispone la población.
Dado que la implicación de los profesionales sanitarios (de Atención Primaria y Hospitalaria) en la prevención del tabaquismo o a la hora de corregir hábitos de alimentación inapropiados parece limitada a aquellos casos en los que los pacientes presentan factores de riesgo elevados, este resultado apunta hacia la necesidad de modificar la práctica para lograr mejores resultados en la prevención del tabaquismo.
Otras áreas de intervención identificadas están en relación con que, si bien la prevención primaria en las escuelas está funcionando, entre los adolescentes los resultados son pobres y en el ámbito laboral existe mucha desinformación. La población, en términos generales, sigue precisando de una información clara y puntual sobre las sustancias carcinógenas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Han participado generosamente en este estudio representantes de las siguientes asociaciones: Asociación Provincial de Amas de Casa y Consumidores TYRIUS, Creu Roja Joventut, Consejo valenciano de personas mayores, Federación de Dones Progressistes de la Comunidad Valenciana, Federación de vecinos de Valencia, Confederación de asociaciones de vecinos de Valencia, Amas de casa consumidoras Aitana, Fundación de la solidaridad y el voluntariado de la Comunidad Valenciana, ASLEUVA, Asociación para la Lucha contra la Leucemia de la Comunidad Valenciana, CARENA, Asociación para el soporte y ayuda en el tratamiento del cáncer y otras enfermedades graves, ASPANION, Asociación de padres de niños con cáncer de la Comunidad Valenciana, Vivir como antes, AECC de Valencia, Asociación Española Contra el Cáncer, AMCOVA y Asociación de mujeres mastectomizadas (y afectadas de cáncer de mama) de la Comunidad Valenciana.
Preguntas clave y racimo realizadas en los grupos focales.
Sobre la organización de recursos asistenciales:
¿La accesibilidad (tiempos de demora) es la adecuada?
¿Se ofrece realmente una asistencia multidisciplinar?
¿Existe un referente de comunicación para el paciente a lo largo del proceso asistencial?
¿Existe equidad (asistencia en función de zona geográfica, género, etc.)?
Sobre la disponibilidad de información en cáncer
¿Es accesible?
¿Es útil?
¿Se conocen los canales?
Sobre el diagnóstico precoz:
¿Es adecuado al nivel de calidad que exige la evidencia científica?
Sobre la prevención primaria:
¿Son suficientes/apropiadas/eficaces las medidas adoptadas en promoción de hábitos de vida saludables?
¿Son suficientes/apropiadas/eficaces las medidas en cuanto a factores de riesgo ambientales y laborales?
Sobre la investigación en cáncer:
¿Hay un mayor respaldo institucional?
¿Hay más recursos (no financieros) disponibles?
¿Existen nuevos mecanismos que incentivan las actividades de investigación?
¿Se están logrando resultados?
Programa BUSSI: información sobre el cáncer en paneles interactivos de los autobuses urbanos de la ciudad de Valencia.