Los centros de cirugía ambulatoria han contribuido al progreso de esta cirugía y se caracterizan por ser eficientes, productivos, rentables y generar alta satisfacción. Construir un centro de cirugía ambulatoria requiere constituir un equipo multidisciplinario encargado de desarrollar un proyecto que evalúe la viabilidad económica, seleccione el tipo de centro a construir, determine el tamaño y el diseño del centro y defina la dotación de personal; con esta información se realiza la evaluación económica final que decide la factibilidad de construir el centro. Organizar el inicio de actividades y el funcionamiento de este servicio requiere determinar horarios, modalidad de trabajo, flujos de circulación y funciones del personal, a través de protocolos que definan, describan y coordinen todos los procesos clínicos y administrativos involucrados desde la indicación de la cirugía hasta el alta del paciente. La eficiencia del pabellón quirúrgico es determinante en el funcionamiento de un centro de cirugía ambulatoria. Varios factores contribuyen a la eficiencia de pabellón, y el más crítico de estos es el tiempo entre cirugías o tiempo de recambio de pacientes, el cual es factible de optimizar. La cirugía ambulatoria es una modalidad de trabajo quirúrgico que requiere un servicio clínico propio, adecuadamente planificado, diseñado y organizado para lograr sus objetivos y ventajas.
Ambulatory surgery centers have contributed to the progress of ambulatory surgery and they are characterized by its efficiency, productivity and to produce high satisfaction. To build an outpatient surgery center a multidisciplinary team should be responsible to develop a project that to assess the economic viability, to select the type of center, to determine the size and the design of center and to set de staffing; with this information the final economic evaluation that decide the feasibility to build the center must be performed. To organize the launch activities and the operation of this service requires determining schedules, working mode, traffic flows and staff functions through protocols that to define, to describe and to coordinate all clinic and administrative process involved from the surgery indication to the patient discharge. The operating room efficiency is determining factor in the ambulatory surgery center functioning. Several factors contribute to the operating room efficiency, the most critical of which is the time between surgical procedures o turnover time and this time is feasible to optimize. Ambulatory surgery is a mode of surgical work requiring its own clinical service properly planned, designed and organized to achieve its objectives and advantages.
La cirugía ambulatoria (CA), entendida como una operación electiva para el cual no se planifica la hospitalización del paciente, surgió en la década de los sesenta impulsada por la necesidad de reducir costos sin sacrificar la seguridad y la calidad del cuidado quirúrgico, y la necesidad de los pacientes de alterar lo menos posible su vida familiar y laboral. El aumento en la demanda quirúrgica, asociado al insuficiente aumento de camas hospitalarias, sobrecargó el sistema hospitalario produciendo un «cuello de botella», lo que motivó la creación de centros de cirugía ambulatoria (CCA) para solucionar la creciente demanda quirúrgica1,2.
En las últimas décadas ha habido un aumento sostenido en el número y el tipo de procedimientos quirúrgicos electivos realizados en forma ambulatoria1-4. Uno de los factores que ha contribuido a esta expansión es la creación de servicios clínicos independientes, con áreas administrativas y clínicas propias y destinados exclusivamente a realizar CA1. En este artículo revisaremos qué elementos se deberían considerar para planificar, diseñar, organizar y poner en funcionamiento un CCA.
La CA tiene ventajas al compararla con la cirugía intrahospitalaria (tabla 1), y ello la convierte en una excelente alternativa quirúrgica. Varias de estas ventajas están relacionadas con el funcionamiento de un CCA, adecuadamente diseñado y organizado1,2,4,5. Construir un CCA que logre las ventajas mencionadas requiere desarrollar un minucioso proyecto que debe incluir etapas fundamentales que se exponen a continuación1,2,6.
Ventajas de la cirugía ambulatoria
| Menor costo asociado a la atención de salud |
| Menor requerimiento de personal; no requiere turno de noche o festivos |
| Mayor flexibilidad en la programación |
| Mejor gestión de costos |
| Mayor eficiencia clínica y administrativa |
| Mayor productividad y rentabilidad (procesos más costo-efectivos) |
| Permite descongestionar los pabellones intrahospitalarios |
| Permite liberar camas hospitalarias |
| Disminución de listas de espera |
| Menos infecciones asociadas a atención en salud |
| Más rápida reincorporación a la vida habitual |
| Alta satisfacción de los usuarios |
El equipo de trabajo designado será el encargado de elaborar todo el proyecto, desde la idea inicial hasta el inicio de funciones del centro. Este equipo debe ser multidisciplinario e integrado por: cirujanos de las especialidades que realizarán CA, anestesiólogos y enfermeras; integrantes de las áreas financiera, comercial, de operaciones y de admisión hospitalaria. Debe ser autónomo de la administración institucional, con atribuciones para tomar decisiones clínicas, administrativas y financieras. En etapas avanzadas del proyecto se deberán incorporar arquitectos, ingenieros y constructores para diseñar y evaluar la factibilidad constructiva del centro2,6.
Un equipo integrado por muchas personas puede ser poco ejecutivo e ineficiente, especialmente al momento de tomar decisiones. En nuestra experiencia, es aconsejable crear una comisión de trabajo más pequeña, integrada por un representante de cada una de las áreas señaladas, que sesione en forma independiente y presente periódicamente los avances del trabajo al equipo central. Esta comisión deberá proponer también al director médico y al director administrativo del CCA.
Evaluar la viabilidad del centro de cirugía ambulatoriaEl primer paso de esta etapa es realizar un análisis detallado de la oferta y la demanda quirúrgica, para lo cual es necesario obtener la siguiente información2,6:
- -
Establecer el área de cobertura. Se recomienda el área establecida en un radio de 30 a 45min en vehículo desde el lugar donde se proyectó construir el centro.
- -
Determinar la población asignada al área de cobertura del centro y su crecimiento anual. Se estima que se realizan 60 a 80 cirugías por año por cada 1.000 habitantes.
- -
Definir el perfil de la población, en cuanto a segmento socioeconómico y sistema de salud (público o privado) al que pertenecen. Determinar la cobertura de los seguros de salud, ya que en nuestro país se entrega mayor cobertura a los procedimientos intrahospitalarios.
- -
Determinar las especialidades quirúrgicas realizarán CA, el tipo y volumen de cirugías que realizan actualmente y que podrían realizar a futuro.
- -
Establecer la disponibilidad de los cirujanos para trabajar en un sistema de CA.
- -
Determinar la competencia con otros centros asistenciales dentro del área de cobertura. Es deseable que no exista otro CCA en un radio de 13km.
Con la información obtenida se puede determinar el volumen potencial de cirugías a realizar anualmente (Q: cantidad). Paralelamente, se debe establecer el margen de utilidad de cada tipo de cirugía (P: precio), realizando el análisis de los costos y de los ingresos generados. Utilizando estas cifras es posible determinar la rentabilidad y la viabilidad operacional (análisis de P·Q) del CCA. Además, es requisito que el centro sea totalmente independiente, en términos físicos, administrativos y financieros, de los pabellones centrales o de cualquier otro servicio intrahospitalario.
Seleccionar el tipo de centro de cirugía ambulatoriaLa siguiente etapa es seleccionar el tipo de CCA que se quiere construir, de los cuales existen 4 modelos1,2,6:
- -
Integrados al hospital (IH). Utilizan los mismos servicios quirúrgicos de los pacientes intrahospitalarios, pero pueden tener áreas de preparación preoperatoria y de pre-alta separadas.
- -
Adyacentes al hospital (AH). Son servicios construidos en los alrededores del hospital central, como un edificio independiente con áreas clínicas y administrativas propias, y exclusivos para CA.
- -
Satélites del hospital (SH). Son similares a los AH, pertenecen a una red de salud, pero están distantes a varios kilómetros del hospital central.
- -
Autónomos. Son centros similares a los SH, pero no pertenecen a ningún hospital o red de salud determinada.
Decidir qué tipo de CCA construir depende de la infraestructura previa, de los costos de construcción, de los recursos disponibles y de la zona de cobertura correspondiente, entre otros factores2,6.
Los centros IH tienen un menor riego financiero y costo de construcción, ya que utilizan servicios existentes en el hospital y, en ellos, es fácil cambiar al paciente de régimen ambulatorio a hospitalizado si es necesario. Sin embargo, tienen mayores costos para los pacientes por subsidiar la actividad intrahospitalaria (más personal, más remuneraciones, más gastos administrativos, etc.), y ellos se incorporan a la burocracia intrahospitalaria (retrasos, prioridad de la cirugías de urgencia, etc.), lo que genera insatisfacción y deterioro en la calidad de atención. Además, tienen mayor riesgo de infecciones asociadas a la atención de salud (IAAS)2,6.
Por otra parte, los centros autónomos son los que tienen el mayor riesgo financiero y de construcción, ya que no cuentan con infraestructura ni servicios de apoyo previos y es más difícil hospitalizar a un paciente cuando es necesario. Sin embargo, sus características físicas les permiten realizar una gestión clínica y administrativa más eficiente, tener menores costos de operación, accesos más expeditos para los pacientes, mejor calidad de atención, mayor satisfacción de los usuarios y menos IAAS2,6.
En una posición intermedia se encuentran los centros AH y SH, que tienen mayor riesgo financiero y de construcción que los IH, pero al tener infraestructura propia tienen las ventajas de los centros autónomos. La experiencia mundial recomienda los centros AH o SH, porque representan un equilibrio entre riesgo financiero y calidad de gestión clínico-administrativa2,4,6.
Habitualmente, los CCA funcionan de lunes a viernes, de 7:00 a 20:00 horas. Los pabellones comienzan a las 8:00 y la última cirugía debe terminar, a más tardar, a las 17:00, para permitir la recuperación y alta del último paciente operado.
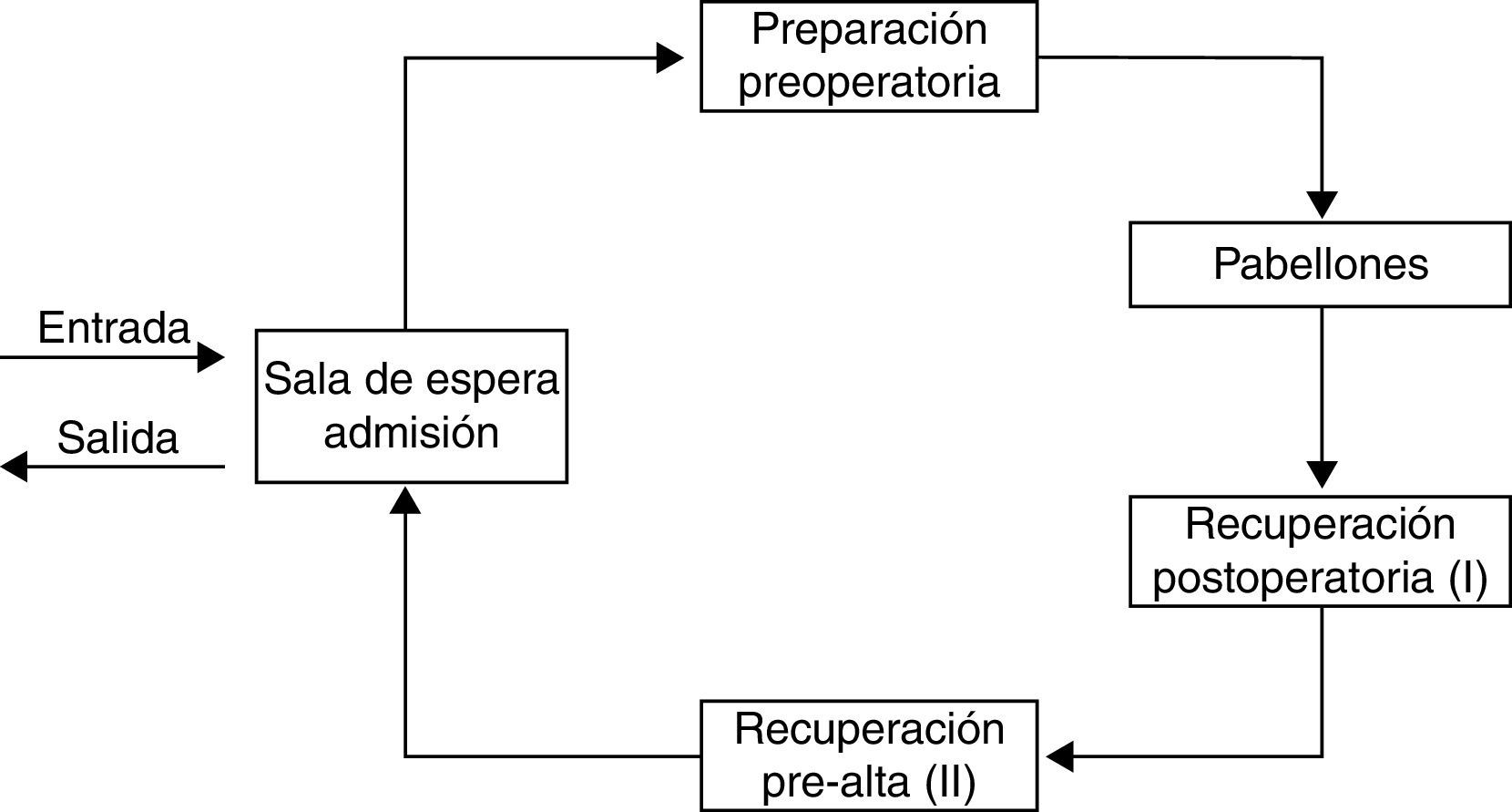
Diseñar el centro de cirugía ambulatoriaEl diseño de la infraestructura y de los espacios físicos debe considerar las características de funcionamiento y el patrón de circulación específicos de un CCA. Debe tener áreas administrativas (accesos, admisión, secretaría, oficinas, salas de espera) y clínicas (área de preparación preoperatoria, pabellones quirúrgicos, salas de recuperación) independientes e integradas horizontalmente en espacios adyacentes2,6,7. El centro debe tener accesos expeditos y adecuados, especialmente para pacientes discapacitados o que usan aparatos ortopédicos, acceso fácil desde la vía pública y estacionamientos amplios y cercanos2,6,7.
El diseño más apropiado es uno de flujo «circular» con circulación en un solo sentido (fig. 1), en que el paciente ingresa, avanza a través de las diferentes áreas del centro y egresa por un lugar distinto al de entrada1,2,6; esto evita que se crucen pacientes que están en distintas etapas del proceso. Se recomienda que los médicos y el personal del centro tengan vías de entrada/salida diferentes a la de los pacientes.
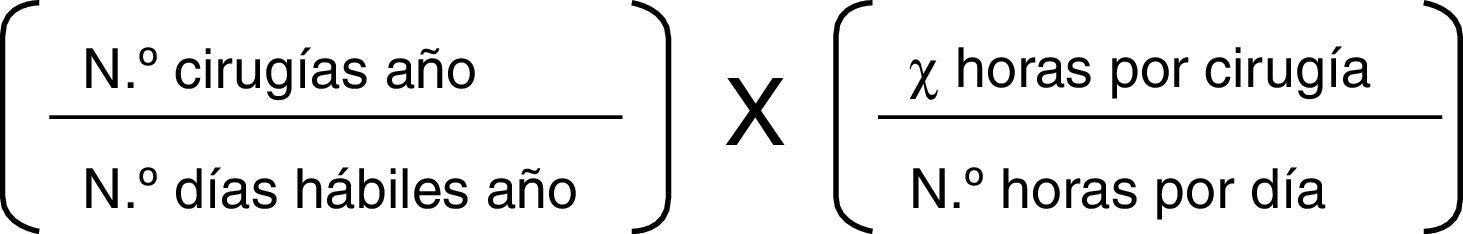
El tamaño de un CCA depende del número de pabellones quirúrgicos que tendrá; número que depende del volumen de cirugías que se realizarán por año. Se recomienda construir un pabellón por cada 1.000 cirugías por año, proyectando el crecimiento de la demanda quirúrgica a 5años plazo. Es importante no subestimar o sobreestimar el número de pabellones, porque afectaría la viabilidad operacional del centro. La fórmula descrita en la figura 2 permite calcular, de manera más precisa, cuántos pabellones construir2.
Existen recomendaciones de tamaño para cada una de las áreas de un CCA que están relacionadas con el número de pabellones construidos2,4,7. La sala de espera debe ser amplia y confortable (para 6 personas por cada pabellón, 2,3m2 por persona), con área pediátrica separada. El área preoperatoria debe tener 1 a 1,5 boxes de preparación por cada pabellón (7,5 a 10m2 cada uno), equipados con monitores de signos vitales, red de O2 y aspiración. Los pabellones quirúrgicos deben tener un tamaño de 37 a 45m2 mínimo, implementados con los mismos estándares de equipamiento, seguridad y calidad de los pabellones intrahospitalarios. Se recomienda que la sala de recuperación postoperatoria tenga 2 a 3 cupos por cada pabellón, de 7,5 a 10m2 cada uno. El área de recuperación pre-alta debe tener espacio para 2 camillas por cada pabellón, de 5m2 mínimo cada uno. Las 4 áreas clínicas mencionadas deben estar adyacentes para permitir la circulación expedita y segura de los pacientes y facilitar la eficiencia del pabellón. Disponer de luz natural en todas las áreas clínicas y administrativas disminuye el estrés y produce bienestar y satisfacción en los usuarios.
Determinar la dotación de personalLa cantidad de personal clínico y administrativo requerido depende del tamaño, el horario y la modalidad de trabajo del centro2,6. El proceso de selección para trabajar en un servicio de alta eficiencia es estratégico. Debe asegurar que el personal tenga un perfil de conocimientos y destrezas adecuados y una actitud de trabajo alineados con los objetivos del servicio. Por otra parte, debe haber políticas administrativas que permitan minimizar la rotación, promover la retención y la especialización del personal.
La decisión de construir un CCA depende de la evaluación económica final del proyecto, la que se realiza conociendo el estudio de viabilidad, el tipo y tamaño de centro seleccionado (costos de construcción) y la dotación de personal requerida (remuneraciones).
Proceso de inicio y funcionamientoOrganizar la puesta en marcha y el funcionamiento de un CCA es una etapa crítica y fundamental, porque de ello depende que se logren los objetivos de eficiencia, seguridad, calidad de atención y productividad. En este proceso se deben considerar los siguientes pasos:
- 1.
Diseñar procesos y protocolos de trabajo. Todos los procesos clínicos y administrativos, desde la indicación de la cirugía hasta el alta, deben estar protocolizados y coordinados. Se debe incluir protocolos de: evaluación preoperatoria, selección de los pacientes y las cirugías8, preparación preoperatoria, programación de la tabla quirúrgica, ingreso administrativo, consentimiento informado, algoritmos para situaciones de emergencia, estandarización de insumos quirúrgicos, escalas de evaluación de traslado y alta, entre otros.
- 2.
Definir la modalidad de trabajo. Esto implica describir el tránsito de los pacientes a través del centro, considerando cada proceso involucrado y siguiendo la distribución de los espacios físicos (fig. 1). Se deben definir las funciones y el flujo de trabajo del personal, de manera que pueda rotar por las distintas áreas del servicio en determinados momentos del día.
- 3.
Control y asistencia post-alta. Deben existir protocolos y requisitos mínimos para dar de alta a un paciente (adulto que lo acompañe, domicilio conocido, etc.) y se debe realizar un control telefónico post-alta, utilizando instrumentos preestablecidos y reproducibles9.
El funcionamiento de un CCA se caracteriza por ser expedito, eficiente, seguro, productivo y por satisfacer a sus usuarios. Uno de los factores determinantes de este funcionamiento es la eficiencia de los pabellones quirúrgicos, la cual depende esencialmente del porcentaje de utilización de los pabellones, de la programación de la tabla quirúrgica y de la duración total de cada caso (denominado tiempo de pabellón)10,11.
En relación a la ocupación del pabellón, se recomienda utilizar la mayor parte del horario disponible; no debe haber subutilización (horarios sin utilizar) o sobreutilización (utilizar más allá del horario disponible), porque aumenta los costos, especialmente en personal. Se deben minimizar o evitar los atrasos y las suspensiones de cirugías, a lo cual contribuye una oportuna evaluación preoperatoria12,13 y la optimización de los procesos previos al ingreso a pabellón14. La meta es lograr un 85 a 90% de utilización.
Para optimizar la programación de la tabla quirúrgica se recomienda: asignar bloques quirúrgicos por especialidad (día completo o jornadas de mañana y tarde); programar los espacios asignados considerando la duración de cada cirugía, el tiempo anestésico (inducción y despertar) y de recambio de pacientes; programar a primera las cirugías más largas de cada pabellón; flexibilidad para cambiar cirugías a pabellones disponibles u ocupar espacios vacíos con cirugías de otras especialidades10.
El tiempo de pabellón es el factor más crítico en la eficiencia del pabellón y es el más difícil de optimizar. Este tiempo se divide en 2 periodos: el tiempo quirúrgico y el tiempo no quirúrgico. El tiempo quirúrgico es la duración de la cirugía, desde el inicio hasta el cierre de la incisión quirúrgica, y depende del tipo de cirugía, de la técnica quirúrgica y de la habilidad del cirujano. El tiempo no-quirúrgico incluye el tiempo anestésico, la preparación del paciente (posición y lavado de la zona operatoria) y el tiempo de recambio de pacientes (periodo entre cirugía y cirugía). El más importante es el tiempo no quirúrgico y, de este último, el más crítico es el tiempo de recambio de pacientes.
El tiempo de recambio de pacientes incluye la salida del paciente de pabellón, el aseo y preparación del pabellón (vestir mesa quirúrgica, ingreso y preparación del instrumental quirúrgico, etc.) y el ingreso del paciente hasta el comienzo de la inducción anestésica. Habitualmente, cada uno de estos pasos se realizan en forma lineal (uno detrás de otro), lo cual ocupa bastante tiempo. Para optimizar el recambio de pacientes esta secuencia de tareas se debe realizar en forma paralela y eliminar las que no son necesarias; así, es posible alcanzar el óptimo de 15min entre cirugía y cirugía. Lograr este objetivo requiere definir roles y asignar tareas específicas a cada uno de los integrantes del equipo quirúrgico (enfermeras, arsenaleras, técnicos y anestesistas)11.
En resumen, la CA es un concepto y una modalidad de trabajo quirúrgico que se caracteriza por ser eficiente, productivo, costo-efectivo y por producir alta satisfacción. La CA requiere de infraestructura propia e independiente, diseñada y organizada especialmente para tal propósito, para lograr sus características de funcionamiento y sus ventajas comparativas con la cirugía intrahospitalaria.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.