El manejo de heridas complejas con compromiso de la dermis en pacientes pediátricos es un desafío para los cirujanos infantiles; el uso de sustitutos dérmicos en la actualidad se presenta como una posibilidad de obtener una cicatriz estética y funcionalmente adecuada.
Casos clínicosPresentamos 2 pacientes con heridas complejas causadas por traumatismo y quemadura, tratados con INTEGRA™ Bilayer Matrix Wound Dressing e injerto dermoepidérmico asociados a uso de terapia de vacío, ambos con excelentes resultados funcionales y estéticos a los 15 meses de seguimiento.
The management of complex wounds with dermis compromised in pediatric patients is a challenge for pediatric surgeons; the use of dermal substitutes is currently presented as a possibility of obtaining an aesthetically and functionally suitable scar.
Cases ReportTwo clinical cases of complex wounds caused by trauma and burn treated with INTEGRA™ Bilayer Matrix Wound Dressing and epidermal graft associated with use of vacuum therapy, both with excellent functional and aesthetic results, at 15 month follow-up.
Las heridas complejas en pacientes pediátricos son un desafío en su tratamiento. Su cicatrización puede generar graves secuelas funcionales en el transcurso de su crecimiento, siendo su manejo de gran importancia.
La dermis es una asociación compleja de fibroblastos y matriz extracelular que contiene fibras nerviosas y vasos que proveen a la epidermis por difusión1. Las heridas traumáticas con compromiso de la dermis, parcial o total, con compromiso de tendón u óseo, tienen relevancia clínica, ya que requieren de tratamiento con grandes colgajos y prolongadas estancias, y donde la zona dadora también se expone a morbilidad2.
Los substitutos dérmicos han sido largamente estudiados, múltiples autores han intentado definir el sustituto dérmico ideal y sus requerimientos, como lo descrito por Van der veen y por Pruitt 20 años atrás1–3 (tabla 1).
Principios básicos de un sustituto dérmico
| Protección de la herida Barrera de fluidos Protección antibacteriana |
| Reclutamiento celular Tamaño apropiado de sus poros Estructura degradable Sitios de unión de las integrinas |
| Sobrevida de los injertos Estructura vascular Mínima respuesta a cuerpo extraño |
| Función estructural Como plantilla para la neodermis Reducción de miofibroblastos, diferenciación Proveer nichos para la diferenciación de stem cell Oportuna degradación |
| Consideración clínica Fácil manejo Resistencia Esterilidad |
Dentro de estos parámetros destaca de forma importante la restauración anatómica y fisiológica, la biocompatibilidad y la resistencia a la fuerza de la cicatriz resultante4. La restauración anatómica y fisiológica ayuda al control agudo del dolor y disminuye los tiempos de recuperación; la biocompatibilidad se refleja en el crecimiento de fibroblastos y de vascularización. Con estos parámetros ideales como guía se han desarrollado varios sustitutos en el mercado, entre los que se encuentra INTEGRA™, utilizado en nuestro centro. Se trata de una matriz de colágeno glucosamino de bovino con condrointín 6 sulfato de tiburón, que simula la dermis, cubierta de una capa temporal oclusiva de silicona de 0,5mm. INTEGRA fue desarrollada en la escuela de medicina de Harvard en 1980 y aprobada por la FDA en 19965.
Esta membrana cuenta con poros de 70 a 120 micrones, que promueven la migración celular. El colágeno de la matriz se infiltra de fibroblastos y remodela el colágeno basal de la herida. INTEGRA desarrolla inclusión de la vascularización a partir de las 3 semanas tras su instalación. Además, permite la salida de fluidos de 0,5ml/cm2/h, igual que la epidermis normal4. Una vez que la matriz está madura, alrededor de las 6 semanas se retira la capa de silicona y se cubre con un injerto dermoepidérmico de menos de 0,15mm1.
Las aplicaciones clínicas son múltiples, pero principalmente se ha utilizado en pacientes de quemaduras, reconstrucción y retracciones de piel. En quemados se describe que ha existido un excelente resultado estético y funcional en seguimientos a largo plazo, considerando que ha existido una curva de aprendizaje en su uso. Otro uso es en la cirugía reconstructiva, por ejemplo en casos de heridas de gran extensión, con exposición de tendones o huesos, que tendrán pobre resultado estético, mostrando que no presentan contracción ni adherencia a estructuras óseas. También puede ser utilizado en cicatrices contráctiles, obteniendo excelentes resultados1.
Se ha descrito como complicaciones de esta técnica la acumulación de fluidos y la infección, asociada a pérdidas de los injertos parciales1. Como respuestas a estas complicaciones se inició el manejo combinado de presión negativa asociado al uso de INTEGRA, lo que disminuye carga bacteriana y el exudado, manteniendo la adherencia del producto al lecho, mejorando de un 75% a un 90% la regeneración cutánea, reduciendo el tiempo de injerto hasta a 10 días6.
A continuación presentamos 2 casos manejados en nuestro centro con excelentes resultados funcionales y estéticos.
Pacientes y métodosCaso 1Paciente varón de 13 años con antecedente de abuso de sustancias inhalatorias, que ingresa por quemadura por fuego en ambas extremidades inferiores y mano derecha, que alcanzaban un 10% de quemaduras ABB y un 6% de quemaduras b, comprometiendo los maléolos de la pierna izquierda y sus ortejos.
Se realizan múltiples aseos quirúrgicos y escarectomía al sexto día de evolución.
Se realiza cobertura de la pierna derecha y la mano con injertos dermoepidérmicos de zona dadora de muslos.
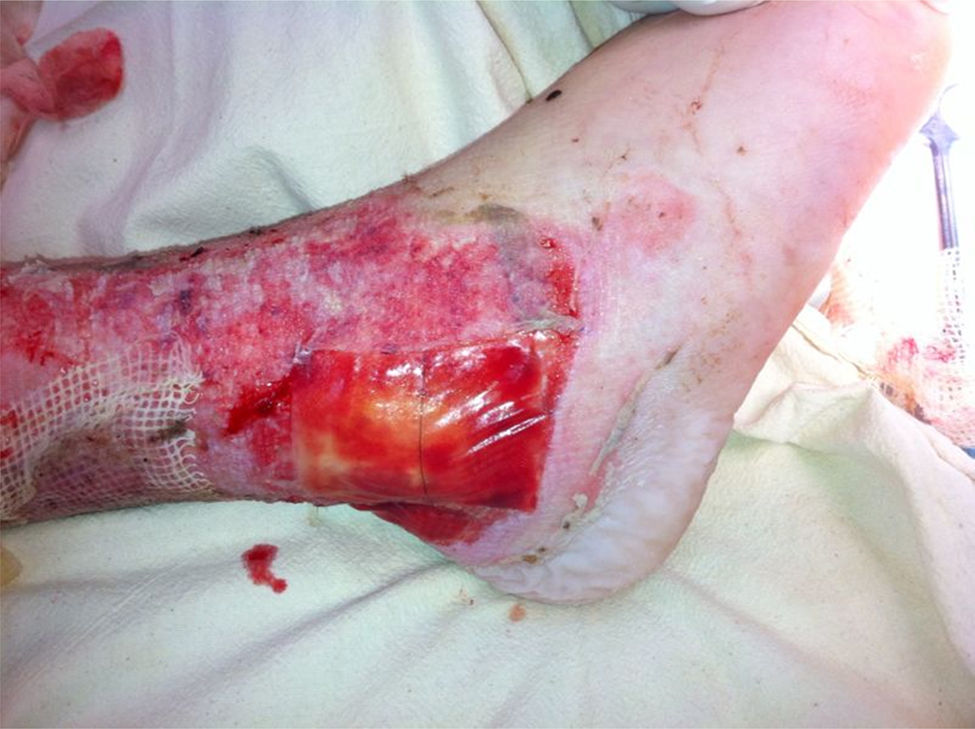
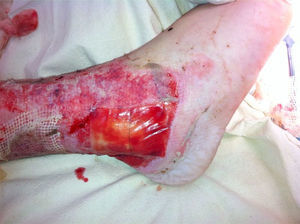
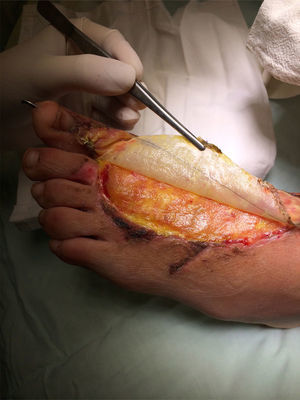
Queda descubierto un 4% de superficie corporal total, la pierna izquierda en la zona perimaleolar peronea y tibial, que presenta exposición ósea, tendón de Aquiles y pie izquierdo que presenta exposición de las fascias, tendones y hueso; zona de la herida de quemadura en que se instala INTEGRA™ Bilayer Matrix Wound Dressing de 10cm aproximadamente, fijo con PDS 6,0. Se realiza cobertura con parche parafinado (fig. 1).
Se maneja con sistema de aspiración al vacío a una presión de 110mmHg.
Evoluciona favorablemente, se maneja con curaciones cada 3 días en pabellón, para el cambio de vendajes.
Tras 30 días de evolución se pesquisa que la capa de silicona está despegada e INTEGRA está maduro, y se realiza un injerto dermoepidérmico de 0,08 pulgadas de la zona dadora previa (muslo).
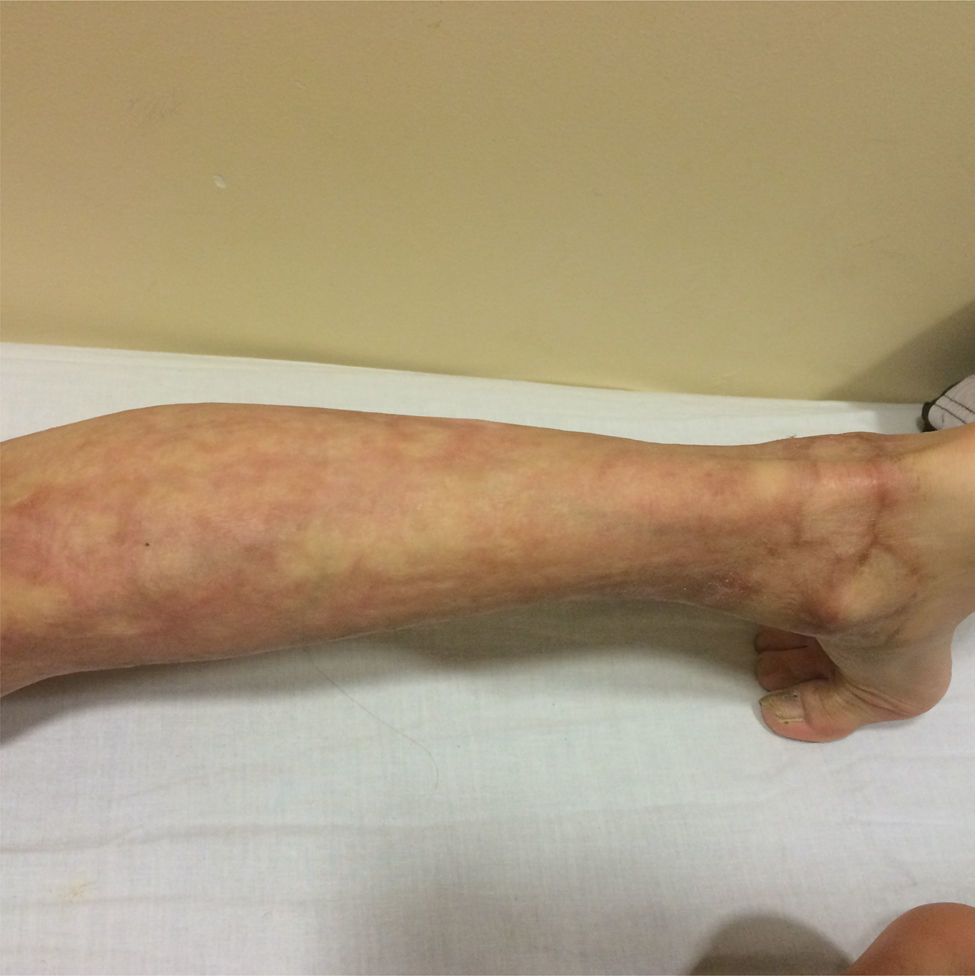
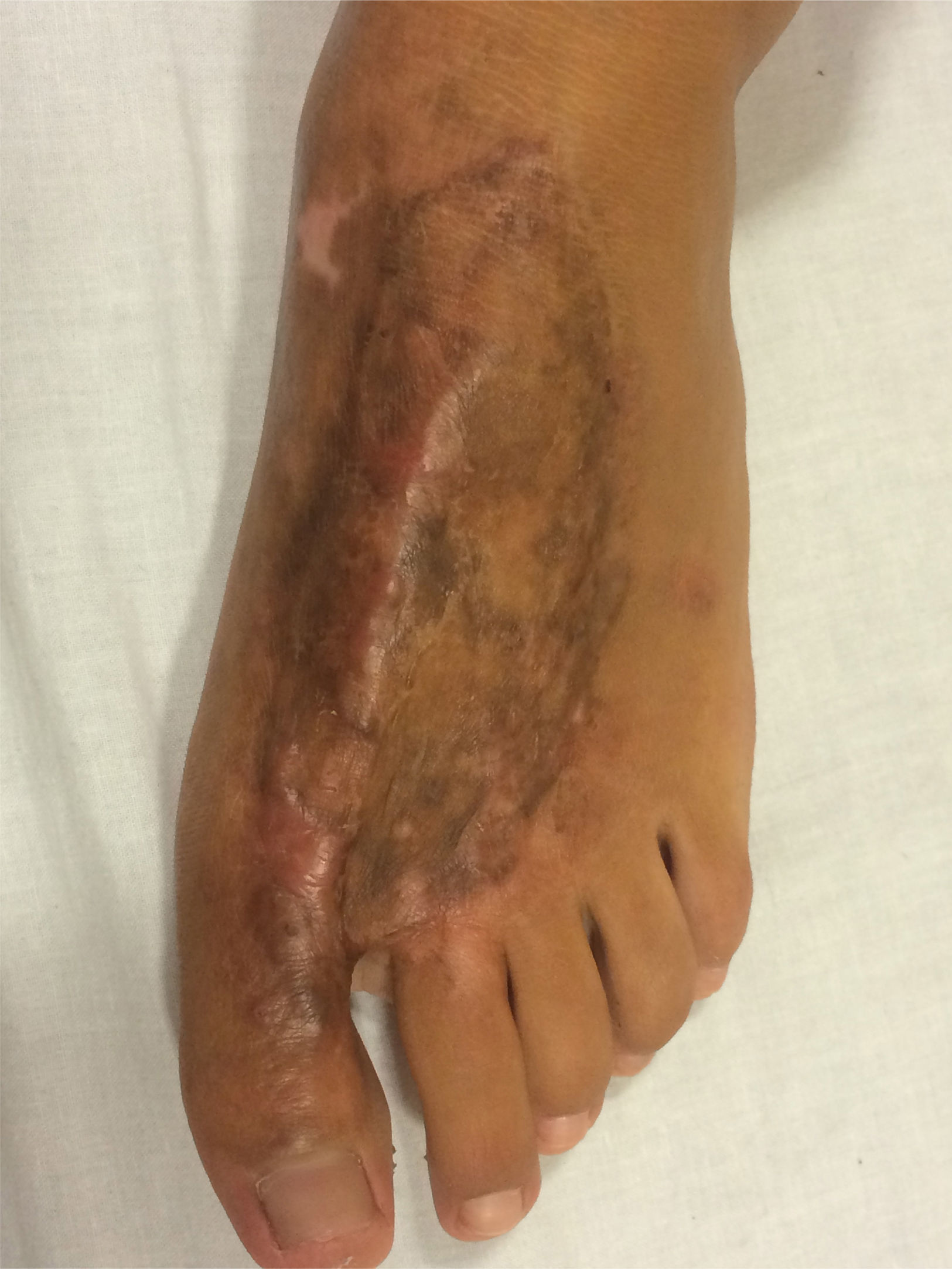
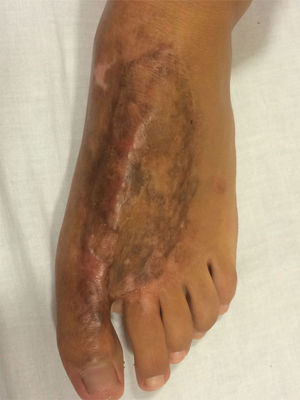
Se inicia compresión a los 12 días postinjerto, y se mantienen los controles con terapia ocupacional y kinesioterapia. Se realiza seguimiento de 15 meses, obteniéndose excelentes resultados estéticos y funcionales, con una escala de cicatriz de Vancouver7 de 0 a los 15 meses (fig. 2).
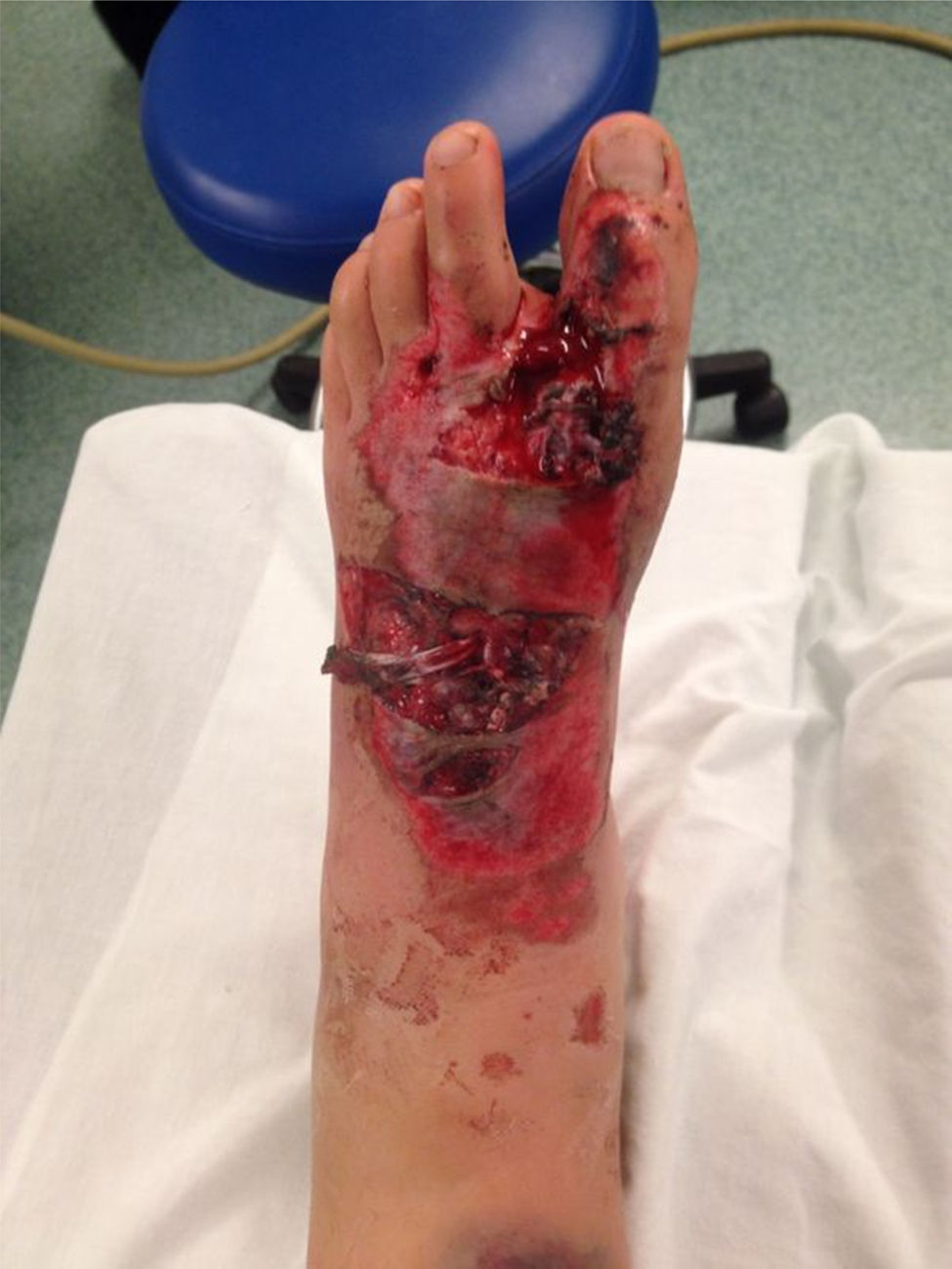
Caso 2Paciente mujer de 13 años con antecedente de accidente de tránsito, que ingresa por desforramiento de antepié derecho asociado a exposición tendinosa extensora del hallux y fractura expuesta de hallux y pierna. El compromiso de partes blandas alcanzaba un 1% de la superficie corporal total (fig. 3).
En la primera intervención se resuelve la lesión de tendón con sutura, la fractura de hallux se fija con osteosíntesis y la fractura de la pierna se estabiliza con tutor externo.
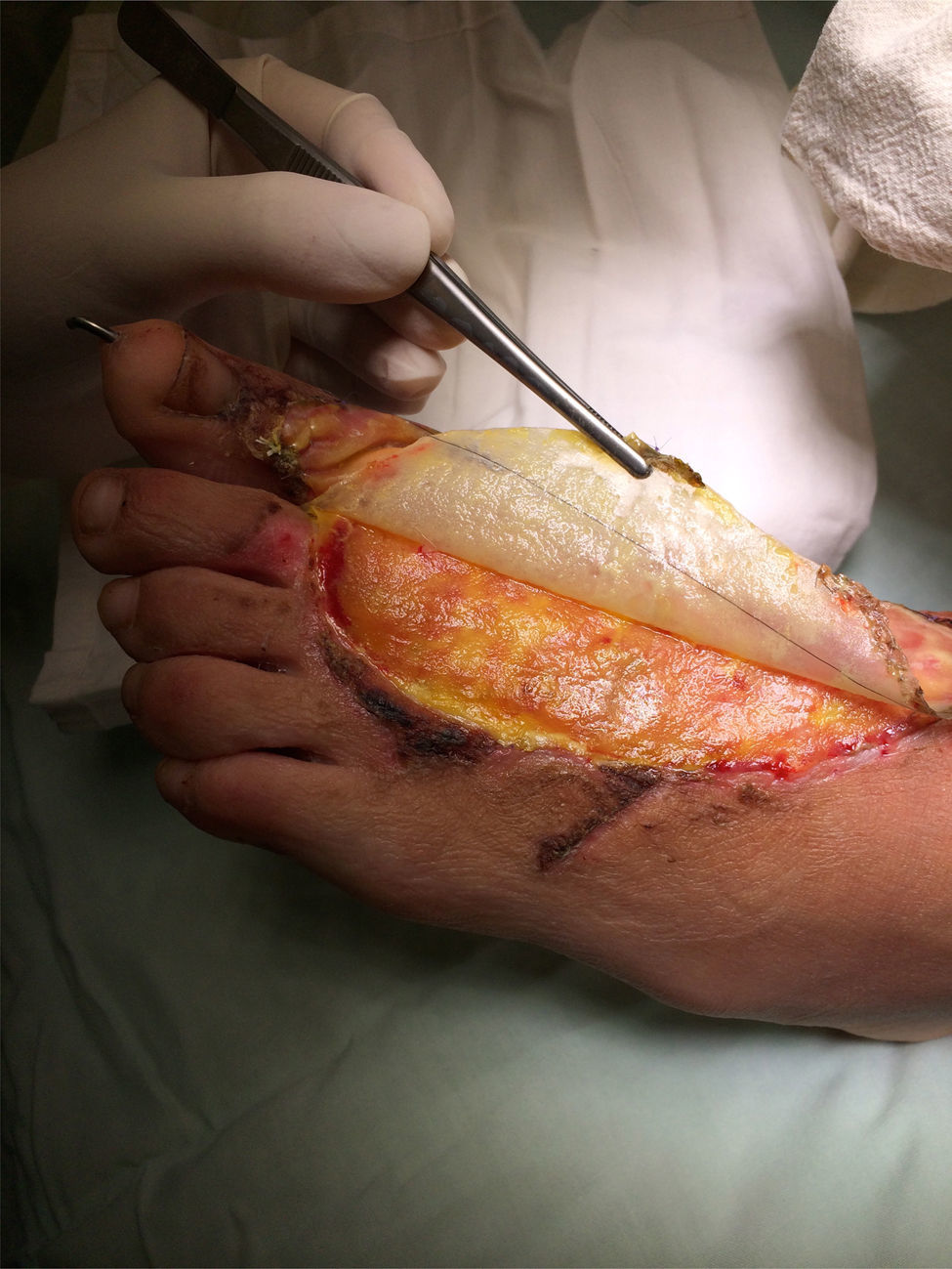
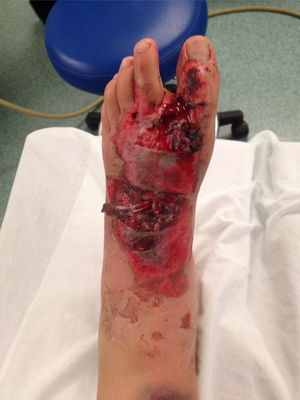
Al tercer día se visualiza el dorso del pie izquierdo, sin signos de infección. Se realiza hemostasia prolija e injerto con INTEGRA™ Bilayer Matrix Wound Dressing, fijo con PDS 6.0, de 10cm aproximadamente. Se realiza cobertura con parche parafinado (fig. 4).
Se maneja con sistema de aspiración al vacío a una presión de 100mmHg.
Al séptimo día cursa con un seroma que evoluciona favorablemente al manejo con aspiración al vacío.
Evoluciona favorablemente, se maneja con curaciones cada 3 días en pabellón, para cambio de vendajes.
Tras 33 días de evolución se pesquisa que la capa de silicona está despegada e INTEGRA está maduro, y se realiza injerto dermoepidérmico de 0,08 pulgadas de la zona dadora en el muslo.
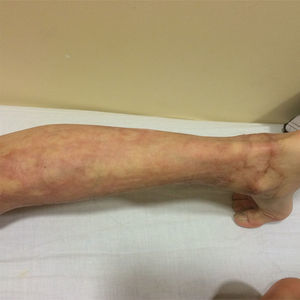
Se inicia compresión a los 16 días postinjerto, y se mantienen los controles con terapia ocupacional y kinesioterapia. También se ha realizado seguimiento de 15 meses, obteniéndose excelentes resultados estéticos y funcionales, con una escala de cicatriz de Vancouver7 de 3 a los 15 meses, debido a hiperpigmentación secundaria a exposición solar (fig. 5).
En estos casos la capa de silicona se despegó a las 4 semanas, ambos se cubrieron con injertos dermoepidérmicos de 0,08 micrones tomados con dermatomo tipo Padget y se manejaron con sistemas de aspiración al vacío. Nuestro manejo fue concordante con lo visto en la literatura, donde se describe que se realizó la retirada de la silicona alrededor de las 3 a 4 semanas2. También concordamos en que el uso de sistema de vacío elimina el exudado y disminuye el riesgo de infección6. Ambos pacientes requirieron terapia compresiva con terapia ocupacional y kinesioterapia, tras lo que se obtuvieron resultados estéticos y funcionales óptimos a los 15 meses de seguimiento.
DiscusiónEl uso de sustitutos dérmicos permite el manejo de heridas complejas y quemaduras, con exposición ósea y de tendón de manera adecuada, logrando buenos resultados funcionales y estéticos, con el objetivo de disminuir la secuela en el desarrollo.
Existe amplia variedad de matrices dérmicas disponibles, desde naturales a materiales biológicos artificiales, dentro de las que se incluye INTEGRA4. La diferencia entre ellas se clasifica histológicamente según la aparición de fibroblastos, neovascularización, epitelización y formación de membrana basal, entre otras8. Pese que no se ha logrado definir las ventajas en vascularización y celuraridad entre INTEGRA y los otros materiales4, la facilidad de su manejo y permitir su uso en zonas que no podrían recibir un injerto de piel parcial de forma directa lo hace una excelente opción terapéutica.
El uso de los sistemas de vacío genera un aumento del flujo sanguíneo y del tejido de granulación, ayuda a contraer la herida y retira el exudado. Cuando se utiliza de forma conjunta con INTEGRA, además ayuda a disminuir la colonización bacteriana y a estabilizar la matriz, permitiendo acortar su tiempo de maduración. Su uso conjunto eleva el porcentaje de éxito de integra del 75% al 90%6.
Con respecto a la calidad de la cicatriz obtenida con INTEGRA, evaluando características tales como pigmentación, plegabilidad, altura y vascularización, es buena, sin ser superior a otras matrices según algunos autores4,7–9. Esto es diferente asociado a lesiones en tendones y superficies óseas, ya que de ser injertadas de forma directa obtendríamos una cicatriz adherida y poco funcional. En nuestra casuística tuvimos un excelente resultado, ambos con una escala de Vancouver menor de 3 a los 15 meses.
En conclusión, el manejo de heridas complejas en pacientes pediátricos es un desafío, considerando su influencia en el desarrollo funcional y crecimiento de ese grupo etario. Actualmente contamos con recursos como las matrices dérmicas, que nos pueden ayudar en estos casos. Consideramos que es sumamente relevante realizar estudios prospectivos con sustitutos dérmicos en población pediátrica, donde contamos con casuísticas de bajo número.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecimiento al equipo de cicatrices patológicas multidisciplinario del Centro de Rehabilitación Club de Leones Cruz del Sur de Punta Arenas, Chile.