Introducir la tecnología de impresión tridimensional para la creación de modelos anatómicos para asistir la planificación quirúrgica de tumores mandibulares.
Caso clínicoPresentamos el caso de una paciente de 30 años con historial de tumoración en la mandíbula, sector anterior, con 2 años de evolución. La biopsia incisional confirmó que se trataba de un fibroma osificante. Con la asistencia de la tecnología de impresión tridimensional se realizó la planificación quirúrgica para establecer los márgenes de osteotomías y el predoblado de la placa de reconstrucción. Adicionalmente se describe en detalle el proceso de construcción del modelo de prototipado rápido con la tecnología de impresión tridimensional.
Introduction of three-dimensional printing technology for the generation of medical rapid prototyping models, an assistant tool in surgical planning of mandibular tumors.
Clinical caseWe report the case of a 30-years-old female patient who presented an anterior mandible mass with 2 years of evolution. Incisional biopsy confirmed ossifying fibroma. With the assistance of three-dimensional printing technology, 3D model was created and surgical planning was performed with the design of osteotomy sites for mandibular resection. Furthermore, prebending of reconstruction plate based on 3D model was accomplished. The protocol for rapid prototyping models creation in details is described in this article.
La necesidad de reconstrucción de defectos mandibulares ha sido un continuo desafío para los cirujanos de cabeza y cuello, plásticos y maxilofaciales. Tumores benignos o malignos, osteomielitis, trauma, osteorradionecrosis son algunas anomalías que resultan en defectos de continuidad significantes en los huesos maxilares1. Los objetivos de la reconstrucción son la devolución de la anatomía perdida y de la simetría facial, además de un apropiado resultado funcional que permita una adecuada rehabilitación dental2. Después de la resección mandibular, la reconstrucción será efectuada de manera inmediata o diferida como un segundo procedimiento de 3 a 6 meses después. Los procedimientos de reconstrucción más populares incluyen injertos óseos vascularizados y no vascularizados, distracción osteogénica y el uso de placas de titanio1,2.
El uso de placas de titanio para la reconstrucción de defectos de continuidad en la mandíbula es un gold standard en la práctica de la cirugía reconstructiva3. Darles la forma a las placas de titanio, durante la cirugía, no es un procedimiento fácil; así entonces la preparación requiere un mayor tiempo quirúrgico, aumentando los costos de la intervención. El moldear la placa de reconstrucción sobre las superficies anatómicas es esencial para el éxito del procedimiento y la colocación futura del injerto óseo, con la idea de rehabilitar con implantes oseointegrados si se requiere4.
La planificación preoperatoria en cirugía ablativa y reconstructiva ha evolucionado en los últimos 20 años con los avances de la imagenología médica. Sin embargo, las actuales modalidades radiológicas están limitadas a mostrar una imagen tridimensional (3D) en una superficie bidimensional, como lo es la pantalla del ordenador5. Pero con los avances de la tecnología de prototipado rápido medico (PRM), ahora es posible obtener modelos anatómicos en escala 1:1 con la información de los estudios de imágenes convencionales, como son: la tomografía computada (TC), resonancia nuclear magnética y sonografía6. Estos modelos anatómicos comenzaron a ser usados en medicina por Mankovich et al. a principios de los noventa7 para la reconstrucción de defectos craneofaciales. Existen diversas tecnologías para producir estos modelos: estereolitografía, sinterizado selectivo por láser, deposición por pulverización multifase e impresión 3D.
La tecnología de impresión 3D permite generar objetos diseñados por ordenador mediante un mecanismo de modelado por deposición fundida en conjunto con un material termoplástico. Esta tecnología puede construir objetos en 3D de cualquier forma imaginable y las aplicaciones en medicina se están expandiendo rápidamente para revolucionar la planificación en el campo de la cirugía.
Recientes reportes en la literatura han mostrado que estos modelos de PRM pueden ser usados en los periodos pre y perioperatorios para mejorar la predictibilidad de tratamientos reconstructivos maxilofaciales8-11. Sus aplicaciones incluyen el diagnostico, la planificación del tratamiento y la educación del paciente en entender su anomalía. Adicionalmente, los modelos pueden ser usados para crear guías y moldes quirúrgicos. Uno fácilmente puede diseñar márgenes de resección, evaluar defectos óseos previo a un injerto e individualizar placas de titanio9-11.
El propósito de este reporte es introducir la tecnología de impresión 3D para la creación de modelos anatómicos en la planificación del tratamiento quirúrgico de tumores mandibulares. Presentaremos un caso clínico en el cual estos modelos nos asistieron en el diseño de la resección mandibular por patología tumoral y posterior reconstrucción inmediata con placa de titanio e injerto óseo.
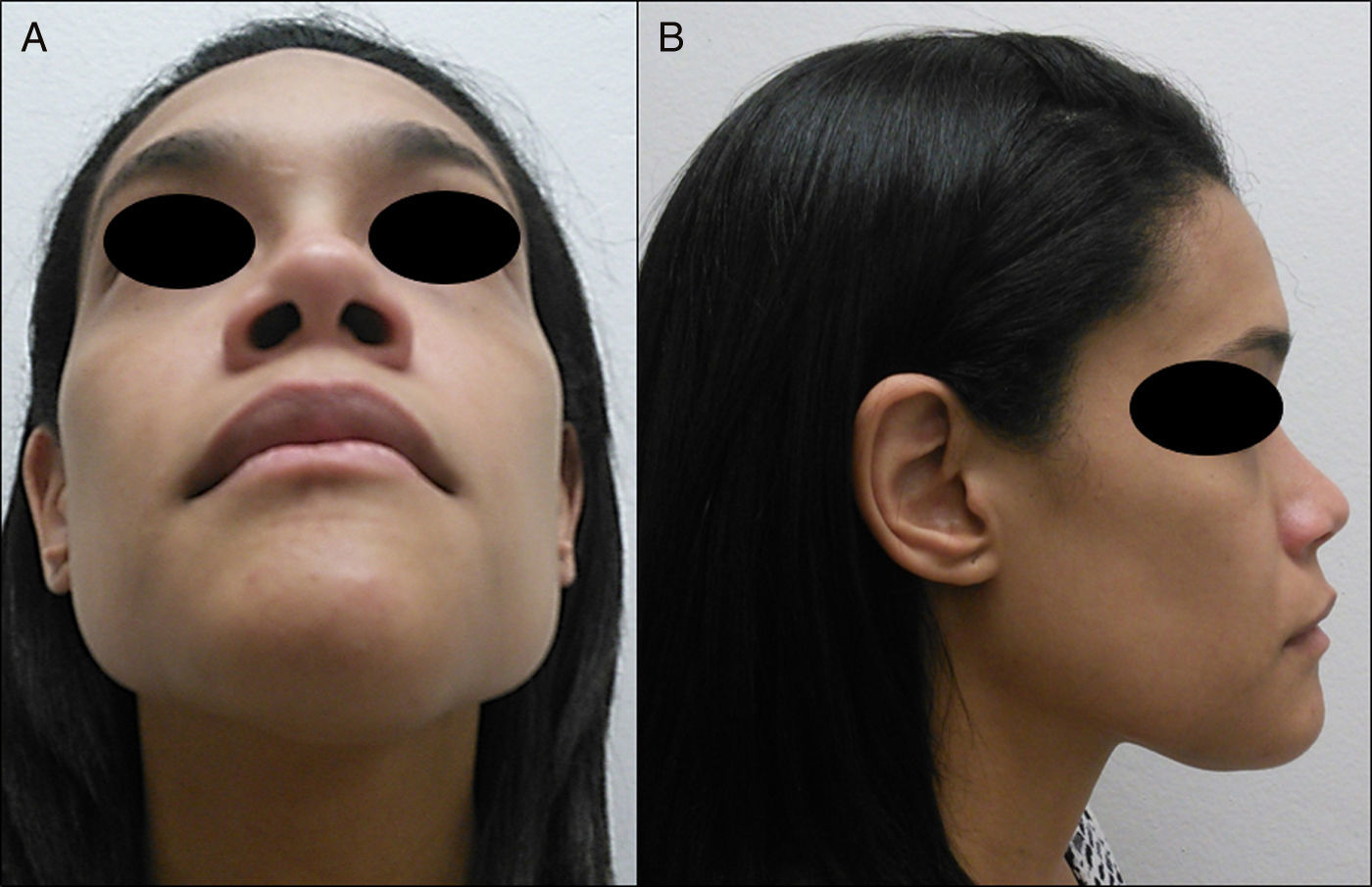
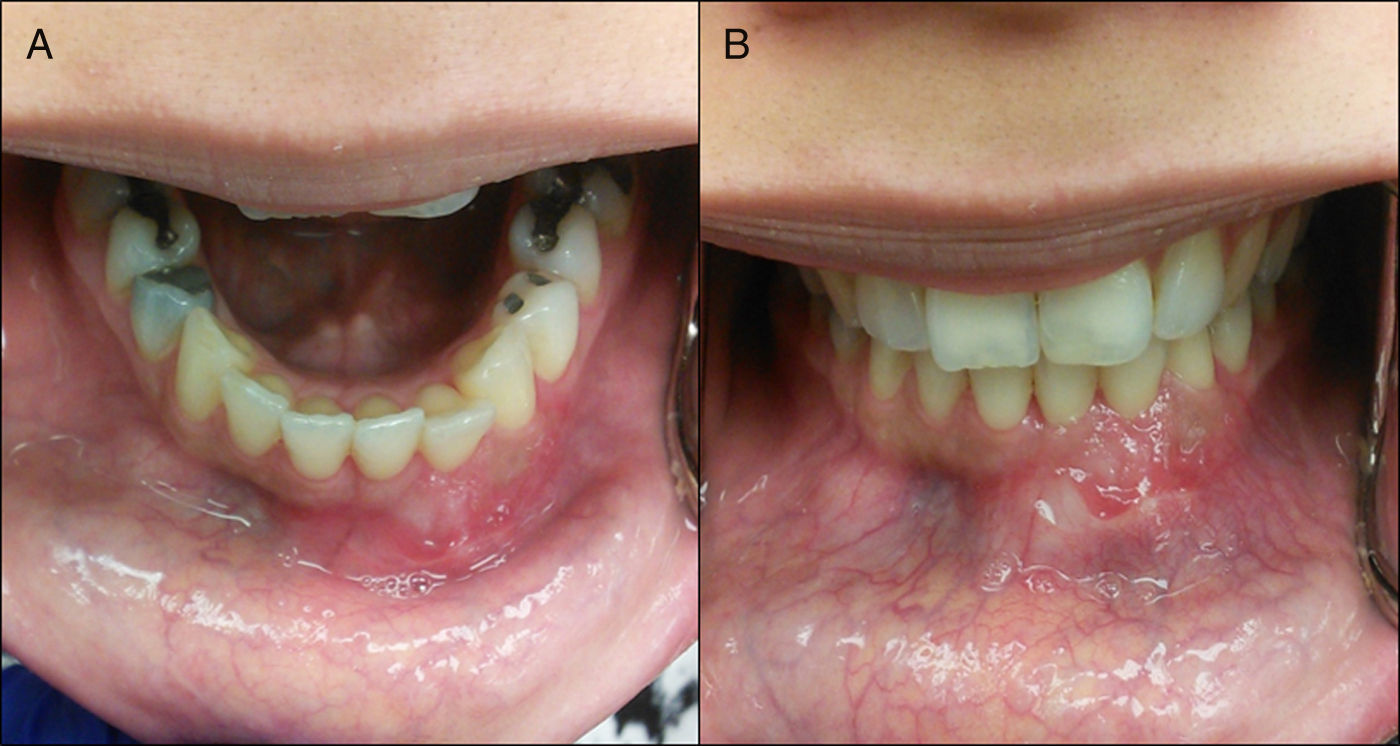
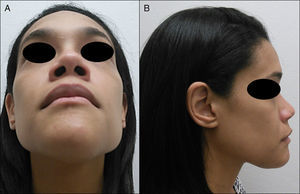
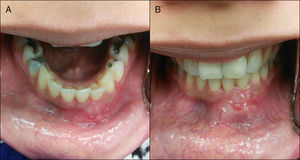
Caso clínicoPaciente de sexo femenino, de 30 años de edad y raza hispánica, que es derivada a la Clínica de Cirugía Oral y Maxilofacial de la Universidad de Puerto Rico (San Juan, PR), para evaluación y tratamiento de una gran lesión mandibular, en sector anterior, con una evolución aproximada de 2 años. Ella negó parestesia, dolor, disfagia y movilidad de los dientes mandibulares anteriores, y su historial médico pasado no fue contributorio. En el examen extraoral fue evidente la masa en la mandíbula anterior, que se le manifestaba en el tejido blando de la región submental (fig. 1). La tumoración era ósea, dura y no dolorosa a la palpación. La sensación del nervio mentoniano en la región fue normal. En la exploración intraoral se reveló una expansión ósea que se extendía entre ambos cuerpos de la mandíbula (fig. 2). La expansión de ambas corticales fue evidente a la palpación. Sin embargo, la mucosa que recubría la lesión estaba intacta y sin ulceraciones.
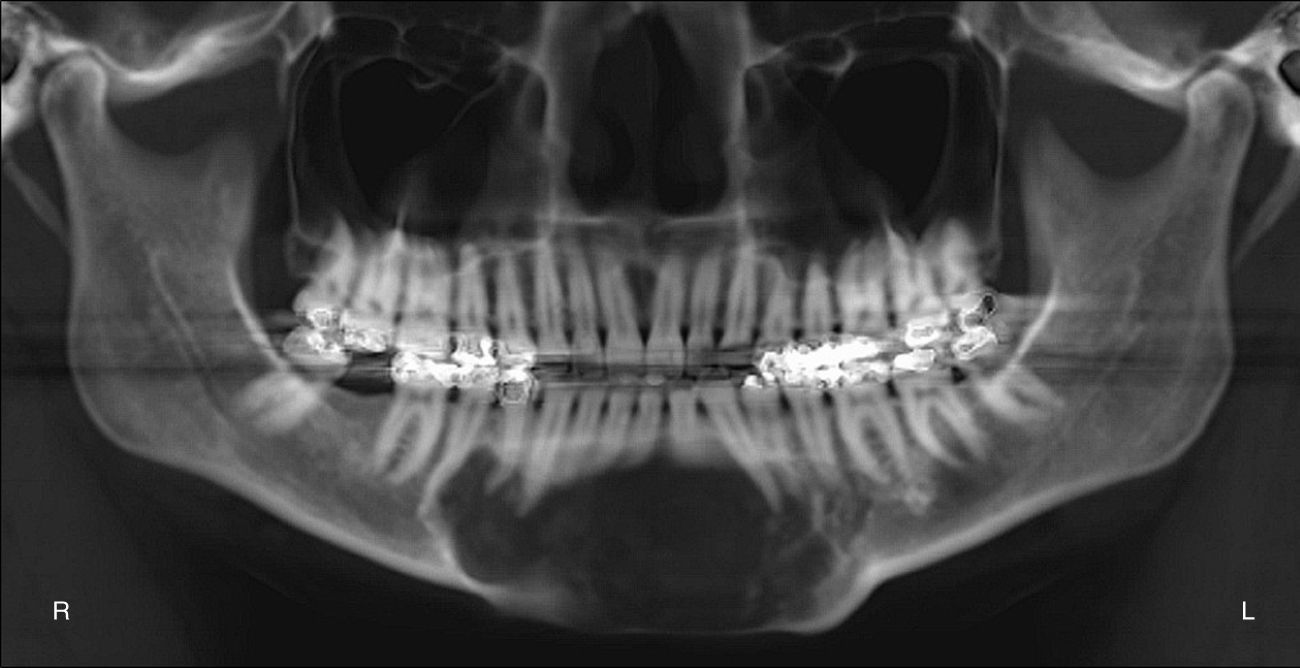
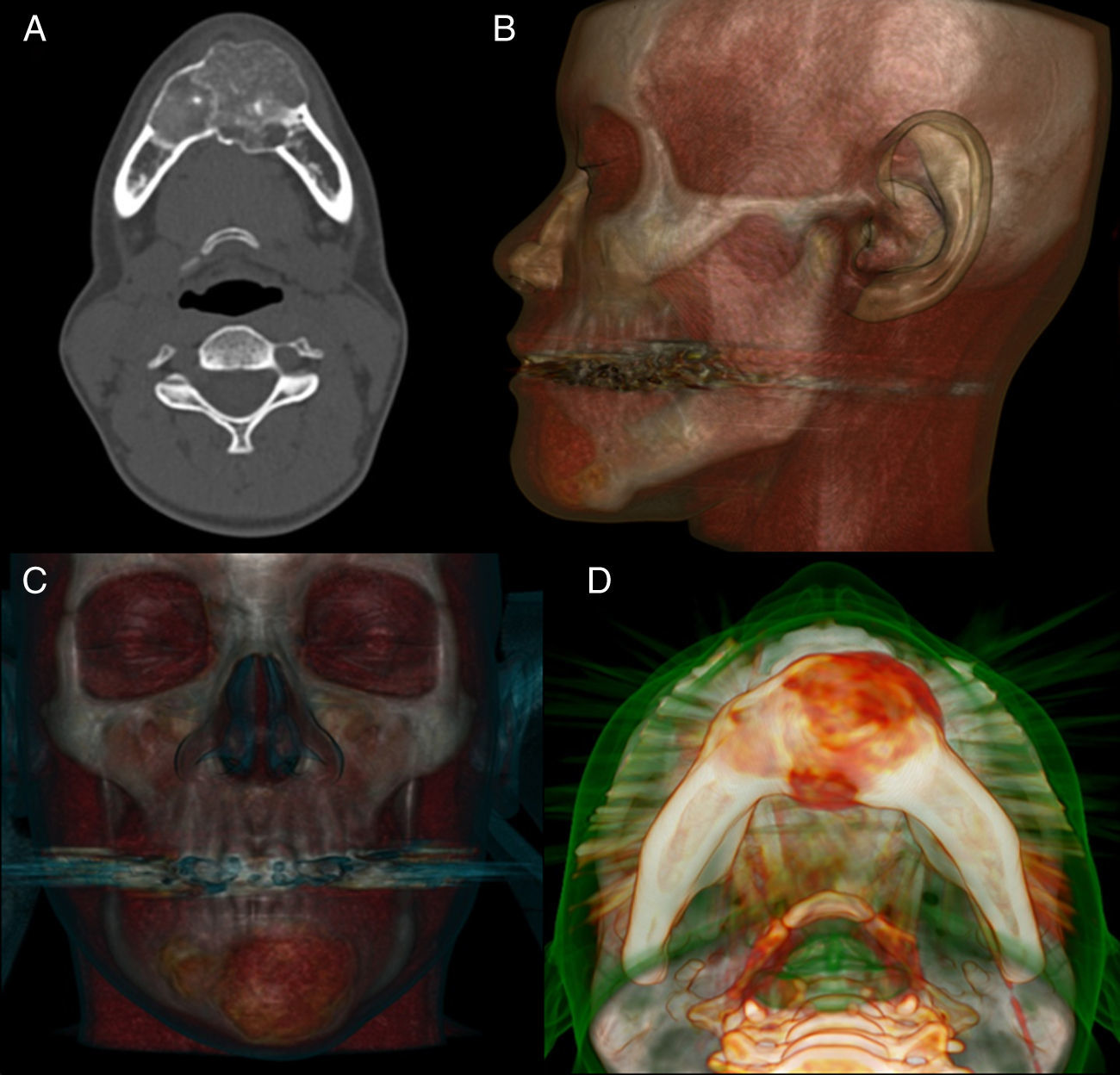
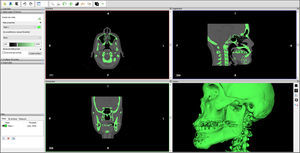
Se ordenó TC maxilofacial; la reconstrucción tipo ortopantomografía evidenció una gran lesión multilocular expansiva de la mandíbula anterior, que abarcaba desde el segundo premolar derecho al primer molar contralateral sin causar reabsorción de raíces dentales y abarcando todo el espesor mandibular (fig. 3). La densidad de la lesión era mixta, con mayores áreas de hipodensidad y con un menor componente hiperdenso disperso en el centro de la lesión. En los cortes axiales y reconstrucciones 3D, los bordes corticales estaban bien definidos y la lesión no invadía otras regiones anatómicas (fig. 4). Dentro del diagnóstico diferencial se incluyeron: odontoameloblastoma, tumor odontogénico epitelial calcificante, fibroma osificante, displasia fibrosa, cementoma gigantiforme, osteoblastoma y osteosarcoma de bajo grado.
Se continuó con la biopsia incisional y el posterior examen histológico reveló secciones de tejido blando, en su mayoría compuesto de tejido conectivo fibroso hipercelular con la formación de trabéculas óseas desorganizadas. El hueso cortical no parece estar implicado por el tejido conjuntivo neoplásico y no se observó atipia celular. Estas características son consistentes con el diagnóstico de fibroma osificante.
La enucleación es usualmente el tratamiento recomendado para el fibroma osificante convencional; sin embargo, debido a la extensión de la lesión, el tratamiento indicado para nuestra paciente es la resección mandibular. Para planificar la cirugía y determinar los sitios de osteotomías junto al predoblado de la placa de reconstrucción (KLS Martin®, Jacksonville, FL, EE.UU.), se generaron modelos anatómicos de PRM con la tecnología de impresión 3D.
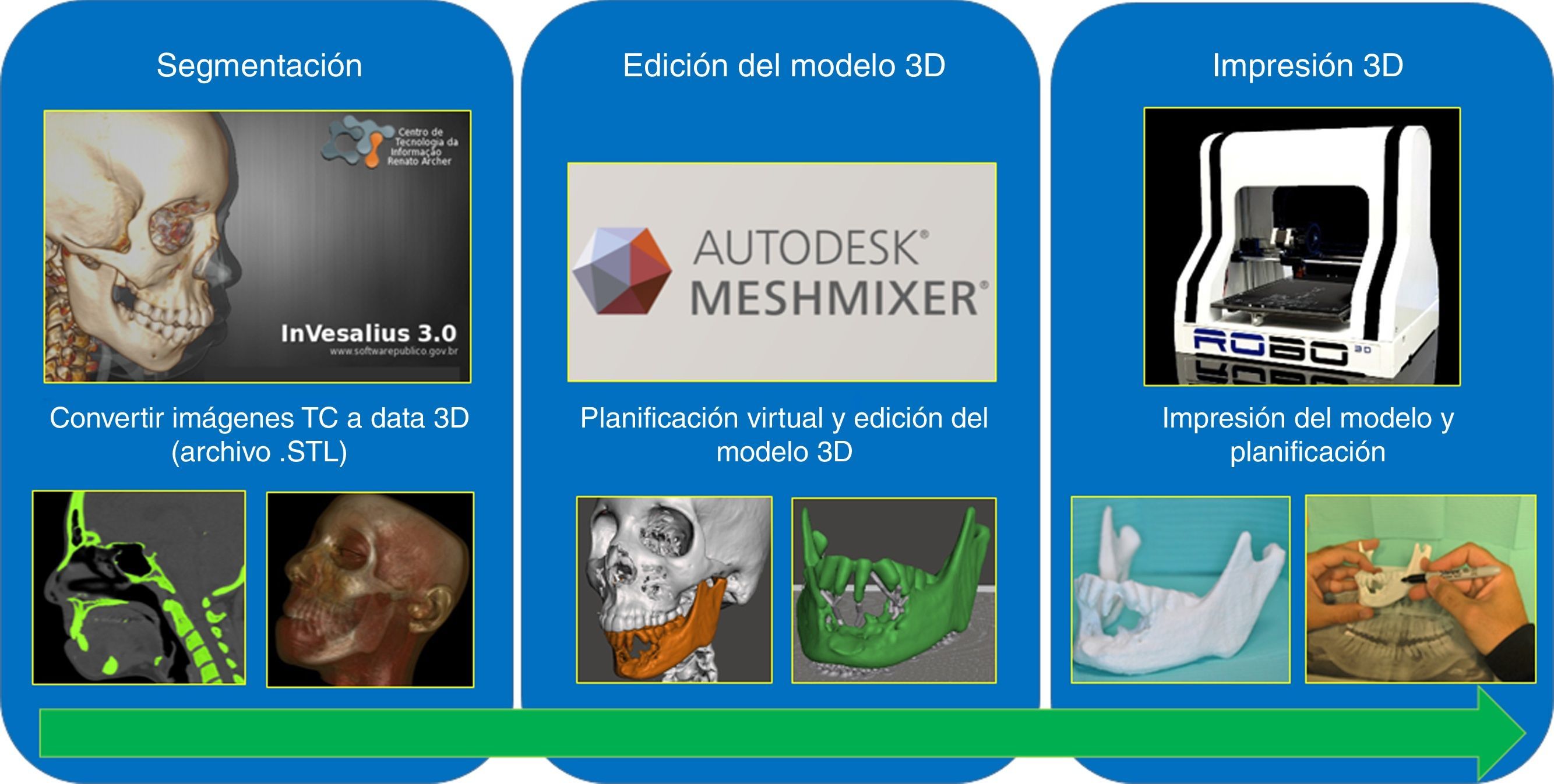
Nuestro servicio ha creado un protocolo utilizando programas gratuitos y de fuente abierta junto con una impresora no industrial de bajo costo ROBO 3D R1 (Robo 3D®, San Diego, CA, EE.UU.). Describiremos a continuación todos los pasos para la generación de estos modelos anatómicos, las etapas de los cuales están resumidas en la figura 5.
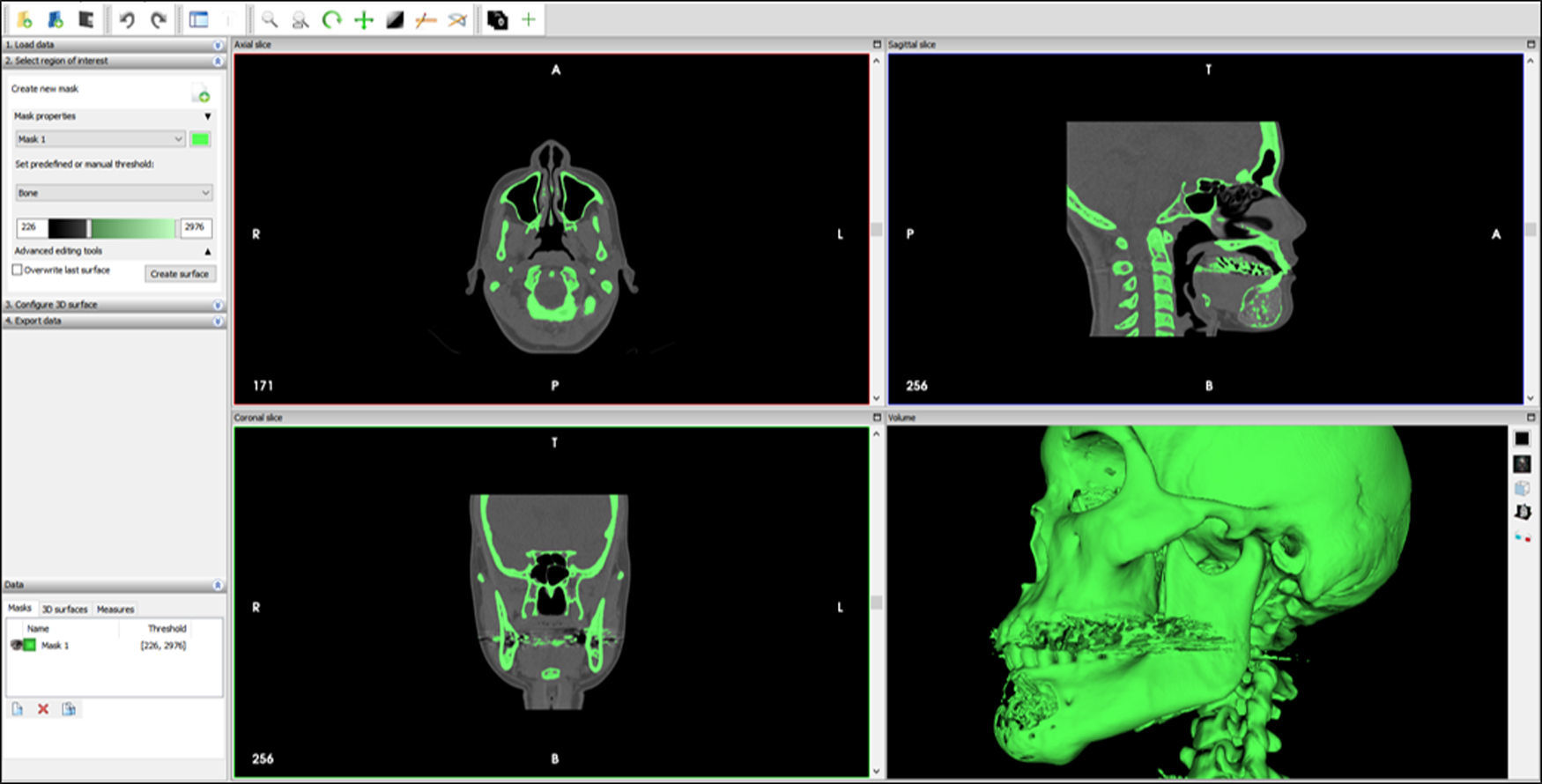
Segmentación: es el proceso de transformación de las imágenes (TC) en el archivo de almacenamiento y comunicación de imágenes médicas DICOM a un formato de prototipado 3D (archivo STL). Esto se realiza importando el archivo DICOM al programa de imágenes de fuente abierta InVesalius (version 3.0.0, Centre for Information Technology Renato Archer, Campinas, SP, Brasil); se recomienda TC de alta resolución con espesor de cortes de 0,75-1,25mm. El programa crea un modelo 3D del esqueleto maxilofacial usando de referencia una máscara ósea preestablecida para luego exportarlo como un archivo STL (fig. 6).
Edición del modelo 3D: en esta segunda etapa se importa el archivo STL al programa gratuito Autodesk Meshmixer® (version 2.9.1, San Rafael, CA, EE.UU.). Se selecciona la zona anatómica a imprimir —en nuestro caso, solo la mandíbula— y la editamos para eliminar algunos artefactos y suavizar la superficie (fig. 7).
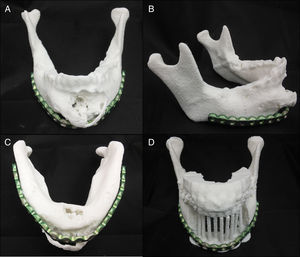
Impresión 3D: ya con el modelo editado se importa al programa propio de la impresora 3D, en nuestro caso es MatterControl® (MatterHackers, CA, EE.UU.), para nuestra impresora ROBO 3D R1®. El modelo se imprimió con filamento de ácido poliláctico blanco (HATCHBOX®, EE.UU.) con una resolución de 0,3mm. Las etapas de segmentación y edición se demoraron aproximadamente 45min y fueron realizadas por el cirujano del caso (I.V.). El tiempo de impresión del modelo mandibular (modelo #1) fue de 6h y 21min. El modelo tenía un peso de 71,3g (el costo del material fue de U$1,57).
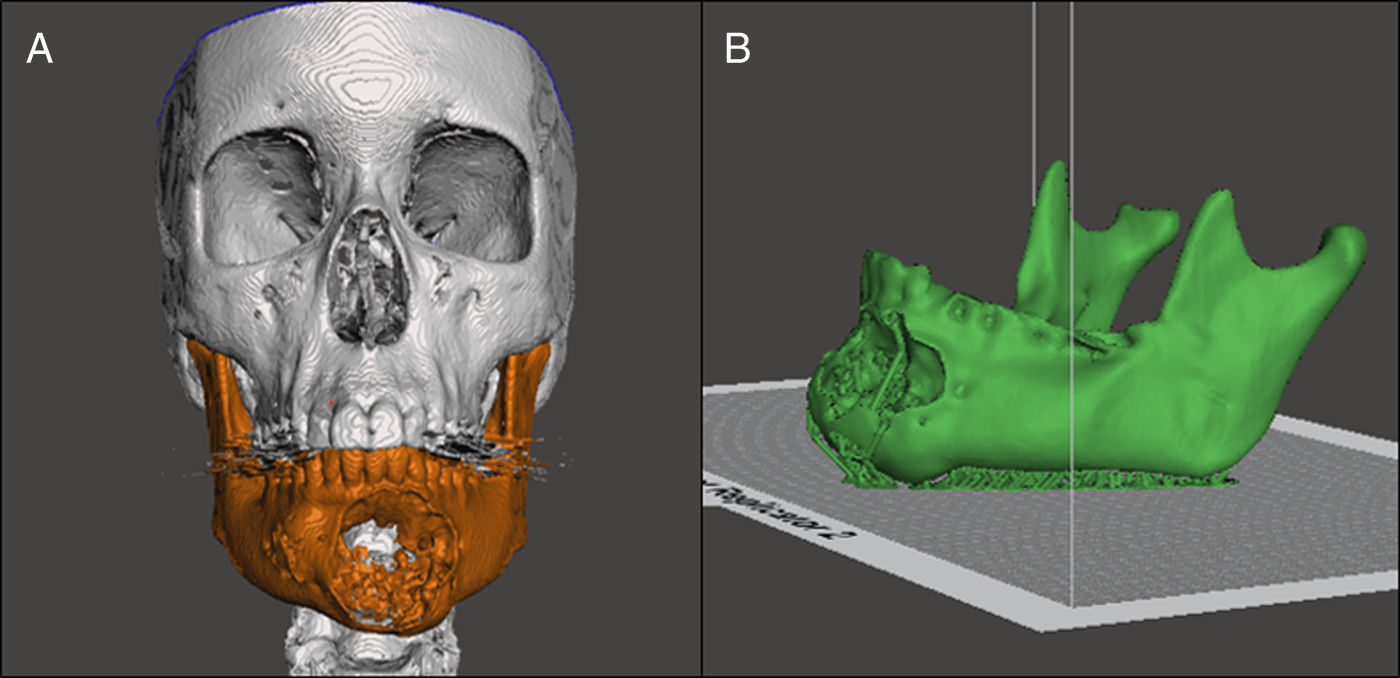
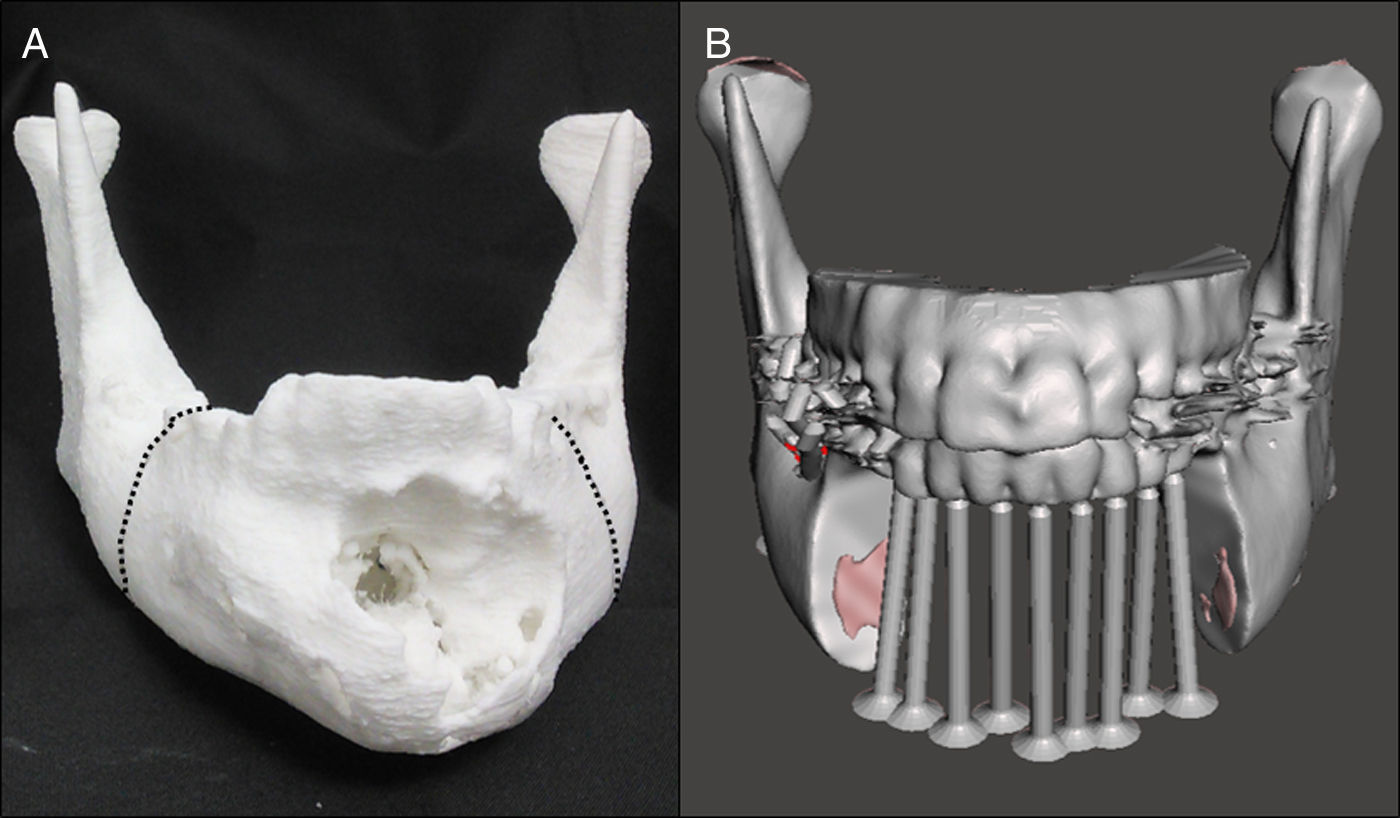
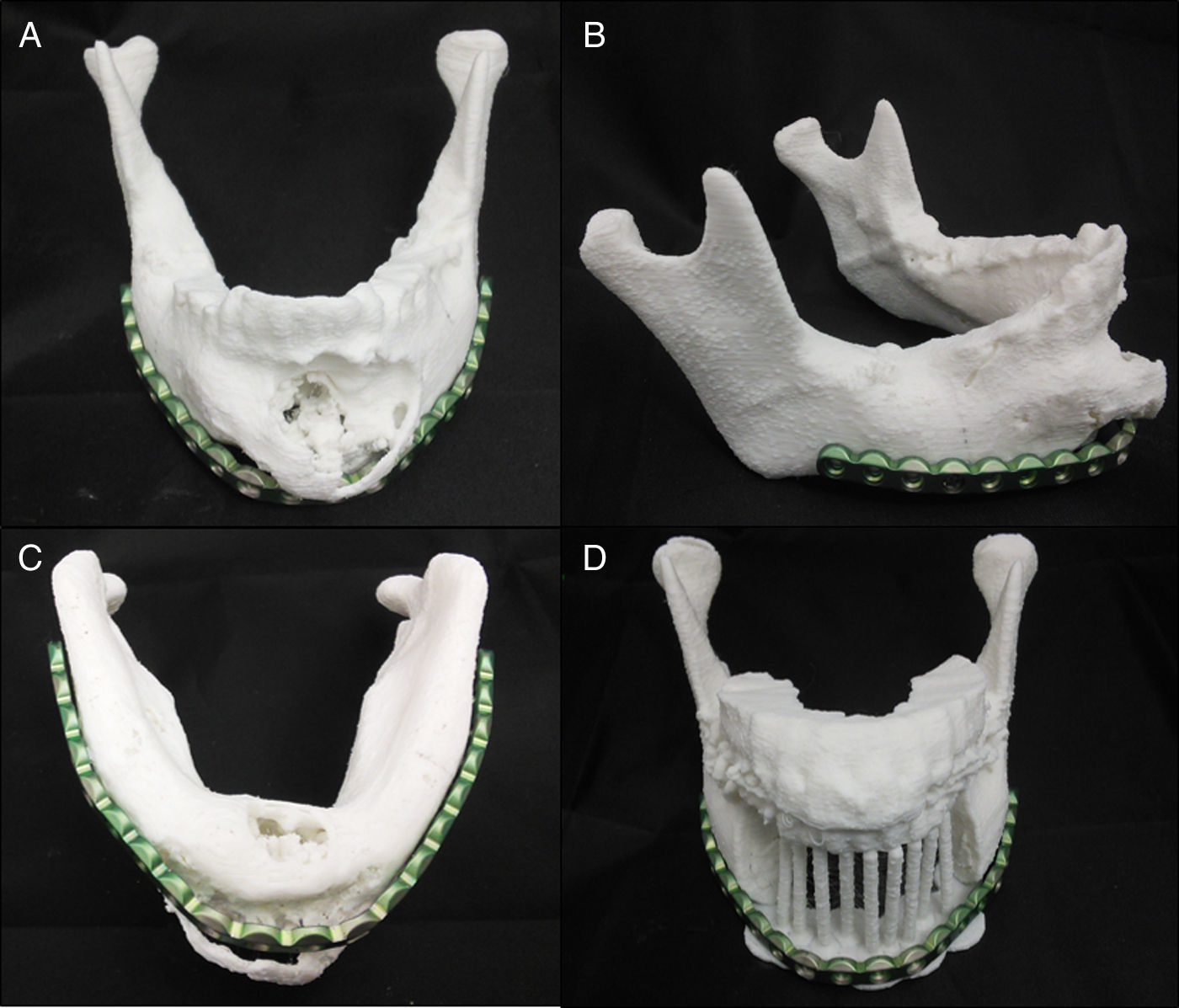
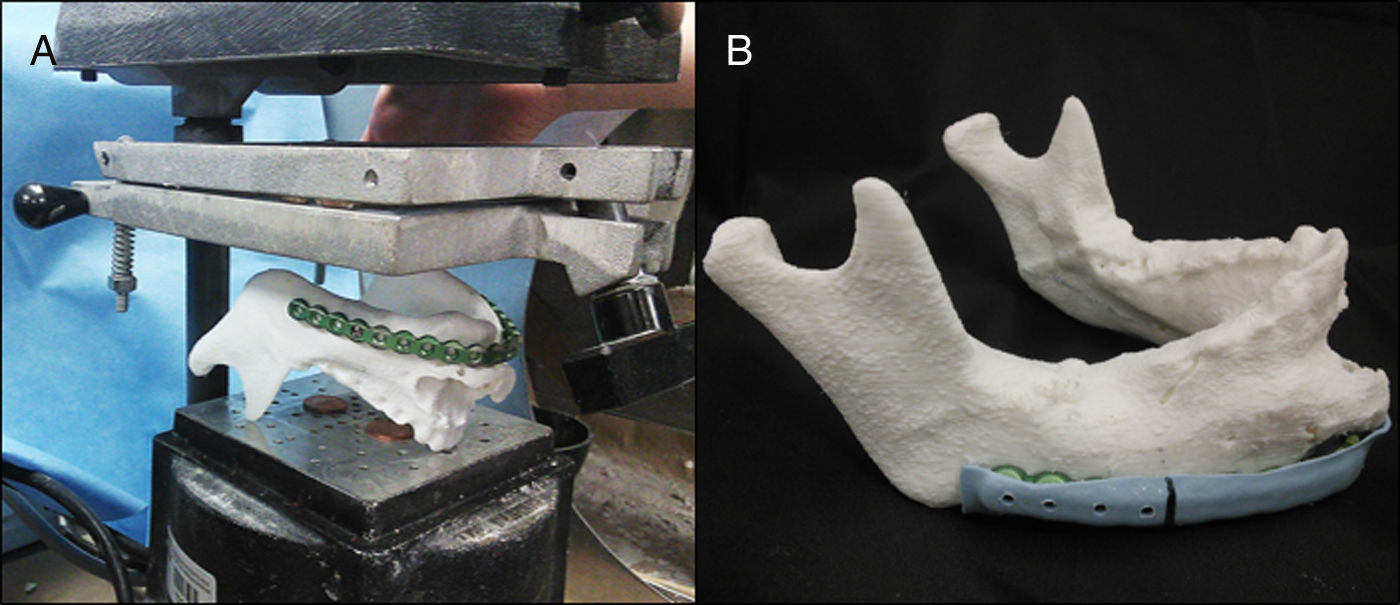
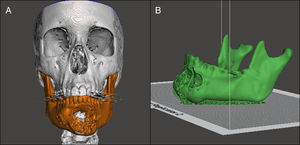
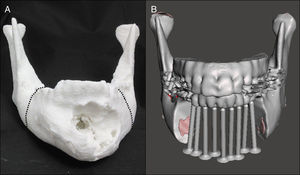
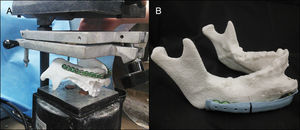
Planificación preoperatoria: ya con el modelo mandibular impreso (modelo #1) y con la asistencia de los estudios de imágenes, se determinaron los sitios de osteotomías por mesial de los dientes 3,7 y 4,6 (fig. 8A). Debido a la gran deformidad del sector mandibular anterior se generó un segundo modelo (modelo #2), donde se realizaron las osteotomías virtuales y además se imprimió el arco dental maxilar junto con la representación de las posibles posiciones de los implantes dentales como referencias para la reconstrucción (fig. 8B). Para evitar la protrusión de la placa y del injerto óseo, desgastamos la deformidad en el modelo #1 para adaptar la placa a la forma anatómica más parecida previo al tumor. Luego se comprobó la posición de la placa probándola en el modelo #2, se utilizó la posición de los dientes mandibulares y la oclusión para evaluar el correcto contorno (fig. 9). Una vez conforme con la adaptación de la placa, se procedió a realizar una guía posicionadora para la placa en la cirugía; esto se hizo con una termoformadora estampadora de láminas dentales (vacuum forming, Bio-art, Sao Carlos, Brasil) (fig. 10).
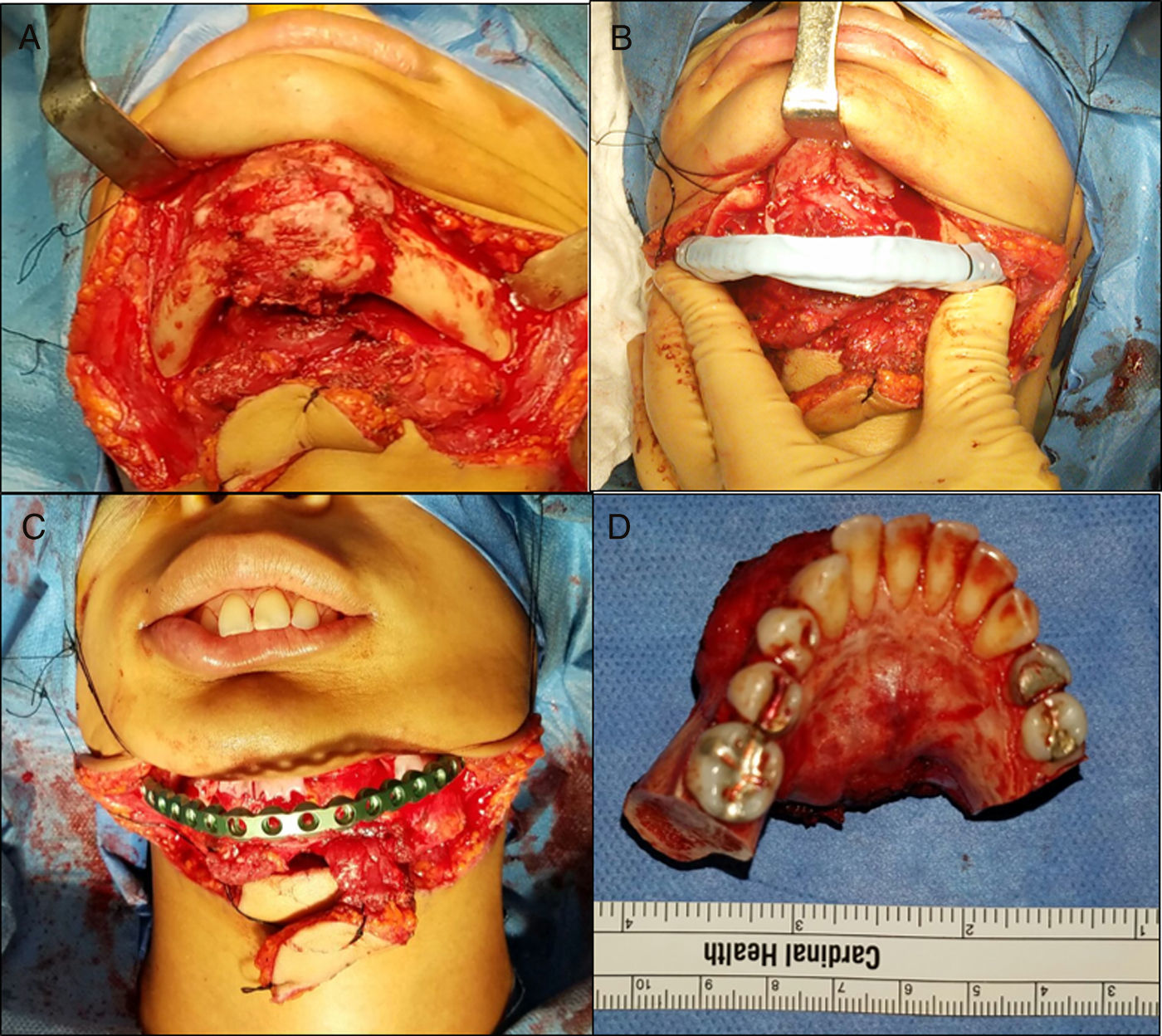
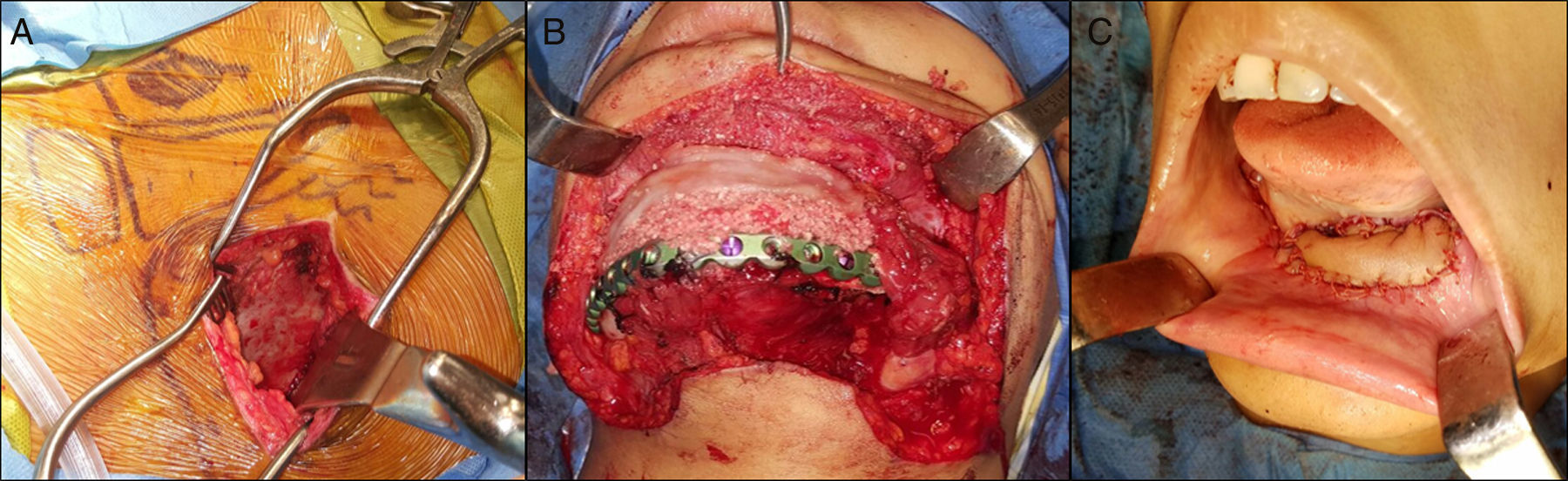
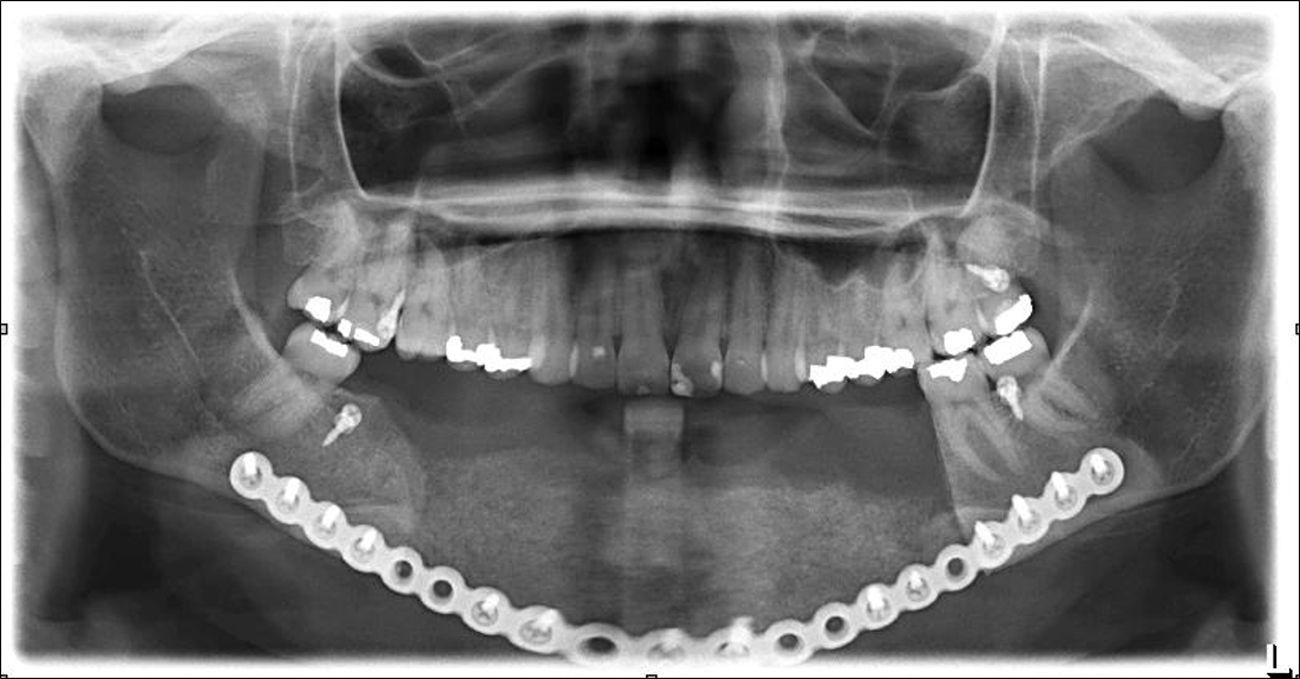
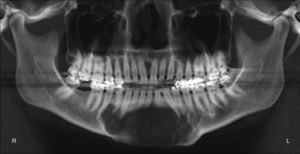
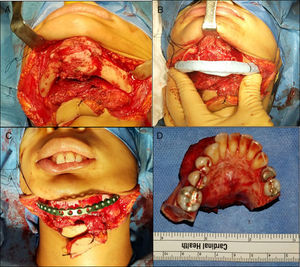
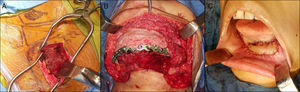
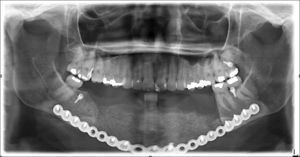
Para el procedimiento quirúrgico se realizaron accesos intra y extraorales seguidos de la resección mandibular con sacrificio de ambos nervios mentonianos. Un estimulador de nervio (VARI-STEAM® III nerve locator, Medtronic, MN, EE.UU.) fue usado durante el acceso extraoral para monitorizar el ramo marginal mandibular del nervio facial, además se levantó un colgajo submental con pedículo del lado izquierdo para la reconstrucción intraoral. La placa de 2,7mm (KLS Martin®, Jacksonville, FL, EE.UU.) fue fijada con 4 tornillos en cada segmento proximal y durante la resección se usó fijación intermaxilar para mantener la oclusión remanente en sitio. No fue necesario tener que modificar la placa durante la cirugía (fig. 11). Se realizó reconstrucción ósea inmediata del defecto mandibular de ≈10cm con autoinjerto cortico-esponjoso de cresta iliaca posterior (este procedimiento fue previo a la resección tumoral) y 8mg de Infuse® (rhBMP-2, Medtronic, MN, EE.UU.) (fig. 12). Como procedimiento final se realizó traqueostomía debido al edema del piso de la boca. El tiempo total de cirugía fue de 9h y 20min. En el postoperatorio no sufrió debilidad del nervio facial y su estadía hospitalaria no tuvo eventos. Fue dada de alta a los 7días tolerando dieta por vía oral. El seguimiento rutinario clínico y radiográfico (fig. 13) ha sido sin complicaciones, mostrando una adecuada simetría facial y estando a la espera de una futura rehabilitación con implantes oseointegrados.
En nuestra experiencia, los modelos creados con la tecnología de impresión 3D son una herramienta efectiva en la planificación de resecciones mandibulares por patología tumoral. No solo sirven para la planificación del tratamiento y para la producción de hardware individualizado, sino que además son una ayuda para la educación del paciente, mejoran la calidad diagnóstica e incluso pueden ser usados en simulación preoperatoria1,12.
Erickson et al. recolectaron información proveniente de una encuesta de 38 cirujanos acerca del uso de modelos anatómicos estereolitográficos en cirugía maxilofacial, y el 69% de los encuestados que respondieron usaban los modelos para el diagnóstico; el 73% usaban el modelo para educación del paciente; el 38% de los clínicos creían que el modelo minimizaba la herida quirúrgica y la exposición del tejido, y el 96% creían que los modelos eran adyuvantes útiles en el tratamiento del paciente13.
Encontramos que disminuir el tiempo en la sala de operaciones es una de las mayores ventajas del uso de placas predobladas y modelos 3D como referencia anatómica. No solo por razones económicas, sino también por disminuir el tiempo de exposición del paciente a la anestesia general, lo que se puede traducir en una disminución de 1 a 1,5h en cirugías largas14. Con nuestro protocolo presentado haciendo uso de una impresora 3D no industrial con programas gratuitos, se pueden generar modelos anatómicos a bajo costo del esqueleto maxilofacial con tan solo una pequeña inversión que está al alcance de cualquier cirujano de práctica privada o institución académica.
Estos modelos anatómicos representan una herramienta invaluable en la actualidad para ayudar a los pacientes a entender su diagnóstico y el tratamiento quirúrgico propuesto1. En nuestra institución son un elemento importante para la educación de residentes. Su costo adicional está justificado por las ventajas que nos otorgan en disminuir el tiempo de cirugía y en la satisfacción del paciente. Recomendamos que los especialistas que trabajen con patología tumoral en los maxilares deben estar en conocimiento de esta tecnología, que incluso puede tener más aplicaciones en otros campos de la cirugía maxilofacial como son la cirugía ortognática, cirugía de articulación temporomandibular y distracción osteogénica craneofacial.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Al Dr. Oscar Venegas y a la Sra. Daniela Palma por su ayuda en la preparación del manuscrito.