Las transfusiones sanguíneas alogénicas han tenido un rol central en el desarrollo de la medicina, principalmente como terapia de soporte en pacientes críticos, cirugía mayor, trauma y trastornos hematopoyéticos. Sin embargo, su utilización no está exenta de importantes efectos adversos y de altos costos asociados. Además, los productos sanguíneos son un recurso limitado que no debe ser desperdiciado.
Por otro lado, la cirugía en pacientes que rehúsan la utilización de hemoderivados ha mostrado igual o mejores resultados que los pacientes que aceptan transfusiones. Esto ha llevado a buscar un manejo apropiado de la sangre en todos nuestros pacientes, evitando los riesgos y costos innecesarios de las transfusiones, pero permitiéndolos cuando se cree que los beneficios serán mayores que los riesgos.
En este trabajo se presentan 3 pilares esenciales. El primero es el diagnóstico y manejo apropiado de la anemia preoperatoria, disminuyendo los riesgos perioperatorios, ya que la anemia por sí sola es un factor de morbimortalidad. El segundo pilar está constituido por diversas técnicas, que están disponibles en la actualidad, para minimizar el sangrado perioperatorio. Finalmente, el tercer pilar es mejorar la tolerancia a la anemia.
El uso en conjunto de diversas técnicas descritas en este trabajo ha mostrado ser efectivo en disminuir el sangrado perioperatorio, la necesidad de transfusiones alogénicas y las unidades de sangre utilizadas, lo cual podría permitir mejores resultados clínicos en nuestros pacientes.
Allogeneic blood transfusions have played a central role in the development of medicine, mainly as a support therapy in critically ill patients, major surgery, trauma and hematopoietic disorders. However, their use is not without significant adverse effects and associated high costs. Moreover, blood products are a limited resource that should not be wasted.
Furthermore, surgery in patients who refuse the use of blood products has shown equal or better results than patients who accept transfusions. This has led to seek an appropriate blood management in all our patients, avoiding unnecessary costs and risks of transfusions, but allowing them when they believe the benefits outweigh the risks.
In this paper three essential pillars are presented. The first is the appropriate diagnosis and management of pre-operative anaemia decreasing perioperative risk, since anaemia itself is a factor of morbidity and mortality. The second pillar is formed by various techniques that are available today to minimize bleeding perioperative. Finally, the third pillar is to improve tolerance to anaemia.
The joint use of various techniques described in this paper has proven effective in decreasing perioperative bleeding, the need for allogeneic transfusions and blood units used, which may allow better clinical outcomes in our patients.
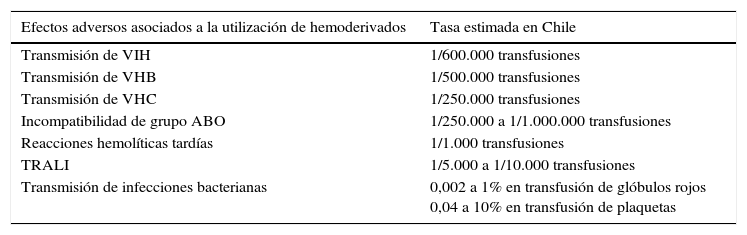
Las transfusiones sanguíneas alogénicas, que provienen de la donación de sangre de otro paciente, son un aporte esencial como terapia de soporte en pacientes críticos, cirugía mayor, trauma y trastornos hematopoyéticos. Sin embargo, es una medida terapéutica costosa y con importantes efectos adversos, como transmisión de infecciones virales —bacterianas y parasitarias—, incompatibilidad por error humano, reacciones alérgicas, inmunomodulación y daño pulmonar agudo, entre otros. En la tabla 1 se observa la frecuencia de efectos adversos asociados al uso de hemoderivados en nuestro país.
Frecuencia de efectos adversos asociados a la utilización de hemoderivados en Chile
| Efectos adversos asociados a la utilización de hemoderivados | Tasa estimada en Chile |
|---|---|
| Transmisión de VIH | 1/600.000 transfusiones |
| Transmisión de VHB | 1/500.000 transfusiones |
| Transmisión de VHC | 1/250.000 transfusiones |
| Incompatibilidad de grupo ABO | 1/250.000 a 1/1.000.000 transfusiones |
| Reacciones hemolíticas tardías | 1/1.000 transfusiones |
| TRALI | 1/5.000 a 1/10.000 transfusiones |
| Transmisión de infecciones bacterianas | 0,002 a 1% en transfusión de glóbulos rojos 0,04 a 10% en transfusión de plaquetas |
Fuente: adaptada de Mertz et al.1.
Existe evidencia de que en el manejo de pacientes quirúrgicos que rehúsan la posibilidad de recibir donaciones de sangre, estos tienen igual o mejores resultados clínicos en términos de morbimortalidad2. Esto sucede porque se extreman las medidas terapéuticas que tienen como objetivo el ahorro sanguíneo, y por tanto disminuyen o eliminan los riesgos asociados a las transfusiones.
El objetivo de este trabajo es revisar las técnicas médicas y quirúrgicas que permiten realizar un manejo adecuado de la sangre del paciente, y consta de 3 pilares fundamentales: mantener un nivel apropiado de hemoglobina (Hb) preoperatoria, minimizar la pérdida sanguínea y optimizar la tolerancia a la anemia.
Primer pilar: manejo de la anemiaLa anemia es definida como la reducción en el volumen total de eritrocitos o en la concentración sanguínea de Hb por debajo de valores normales estandarizados. El límite inferior de Hb aceptado internacionalmente es 12g/dl en mujeres y 13g/dl en hombres. La prevalencia de anemia preoperatoria varía desde un 5% hasta un 75% de los pacientes que se someten a cirugía electiva, y se podría correlacionar con hasta un 90% de pacientes con anemia en el postoperatorio3.
FisiopatologíaDurante la anemia ocurren una serie de respuestas fisiológicas como parte de la adaptación para mantener la homeostasis del cuerpo:
- •
A nivel celular, renal y de diferentes quimioreceptores se es capaz de sensar la anemia y generar cambios adaptativos.
- •
Existe una activación del sistema nervioso autonómico en proporción a la reducción de los niveles de Hb.
- •
Se desencadena un aumento de la frecuencia respiratoria y de la relación ventilación-perfusión.
- •
Se genera un aumento del gasto cardíaco proporcionado por un aumento en la frecuencia cardíaca y en el volumen de eyección.
- •
Existe vasodilatación de órganos esenciales como corazón y cerebro para optimizar la perfusión.
- •
A nivel tisular aumenta la extracción de oxígeno.
La concentración de Hb no es un buen parámetro para medir la capacidad transportadora y de entrega de oxígeno, sin embargo, es el más utilizado y es útil si se conocen los factores que impactan su interpretación. En la tabla 2 podemos observar diferentes condiciones clínicas y su implicancia en la interpretación del hematocrito4.
Condiciones clínicas y su implicancia en la evaluación del hematocrito
| Condición | Implicancia clínica |
|---|---|
| Género | Las mujeres tienen menor volumen sanguíneo y niveles de hemoglobina más bajos. Además se transfunden más que los hombres |
| Edad | A mayor edad, existe menor volumen sanguíneo total y menor capacidad de respuesta adrenérgica a los cambios adaptativos |
| Embarazo | Existe un aumento de la masa eritrocitaria y del volumen plasmático, sin embargo, este último aumenta en mayor proporción, por lo que se presenta una hemodilución relativa y disminución de la viscosidad |
| Ejercicio aeróbico | Pacientes que realizan ejercicio aeróbico de manera regular presentan niveles de hemoglobina en el rango bajo, y tienen una pobre correlación entre la hemoglobina y la masa de glóbulos rojos |
| Altura | Como estímulo agudo genera hemoconcentración por contracción del volumen plasmático, y de manera crónica genera un aumento de la masa eritrocitaria |
| Estrés adrenérgico | Genera una respuesta aguda con contracción de volumen plasmático y hemoconcentración |
| Respuesta inflamatoria aguda | Genera hemodilución que puede progresar a fase crónica, determinando una anemia de enfermedades crónicas |
| Medicación | Los venodilatadores generan hemodilución y los venoconstrictores, hemoconcentración |
| Diabéticos | Presentan menor volumen sanguíneo y menor masa de glóbulos rojos, por lo que presentan un hematocrito falsamente normal |
| Fumadores | Presentan niveles de hematocrito más altos por contracción del volumen plasmático |
Fuente: adaptada de Isbister et al.4.
Vimos que existe una serie de respuestas adaptativas frente a la anemia que permiten mantener la homeostasis. Sin embargo, existe un nivel crítico de anemia bajo el cual estas repuestas no son capaces de satisfacer la demanda metabólica de los diferentes órganos.
Las diferentes guías clínicas recomiendan que con Hb>10 g/dl la transfusión sanguínea no está indicada, pero el límite inferior varía de 6 a 8 g/dl5. En la tabla 3 se muestran diversas condiciones clínicas con gatillos transfusionales recomendados, sin embargo, lo más importante es que el gatillo transfusional está determinado por las características y estado clínico de cada paciente.
Gatillos transfusionales en diferentes condiciones clínicas
| Condición clínica | Gatillo transfusional (nivel de hemoglobina) |
|---|---|
| Anemia sintomática | 10g/dl |
| Enfermedad coronaria conocida | 8g/dl |
| Síndrome coronario agudo | 8-10g/dl |
| Falla cardíaca | 7-8g/dl |
| Sangrado gastrointestinal estable hemodinámicamente | 7g/dl |
| Cirugía cardíaca | 7-8g/dl |
| Cirugía no cardíaca | 8g/dl |
Fuente: adaptada de Carson et al.5.
En la tabla 4 se puede observar la indicación de los productos sanguíneos que es necesario conocer en el contexto perioperatorio6.
Indicaciones de productos sanguíneos
| Producto sanguíneo | Indicación |
|---|---|
| Plaquetas: 1U por cada 10kg. Se espera un aumento de 5.000/μl | Trombocitopenia por falla medular |
| Recuento de plaquetas <10.000/μl | |
| Recuento de plaquetas <20.000/μl y factores de riesgo adicionales (fiebre, infección) | |
| Sangrado activo con recuento <50.000/μl | |
| En procedimientos invasivos (endoscopia, biopsias percutáneas, otros) mantener recuento >50.000/μl | |
| En cirugía en que sangrado mínimo puede causar gran daño (neurocirugía) mantener recuento >100.000/μl | |
| Cirugía menor puede realizarse con recuento <50.000/μl y cirugía mayor requiere recuentos >50.000/μl | |
| Trombocitopenia por consumo | |
| En transfusión masiva mantener recuento >50.000/μl | |
| En politraumatizado y daño de SNC mantener recuento >50.000/μl | |
| Disfunción plaquetaria congénita o adquirida (antiplaquetarios) | |
| En hemorragia o previo a procedimientos invasivos | |
| Plasma fresco congelado: 10-15ml/kg. Reversión de TACO 5-8ml/kg | No usar para corregir TP en ausencia de hemorragia |
| Hemorragia secundaria a TACO | |
| INR>1,5 en transfusión masiva | |
| Deficiencia única de factores de coagulación en ausencia de concentrados específicos | |
| Déficit de múltiples factores con hemorragia severa o CID | |
| Crioprecipitado: 1U cada 10kg | Hemofilia A ante hemorragias, cirugía o procedimientos invasivos en ausencia de liofilizado específico de factor VIII |
| Hemorragia en disfibrinogenemias | |
| Hemorragia en pacientes urémicos | |
| Hemorragia en transfusión masiva con fibrinógeno <200mg/dl |
Fuente: adaptada de Guía de práctica clínica de indicación de productos sanguíneos HCUC6.
Una vez que se realiza el diagnóstico se debe comenzar el tratamiento específico. Lo más frecuente es la anemia ferropénica, en la cual la producción de eritrocitos se ve afectada por bajos niveles de almacenamiento de hierro en el cuerpo. En su diagnóstico es orientadora la confirmación de una anemia microcítica-hipocrómica con bajos niveles de ferritina7. El manejo con 120mg de hierro elemental al día permitiría un aumento de 1g/dl de Hb en un mes. El hierro parenteral debería ser usado en pacientes que no pueden tolerar preparaciones orales.
Otro grupo importante de pacientes presentará anemia de enfermedades crónicas, que se define como una anemia asociada a enfermedades inflamatorias, infecciosas o neoplásicas. En general es normocítica y normocrómica, aunque en un 20% puede ser microcítica-hipocrómica, pero generalmente con niveles de ferritina normales8. El tratamiento consiste en el manejo de la enfermedad de base y el aporte de hierro oral o intravenoso.
El uso de eritropoyetina recombinante humana intravenosa, previo a cirugía cardíaca y ortopédica, ha mostrado disminuir los requerimientos de transfusión alogénica en población con niveles de Hb entre 10-13g/dl y con estimaciones de sangrado alta9-11. Su uso debe ser cuidadoso en pacientes con cáncer, falla renal crónica y que se someten a cirugía espinal, porque podrían presentar un aumento de los accidentes tromboembólicos si no se usan con esquemas profilácticos adecuados. El uso de estos agentes está recomendado cuando se sospecha algún grado de anemia de enfermedades crónicas, y siempre acompañado de esquemas de tromboprofilaxis.
Se recomiendan dosis de 300UI/kg/día s.c. 10 días antes de la cirugía y hasta 4 días después. Un esquema alternativo es usar 600UI/kg los días 21, 14, 7 y 0 previo a la cirugía.
Segundo pilar: minimizar el sangradoEl segundo pilar sangre es evitar y disminuir las pérdidas sanguíneas. Existen diferentes elementos que pueden colaborar con este objetivo, ya sea en el momento preoperatorio, intraoperatorio o postoperatorio.
PreoperatorioEvaluación preoperatoriaEn la evaluación preoperatoria se debe buscar dirigidamente si hay historia de alteraciones del sangrado personal y familiar. Las pruebas de laboratorio están indicadas solo en portadores de algún déficit conocido, para controlar el nivel de anticoagulación o para obtener niveles basales en pacientes que se someterán a cirugía que puede vulnerar el estado de coagulación12.
Se debe revisar la medicación. El uso de aspirina no ha mostrado mayor sangrado en cirugía, por lo que debería mantenerse en pacientes de alto riesgo cardiovascular. Los inhibidores de la glicoproteína IIb/IIIa deben ser suspendidos 24 a 48h previo a la cirugía. Los AINES deberían ser suspendidos previo a la cirugía.
La terapia anticoagulante debe ser suspendida o reemplazada. La heparina no fraccionada se suspende 4 a 6h previo a la cirugía, y se sugiere controlar con TTPK y recuento de plaquetas. La heparina de bajo peso molecular se suspende 12-24h previo a la cirugía dependiendo de si está siendo utilizada en dosis profiláctica o terapéutica, respectivamente.
Los anticoagulantes orales se suspenden 3 a 5 días previo a la cirugía. El reemplazo por dosis terapéutica o profiláctica depende del riesgo embólico del paciente.
PredonaciónConsiste en la extracción de sangre del propio paciente, la cual es almacenada en las semanas previas a la cirugía para realizar una reinfusión perioperatoria en caso de ser necesaria. Ha demostrado reducir en un 40% las transfusiones alogénicas, pero aumenta las tasas totales de transfusión13. Si no se realiza con la programación adecuada, el paciente se puede presentar con una anemia preoperatoria que aumente sus riesgos. Además, hasta un 50% de las unidades no son utilizadas, y no está exenta de efectos adversos como errores en su administración o problemas de almacenamiento, por lo que no se realiza de forma habitual en la práctica clínica.
IntraoperatorioCirugía mínimamente invasivaEn cirugía ortopédica la artroplastia mínimamente invasiva o asistida por computación ha demostrado disminuir el sangrado de manera significativa, pero sin disminuir los requerimientos de transfusión sanguínea14.
Mantención de la normotermiaLa disminución de un grado Celsius de temperatura corporal incrementa la pérdida sanguínea en un 16% y los requerimientos de transfusión sanguínea, en un 22%15. Por eso durante la cirugía es necesaria la mantención de la normotermia.
Hipotensión controladaExisten estudios que muestran que la generación de una hipotensión fuertemente monitorizada disminuye el sangrado y los requerimientos de transfusión; sin embargo, la mantención de una perfusión adecuada a los diferentes órganos podría verse afectada en pacientes no sanos, por lo que su uso es más bien controversial16.
Factores de la coagulación- •
Fibrinógeno: en hemorragia masiva está fuertemente recomendado si se acompaña de una sospecha de niveles bajos de fibrinógeno o medición menor a 200mg/dl17. En Chile no existe fibrinógeno liofilizado, por lo que la forma de administración es como crioprecipitado.
- •
Complejos protrombínicos: contienen los factores de coagulación II, VII, IX y X. Existen diferencias entre sus presentaciones en la concentración de estos factores y otros constituyentes, como proteína C y S. Está recomendado para la reversión de terapia anticoagulante oral con TP <30%18.
Corresponde a la extracción de sangre minutos previos a la cirugía y su reemplazo por coloides o cristaloides para mantener la volemia y disminuir los elementos sanguíneos que se pierden durante la cirugía, principalmente masa eritrocitaria. Posterior al procedimiento se retorna la sangre al paciente.
Ha mostrado disminuir en menos de un 10% el riesgo de transfusión, así como una disminución en las unidades transfundidas19,20.
Ventilación hiperóxicaAumentar el contenido arterial de oxígeno mediante ventilación con FiO2 100% puede disminuir, o al menos retrasar, la necesidad de transfusiones sanguíneas21. Esto solo podría realizarse en el intraoperatorio o en el paciente que luego sigue en ventilación mecánica, por lo que es una medida transitoria.
Agentes hemostáticos tópicosEl sellante de fibrina es un agente biológico compuesto principalmente por fibrinógeno y trombina, que puede ser aplicado en la superficie quirúrgica de manera líquida o en aerosol. Ha mostrado disminuir los requerimientos de transfusión sanguínea en hasta un 55% en cirugía ortopédica22. Además, en cirugía de rodilla ha mostrado niveles de Hb postoperatoria más altos, y una disminución de la pérdida sanguínea en hasta un 75%23,24.
AntifibrinolíticosExiste clara evidencia de que el uso profiláctico de antifibrinolíticos es efectivo en disminuir el sangrado en cirugía cardiovascular, ortopédica mayor y trasplante hepático, sin embargo, existe controversia acerca de la dosis, métodos y momento de administración21,25.
Es recomendable iniciar dosis de carga de ácido tranexámico de 10-20mg/kg y continuar con dosis de mantención de 1-5mg/kg/h. Dosis totales de 15-35mg/kg han mostrado ser tan efectivas como altas dosis de 135-150mg/kg18.
La administración de ácido tranexámico en pacientes con sangrado traumático activo importante, dentro de las primeras 3h, disminuye la mortalidad por todas las causas sin incrementar el riesgo tromboembólico. En cambio, posterior a las 3h está asociado a un aumento de mortalidad por sangrado, por lo que está contraindicado26.
DesmopresinaLa desmopresina tiene eficacia demostrada en pacientes con hemofilia leve y enfermedad de von Willebrand, pero su uso se ha extendido a pacientes con falla renal crónica, cirrosis hepática e ingesta de antiplaquetarios, sin alcanzar los mismos resultados terapéuticos18. Se asocia a complicaciones cardiovasculares por hipertensión. Se utiliza en dosis única de 0,3μg/kg intravenosa o intramuscular o 300μg/kg intranasal27.
Cell saverEsta técnica recupera la sangre perdida en el campo operatorio, la procesa, y luego retorna los glóbulos rojos obtenidos al paciente. Ha mostrado disminuir el riesgo relativo de transfusión alogénica en hasta un 36% en cirugía cardiovascular y ortopédica28.
Reanimación hemostáticaEn pacientes con hemorragia masiva es importante recalcar que, además de buscar una perfusión óptima a los tejidos, se debe hacer énfasis en la preservación de una coagulación efectiva. Por esto, no es suficiente el manejo con fluidos intravenosos más glóbulos rojos, sino que se hace necesario aportar tempranamente fibrinógeno y plaquetas, lo que permite preservar una coagulación efectiva, y se ha asociado con mejores resultados clínicos29. En transfusión masiva se recomienda una relación de aporte de 1:1:1 entre glóbulos rojos, plaquetas y plasma fresco congelado, sin embargo, no existe claridad absoluta acerca de la relación óptima, por lo que más estudios son aún necesarios. De todos modos, el objetivo de mantener una coagulación efectiva durante la hemorragia debe ser un pilar esencial, para lo cual el clínico podría apoyarse con exámenes como el tromboelastograma, para guiar un aporte dirigido de fibrinógeno, factores de la coagulación o plaquetas, y así disminuir el uso de otros hemoderivados.
PostoperatorioDrenajesUna revisión en cirugía de miembro inferior muestra que los drenajes a presión negativa aumentan hasta en un 40% el sangrado, pero disminuyen las complicaciones de la herida30.
Por otro lado, el pinzamiento de drenajes por más de 4h al día versus el drenaje continuo en pacientes sometidos a cirugía de rodilla, mostró disminuir la pérdida sanguínea31. La adición de epinefrina disminuye el sangrado, pero no la necesidad de transfusión32.
Tercer pilar: optimizar la tolerancia a la anemiaCuando ocurre una hemorragia aguda severa, la cantidad total de eritrocitos se reduce, pero la concentración de Hb no cambia de inmediato. Sin embargo, la restitución de volumen con fluidos acelulares genera un descenso de la concentración de Hb. Si esta anemia resultante logra ser tolerada por el paciente, la necesidad de transfusión puede ser retrasada o eliminada. Es por eso que optimizar la tolerancia a la anemia es el tercer pilar en el manejo del paciente mediante 3 elementos principales:
Cuantificación de la reserva funcional preoperatoriaEn primer lugar, debemos evaluar la capacidad de respuesta compensatoria cardíaca, ya que tiene un rol fundamental como respuesta adaptativa. No existe evidencia de superioridad entre electrocardiograma, imágenes, o pruebas de funcionalidad para la aproximación a esta capacidad compensatoria, por lo que depende más bien del juicio clínico33.
En segundo lugar, el médico debe ser capaz de evidenciar el grado de tolerancia de cada órgano o sistema a determinado nivel de Hb, ya que estos tienen diferentes capacidades de responder a la hipoxia.
En consideración de las características del paciente y del juicio clínico de su reserva funcional, se deberían establecer gatillos transfusionales para cada individuo que guíen el manejo durante el período perioperatorio. Además, se debe hacer una estimación de la pérdida sanguínea que tendrá el paciente. Por último, es importante señalar que existen pruebas de laboratorio que permiten objetivar si la perfusión y el transporte de oxígeno son adecuados. El lactato es producido por metabolismo anaeróbico, por lo que niveles elevados sugieren bajo aporte de oxígeno a los tejidos34. Por otro lado, niveles adecuados y normales de saturación venosa central corresponden aproximadamente a un 70%, y niveles menores a esto pueden deberse a disminución del gasto cardíaco, aumento del consumo de oxígeno o disminución del aporte de oxígeno35.
Reducción de la demanda de oxígenoDado que en la anemia está disminuida la capacidad transportadora y de entrega de oxígeno, para mejorar la tolerancia se puede buscar disminuir la demanda de oxígeno.
Si bien la hipotermia terapéutica se usa en los protocolos posparo cardíaco, su uso en contexto perioperatorio no está recomendado ya que altera la hemostasia.
Estudios en animales muestran que el aporte de coloides genera mejor tolerancia a la anemia que el aporte de cristaloides, sin embargo, su eficacia clínica en pacientes humanos no ha sido demostrada36. Por otro lado, estudios en animales muestran que la anestesia general y la relajación muscular pueden ser un aporte, pero no existen estudios en humanos que avalen su eficacia clínica37,38.
Mejorar el aporte de oxígenoExisten estudios en modelos animales y reportes de casos que muestran que la aplicación de ventilación hiperóxica es efectiva en mejorar la oxigenación tisular, al menos con objeto de retrasar la transfusión sanguínea39,40. Esta medida, sobre todo por largos períodos de tiempo, no está exenta de efectos adversos como la formación de radicales libres, toxicidad neurológica y atelectasias.
Con respecto a la función cardiovascular, el aumento de la presión sanguínea puede mejorar la tolerancia a la anemia al asegurar una perfusión adecuada a los órganos; en cambio, el aumento único de la frecuencia cardíaca no logra mejorar la tolerancia, posiblemente porque genera un aumento mayor del consumo de oxígeno.
¿Son útiles estas medidas?Una revisión sistemática compara el manejo de grupos que definen gatillos transfusionales claros previo a la cirugía versus grupos que realizan transfusión con un manejo más liberal41. En ella se mostró que el establecimiento de terapias que busquen evitar la transfusión disminuye en hasta un 39% la tasa de transfusiones alogénicas, y en caso de transfusión disminuyen 1,19 unidades por paciente en comparación con el grupo de estrategias más liberales. La mortalidad hospitalaria fue menor en el grupo con manejo restrictivo, pero se igualaba a los 30 días. Finalmente, no se hallaron diferencias significativas en estadía hospitalaria, recuperación funcional, eventos cardiovasculares, eventos cerebrovasculares, edema pulmonar, neumonías ni infecciones.
Es necesario recalcar que la disminución de pacientes que requieren transfusión y de unidades transfundidas generan una disminución de costos, de efectos adversos en el corto y largo plazo, y permiten el ahorro de productos sanguíneos limitados.
ConclusionesLas transfusiones sanguíneas han demostrado ser efectivas en el manejo de niveles críticos de anemia, pero sabemos que su utilización no está libre de elevados costos y de efectos adversos importantes que pueden llegar a ser letales. En ese sentido, el establecimiento de técnicas terapéuticas que buscan el ahorro de sangre, y por tanto evitar las transfusiones innecesarias, han mostrado ser útiles.
En nuestro país existe una tasa de donación de aproximadamente 14,3/1.000 habitantes, cuando lo esperado para un país con nuestro nivel de desarrollo es de 20/1.000. Además, la baja tasa de donación altruista (8% del total) hace que exista mayor nivel de seroprevalencia para agentes infecciosos transmisibles por transfusión, por lo que debemos ser extremadamente cuidadosos en su utilización42.
Por otro lado, se puede destacar la experiencia que ha tenido el desarrollo del programa de atención médico-quirúrgica sin uso de sangre en el Hospital Clínico de la Universidad de Chile, el cual, mediante el tratamiento previo de la anemia y la optimización de masa eritrocitaria, diversas técnicas operatorias, fármacos descritos en este trabajo y de la optimización de parámetros de importancia al momento de la cirugía, ha permitido operar a pacientes de diversa gravedad con buenos resultados postoperatorios43.
Finalmente, es necesario recalcar que nuestro accionar en la práctica clínica puede jugar un rol fundamental, dando un apropiado uso a los hemoderivados, de tal manera de aumentar el bienestar y la seguridad de nuestros pacientes.
Conflicto de interesesNinguno.