Las lesiones quísticas esplénicas son poco frecuentes; pueden ser clasificadas en primarias y secundarias según la presencia de revestimiento epitelial. Los quistes parasitarios son provocados por especies de Equinococcus y su manejo es específico. Suelen ser lesiones asintomáticas y el tratamiento depende de su tamaño y de la aparición de manifestaciones clínicas. El abordaje quirúrgico tradicional ha sido la esplenectomía, pero con el reconocimiento de las complicaciones inmunológicas, han tenido auge las alternativas que conservan parénquima esplénico.
ObjetivoComunicar la experiencia en el manejo quirúrgico de esta enfermedad en nuestro centro.
ResultadosSe presenta la serie de 11 casos de quistes esplénicos no parasitarios que recibieron tratamiento quirúrgico durante los últimos 15 años. La mayoría de las intervenciones fueron laparoscópicas y no se registró morbimortalidad.
DiscusiónEn el tratamiento de los quistes del bazo no parasitarios actualmente se reconoce el valor de preservar parénquima y función esplénica. La esplenectomía, cirugía cuyo estándar actual es mediante laparoscopia, ha sido progresivamente desplazada por alternativas conservadoras. Las opciones terapéuticas dependen del desarrollo de síntomas, del tamaño y de la ubicación de las lesiones.
ConclusionesLos quistes esplénicos son poco frecuentes. Ante la necesidad de tratamiento quirúrgico el abordaje laparoscópico y las cirugías que conservan parénquima esplénico deberían ser de elección.
Splenic cysts are rare. They have been classified in primary or secondary lesions based on the presence or absence of an epithelial lining. Parasitic cysts are caused by Echinococcus spp. and have a particular management. Splenic cysts are usually asymptomatic, treatment depends on the development of symptoms and diameter. Traditionally, splenectomy has been the standard surgery, but updated knowledge about the role of the spleen in preventing some infections has led to more conservative options.
ObjectiveTo report our experience in surgical management of the disease.
ResultsOur series includes 11 patients with non-parasitic splenic cysts treated surgically, during the last 15 years. Most were laparoscopic interventions and no morbidity or mortality was registered.
DiscussionSurgical treatment for non-parasitic splenic cysts actually favours conservative techniques; salvage of the spleen whenever possible is fully justified based on updated knowledge of the role it plays in promoting protection against infection. Splenectomy, nowadays performed by laparoscopy, has been partially displaced. Treatment options depends on the cyst diameter, development of symptoms and localization.
ConclusionsSplenic cysts are unfrequent. If surgical treatment is needed, laparoscopy and interventions conserving splenic parenchyma should be the election.
Dentro de la enfermedad del bazo, las lesiones quísticas son poco frecuentes1. En 1978, Robbins et al. reportaron como hallazgo incidental 32 quistes en una serie de 42.327 autopsias durante un período de 24 años2. Desde el primer caso publicado por Andral en 18293, hasta la fecha se han descrito alrededor de 800 casos en la literatura1.
Los quistes esplénicos pueden ser clasificados de diversas formas. Una de las categorizaciones más conocidas y con sustento histopatológico es la utilizada por Martin4. En ella se consideran 2 grupos basándose en la presencia o no de revestimiento epitelial interno; se encuentra presente en los quistes primarios o verdaderos y ausente en los secundarios o, más correctamente llamados, pseudoquistes4,5.
Entre los quistes primarios se distinguen los de origen parasitario, que corresponden a los más frecuentes a nivel mundial, representando hasta un 60%6. Son causados casi exclusivamente por Echinococcus granulosus, en zonas donde el patógeno es endémico5.
El tipo de revestimiento epitelial de los quistes primarios no parasitarios puede ser escamoide, cuboidal, columnar o de tipo mesotelial6. Esta última característica ha permitido enunciar diferentes teorías para su patogénesis1. Una primera alternativa propone una invaginación mesotelial con células pluripotenciales con capacidad de producir metaplasia y secreción, dando origen a lesiones quísticas. La segunda teoría considera un probable origen en los espacios linfovasculares esplénicos, y otra explicación postula la aparición de inclusiones epiteliales endodérmicas heterotópicas en el bazo1,5.
Los quistes secundarios o pseudoquistes se desarrollan habitualmente después de un trauma abdominal (postraumáticos), y menos frecuentemente luego de cuadros infecciosos, como mononucleosis, tuberculosis o malaria7.
Una clasificación más reciente, con mayor utilidad clínica y que considera la patogénesis de los quistes esplénicos fue propuesta por Morgenstern en el año 20028. En ella se considera que las lesiones quísticas del bazo podrían ser divididas en congénitas, neoplásicas, traumáticas y degenerativas8.
La mayoría de los quistes esplénicos son asintomáticos1. Pueden ser un hallazgo incidental en estudios de imágenes o cirugía abdominal y solo un 30-40% se presentan como masa palpable1. Manifestaciones como dolor localizado o referido, trombocitopenia, náuseas u otras secundarias al efecto compresivo también han sido descritas en casos de lesiones de mayor tamaño9,10. Ocasionalmente pueden ocurrir complicaciones como infección, rotura y hemorragia1,9,11.
La laparotomía con esplenectomía ha sido el tratamiento tradicional para los quistes esplénicos sintomáticos y/o complicados1. Con el desarrollo de la laparoscopia cambió el abordaje para esta cirugía1.
El objetivo del presente trabajo es comunicar la experiencia en el manejo quirúrgico de pacientes con quistes esplénicos no parasitarios en nuestro centro.
Pacientes y métodosEstudio retrospectivo descriptivo, con el análisis de registros clínicos y anatomopatológicos de pacientes con diagnóstico de quiste esplénico sometidos a tratamiento quirúrgico en nuestro centro, entre marzo del año 2001 y julio de 2016. Se excluyeron los pacientes con quistes esplénicos de origen parasitario. Se registraron variables demográficas, clínicas y hallazgos histopatológicos.
Los resultados se exponen en porcentajes, media y/o rango según su distribución. Se compararon grupos mediante la prueba t de Student, considerando un valor p < 0,05 como significativo. Se utilizó el programa SPSS 24 (IBM) para el análisis estadístico. El estudio cumple con la normativa ética establecida por la institución.
ResultadosOnce pacientes con el diagnóstico de quiste esplénico no parasitario han sido operados en nuestro centro durante el período contemplado entre los años 2001 y 2016. Los datos demográficos y clínicos se exponen en la tabla 1.
Datos demográficos y clínicos
| Género (femenino) | 9/11 (81,8) | |
| Edad a la intervención (años) | 26,9 (16-41) | |
| Diámetro del quiste (cm) | 11,8 (8-22) | |
| Intervención quirúrgica | Esplenectomía abierta | 1 (9,1) |
| Esplenectomía laparoscópica | 7 (64) | |
| Periquistectomía abierta | 1 (9,1) | |
| Periquistectomía laparoscópica | 2 (18) |
Los datos se exponen como porcentajes, promedio y/o rango.
Los motivos de consulta principales fueron dolor abdominal y dolor referido a hombro izquierdo. En 9 pacientes (81,8%) la indicación quirúrgica fue por dolor, 2 describían además saciedad precoz y uno de ellos, descenso de peso. En un paciente se objetivó crecimiento de la lesión quística y otro presentó leucopenia preoperatoria que se interpretó en el contexto de un hiperesplenismo.
Las intervenciones quirúrgicas descritas fueron una periquistectomía abierta, una esplenectomía abierta, 7 esplenectomías laparoscópicas y 2 periquistectomías laparoscópicas. Desde el año 2005, todas las intervenciones han sido por vía laparoscópica.
Ningún paciente presentó complicaciones perioperatorias ni rehospitalizaciones a 90 días. La estadía hospitalaria promedio fue de 3,63 días (DE 1,2), siendo significativamente mayor para los pacientes sometidos a intervenciones por cirugía abierta (5±1,4 días, p<0,05) en comparación con los operados por vía laparoscópica (3,3±1 días).
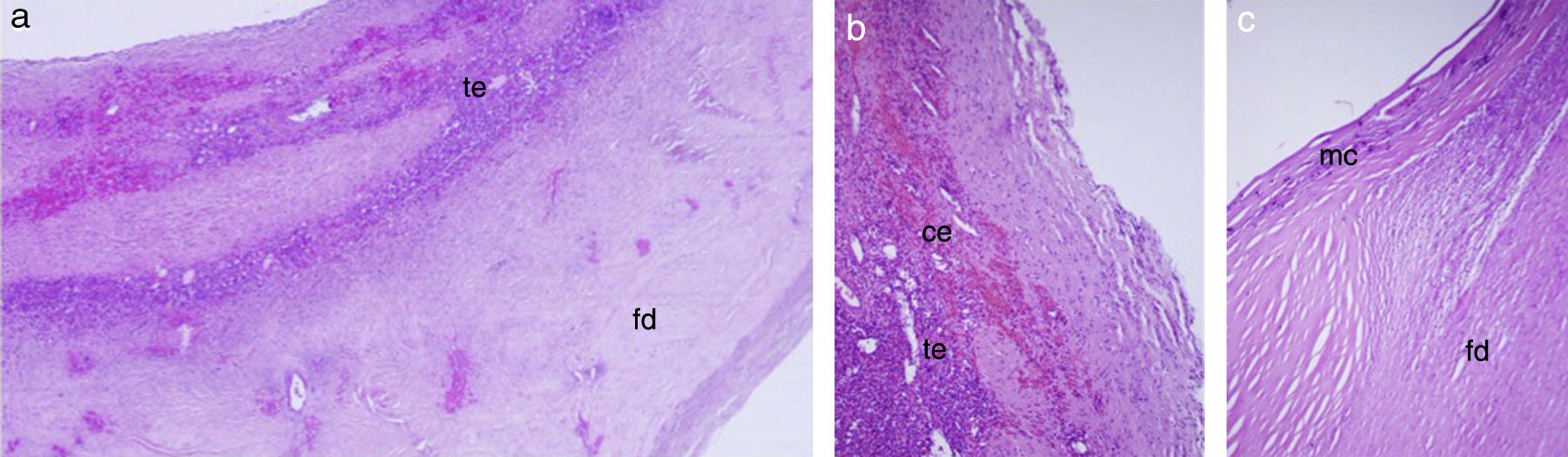
Siete (63,6%) estudios anatomopatológicos diferidos informaron quistes esplénicos primarios y 4 (36,4%) concluyeron que se trataba de un pseudoquiste del bazo (fig. 1).
Aspecto histopatológico de la pared de un pseudoquiste esplénico. a. Microfotografía (hematoxilina-eosina [HE], ×4). Pared con fibrosis densa (fd), focos de hemorragia y tejido esplénico remanente (te). b. Microfotografía (HE, ×10). Pared con hemorragias, algunos fantasmas de cristales aciculares de colesterol (cc) y tejido esplénico remanente (te). c. Microfotografía (HE, ×10). Pared con fibrosis densa (fd) y focos con microcalcificaciones distróficas (mc). En ninguna de las 3 microfotografías se reconoce revestimiento epitelial.
La mediana de seguimiento es de 9,2 años, con un rango entre 7 meses y 15,5 años. Ningún paciente ha presentado recidiva de las lesiones y en todos se resolvieron los síntomas de consulta.
DiscusiónLos quistes esplénicos no parasitarios son infrecuentes y suelen ser únicos y uniloculares1,12. La aparición de una lesión de características quísticas en el bazo, en una zona endémica de hidatidosis, obliga siempre a descartar ese diagnóstico. Luego, en ausencia de trauma o infección, la probabilidad de que corresponda a un quiste epitelial aumenta. Técnicas complementarias, incluyendo histoquímica para microorganismos e inmunohistoquímica, orientan al diagnóstico definitivo1. Según nuestra revisión de la literatura, esta sería la única serie de quistes esplénicos no parasitarios publicada en nuestro país.
La incidencia es mayor en pacientes jóvenes y los quistes congénitos son más frecuentes en el género femenino13. La cohorte descrita es consistente con estas características epidemiológicas.
La baja frecuencia de los quistes esplénicos ha limitado la obtención de consensos con criterios definitivos para su manejo6. Una revisión publicada en el año 2004 fue la primera en plantear y organizar las opciones para el tratamiento de esta entidad14. Aunque no se ha definido un límite respaldado por la evidencia, existe cierto acuerdo en que lesiones de menos de 5cm de diámetro y asintomáticas deberían ser abordadas de forma conservadora mediante seguimiento14. Para aquellas que alcanzan un mayor tamaño o tienen manifestaciones clínicas, el tratamiento debería ser quirúrgico por el riesgo de complicaciones, como rotura, hemorragia o infección6,14–16.
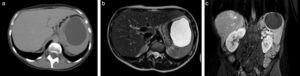
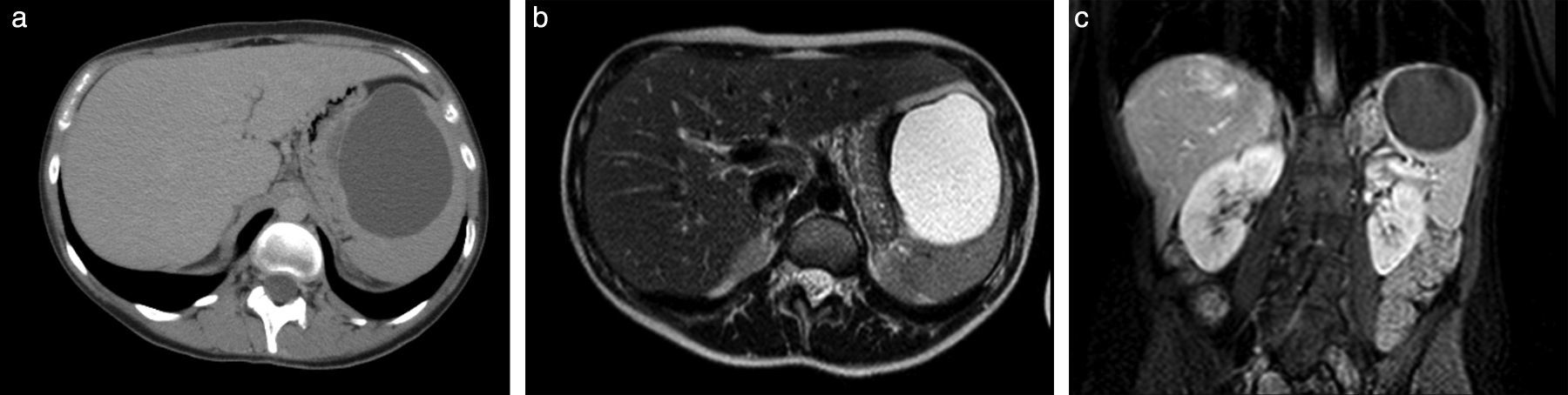
En nuestra casuística, todos los quistes intervenidos presentaban síntomas y medían más de 8cm de diámetro; ninguno se resecó por presentar complicación o constituir solo un hallazgo imagenológico (fig. 2). Lo anterior hace razonable plantear que la aparición de síntomas se correlaciona con el tamaño del quiste, justificando que exista la intención de tratar de manera invasiva aquellos que alcanzan diámetros mayores.
Controlar el tamaño del quiste y prevenir las complicaciones y las recidivas deben ser los principales objetivos del tratamiento6. Se han descrito distintas alternativas quirúrgicas, incluyendo la esplenectomía total/parcial abierta o laparoscópica. Actualmente, y con el reconocimiento de las complicaciones infecciosas de la cirugía radical –se reportaron casos de mortalidad por sepsis sobre todo en niños esplenectomizados17–, el tratamiento ha cambiado y prevalecen las intervenciones que conservan parénquima y función esplénica1. En la cirugía esplénica el abordaje de elección actualmente lo constituye la vía laparoscópica. Sus beneficios han sido ampliamente discutidos en la literatura, y en la cohorte descrita presentaron una significativamente menor estadía hospitalaria aquellos pacientes intervenidos por laparoscopia.
Factores como la edad del paciente, la localización y la naturaleza del quiste deberían evaluarse en el momento de trazar un plan quirúrgico y, sobre todo, al considerar intervenciones conservadoras del parénquima esplénico6. El drenaje percutáneo con alcoholización ha sido descrito como una alternativa plausible si la ubicación del quiste lo permite, pero probablemente tendrá altas tasas de recurrencia18. Su uso preoperatorio para disminuir el tamaño de una lesión también ha sido propuesto; sin embargo, la escleroterapia podría generar adherencias e inflamación alrededor del bazo, que podrían añadir dificultad a una intervención quirúrgica posterior6.
La esplenectomía parcial, con el objetivo de conservar más de un 25% del parénquima del órgano y preservar su función inmunológica, es un procedimiento posible, pero difícil de conseguir porque requiere un complejo manejo de la vasculatura intraparenquimatosa6. Puede ser una alternativa cuando las lesiones son profundas y respetan la anatomía de uno de los polos esplénicos, pero podría producir hemorragias de difícil control y requerir finalmente una esplenectomía total15.
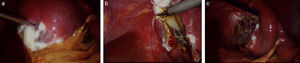
Otra alternativa la constituyen las técnicas de quistectomía. La marsupialización del quiste implica la separación de toda su pared del parénquima esplénico y no tendría riesgo de recurrencia, pero sí haría más difícil la hemostasia6. Los métodos de quistectomía parcial, en que solo un segmento de la cápsula se reseca y se crea una comunicación permanente entre la cavidad quística y la cavidad peritoneal, pueden ser realizados por vía laparoscópica, pero tendrían como desventaja una mayor recidiva. Sin embargo, si se asegura la remoción de un porcentaje significativo de la pared e incluso se asocia a una omentoplastia, se han descrito buenos resultados14,19, constituyendo probablemente la técnica de elección para los quistes superficiales (fig. 3).
ConclusionesLos quistes esplénicos no parasitarios son una enfermedad poco frecuente y deberían ser objeto de resección quirúrgica al alcanzar grandes tamaños y/o hacerse sintomáticos para evitar el riesgo de complicaciones. En nuestra experiencia, el abordaje laparoscópico es seguro y tiene beneficios sobre la cirugía abierta. El estándar actual, según la literatura, debería favorecer alternativas quirúrgicas que conserven el bazo. Las técnicas de destechamiento o marsupialización probablemente sean la intervención de elección si la anatomía y la localización del quiste lo permiten.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.





![Aspecto histopatológico de la pared de un pseudoquiste esplénico. a. Microfotografía (hematoxilina-eosina [HE], ×4). Pared con fibrosis densa (fd), focos de hemorragia y tejido esplénico remanente (te). b. Microfotografía (HE, ×10). Pared con hemorragias, algunos fantasmas de cristales aciculares de colesterol (cc) y tejido esplénico remanente (te). c. Microfotografía (HE, ×10). Pared con fibrosis densa (fd) y focos con microcalcificaciones distróficas (mc). En ninguna de las 3 microfotografías se reconoce revestimiento epitelial. Aspecto histopatológico de la pared de un pseudoquiste esplénico. a. Microfotografía (hematoxilina-eosina [HE], ×4). Pared con fibrosis densa (fd), focos de hemorragia y tejido esplénico remanente (te). b. Microfotografía (HE, ×10). Pared con hemorragias, algunos fantasmas de cristales aciculares de colesterol (cc) y tejido esplénico remanente (te). c. Microfotografía (HE, ×10). Pared con fibrosis densa (fd) y focos con microcalcificaciones distróficas (mc). En ninguna de las 3 microfotografías se reconoce revestimiento epitelial.](https://static.elsevier.es/multimedia/03793893/0000006900000004/v1_201706110048/S037938931730008X/v1_201706110048/es/main.assets/thumbnail/gr1.jpeg?xkr=ue/ImdikoIMrsJoerZ+w96p5LBcBpyJTqfwgorxm+Ow=)