Presentar una serie de reconstrucciones con colgajos perforantes en pacientes con casos severos de hidradenitis supurativa y sus resultados.
Pacientes y métodosSe realizaron 7 reconstrucciones axilares y un caso de reconstrucción esternal en 5 pacientes. Todos los pacientes correspondieron a la clasificaciónII o III de Hurley, y fueron derivados a nuestro servicio después de por lo menos un año de tratamiento médico sin obtener resultados. El equipo de cirugía plástica realizó tanto la resección como la reconstrucción en todos los casos. Los vasos perforantes fueron marcados con un dispositivo Doppler sonido.
ResultadosSe obtuvo cobertura en todos los casos, con solo una pérdida parcial de colgajo que fue resuelta con curaciones. Tras un seguimiento de 26 meses, no hubo recidiva de hidradenitis supurativa. Todas las reconstrucciones evolucionaron con resultados funcionales óptimos.
ConclusiónLos colgajos perforantes son una buena alternativa para el tratamiento de casos severos de hidradenitis supurativa, tanto esternal como axilar. Por esta razón, debe ser considerado en el armamento de cirujanos plásticos que traten esta enfermedad, una vez que el tratamiento médico haya fallado.
To present a brief series of reconstructions with perforator flaps in severe cases of hidradenitis suppurativa patients and results.
Patients and methodsSeven axillary and one sternal case in five patients were operated on. All patients were in stage II or III according to Hurley classification, and were referred after at least one year of medical treatment with no satisfactory result. The plastic surgery team performed both, resection and reconstruction in all cases. Perforator vessels were marked using a handheld Doppler device.
ResultsOne partial flap failure occurred, which healed with standard wound care. After a median follow up of 26 months, no relapse of hidradenitis suppurativa occurred. All reconstructions evolved with full functional results.
ConclusionPerforator flaps are a good choice in the treatment of severe cases of hidradenitis suppurativa, both sternal and axillary. It should be considered in the armamentarium of any plastic surgeon treating patients with this condition, once the medical treatment has failed.
La hidradenitis supurativa (HS) es una enfermedad inflamatoria recurrente de las glándulas apocrinas de la piel y se encuentra asociada a acné, comedones e hirsutismo1, encontrándose folículos pilosos envueltos en tejido granulatorio o tejido fibroso en la histología2. La HS puede afectar cualquier área del cuerpo donde existan glándulas apocrinas, pero afecta mayoritariamente la piel de la axila, ingle y región perineal. Habitualmente se presenta después de la pubertad y afecta con mayor frecuencia a las mujeres (3:1).
La patogénesis de esta enfermedad no se encuentra del todo dilucidada. Se postula como evento principal la oclusión del conducto folicular secundario a queratosis infundibular e hiperplasia del epitelio folicular, lo cual resulta en acumulación de detritus celular y formación de lesiones quísticas. La posterior rotura de estas lesiones desarrolla una respuesta inmune generando inflamación, formación de abscesos y secuelas cicatriciales en etapas más avanzadas. La infección bacteriana sería un evento secundario3. El grado de severidad de esta enfermedad puede ser determinado mediante la escala de Hurley (tabla 1)4,5.
Clasificación de Hurley
| Etapa I | Formación de absceso, único o múltiple, sin tractos sinuosos ni cicatrización |
| Etapa II | Abscesos recurrentes con formación de tractos sinuosos y cicatrización, única o múltiples, y lesiones ampliamente separadas |
| Etapa III | Compromiso difuso o casi difuso o tractos múltiples interconectados y abscesos incorporados a través de toda el área comprometida |
La HS requiere de un manejo multidisciplinario, que involucra endocrinólogos, dermatólogos y, en los casos más severos, cirujanos plásticos. El manejo de las etapas tempranas involucra el uso de antibióticos tópicos sistémicos, corticoides e inmunomoduladores, mientras que en la etapaIII o en lesiones cicatriciales significativas, la resección del tejido afectado parece ofrecer la mejor probabilidad de cura3. En estos casos, una resección insuficiente puede ser el mayor factor de riesgo que explique la alta recurrencia reportada6-9, por lo que las resecciones amplias son necesarias para evitar recidivas. El uso de injertos de piel o el cierre por segunda intención son alternativas válidas de cobertura, sin embargo, nos parece que el uso de colgajos fasciocutáneos y miocutáneos debiera entregar mejores resultados debido a las características del tejido transferido. Presentamos una breve serie de casos tratados con resección radical y cobertura inmediata con colgajos fasciocutáneos basados en perforantes.
Pacientes y métodosEstudio descriptivo. Durante los años 2013 y 2015, fueron evaluados 5 pacientes con HS bilateral de distinta severidad. Uno de ellos presentó además compromiso esternal. Cuatro pacientes fueron mujeres. La mediana de edad fue de 29años (mín: 21-máx: 38) y la mediana del IMC fue de 22,8kg/cm2 (mín: 28,3-máx: 39,3). Todos presentaron un estadioII o III de acuerdo con la clasificación de Hurley4,5 y fueron derivados por el dermatólogo debido a una pobre respuesta al tratamiento médico de al menos un año de duración. Los 5 pacientes presentaban fístulas activas y restricción funcional severa del brazo y hombro debido a dolor con secuelas cicatriciales. Dos de los 5 pacientes eran usuarios de tabaco y 4 presentaban resistencia a la insulina. A todos los pacientes se les solicitó consentimiento informado del procedimiento quirúrgico, además del uso de información e imágenes con fines de difusión científica.
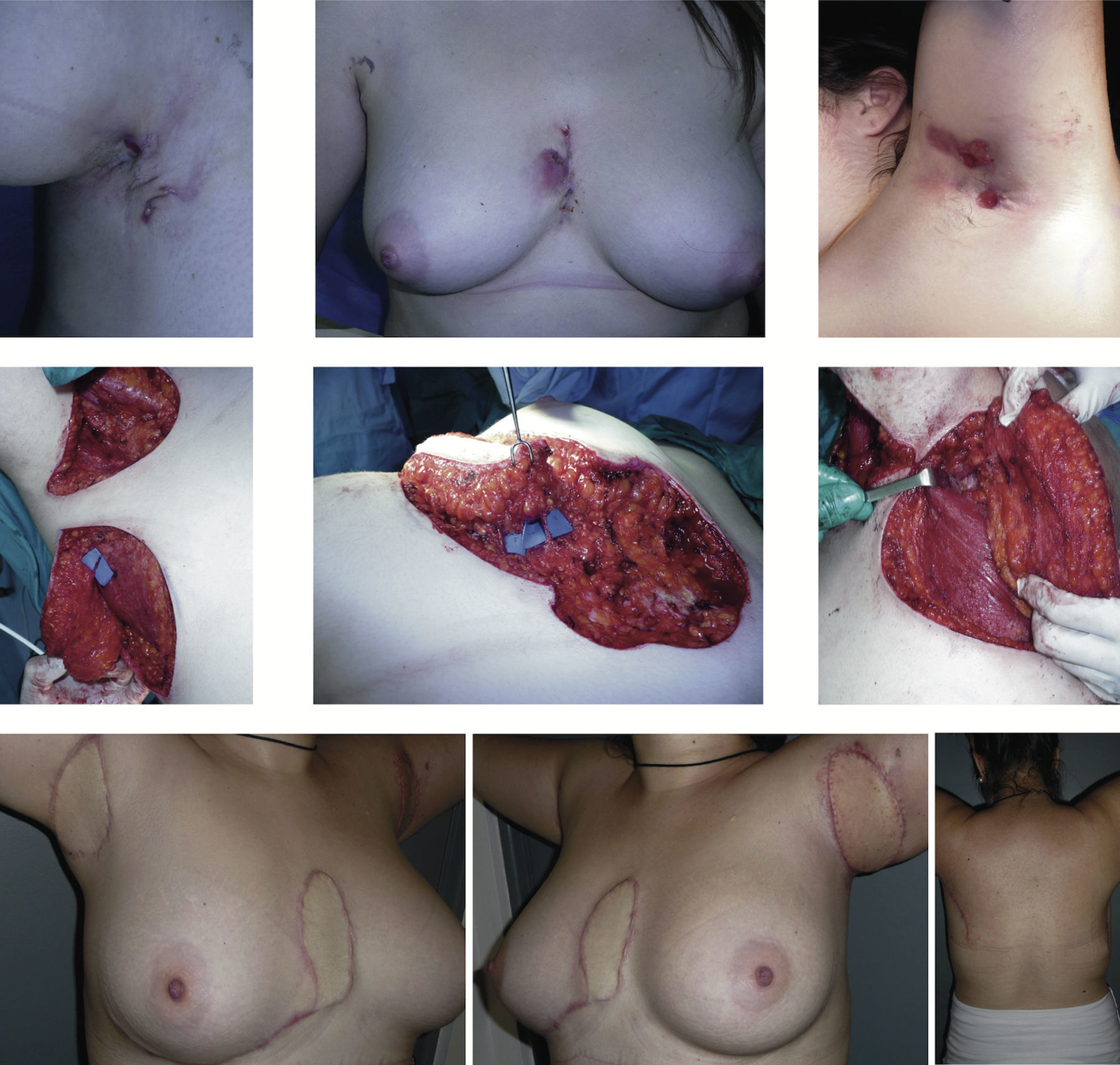
Los pacientes fueron operados por el autor principal, bajo anestesia general, con el lado afectado en abducción de 90¿, en decúbito contralateral. Se utilizó, como antibiótico profiláctico, cefazolina 1g intravenoso por 3 dosis. En el caso de compromiso esternal concomitante, la cirugía esternal fue realizada posteriormente a la resección axilar derecha en el mismo tiempo quirúrgico, en decúbito dorsal. En cada caso axilar se realizó una resección completa del tejido dañado hasta la fascia superficial. Se identificó preoperatoriamente la emergencia de la arteria circunfleja escapular, bajo el pliegue axila, detrás de la línea axilar posterior utilizando un Doppler portátil de 8Mhz. Se diseñó una isla cutánea para levantar un colgajo perforante fasciocutáneo basado en la arteria circunfleja escapular10, tomando en cuenta la resección estimada. Se disecó la arteria circunfleja escapular y las venas concomitantes en la emergencia de la fosa triangular, entre los músculos teres menor, mayor y tríceps. Se realizó una disección de los vasos tan profunda como fuese necesaria bajo magnificación con lupa (3,25×), a fin de poder obtener un largo suficiente para disminuir adecuadamente la torsión del pedículo. Una vez que el colgajo fue levantado, se rotó en 90¿ para obtener cobertura del defecto. El cuarto paciente presentó compromiso tanto axilar como esternal. En este caso, se diseñó un colgajo perforante de arteria intercostal anterior11 en el surco inframamario derecho y se rotó en 90¿ logrando cubrir adecuadamente el defecto. El cierre primario de la zona dadora pudo ser realizado en todos los casos en 2 capas utilizando suturas interrumpidas no absorbibles y un drenaje.
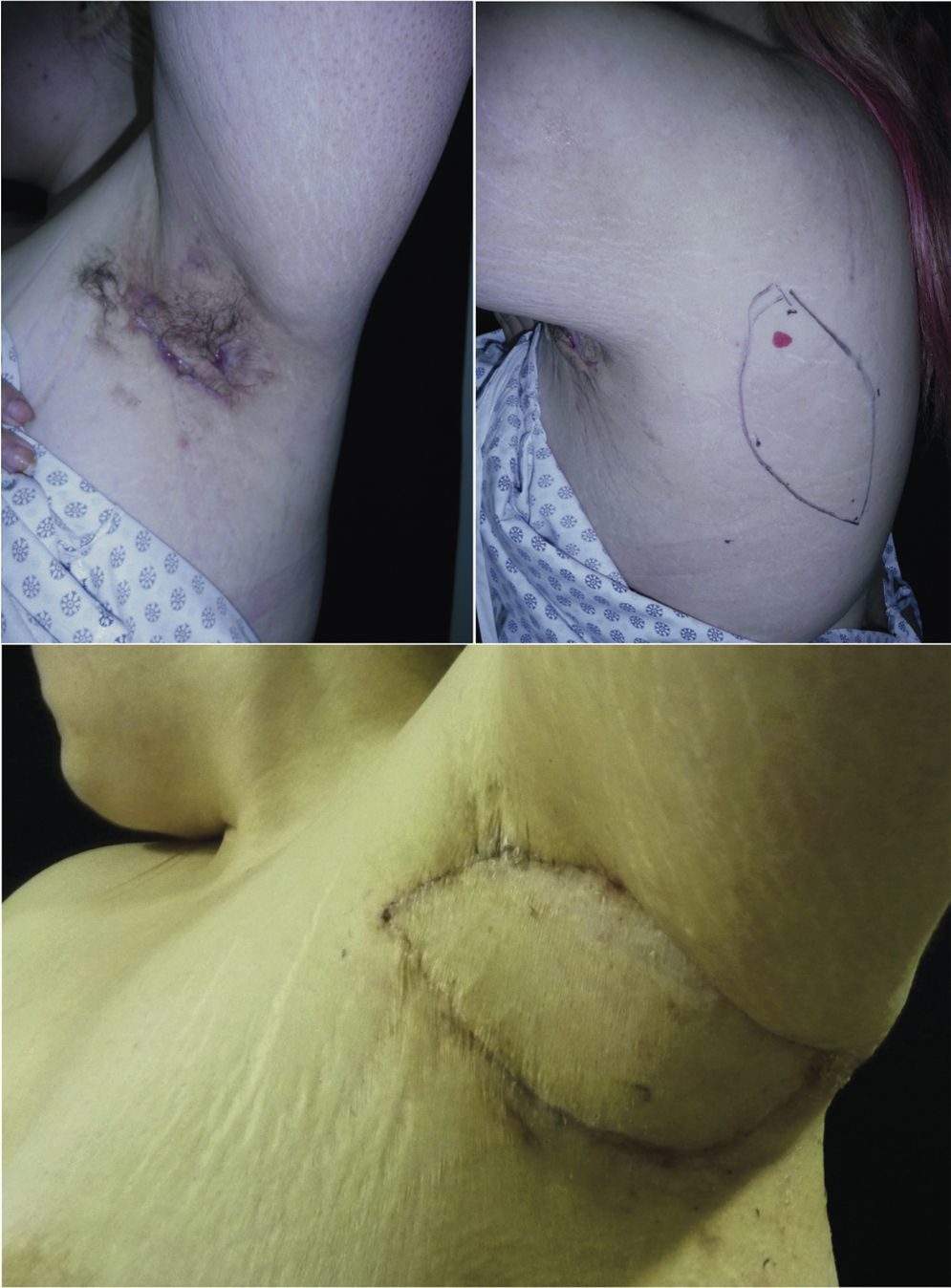
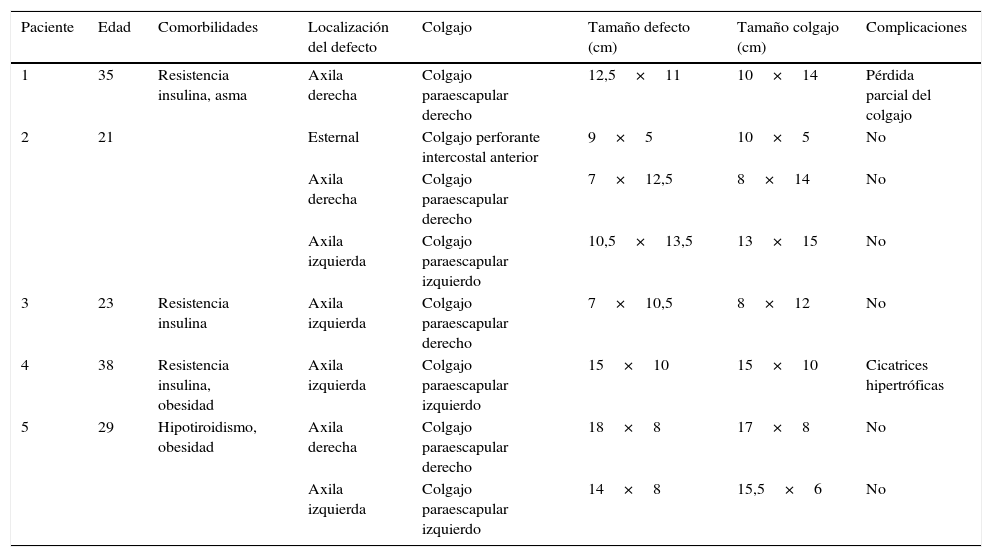
ResultadosSe realizaron 7 reconstrucciones axilares y una esternal en 5 pacientes (figs. 1-3) (tabla 2). En 2 pacientes se reconstruyeron concomitantemente ambas axilas, y en otro, la región esternal además de una axila en un tiempo (fig. 4). La mediana del área de los defectos axilares fue de 128cm2 (mín: 87,5-máx: 141,75) y el área de los colgajos fue de 136cm2 (mín: 96-máx: 195). El defecto esternal fue de 45cm2 y el colgajo utilizado, de 50cm2. Todos los pacientes estuvieron 2 días hospitalizados. La única complicación inmediata encontrada fue una pérdida parcial del colgajo perforante de arteria circunfleja escapular en su extremo distal, la cual fue resuelta con curaciones. Un paciente presentó además cicatrices hipertróficas. La mediana de seguimiento de la serie fue de 26,2meses (mín: 13-máx: 35), sin recurrencia clínica, y en todos los casos se obtuvo una adecuada función axilar y de hombro.
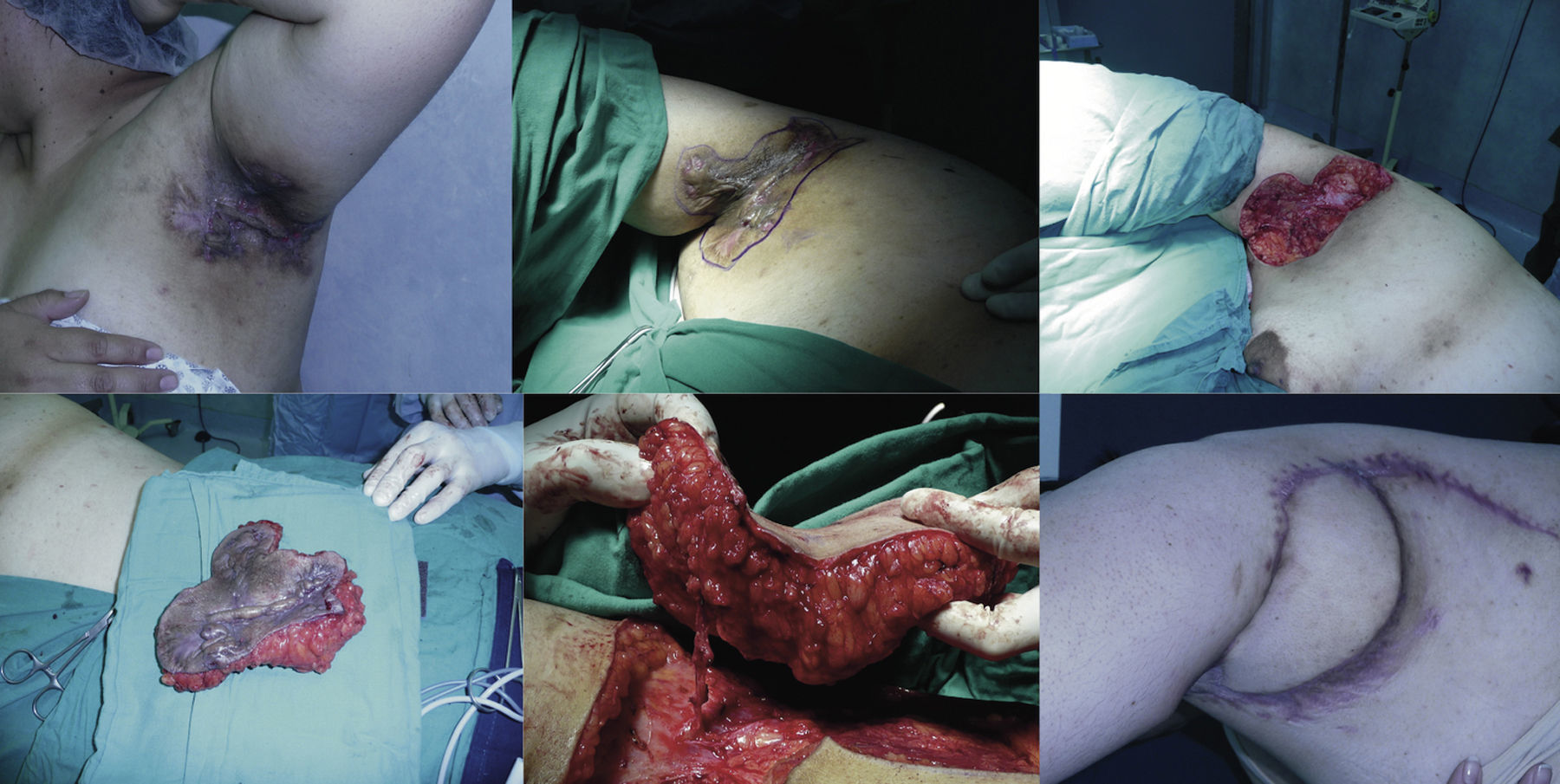
Arriba, a la izquierda: inflamación crónica y cicatrices con compromiso funcional de la axila izquierda. Arriba, al centro y derecha: marcación y resección hasta la fascia axilar superficial. Abajo, a la izquierda: escisión de espesor completo de la región axilar. Abajo, al centro: identificación del pedículo de la arteria circunfleja escapular y venas concomitantes. Abajo, a la derecha: cicatrices hipertróficas a los 6 meses postoperatorios.
Características de los pacientes
| Paciente | Edad | Comorbilidades | Localización del defecto | Colgajo | Tamaño defecto (cm) | Tamaño colgajo (cm) | Complicaciones |
|---|---|---|---|---|---|---|---|
| 1 | 35 | Resistencia insulina, asma | Axila derecha | Colgajo paraescapular derecho | 12,5×11 | 10×14 | Pérdida parcial del colgajo |
| 2 | 21 | Esternal | Colgajo perforante intercostal anterior | 9×5 | 10×5 | No | |
| Axila derecha | Colgajo paraescapular derecho | 7×12,5 | 8×14 | No | |||
| Axila izquierda | Colgajo paraescapular izquierdo | 10,5×13,5 | 13×15 | No | |||
| 3 | 23 | Resistencia insulina | Axila izquierda | Colgajo paraescapular derecho | 7×10,5 | 8×12 | No |
| 4 | 38 | Resistencia insulina, obesidad | Axila izquierda | Colgajo paraescapular izquierdo | 15×10 | 15×10 | Cicatrices hipertróficas |
| 5 | 29 | Hipotiroidismo, obesidad | Axila derecha | Colgajo paraescapular derecho | 18×8 | 17×8 | No |
| Axila izquierda | Colgajo paraescapular izquierdo | 14×8 | 15,5×6 | No |
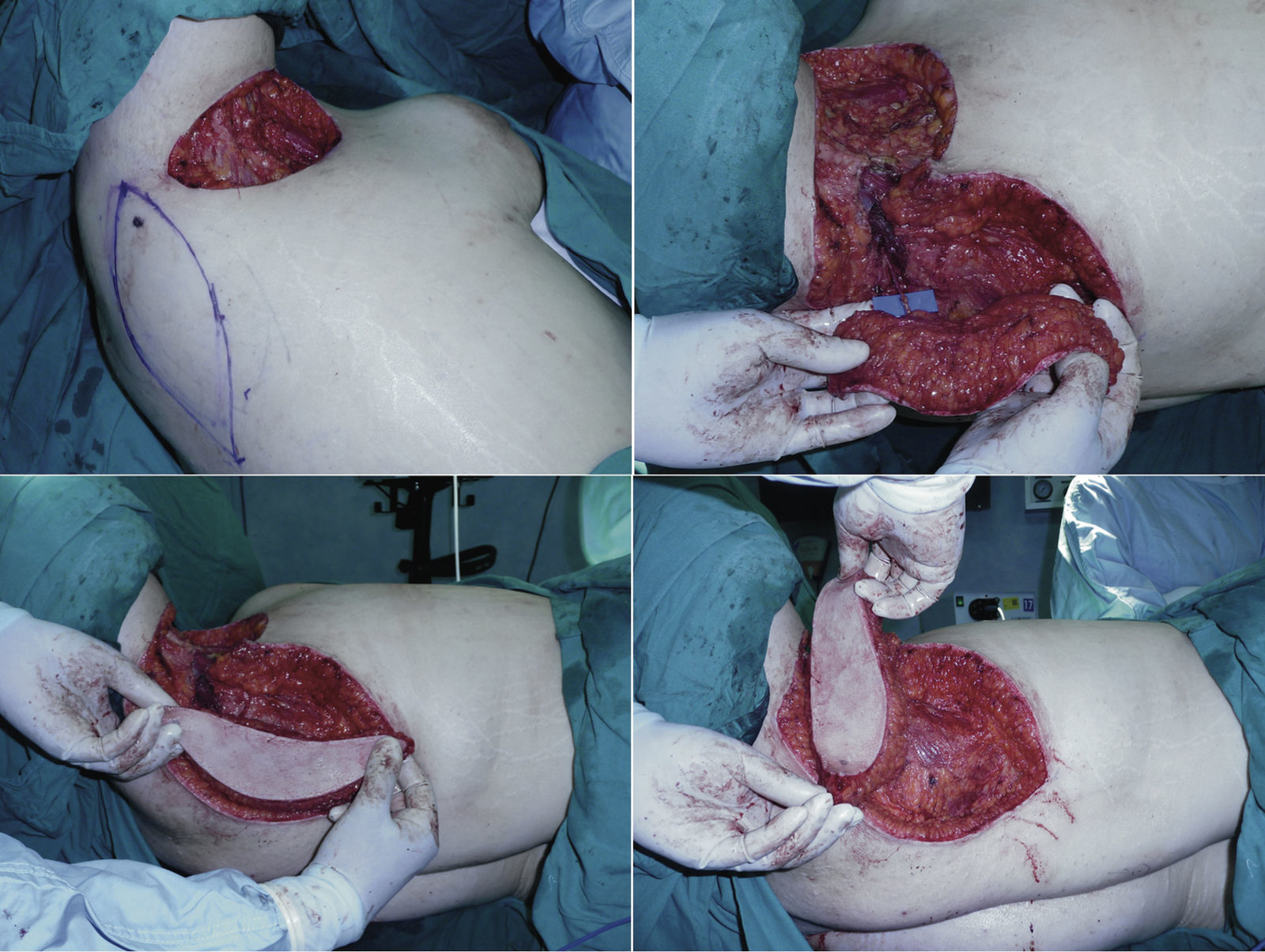
Control postoperatorio a los 18 meses de la reconstrucción axilar izquierda y 24 meses desde la reconstrucción axilar derecha y esternal. Arriba: lesiones en axila derecha, en región esternal (intermamaria) y en axila izquierda. Centro: resección y elevación del colgajo. Abajo: cicatrices axilares, esternales y de las zona dadora.
En la literatura se encuentran descritos múltiples colgajos12-15 para el tratamiento quirúrgico de esta enfermedad, variando en función del área anatómica afectada e incluso recurriendo al lifting de muslo para la HS perineal16,17.
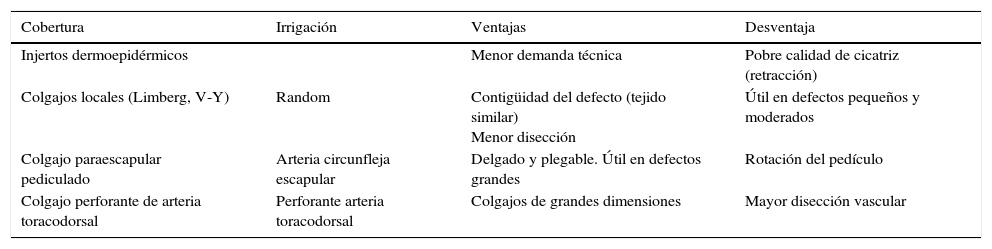
La cobertura con injertos cutáneos posterior a la resección ha sido utilizada frecuentemente, sin embargo, las deformidades de contorno debido a la retracción cicatricial y falta de volumen hacen que no sea la alternativa más adecuada12,17,18. El uso de dermis artificial (Integra®) también ha sido descrito14, con la desventaja de requerir 2 cirugías para lograr la cobertura. La ventaja de la reconstrucción con colgajos en casos severos de HS yace en que la resección de espesor completo de toda la piel inflamada, grasa y glándula puede ser reconstruida con tejido de grosor adecuado, lo que permite restaurar adecuadamente el contorno y evitar secuelas funcionales dadas por retracciones cicatriciales13. Diversos colgajos han sido descritos para el tratamiento de HS axilar, incluyendo colgajos fasciocutáneos locales (Limberg, V-Y) y regionales como el colgajo fasciocutáneo perforante de arteria circunfleja escapular y sus variantes y el colgajo perforante de arteria toracodorsal18-20 (tabla 3). La proximidad a la axila, el grosor y la plegabilidad que confiere un colgajo perforante de arteria circunfleja escapular lo hacen, a nuestro juicio, el colgajo de elección para lograr un adecuado resultado funcional en estos casos. Además, la gran disponibilidad de tejido de la zona dadora permite una cobertura completa de la región axilar y por consiguiente lograr una movilidad completa del hombro posterior a la reconstrucción, sin contractura axilar ni defecto de contorno. Adicionalmente, el colgajo perforante de arteria intercostal anterior proporciona suficiente tejido para cubrir los defectos esternales, permitiendo una reconstrucción estable con cicatrices limitadas que pueden ser escondidas en el pliegue inframamario. Los pacientes presentaron actividad cicatricial importante por largo tiempo, que se manejó con compresión con tela de papel por 2 meses e indicación de masaje de cicatrices a permanencia. Pese a estas medidas, hubo cicatrices hipertróficas en la serie. Sin embargo, al ser consultados, ninguno de los pacientes manifestó desear la plastia de las cicatrices o algún otro tratamiento de estas, ya que se encontraban conformes con el resultado; la limitación funcional y el dolor crónico fueron eliminados con el tratamiento.
Tabla comparativa de las diferentes alternativas de cobertura axilar
| Cobertura | Irrigación | Ventajas | Desventaja |
|---|---|---|---|
| Injertos dermoepidérmicos | Menor demanda técnica | Pobre calidad de cicatriz (retracción) | |
| Colgajos locales (Limberg, V-Y) | Random | Contigüidad del defecto (tejido similar) Menor disección | Útil en defectos pequeños y moderados |
| Colgajo paraescapular pediculado | Arteria circunfleja escapular | Delgado y plegable. Útil en defectos grandes | Rotación del pedículo |
| Colgajo perforante de arteria toracodorsal | Perforante arteria toracodorsal | Colgajos de grandes dimensiones | Mayor disección vascular |
Los colgajos fasciocutáneos de perforantes son una alternativa útil para la cobertura de defectos axilares y esternales en pacientes con HS. Aportan una adecuada textura, grosor y plegabilidad para la reconstrucción, logrando un adecuado resultado funcional. En esta serie, el resultado estético de las cicatrices no fue óptimo, no obstante, la limitación funcional y el dolor crónico fueron eliminados con el tratamiento. Recomendados su uso para casos de reconstrucción complejos de hidradenitis.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.