El alargamiento de extremidades trata las discrepancias de longitud de extremidades superiores e inferiores. Lograr un adecuado tratamiento temprano evita secuelas irreversibles como la artrosis. El estudio de las discrepancias se realiza con una telerradiografía estandarizada, la cual entrega la información de cuál es el segmento óseo comprometido y cuál es el largo total a corregir. Menos de 15mm de discrepancia se ha demostrado que no tiene influencia sobre la mecánica de la marcha ni de las articulaciones. Más de 15mm produce una alteración en las cargas articulares, rangos de movimiento articular, compensaciones musculares, compensaciones de columna (escoliosis compensatoria), entre otras, que producen secuelas a largo plazo.
Los métodos de tratamiento existentes son conservadores y quirúrgicos. Dentro de estos últimos están los fijadores externos e internos. Los fijadores externos tienen una alta frecuencia de infecciones superficiales a través de las agujas, sin embargo, son versátiles y capaces de corregir prácticamente cualquier deformidad. Los fijadores internos (por ejemplo, clavos intramedulares) no pueden corregir grandes deformidades, así como tampoco realizar grandes alargamientos, sin embargo, su frecuencia de complicaciones es mucho menor y son mucho mejor tolerados por el paciente.
Estos métodos de tratamiento logran resultados muy precisos. Tienen un margen de error de 3,5 mm de longitud, lo cual no tiene consecuencias mecánicas para una extremidad. La tasa de satisfacción es de alrededor del 90% y logran un alivio del dolor significativo.
Limb lengthening can be used to correct upper and lower limb length discrepancies. To obtain an appropriate treatment early in life prevents irreversible consequences, such as arthritis. The limb length discrepancies study is performed with a standardised leg length X-ray. This X-ray shows the compromised bone segment and what the total limb length discrepancy is. A limb length discrepancy of less than 15mm has no influence on factors such as, gait mechanics, joint range of motion, or long term joint degeneration. Over 1.5cm, several consequences appear such as: joint overload, decreased joint range of motion, muscle compensations and compensatory spine malalignment.
Existing treatment includes non-surgical and surgical methods. Among the latter are internal and external fixations. External fixations have a high frequency of superficial infections, but are highly versatile, being able to correct virtually any deformity. The internal fixation (e.g. intramedullary nails) cannot correct large deformities, or make big lengthenings, but its complication rate is much lower and is much better tolerated by the patient.
These treatment methods achieve very accurate results. They have an error of 3.5mm in length, which has no mechanical consequences to an extremity. The satisfaction rate is high, with around 90% achieving a significant pain relief.
Las discrepancias de longitud de extremidades es una condición muy frecuente en la población general. La decisión de tratar se basa en la magnitud de la discrepancia, la condición del paciente y el impacto funcional que produce esta deformidad en el paciente.
El principio básico del alargamiento óseo es a través de la osteogénesis por distracción. Esta se realiza a incrementos de 1mm al día, a través de métodos de fijadores internos o externos a la extremidad. Revisaremos, en breve, el cuerpo del conocimiento a este respecto, comenzando con la historia y finalizando con los métodos actuales de tratamiento de la discrepancia de longitud de extremidades.
HistoriaA través de la historia, el alargamiento y corrección de deformidades en extremidades ha sufrido múltiples modificaciones. Esta comenzó hace solo 150 años con el cirujano alemán Von Langenbeck, quien ya reporta, en una revista, que diferencias de más de 2cm deben ser corregidas debido a la discapacidad que producen (Berliner Klinische Wochenschrift, 1869). Codivilla1, en 1903, fue uno de los pioneros en el alargamiento femoral, y describió la técnica como una osteotomía asociada a tracción de la extremidad con hasta 75kg.
Por esos años, el conocimiento de la biología ósea era limitado y se intentaba alargar en agudo lo máximo posible, hasta 8cm. Estas condiciones eran experimentales, y resultaban en lesiones de partes blandas, neurológicas, maluniones o no uniones óseas, sin contar con que era la época preanestésica, con la consiguiente tortura para el paciente o incluso muerte.
Posteriormente, se realizaron múltiples avances en la técnica, entre los que destacan una drástica disminución en la velocidad de distracción (Ombredanne en 1913 alargó 5mm al día, Putti, 2mm al día), adecuado manejo de partes blandas, mejoras en la estabilidad ósea, entre otras cosas2.
Un fijador externo unilateral fue el primer fijador utilizado para alargamientos. Este podía o no ser asociado a yesos para ayudar en el alargamiento. Decenas de cirujanos, como Bosworth, Anderson, Carrell, Abbot, Allan, entre otros, contribuyeron a la ciencia sobre mejoras técnicas en los aparatos de distracción y sobre la biología ósea (Abbot agregó la pausa después de realizar la osteotomía, necesaria previamente al inicio de la distracción)3. Se evolucionó a fijadores biplanares, en hemianillo, y luego a circulares en 1944 por Wittmoser. Este, sin embargo, no fue tomado en cuenta por sus contemporáneos.
Durante estos años, la velocidad de distracción y el manejo de partes blandas iban acercándose a los estándares de hoy. En 1937, Krompecher describió la osteogénesis por distracción, o también llamada osificación directa desmoide. Sin embargo, el principal problema de la primera mitad del siglo xxfue la falta de comunicación entre los cirujanos. Mientras en Rusia, en los años cincuenta y sesenta, Ilizarov ya desarrollaba su técnica, en Alemania, se utilizaba la técnica de Wagner, que consiste en una osteotomía, distracción de 1,5mm diarios, usando un fijador externo y, una vez finalizada la distracción, se coloca injerto óseo y placas para estabilizar el defecto óseo2.
Fue alrededor de 1950 cuando el nombre de Gavril Abramovic Ilizarov (1921-1992) comienza a tener importancia. Su trabajo pionero en biología ósea y regeneración de partes blandas sumado a su genio de poder aunar múltiples hallazgos y descubrimientos de décadas pasadas lo convierten en el actual padre de la reconstrucción de extremidades. Él tuvo éxito al comprender los principios ya descubiertos y unirlos a sus propias ideas. Su técnica fue usada, inicialmente, para el tratamiento de defectos óseos en tuberculosos y en graves lesionados de posguerra. A través del desarrollo de su fijador externo circular modular en 1952, Ilizarov fue capaz de entregar resultados predecibles y reproducibles.2,4–6Habiendo realizado mas de 1.000 estudios, fue capaz de validar su trabajo frente a la comunidad médica. Sin embargo, dada la contingencia política, sus trabajos permanecieron, durante años, desconocidos fuera de Rusia.
Los principios del método de Ilizarov fueron los siguientes:
- 1.
Calidad biológica superior del regenerado óseo gracias a una osteotomía mínimamente invasiva respetando el periostio.
- 2.
Espera postoperatoria de la distracción
- 3.
Distracción progresiva incremental, con un total de 1mm al día.
- 4.
Uso de procedimientos de distracción y compresión, incluyendo carga total de la extremidad
- 5.
Uso de fijador externo circular con agujas de Kirschner tensionadas a cada fragmento óseo.
- 6.
Desarrollo del transporte óseo.
- 7.
Capacidad del fijador de carga de peso y movilidad articular para promover un buen estado articular y de partes blandas2,4–6.
El diagnóstico se realiza comenzando con la anamnesis, investigando sobre la salud mental y fisiológica general del paciente. Esto tendrá una gran importancia en caso de realizar algún tratamiento, debido a que ciertas patologías pueden acompañarse de hiperlaxitud ligamentosa, luxaciones articulares y contracturas articulares, entre otras. No se debe dejar de consultar por el uso de tabaco y alcohol como en cualquier patología del área de ortopedia, debido a las consecuencias que puede tener en el resultado final.
Desde el punto de vista del examen físico, hay varias maniobras que pueden ser de alguna ayuda. Estas incluyen la altura de los trocánteres mayores o alas iliacas en un paciente de pie y la diferencia de longitud de las extremidades inferiores en un paciente acostado, entre otras. Sin embargo, ninguno de estos métodos se recomienda como confiable para medir discrepancias de extremidades, incluso en manos experimentadas.
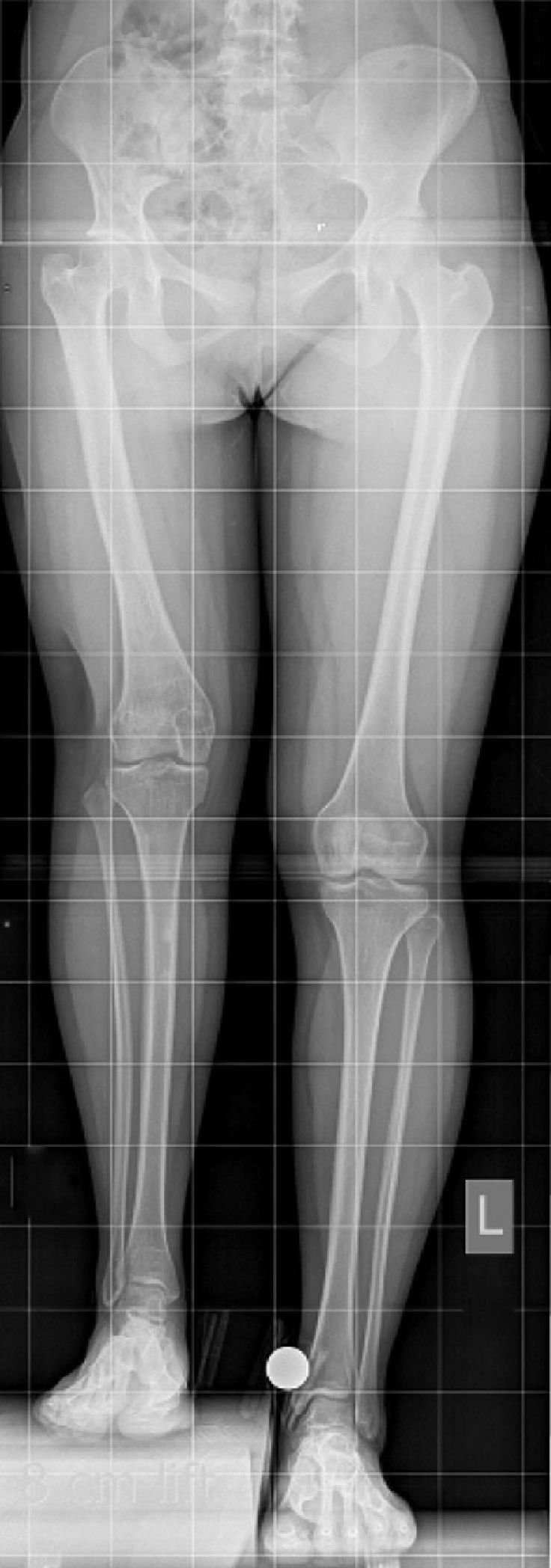
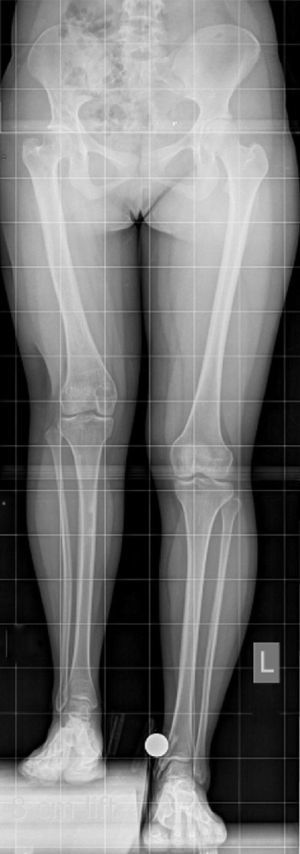
Lo más importante es el análisis radiológico de las extremidades inferiores. Este debe ser en tres dimensiones, ya que discrepancias de extremidades raramente no tienen deformidades asociadas. La radiografía mínima a solicitar es la telerradiografía de extremidades inferiores en dos proyecciones. Debe especificarse con la patela hacia delante, sin flexión de rodillas ni caderas, centrada en la rodilla y a 3 m del tubo de radiografía. Si hay algún conocimiento previo de la discrepancia del paciente, debe especificarse cuantos centímetros de realce se debe colocar durante la radiografía para lograr la medida más exacta. Estos bloques son clásicamente de 1cm cada uno, y se colocan bajo la extremidad corta del paciente (fig. 1). Es de vital importancia colocar un calibrador en la radiografía. Idealmente debe ser una bola de circunferencia perfecta de un tamaño conocido (típicamente 1 pulgada o 2,54cm) (fig. 1). En caso de no poseer esta bola, se puede colocar una moneda, pero tomando en consideración que esta debe estar perfectamente perpendicular a los rayos X. Esta calibración debe realizarse, ya que las estandarizaciones digitales son inexactas y no confiables a la hora de medir discrepancias.
Una vez obtenida la radiografía, hay varios métodos para medir discrepancias de extremidades. El más lógico es medir cada segmento, es decir tibia y fémur, y compararlo entre ambos lados. Con este método no se toma en cuenta las discrepancias que pudieran estar originadas en la pelvis o en los pies.7 Mediciones más confiables son las que se realizan a nivel de la pelvis. Desniveles pelvianos muestran la discrepancia total de la extremidad, que es lo que finalmente se quiere corregir. Estas mediciones pueden ser tomadas a nivel de los isquiones, cabezas femorales, techos acetabulares, gotas pelvianas, borde inferior de sacroiliacas o alas iliacas. De todos estos métodos, los más recomendados son usar las gotas pelvianas o borde inferior de sacroiliacas para medir el desnivel pelviano. Las otras medidas pueden verse influidas por rotación pelviana en el momento de la radiografía o alteraciones en ciertas patologías, como displasia de cadera, entre otras. Por supuesto que cada caso puede ofrecer dificultades propias, por lo que se deben manejar varias técnicas de medición.
Causas de discrepancias de extremidadesLas causas se diferencian en condiciones adquiridas y congénitas. Entre las adquiridas se encuentran infecciones, enfermedades metabólicas, traumatismos o tumores que durante el crecimiento hayan causado un enlentecimiento o detención fisiaria. También en la edad adulta, cirugías por fracturas con gran conminución, tumores o en osteomielitis que requirieron resecciones óseas, son causas de acortamientos de extremidades. Causas congénitas incluyen hemimelia fibular, defecto femoral congénito y hemihipertrofia (que tiene causas adquiridas y congénitas), entre muchas otras.
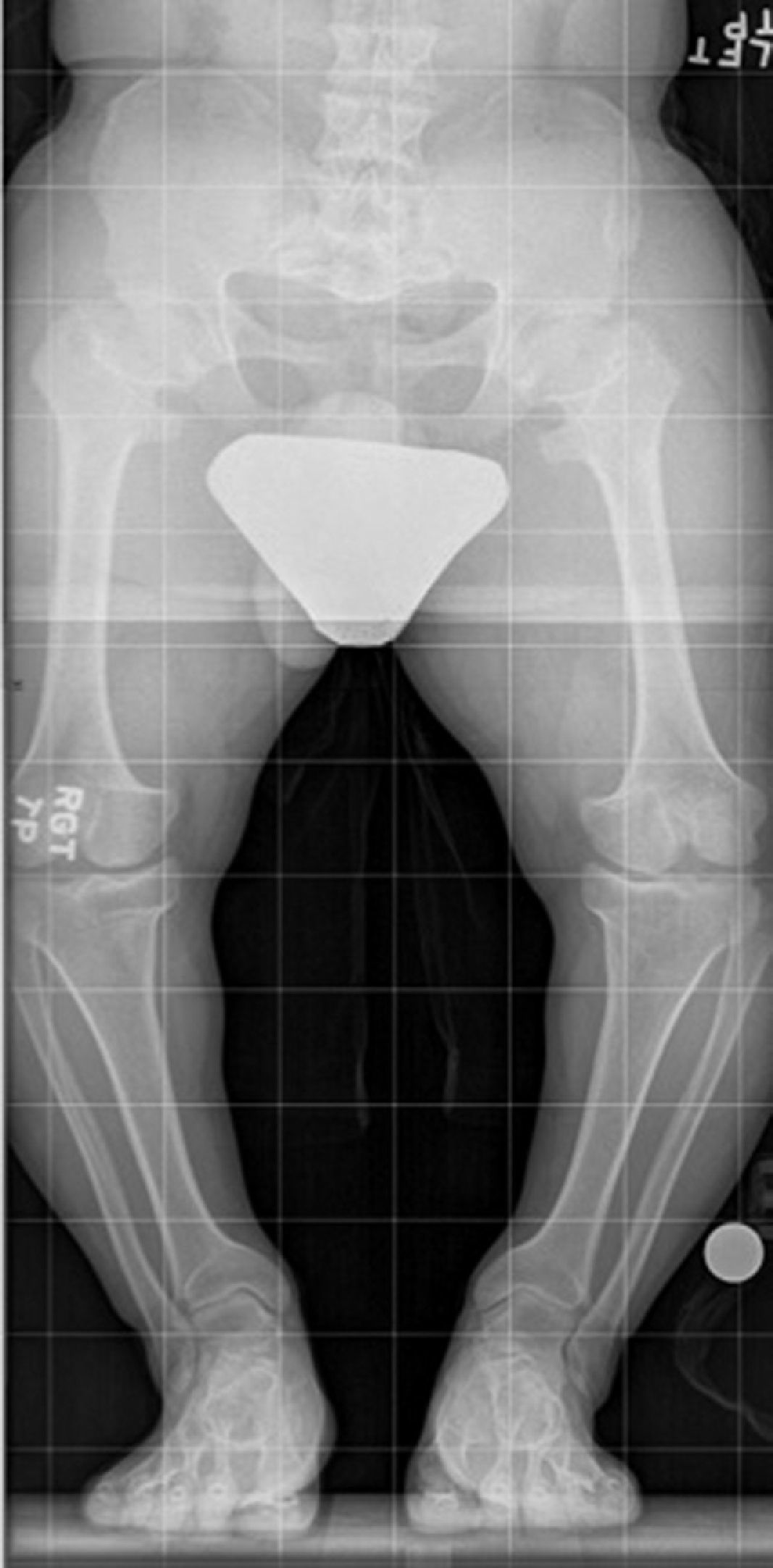
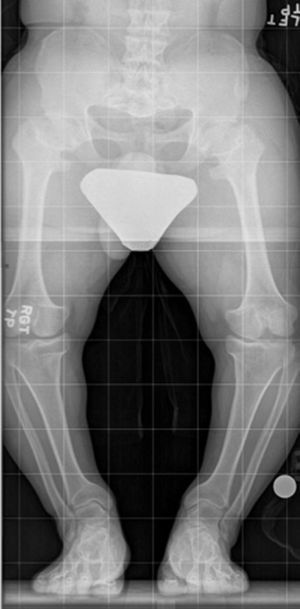
El alargamiento bilateral de extremidades no responde, por supuesto, a discrepancias de extremidades. Esta necesidad aparece en casos de talla baja patológica. La talla baja patológica es frecuente en casos de displasias esqueléticas, y es la más frecuente la acondroplasia. En estos casos, se encuentran extremidades de menor longitud, centrada en la zona proximal de la extremidad, húmero en el caso de la extremidad superior y fémur en la extremidad inferior (llamada rhizomelia)8. Además, es casi norma, una deformidad en varo bilateral de las extremidades inferiores, dependiente tanto de la tibia proximal como del fémur distal (fig. 2).
En otro plano, hay un creciente interés por el aumento de estatura en pacientes con talla baja fisiológica. Esto, por motivos culturales, sociales e incluso económicos9,10. En estos, dependiendo de su objetivo de estatura, se le plantea un alargamiento en 2 segmentos (ambas tibias o fémures) o en los 4 segmentos (fémures y tibias). Sin embargo, previamente a esta cirugía, se debe realizar al paciente una evaluación médica en búsqueda de alguna patología médica, como el trastorno dismórfico corporal, previamente conocido como dismorfofobia.
Indicación de tratamientoHasta un 30% de la población presenta hasta 1,5cm de diferencia en la longitud de sus extremidades inferiores11–13). Diferencias menores de 1,5cm no modifican la biomecánica de la marcha ni de las articulaciones involucradas14. Mayor de 2cm, sí hay un cambio en los momentos, cinética y rango de movilidad de las articulaciones de la extremidad inferior y columna15. Existen diferentes métodos de compensación corporal de la discrepancia, incluyendo oblicuidad pélvica, flexión de rodilla, flexión plantar de tobillo, entre otras15,16. Esta discrepancia de extremidades puede causar en la adultez molestias en el área dorsolumbar, caderas, rodillas e incluso en zona cervical. Las molestias que aparecen son explicadas, probablemente, por las siguientes razones: asimetría en la actividad muscular, desviación compensatoria de la columna, cojera (difícil de percibir en ocasiones), alteraciones de eje mecánico y sobrecarga de peso en ciertas articulaciones, entre otras. Se ha demostrado que la diferencia en la longitud de extremidades es uno de los factores de riesgo para desarrollar artrosis de rodilla17. Por lo previamente mencionado, la recomendación actual es tratar discrepancias de más de 1,5cm.
El concepto de discrepancias de extremidades en pacientes pediátricos difiere completamente del concepto del adulto. El esqueleto inmaduro que presenta una discrepancia antes de su madurez, probablemente presenta alguna alteración de crecimiento en sus fisis, ya sea de origen adquirido (infección, trauma) o congénito. Esta discrepancia irá en aumento progresivamente hasta que el esqueleto llegue a su madurez. Por esta razón, la decisión de tratamiento en un niño está dada por la discrepancia calculada a la madurez, no la presente en el momento de la consulta. Cuatro métodos de cálculo de discrepancia existen actualmente: el método aritmético, el de crecimiento remanente o restante18,19 el del gráfico de línea recta20 y el método multiplicador21. Solo se profundizará en este último método. El método multiplicador es simple y preciso para el cálculo de discrepancias. Está basado en la información de Anderson et al18 y fue probada con 19 de otras bases de datos de largo de huesos, incluyendo información antropológica de restos esqueléticos de niños. Se obtuvo el método dividiendo el largo del hueso en la madurez, por el largo del hueso en cada edad. Esto entrega una constante para cada edad llamada multiplicador. Este multiplicador es diferente entre géneros, pero es el mismo entre diferentes nacionalidades, razas y generaciones. Con este dato, se generaron fórmulas para calcular la discrepancia de extremidades en la madurez y en ele momento de epifisiodesis21. En 2011 fue desarrollada una aplicación gratis, disponible en la plataforma Android e iOS de Apple llamada Multiplier, que es capaz de calcular la discrepancia de extremidades, momento de epifisiodesis, estatura en la madurez, entre otros valores. Esta aplicación usa las mismas formulas que el método multiplicador publicado el año 2000.
Opciones de tratamientoAntes de ofrecer una cirugía, se deben discutir con el paciente y/o familiares las opciones no quirúrgicas. Estas incluyen plantillas, realces en el zapato, prótesis, entre otras. Los realces son un excelente recurso para iniciar el tratamiento. Este se debe aplicar a un zapato antiguo que tenga el paciente (pero que un zapatero pueda modificar). Si el paciente refiere alivio de sus molestias usando este realce, se sabrá que un eventual alargamiento óseo será efectivo. Este realce externo es igual de efectivo que un alargamiento óseo en corregir, desde el punto de vista mecánico, las alteraciones articulares y corporales que produce la discrepancia. Por supuesto, usar un zapato con un realce externo tiene limitaciones: inestabilidad de la marcha (es usar un zapato con un taco en un lado), apariencia (motivo estético), social (bullying entre menores de edad), rigidez del zapato (ya que el realce provoca una absoluta rigidez en la estructura del zapato y puede producir molestias en el pie al caminar), deportivas, entre otras.
Las opciones quirúrgicas deben separarse entre esqueleto maduro e inmaduro. Comenzando con el esqueleto inmaduro, una opción es la epifisiodesis. Esta consiste en enlentecer el crecimiento de la extremidad larga para que, al finalizar el crecimiento, las extremidades sean de la misma longitud. Esta es una cirugía poco invasiva, de bajo riesgo y con buen resultado cosmético. Sus limitaciones son una estatura final más baja y que su predictibilidad puede no ser 100% precisa. Por esta razón, esta opción se ofrece en casos de niños que estén sobre el percentil 50 de estatura y cuya discrepancia calculada no sea mayor de 5cm. Para lograr un resultado satisfactorio, se debe realizar un cálculo del momento en que se debe realizar esta cirugía durante el crecimiento del paciente, para que así se obtenga una igual longitud de extremidades en la madurez esquelética. Este cálculo se realiza con los métodos ya expuestos más arriba. Las técnicas de epifisiodesis incluyen brocado de fisis, fijación con placas, fijación con tornillos, entre otros. No se profundizará en estas técnicas quirúrgicas.
El alargamiento de extremidades es una opción tanto en esqueleto inmaduro y maduro. Esta se realiza a través de una osteotomía seguida de una distracción progresiva. El pronóstico de este procedimiento se basa, en gran parte, en la técnica quirúrgica: evitar la termonecrosis, respeto por el periostio, distracción a una velocidad y momento adecuados, exposición de superficies óseas sangrantes, entre otras. Entre los factores más importantes, encontramos que el respeto por el periostio es de los más importantes y, al dañarlo, sucede una disminución en la velocidad de consolidación22. Ya Ilizarov mencionaba la importancia de realizar corticotomías para evitar daño al endostio y periostio, sin embargo, se ha evidenciado que no hay diferencia entre la corticotomía y la osteotomía en términos de éxito del procedimiento23, por lo que el endostio tiene escasa importancia comparativa con el periostio. Se ha demostrado que el periostio forma un callo hasta cinco veces más resistente que la médula ósea/endostio. Hay múltiples técnicas de osteotomías. Las más comunes son técnicas donde se utiliza una sierra Gigli, osteótomos, sierra oscilante y múltiples orificios con broca, prepicando el hueso, completando la osteotomía con osteoclasia u osteótomos.
Respecto a la localización de la osteotomía, depende principalmente de la localización de la deformidad, del implante a utilizar y de las condiciones biológicas locales del hueso (infección previa). A pesar de que el hueso cortical diafisiario es más grueso que el metafisiario y de que la diáfisis tiene una menor área de consolidación, la consolidación se logra en ambas localizaciones con excelentes resultados. La decisión del lugar de la osteotomía debe guiarse por la localización del ápex de la deformidad y el tipo de implante que asegure una buena estabilidad ósea. Además, osteotomías periarticulares están sujetas a fuerzas musculares deformantes, lo que las vuelve más inestables y difíciles de estabilizar.
Después de realizar la osteotomía, se debe iniciar la distracción ósea. Esta debe tener un periodo llamado de latencia. Este varia de 3 a 15 días dependiendo del tipo de hueso, condiciones locales del hueso, cuidado al realizar la osteotomía, eventual termonecrosis que haya sucedido durante la cirugía, patologías concomitantes, edad del paciente, entre otras cosas. De promedio se considera que 10 días es un tiempo prudente. Después se comienza con la distracción que, habitualmente, es 1mm al día, fraccionada en 4 (0,25 mm cada vez). Esta velocidad variará dependiendo de varios factores, entre otros: aparición de síntomas neuropáticos, contracturas articulares, dolores musculares, síntomas vasculares y evolución del regenerado que se vaya observando en las radiografías del seguimiento, entre otros24. El regenerado está conformado por un centro de colágeno, rodeado por tejido periosteal y endostial vascularizado e imbuido en osteoblastos y una periferia de columnas de hueso mineralizada elongadas en el sentido de la elongación ósea25.
Se deben tomar radiografías cada dos semanas durante la fase de distracción y mensualmente durante la fase de consolidación. Para el seguimiento del regenerado, confirmar la alineación ósea y evaluar la aparición de fallas o aflojamiento de la instrumentación.
El momento de retirar la instrumentación (en caso de un fijador externo), es cuando se ha logrado una consolidación en tres de cuatro corticales24.
Técnicas quirúrgicasTodas las técnicas de alargamiento mediante osteogénesis por distracción se realizan a una velocidad de, aproximadamente, 1mm al día fraccionado en 4 veces. Este proceso se inicia una semana después de realizada la osteotomía (corte en el hueso). La opcion quirúrgica para realizar esta distracción es los fijadores externos, que pueden ser monolaterales o circulares; fijadores internos, como los clavos intramedulares motorizados, o en una mezcla, como en el alargamiento mediante un fijador externo sobre un clavo intramedular (alargamiento sobre clavo). El alargamiento óseo debe ser realizado por el mismo paciente en forma ambulatoria y diaria de acuerdo con una pauta entregada por el tratante.
Es importante destacar que las opciones quirúrgicas que se describirán a continuación son principalmente utilizadas en adultos. En infantes, muchas de las patologías son tratables mediante la actuación sobre los cartílagos de crecimiento, pudiéndose enlentecer el crecimiento o corregir una deformidad, en caso de una diferencia de longitud o de una deformidad en las extremidades, respectivamente. Estos procedimientos sobre cartílago se pueden realizar en tibia, fémur y tobillo, entre otros. La técnica puede ser realizada con brocado, tornillos, placas, grapas, entre otros26–28.
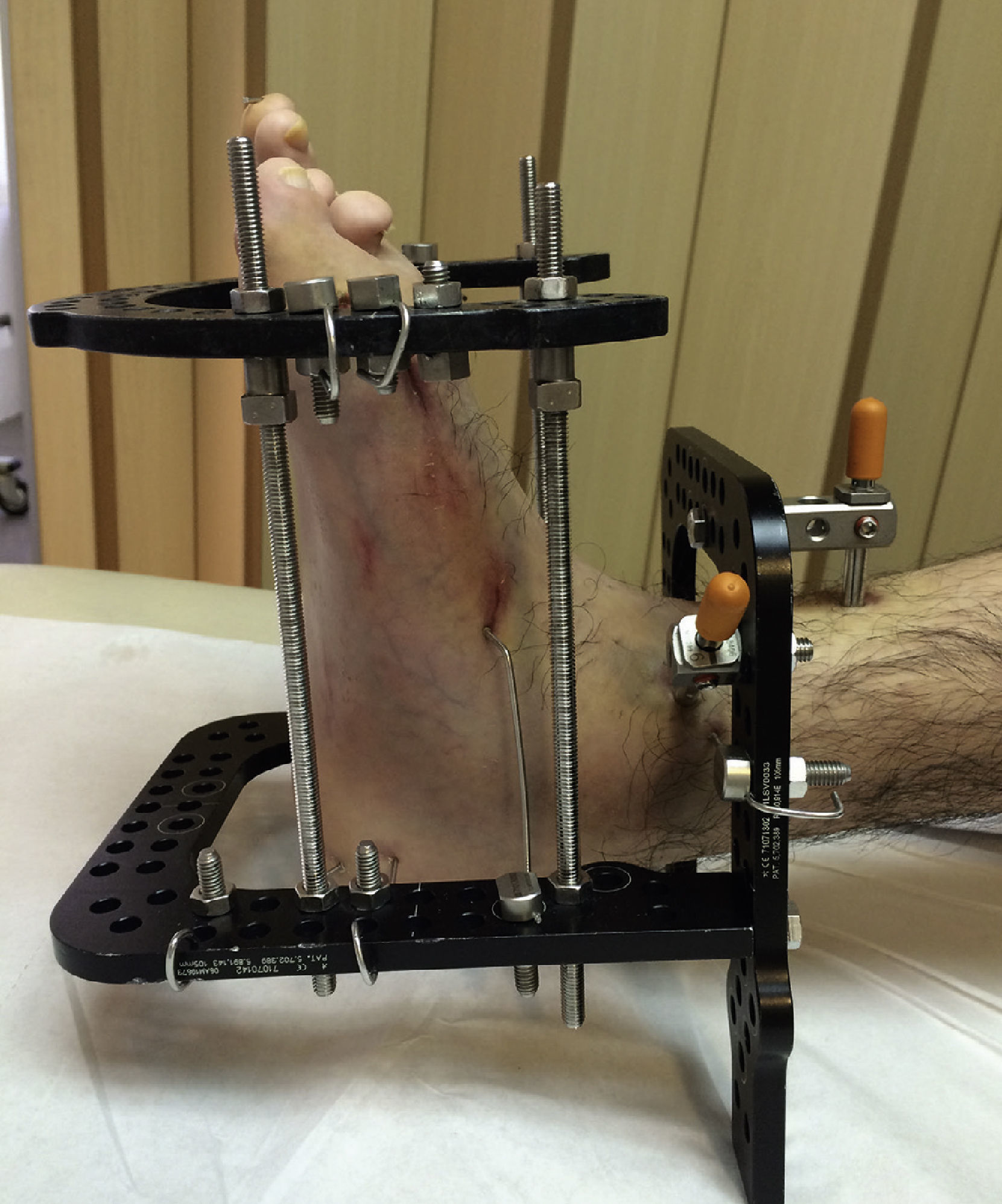
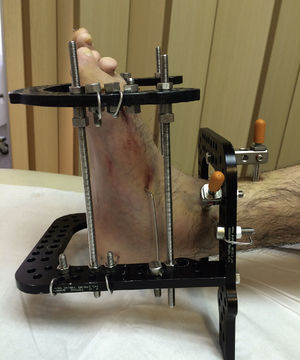
Los fijadores externos (fig. 3) son aparatos que a través de agujas o pines que atraviesan el hueso (y todas las estructuras blandas que lo rodean) son capaces de movilizar el hueso en la dirección y velocidad que decida el cirujano. Estos son molestos (principalmente durante las primeras semanas), debido a que las agujas o pines deben atravesar estructuras inervadas (como músculos, fascia, ligamentos, periostio, etc.) antes de llegar al hueso. Además, estas agujas, debido a su contacto con el exterior y la piel, sufren infecciones superficiales frecuentes si no se realiza un adecuado aseo local29. La configuración del fijador (monolateral, híbrido, circular, etc.) es definida dependiendo de la patología a corregir, localización de la deformidad (fémur, tibia, pie, etc.), necesidad de corrección multiplanar o uniplanar, entre otros factores. Es importante considerar que la estabilidad de un fijador está directamente relacionada con la cantidad de planos que estabiliza, el número de puntos de fijación ósea, la resistencia del material del fijador, la distancia del fijador al hueso, entre muchos otros factores. En 1995 fue desarrollado un nuevo concepto en fijadores externos circulares tipo hexápodos, el Taylor spatial frame® (Smith and Nephew, Memphis, TN, USA). Este hexápodo esta basado en la plataforma de Stewart, usado en entrenamiento militar, entre otros. Estos cambiaron el concepto de corrección de deformidades basándose en un hexápodo (6 barras oblicuas uniendo 2 anillos), y pueden corregir múltiples planos (incluyendo rotaciones) con la variación coordinada y milimétrica de las barras oblicuas (fig. 4)30.
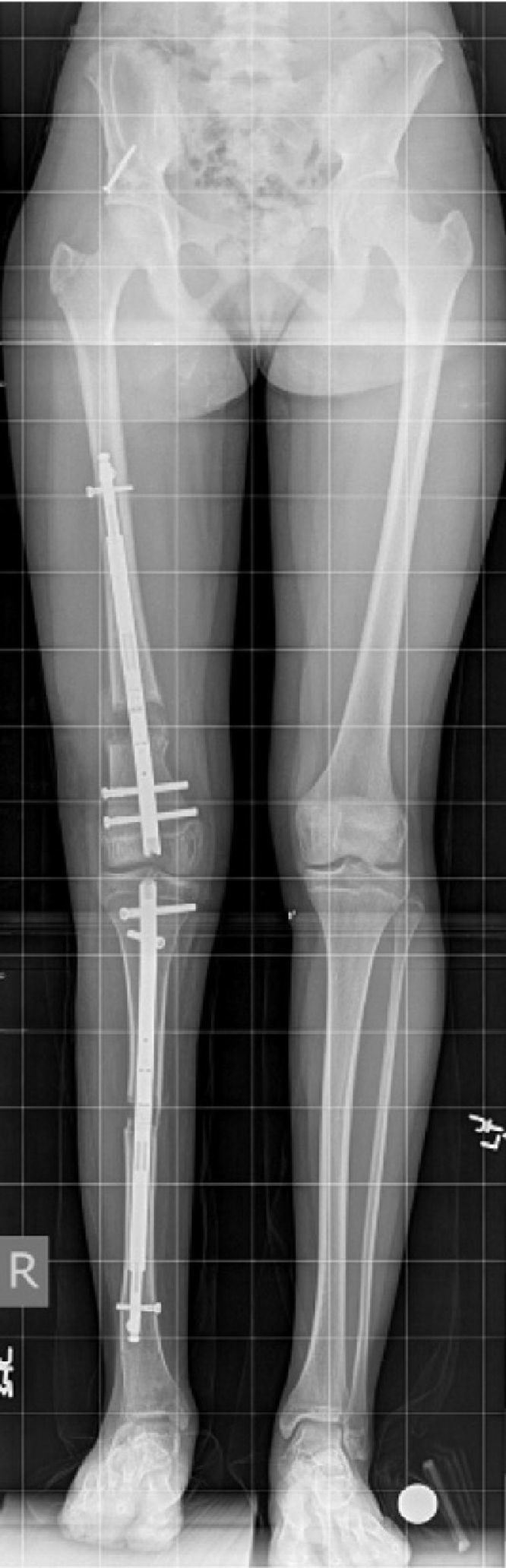
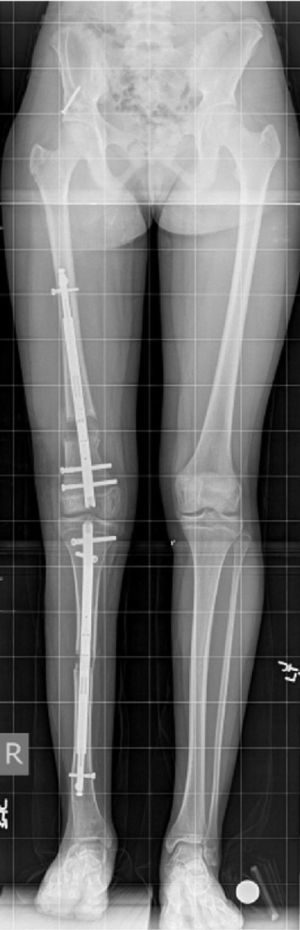
Los fijadores internos son clavos intramedulares motorizados que son capaces de alargarse estando dentro del hueso frente a un estímulo externo aplicado por el paciente (puede ser campo magnético, movimiento, ondas, etc.). Sólo están disponibles para huesos tubulares grandes (fémur, tibia y húmero) y no para pie o antebrazo, por ejemplo (fig. 5). Estos tienen algunas limitaciones frente a los fijadores externos. Por ejemplo, son capaces de distraer sólo hasta 8cm (los externos tienen una capacidad teórica de alargamiento ilimitada) y su capacidad de corregir deformidades es menor que los fijadores externos. Sin embargo, tienen la gran ventaja de ser mucho mejor tolerados, tener menos complicaciones, mayor satisfacción de los pacientes y menor dolor, manteniendo los mismos resultados finales. En un futuro próximo, probablemente reemplazarán a los fijadores externos en casos de alargamientos que se asocien a deformidades leves. Los clavos que actualmente son los más usados en el mundo son el Fitbone® (Wittenstein intense, Ingersheim, Alemania), Albizzia® (Medinov, Roanne, Francia) y el Precice® (Ellipse Technologies, Inc, Irvine, California, USA). Ninguno de estos está disponible aún en Chile31–34.
Una técnica hibrida incluye la llamada alargamiento sobre clavo (lengthening over nail). Esta estrategia surgió como una gran opción para disminuir el tiempo que el paciente tiene el fijador externo, disminuyendo las complicaciones y la incomodidad asociada a un fijador externo. El tiempo en el fijador externo disminuye en, aproximadamente, un 30-50%35. Esta técnica ha sido dejada de lado en los países que disponen del clavo intramedular motorizado.
Resultados y complicacionesDesde el punto de vista de la precisión de las cirugías de alargamiento, estas tienen un margen de error de 3,5mm en el largo total objetivo36 y logran una alta satisfacción de los pacientes, alrededor de un 90%9,30. Los resultados funcionales son diferentes dependiendo de la causa que originó la cirugía. En general, pacientes que fueron intervenidos por una talla baja fisiológica (razón cosmética y no funcional), tienen resultados de satisfacción algo peores que aquellos operados por una deformidad9,10.
Las complicaciones se separan en dependientes de partes blandas y del hueso. Las complicaciones de partes blandas son, principalmente, las siguientes: contracturas articulares, compromiso neurológico, compromiso vascular, trombosis venosa profunda, infección superficial o profunda y atrapamiento muscular/tendinoso. De las óseas, las complicaciones más frecuentes son: retardo de consolidación, no unión, fractura del regenerado, consolidación precoz, osteomielitis, aflojamiento del fijador externo y mal alineamiento secundario después de la retirada de la osteosíntesis. Las complicaciones no directamente derivadas de la elongación incluyen trombosis venosa profunda y síndrome de-dolor regional complejo, entre otros. Dentro de las complicaciones, los fijadores externos tienen una alta frecuencia de infecciones superficiales (70-90%) que, sin embargo, son de fácil y rápida solución (antibióticos orales y aseo)37. Además, debido a que la musculatura, ligamentos y fascia, entre otros, también se van alargando, la frecuencia de contracturas articulares, subluxaciones articulares, dificultad en la movilidad articular y dolor puede llegar a un 15% si no se realizan las adecuadas liberaciones de partes blandas en el momento de la cirugía, no se tiene cuidado con la colocación de los pines y tornillo de Schanz en corredores sin tendones ni estructuras neurovasculares y no se realiza un adecuado seguimiento del paciente31,32,37. La contractura articular al finalizar la distracción es más frecuente con el fijador externo que con el clavo endomedular. En casos de fijación interna, las complicaciones derivadas de infecciones y molestias de los tornillos de Schanz que ocurren con los fijadores externos por supuesto que no ocurren, pero las demás complicaciones derivadas del alargamiento óseo son las mismas. Neuropatías por distracción ocurren en casos en que las partes blandas no se hayan ido regenerando a la velocidad que se está alargando la extremidad. Esto ocurre en alrededor del 2,5% de los casos, y el más frecuentemente comprometido es el nervio peroneo común. En estos casos, se debe disminuir la velocidad de distracción por unos días hasta que mejoren los síntomas. En caso de no mejorar, se debe realizar una descompresión del compartimiento nervioso29,37.
ConclusionesLa técnica de alargamiento de extremidades, incluyendo el conocimiento de la biología, la remodelación ósea, así como la adaptación de las partes blandas al alargamiento, ha aumentado exponencialmente en los últimos 100 años, presentando un gran avance en la tecnología aplicada en los últimos 20 años. La siguiente evolución en la cirugía de alargamiento de extremidades es lograr una automatización en el alargamiento, es decir, que no requiera intervención del paciente para cumplir con la meta del alargamiento. La intervención del paciente pone en riesgo la rigurosidad del tratamiento y, con eso, el éxito del resultado final.
El alargamiento de extremidades es una subespecialidad muy joven dentro de la ortopedia y traumatología, tanto en Chile como en el mundo. Esta es muy poco conocida, no sólo a nivel de la población general, sino también entre las especialidades de la medicina. Las consecuencias de la dismetría y/o deformidades de extremidades pueden llegar a ser muy limitantes, por lo que es importante que se tenga conocimiento de que estas patologías tienen solución, siempre y cuando se las ofrezca a los pacientes de manera temprana.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.