Un 70% de la población general presenta intolerancia a la lactosa; sin embargo, no existen estudios epidemiológicos en la población pediátrica chilena afectada por esta condición.
Objetivos Caracterizar una serie clínica de niños que acude a realizarse el test de aire espirado con lactosa para estudio de intolerancia a la lactosa, determinando la frecuencia de intolerancia y malabsorción, síntomas más frecuentes y rendimiento del test dependiendo de su origen.
Pacientes y MétodoPacientes menores de 18 años que acudieron a realizarse el test de aire espirado con lactosa al Laboratorio de Gastroenterología de la Pontificia Universidad Católica de Chile, por sospecha clínica de intolerancia a la lactosa. Se consideró malabsorción un aumento ≥ 20 ppm sobre el nivel basal de hidrógeno (H2) o ≥ 34 ppm de H2 y metano (CH4) en conjunto y como intolerancia cuando lo anterior se asoció a la sumatoria de intensidad de síntomas ≥ 7 en el registro.
ResultadosSe analizaron 194 pacientes entre 1 y 17 años de edad. De ellos, 102 (53%) pacientes resultaron malabsorbedores y 53 (27%) intolerantes. La frecuencia de intolerancia a la lactosa varió de un 7,1 a un 45,4%, con una mayor frecuencia a edades mayores. Los síntomas más reportados fueron dolor abdominal, meteorismo y borborigmo.
DiscusiónLa malabsorción e intolerancia a lactosa se pueden pesquisar desde los primeros años de vida utilizando el test de aire espirado con lactosa asociado al cuestionario simultáneo de síntomas. Se puede observar un aumento en la frecuencia de intolerancia con la edad, además de una mayor positividad del examen si es solicitado por un gastroenterólogo.
Up to 70% of the world population is lactose intolerance. However, there are no epidemiological studies among Chilean pediatric population affected by this condition.
ObjectivesClinical characterization of a series of children who underwent the lactose intolerance breath test for lactose intolerance study, establishing intolerance and malabsorption frequencies, the most frequent symptoms, and test performance depending on the origin.
Patients and MethodsPatients under 18 years old who took the lactose intolerance breath test in the Gastroenterology Laboratory of the Catholic University of Chile, and who were admitted due to clinically suspected lactose intolerance. Malabsorption was considered when there was as an increase of ≥20ppm above the baseline (H2) or ≥34ppm of H2 and methane (CH4) combined. Intolerance was considered when the above was associated with a symptom intensity score ≥7 during registration.
ResultsThe analysis included194 patients aged 1 to17 years of age. Of these, 102 (53%) presented with malabsorption, and 53 (27%) were intolerant. The frequency of lactose intolerance varied from 7.1 to 45.4%, and it occurred more frequently at older ages. The most common reported symptoms were abdominal pain, bloating and rumbling.
DiscussionLactose malabsorption and intolerance can be investigated from the first years of life using the lactose breath test plus a symptom questionnaire. An increase in the frequency of intolerance with age, and a greater number of positive tests, if they were requested by a gastroenterologist, were observed.
La intolerancia a la lactosa se define como un cuadro clínico caracterizado por una combinación variable de dolor y distensión abdominal, borborigmo, diarrea y náuseas o vómitos, posterior a la ingesta de alimentos que contengan lactosa o de una dosis estándar de lactosa durante un test de tolerancia; y que tienden a ocurrir entre los 30 minutos y las 2 horas luego de la ingesta1–3.
La malabsorción de lactosa se define como la hidrólisis deficiente de lactosa, ya sea por actividad lactásica insuficiente o por sobrecarga oral del disacárido. Puede o no haber intolerancia a la lactosa, que se define como presencia de síntomas secundarios a la malabsorción.
La hipolactasia o deficiencia de lactasa se puede clasificar en tres tipos: primaria, secundaria y congénita4.
La intolerancia a la lactosa primaria, o también conocida como hipolactasia del adulto, «no persistencia» de lactasa o deficiencia de lactasa hereditaria, ocurre en la mayoría de los seres humanos5 y se atribuye a la ausencia absoluta de lactasa, la cual se va desarrollando desde la infancia, a diferentes edades en distintos grupos raciales. Esta es la causa más común de malabsorción e intolerancia a la lactosa en el mundo6. Se estima que aproximadamente el 70% de la población mundial tiene deficiencia primaria de lactasa, aunque varía según la etnicidad. Sin embargo, no todos son intolerantes a la lactosa, ya que se ven influidos por múltiples factores nutricionales y genéticos4,7. La intolerancia a la lactosa es diagnosticada en aproximadamente el 50% de la población adulta de Sudamérica y África, mientras que en la población blanca de Estados Unidos alcanza un 15%, en mexicanos un 53%, y en la población negra un 80%8. En Chile, un estudio mostró que la prevalencia del genotipo hipolactásico (LCT CC-13910) varía entre un 57% para la población chilena hispánica (mestizos) y un 88% para individuos amerindios9.
La intolerancia a la lactosa secundaria ocurre por un daño en la mucosa del intestino delgado, causada por una condición fisiopatológica subyacente, como la que sigue a una diarrea viral intensa. Esta puede ocurrir a cualquier edad, pero es más común en la infancia, y tiene mayor impacto en menores de alto riesgo10. La mayoría de las ocasiones conduce a una deficiencia de lactasa transitoria y reversible5,11. La enfermedad celiaca también se debe considerar causa de intolerancia secundaria a la lactosa.
La deficiencia de la lactasa congénita es extremadamente rara y solo se han publicado reportes ocasionales de casos clínicos5. Esta deficiencia ocurre debido a un déficit congénito producido por un desorden autosómico recesivo simple del gen que codifica la lactasa, y causa una diarrea grave e importantes alteraciones electrolíticas al ingerir lactosa, por lo que sin tratamiento es mortal3.
Con respecto a los métodos diagnósticos, existen diversas alternativas, desde la asociación de los síntomas con la ingesta de lácteos, hasta la medición de lactasa en biopsias de yeyuno. No hay consenso sobre cuál es el método de referencia (gold stardard) para el diagnóstico de malabsorción de lactosa; sin embargo, el test de aire espirado con lactosa es considerado por la mayoría el mejor método por ser costo-efectivo, no invasivo, fácilmente aplicable y tener una alta sensibilidad y especificidad4,10. El test de hidrógeno mide la no absorción de lactosa. Se inicia con la administración oral de lactosa en ayuno, a una dosis de 1 g/kg (máximo 25 g) y se miden niveles de aire espirado cada 30 minutos durante 3 horas posterior a la ingesta de lactosa. Se comparan los niveles basales y postingesta de lactosa. Los valores superiores a 20 ppm se consideran como un diagnóstico de malabsorción12. El test tiene una sensibilidad del 77,5% y una especificidad del 97,6%13. Se han descrito falsos positivos y negativos con este test. Los falsos positivos se observan en un ayuno inadecuado o cuando existe consumo de tabaco reciente. Los falsos negativos, por su parte, ocurren luego del uso reciente de antibióticos, en pacientes con enfermedades pulmonares y en aquellos que no producen hidrógeno. En la población pediátrica, un estudio reciente reveló que la prevalencia de malabsorción de lactosa en niños mexicanos entre 4 y 17 años alcanzaba un 31% cuando solo era considerado el hidrógeno (H2) en aire espirado, y ascendía a un 44% si se consideraba hidrógeno y metano (CH4) en conjunto7. Es por ello que, para evitar falsos negativos, la recomendación actual es la medición simultánea de hidrógeno y metano durante el test de aire espirado4,7,14.
Los niveles de lactasa intestinales no comienzan a disminuir hasta los 5 años, por lo que un test anormal de lactosa en niños menores de 5 años puede reflejar una mucosa intestinal anormal o sobrecrecimiento bacteriano. Ambos requieren de un seguimiento y una mayor evaluación8.
Otros test incluyen el de tolerancia a la lactosa, en que la capacidad de absorción de lactosa se puede medir utilizando un test de absorción de esta. Luego de la administración oral de 50 g de lactosa en adultos o 2 g/kg en niños, se mide la glucemia a los 0, 60 y 120 minutos. Un aumento de glucosa menor a 20mg/dl (1,1 mmol/l) sumado al desarrollo de síntomas se considera diagnóstico. En adultos, el test tiene una sensibilidad de un 75% y una especificidad de un 96%; sin embargo, su aplicación es compleja, especialmente en niños, y ha sido ampliamente reemplazado por el test de aire espirado15.
El test genético para la deficiencia lactásica primaria busca el polimorfismo asociado a la enfermedad. Se encontró una sensibilidad y especificidad del 93 y el 100% respectivamente; sin embargo, el test es costoso, de difícil acceso y solo mide la predisposición genética8.
El objetivo principal de este estudio fue realizar un análisis descriptivo de los test de aire espirado en una muestra de pacientes pediátricos, con la finalidad de analizar en este grupo la frecuencia de malabsorción e intolerancia a la lactosa, y las diferencias que existen de acuerdo al sexo y grupos etarios. Además, se analizó el rendimiento de la prueba según el origen de la orden, se relacionaron los síntomas y el nivel de H2/CH4, y se describieron los principales síntomas que presentaron los pacientes consultantes durante la realización del test.
Pacientes y MétodoPacientesEl estudio contempla un muestreo por conveniencia, en el que se incluyen 194 pacientes pediátricos enviados a realizarse el test de aire espirado con lactosa por sospecha clínica de intolerancia a la lactosa entre el 1 de octubre de 2010 y el 30 de septiembre de 2012, en el Centro de Especialidades Médicas del Hospital Clínico de la Pontificia Universidad Católica de Chile. Se excluyeron 2 pacientes en el estudio de origen de la orden para realizar el test, dado que en ambos casos no se pudo identificar tal información. Este estudio contó con la aprobación del Comité de Ética de nuestra institución. No se solicitó consentimiento informado, ya que consistió en un estudio retrospectivo en el que no se utilizó ningún dato personal de los pacientes y no hubo ningún tipo de contacto o interacción con estos o sus padres.
Test de aire espirado con lactosaPara llevar a cabo este test se procedió a la ingesta de 1 g/kg de peso de lactosa hasta un máximo de 25 g en una dilución al 10%. Se tomaron muestras de aire espirado basal, a los 15 minutos postingesta, a los 30 minutos, y luego cada 30 minutos hasta completar 3 horas. Se determinaron los niveles de H2 y CH4 mediante el analizador Quintron MicroLyzer (Quintron Instrument Company, Milwaukee, WI, USA). Se consideró positivo un aumento ≥ 20 ppm sobre el nivel basal de H212 o ≥ 34 ppm de (H2 + CH4 x 2)6. Los incrementos de los niveles de H2/CH4 antes de los 60 minutos se consideraron sugerentes de sobrecrecimiento bacteriano intestinal, y por tanto, excluidos de los análisis.
Encuesta sintomática estructuradaSe procedió a la aplicación de un cuestionario específico previamente validado16, que consistió en el registro de los síntomas principales: dolor abdominal, meteorismo, borborigmo, diarrea y vómitos. Los pacientes pediátricos respondieron este cuestionario asignando un valor en una escala de 0-10 a cada síntoma, según la gravedad percibida por ellos, comenzando con un registro previo a la ingesta de la dosis de lactosa, luego a los 15 minutos, a los 30 minutos, y luego cada 30 minutos hasta completar las 3 horas, los que luego se suman para obtener el puntaje final. El punto de corte para un cuestionario concordante con el diagnóstico de intolerancia a la lactosa se consideró con un valor transversal de 7 puntos, a partir de los 60 minutos. El valor mínimo del cuestionario es de 0 y el máximo de 50 puntos.
Análisis de los datosLos datos obtenidos se ingresaron a planillas Excel y se analizaron mediante el programa computacional Minitab 15 Statistical Software. Para las variables con distribución normal se obtuvieron promedios y desviaciones estándar, y test de t de Student para su comparación. Además, se utilizó el test de chi cuadrado para comparar porcentajes, y odds ratio (OR) para calcular la razón de asociación entre variables. Se consideró significativo un valor de p < 0,05 y se realizaron intervalos de confianza (IC) del 95%.
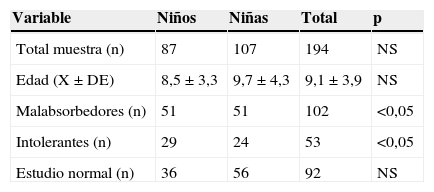
ResultadosLa muestra incluyó a 194 pacientes de 1 a 17 años, 87 individuos de sexo masculino y 107 de sexo femenino, cuyas características demográficas se describen en la tabla 1.
De los 192 exámenes solicitados por un médico identificable, 151 (79%) fueron gastroenterólogos. En 2 pacientes no fue posible identificar el origen de la orden del examen.
Gases espiradosDe los 194 test realizados, 101 (52%) resultaron positivos y 93 (48%) negativos.
En un caso de los positivos, correspondiente al 1% de ellos, el valor aislado de H2 espirado fue < 20 ppm, pero la medición conjunta con metano de H2 + (CH4 x 2) resultó mayor de 34 ppm.
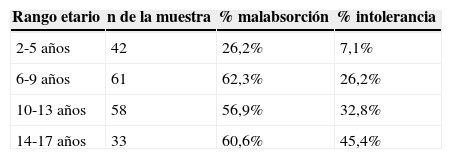
Frecuencia de intolerancia a la lactosaDe los 194 pacientes registrados, 53 (27%) resultaron positivos para intolerancia, 49 pacientes (25%) se diagnosticaron como malabsorbedores, y 92 pacientes (47%) resultaron con estudios normales. Se calculó la prevalencia de malabsorbedores e intolerantes en cuatro grupos etarios: 2-5 años, 6-9 años, 10-13 años y 14-17 años. De acuerdo a lo esperado, se observó una tendencia al aumento de intolerancia con la edad (tabla 2).
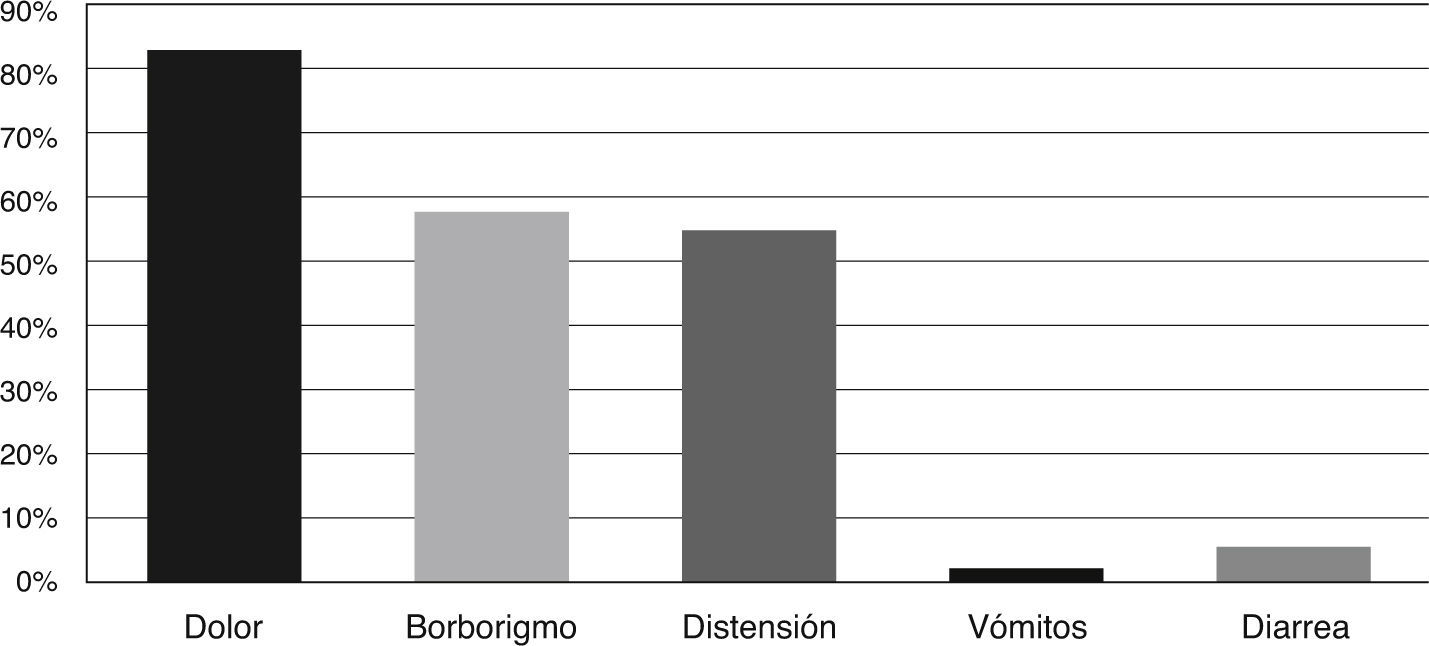
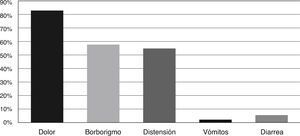
En la muestra de pacientes intolerantes (n = 53), los síntomas más prevalentes fueron dolor abdominal (83%), borborigmo (58%) y meteorismo (55%), mientras que los menos prevalentes fueron vómitos (2%) y diarrea (6%). La mayoría de los pacientes experimentó más de un síntoma (fig. 1).
Rendimiento del test de aire espirado y de intolerancia a la lactosaDe los 102 test que resultaron positivos para lactosa alterada, 86 (84%) fueron solicitados por un gastroenterólogo y 16 (16%) por un médico no gastroenterólogo. La OR (o razón de asociación) entre un test de aire espirado positivo y orden proveniente de un gastroenterólogo versus un no gastroenterólogo es de 2,07 (IC del 95%, 1,02-4,19).
De los 53 test que resultaron positivos para intolerancia a la lactosa, 44 (83%) fueron ordenados por un gastroenterólogo y 9 (17%) por un no gastroenterólogo. El OR (o magnitud de asociación) entre un test de intolerancia a la lactosa positivo y orden proveniente de un gastroenterólogo versus no gastroenterólogo es de 1,46 (IC del 95%, 0,64-3,31).
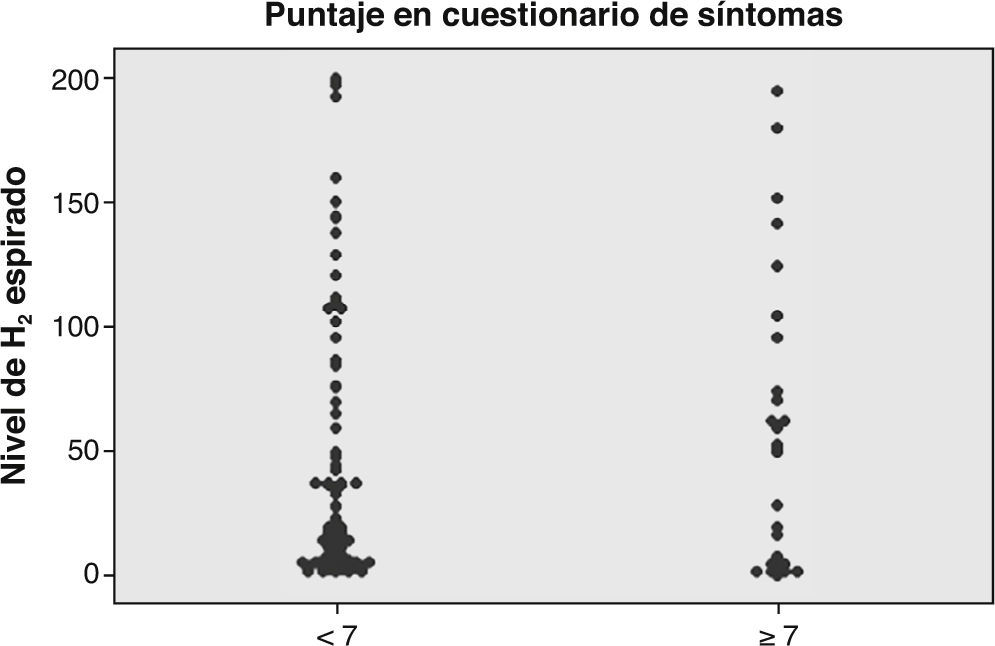
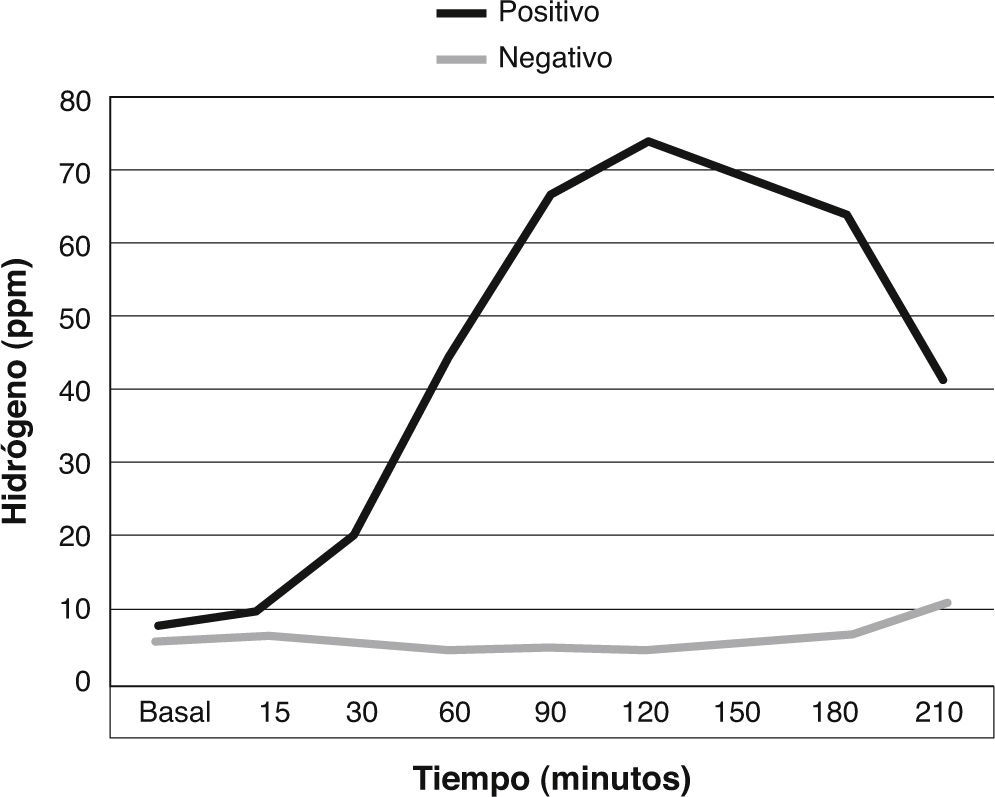
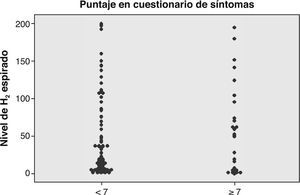
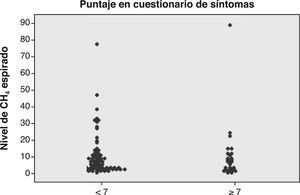
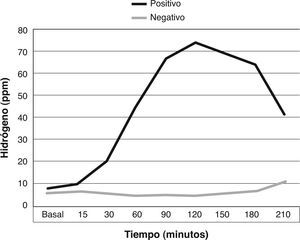
Correlación entre nivel de H2/CH4 y síntomasDe acuerdo a los resultados obtenidos (N = 107), no se puede concluir que existe una correlación entre el nivel peak de H2/CH4 y el resultado de la encuesta de síntomas (figs. 2 y 3). En la figura 4 se comparan las curvas de hidrógeno espirado a través del tiempo en un paciente con test positivo y negativo. Con respecto al sobrecrecimiento bacteriano como hallazgo incidental, se destacan 18 casos (9%) en los que se planteó la sospecha de sobrecrecimiento bacteriano intestinal, de los cuales la mayoría se trató de pacientes diagnosticados además como malabsorbedores/intolerantes a la lactosa.
La frecuencia de intolerancia a la lactosa dentro del grupo de pacientes pediátricos estudiados por sospecha clínica fue del 27%, mientras que un 53% resultó ser malabsorbedor. Al respecto, Cruchet et al.17 reportan una prevalencia del 42% de hipolactasia en escolares de 7 a 18 años de la Región Metropolitana de Chile, una diferencia que podría explicarse, entre otros factores, porque ese estudio considera población general no solo a aquellos con sospecha de intolerancia a la lactosa como el nuestro. Lacassie et al.18, en otro estudio en población chilena detectó hasta a un 56% de hipolactasia en población pediátrica.
Con respecto a diferencias por sexo, en concordancia con la literatura, pareciera no haber diferencias significativas de frecuencia de intolerancia entre hombres y mujeres3,19.
Cabe destacar, como hallazgo incidental, 18 casos en los que se planteó la sospecha de sobrecrecimiento bacteriano intestinal. Otros estudios han mostrado una alta prevalencia de test positivo para sobrecrecimiento bacteriano intestinal en pacientes que se han sometido a test de aire espirado por sospecha de malabsorción de lactosa20. Sin embargo, el test de lactosa no está diseñado para diagnosticar sobrecrecimiento bacteriano; por lo tanto, solo permite plantear la sospecha diagnóstica.
Los síntomas que se encontraron con mayor frecuencia en pacientes intolerantes a la lactosa fueron dolor abdominal, borborigmo y meteorismo. En nuestro estudio no se observó relación entre la presencia o ausencia de síntomas significativos y el nivel máximo de H2/CH4 en los pacientes estudiados. Con respecto a este punto, la literatura señala que el solo análisis de los síntomas es poco confiable para el diagnóstico de intolerancia primaria a la lactosa. Incluso se describe que sujetos hipolactásicos pueden no presentar síntomas frente a cantidades moderadas de lactosa9,17,21.
De acuerdo a la literatura, un pequeño porcentaje de pacientes con test de hidrógeno espirado negativo puede no haber tenido una cantidad adecuada de bacterias productoras de hidrógeno, resultando en un falso negativo. Se estima una prevalencia del 2-43% de este tipo de pacientes, por lo que se sugiere la realización conjunta de un test de metano en aire espirado como alternativa para este subgrupo de pacientes22. En nuestro estudio, un paciente se diagnosticó como intolerante a la lactosa a través del test de metano espirado, a pesar de tener un test de hidrógeno espirado negativo.
Con respecto al origen de la orden para el test, la gran mayoría de ellos se solicitaron por un gastroenterólogo, lo que podría explicarse porque nuestra muestra de pacientes prefirió consultar a un gastroenterólogo, o porque el resto de los profesionales médicos no tienen conocimiento de la existencia de este test. El test de intolerancia a la lactosa tuvo mejor rendimiento si la orden del examen fue extendida por un gastroenterólogo, en comparación con un médico no gastroenterólogo, información que coincide con reportes previos, en los que además se analiza la costo-efectividad de un screening de pacientes que se sospechan como intolerantes por parte de gastroenterólogos, previo a la realización del test23.
El tratamiento de la intolerancia a la lactosa consiste en una dieta baja en lactosa en los casos leves, y exenta de lactosa en los casos graves. La posterior reintroducción progresiva y controlada de lactosa en la dieta puede ayudar a conocer el umbral clínico individual de tolerancia24. Sin embargo, es importante confirmar el diagnóstico antes de indicar la disminución o suspensión de ingesta de lácteos en aquellos niños en que esta conducta pudiera no estar indicada, por el riego adicional de una incorrecta mineralización e inadecuado desarrollo óseo2,25, o bien incurrir innecesariamente en un mayor costo en su alimentación al indicar lácteos sin lactosa a niños que no son malabsorbedores.
Con respecto a las limitantes de este trabajo, cabe señalar que corresponde a un estudio retrospectivo —con todas las limitaciones que eso implica— cuya población incluye solo a niños que acuden a realizarse el examen por sospecha de intolerancia a la lactosa, por lo que la probabilidad a priori de tener un estudio positivo en estos pacientes es mayor que la población general. Además, el tamaño muestral fue pequeño, y el estudio fue llevado a cabo en un solo centro. Por estas razones, los resultados no pueden ser generalizados a la población pediátrica chilena.
A pesar de las limitaciones, es posible concluir que la intolerancia a la lactosa es una condición presente en población pediátrica y cuya frecuencia tiende al aumento con la edad. El test de aire espirado con hidrógeno/metano junto a la aplicación del cuestionario simultáneo de síntomas es una forma fácil, costo-efectiva y no invasiva en la evaluación de niños con síntomas gastrointestinales, cuya indicación debe ser realizada idealmente por especialistas para aumentar su rendimiento.
Conflicto de interésEste trabajo cumple con los requisitos sobre consentimiento/asentimiento informado, comité de ética, financiamiento, estudios animales y sobre la ausencia de conflictos de intereses según corresponda.