El síndrome de Sjögren (SS) es una enfermedad crónica, autoinmune, que afecta principalmente a las glándulas exocrinas lagrimales y salivales. En niños es una enfermedad rara.
ObjetivoPresentar el caso de un adolescente con síntomas inespecíficos, en que la sospecha clínica hizo llegar al diagnóstico de SS.
Caso clínicoPaciente de 12 años, de sexo masculino, con historia de artralgias de 3 años de evolución y xeroftalmia dudosa. El examen físico mostró leve congestión conjuntival, boca seca e hiperlaxitud de rodillas. Pruebas de laboratorio: hemograma y VHS normales, anticuerpos antinucleares (+) > 60, Ro (+) > 60 U, factor reumatoideo (+) 160 UI/ ml. Se sospechó SS y se completó el estudio: test de Shirmer, que determinó ojo seco leve; gammagrafía de las glándulas salivales, que mostró disfunción de las glándulas submaxilares y parotídeas; biopsia de glándulas salivales, que mostró focos de infiltrado linfoide acinar y periductal. Se confirmó SS y se inició tratamiento con prednisona 7,5mg/día e hidroxicloroquina 200mg/día y tratamientos locales, con buena respuesta.
ConclusionesLos criterios diagnósticos del SS en adultos identifican solo al 39% de los pacientes pediátricos por la baja frecuencia de síntomas de sicca. Aún no existen criterios diagnósticos validados para niños. Un buen diagnóstico permitirá aliviar los síntomas, evitar complicaciones y detectar enfermedades asociadas.
Sjögren's syndrome (SS) is a chronic autoimmune disease that primarily affects the lacrimal and salivary exocrine glands. In children, it is a rare condition.
ObjectiveTo present the case of an adolescent with non-specific symptoms, but with a clinical suspicion of SS.
Case reportA male 12-year old patient, with history of arthralgias for 3 years and suspicion of xerophthalmia. Physical examination showed mild conjunctival congestion, dry mouth and hypermobility of the knees. Laboratory work: blood count and ESR were normal, antinuclear antibodies (+) > 60, Ro (+) > 60 U, and rheumatoid factor concentration (+) 160 IU / ml. SS was suspected, and a study was carried out: Schirmer test determined mild dry eye, salivary gland scintigraphy showed parotid and submandibular gland dysfunction, and salivary gland biopsy reported focal lymphocytic acinar and periductal infiltration. SS was confirmed and treated with prednisone 7.5mg/day and hydroxychloroquine 200mg/day, and local treatment, with good response.
ConclusionsThe diagnostic criteria for SS in adults identified only 39% of pediatric patients, due to the low frequency of sicca symptoms. Still there are no validated diagnostic criteria for children. A good diagnosis will alleviate symptoms, prevent complications and detect associated diseases.
El síndrome de Sjögren (SS) es una enfermedad crónica, autoinmune, multisistémica, que afecta principalmente a las glándulas exocrinas lagrimales y salivales1–3. También puede afectar a órganos extraglandulares1. Se genera una infiltración linfocitaria que destruye la glándula, ocasionando una reducción o término de la producción lagrimal o salival1.
Esta afección ocurre generalmente en adultos con una prevalencia del 0,5%, de una preferencia en el sexo femenino del 90-95%4,5, proporción que se mantiene en niños1,3. En la etapa infantil es una enfermedad rara, su prevalencia es desconocida y la edad promedio del diagnóstico es de 9 años1–3. Existen pocos casos publicados en la literatura médica, y en la mayoría de estos el diagnóstico se ha planteado en pacientes con parotiditis crónica recurrente1,2.
Clínicamente se caracteriza por queratoconjuntivitis sicca (xeroftalmia), boca seca (xerostomía), asociado a la presencia de autoanticuerpos tales como anticuerpos antinucleares (ANA), anticuerpos anti-síndrome de Sjögren A (anti-SS-A/Ro), anticuerpos anti-síndrome de Sjögren B (anti-SS-B/La), factor reumatoideo (FR), y la biopsia de la glándula salival menor demuestra sialoadenitis e infiltración linfocítica.
Este síndrome se puede manifestar de forma primaria, cuando las manifestaciones clínicas se limitan a las glándulas exocrinas; o secundaria, cuando se presenta asociado a otra enfermedad autoinmune, como lupus eritematoso sistémico, artritis idiopática juvenil, esclerosis sistémica o enfermedad mixta del tejido conectivo1–3,6–8.
La terapia incluye el alivio de los síntomas oculares: mediante el uso de lágrimas artificiales y parasimpaticomiméticos, como la pilocarpina; el tratamiento de los síntomas orales: uso de goma de mascar sin azúcar, jugo de limón, saliva artificial, medicamentos mucolíticos para fluidificar la saliva, antiinflamatorios no esteroideos (AINE) para el alivio sintomático de la parotiditis; el tratamiento de los síntomas sistémicos, con uso de corticoides orales; además, el tratamiento a largo plazo con inmunomoduladores como la hidroxicloroquina e inmunosupresores como metotrexato, micofenolato o ciclofosfamida suele ser útil dependiendo de la magnitud y gravedad de los síntomas y de la alteración de los órganos involucrados3,7. El uso de hidroxicloroquina ha demostrado en algunos estudios una mejor respuesta de los parámetros de laboratorio (proteína C reactiva, hipergammaglobulinemia) que de los síntomas clínicos3.
El objetivo de este caso clinico es comunicar un caso de síndrome de Sjögren en un adolescente para alertar sobre un diagnóstico precoz y tratamiento oportuno.
Caso ClínicoPaciente de 12 años, de sexo masculino, sin antecedentes mórbidos relevantes. Acudió al Servicio de Reumatología Infantil referido de su hospital base con diagnóstico de posible artritis idiopática juvenil. A su ingreso refirió historia de artralgias desde los 9 años de edad, preferentemente de hombros y rodilla izquierda, sin aumento de volumen ni limitación articular, de predominio vespertino, que cedían con el reposo y el uso de AINE. Sin antecedentes de reducción de peso ni fiebre, sin disminución de su actividad física habitual. Sin síntomas reumatológicos positivos, excepto xeroftalmia dudosa. Sin antecedentes familiares reumatológicos.
Al examen físico inicial no presentaba signos de artritis, y destacaba solo hiperlaxitud de rodillas. Dentro de los exámenes de laboratorio, destacaban hemograma normal, VHS 16, anticuerpos ANA (+) por ELISA > 60 (positivo > 60), antiADN (-), ENA (+) Ro (+) > 60 U (valor normal < 20 U), FR(+) 160 UI/ml (valor normal VN < 20), T4 libre y TSH normales.
Por artralgias, xeroftalmia y anticuerpos ANA, Ro y FR fuertemente positivos se sospechó el diagnóstico de SS. Se solicitó evaluación por parte del servicio de oftalmología, con test de Shirmer, para objetivar ojo seco, y se repitieron los exámenes generales, inmunológicos y tiroideos.
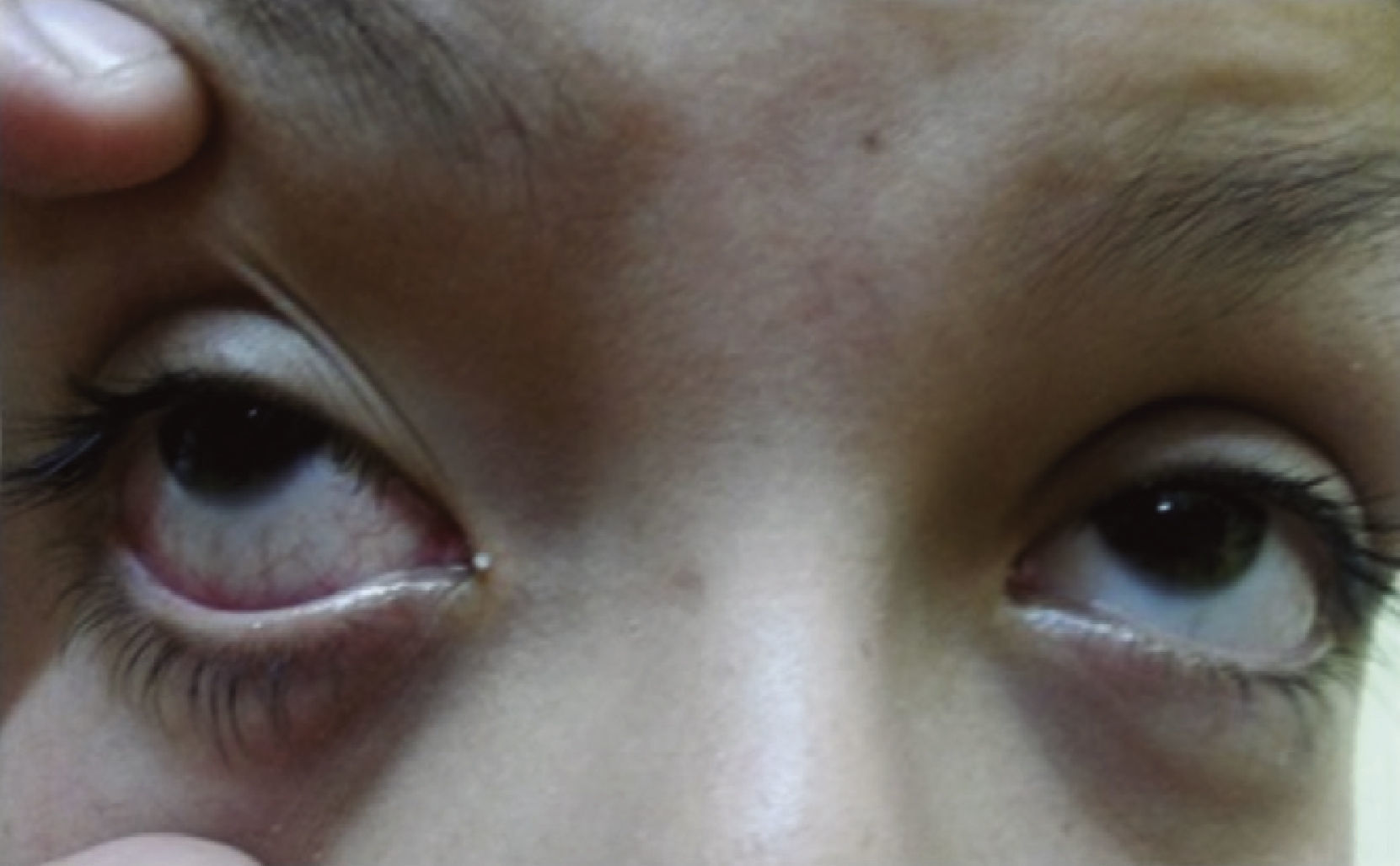
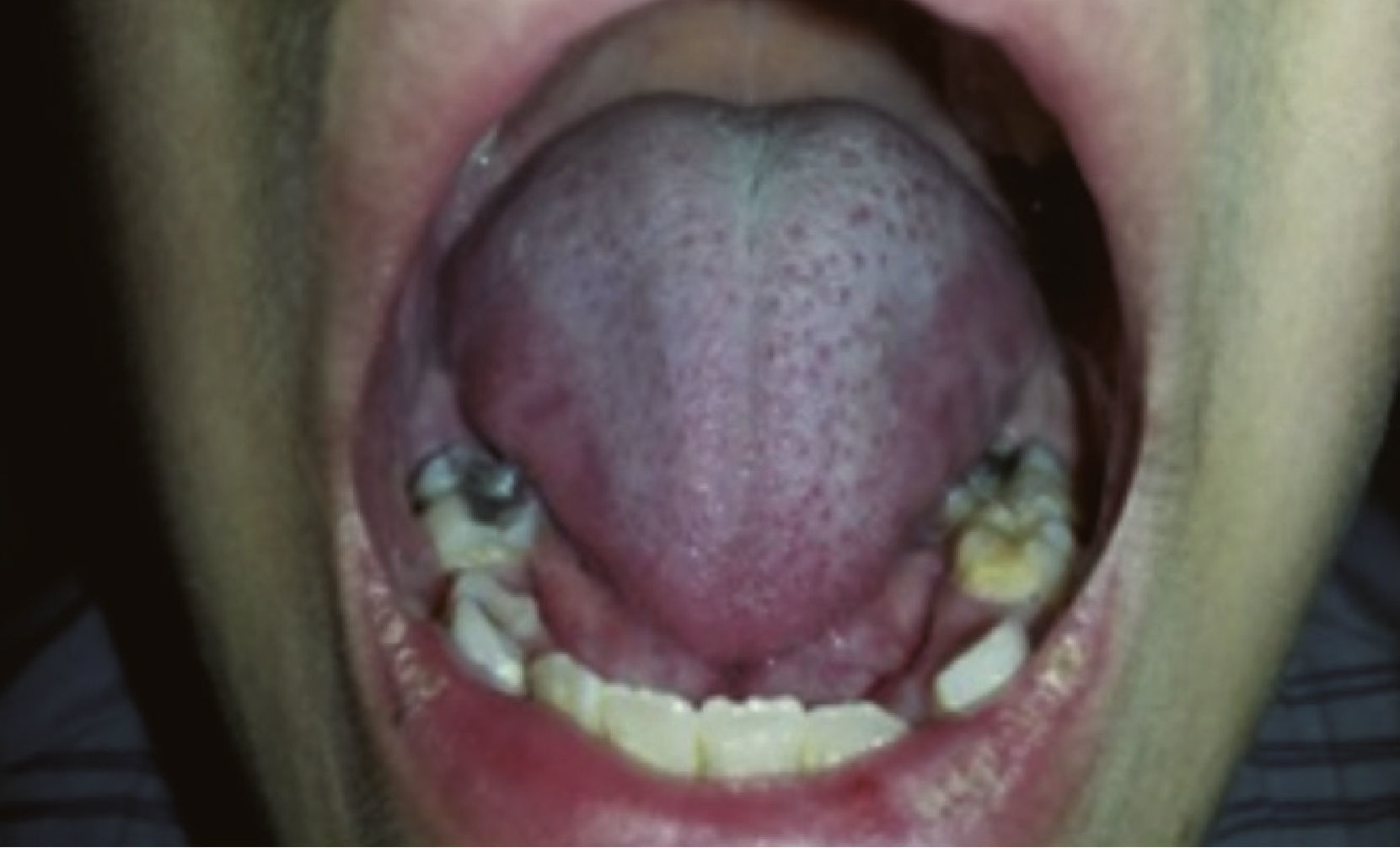
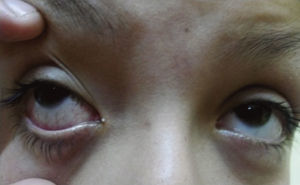
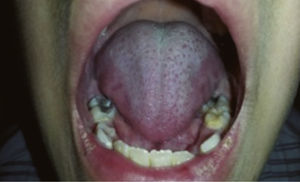
Durante la evolución se agregó fatigabilidad fácil y refirió dos episodios de dolor en la región parotídea izquierda, uno de ellos de inicio súbito, previo a la ingesta de alimentos, que cedió de forma espontánea, y el otro había sido interpretado como una parotiditis viral. En el examen físico se constató leve congestión ocular bilateral (fig. 1), mucosa oral seca, saliva espesa, presencia de múltiples caries dentales (fig. 2), sin aumento de volumen ni dolor en la región parotídea, y en la auscultación cardiaca, presencia de soplo sistólico en foco tricuspídeo.
La evaluación oftalmológica informó ojo seco leve con test de Shirmer en el ojo derecho de 7mm y en el ojo izquierdo de 10mm.
El laboratorio de control confirmó anticuerpos ANA (+) por ELISA > 60, valor de ANA por IFI 1/160 moteado, anti-ADN (-), Ro (+), FR(+) 80 UI/ml, anticuerpo antipéptido citrulinado cíclico negativo, T4 libre y TSH normales, anticuerpos antitiroideos negativos, complemento C3, C4 normales.
Se solicitó gammagrafía de glándulas salivales, revaluación por oftalmología para el tratamiento del ojo seco, y se derivó a maxilofacial para realizar una biopsia de glándulas salivales menores para la confirmación diagnóstica de SS. Además, se envió a cardiología por fatigabilidad fácil y soplo cardiaco.
En la evaluación por maxilofacial destacó la presencia de boca seca, con poca salida de saliva a la excreción glandular. Se decidió postergar la toma de biopsia de glándulas salivales menores en espera del resultado de la gammagrafía. Oftalmología confirmó ojos secos bilaterales leves e indicó uso con lágrimas artificiales.
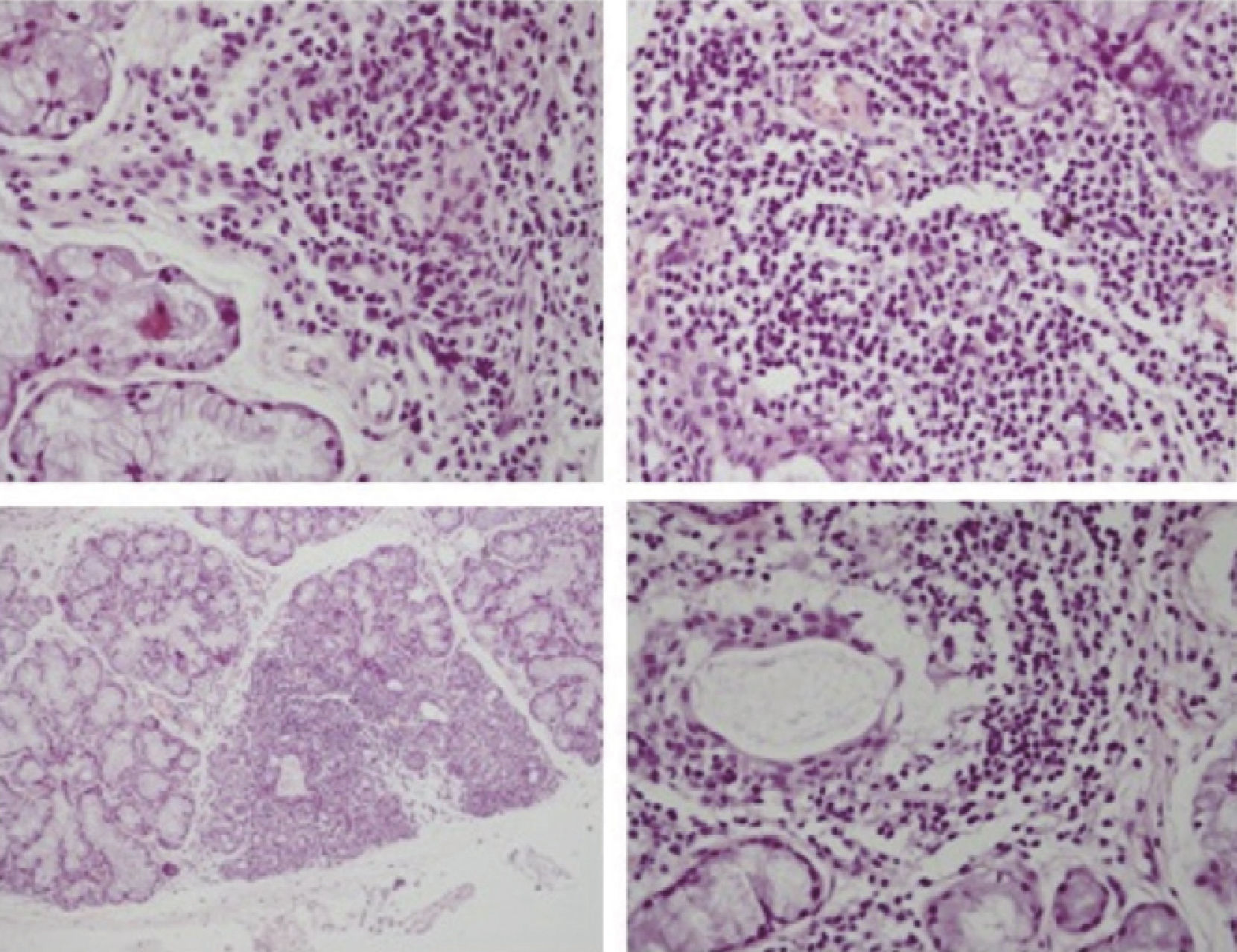
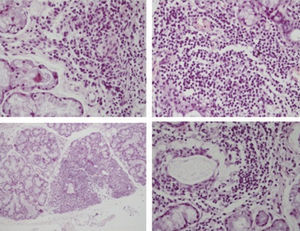
En evaluación por cardiología se encontró soplo sistólico 1/6 mesocárdico funcional. Se realizó un electrocardiograma que fue normal. Continuó en control por la especialidad. La gammagrafía de glándulas salivales concluyó que existía una disfunción grave de las glándulas submaxilares, con moderada disfunción de las parótidas, que podía corresponder a afectación glandular en SS. Se realizó una biopsia de las glándulas salivales menores, que informó siete focos de infiltrado linfoide acinar y periductal, con diagnóstico anatomopatológico de sialoadenitis linfocitaria sugerente de SS. Los cortes histológicos de la biopsia se muestran en la figura 3.
Según criterios clínicos (ojo seco, boca seca, alteración de la función de glándulas salivales), de laboratorio (anticuerpos Ro(+)) y biopsia, se confirmó el diagnóstico de SS primario, y se inició tratamiento con prednisona 7,5mg/día e hidroxicloroquina 200mg/día, y tratamientos locales (lágrimas artificiales y mucolíticos orales).
El paciente, tras 2 meses de tratamiento, evolucionó con menor fatigabilidad y menos artralgias, alivio de su congestión ocular, sensación de más saliva y ausencia de síntomas parotídeos.
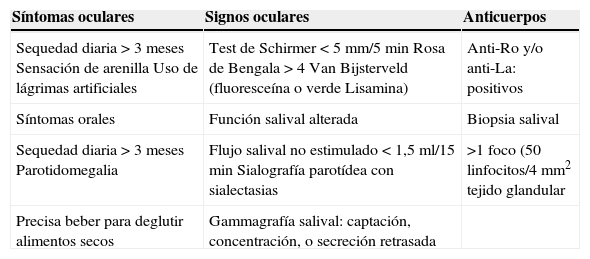
DiscusiónEn la actualidad no existen criterios diagnósticos pediátricos estandarizados de SS, por lo que se utilizan los criterios de clasificación EU-USA 2002 para adultos, los cuales siguen plenamente vigentes3,6–8. Estos criterios se presentan en la tabla 1. Los criterios EU-USA solo identifican an el 39% de los niños con SS, por la baja frecuencia de síntomas sicca y la presencia de otros síntomas inespecíficos no considerados en los criterios. Se propusieron criterios preliminares pediátricos en 1999, pero estos no han sido validados en estudios posteriores3,9 (tabla 2). El beneficio de estos criterios es que incluyen otros síntomas no incluidos en los criterios diagnósticos, como parotiditis recurrente, fatigabilidad, artralgias y disminución de la capacidad física1. Además, estos criterios tomaron en cuenta la baja frecuencia de los signos orales y oculares en los niños, debido probablemente a la corta duración de la enfermedad6,8. Otros estudios han insertado modificaciones a estos criterios agregando el criterio de parotiditis recurrente, la cual aumentó la sensibilidad de los criterios clínicos pediátricos3,8. Estos síntomas pudieran aparecer posteriormente durante la evolución de la enfermedad9,10. Por lo anterior sería necesario realizar un seguimiento a largo plazo en estos pacientes.
Criterios de clasificación de síndrome de Sjögren EU-USA 2002. Diagnóstico: 4 de 6 criterios, y que incluyan anti-Ro/La o biopsia labial positiva
| Síntomas oculares | Signos oculares | Anticuerpos |
|---|---|---|
| Sequedad diaria > 3 meses Sensación de arenilla Uso de lágrimas artificiales | Test de Schirmer < 5 mm/5 min Rosa de Bengala > 4 Van Bijsterveld (fluoresceína o verde Lisamina) | Anti-Ro y/o anti-La: positivos |
| Síntomas orales | Función salival alterada | Biopsia salival |
| Sequedad diaria > 3 meses Parotidomegalia | Flujo salival no estimulado < 1,5 ml/15 min Sialografía parotídea con sialectasias | >1 foco (50 linfocitos/4 mm2 tejido glandular |
| Precisa beber para deglutir alimentos secos | Gammagrafía salival: captación, concentración, o secreción retrasada |
Criterios juveniles menores propuestos para síndrome de Sjögren
| Síntomas clínicos (al menos uno) |
| Oral: parotiditis recurrente como agrandamiento de la glándula parótida |
| Ocular: queratoconjuntivitis sicca, conjuntivitis recurrente |
| Mucosa: vaginitis recurrente |
| Sistémica: fiebre, artralgias, hipopotasemia, dolor abdominal |
| Anormalidades inmunológicas (al menos una) |
| Anti-SSA o anti-SSB |
| ANA (valor alto) |
| Factor reumatoideo |
| Otras anormalidades en las pruebas de laboratorio (al menos una) |
| Bioquímico: amilasa sérica elevada (parótida o pancreática) |
| Hematológica: leucopenia, aumento VHS |
| Inmunológica: hipergammaglobunemia policlonal |
| Neurológica: acidosis tubular renal |
| Histológica: infiltración linfocitaria de glándula salival como otros órganos |
| Documentación objetiva de sequedad ocular |
| Documentación objetiva de la partipación de la glándula parótida (sialografía) |
| Exclusión de otras enfermedades autoinmunes |
Es importante saber que también existen los síntomas sicca (presencia de ojo y boca seca) secundarios al uso de fármacos, como por ejemplo: antihistamínicos, diuréticos y betabloqueadores. Actualmente, se puede llegar al diagnostico de SS pediátrico utilizando cualquiera de los dos criterios (adultos o juveniles)9,10.
La parotiditis crónica recurrente suele ser una alteración común en pacientes pediátricos con SS. Se define como la inflamación unilateral o bilateral de las glándulas parotídeas, con dos o más episodios inflamatorios de dolor, de intensidad variables, separados por intervalos de tiempo asintomáticos2,3,10. Los reportes de SS en adultos muestran aumento de volumen de glándulas salivales entre un 18 y un 46%, mientras que en niños esto se observa en el 47,8%1,5. Al interrogar a nuestro paciente se pesquisó historia de dos episodios de inflamación de la parótida izquierda, una de las cuales cedió espontáneamente y la otra mejoró con el uso de AINE, con periodos intercrisis asintomáticos, tal como se definió anteriormente.
La xeroftalmia puede estar presente en un bajo porcentaje de los pacientes pediátricos (8%), en comparación con los adultos, donde se encuentra en el 94,5%1,2,5,7,10. Sin embargo, nuestro paciente la presentaba pero en forma dudosa o leve. La prueba de Shirmer es positiva solo en un 70% de los casos pediátricos7. En el caso presentado, la prueba informó solo ojo seco leve con test de Shirmer negativo.
El paciente presentaba xerostomía con múltiples caries dentales, como lo describe la literatura médica2,3. En algunos reportes de casos en pediatría, el 59% cumplieron con los criterios de los síntomas orales pediátricos10, comparado con pacientes adultos, en los que este signo se encuentra en el 92% de los casos de SS5.
En relación con la presencia de autoanticuerpos antinucleares, la literatura médica reporta la presencia de estos anticuerpos entre el 74 y el 80% de los pacientes, presencia de anti Ro (+) en el 43% de los pacientes, FR en un porcentaje similar y anti-La en menor porcentaje, en la mayoría de series pediátricas1,6,7,10. Estos porcentajes fueron similares en las series de adultos5. En nuestro caso, el paciente presentaba los anticuerpos ANA, Ro y FR positivos. Otros estudios indican que el 78% de los pacientes pediátricos tienen por lo menos un autoanticuerpo positivo10,11.
Dentro del estudio de síndrome de sicca se debe considerar descartar infección por el virus de la inmunodeficiencia humana (VIH)10. En la única serie de casos pediátricos encontrada en la literatura médica, en un total de 23 pacientes con SS no se encontró serología para el VIH1.
También está descrita una mayor prevalencia de linfoma no Hodgkin en este grupo de pacientes, con una frecuencia del 4,6% en estudios de cohorte de adultos5,12,13. En la serie pediátrica mencionada no se encontró asociación con linfoma no Hodgkin; es importante destacar que en esta serie no se precisa tiempo de seguimiento.
La biopsia de la glándula salival menor debe mostrar sialoadenitis, lo que es consistente para el diagnóstico de SS2,7. Esto fue positivo en nuestro paciente.
ConclusionesEl SS es una enfermedad autoinmune multisistémica poco frecuente en pediatría. Por ello, solo si conocemos esta enfermedad podremos sospechar y derivar al paciente para un estudio y tratamiento adecuado. La presentación de SS en la edad pediátrica es diferente que en los adultos, lo que se debe tener presente en el momento de plantear el diagnóstico; además, los síntomas de sicca son menos frecuentes en los niños. Debemos aprender de los reumatólogos adultos, los cuales tienen un mayor número de pacientes con este síndrome y, por lo tanto, una mayor experiencia en su diagnóstico y tratamiento. Es importante realizar un diagnóstico oportuno, definir si se trata de un SS primario o secundario a otra enfermedad autoinmnume, porque el tratamiento de este último irá principalmente enfocado al manejo de la enfermedad de base. Por otra parte, el tratamiento de un SS, además de mejorar la calidad de vida, permite hacer el seguimiento, lo que puede evitar complicaciones secundarias a sus síntomas sicca, detectar presencia de un linfoma que es más prevalente en estos pacientes o diagnosticar posteriormente alguna otra enfermedad autoinmune.
Conflicto de interesesEste trabajo cumple con los requisitos sobre consentimiento/asentimiento informado, comité de ética, financiamiento, estudios animales y sobre la ausencia de conflictos de intereses según corresponda.