En una de sus comparecencias diarias con motivo de la situación de alerta debida a la pandemia por coronavirus, el Director de Coordinación de Alertas y Emergencias Sanitarias del Ministerio de Sanidad, Fernando Simón, reconocía que «la cifra real de fallecidos por COVID-19 es muy difícil de conocer; ni teniendo muy buenas estadísticas sanitarias vamos a conocer la cifra real de fallecidos por esa causa».
Si no está clara la atribución de la mortalidad al coronavirus, aún lo está menos conocer las causas primeras o intermedias de la muerte que estuvieron en el origen de las complicaciones en la mayoría de los pacientes afectados por enfermedades crónicas, entre ellas las enfermedades neurológicas. Podemos aventurarnos a decir que los enfermos neurológicos ha sido un grupo muy afectado, a juzgar por la letalidad por grupos de edad. A mediados de abril la letalidad general de la infección por COVID-19 era del 2,3%, y llegaba al 11% entre los 70-79 años y al 21,6% en ≥ 80 años.
Ha fallado la información epidemiológica básica para conocer no sólo número de casos, sino también hospitalizaciones y muertes por grupos de edad, sexo, clase social, enfermedades y consumo de medicamentos para estas enfermedades. De hecho, muchos ancianos, además de hacinados, estaban siendo tratados, de forma correcta o abusiva, con psicofármacos; y esos medicamentos se asocian a mayor probabilidad de neumonía. Los medicamentos pueden aumentar el riesgo de neumonía o neumonitis al deprimir la inmunidad y otros mecanismos de protección (p. ej., agentes inmunosupresores y antipsicóticos, algunos analgésicos opioides, inhibidores de la bomba de protones), al provocar sedación, lo que puede aumentar el riesgo de aspiración al deprimir la ventilación pulmonar y favorecer así la aparición de atelectasias (p. ej., analgésicos opioides, fármacos anticolinérgicos, agentes psicotrópicos), o mediante una combinación de estos mecanismos1.
Durante el confinamiento, los profesionales de Atención Primaria se han reorganizado para atender los casos leves en domicilio y seguir activamente por teléfono a las personas con mayor vulnerabilidad, cuidando de su salud y evitando complicaciones que requirieran ingresos. Además de tratar los casos leves, han prevenido el empeoramiento por COVID-19 y de otras patologías, lo que ha protegido la salud de las personas y ha evitado muchos ingresos hospitalarios, especialmente en pacientes crónicos.
Desde Atención Primaria se ha procurado la vigilancia periódica de pacientes susceptibles de empeorar debido a las repercusiones del aislamiento, de la incomunicación o de la inmovilización en enfermos crónicos neurológicos.
Un aspecto no menor ha sido poner en práctica medidas profilácticas para proteger las relaciones humanas, mantener la estabilidad emocional y contener la ansiedad. Es decir, procurar un cierto sosiego contribuyendo al bienestar del entorno. Para ello resulta primordial seleccionar la información que se da y se aconseja a los pacientes, el contenido y el tono de nuestras comunicaciones horizontales, la manera en que interactuamos para evitar la «infoxicación» (profilaxis informativa), para mostrar cómo dosificar el tiempo de exposición al «hipertema» y para establecer planes con tareas que ocupen la atención y ayuden a instalar una suerte de normalidad sostenible2.
El impacto en la asistencia sanitaria, y más concretamente en la Atención Primaria, de los procesos más frecuentes y graves, como las demencias y el ICTUS, está directamente relacionada con la discapacidad y la elevada dependencia de estos pacientes, las cuales generan grandes necesidades sociosanitarias, de cuidado y soporte emocional, tanto al paciente como a las familias y cuidadores.
La situación actual derivada de la crisis sanitaria por el COVID-19 y de las medidas de aislamiento impuestas por el estado de alarma decretado el día 14 de marzo, supone para estos pacientes la ruptura con una serie de rutinas y actuaciones que son la base de sus cuidados, lo que ha ocasionado una solución de continuidad en la aplicación de los mismos. Estos pacientes tampoco se libran de la comorbilidad, ni de la mayor susceptibilidad de padecer infecciones, por lo que desde el primer momento de la pandemia han sido calificados como pacientes de riesgo y sometidos a confinamiento domiciliario estricto.
El prototipo de paciente neurológico que puede estar sufriendo actualmente las consecuencias del confinamiento en el contexto de la Atención Primaria, serían adultos y mayores de 65 años con secuelas de accidentes cerebrovasculares o que padecen Alzheimer o algún otro tipo de demencia o enfermedad de Parkinson, con distintos grados de afectación relacionados con el momento evolutivo de la enfermedad.
A la Atención Primaria le corresponde afrontar los efectos de la reclusión en estos pacientes y garantizar la continuidad de toda la gama de cuidados que reciben. Los cuidados provistos en la comunidad están orientados a la rehabilitación, a conseguir que estos pacientes conserven el mayor grado de autonomía.
Por lo tanto, una valoración (tabla 1) dirigida a conocer la situación funcional, mental y sociosanitaria de los pacientes es la manera de detectar los posibles cambios o retrocesos ocurridos a lo largo del confinamiento, y es el paso previo al establecimiento de nuevas intervenciones sanitarias, o a la asignación de nuevos recursos y prestaciones sociosanitarias y a la reevaluación.
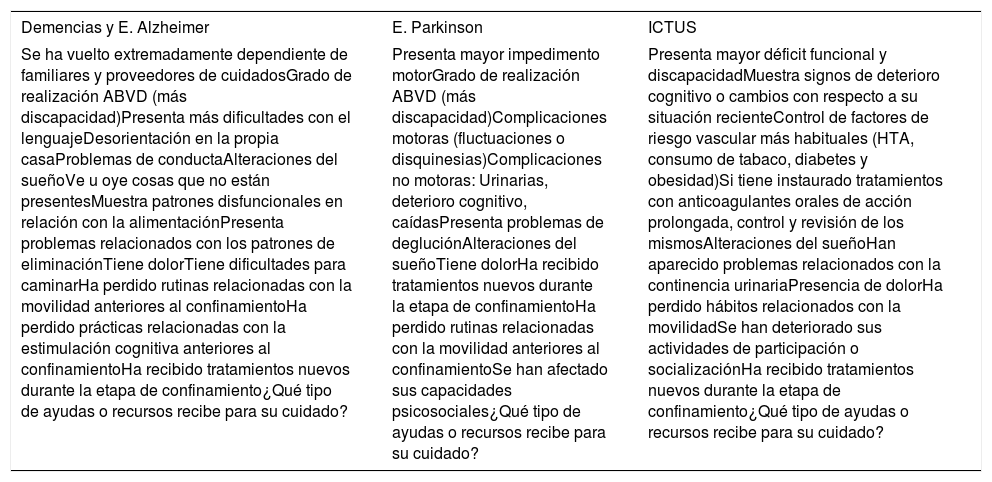
Valoración: Demencias y enfermedad de Alzheimer, enfermedad de Parkinson e ICTUS (etapas medias de la enfermedad)
| Demencias y E. Alzheimer | E. Parkinson | ICTUS |
|---|---|---|
| Se ha vuelto extremadamente dependiente de familiares y proveedores de cuidadosGrado de realización ABVD (más discapacidad)Presenta más dificultades con el lenguajeDesorientación en la propia casaProblemas de conductaAlteraciones del sueñoVe u oye cosas que no están presentesMuestra patrones disfuncionales en relación con la alimentaciónPresenta problemas relacionados con los patrones de eliminaciónTiene dolorTiene dificultades para caminarHa perdido rutinas relacionadas con la movilidad anteriores al confinamientoHa perdido prácticas relacionadas con la estimulación cognitiva anteriores al confinamientoHa recibido tratamientos nuevos durante la etapa de confinamiento¿Qué tipo de ayudas o recursos recibe para su cuidado? | Presenta mayor impedimento motorGrado de realización ABVD (más discapacidad)Complicaciones motoras (fluctuaciones o disquinesias)Complicaciones no motoras: Urinarias, deterioro cognitivo, caídasPresenta problemas de degluciónAlteraciones del sueñoTiene dolorHa recibido tratamientos nuevos durante la etapa de confinamientoHa perdido rutinas relacionadas con la movilidad anteriores al confinamientoSe han afectado sus capacidades psicosociales¿Qué tipo de ayudas o recursos recibe para su cuidado? | Presenta mayor déficit funcional y discapacidadMuestra signos de deterioro cognitivo o cambios con respecto a su situación recienteControl de factores de riesgo vascular más habituales (HTA, consumo de tabaco, diabetes y obesidad)Si tiene instaurado tratamientos con anticoagulantes orales de acción prolongada, control y revisión de los mismosAlteraciones del sueñoHan aparecido problemas relacionados con la continencia urinariaPresencia de dolorHa perdido hábitos relacionados con la movilidadSe han deteriorado sus actividades de participación o socializaciónHa recibido tratamientos nuevos durante la etapa de confinamiento¿Qué tipo de ayudas o recursos recibe para su cuidado? |
El objetivo de las intervenciones será revertir la discapacidad y dependencia a los niveles anteriores al confinamiento. La revisión y ajuste de los tratamientos farmacológicos, dado el grado de polimedicación de estos pacientes, será determinante por el riesgo de efectos secundarios o interacciones, con la posible afectación de la movilidad, continencia, trastornos del sueño, estado de alerta, etc.
Si se detectan alteraciones en el control de otras enfermedades como hipertensión arterial, diabetes mellitus, obesidad etc., se aumentará el esfuerzo terapéutico hasta su control. Si se observan patrones disfuncionales relacionados con la alimentación, como desnutrición, disfagia u otras alteraciones, la pauta será proporcionar consejo educativo sobre alimentación o prescripción de aportes nutricionales adecuados, tanto a nivel energético como favorecedores de la deglución. Si la discapacidad en relación con la movilidad o realización de las actividades básicas de la vida diaria (ABVD) comportan un alto grado de dependencia, requerirá la asignación de mayor ayuda o prestaciones en forma de asistencia domiciliaria, centros de día, dispositivos de ayuda para la movilización, etc.
Cuando disminuya la presión de estos días, la atención deje de ser monográfica y las agendas de los profesionales de Atención Primaria regresen a los problemas de siempre, más los derivados del confinamiento, una de las actividades relevantes en esas agendas debería ser la Atención Domiciliaria, actividad insustituible para garantizar la continuidad en el proceso de cuidados y responder de forma anticipada a las múltiples necesidades sociosanitarias de los pacientes.
También la gestión de la atención a la dependencia en España debería ocupar un buen espacio en la agenda de los políticos a todos los niveles administrativos, desde el aumento del gasto hasta la regulación funcional y laboral de los cuidadores y empleados en este sector3.
Una situación comprometida del cuidado a pacientes graves afectados por la infección ha sido el debate en torno al esfuerzo terapéutico y a su posible limitación por razones de edad. Han corrido noticias que también se pueden incluir en el contexto de la «infoxicación» paralela a la pandemia. El Comité de Ética asesor del Ministerio de Sanidad ha sido claro en ese sentido: Los pacientes de mayor edad, en caso de escasez extrema de recursos asistenciales, deberán ser tratados en las mismas condiciones que el resto de la población, es decir, atendiendo a criterios clínicos de cada caso en particular. Ello implica que, eventualmente, y en la medida en que la escasez de medios básicos impida la cobertura de las necesidades de toda la población, se les aplicarán los criterios de admisión de pacientes con síntomas graves en unidades de cuidados intensivos y aplicación de ventilación mecánica asistida recogidos supra, exactamente en las mismas condiciones que a cualquier otro ciudadano. Lo que no resulta en modo alguno aceptable es descartar ex ante el acceso a dichos medios a toda persona que supere una edad4.
Sin embargo, en situaciones extraordinarias, la ética que guía la toma de decisiones difiere de la ética de atención en situaciones habituales, porque se convierten en valores preponderantes y deberes derivados del principio de justicia, que coloca la protección de la salud colectiva como deber prima facie por encima de valores individuales. Esta prevalencia del principio de justicia distributiva conlleva el deber ético de planificar y conseguir la maximización del beneficio global, sin olvidar la protección de las personas más vulnerables. Ello puede requerir la toma de decisiones difíciles, como es la distribución equitativa de bienes o recursos escasos, siendo paradigmático, por su dificultad moral, el de la selección de los pacientes (personas iguales morales) que recibirán cuidados críticos cuando no todos puedan ser atendidos.
Esta prevalencia de los deberes de justicia puede llevar, en las situaciones más trágicas, a cuestionar la autonomía sanitaria, ya que el paciente (o su familia o allegados, donde procediera) no siempre podrá participar en la toma de decisiones que conciernen a su salud, a su vida y a su muerte, y esto es algo muy difícil sobre lo que toda la sociedad, no sólo los sanitarios, tendremos que reflexionar. Estamos ante el reto de defender los valores que hay que preservar sin descuidar la realización del resto de deberes, en la medida que sea posible, y ello no será fácil, porque la capacidad de decisión (la autonomía sanitaria) está mermada; también la capacidad de atención de los profesionales que sentirán frustración por no poder hacer aquello que consideran lo mejor para su paciente. También la No Maleficencia adquiere una dimensión diferente, porque ante situaciones como la actual de mucha incertidumbre y de insuficientes pruebas (evidencias), se ha de sustentar también en la prudencia, la lex artis y una visión ética que asume hacer lo mejor para el paciente concreto, siempre que no ponga en peligro el beneficio del mayor número de personas.
Entre los deberes de no hacer daño, cuestiones como la atención a pacientes críticos, la decisión de adecuación del esfuerzo terapéutico, que incluye la Limitación de Tratamientos de Soporte Vital, las órdenes de No Iniciar RCP (ONIR), la retirada de tratamientos considerados fútiles, la valoración de las Voluntades Anticipadas y, especialmente, la atención en el momento del deceso, adquieren enorme importancia5.
La salida de la crisis afectará a las relaciones entre profesionales y pacientes, así como a la forma de trabajar (triajes, selección de riesgos, telemedicina, etc.) y, en vista de lo ensayado en estas semanas de estado de alerta y de distanciamiento social, puede ocasionar un enfriamiento en las relaciones interpersonales y un decaimiento de la valoración personalizada y presencial, así como una frivolización o infravaloración de los síntomas, signos y quejas de los pacientes para demorar visitas domiciliarias o el contacto presencial. Son situaciones ante las que debemos estar prevenidos porque la atención personalizada, la emotividad de los contactos y la interpretación de emociones y gestos no pueden ser sustituidas siempre por la fría distancia de la comunicación digital.
En esta pandemia, en esta crisis sanitaria y en la posterior crisis económica que se avecina, los retos fundamentales seguirán siendo evitar el mayor número de muertes posibles y conseguir que no se deterioren las estructuras y el tejido sociales; que las medidas de confinamiento excepcionales pasen sin dejar una semilla de deterioro social, ni de las relaciones, ni de los recursos asistenciales. En este sentido, hay que reforzar dos pilares esenciales del Estado de Bienestar: por un lado las condiciones y los criterios adoptados para institucionalizar a pacientes crónicos y/o ancianos, porque las malas condiciones de las residencias han ocasionado la elevada morbimortalidad por la infección COVID-19; y por otro lado el fortalecimiento del Sistema Nacional de Salud y de la Atención Primaria son esenciales, porque la Atención Primaria es el nivel mejor capacitado para llegar de forma equitativa y preventiva a toda la población y para ordenar de forma más eficiente la coordinación dentro de la Sanidad Pública.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.