Introducción: La parálisis del enfermo crítico (PEC) es una condición que presentan los pacientes ingresados en los servicios de medicina intensiva (SMI) y que desarrollan una tetraparesia o tetraplejia debido a una miopatía o polineuropatía. En la mayoría de los pacientes, aparece durante las primeras 2 semanas de ingreso, y afecta al músculo esquelético y/o nervio periférico, lo cual provoca debilidad muscular.
Objetivos: Determinar el grado de incapacidad funcional de las actividades básicas de la vida diaria de los pacientes ingresados a través del índice de Barthel (IB).
Metodología: Estudio descriptivo, longitudinal y prospectivo. Se estudió a 63 pacientes durante el período 2010¿2011 ingresados en el SMI. Se recogieron datos demográficos, clínicos, valoración del estado funcional a través del IB durante 6 meses a través de cuestionarios, tras el ingreso y valoración de la escala de gravedad SOFA, y si esta es capaz de predecir la aparición de PEC.
Resultados: Al alta del SMI, un 15% de pacientes presenta un IB < 45 que condiciona su destino al alta, ya que requieren la presencia de un cuidador. Un 80% de pacientes han recuperado su capacidad funcional antes del 6.º mes.
Conclusiones: La escala SOFA no es un instrumento predictivo de desarrollo de miopatía.
Introduction: Paralysis of the critically ill patient (PCIP) is a condition observed in patients admitted to Intensive Medicine Departments (IMD) where they develop tetraparesis or tetraplegia due to myopathy or polyneuropathy. It appears in the majority of patients during the first two weeks of admission, and included musculoskeletal and/or peripheral nerve involvement, which leads to muscle weakness.
Objectives: To determine the level of functional impairment in the basic activities of daily living of the admitted patients using the Barthel Index (BI).
Patients and methods: A prospective, descriptive, and longitudinal study was conducted on 63 patients admitted to the IMD during the period 2010-2011. Clinical and demographic data were recorded, as well as assessment of the functional state assessment over a 6 month period using the BI and questionnaires, after admission, and the Sequential Organ Failure Assessment (SOFA), to see if this was able to predict the appearance of PCIP.
Results: At discharge from the IMD, 15% of patients had a BI < 45 which determined their destination at discharge, since they needed to have a caregiver. The large majority of patients (80%) recovered their functional ability before the 6th month.
Conclusions: The SOFA scale is not a suitable tool for predicting the development of myopathy.
Introducción
La parálisis del enfermo crítico (PEC) es una afección que presentan algunos pacientes ingresados en los servicios de medicina intensiva (SMI) y que desarrollan una tetraparesia o tetraplejia debido a una miopatía (afectación muscular) y/o polineuropatía (afectación nerviosa). En la actualidad, no hay un método de detección establecido para la PEC, mientras el paciente se encuentre sedado y con ventilación asistida.
Tanto la miopatía como polineuropatía pueden coexistir o no, y es importante diferenciarlas de cara a la recuperación, ya que la afectación nerviosa se recupera más lentamente (meses) que la afectación muscular (semanas).
La PEC afecta a un 10-80% de los pacientes ingresados en el SMI1-2, y según un estudio reciente3 provoca debilidad muscular que dificulta el destete del tratamiento de ventilación asistida, lo cual aumenta la estancia en el SMI, supone una duración mayor de la sepsis, así como pérdida de peso.
Entre las causas que predisponen a presentar una miopatía/polineuropatía, se observa que los niveles de glucemia en el paciente crítico predisponen a la aparición de polineuropatía y que el control estricto del nivel de glucosa en sangre —mediante tratamiento insulínico— disminuye la incidencia de miopatía4,5.
Otros factores, como la administración de corticoides, relajantes musculares, estados carenciales, etc., todavía son motivo de controversia según diversos autores6.
En el Hospital Universitario Germans Trias i Pujol se diseñó un proyecto para establecer un diagnóstico temprano de esta complicación que provoca un aumento de la morbilidad y de la estancia media del paciente. Este proyecto está financiado por la beca PI-61510 de la Fundación-Marató-TV3 para el estudio PEC, PI: Dr. Jaume Coll i Canti.
Como enfermeras, nos planteamos valorar el grado de incapacidad funcional asociado a las actividades básicas de la vida diaria (ABVD), como por ejemplo: comer, lavarse, vestirse, arreglarse, realizar deposiciones, miccionar, usar el retrete, realizar transferencias, deambular, subir/bajar escaleras y cómo condiciona el tipo de soporte/cuidador que necesita el paciente durante su etapa de recuperación.
Objetivos del estudio
— Determinar a través del índice de Barthel (IB) el grado de incapacidad funcional del paciente que desarrolle o no miopatía.
— Determinar si la aparición de miopatía influye en el IB y su repercusión en las ABVD durante el 1.er, el 3.er y el 6.º mes.
— Correlacionar si la escala de medición de gravedad SOFA (del inglés, Sepsis-related Organ Faillure Assessment) al ingreso predice el desarrollo de miopatía.
Metodología
Estudio descriptivo, longitudinal y prospectivo7. Los individuos que componen el estudio son pacientes ingresados en la Unidad de Cuidados Intensivos del Hospital Universitario Germans Trias i Pujol durante el período 2010-2011. Se solicita consentimiento informado delegado para su inclusión. El Comité de Ética de nuestro centro ha evaluado y aprobado el estudio.
Criterios de inclusión
— Mayores de 18 años.
— Índice de gravedad SOFA, escala SOFA8 ≥ 6 puntos.
— Intubados y sometidos a ventilación mecánica.
Criterios de exclusión
— Todos los pacientes que previamente al ingreso presentaran cualquier afección neuromuscular (Guillain-Barré, lesión medular, miopatía, miastenia, etc.).
— Pacientes con lesión intracraneal de mal pronóstico.
— Pacientes con limitación de esfuerzo terapéutico.
La recogida de datos ser realizó durante la hospitalización, contando con las variables siguientes:
1. Datos demográficos: sexo, edad, motivo del ingreso, días de hospitalización.
2. Datosclínicos:
— Analíticas diarias de perfil de enfermo crítico.
— Fármacos y dosis administradas de antibióticos, relajantes musculares y corticoides.
— Registro del estado y modalidad ventilatoria.
— Estudio electrofisiológico mediante electromiografía que se realiza a diario la primera semana de ingreso y cada 7-10 días hasta el momento del alta o fallecimiento.
— Valoración de la fuerza muscular mediante la escala MCR9 de forma diaria de los músculos cuádriceps, deltoides, tibial anterior, flexor del cuello y extensor de la muñeca hasta el alta; valoración de la fuerza muscular respiratoria mediante la medición de los respiradores Puritan Bennet® que disponen de dicho software.
3. Parámetros biológicos: temperatura, BIS (índice biespectal), estado de sedación, estado nutricional, estado de shock, SIRS (síndrome de respuesta inflamatoria sistémica), sepsis.
Y las variables referentes a:
a) Valoración de la escala de gravedad SOFA al ingreso (sistema de medición diaria de fallo orgánico múltiple de 6 disfunciones orgánicas) ≥ 6 puntos: grave.
b) Valoración del estado funcional mediante la escala: IB10.
Evaluación funcional de las ABVD. Los valores asignados a cada actividad se basan en el tiempo y cantidad de ayuda física requerida, asignándose una puntuación entre 0 a 5, 10 o 15.
El rango global puede variar entre 0 y 100 puntos. Según estas puntuaciones se establecen 4 grupos de dependencia funcional que necesitarán recursos diferentes desde el momento del alta del servicio:
— GrupoI: < 45. Paciente dependiente en la totalidad de ABVD, debe tener un cuidador principal durante todo el día.
— Grupo II: 45-59. Paciente con un nivel de dependencia grave, necesita ayuda para satisfacer sus ABVD.
— Grupo III: 60-80. Paciente con un nivel de dependencia moderado, necesita ayuda mínima para transferencias o deambular.
— Grupo IV: 80-100. Paciente independiente en ABVD.
La evaluación de las ABVD se realizó al ingreso (información a través de la familia, de la situación previa del paciente), al mes, a los 3 meses y a los 6 meses, mediante un cuestionario en la planta de hospitalización o a través de conexión telefónica si el paciente estaba dado de alta hospitalaria.
A los cuestionarios respondió preferentemente el paciente, pero en algunos casos (paciente afásico, nivel de conciencia disminuido, etc.) se obtuvo del familiar.
El análisis de los datos se llevó a cabo con el programa estadístico pack Spss v.15.0, mediante análisis de frecuencias y la prueba de la t de Student-Fisher para comparar los dos grupos de pacientes estudiados con la variable independiente SOFA al ingreso.
Resultados
Durante el período del estudio se siguió el grado de dependencia funcional según las ABVD de 63 pacientes.
De ellos, el 61,3% eran varones y el 38,17%, mujeres. La media ± desviación estándar de edad fue de 61,84 ± 15,28 años.
La estancia media hospitalaria fue de 7,3 ± 8,3 días.
Durante su hospitalización se registraron complicaciones graves: el 41,3% entró en estado de shock y el 63,5%, en situación de sepsis generalizada grave.
Pacientes con ventilación mecánica asistida: 29,5% (7-92 días).
El 98,4% había recibido bolus puntuales de succinilcolina o vecuronio.
Durante el período de estudio, el 23,2% (11 pacientes) falleció antes del mes, lo cual nos limitó a seguir con el seguimiento de su dependencia funcional.
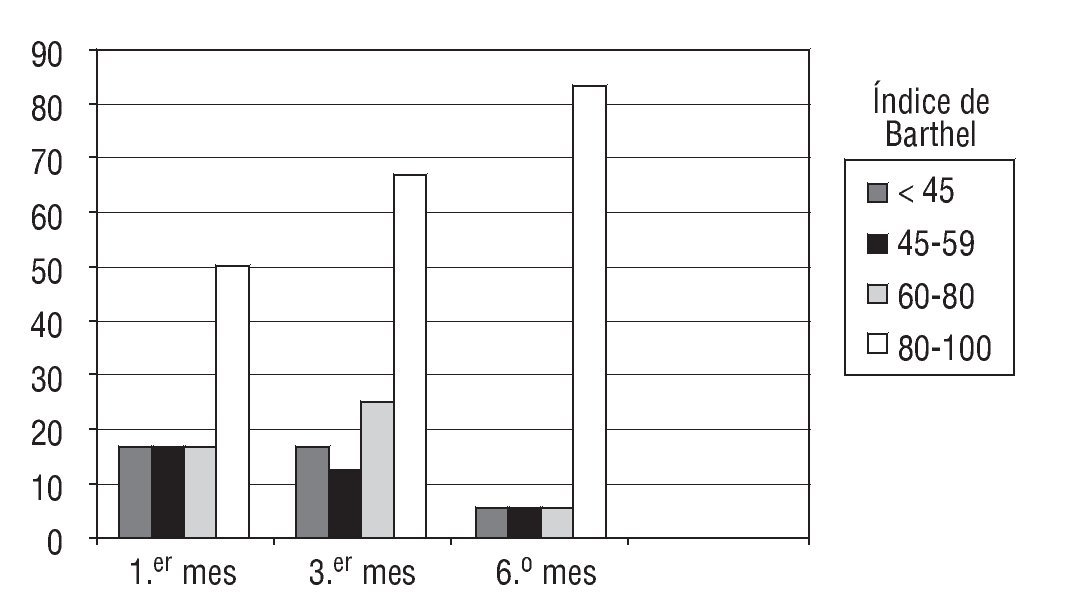
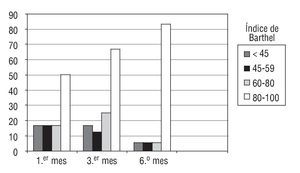
De estos 63 pacientes, 29 pacientes (46,8%) desarrollaron miopatía, y 11 pacientes fallecieron antes de la primera valoración del IB. El total de la muestra, 18 pacientes (fig. 1), presentaron una recuperación funcional de grado IV (80-100) independiente del paciente para las ABVD; del 65% a partir del 3.er mes, pero es en el 6.º mes donde se observa una recuperación funcional de un 80% de los pacientes afectados de miopatía.
Figura 1 Evolución del índice de Barthel durante el período del estudio (6 meses) en pacientes que presentaron miopatía (n = 18 pacientes).
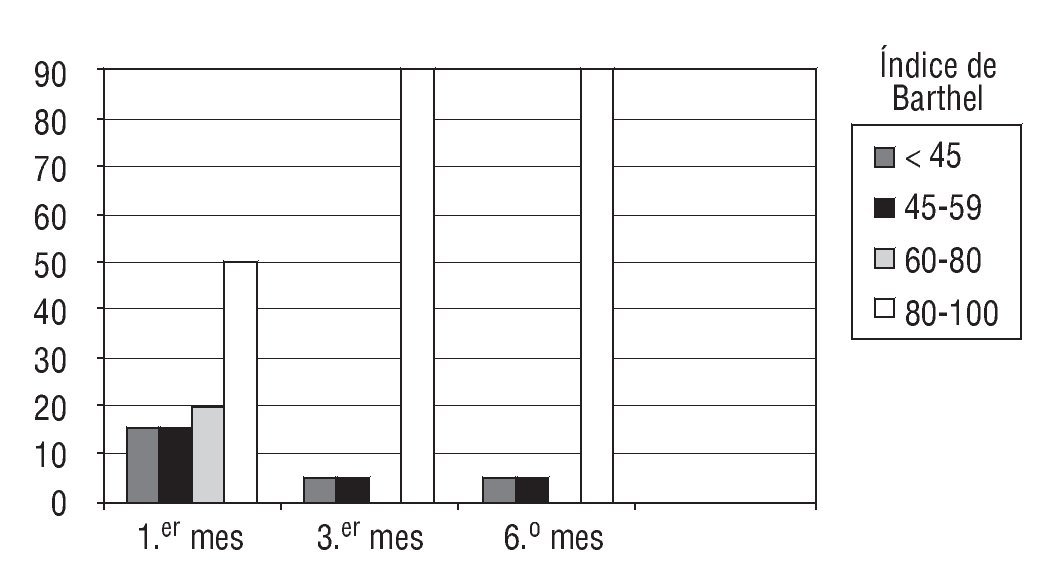
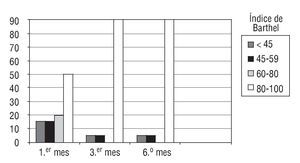
Treinta y cuatro pacientes no desarrollaron miopatía durante su hospitalización. En este grupo (fig. 2) se observó una recuperación funcional grado IV (80-100) a partir del 3.er mes.
Figura 2 Evolución del índice de Barthel durante el período del estudio (6 meses) en pacientes que no presentaron miopatía (n = 34 pacientes).
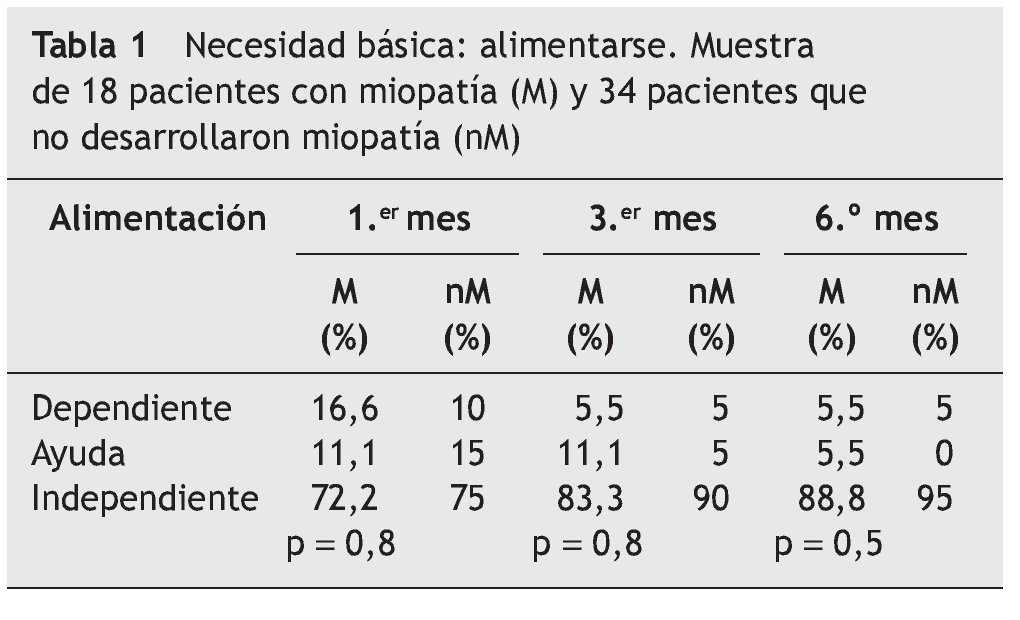
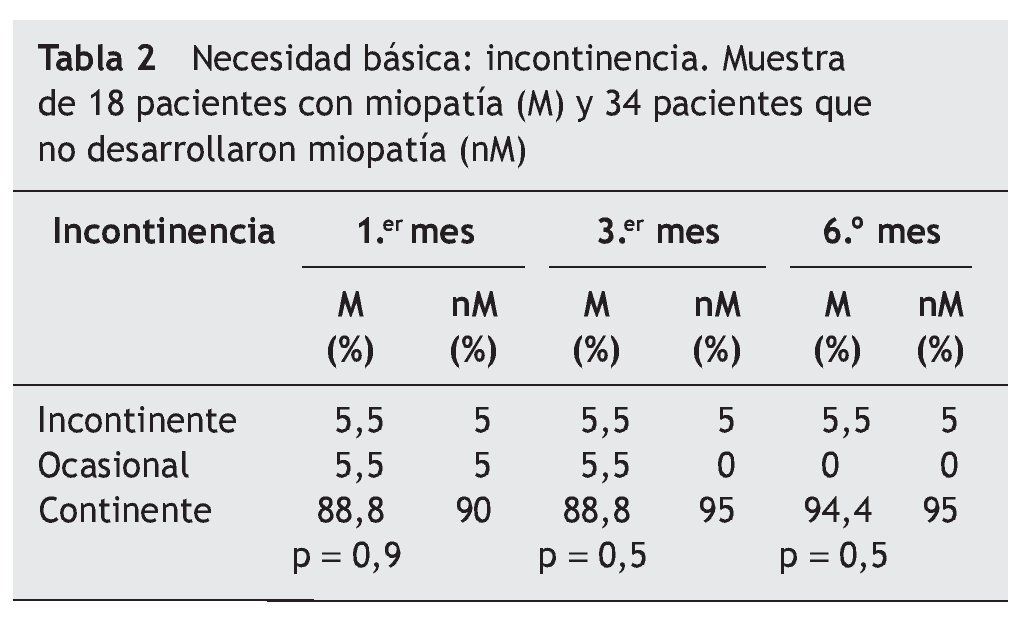
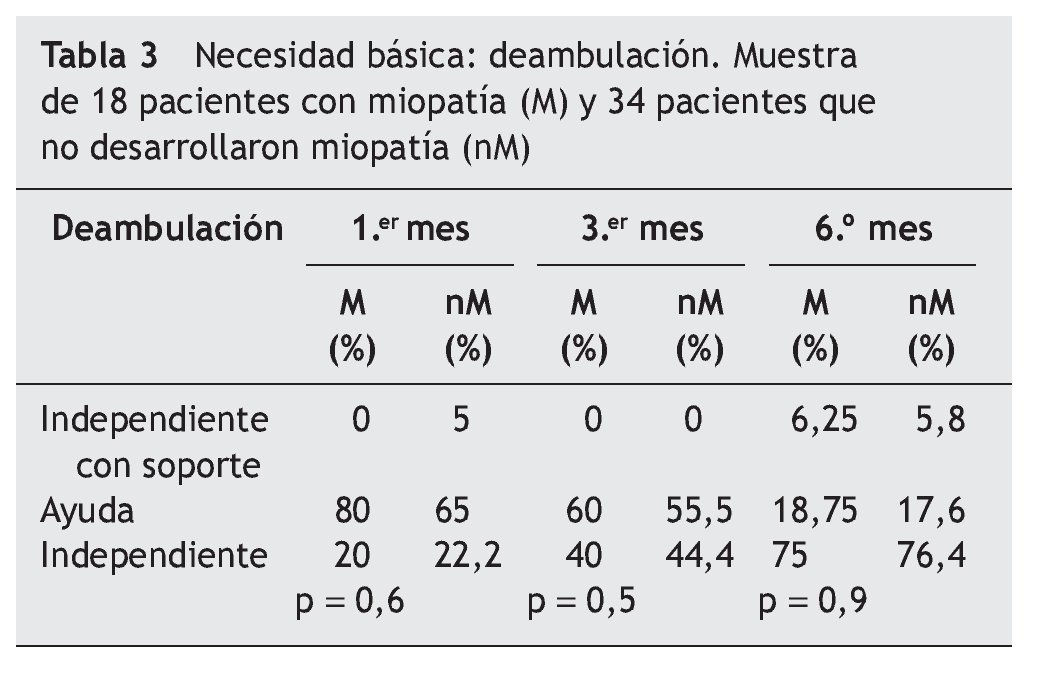
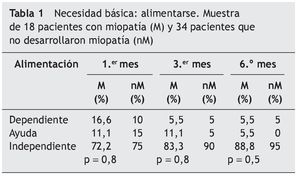
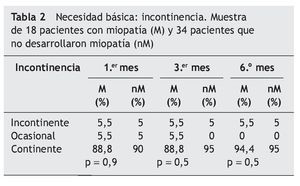
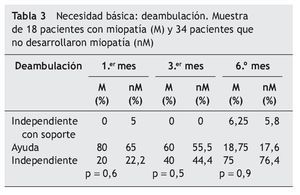
En las tablas se muestran 3 necesidades básicas (alimentación [tabla 1], incontinencia [tabla 2] y deambulación [tabla 3]), de las 10 ABVD11 recogidas en el estudio durante el período de 6 meses entre los 2 grupos:
— 18 pacientes desarrollan miopatía (M).
— 34 pacientes que no la desarrollan (nM).
En la necesidad de alimentarse (tabla 1) durante el primer mes, en el grupo M hay un 16,6% de pacientes dependientes en la actividad relacionada con la alimentación; a partir de este período se produce una mejoría importante al 3.er mes y en el 6.º mes encontramos al grupo de pacientes sin pronóstico de mejoría.
En cuanto al grupo nM, un 10% de los pacientes, la mejoría también se muestra a partir del 3.er mes y en el 6.º mes donde encontramos al grupo de pacientes sin pronóstico de mejoría.
En la incontinencia (tabla 2), el grupo de pacientes con miopatía (M), 5,5% no es más incontinente que el grupo nM, 5% durante el 1.er mes, pero sí que su mejoría varía en función del grupo al que pertenecen, ya que observamos que el grupo nM muestra una mejoría en el 3.er mes y el grupo M lo hará a partir del 6.º mes.
En cuanto a los 2 grupos, a partir del 6.º mes se muestra incontinente el grupo de pacientes sin pronóstico de mejoría (tabla 3).
En la necesidad de deambulación (tabla 3), no encontramos ningún paciente independiente con soporte (bastón o andador) durante el 1.er-3.er mes en el grupo M.
A partir de aquí podemos observar la recuperación funcional de un grupo de pacientes que pasa a necesitar una ayuda humana para la movilización, y es partir del 6.º mes cuando estos pacientes dejan de necesitar este soporte.
El grupo nM ofrece también una recuperación funcional importante a partir del 3.er mes, a pesar de utilizar algún soporte (bastón o silla).
Observamos que un 80% de pacientes recupera su capacidad funcional de las ABVD en alimentación, deambulación e incontinencia antes del 6.º mes.
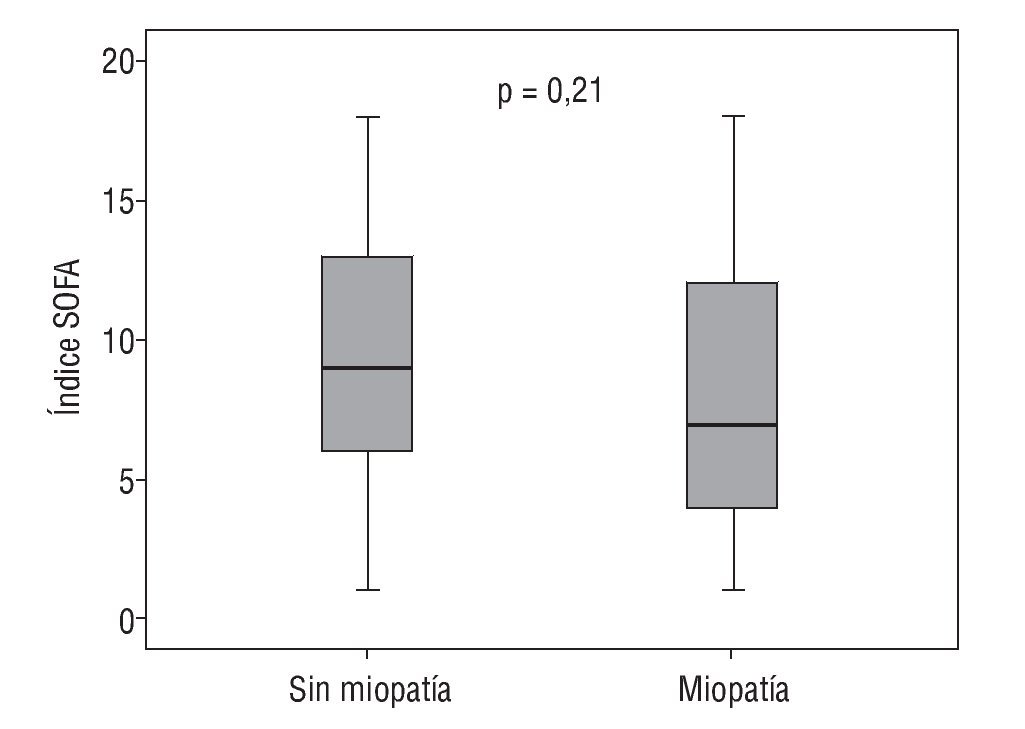
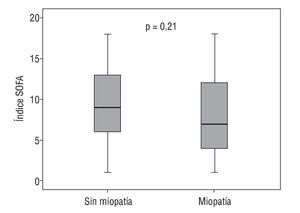
Analizamos si el uso de la escala SOFA (fig. 3) —que puntúa la gravedad del paciente crítico dependiendo de los sistemas afectados— podría ser de uso predictivo para la detección temprana del paciente que va a verse afectado de miopatía.
Figura 3 Compara si el índice SOFA es predictivo para la detección precoz de miopatía.
Teniendo en cuenta que una puntuación de 6 ya se considera un paciente grave, observamos que el grupo con un SOFA más elevado no es el grupo más afectado de miopatía. Por tanto, la p no muestra significación en la comparativa de los dos grupos.
Conclusiones
Durante el primer mes, encontramos a un paciente con un grado de dependencia importante en alimentación, control de esfínteres y deambulación, lo cual condiciona su destino al alta debido a los recursos asistenciales necesarios.
No se ha encontrado diferencias significativas con el grado de dependencia funcional entre el grupo afectado de miopatía y el grupo no afectado de miopatía partir del 3.er mes.
La escala SOFA no es un instrumento predictivo de desarrollo de miopatía.
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
Recibido el 10 de abril de 2012; aceptado el 2 de octubre de 2012
qPremio concedido por el público a la mejor comunicación oral en la XVIII Reunión Anual de la SEDENE. Barcelona 2011.
* Autor para correspondencia.
Correo electrónico:
ccasanovas.germanstrias@gencat.cat (C. Casanovas).