La enfermedad de Parkinson (EP) es una enfermedad neurodegenerativa que se caracteriza por la pérdida de neuronas dopaminérgicas y por un déficit de dopamina. La sintomatología asociada a la EP es diversa. Las manifestaciones clínicas de los pacientes incluyen síntomas motores y no motores. Uno de los síntomas no motores es la pérdida de peso y un alto riesgo de desnutrición. Es importante la consulta de neurología respecto al diagnóstico y seguimiento de los pacientes con EP.
ObjetivoMostrar la relación entre la alimentación y la sintomatología asociada a la enfermedad de Parkinson.
MétodoLa metodología utilizada ha consistido en una revisión sistemática de análisis narrativo sobre la relación entre la alimentación y la sintomatología asociada a la EP. Las bases de datos consultadas mediante el programa de lectura crítica (critical appraisal skills programme español) han sido: MedLine, Web of Science, Scopus y PubMed. Entre los criterios de inclusión: se admitieron estudios en castellano e inglés. El rango temporal fue desde 2014 hasta 2019. Los términos de búsqueda usados fueron: «Enfermedad de Parkinson», «Dieta Saludable», «Conducta Alimentaria» y «Signos y Síntomas».
ResultadosSe identificaron un total de 85 documentos de estudios publicados, de los cuales 8 cumplieron con los criterios de inclusión. Se incluyeron 3 documentos a partir de revisión bibliográfica de literatura gris y se analizaron 11 documentos seleccionados.
Aproximadamente un 60% de los pacientes con EP padecen estreñimiento. La dieta rica en fibra y la correcta hidratación son esenciales. Las dietas de texturas modificadas son la primera línea estratégica en el manejo de la disfagia y tendrán que considerarse en el tratamiento de la EP. La ingesta de vitamina D se encontró disminuida y se tendría que considerar su suplementación. Otros síntomas no motores en etapas tempranas, como depresión e hiposmia, pueden afectar a las elecciones dietéticas y ser responsables del deterioro del estado nutricional observado.
ConclusionesEl cuidado nutricional tendría que estar considerado como parte integral del tratamiento de pacientes con EP, ya que el estado nutricional de los pacientes con EP es un componente relevante de su calidad de vida. Además, los pacientes con EP desnutridos padecen síntomas motores más pronunciados y un estado de EP más avanzado.
Parkinson's disease (PD) is a neurodegenerative disease that is characterized by the loss of dopaminergic neurons and a dopamine deficit. The symptomatology associated with PD is diverse. The clinical manifestations of patients include motor and non-motor symptoms. One of the non-motor symptoms is weight loss and a high risk of malnutrition. It is important to consult neurology regarding the diagnosis and follow-up of patients with PD.
ObjectiveTo show the relationship between dietary habits and signs and symptoms in Parkinson disease.
MethodThe methodology used consisted of a systematic review of narrative analysis on the relationship between food and the symptoms associated with PD. The databases consulted through the critical reading programme (critical appraisal skills programme, Spanish) were: MedLine, Web of Science, Scopus and PubMed. Among the inclusion criteria: studies in Spanish and English were accepted. The time range was from 2014 to 2019. The search terms used were: “Parkinson's Disease”, “Healthy Diet”, “Feeding Behaviour” and “Signs and Symptoms”.
ResultsA total of 85 published study documents were identified, of which 8 met the inclusion criteria. Three documents were included from the literature review of grey literature and 11 selected documents were analysed.
Approximately 60% of patients with PD suffer from constipation. A high fibre diet and proper hydration are essential. Modified texture diets are the first strategic line in the management of dysphagia and will have to be considered in the treatment of PD. Vitamin D intake was found to be decreased and supplementation should be considered. Other non-motor symptoms in early stages, such as depression and hyposmia, may affect dietary choices and be responsible for the observed nutritional status decline.
ConclusionsNutritional care should be considered as an integral part of the treatment of patients with PD, because the nutritional status of patients with PD is a relevant component of their quality of life. In addition, malnourished patients with PD suffer more pronounced motor symptoms and a more advanced status of PD.
La enfermedad de Parkinson (EP) es una enfermedad neurodegenerativa que produce una disminución en el sistema de neurotransmisores dopaminérgico, serotoninérgico, noradrenérgico y colinérgico1. Se caracteriza por la pérdida de neuronas dopaminérgicas en la parte compacta de la sustancia negra y por un déficit de dopamina en el núcleo estriado y en otras estructuras de los ganglios basales2. Esto implica que aparezca una sintomatología diversa, que se divide en motora y no motora1. Conviene destacar la importancia de la consulta de neurología respecto al diagnóstico y seguimiento de los pacientes con EP, porque la evaluación nutricional en EP puede ser parte del enfoque médico actual para poder alcanzar un diagnóstico nutricional efectivo y una planificación de la intervención a seguir2.
En el mismo sentido, Tomic et al., subrayan que los pacientes con EP deberían ser monitorizados frecuentemente respecto a la desnutrición, ya que tienen un riesgo más alto de padecerla. El cuidado nutricional tendría que considerarse como parte integral del cuidado de pacientes con EP3. Además, la consulta nutricional junto al régimen dietético, según indican Tomic et al., deberían conformar el tratamiento regular estándar en estos pacientes.
Entre los síntomas no motores, la depresión, cuya prevalencia en EP varía entre un 20-40% aproximadamente, altera frecuentemente el apetito, la ingesta alimentaria y la regulación del peso corporal2.
El déficit de ácidos grasos omega 3 puede reducir la habilidad del sistema nigroestriado para mantener la homeostasis bajo condiciones de estrés oxidativo, lo cual puede aumentar el riesgo de EP4. Algunos investigadores también han puesto de manifiesto que las concentraciones de vitamina E eran más bajas en pacientes con EP que en sujetos sanos4.
La EP es un trastorno heterogéneo que puede estar influenciado por la genética, epigenética y factores ambientales. Entre estos últimos, se ha sugerido que la dieta podría jugar un papel relevante en esta enfermedad5. No obstante, hasta la fecha, no se ha encontrado suficiente evidencia para recomendar alguna modificación dietética específica que influya en el ritmo y la progresión de EP4,6.
ObjetivosMostrar la relación entre la alimentación y la sintomatología asociada a la EP.
MétodoRevisión sistemática de análisis narrativo7,8 que se realiza para mostrar la relación entre la alimentación y la sintomatología asociada a la EP. Se consultan bases de datos de ciencias de la salud mediante una estrategia de búsqueda aplicada y el programa de habilidades en lectura crítica español (critical appraisal skills programme español [CASPe])9. Dicha búsqueda se efectúa en 2019.
Criterios de inclusiónLos documentos analizados se limitaron a los siguientes criterios:
- -
Tipo de diseño: para la revisión, se aceptaron metodologías cuantitativas, cualitativas y mixtas, comprendiendo diseños narrativos, experimentales, cuasi experimentales y descriptivos.
- -
Tipo de estudios: se incluyeron todo tipo de estudios, conducidos en humanos, que aportaran conclusiones sobre recomendaciones alimentarias para la mejoría de la sintomatología de pacientes con EP.
- -
Tipo de medidas: se aceptaron todo tipo de medidas. Estas incluyeron: test de cribado nutricional como el Mini Nutritional Assessment (MNA), cálculo de parámetros como altura, peso e índice de masa corporal (IMC), índices de inflamación y de estrés oxidativos y parámetros metabólicos, cuestionarios dietéticos, escala de Hoehn y Yahr (escala HY) y cuestionarios de frecuencia alimentaria de valoración de 66 ítems.
- -
Idioma de los documentos: se admitieron estudios en castellano e inglés.
- -
Rango temporal: se incluyeron estudios desde el 2014 y 2019, ya que el límite temporal utilizado ha sido de los últimos 5 años.
Los principales criterios de exclusión han sido que los estudios no fueran realizados en humanos, que no incluyeran información en referencia a los signos y síntomas de EP en relación con la dieta saludable y/o la conducta alimentaria, a pesar de abordar aspectos relacionados con EP.
Búsqueda bibliográficaSe llevó a cabo una búsqueda en las siguientes bases de datos en ciencias de la salud: MedLine, Web of Science, Scopus y PubMed. Se incluye literatura gris, ya que también se analizaron las referencias bibliográficas de los artículos seleccionados con la finalidad de rescatar otros estudios potencialmente incluibles para la revisión y así tratar de minimizar posibles sesgos, como el sesgo de publicación.
En la búsqueda de información, se han utilizado descriptores DeCS y MeSH. Los términos de búsqueda usados fueron: enfermedad de Parkinson, signos y síntomas, conducta alimentaria, dieta saludable. Con los términos se construyeron diversas ecuaciones según la estrategia de búsqueda (Enfermedad de Parkinson) AND (Conducta alimentaria) AND (Signos y Síntomas) OR (Dieta Saludable).
Entre las variables estudiadas se ha considerado: el año de publicación, el idioma de las fuentes utilizadas, la presencia de discusión, la aplicabilidad de los resultados y la categorización de los resultados obtenidos en dos ámbitos: alimentación y estado nutricional en EP y sintomatología en EP según el estado nutricional (tabla 1).
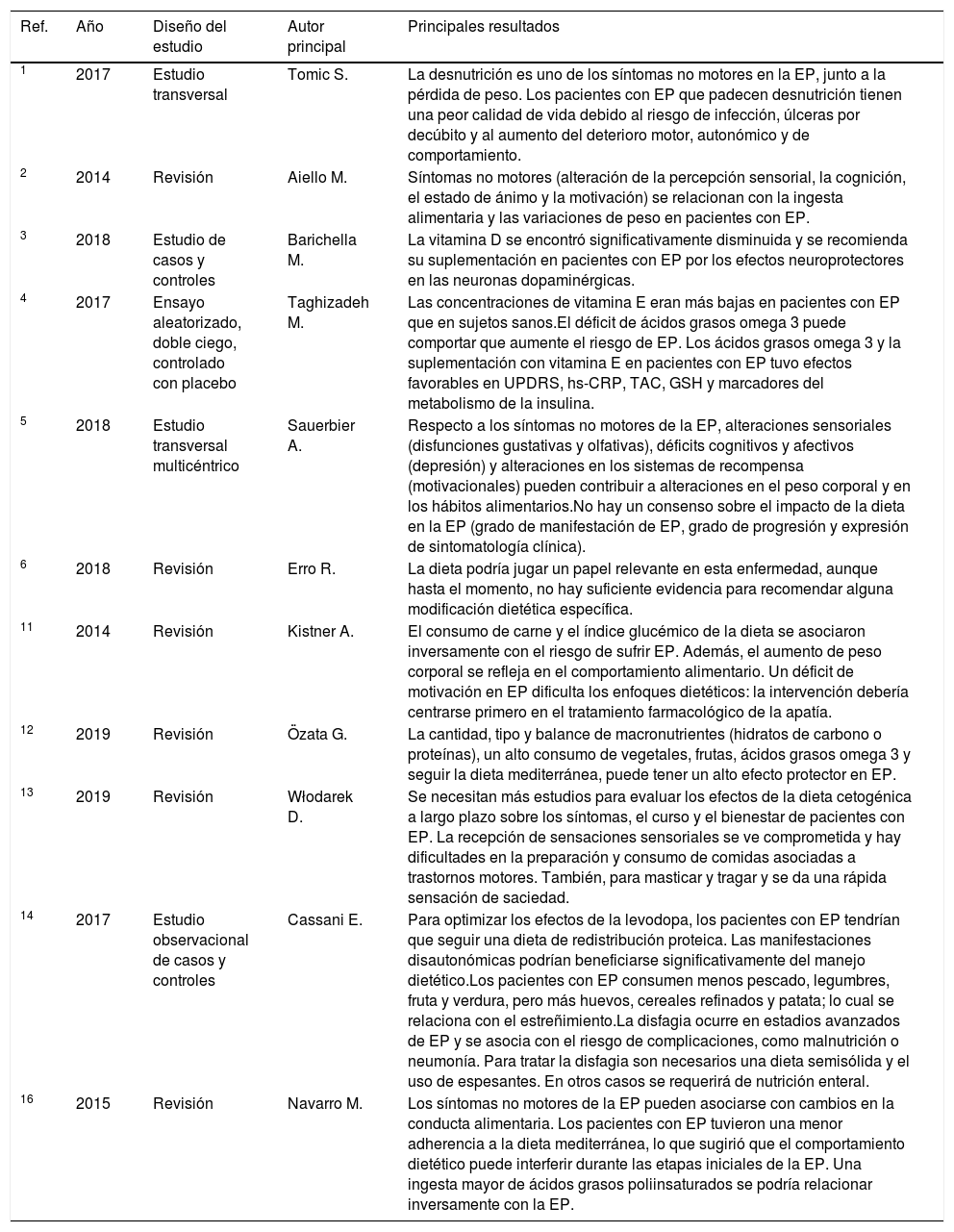
Resumen de los documentos seleccionados con los principales resultados según orden cronológico de aparición en el artículo
| Ref. | Año | Diseño del estudio | Autor principal | Principales resultados |
|---|---|---|---|---|
| 1 | 2017 | Estudio transversal | Tomic S. | La desnutrición es uno de los síntomas no motores en la EP, junto a la pérdida de peso. Los pacientes con EP que padecen desnutrición tienen una peor calidad de vida debido al riesgo de infección, úlceras por decúbito y al aumento del deterioro motor, autonómico y de comportamiento. |
| 2 | 2014 | Revisión | Aiello M. | Síntomas no motores (alteración de la percepción sensorial, la cognición, el estado de ánimo y la motivación) se relacionan con la ingesta alimentaria y las variaciones de peso en pacientes con EP. |
| 3 | 2018 | Estudio de casos y controles | Barichella M. | La vitamina D se encontró significativamente disminuida y se recomienda su suplementación en pacientes con EP por los efectos neuroprotectores en las neuronas dopaminérgicas. |
| 4 | 2017 | Ensayo aleatorizado, doble ciego, controlado con placebo | Taghizadeh M. | Las concentraciones de vitamina E eran más bajas en pacientes con EP que en sujetos sanos.El déficit de ácidos grasos omega 3 puede comportar que aumente el riesgo de EP. Los ácidos grasos omega 3 y la suplementación con vitamina E en pacientes con EP tuvo efectos favorables en UPDRS, hs-CRP, TAC, GSH y marcadores del metabolismo de la insulina. |
| 5 | 2018 | Estudio transversal multicéntrico | Sauerbier A. | Respecto a los síntomas no motores de la EP, alteraciones sensoriales (disfunciones gustativas y olfativas), déficits cognitivos y afectivos (depresión) y alteraciones en los sistemas de recompensa (motivacionales) pueden contribuir a alteraciones en el peso corporal y en los hábitos alimentarios.No hay un consenso sobre el impacto de la dieta en la EP (grado de manifestación de EP, grado de progresión y expresión de sintomatología clínica). |
| 6 | 2018 | Revisión | Erro R. | La dieta podría jugar un papel relevante en esta enfermedad, aunque hasta el momento, no hay suficiente evidencia para recomendar alguna modificación dietética específica. |
| 11 | 2014 | Revisión | Kistner A. | El consumo de carne y el índice glucémico de la dieta se asociaron inversamente con el riesgo de sufrir EP. Además, el aumento de peso corporal se refleja en el comportamiento alimentario. Un déficit de motivación en EP dificulta los enfoques dietéticos: la intervención debería centrarse primero en el tratamiento farmacológico de la apatía. |
| 12 | 2019 | Revisión | Özata G. | La cantidad, tipo y balance de macronutrientes (hidratos de carbono o proteínas), un alto consumo de vegetales, frutas, ácidos grasos omega 3 y seguir la dieta mediterránea, puede tener un alto efecto protector en EP. |
| 13 | 2019 | Revisión | Włodarek D. | Se necesitan más estudios para evaluar los efectos de la dieta cetogénica a largo plazo sobre los síntomas, el curso y el bienestar de pacientes con EP. La recepción de sensaciones sensoriales se ve comprometida y hay dificultades en la preparación y consumo de comidas asociadas a trastornos motores. También, para masticar y tragar y se da una rápida sensación de saciedad. |
| 14 | 2017 | Estudio observacional de casos y controles | Cassani E. | Para optimizar los efectos de la levodopa, los pacientes con EP tendrían que seguir una dieta de redistribución proteica. Las manifestaciones disautonómicas podrían beneficiarse significativamente del manejo dietético.Los pacientes con EP consumen menos pescado, legumbres, fruta y verdura, pero más huevos, cereales refinados y patata; lo cual se relaciona con el estreñimiento.La disfagia ocurre en estadios avanzados de EP y se asocia con el riesgo de complicaciones, como malnutrición o neumonía. Para tratar la disfagia son necesarios una dieta semisólida y el uso de espesantes. En otros casos se requerirá de nutrición enteral. |
| 16 | 2015 | Revisión | Navarro M. | Los síntomas no motores de la EP pueden asociarse con cambios en la conducta alimentaria. Los pacientes con EP tuvieron una menor adherencia a la dieta mediterránea, lo que sugirió que el comportamiento dietético puede interferir durante las etapas iniciales de la EP. Una ingesta mayor de ácidos grasos poliinsaturados se podría relacionar inversamente con la EP. |
GSH: total glutathione; hs-CRP: high-sensitivity C-reactive protein; TAC: total antioxidant capacity; UPDRS: unified Parkinson's disease rating stage.
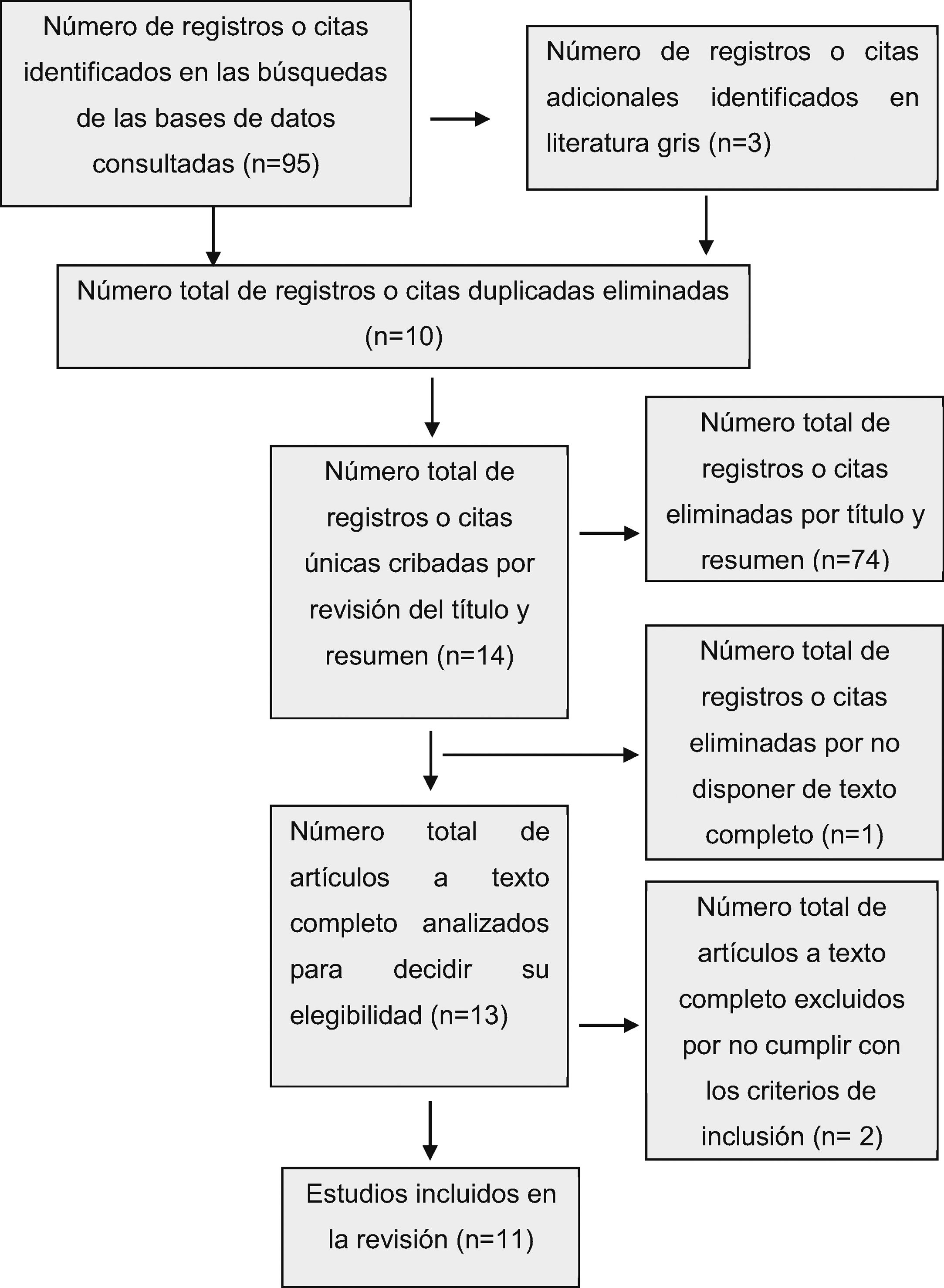
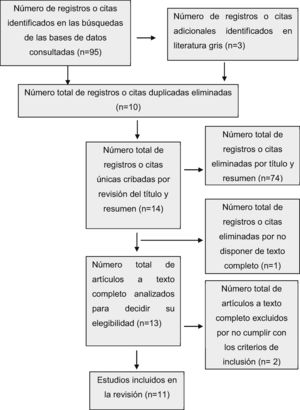
Para poder especificar la inclusión o exclusión de los documentos y proceder a la selección de artículos para conformar la unidad de análisis, se utilizó la herramienta de lectura crítica CASPe9 e incluyó un diagrama de flujo según el método Preferred Reporting Items for Systematic Reviews and MetaAnalyses (PRISMA)10 (fig. 1).
Los artículos obtenidos con la estrategia de búsqueda mencionada fueron sometidos a un proceso de selección a partir del título y del resumen. Se utilizó el sistema CASPe para filtrar y analizar los documentos, ya que su uso proporciona rigor al proceso7.
La primera fase del proceso se realizó para depurar los resultados, de forma que solo se incluyeron los artículos que tuvieran el tema claramente definido y un diseño adecuado a la pregunta de investigación (PICO). Los artículos resultantes se sometieron al análisis CASPe, con preguntas que exploraban las variables de estudio.
La búsqueda primaria se realizó en agosto de 2019. Así mismo, se revisaron los resúmenes de los artículos y, en caso necesario, los artículos completos con el fin de decidir si la información que contenían estaba o no relacionada con nuestro objetivo.
Se llevó a cabo una segunda búsqueda de información complementaria, de forma manual en la base de datos de PubMed y en la literatura gris, a través de la revisión de las citas bibliográficas de los artículos seleccionados y analizados. Además, en la búsqueda de documentos en Scopus, esta se redefinió a artículos y revisiones que dispusieran de acceso abierto.
Los principales resultados de los 11 artículos seleccionados se estructuraron en una tabla (tabla 1), donde los estudios se encuentran ordenados por referencia cronológica según orden de citación a lo largo del artículo. Así mismo, se hace constar el año de publicación, el autor principal y el diseño del estudio.
ResultadosEn Medline, se identificaron 35 documentos de estudios publicados, de los cuales 5 cumplieron con los criterios de inclusión. En Web of Science, se identificaron un total de 28 documentos, de los cuales 7 cumplieron con los criterios de inclusión. Un total de 8 documentos fueron analizados, puesto que cuatro de ellos se encontraron en ambas bases de datos.
En Scopus, de los 24 documentos identificados, 3 cumplieron con los criterios de inclusión. En PubMed se identificaron 8 documentos, de los cuales 6 ya se habían incluido para el estudio y 2 no cumplieron con los criterios de inclusión. Además, se consultan otros 3 a partir de la revisión bibliográfica de literatura gris. Finalmente, se analizaron un total de 11 documentos de artículos seleccionados (fig. 1).
Recientemente, varios estudios2,4,11 han sugerido que los síntomas no motores como alteraciones en la memoria, en el procesamiento de la recompensa, en la toma de decisiones, en el estado de ánimo (apatía, ansiedad, depresión), además de los trastornos sensoriales pueden relacionarse con las modificaciones en los hábitos alimentarios y con la composición corporal durante la enfermedad.
Los pacientes que estuvieron en riesgo de malnutrición aún no habían empezado a perder peso (IMC: 29,5), pero tenían una ingesta calórica de proteína más baja de lo recomendado1. Esto confirmó que el IMC no es suficientemente bueno para evaluar el estado nutricional. Por el contrario, el MNA supone una herramienta mucho más completa para la evaluación de la malnutrición1.
Uno de los síntomas que sufren los pacientes con EP es el estreñimiento. Según Barichella et al., debido a que aproximadamente un 60% de los pacientes con EP padecieron estreñimiento, según Özata et al. son aproximadamente un 80% quienes lo padecieron, la dieta rica en fibra y una correcta hidratación fueron esenciales, ya que optimizando la alimentación mejoraron los hábitos intestinales.
Según la reciente evidencia12, algunos síntomas motores y no motores observados en EP pueden atribuirse a la disbiosis de la microbiota intestinal. Los pacientes con EP se caracterizan por una alteración en la composición de la microbiota intestinal y por el deterioro de la barrera intestinal y del sistema nervioso entérico. El hecho de seguir una dieta no equilibrada en estos pacientes puede llevar a una alteración en los metabolitos intestinales que desencadene en una acumulación a nivel de la mucosa intestinal12. Esto conlleva una inflamación entérica, que contribuye a la neuroinflamación y neurodegeneración del sistema nervioso central12.
La relación entre la neurodegeneración y la microbiota intestinal está recibiendo creciente interés, lo que se relaciona directamente con la alimentación y la EP12 y podría suponer nuevas líneas de investigación, ya que una mejor comprensión del eje intestino-cerebro puede prevenir la patogénesis de la enfermedad12. En ello, los enfoques dietéticos, los probióticos, los prebióticos y los simbióticos, desempeñarán un papel importante12.
Los pacientes con EP también pueden presentar dificultades para masticar y deglutir, que puede justificar su preferencia alimentaria, y una rápida sensación de saciedad13. Por ello, dietas de texturas modificadas son la primera línea estratégica en el manejo de la disfagia14. Además de esta, los pacientes con EP también pueden experimentar otros síntomas no motores en etapas tempranas como estreñimiento, depresión e hiposmia que pueden afectar a las elecciones dietéticas y pueden ser responsables del deterioro del estado nutricional observado en estos pacientes15.
Seguir unos hábitos alimentarios inadecuados podrían ser un factor importante que interviene en la patogenia de EP, porque una deficiente o inadecuada nutrición contribuye con una mayor predisposición a infecciones y comorbilidades durante la EP que afectan a la calidad de vida1,16. Sin embargo, varios estudios5,6,16 afirman que hasta el momento no hay suficiente evidencia para recomendar alguna modificación dietética específica que reduzca el riesgo y la progresión de EP. Cualquier intervención, si es farmacológica, conductual o nutricional debería centrarse en primer lugar, en el análisis del gasto de energía del paciente y del comportamiento alimentario, ya que comprender este último puede hacer entender los factores subyacentes del aumento de peso, que es un síntoma no motor en pacientes con EP11.
Este mismo estudio12 indicó que la cantidad, tipo y balance de macronutrientes (como, por ejemplo, hidratos de carbono o proteínas), un alto consumo de vegetales, frutas y ácidos grasos omega 3; así como seguir un patrón de dieta saludable, como es la dieta mediterránea12,14, puede tener un alto efecto protector en la EP12. En cambio, el consumo de carne se asoció inversamente con EP y el índice glucémico de la dieta inversamente con el riesgo de sufrir EP11. Respecto a los micronutrientes, se observó que la ingesta de vitamina D era más baja en pacientes con EP y debería considerarse la suplementación, porque esta tiene efectos neuroprotectores3.
La pérdida de peso en los pacientes con EP se describía antes del diagnóstico. Dicha pérdida se asoció a niveles más bajos de leptina, una hormona involucrada en la regulación del apetito, pero aún no se halló suficiente evidencia para asumir que se han identificado los mecanismos exactos responsables del cambio de peso en los pacientes con EP5. Según Tomic et al., la pérdida de peso puede preceder a la sintomatología motora en EP y la duración de la enfermedad influye negativamente en la malnutrición. Por ello, la consulta nutricional y el régimen dietético deberían formar parte del tratamiento regular de los pacientes con EP1,2.
En este sentido, otros estudios1,8 también consideran que el cuidado nutricional debe de ser parte integral del cuidado de pacientes con EP. Se debe prestar atención a la ingesta calórica para evitar pérdidas de peso y a la ingesta proteica para evitar interacciones con la levodopa, así como al manejo del estreñimiento. Todo ello, llevaría a una ingesta adecuada de nutrientes, a la optimización de la terapia con levodopa y a minimizar las complicaciones motoras relacionadas3.
Se pudo determinar qué tipo de alimentos se asocian a una tasa reducida de progresión de la EP17, como son las verduras frescas, la fruta fresca, las nueces y semillas, el pescado no frito, el aceite de oliva, el vino, el aceite de coco, hierbas frescas y especias. Otros alimentos, como frutas y verduras enlatadas, refrescos, alimentos fritos, carne de res, helados, yogur y queso, se asocian a una progresión más rápida de la EP17. También se asoció a una progresión más rápida la suplementación con hierro17. Por el contrario, los suplementos nutricionales con coenzima Q10 y aceite de pescado se asociaron con una reducción de la progresión de la EP17.
Los informes sobre la calidad de vida en pacientes con EP18 indican que esta puede ser más pobre en comparación con la población general. Entre las condiciones que comparten prácticamente todos los aspectos de la EP que contribuyen a una peor calidad de vida se incluyen: una mayor duración de la enfermedad, mayor edad al inicio de la misma, síntomas motores más graves, una disminución de la movilidad y la capacidad para llevar a cabo actividades de la vida diaria, más cantidad de medicación requerida, ineficacia de la medicación, discinesias, dolor, problemas para dormir, deterioro cognitivo, depresión y ansiedad18.
DiscusiónLa mayoría de los artículos seleccionados en esta revisión coinciden en destacar como síntomas de pacientes con EP relacionados con la alimentación: la disfagia y el estreñimiento. En este sentido, constatan que la adecuación de texturas modificadas, una dieta rica en fibra y líquidos, mejorarían ambos síntomas. Así mismo, otros estudios19 también resaltan la importancia de las intervenciones nutricionales en pacientes oncológicos como esquema habitual de tratamiento, ya que la desnutrición también se ha relacionado con menor calidad y esperanza de vida en pacientes con cáncer19,20.
Varios artículos de esta revisión destacan la importancia de la monitorización frecuente del estado nutricional de los pacientes con EP, a través del MNA, siendo la herramienta utilizada para calcular el riesgo de desnutrición y malnutrición, también en otras patologías20. En la presente revisión, se quiere destacar que sería de especial interés usarlo en aquellos pacientes con EP que tengan factores de riesgo, ya que presentan un riesgo más alto de desnutrición, así como síntomas motores más pronunciados y un estado de la enfermedad más avanzado.
En referencia a la disfagia, en concreto, resulta esencial que las enfermeras de neurociencias tengan el conocimiento y las habilidades para detectar los signos y síntomas de esta, ya que son suficientemente competentes para realizar un control de la disfagia a pie de cama de los pacientes que permita minimizar complicaciones y optimizar su cuidado21.
Para tratar la disfagia, se propone la modificación de texturas en la dieta, de igual forma que se establece en el tratamiento nutricional del cáncer de pulmón19 o en pacientes con largas estancias en residencias con disfagia orofaríngea22, por ejemplo. Si con la adaptación de la textura de la dieta no se logra cubrir los requerimientos nutricionales, se pasará a la alimentación de texturas modificadas que comprende: dietas trituradas de alto valor nutricional, modificadores de textura y productos de textura modificada19.
Después de los resultados de esta revisión, creemos conveniente subrayar la importancia de la atención que presten los distintos profesionales de la salud al estado nutricional de los pacientes con EP, y en concreto las enfermeras, puesto que este es un componente importante de la calidad de vida y, por consiguiente, del cuidado integral de los pacientes con EP3,14,18. Será máxime entre las enfermeras y enfermeros que aboguen por unos cuidados de calidad en la práctica clínica, dado que tienen la competencia y la responsabilidad del cuidado diario de los pacientes21.
ConclusionesSe ha encontrado relación entre síntomas de EP como disfagia y estreñimiento y la alimentación. Habría que considerar dietas de texturas modificadas como parte integral de su tratamiento, así como una dieta rica en fibra y una correcta hidratación.
Tras la revisión sistemática, se propone el uso del MNA como herramienta de evaluación de la malnutrición y riesgo de desnutrición, siendo más completa que otros parámetros antropométricos, debido a que varios estudios resaltan la importancia de una monitorización frecuente del estado nutricional de los pacientes con EP.
Los resultados de la selección de estudios evidencian la relación existente entre los cambios en la alimentación durante EP y síntomas no motores, como: alteración de la memoria, apatía, depresión, ansiedad y trastornos sensoriales. El cuidado nutricional tendría que estar considerado como parte integral del tratamiento de pacientes con EP, ya que el estado nutricional de pacientes con EP es un componente relevante de su calidad de vida.
Conflicto de interesesLa autora declara no tener ningún conflicto de intereses.
A todas las personas comprometidas en hacer crecer las profesiones a través de la investigación científica, especialmente a SEDENE por fomentar becas de asistencia a su congreso anual. Gracias a los revisores por sus aportaciones y a P. González por sus ánimos y confianza.