Los pacientes con ictus inmóviles presentan un riesgo incrementado de complicaciones embólicas. El tromboembolismo venoso es una afectación grave en la que se forman pequeños coágulos en las venas profundas de las piernas, conocido como trombosis venosa profunda (TVP), que viajan hacia la circulación sanguínea alojándose en los pulmones y provocando una embolia pulmonar. Las medias de compresión neumática intermitente (CNI) han demostrado prevenir la TVP en el 29,9% de los pacientes con ictus.
Objetivos1) Conocer los efectos de la implementación del protocolo de CNI en pacientes con ictus agudo en relación con la comodidad y seguridad, y determinar el tiempo de implementación y carga de trabajo de este nuevo protocolo; y 2) comparar la evolución funcional a los 3 meses de los pacientes a los que se les ha aplicado el sistema de medias de CNI con la muestra anterior al inicio de la aplicación del sistema.
MétodoEstudio observacional, transversal y descriptivo que evalúa la viabilidad y la seguridad de la implantación del protocolo de medias de CNI en pacientes con ictus agudo en la Unidad de Ictus del Hospital Vall d’Hebron. Las medias de CNI se aplicaron durante 24horas a pacientes con ictus isquémico tratados con terapias de reperfusión, y en pacientes con hemorragia intracraneal durante 72horas.
ResultadosSe incluyeron 172 pacientes. La edad media de la muestra fue de 71±14años, siendo un 48% mujeres. El 79,2% fue diagnosticado de ictus isquémico. En la fase de aplicación las enfermeras reportaron que antes del entrenamiento tardaban 15±2,3minutos en colocarlas, mientras que después del entrenamiento solo se tardaba 6±1,5minutos. Prácticamente todos los pacientes (98,8%) que llevaron las medias de CNI no presentaron incomodidad y ninguno tuvo complicaciones derivadas de su uso. En este período no se ha detectado ningún caso de TVP.
ConclusionesLa implementación del protocolo de medias de CNI ha demostrado un efecto preventivo y eficaz de reducción de complicaciones embólicas, de forma segura para el paciente y sin mostrar incomodidad en su utilización. Con una formación adecuada no incrementa las cargas de trabajo de enfermería. Tras la implementación del protocolo se ha observado una mejora funcional de los pacientes a los 3 meses postictus.
There is a higher risk of embolic complications in immobile stroke patients. Venous thromboembolism is a serious condition in which small clots form in the deep veins of the legs, called deep vein thrombosis (DVT), and these clots are carried through the blood circulation to the lungs, leading to pulmonary embolism. Intermittent pneumatic compression (IPC) has been proven to prevent deep vein thrombosis in 29.9% of stroke patients.
Objectives1. Discover the effects of intermittent pneumatic compression protocol implementation in patients with severe stroke in relation to comfort and safety, and determine how long implementation would take and the work load of this new protocol. 2. Compare functional evolution after 3 months in patients on whom an IPC system was applied with the previous sample at the beginning of the system application.
MethodObservational, transversal and descriptive study which evaluated the viability and safety of the IPC system in acute stroke patients in the Stroke Unit of the Hospital Vall d’Hebron. IPC was applied for 24hours on patients with ischaemic stroke treated with reperfusion and on patients with intracranial haemorrhage during 72hours.
Results172 patients were included in the sample. The mean age was 71±14 years. 48% were women. 79.2% were diagnosed with ischaemic stroke. In the application phase the nurses reported that prior to training they had taken 15±2,3minutes to use the system and that after training application only took 6±1,5minutes. Practically all patients (98.8%) who were given IPC suffered no discomfort and did not present with any complications derived from its use. During this period no cases of DVT were detected.
ConclusionsImplementation of the IPC systems protocol has been proven to have a preventative and efficient effect in the reduction of embolic complications, which is safe for the patient and with no discomfort in its use. The nurses’ work load is not increased with appropriate training. Following the introduction of the protocol a functional optimisation in patients 3 months post stroke was observed.
El ictus se define como un síndrome clínico de origen vascular que se caracteriza por el desarrollo rápido de signos de afectación neurológica focal. Estos pueden producirse por una disminución súbita del aporte sanguíneo al parénquima cerebral (ictus isquémico), o como consecuencia de la rotura de un vaso al interior de la cavidad craneal (ictus hemorrágico)1.
El ictus es una entidad heterogénea, tanto en las formas de presentación clínica como en la etiopatogenia, y ello dificulta la obtención de datos epidemiológicos fiables.
En España el ictus representa la primera causa de mortalidad entre las mujeres españolas y la segunda en los varones, según datos del Grupo de Estudio de Enfermedades Cerebrovasculares de la Sociedad Española de Neurología2. Según la Organización Mundial de la Salud se considera la primera causa de discapacidad física en las personas adultas y la segunda de demencia. Un tercio de los pacientes muere y otro tercio queda con una discapacidad permanente3.
Puede decirse que cada 6minutos se produce un ictus en España, y que una de cada 10 muertes en nuestro país está causada por un ictus. Se estima que el 21% de los españoles mayores de 60 años presenta un alto riesgo de sufrir un ictus en los próximos 10 años, y que en 15 años el envejecimiento de la población motivará un incremento absoluto del 30% en el número de personas que sufra un primer ictus.
La incidencia de ictus se incrementa más del doble en cada década a partir de los 55 años4. Alrededor del 75% de los ictus se producen en personas mayores 65 años.
Los factores de riesgo de las enfermedades cardiovasculares se dividen habitualmente en: factores modificables, potencialmente modificables y no modificables. El estudio INTERSTROKE puso de manifiesto cómo solo 10 factores de riesgo se asocian con el 90% del riesgo de ictus, tanto isquémico como hemorrágico. Se encontró que la hipertensión arterial (HTA), el tabaquismo, la diabetes mellitus (DM), el sedentarismo, el índice cintura-cadera patológico, el consumo excesivo de alcohol, el estrés psicosocial, la depresión, las causas cardiacas, la relación lipoproteína B/A1 y una dieta de riesgo fueron factores de riesgo para sufrir un ictus isquémico5.
Es importante detectar pacientes con factores de riesgo no modificables (edad y sexo) ya que, aunque estos no se puedan tratar, identifican sujetos de alto riesgo en los que la concomitancia de factores modificables exige un control preventivo más estricto. La edad avanzada es un factor de riesgo independiente para el ictus tanto isquémico como hemorrágico.
La hemorragia intracraneal (HIC) representa aproximadamente el 10% del ictus y es el doble de frecuente que la hemorragia subaracnoidea6. Su incidencia en Europa es de aproximadamente 15 casos por cada 100.000 habitantes. Sin embargo, se estima que la incidencia podía duplicarse en los próximos 50 años debido al incremento de la edad de la población. La HIC es el subtipo de ictus más devastador, acarreando una alta tasa de dependencia funcional y de mortalidad. Sin embargo, y en contraposición a los importantes avances terapéuticos en el ictus isquémico y en la hemorragia subaracnoidea, actualmente no existe ningún tratamiento eficaz para tratar la HIC de forma aguda, por lo que el tratamiento continúa basándose en medidas de soporte6,7.
El tratamiento del ictus se basa en dar una atención precoz, contar con un equipo de neurología especialista en enfermedad vascular cerebral y el ingreso en la unidad de ictus, ya que son medidas que han demostrado reducir la mortalidad y mejorar pronóstico funcional8,9. El ingreso en la unidad de ictus implica la colaboración de un equipo multidisciplinar, constituido por médicos, enfermeros, auxiliares de enfermería y fisioterapeutas especializados en el tratamiento de la enfermedad vascular cerebral. En cuanto al tratamiento farmacológico del ictus isquémico agudo, se basa en la trombólisis intravenosa, según los criterios de administración del fármaco y protocolo del centro dentro de las 4horas y media del inicio de los síntomas, y por consiguiente si presenta oclusión rescate endovascular9,10.
En el ictus hemorrágico el tratamiento va dirigido a la monitorización de las funciones vitales, mantener la presión arterial (PA) dentro de valores de PA sistólica 110-140mmHg y evacuación del hematoma según la localización en determinados pacientes, así como la prevención y el tratamiento de las complicaciones9. La PA elevada podría contribuir al crecimiento del hematoma, por ello el control de la PA es considerado como una importante diana terapéutica en la HIC aguda.
Las complicaciones en los pacientes con ictus son la primera causa de su mortalidad. Entre ellas queremos destacar el alto riesgo de trombosis venosa profunda (TVP) en la extremidad inferior parética o paralizada, o en la contralateral por el encamamiento, con una incidencia agrupada de TVP del 55%11. Se estima que aproximadamente un 5% de las muertes precoces tras un ictus se deben a un tromboembolismo pulmonar (TEP). En el paciente con ictus y movilidad reducida se recomienda el uso habitual de dosis bajas de heparina de bajo peso molecular, pero cuando la profilaxis anticoagulante está contraindicada se recomienda el uso de medias de compresión neumática intermitente (CNI)11–15.
Las medias de CNI son un dispositivo mecánico que infla y desinfla periódicamente unas fundas colocadas en las extremidades inferiores, con el fin de incrementar el flujo venoso y reducir la estasis sanguínea. Sus indicaciones son la prevención de TVP en pacientes que no pueden recibir tratamiento anticoagulante y como coadyuvante de la terapia farmacológica para mejorar sus resultados. El sistema de medias de CNI, consta de un controlador de presión, fundas de compresión, sistema de tubuladuras y medias de compresión graduada: complemento a la CNI para evitar la distensión venosa11–21.
El estudio CLOTS 3, multicéntrico, aleatorizado y controlado, evaluó la eficacia de las medias de CNI para reducir el riesgo de desarrollar TVP y muerte en pacientes con ictus. Los resultados de este estudio mostraron una disminución del 29,9% en el desarrollo de TVP en pacientes inmovilizados con ictus que recibieron CNI con un sistema con tecnología de detección de llenado vascular, en comparación solamente con el grupo que recibió tratamiento médico convencional12. El grupo con CNI también mostró una disminución del riesgo de mortalidad del 14% (p=0,042) durante los primeros 6 meses después del ingreso hospitalario por ictus.
Tras los resultados positivos de este estudio en nuestra unidad hemos decidido implementar el sistema de medias de CNI en los pacientes con ictus agudo en el cual esta terapia está indicada. Por tanto, nuestros objetivos de investigación se basan en:
- 1.
Conocer los efectos de la implementación del protocolo de compresión neumática intermitente en pacientes con ictus agudo en relación con la comodidad y seguridad y determinar el tiempo de implementación y carga de trabajo de este nuevo protocolo.
- 2.
Comparar la evolución funcional a los 3 meses de los pacientes a los que se les ha aplicado el sistema de medias de CNI con la muestra del período anterior al inicio de la aplicación del sistema.
Estudio observacional, transversal y descriptivo realizado en la Unidad de Ictus del Hospital Vall d’Hebron en Barcelona durante los meses de noviembre 2014 a noviembre de 2015.
Criterios de inclusión- Pacientes de ambos sexos mayores de 18 años.
- Pacientes con ictus hemorrágico.
- Pacientes con ictus isquémico que hayan recibido trombólisis intravenosa y/o rescate endovascular.
- Ingreso en la unidad de ictus durante al menos 24horas.
Criterios de exclusión- Pacientes con una puntuación en la escala de Glasgow inferior o igual a 7.
- Contraindicaciones para la utilización del sistema de compresión neumática intermitente como úlceras vasculares, lesiones en la piel y/o heridas abiertas, arteriopatía/ neuropatía periférica grave, edema generalizado en las extremidades inferiores.
Variables recogidasSe recogieron variables clínicas como la PA, la frecuencia cardiaca, escalas de valoración neurológica como canadiense y Glasgow. El estado funcional se valoró con la escala de rankin modificada (mRs).
Del registro de la unidad de ictus se extrajeron datos sobre complicaciones postictus y pronóstico funcional a los 3 meses de pacientes prospectivos registrados en el período anterior a la implementación del protocolo de CNI (enero-noviembre de 2014).
El sistema de CNI consiste en un dispositivo mecánico que infla y desinfla periódicamente unas fundas colocadas en las extremidades inferiores, con el fin de incrementar el flujo venoso y reducir la estasis sanguínea. Se realizó un registro de todos los pacientes a quienes se les colocó las medias de CNI. Las principales características terapéuticas del sistema que ejerce en las extremidades inferiores es realizar compresión gradual, circunferencial, secuencial e individualizada, es decir, este dispositivo detecta automáticamente el tiempo de retorno venoso (TRV): el procesador es capaz de calcular TRV «tiempo de llenado vascular» de cada paciente, es decir, el tiempo que tardan las venas en volver a llenarse de sangre después de una descompresión. Conocido el tiempo de llenado, el dispositivo deja transcurrir el tiempo calculado antes de aplicar una nueva compresión. La siguiente compresión se realiza entre los 30-60segundos siguientes en función del TRV (el TRV lo calcula cada 30minutos). De este modo se consigue vaciado completo, después de un llenado máximo. Este sistema simula la deambulación.
Protocolo del estudioLos pacientes tributarios a la aplicación del sistema de medias de CNI, fueron informados por parte de la enfermera responsable y se pidió el consentimiento del paciente para poder extraer las variables antes mencionadas. La aplicación del sistema CNI se realizó lo antes posible tras el ingreso del paciente en la UI.
Se realizó formación al equipo de enfermería sobre las medias de compresión neumática intermitente en cada turno (mañana, tarde y noche), realizando sesiones grupales sobre la puesta en marcha del protocolo, y luego sesiones de entrenamiento de cómo colocar este sistema. Se cronometró el tiempo de colocación antes y después de la formación.
Así mismo, tras la retirada de las medias de CNI, se procedió a realizar un cuestionario breve en el que se preguntó al paciente sobre la comodidad durante el tiempo de terapia. Al mismo tiempo, se realizaba una observación para detectar posibles lesiones cutáneas relacionadas con el uso de las medias de CNI.
En los pacientes con ictus isquémico tratado con fibrinólisis endovenosa se aplicaron las medias de CNI durante las primeras 24horas (tras la fibrinólisis) hasta el inicio de la profilaxis con heparina de bajo peso molecular, y en los pacientes con ictus hemorrágico se aplicó las medias de CNI durante 72horas desde el ingreso hasta la estabilización del hematoma.
Durante el tratamiento se realizó un estrecho seguimiento de los valores de presión arterial y frecuencia cardíaca mediante monitorización continua.
Una vez retirado el sistema se evaluó la experiencia de enfermería con la aplicación del sistema CNI mediante un breve cuestionario, en el que se preguntaba si las medias de CNI suponían una carga de trabajo, y si la respuesta era afirmativa se tenía que explicar el motivo. También se preguntó si consideraban que su aplicación era fácil y si habían tenido alguna incidencia en la aplicación.
Se registró la escala mRs al ingreso, al alta y a los 3 meses; se compararon estos resultados con los del año 2014 en pacientes que no llevaron las medias de CNI.
Los datos fueron recogidos de la historia clínica interdisciplinar del paciente y de la estación de trabajo de enfermería.
Aspectos éticosEste trabajo de investigación fue presentado y aprobado con código PR(AG)56/2015 por el comité ético de investigación clínica acreditado del Hospital Vall d’Hebron. Se proporcionó a cada participante el consentimiento escrito acompañado de una hoja de información en la que se dieron a conocer los objetivos del estudio y en qué consistía su participación, y en el que los pacientes autorizaban la utilización de sus datos clínicos. En ella se garantizaba la confidencialidad y el anonimato de los datos obtenidos.
Análisis estadístico de los datosSe realizó una tabla Excel para la recogida de todas las variables descritas anteriormente, y se analizaron mediante el programa Inc. Released 2008. SPSS Statistics for Windows, Version 17.0. Chicago: SPSS Inc.
Se analizaron las características demográficas de la población estudiada, las características clínicas y los factores de riesgo cerebrovasculares. Las variables categóricas se presentan como frecuencia y porcentaje, mientras que las continuas se expresan como media±desviación.
La significación estadística para diferencias intergrupo (pacientes con CNI 2015 vs. pacientes sin CNI 2014) sobre el pronóstico funcional a los 90 días se evaluó mediante el test Chi cuadrado, considerándose significativas estas diferencias cuando el valor de p<0,005.
ResultadosSe incluyeron un total de 172 pacientes en el estudio. La media de edad de la muestra incluida fue de 71±14 años, siendo un 48% mujeres y un 52% hombres. De los 172 pacientes el 79,2% fue diagnosticado como ictus isquémico y el 20,8% como hemorragia intracerebral.
En cuanto al tratamiento recibido en los pacientes con ictus isquémico podemos observar que el 40% recibió tratamiento fibrinolítico intravenoso (rtPA), en el 18% se realizó rescate endovascular y en el 21% combinación de rtPA más rescate endovascular. El tratamiento de los pacientes con HIC se basó en un control estricto de la PA con valores de PA sistólica 110-140mmHg. El 67% de los pacientes requirió administración de antihipertensivos y un 3% administración de factores de corrección de la coagulación (pacientes que estaban en tratamiento con algún anticoagulante) y un 30% control de la PA, que se mantuvieron normotensos.
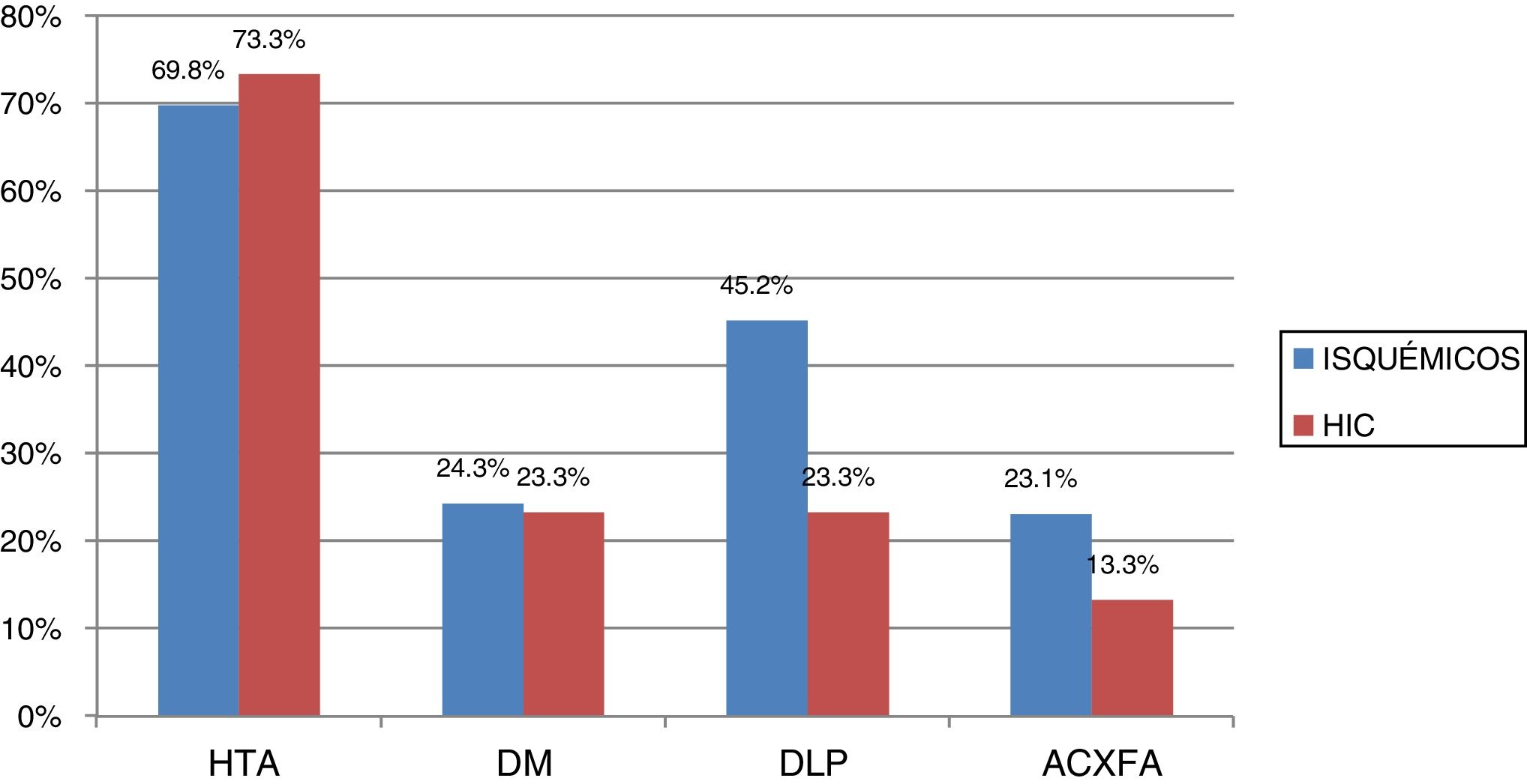
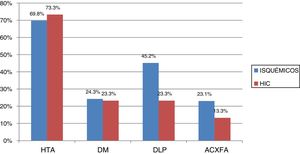
Los FRECV de los pacientes incluidos en el estudio se muestran en la figura 1.
En cuanto a la valoración de la comodidad por parte del paciente un 98,8% refirió sentirse bien y un 1,2% refirió que las medias de CNI daban calor. No se registró en ningún paciente complicaciones y/o heridas por llevar las medias de CNI.
No se reportó ningún caso de TVP ni TEP durante el ingreso en la unidad de ictus en pacientes que llevaron las medias de CNI. En la muestra del período anterior (2014) de pacientes que no llevaron medias de CNI, se reportaron 2 casos de TEP.
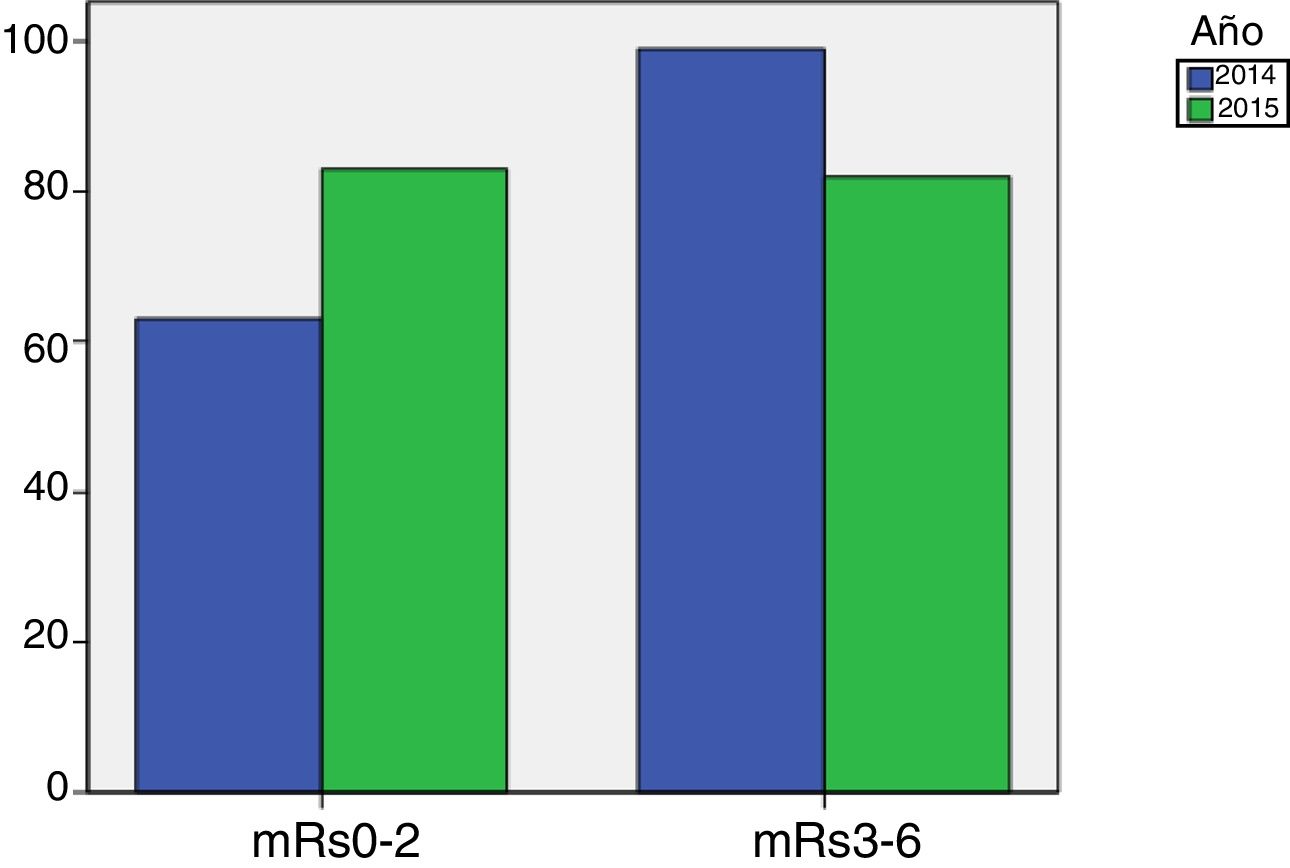
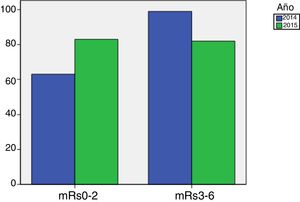
En cuanto a la valoración funcional con la escala mRs a los 3 meses postictus, comparamos los pacientes que recibieron tratamiento con medias CNI (172 pacientes) con la muestra del año 2014 (166 pacientes que no llevaron medias de CNI). Tal y como muestra la figura 2, podemos observar que en 2015ha habido una mejoría funcional comparado con 2014. Hay más pacientes independientes (mRs 0-2) y menos con discapacidad moderada-severa (mRs 3-5). Esta diferencia se muestra significativa con un valor de p=0,016.
La estrategia de formación grupal a todo el equipo de enfermería fue efectiva en nuestro caso, ya que todo el equipo recibió formación del protocolo a seguir, y después de la formación refirieron que las medias de CNI son fáciles tanto de aplicar como de retirar. En la fase de aplicación las enfermeras reportaron que antes del entrenamiento tardaban 15±2,3minutos en colocarlas, mientras que después del entrenamiento tardaban 6±1,5minutos.
Los resultados de la encuesta del equipo de enfermería el 100% revelan que la colocación de las medias de CNI no supone una carga más.
El 40% del equipo de enfermería reportó como incidencia que después de la higiene del paciente algunas veces se olvidaba encender el sistema de compresión, lo que reportamos como desviación del protocolo.
DiscusiónLos resultados demográficos de nuestra muestra son equiparables a la del resto de los estudios, y por tanto es representativa de los pacientes con ictus, teniendo un 79,2% de ictus isquémicos (según Alonso et al3. representan el 80% y el 85% de todos los ictus). En cuanto a la edad más de la mitad de los casos de ictus se presenta en personas mayores de 75 años; en nuestros resultados observamos que la edad media fue de 71±14 años.
Brea et al. concluyen que la HTA es el FRECV más prevalente, tanto en los ictus isquémicos como los hemorrágicos, seguida de la DLP y DM. En nuestro estudio pudimos ver esta correlación, ya que el 69.8% presentó HTA seguido de la DLP 45,2%, DM 24,3% y 23,1% ACxFA.
En cuanto al resultado funcional de los pacientes el estudio CLOTS 3 muestra similitud a nivel funcional con una mejora significativa del nivel de dependencia (p=0,016)15. En nuestra muestra también se ha evidenciado una mejoría funcional de los pacientes con aplicación de las medias de CNI. No obstante, no podemos demostrar que esta relación esté directamente relacionada con el tratamiento con CNI, ya que no hubo una aleatorización de sujetos a un grupo de tratamiento. Asimismo, creemos que esta mejoría es debida a un mejor manejo del paciente y a la prevención de complicaciones, y no únicamente al uso del sistema de CNI.
El estudio CLOTS 3 demostró que la CNI fue segura y asequible, y estaba asociada con una reducción relativa del 30% de TVP y, además, con una mejora del índice de supervivencia del 14% a los 6 meses (p=0,042)16. En relación con nuestra muestra, que llevó las medias de CNI, pudimos observar que ningún paciente presentó eventos de TVP ni TEP en comparación con la muestra del periodo anterior a instaurado el protocolo de CNI, y se reportaron 2 casos de TEP.
Referente a la formación relacionada con la instauración del protocolo, Grimshaw et al. aseguran que las sesiones de formación interactivas son habitualmente efectivas si van dirigidas a actitudes y habilidades a nivel grupal, además de conocimientos (mejoras entre el 11-20%)22. En cambio, las sesiones de tipo didáctico o pasivo, como conferencias magistrales, son habitualmente inefectivas. En nuestro caso se realizó formación al equipo de enfermería sobre las medias de CNI en cada turno. Primero se realizó una sesión grupal sobre la puesta en marcha del protocolo explicando resultados de la evidencia científica, y luego sesiones de entrenamiento de cómo colocar estas medias de CNI. Esta estrategia fue efectiva en nuestro caso, ya que todo el equipo se formó acerca del protocolo a seguir y después de la formación refirieron que las medias de CNI son fáciles tanto de aplicar como de retirar; el tiempo medio de colocación fue inferior tras la formación (pre 15±2,3 vs. post 6±1,5minutos).
El equipo de enfermería reportó como incidencia que después de la higiene del paciente algunas veces se olvidaba encender el sistema de compresión, lo que reportamos como desviación del protocolo. No obstante, no disponemos de datos en relación con el número de desviaciones del protocolo. Dada la eficacia demostrada de la profilaxis mecánica con medias de CNI enfermería debe prestar especial atención a la aplicación y mantenimiento de las medias de CNI23. Deben considerarse tan importantes como las intervenciones farmacológicas, especialmente en aquellos pacientes en los que la terapia farmacológica está contraindicada, tal y como establece nuestro protocolo.
La Asociación Estadounidense de Enfermeras de Cuidados Críticos aborda la importancia del papel que las enfermeras deben tener para «garantizar que los dispositivos mecánicos estén instalados correctamente y en uso en todo momento, excepto cuando se extraen para la higiene o inspección de la piel»24. Precisamente, en nuestro caso, ese fue el motivo de desviaciones del protocolo, ya que el dispositivo no cuenta con un sistema de alarma adecuado cuando este se ha desconectado. Por ello, se presentaron los resultados al equipo y se propuso este punto como prioritario de mejora para la continuidad del protocolo.
ConclusionesLa implementación del protocolo de medias de CNI en la unidad de ictus ha demostrado un efecto preventivo y eficaz de reducción de complicaciones embólicas, de forma segura para el paciente y sin mostrar incomodidad en su utilización.
Con una formación adecuada este tratamiento ha demostrado no incrementar las cargas de trabajo del equipo de enfermería, puesto que su aplicación es sencilla y rápida, a la vez que nos garantiza cuidados de alta calidad.
Tras la implementación del protocolo de medias de CNI se ha observado una mejora funcional de los pacientes a los 3 meses postictus.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A SEDENE por otorgarnos el premio y la oportunidad de realizar este proyecto. Y a todo el equipo de enfermería y médico de la Unidad de Ictus del Hospital Vall d’Hebrón, por la colaboración en la recogida de datos y por su implicación día a día con la instauración de este protocolo, así como por la humanidad y profesionalidad de cada uno de sus cuidados, tanto para los pacientes como para sus familias.
Este trabajo fue premiado como el mejor proyecto de investigación de la Sociedad Española de Enfermería Neurológica en el periodo 2014-2015.