Unfavorable conditions of the alveolar ridge, due to atrophy, periodontal disease or trauma, can lead to osseous volume deficiencies, producing an inadequate crown / implant relationship and an unfavorable esthetic appearance. The present case series proposes the use of guided bone regeneration (GBR) associated with a connective tissue graft, as a method for peri-implant site development, to correct alveolar ridge deficiencies, and to allow the subsequent placement of an osseointegrated implant. Eight patients with the indication of an anterior tooth extraction, associated with a loss of the vestibular plate and a hard and soft tissue deficiency, were treated with a GBR procedure using a mixture of xenograft-autogenous bone in conjunction with a resorbable membrane and an autogenous connective tissue graft. At 6 months post-treatment, the implant was installed and immediately provisionalized. In all the cases, an improvement and matching of the tissue contours with the neighboring teeth was achieved. There were no postoperative complications. The tissue regeneration was successful in all the cases, and all the implants achieved a correct integration. GBR, in conjunction with a connective tissue graft, was an effective method to perform a peri-implant site development prior to the implant installation in the maxillary anterior region.
Condiciones desfavorables del reborde alveolar debido a atrofia, enfermedad periodontal o traumatismos pueden generar deficiencias de volumen óseo, produciendo como consecuencia una relación corona/implante inadecuada y un aspecto estético desfavorable. La presente serie de casos propone el uso de la técnica asociada a un injerto de tejido conectivo como método de desarrollo de sitio periimplantario, con el fin de corregir deficiencias del reborde alveolar, para permitir la posterior instalación de un implante óseo integrado. Ocho pacientes con indicación de extracción de una pieza anterior, asociada a ausencia de la tabla vestibular y a una pérdida de tejidos duros y blandos, fueron sometidos a un procedimiento de regeneración ósea guiada mediante el uso de una mezcla de xenoinjerto y hueso autólogo en conjunto con una membrana reabsorbible e injerto conectivo autólogo. A los 6 meses postratamiento, fue colocado el implante, y provisionalizado inmediatamente. En todos los casos se logró una mejora y una equiparación de los contornos periimplantarios con las piezas vecinas. No existieron complicaciones posoperatorias, la regeneración de tejidos fue exitosa en todos los casos intervenidos, y todos los implantes se integraron correctamente. La regeneración ósea guiada en conjunto con un injerto de tejido conectivo fue un método efectivo para el desarrollo de sitio periimplantario previo a la colocación de implantes en el sector anterior del maxilar.
Introducción
Ciertas condiciones desfavorables del reborde alveolar, producto de atrofia, enfermedad periodontal o traumatismos pueden generar deficiencias de volumen óseo, vertical, horizontal y/o sagital, produciendo de esta manera la falta de tejidos duros y blandos remanentes, lo que podría generar como consecuencia una relación corona/implante inadecuada y un aspecto estético desfavorable1,2.
Como medida para solucionar esta problemática, diversas técnicas han sido descritas para reconstruir los tejidos perdidos, siendo algunas de las principales indicaciones para realizar un aumento vertical del reborde alveolar la ausencia de hueso suficiente que permita instalar y mantener un implante y que asegure el éxito y estabilidad a largo plazo del elemento protésico, así como también por motivos estéticos3-5.
Otra finalidad del aumento de tejido, o desarrollo de sitio periimplantario, es generar las condiciones tisulares adecuadas para una estabilidad a largo plazo tanto del tejido óseo como también de los tejidos blandos periimplantarios. Con respecto al remanente mínimo de grosor óseo de la tabla vestibular para asegurar una correcta estabilidad de los tejidos duros y blandos, diversos estudios han indicado un grosor mínimo de 2 mm, e idealmente de 4 mm, para asegurar una correcta estética y contorno armónico estables en el tiempo6.
La técnica de regeneración ósea guiada (ROG) ha sido aplicada desde inicios de la década de los noventa y ha demostrado ser un método efectivo en el aumento de tejido duro tanto horizontal como vertical mediante la utilización de injertos óseos de origen autólogo, alogénico, xenogénico, aloplástico o una combinación de estos, asociados a una membrana reabsorbible o no reabsorbible2-5,7.
Con respecto a los diversos materiales de injerto utilizados, el hueso autólogo no ha demostrado generar una mayor ganancia ósea en ROG al compararse con distintos sustitutos que generan una menor morbilidad del paciente.
En relación con el tipo de membrana asociada a la ROG, tanto las de tipo no-reabsorbibles como las reabsorbibles han demostrado ser capaces de promover la formación ósea, sin embargo, las membranas reabsorbibles han sido asociadas a una menor tasa de complicaciones (5 vs. 20%)1. Diversos autores han demostrado que los procedimientos de ROG mediante el uso de xenoinjerto, solo o combinado con hueso autólogo, en conjunto con la utilización de una membrana cólagena reabsorbible, son un método confiable para conseguir un aumento horizontal y/o vertical del reborde alveolar1,3,4,8.
Los procedimientos ROG pueden llevarse a cabo en conjunto con la colocación del implante (procedimiento de una fase) o antes de la colocación del implante (procedimiento en 2 o más fases)4.
El tratamiento en varias fases está indicado principalmente en defectos óseos de gran tamaño, en especial en situaciones que no permiten obtener una estabilización primaria de él o los implantes en la posición protésica deseada2.
En muchas ocasiones, las deficiencias óseas del reborde alveolar van acompañadas de defectos de tejido blando y/o biotipos finos. Diversos autores han demostrado la importancia de un adecuado grosor de tejidos blandos alrededor de los implantes, con el fin de lograr contornos más naturales y armónicos e incluso proteger la estabilidad del tejido óseo subyacente, haciendo relevante en muchas circunstancias su reconstrucción o mejoramiento en conjunto con la ROG9-12.
La siguiente serie de casos plantea el uso de la técnica de ROG mediante el uso de una combinación de xenoinjerto y hueso autólogo, membrana de colágeno e injerto de tejido conectivo, como método de desarrollo de sitio periimplantario, con el fin de corregir deficiencias del reborde alveolar tanto en sentido horizontal como vertical, para permitir la posterior instalación de un implante osteointegrado, mediante un procedimiento de 2 fases.
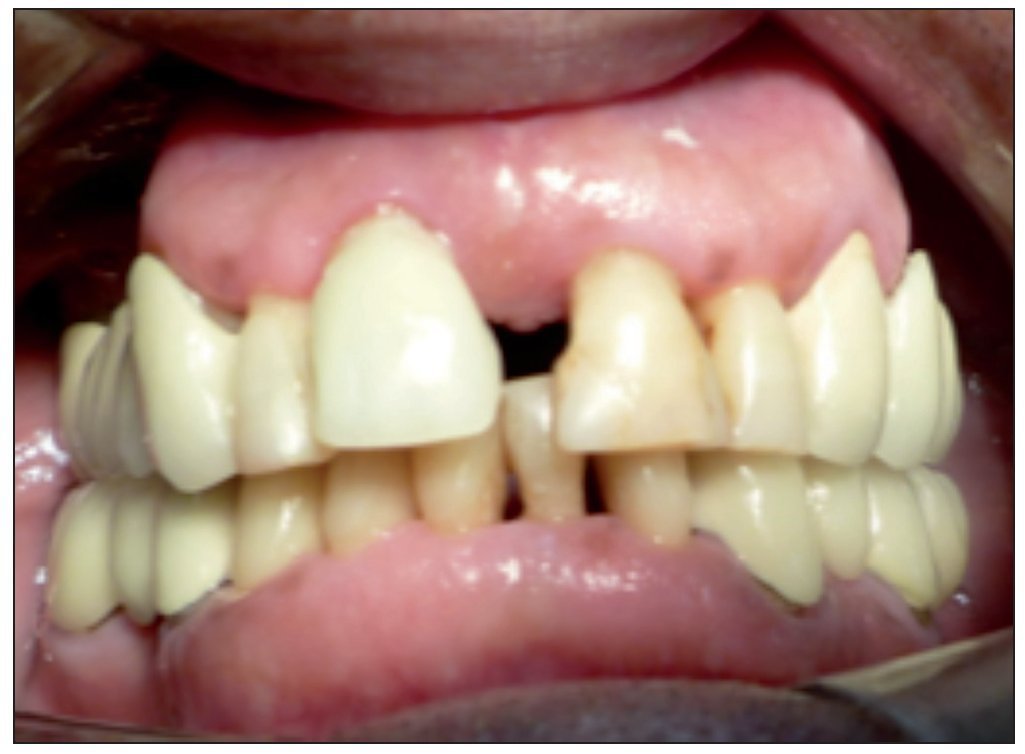
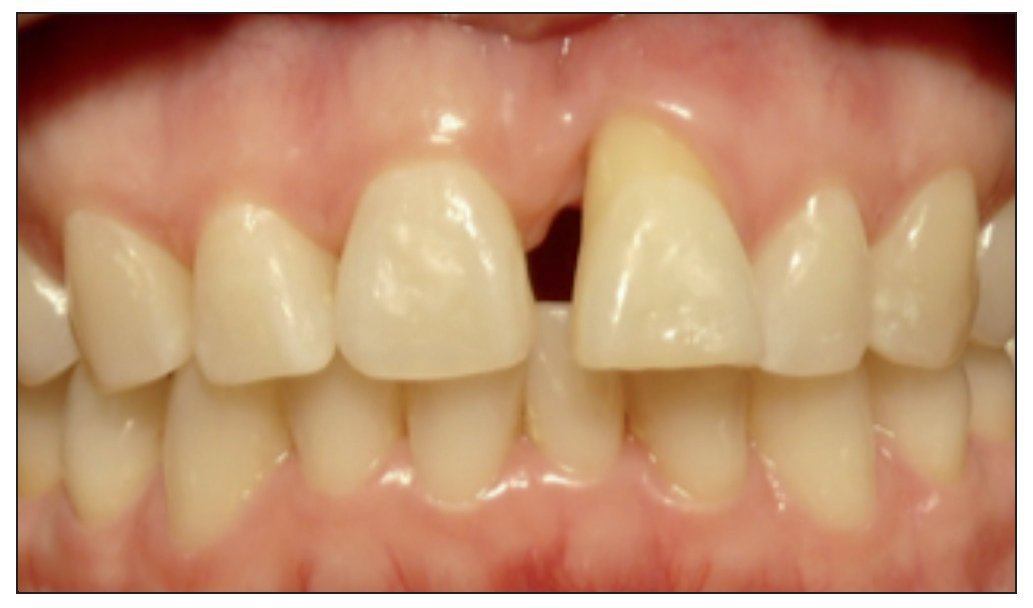
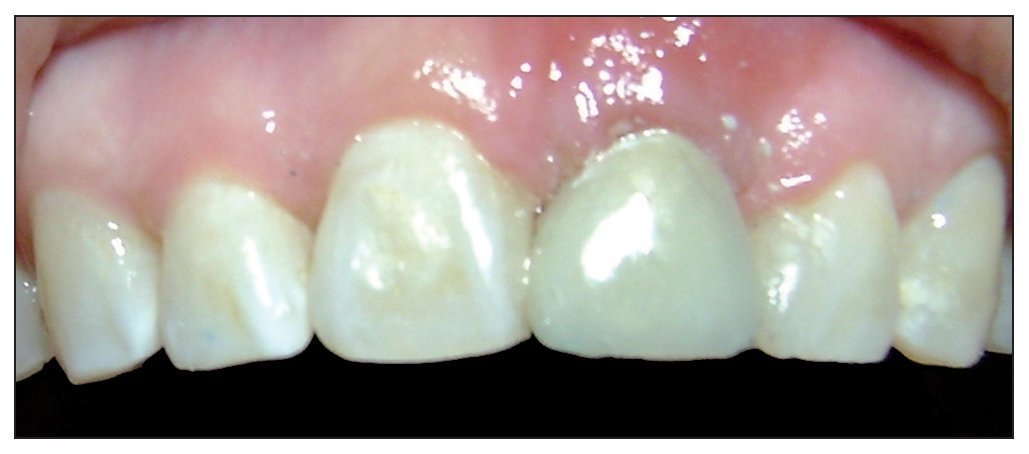
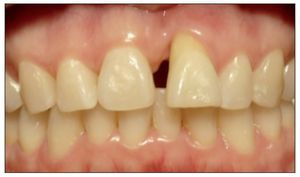
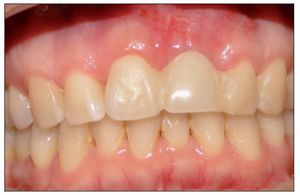
Figura 1. Visible discrepancia estética en posicion del margen gingival entre piezas 8 y 9.
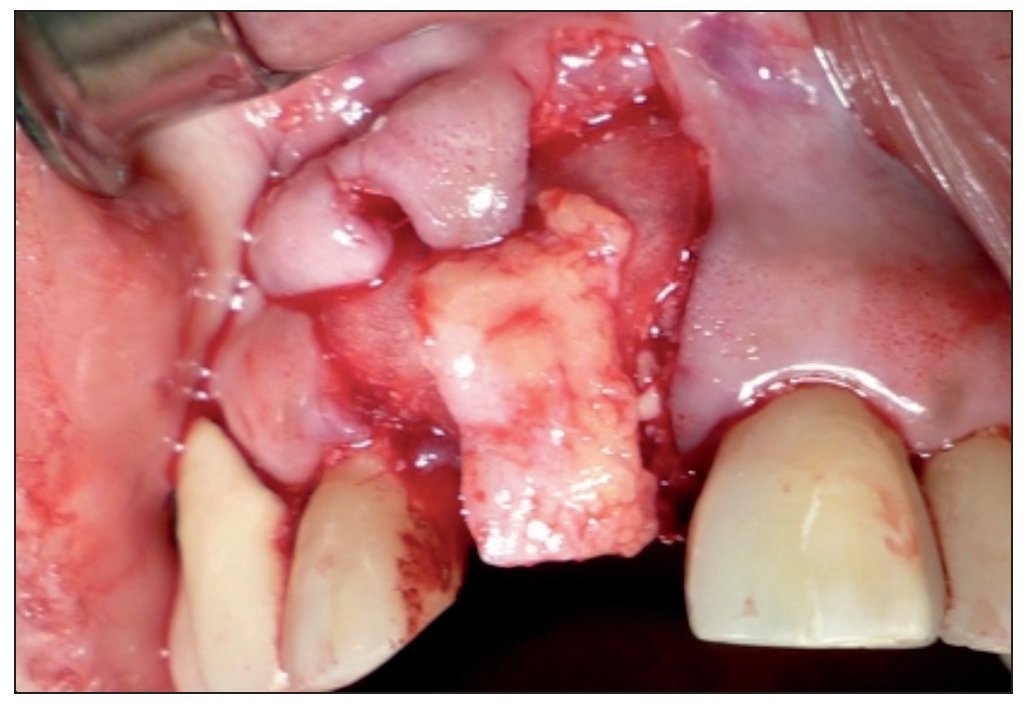
Figura 2. Ausencia total de tabla vestibular en relación con la pieza 8.
Material y método
Se seleccionaron 8 pacientes dentro del Programa de Especialización en Periodoncia e Implantología de la Universidad Mayor. Cada uno de estos pacientes (2 hombres y 6 mujeres, rango de edad 21-56 años) presentaba indicación de extracción de una pieza anterosuperior, asociada a una pérdida de tejidos duros y blandos, la cual generaba una alteración estética importante en relación con las piezas vecinas, asociada a una pérdida total de la tabla ósea vestibular.
Pacientes fumadores de más de 10 cigarrillos, diabéticos descompensados o portadores de alguna patología sistémica o local que impidieran el procedimiento fueron excluidos. También lo fueron pacientes que necesitaran una ganancia vertical > 5 mm en la zona que se debía intervenir.
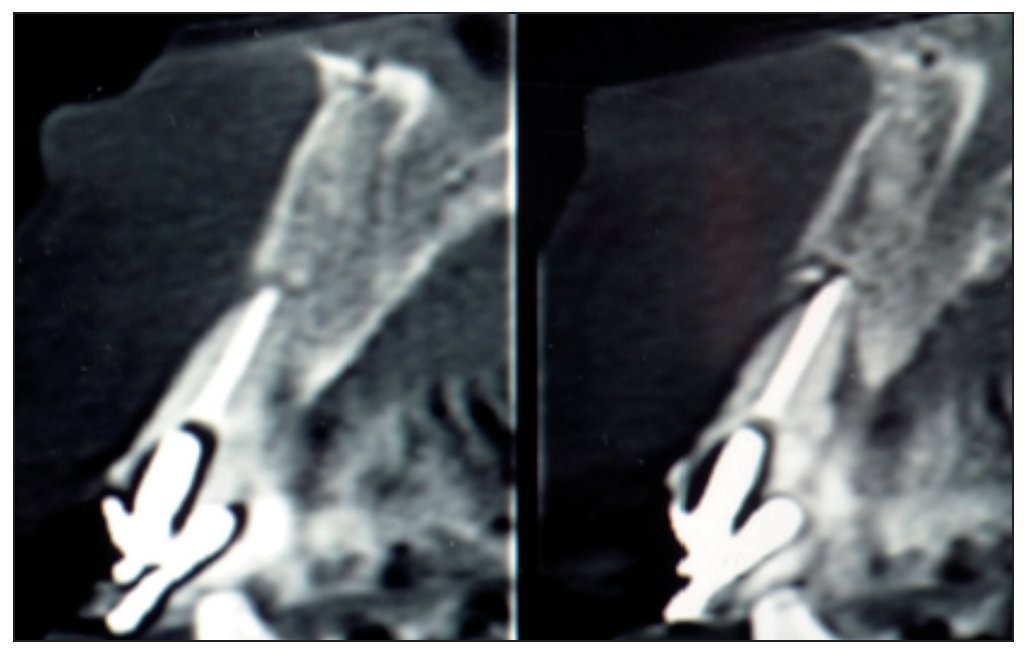
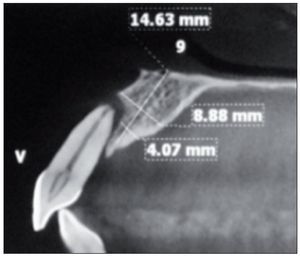
A cada paciente se le solicitó una tomografía computarizada de haz en cono previa a la planificación de la intervención, la cual se utilizó para la cuantificación de la magnitud de la pérdida ósea en el ámbito vestibular.
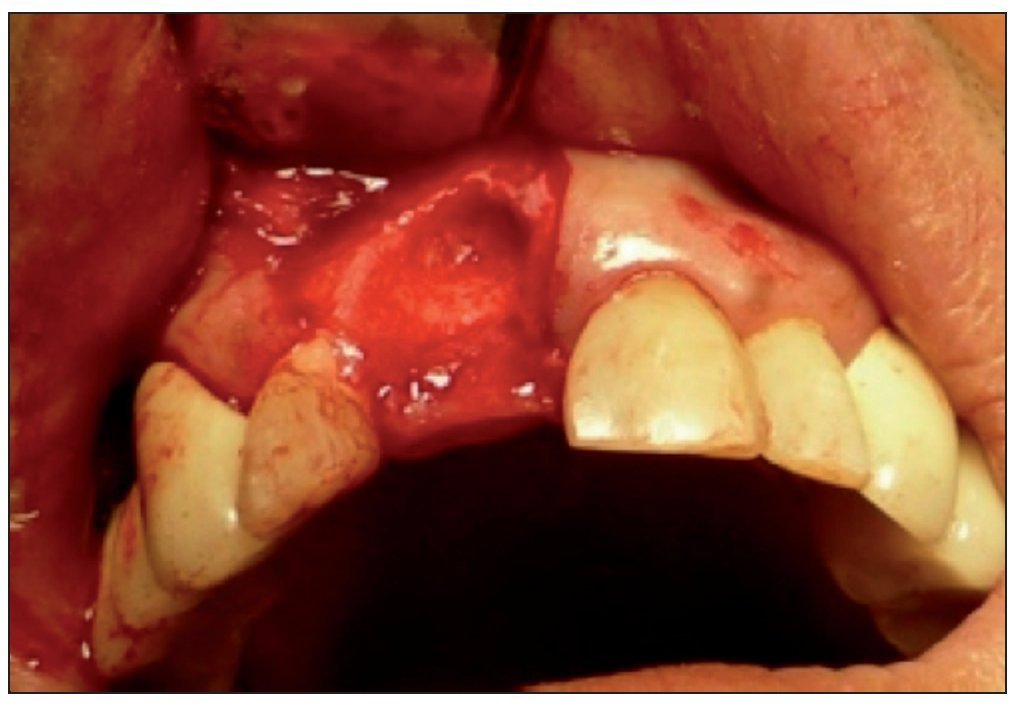
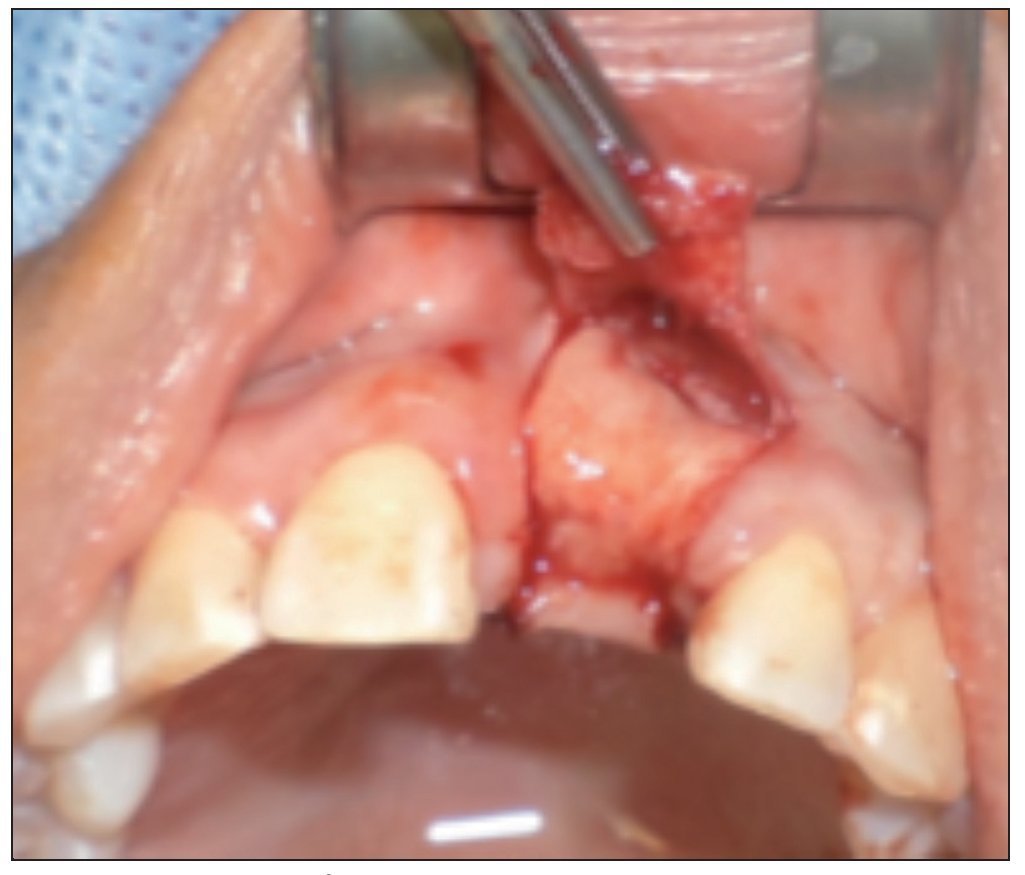
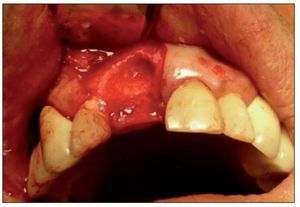
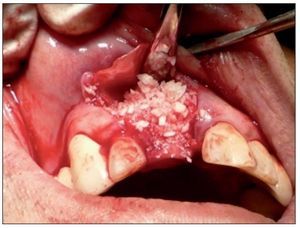
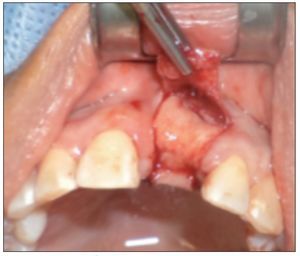
Figura 3. Sitio quirúrgico posexodoncia.
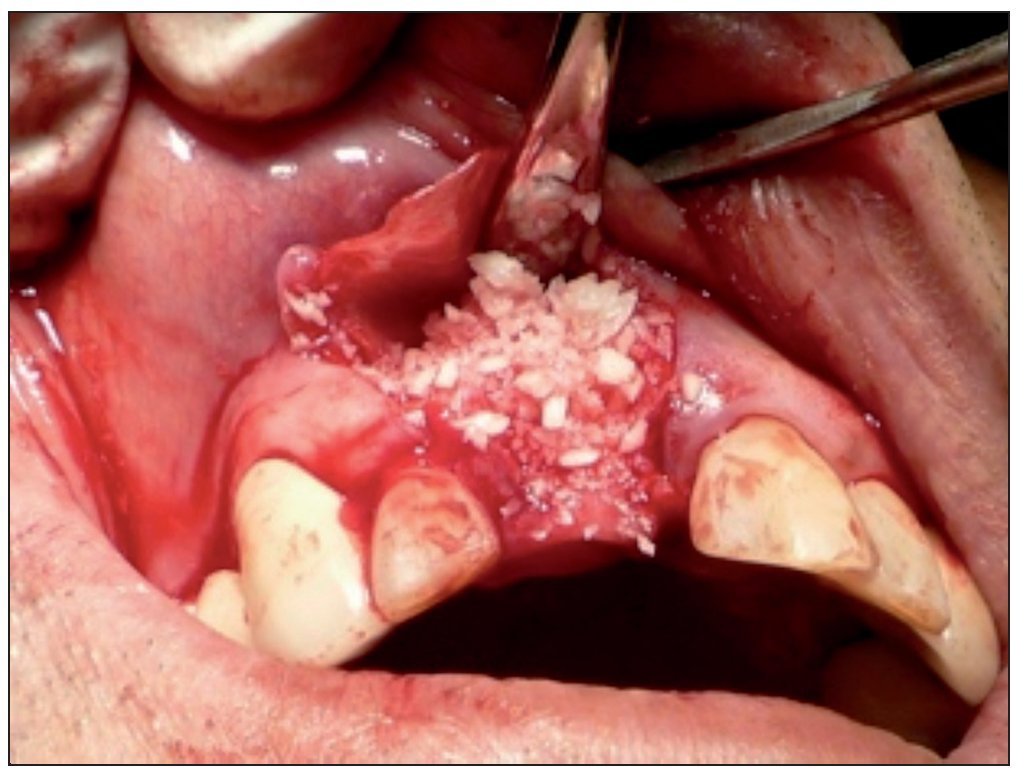
Figura 4. Colocación del injerto óseo previa fijación de la membrana.
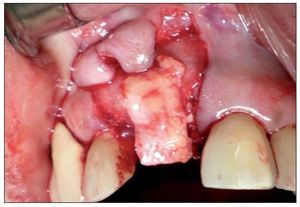
Figura 5. Estabilización del injerto de tejido conectivo sobre la membrana.
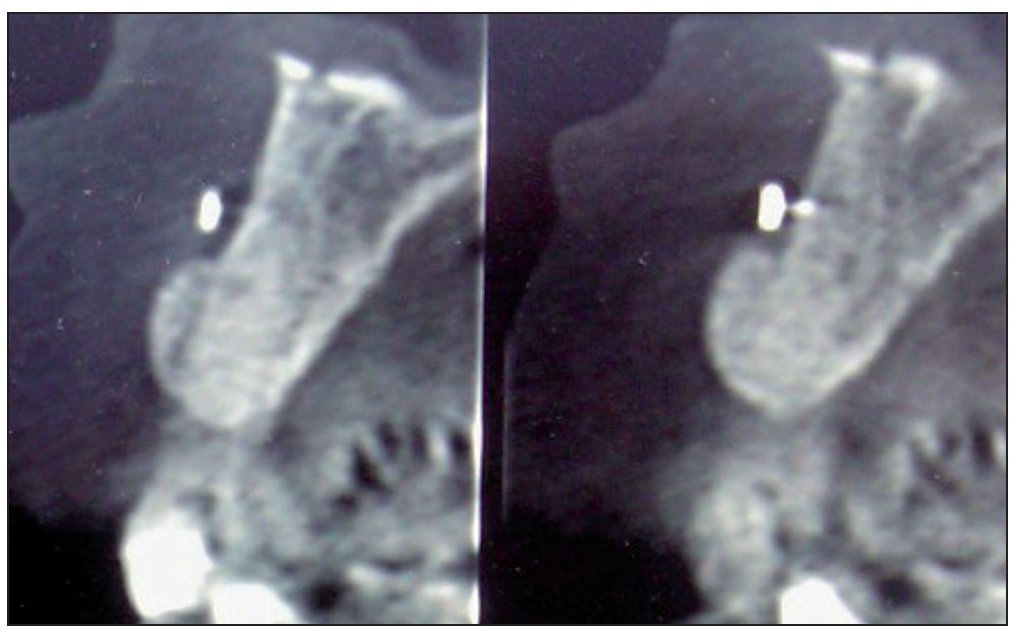
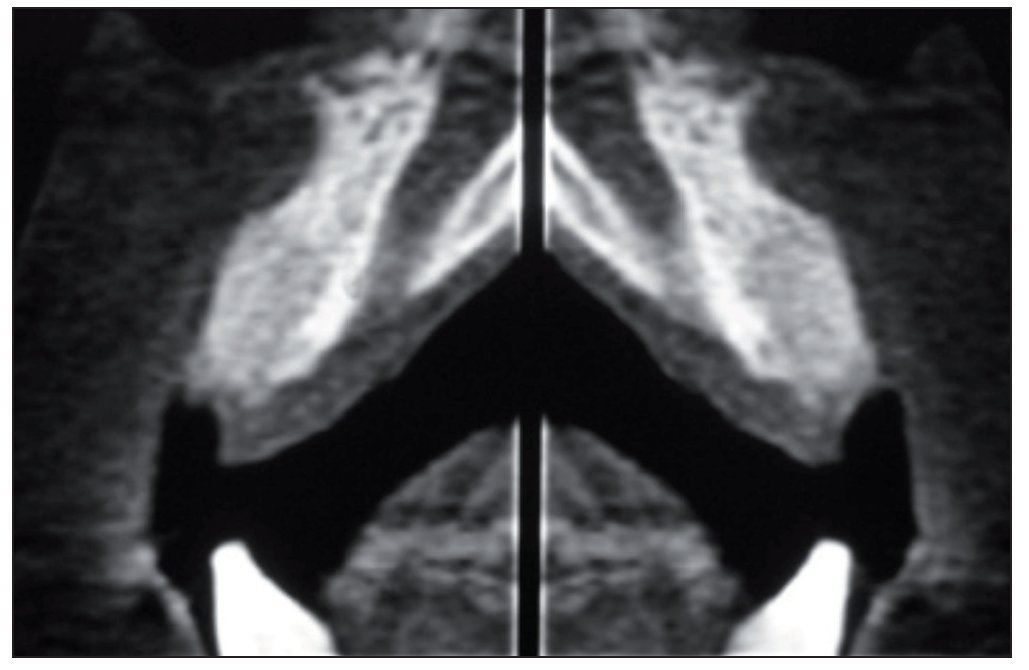
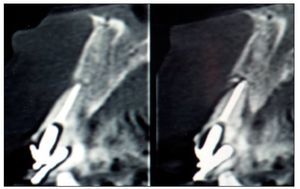
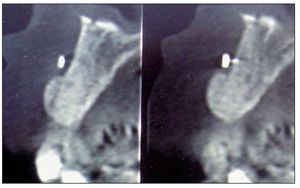
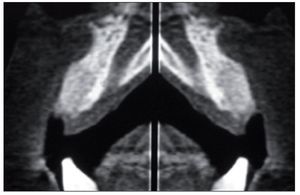
Figura 6. Tomografía computarizada de control realizada a los 6 meses.
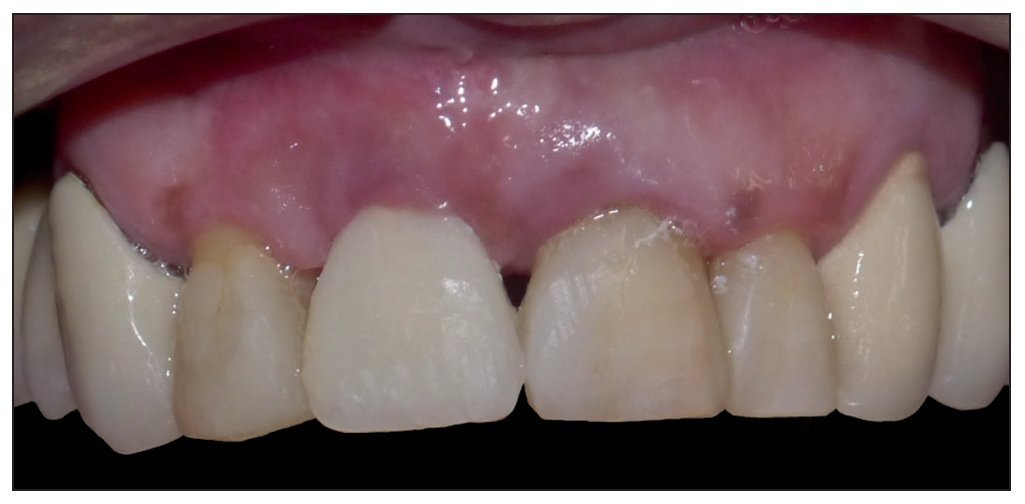
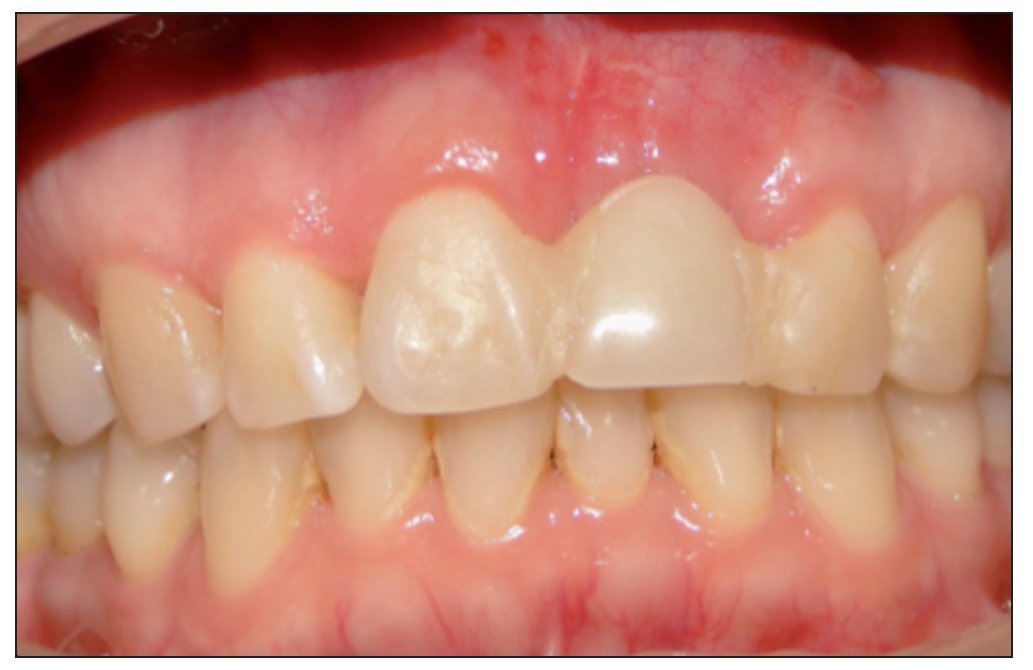
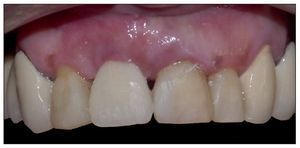
Figura 7. Paciente rehabilitado.
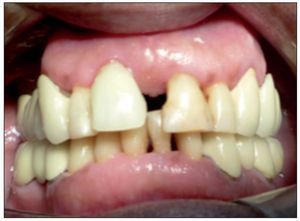
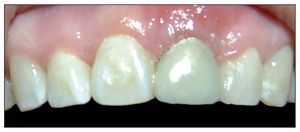
Figura 8. Discrepancia severa en posición de margen gingival entre piezas 8 y 9.
La técnica quirúrgica utilizada fue la siguiente: se premedicó al paciente con amoxicilina 875 mg (Optamox, Pharma Investi) cada 12 h durante 7 días, empezando un día antes de la cirugía, y ketorolaco 10 mg (Syndol, Pharma Investi) cada 8 h durante 4 días, comenzando una hora antes de la cirugía. Se utilizó mepivacaina local al 2% con corbadrina 1:20.000 (Carboanescart, Penta) para anestesiar el sitio quirúrgico y la zona dadora palatina. Se procedió a realizar un colgajo mucoperióstico en la zona que se debia intervenir, utilizando descargas verticales en mesial y distal, respetando las papilas de las piezas vecinas. Se realizó la exodoncia atraumática de la pieza que se debía reponer, mediante el uso secuencial de periótomo, luxador y fórceps, con la posterior limpieza del alvéolo y perforación de las corticales alveolar y vestibular vecinas mediante el uso de una fresa en forma de lanza, con el fin de permitir un adecuado aporte vascular en la zona. Luego, fue adaptada una membrana de colágeno (BiomendExtend, Zimmer Dental o CollagenMembrane, Dentium) y fijada mediante 2 tachuelas de titanio colocadas por vestibular, en la porción más apical de la membrana. Se utilizó una combinación de xenoinjerto (Bio-Oss, GeistlichPharma AG) y hueso autólogo, obtenido de una zona cercana al sitio intervenido, obtenido mediante cincel y/o raspador óseo, en una proporción aproximada de un 80:20, respectivamente. Una vez colocado el injerto óseo, se estabilizó la membrana, previamente fijada en vestibular, introduciendo su porción palatina bajo un colgajo de espesor total en forma de bolsillo realizado por palatino. Después de esto, se realizó la obtención de un injerto de tejido conectivo palatino, mediante una incisión lineal y disección aguda, el cual fue estabilizado sobre la membrana y suturado a los bordes de la herida mediante suturas reabsorbibles 5-0 (Vicryl, Ethicon). Posteriormente, se liberó el colgajo en su base mediante la incisión del periostio y de las inserciones musculares, con el fin de permitir su desplazamiento hacia coronal. El sitio quirúrgico fue suturado mediante suturas reabsorbibles 5-0 (Vicryl, Ethicon), procurando la completa cobertura de la membrana y el injerto conectivo por el colgajo, de manera estable y libre de tensión. La zona dadora palatina fue suturada con seda 3-0 (Ethicon). Se indicó el uso de colutorio de clorhexidina al 0,12% con cloruro de cetilpiridino al 0,05% (Perio Aid Tratamiento, Dentaid) cada 12 h durante 14 días. A los 7 días, se realizó la retirada de las suturas palatinas, y a los 14 días se retiraron las suturas de la zona intervenida. Todos los pacientes utilizaron provisorios adhesivos, con el fin de evitar cualquier carga de la zona intervenida durante el período de cicatrización.
Figura 9. Ausencia total de tabla ósea vestibular en relación con la pieza 9.
Figura 10. ROG más injerto de tejido conectivo.
Figura 11. Tomografía computarizada de control realizada a los 6 meses.
Figura 12. Imagen a los 6 meses con provisorio adhesivo.
A los 2 meses de realizada la cirugía se modificó el contacto del provisorio con los tejidos subyacentes mediante la utilización de pónticos ovoides, con el fin de generar contornos armónicos del tejido blando.
El implante (Superline, Dentium o Tapered Screw-Vent, Zimmer) fue instalado a los 6 meses de realizado el procedimiento de aumento tisular, previa realización de una tomografía computarizada para controlar la ganancia ósea. En 4 pacientes se realizó una técnica sin colgajo, y en los 4 casos restantes se realizó un colgajo mínimamente invasivo.
En el momento de la colocación de los implantes, se determinó el grosor del tejido blando vestibular mediante el uso de una sonda periodontal Carolina del Norte (Hu-Friedy), aproximadamente de 3 a 4 mm apical al reborde alveolar. De forma similar, se evaluó el grosor de la tabla ósea vestibular midiendo la distancia entre la plataforma del implante y el extremo más vestibular de la tabla ósea en los casos que se realizó colgajo. En los casos en que el implante fue instalado sin la realización de colgajo, se midió la distancia desde el centro del implante hasta el margen vestibular de tejido blando y se le restó el grosor de tejido blando y la mitad de la medida del diámetro del implante.
En todos los casos se realizó una provisionalización inmediata del implante y la restauración definitiva fue realizada a los 4-6 meses de instalado el implante.
Una vez instalada la restauración definitiva, se realizó la evaluación de la posición del margen gingival y cénit de la pieza rehabilitada comparándola con la pieza vecina u homóloga y se le preguntó a cada paciente, frente a un espejo, su grado de satisfacción estética con respecto a la corona y su integración con las piezas vecinas y/u homólogas.
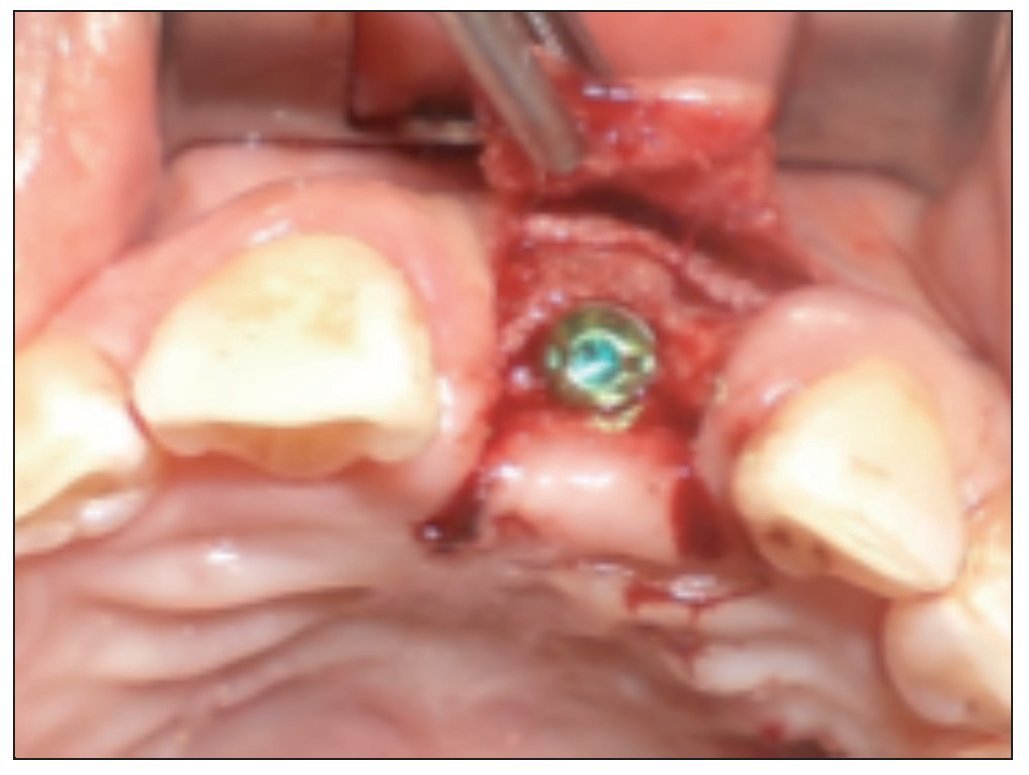
Figura 13. Instalación del implante en zona de pieza 9.
Resultados
En todos los casos intervenidos mediante ROG en conjunto con injerto conectivo se logró una mejora y equiparación de los contornos periimplantarios con las piezas vecinas u homólogas, en relación con la posición del margen periimplantario y cénit.
No existieron complicaciones posoperatorias, todos los implantes se oseointegraron, y la regeneración de tejidos duros y blandos fue exitosa en todos los casos intervenidos, lográndose una ganancia de ambos tejidos tanto en sentido horizontal, determinado durante la instalación del implante, como también en sentido vertical, comprobado por la posición final del margen periimplantario del implante ya rehabilitado, el cual se situó en una posición más coronal con respecto a la posición original del margen gingival de la pieza dentaria previa a su extracción.
Figura 14.Paciente rehabilitado.
Al evaluar los tejidos en el momento de la instalación del implante, se pudo constatar que se logró un grosor de tejido duro ≥ 2 mm por vestibular de cada implante en el momento de su instalación, y a la vez se logró un adecuado grosor de tejido blando > 2 mm en relación con todos los implantes.
Una vez rehabilitados los implantes, se equiparó la posición del margen gingival, cénit y la relación coronaria con respecto a la pieza vecina u homologa en todos los casos intervenidos.
Al evaluar el grado de satisfacción de los pacientes con respecto a la restauración final, la totalidad de los pacientes indicaron estar altamente satisfechos con su estética y con la integración de la restauración con respecto al resto de las piezas dentarias.
Discusión
Para implantes unitarios en el sector anterior, los procedimientos de ROG en conjunto con injerto de tejido conectivo autólogo demostraron ser, en la presente serie de casos, un procedimiento altamente predecible para la reconstrucción de los tejidos duros y blandos previamente perdidos, logrando una ganancia de tejidos tanto en sentido horizontal como también vertical, mejorando de esa forma la apariencia estética de la restauración definitiva.
La utilización de este procedimiento no generó ninguna complicación posoperatoria en los 8 pacientes intervenidos ni tampoco grandes molestias o alteraciones neurológicas, por lo que fue muy bien tolerado por los pacientes, generando así una importante ventaja al compararlo con otros procedimientos, como la utilización de bloques de hueso autólogo4. Sin embargo, los procedimientos de ROG son altamente sensibles a la técnica, por lo cual debiesen ser realizados estudios longitudinales correctamente diseñados para determinar la predictibilidad de esta técnica al ser comparada con otras.
El uso de un xenoinjerto en conjunto con una pequeña proporción de hueso autólogo, obtenido de la zona intervenida, eliminó la necesidad de recurrir a otra zona intra o extraoral para realizar la toma del injerto, disminuyendo de esta manera la morbilidad asociada a este tipo de procedimientos.
A pesar de que fue necesaria una segunda zona quirúrgica para la obtención del injerto de tejido conectivo, los pacientes no indicaron mayor incomodidad posoperatoria en la zona donante, debido sobre todo a la técnica de toma de injerto mediante una sola incisión y la disección aguda del injerto, la cual mantiene el tejido óseo palatino cubierto por su periostio y una capa de tejido conectivo, favoreciendo la reparación y disminuyendo el edema y dolor posoperatorio.
La utilización de membranas reabsorbibles permitió realizar la instalación del implante sin la necesidad de levantar un colgajo en 4 pacientes, y con colgajos mínimamente invasivos en los otros 4, minimizando así la posibilidad de generar alteraciones en los tejidos blandos previamente manejados mediante el provisorio adhesivo y/o la aparición de bridas o cicatrices adicionales en los tejidos.
La combinación de ROG más un injerto de tejido conectivo generó un aumento en el grosor de la mucosa periimplantaria, ayudando a la ganancia de tejido en sentido vertical, y permitió un manejo del tejido blando mediante provisorios que logró mejorar las características de la mucosa asemejándola enormemente a las características de la pieza vecina u homóloga, generando de esta manera una gran satisfacción desde el punto de vista estético e integración con las piezas vecinas en los pacientes de la presente serie de casos.
Conclusiones
Como conclusión de esta serie de casos, la ROG en conjunto con un injerto de tejido conectivo fue un método efectivo para el desarrollo de sitio periimplantario mediante la reconstrucción de tejidos duros y blandos, previa a la colocación de implantes en el sector anterior del maxilar; sin embargo, son necesarios estudios longitudinales bien diseñados para determinar la predictibilidad de esta técnica y sus posibles ventajas al compararla con otros mecanismos de reconstrucción de tejidos perdidos.
Recibido el 14 de marzo de 2013
y aceptado el 4 de septiembre de 2013
* Autor para correspondencia.
Correo electrónico:cnappe@clinicasansebastian.cl (C.E. Nappe Abaroa).