Cuando el tejido blando se posiciona excesivamente sobre las coronas anatómicas de los dientes, frecuentemente visto en adultos y que resulta en coronas clínicas cortas, es una condición que ha sido descrita en la literatura por diversos autores como «erupción pasiva alterada». Se define como una relación dentogingival en la que el margen gingival se posiciona en la corona anatómica y no se aproxima a la unión cemento-esmalte debido a la alteración en los patrones de desarrollo y eruptivos de la unidad dentogingival. En este artículo se describe cómo la cirugía plástica periodontal puede remodelar el aparato de inserción, restablecer el espacio biológico adecuado, eliminar la exposición excesiva de la encía y exponer las dimensiones correctas de los dientes. En este reporte se presentan 3 casos de erupción pasiva alterada, abarcando su diagnóstico, clasificación clínica y tratamiento a través de cirugía periodontal para corregir las alteraciones estructurales y devolver la estética.
When the soft tissue is positioned excessively on anatomical crowns of teeth, frequently seen in adults and resulting in short clinical crowns, a condition has been described in the literature by several authors as “altered passive eruption”. It is defined as a dentogingival relationship wherein the gingival margin is positioned coronally on the anatomic crown, and does not attach to the cement-enamel junction due to the disruption in the development and eruptive patterns of the dentogingival unit. This article describes how periodontal plastic surgery can remodel the attachment apparatus, re-establish the correct biological width, eliminate the excessive showing of gingiva, and expose the correct dimensions of teeth. In this report, 3 cases are presented of altered passive eruption, and includes the diagnosis, clinical staging and treatment through periodontal surgery to correct the structural and aesthetic appearance.
La percepción estética de la sonrisa se encuentra influenciada por contornos, formas y colores, siendo algunos de los determinantes los dientes blancos festoneados por una franja rosada, coronada por un recubrimiento labial suficiente. El borde inferior del labio superior asume un papel determinante, ya que limita la cantidad de tejido gingival que se muestra cuando una persona sonríe1.
En la práctica periodontal actual existe un aumento en la demanda de la mejora estética. El tratamiento de la línea de la sonrisa es a menudo una situación donde los dientes, los tejidos periodontales y los labios interactúan entre sí2. Cualquier alteración entre la relación de los dientes y la encía puede tener un efecto negativo en la percepción de terceros sobre el atractivo de una persona3. Se ha demostrado que incluso tiene repercusiones en aspectos sociales e intelectuales como amabilidad, honradez, confianza e inteligencia4.
La erupción pasiva alterada se produce cuando el margen gingival no retrocede apicalmente luego de la erupción de los dientes hacia la concavidad cervical de la corona dentaria. La aparición de la erupción pasiva alterada es impredecible, pero la frecuencia en la población general es de aproximadamente el 12%, presentándose frecuentemente en adultos5, siendo la edad promedio de 24 años2. En la anamnesis clínica se observa una corona clínica corta, a causa del tejido gingival que se sitúa más incisal sobre la corona anatómica5. La erupción dentaria puede ser dividida en 2 fases. La fase activa, que se presenta cuando los dientes se mueven en dirección coronal hasta encontrar un contacto oclusal, y la fase pasiva, que se inicia cuando el tejido gingival y alveolar se mueven en sentido apical. Se espera que este proceso permita que la línea gingival termine a 1-3mm coronales al límite amelo cementario (LAC), con el extremo coronal del epitelio de unión coincidente con el LAC. Por causas que aún no se conocen del todo, cuando la fase pasiva no se produce, o es incompleta, fenómeno que se denomina «erupción pasiva alterada» (EPA), se obtiene como consecuencia dientes de forma cuadrada y exceso de tejido gingival que se evidencia al sonreír6.
No se conoce específicamente la etiopatogenia de esta alteración, pero se ha visto recientemente una asociación muy significativa entre EPA y sobremordida vertical. Se postuló que debido a la falta de espacio vertical entre ambos maxilares se puede impedir la erupción completa del diente antagonista7. Alpiste-Illueca postula también que es posible que otro mecanismo esté implicado en las características dimensionales de los tejidos de soporte que rodean al diente, como una dimensión desproporcionada entre estos tejidos con respecto al tamaño de los dientes, lo cual complicaría la fase pasiva de la erupción.
Algunos autores reportan la utilización de colgajos de reposición apical con remodelación ósea, con el fin de restaurar los parámetros estéticos de la línea de la sonrisa y la salud gingival8–10. Recientemente, otros autores presentan un nuevo enfoque quirúrgico combinado para la corrección de EPA. Ellos miden la longitud de las coronas anatómicas mediante ConeBeam TC y transfieren las mediciones a un modelo de estudio con la ayuda de un calibrador electrónico y lápiz marcador. Las marcas sirven como referencia para la cera y la preparación de una guía quirúrgica11.
El objetivo de este reporte es presentar 3 casos de erupción pasiva alterada, incluyendo su diagnóstico, clasificación clínica y tratamiento a través de cirugía periodontal para corregir las alteraciones estructurales y devolver la estética.
Relato de casosTodos los pacientes evaluados e intervenidos no presentaban compromiso sistémico ni malos hábitos, y acudieron a la clínica de atención de la especialidad de Periodoncia e Implantología Oral de la Facultad de Odontología de la Universidad de Concepción, Chile, por motivos de estética en sus dientes anterosuperiores y que les afectaban en su ambiente laboral y social. Todas las acciones y fotografías presentadas a continuación fueron realizadas bajo el consentimiento informado de los pacientes intervenidos.
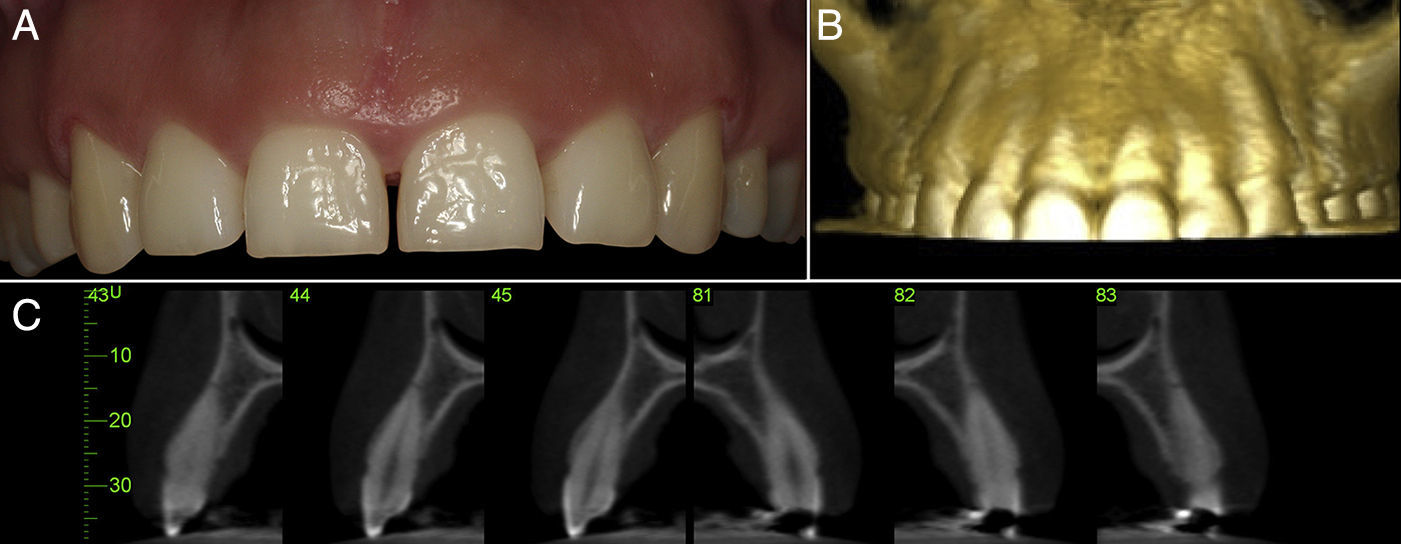
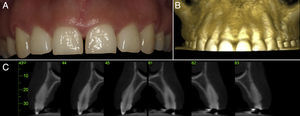
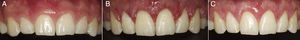
En el caso 1 se presenta una mujer de 24 años de edad, y al examen clínico se observa un biotipo periodontal grueso sin problemas inflamatorios. Además la paciente presentaba coronas clínicas con una reducida dimensión inciso-cervical en los caninos, incisivos centrales y laterales superiores (fig. 1).
A. Aspecto general del sector estético maxilar anterior; se observa una dimensión reducida de las coronas clínicas en el sentido inciso-cervical y un biotipo periodontal grueso. B. Aspecto general frontal de la zona maxilar anterior a través de un ConeBeam TC, donde se observa la estrecha relación entre el LAC y el hueso alveolar bucal, en el cual la distancia entre estas estructuras es menor a 1mm, confirmando nuestro diagnóstico inicial. C. Corte sagital de los dientes anteriores maxilares (cortes 43-45; 81-83); se observa una distancia menor a 1mm entre LAC y hueso alveolar en la zona bucal previo a la intervención. Además se puede observar el grosor del tejido óseo alveolar bucal.
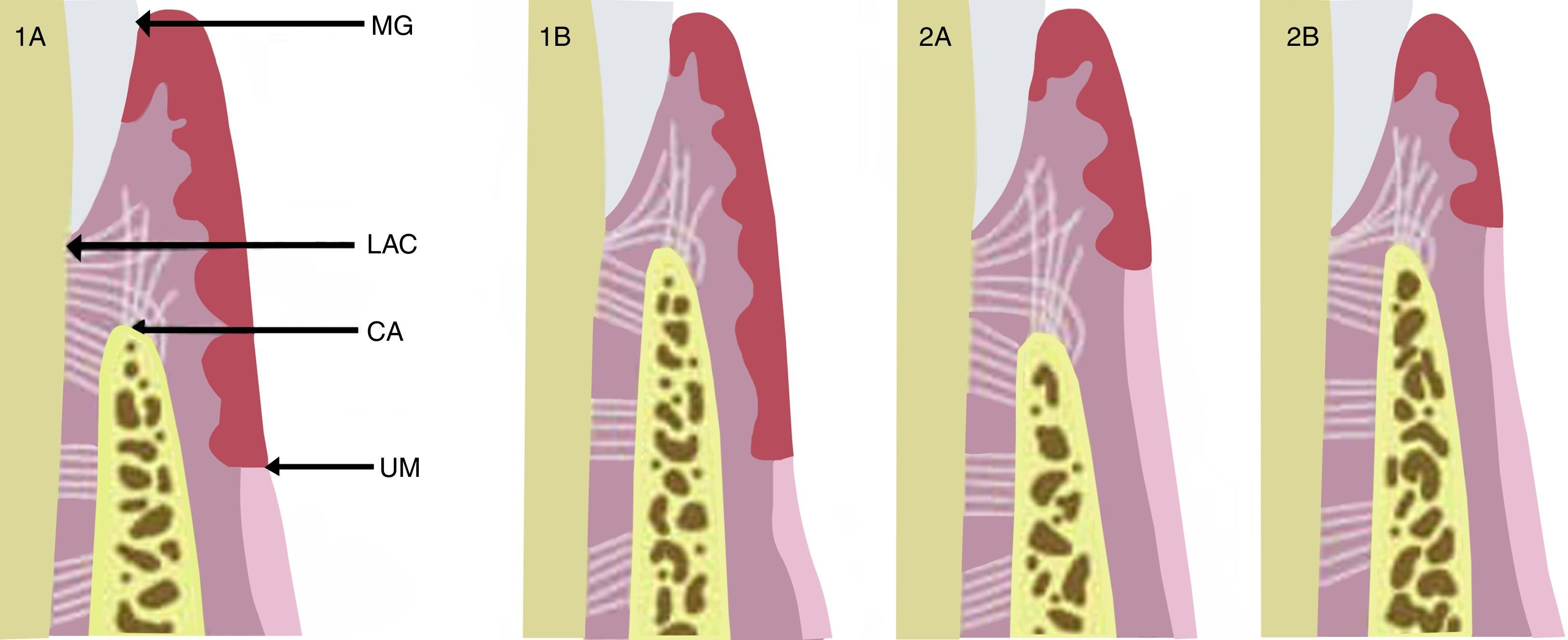
Para el plan de tratamiento, en primera instancia se realizó una medición con sonda periodontal Carolina del Norte (Hu-Friedy, EE. UU.), para determinar la posición del LAC dentro de la bolsa gingival. Además se realizó un sondaje intrasulcular para determinar la distancia entre la cresta alveolar (CA) y el LAC bajo anestesia local (4% articaína con epinefrina 1:100.000). Esto confirmó que la distancia entre el LAC y la CA era menor a 1mm. Además se realizó un ConeBeam TC (CBCT) para obtener una visión general frontal (fig. 1B) y cortes sagitales (fig. 1C), que nos permiten ver el grosor y disposición del tejido óseo bucal, en relación con el LAC. Con estos antecedentes se estandarizó a la paciente en el grupo 1B según la clasificación de Coslet et al.5 (fig. 2).
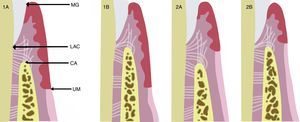
Coslet et al.5 clasificaron morfológicamente EPA en 2 tipos de acuerdo a la localización de la unión mucogingival con respecto a la cresta ósea, y observaron 2 subtipos en referencia a la posición de la cresta ósea con respecto al LAC. En el tipo 1 (1A y 1B) hay un excesivo solapamiento del margen gingival en la corona, la dimensión de la encía queratinizada es considerable y la unión mucogingival se encuentra más apical a la cresta ósea. En comparación con el tipo 2 (2A y 2B) la banda gingival queratinizada es estrecha, la unión mucogingival coincide con el nivel del LAC. Ambos tipos son a su vez clasificados en subtipos A y B. En el subtipo A (1A y 2A) la distancia entre la cresta ósea y la unión cemento-esmalte es de 1,5-2mm (que permite una dimensión normal de fijación de fibra conectiva en el cemento radicular), mientras que en el subtipo B (1B y 2B) la cresta ósea se encuentra muy cerca, o incluso en el mismo nivel que el LAC.
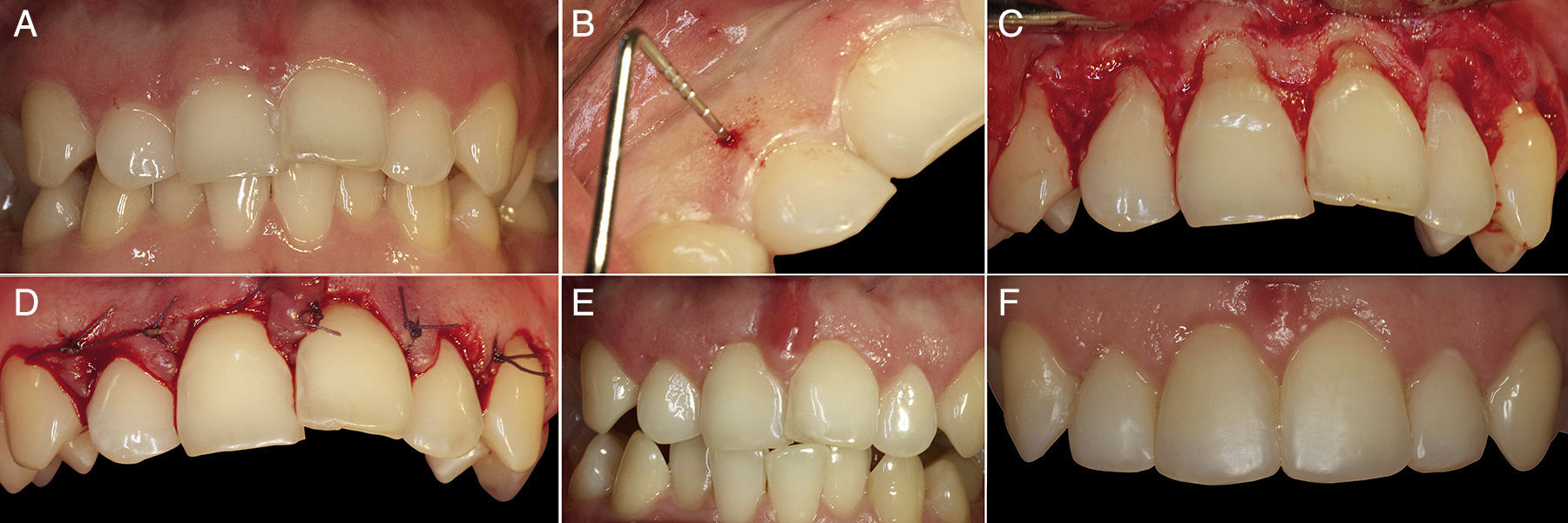
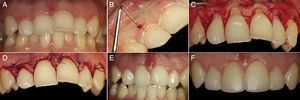
En el caso 1 la técnica quirúrgica se realizó desde el diente 1.4 al 2.4 (fig. 3A). En la cara vestibular y media de cada diente se ubicó la posición del tejido óseo mediante un sondaje a través de las bolsas, sobrepasando el fondo de las mismas y deteniéndose al entrar en contacto con la cresta alveolar. Luego se traspasó la medición obtenida a la cara bucal de la encía, sobreponiendo la sonda en la encía y clavando la sonda en esta, dejando un punto sangrante correspondiente a la altura del tejido óseo. De esta manera se pudo exteriorizar la posición de la cresta ósea en todos los dientes del grupo a tratar. Con la guía que entrega la marcación se efectuó una incisión de bisel interno, logrando delimitar el contorno que se pretende para las coronas. Posteriormente se realizó una segunda incisión por el fondo de los sacos. Estas 2 incisiones delimitan un collar de encía que se elimina. Luego se levantó un colgajo mucoperióstico sin descargas, dejando expuesta la cresta ósea. Enseguida se midió con sonda periodontal la distancia entre el LAC y el tejido óseo alveolar bucal, y se realizó una osteoplastia localizada en las zonas donde la distancia era menor a 1mm, hasta lograr una distancia de 2mm del LAC, dejando intacta la porción de hueso interproximal (fig. 3B).
Finalmente se reposicionó el colgajo y se suturó a nivel de las papilas desde bucal a lingual con Vicril 5-0 (fig. 3C). La medicación postoperatoria consistió en meloxicam de 15mg y colutorios de digluconato de clorhexidina al 0,12%, 2 veces al día durante 7 días (Perio-Aid tratamiento, colutorio, Dentaid, España). Además se indicó realizar el cepillado por una semana con un cepillo ultra suave (CS surgical, Curaprox) y dieta semiblanda por una semana. La sutura fue eliminada a los 7 días posteriores a la cirugía, y se dieron indicaciones a la paciente para volver al control mecánico de la biopelícula con un cepillo suave.
Se controló nuevamente a la paciente un mes poscirugía (fig. 3D), evidenciando buena salud periodontal, con mantenimiento de las papilas interdentarias y una arquitectura periodontal acorde con el tamaño de los dientes, que exhibían un claro aumento de tamaño en su dimensión cérvico-incisal.
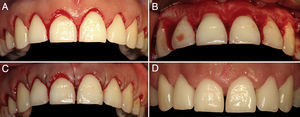
El segundo caso corresponde a una mujer de 30 años de edad; al examen clínico se observa un biotipo periodontal grueso, sin problemas inflamatorios y presencia de mal posición dentaria (fig. 4A). La técnica quirúrgica utilizada se realizó siguiendo la misma secuencia que en el primer caso. Se realizó un sondaje intrasulcular bajo anestesia local hasta la cresta alveolar (fig. 4B) y posteriormente una incisión de bisel interno. Luego se realizó una segunda incisión por el fondo de los sacos. Estas 2 incisiones delimitan un collarete de encía que se elimina. Después de levantar un colgajo de espesor total, sin incisiones relajantes, se realiza la osteoplastia solo por la zona vestibular de los dientes antero-superiores, sin remover el hueso interdentario (fig. 4C). Finalmente se reposicionó el colgajo a través de sutura simple con vicril 4.0 (fig. 4D). En la figura 4E se aprecia el estado de cicatrización a las 3 semanas de la intervención. Posterior a la fase de cicatrización se corrige la posición de los dientes antero-superiores mediante carillas de resina. El resultado final conseguido muestra dientes de una longitud y estética adecuada, acorde con lo solicitado por la paciente (fig. 4F).
A. Condición inicial en la que se aprecia erupción pasiva alterada y coronas cortas. B. Marcación de la posición de la cresta ósea. Se logra haciendo un sondaje intrasulcular, llegando a tocar el tejido óseo. Luego de traspasar esa medida con la sonda por vestibular en la encía, marcando la posición del hueso externamente. C. Osteoplastia realizada solo por vestibular de los dientes sin tocar el hueso interdentario. D. Reposición del colgajo y fijación con sutura simple. E. Control a las 3 semanas. F. Corrección de la posición de los dientes, mediante carillas de resina.
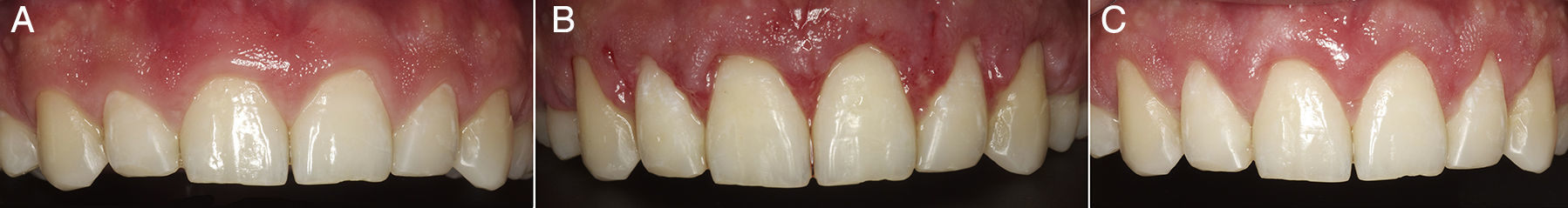
El tercer caso corresponde a un hombre de 28 años de edad. A pesar de existir un buen estado de salud periodontal, el paciente presenta una sonrisa gingival en la que quedan expuestos más de 5mm de encía creando un evidente compromiso estético (fig. 5A). La técnica quirúrgica empleada repite exactamente la misma secuencia del caso 1. En la figura 5B se aprecia el resultado a los 14 días después de la retirada de las suturas y finalmente (fig. 5C) se aprecia el resultado final después de 4 semanas de la intervención, pudiendo observar un resultado estético óptimo en relación con el estado inicial.
DiscusiónLos 2 criterios más importantes para el diagnóstico clínico de EPA son: un festoneado gingival excesivamente aplanado y papilas demasiado anchas en relación con su altura. Estos 2 criterios deben estar relacionados con un paciente que presenta coronas clínicas evidentemente cortas7. Es importante realizar un correcto diagnóstico diferencial con otros cuadros que también presentan coronas clínicas disminuidas8, como agrandamientos gingivales inducidos por fármacos, fibromatosis gingival idiopática o coronas anatómicas fisiológicamente cortas, entre otros. Todos los pacientes de nuestro reporte eran adultos, en un rango de 24 a 30 años de edad, siendo 2 de ellos mujeres y un hombre.
Dentro de un correcto diagnóstico de EPA, previo a la cirugía es indispensable realizar adicionalmente exámenes complementarios como modelos de estudio, mapeos óseos y radiografías, ya sean periapicales, con técnica de paralelismo o ConeBeam TC9–11. Además es importante conocer las apreciaciones y expectativas del paciente para realizar una terapia adecuada y acertada a sus necesidades. La técnica de imagen tridimensional nos permitió evaluar previo a la cirugía y de manera exacta el grosor del hueso alveolar bucal y su relación con el LAC11, como se muestra en las imágenes del primer caso de nuestro reporte. La paciente de nuestro reporte (caso 1) presentaba una alteración de la posición del margen gingival con respecto a los dientes, apreciándose clínicamente coronas clínicas cortas y sonrisa de tipo gingival. A través de Cone Beam TC se pudo comprobar que la paciente tenía menos de 1mm entre el LAC y la cresta ósea, en los dientes antero-superiores, y que la paciente correspondía al tipo 1B de la clasificación de Coslet et al.5, presentando un biotipo periodontal grueso.
En la literatura recientemente se ha empezado a investigar sobre las aplicaciones del CBCT como una herramienta más exacta de planificación prequirúrgica. Recientes estudios revelaron que el CBCT permitía obtener con precisión datos relevantes como la distancia entre el LAC y la cresta alveolar, la longitud anatómica y clínica del diente, el grosor del tejido blando y de la cresta alveolar11. Estos autores describen que también es posible la confección de guías quirúrgicas. Aun así, se debe tener precaución, ya que no existe mucha evidencia y las mediciones son sensibles a la técnica.
Los factores más importantes que afectan la posición del margen gingival son la distancia entre la cresta alveolar y el LAC, el biotipo gingival, la EPA y dientes en mala posición12. Recientemente otros autores13 resaltan la importancia del diagnóstico del biotipo periodontal y de la posición de la cresta alveolar respecto al LAC en relación con la EPA, y que permite al clínico predecir los resultados terapéuticos. En este sentido algunos autores7 han reportado una correlación directa entre la EPA y la encía de biotipo grueso, ancho biológico largo, cresta alveolar gruesa y una distancia corta entre el LAC y la cresta alveolar. Por otra parte, el aspecto clínico puede estar sujeto a la percepción de cada profesional12. Para evitar esto durante el diagnóstico es crucial la utilización de sonda periodontal con el apoyo de radiografías periapicales o imagenología del tipo ConeBeam TC, lo cual es respaldado por la mayoría de los estudios clínicos6,10,11,14,15.
En relación con la determinación clínica del biotipo periodontal se encontró una fuerte asociación entre la visualización de la sonda a través del surco gingival y el biotipo de encía13. El 84% de las personas con diagnóstico de biotipo delgado demostraron visibilidad de la sonda a través del surco gingival, mientras que solo el 7% en el grupo de biotipo normal/grueso. Además señalaron que los dientes más irregulares en esta asociación fueron los incisivos centrales superiores, y demostraron una fuerte asociación entre la clasificación clínica y la arquitectura gingival, ya que personas clasificadas con biotipo delgado eran más propensas a presentar arquitectura festoneada que las personas de biotipo normal/grueso que presentaban una arquitectura más plana (p<0,001).
En nuestros casos reportados los pacientes presentaban un biotipo grueso y una arquitectura de encía más plana. En este sentido, evaluamos clínicamente a nuestros pacientes a través de sondaje periodontal, sin poder observar la sonda a través de la encía libre, lo que hemos relacionado directamente con un biotipo grueso de encía13 y papilas aplanadas en sentido medio-distal. Además, mediante CBCT, se evidenció un tejido óseo alveolar bucal grueso.
Durante la cirugía se realizó un colgajo de espesor total y sin descargas laterales, seguido por una osteoplastia selectiva al tejido óseo marginal con preservación del tejido óseo interpapilar, donde la distancia entre el LAC y la CA eran menores a 1mm. Esto se recomienda para obtener resultados estables en el tiempo, evitando recidivas11. Es necesario llevar a cabo este procedimiento con cautela, realizando mediciones constantes con la sonda periodontal en el intraoperatorio, con abundante irrigación e idealmente con magnificación ocular. Nosotros eliminamos el tejido óseo hasta lograr una distancia de 2-3mm entre LAC y CA, siempre paralelo al contorno del diente. La resección ósea excesiva puede provocar una recesión gingival residual, por otro lado una resección limitada de tejido óseo y el manejo del colgajo puede determinar una resolución parcial de EPA. Puede suceder con frecuencia un crecimiento coronal de la encía, que puede ser solucionado con una gingivoplastia adicional después de la cicatrización.
ConclusionesEste reporte ofrece presentaciones clínicas para el tratamiento de la erupción pasiva alterada de pacientes adultos, usando procedimientos de cirugía plástica periodontal con resultados estéticos óptimos.
FinanciaciónEsta investigación fue financiada con recursos institucionales del Programa de Especialización en Periodoncia e Implantología Oral de la Facultad de Odontología, Universidad de Concepción.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.